TÓM TẮT
Mục tiêu
Bệnh nhân trong giai đoạn xuất viện sau khi nhập viện do suy tim có nguy cơ cao tái nhập viện sớm mặc dù được điều trị tích cực. Chúng tôi khảo sát sự ảnh hưởng của điều trị lâu dài Ivabradine với sự tái nhập viện sớm trên bệnh nhân suy tim nhập viện trong thời gian nghiên cứu SHIFT (Systolic Heart Failure treatment with the If inhibitor ivabradine Trial)
Michel Komajda, Luigi Tavazzi, Karl Swedberg, Michael Böhm, Jeffrey S. Borer, Aurélie Moyne, and Ian Ford.
Người dịch: BS.CKI. BÀNG ÁI VIÊN
Hiệu đính: PGS. TS. BS. NGUYỄN THƯỢNG NGHĨA
Phương pháp và kết quả
Tổng cộng có 1186 trong số 6505 bệnh nhân được phân ngẫu nhiên có ít nhất một lần nhập viện do suy tim trong thời gian nghiên cứu và có tiền sử bệnh nặng hơn so với những bệnh nhân suy tim không nhập viện. Trong 1186 bệnh nhân này, có 334 bệnh nhân (28%) tái nhập viện trong 3 tháng đầu vì bất kỳ nguyên nhân nào, phần lớn do tim mạch (86%) bao gồm nhập viện do suy tim (61%). Ivabradine làm giảm tỷ lệ tái nhập viện do mọi nguyên nhân trong tháng đầu tiên (tỉ số tỷ lệ mới mắc IRR 0,7; KTC 95% 0,50–1,00; p < 0,05), trong 2 tháng đầu (IRR 0,75; KTC 95% là 0,58 – 0,98; p=0,03) và trong 3 tháng đầu (IRR 0,79; KTC 95% 0,63 – 0,99; p = 0,04). Bệnh nhân điều trị với Ivabradine có khuynh hướng giảm tái nhập viện do suy tim và do tim mạch.
Kết luận
Chúng tôi chứng minh bằng phân tích hậu kiểm rằng điều trị lâu dài với Ivabradine giảm tần suất tái nhập viện do mọi nguyên nhân trong giai đoạn dễ tổn thương sau nhập viện do suy tim. Những nghiên cứu sắp tới cần khảo sát liệu khởi đầu Ivabradine sớm trong viện hay giai đoạn sớm sau xuất viện có mang lại lợi ích trong việc cải thiện kết cục sớm trên bệnh nhân suy tim nhập viện.
Từ khóa
Ivabradine, Hospitalizations, Heart failure, Outcomes, Vulnerable phase
DẪN NHẬP
Số lượng bệnh nhân suy tim nhập viện vẫn còn cao ở nhiều nước Châu Âu, cụ thể 1 – 2% trong tổng số nhập viện. So sánh với bệnh nhân suy tim mạn ngoại trú thì bệnh nhân suy tim nhập viện có tỷ lệ tái nhập viện cao. Những báo cáo sổ bộ gần đây ở Châu Âu thống kê tỷ lệ tái nhập viện trong vòng 1 năm khá cao 44% sau khi xuất viện so với 32% bệnh nhân ngoại trú. Những dấu hiệu báo động này cần được xem xét do sự ảnh hưởng đến chi phí y tế và tiên lượng. Những bệnh nhân suy tim nhập viện đặc biệt có nguy cơ tử vong hay tái nhập viện trong tuần đầu sau khi xuất viện, trong khi đó nguy cơ này giảm có ý nghĩa sau 3 – 6 tháng. Tại Châu Âu, 3 tháng sau xuất viện thì có ¼ bệnh nhân tái nhập viện và 13,5% tử vong. Và thời gian ngay sau xuất viện được xem như là giai đoạn “dễ tổn thương”.
Bệnh nhân suy tim thường có nhiều bệnh lý phối hợp mà có thể đẩy họ đến nguy cơ tái nhập viện với bất kỳ nguyên nhân nào. Như vậy điều trị một cách hiệu quả là rất cần thiết làm giảm gánh nặng tái nhập viện – cho dù đó là nguyên nhân do tim mạch hay không do tim mạch. Trong nghiên cứu SHIFT, giảm tần số tim nhờ điều trị với Ivabradine làm giảm 26% nguy cơ tái nhập viện lần đầu và giảm 11% nguy cơ tử vong do mọi nguyên nhân trong lần nhập viện đó.
Do việc làm giảm gánh nặng tái nhập viện trong giai đoạn dễ tổn thương có tầm quan trọng trong thực hành lâm sàng nên chúng tôi tiến hành phân tích hiệu quả của điều trị lâu dài của Ivabradine so với giả dược trên tần suất tái nhập viện do mọi nguyên nhân trong 3 tháng trên bệnh nhân sau khi xuất viện vì suy tim nặng trong nghiên cứu SHIFT.
PHƯƠNG PHÁP
Thiết kế nghiên cứu và kết quả của thử nghiệm SHIFT đã được báo cáo trước đây. Tóm lại, SHIFT là nghiên cứu mù đôi, ngẫu nhiên có đối chứng với giả dược trên bệnh nhân suy tim mạn ổn định có triệu chứng đang điều trị ngoại trú (³4 tuần), có suy chức năng tâm thu thất trái (LVEF ≤ 35%), nhịp xoang và có tần số tim ³70 lần/phút. Tiêu chuẩn chọn là tất cả bệnh nhân suy tim nhập viện trong năm trước đó. Có tổng cộng 6505 bệnh nhân được điều trị theo hướng dẫn của khuyến cáo được phân ngẫu nhiên vào 2 nhóm giả dược và Ivabradine (liều khởi đầu 5mg; 2 lần/ngày chỉnh liều lên 7,5mg hay giảm 2,5mg 2 lần/ngày tùy theo tần số tim và sự dung nạp). Tiêu chí chính bao gồm tử vong tim mạch hay nhập viện do suy tim nặng. Tiêu chí phụ bao gồm tử vong do mọi nguyên nhân, tử vong do suy tim, nhập viện do mọi nguyên nhân. Tất cả các trường hợp nhập viện được xác nhận bởi hội đồng chuyên môn. Chẩn đoán nhập viện do suy tim cũng được xác định.
Trong nghiên cứu này, chúng tôi lựa chọn những bệnh nhân trong nghiên cứu SHIFT có ít nhất một lần nhập viện do suy tim trong thời gian nghiên cứu và phân tích các biến cố xảy ra sau đó trong giai đoạn dễ tổn thương. Giai đoạn dễ tổn thương này được xác định là 3 tháng sau tính từ ngày đầu tiên nhập viện của lần nhập viện đầu do suy tim nặng và vì vậy bao gồm cả thời gian nhập viện. Trong dân số này, thời gian nhập viện trung bình 8 ngày. Chúng tôi thống kê tất cả các biến cố xảy ra theo khung thời gian (1, 2 và 3 tháng) sau khi nhập viện vì suy tim nặng. Tái nhập viện sau lần nhập viện đầu có nguyên nhân có thể do tim hay không do tim mạch. Do đó, phân tích chúng tôi tập trung vào tất cả các nguyên nhân tái nhập viện. Nhập viện do nguyên nhân tim mạch hay do suy tim cũng sẽ được mô tả.
Nghiên cứu này là phân tích hậu kiểm từ dữ liệu của nghiên cứu SHIFT. Vì thế, phương pháp pháp thống kê và phân tích dân số được lựa chọn hậu nghiệm. Sự sắp xếp dân số được mô tả bằng cách đếm số bệnh nhân có biến cố được lặp lại trong thời gian dễ tổn thương theo mỗi nhóm điều trị. Đặc điểm cơ bản được trình bày dưới dạng số trung bình ±độ lệch chuẩn đối với biến số liên tục và tần số, phần trăm cho các biến định tính. Đặc điểm cơ bản của bệnh nhân có ít nhất một lần nhập viện do suy tim trong thời gian nghiên cứu được so sánh với bệnh nhân suy tim không nhập viện. So sánh được thực hiện giữa những nhóm điều trị, sử dụng phép kiểm Kruskal – Wallis cho biến liên tục và phép kiểm x2 cho biến định tính. Đồng thời, chúng tôi trình bày đặc điểm ban đầu bệnh nhân tái nhập viện do bất kỳ nguyên nhân trong 3 tháng đầu sau xuất viện. Hiệu quả điều trị giữa 2 nhóm Ivabradine và giả dược được đo lường bằng chỉ số tỉ số tỷ lệ mới mắc (IRR) tái nhập viện trong thời gian dễ tổn thương (do mọi nguyên nhân, do nguyên nhân tim mạch hay do suy tim). Mỗi IRR được tính bằng cách sử dụng mô hình hồi quy Poisson (được hiệu chỉnh cho sự phân tán quá mức) với thời gian kiểm là 1, 2 và 3 tháng sau lần nhập viện đầu tiên do suy tim nặng. Đồng thời, IRR được hiệu chỉnh theo yếu tố tiên lượng ở thời điểm ban đầu: uống thuốc ức chế beta (cũng được sử dụng như là yếu tố phân tầng ngẫu nhiên); phân độ suy tim NYHA; suy tim do bệnh tim thiếu máu cục bộ; tuổi; LVEF và độ lọc cầu thận, ước tính theo MDRD (Modification in Diet in Renal Disease equation). Khoảng tin cậy 95% (KTC 95%) và giá trị p (2 đầu) được trình bày với giá trị p <0,05 được xem là có ý nghĩa thống kê. Tỷ lệ mới mắc cộng dồn của tái nhập viện do mọi nguyên nhân được vẽ theo trục thời gian cho từng nhóm, sử dụng công cụ ước lượng Nelson – Aelen. Tỷ lệ tử vong được tính ở 1, 2 và 3 tháng sau lần nhập viện đầu tiên ở cả hai nhóm Ivabradine và giả dược. SAS (hệ thống phân tích thống kê) phiên bản 9.1 và R phiên bản 2.14.0 được sử dụng để phân tích.
KẾT QUẢ
Tổng cộng 1186 trong 6505 bệnh nhân ngẫu nhiên có ít nhất có một lần nhập viện do suy tim trong thời gian nghiên cứu. Sự phân bố bệnh nhân trong nghiên cứu và các biến cố được trình bày ở hình 1. Tổng cộng có 334 bệnh nhân (28%) tái nhập viện do mọi nguyên nhân trong 3 tháng đầu [131 (25%) ở nhóm Ivabradine và 203 (30%) ở nhóm giả dược). Nguyên nhân tái nhập viện là do tim mạch là 286 (86%) bệnh nhân [109 (83%) ở nhóm Ivabradine, 177 (87%) nhóm giả dược] và do suy tim nặng hơn 204 (61%) bệnh nhân [78 (60%) nhóm Ivabradine và 126 (62%) nhóm giả dược]. Tổng cộng 85 bệnh nhân có ít nhất 2 lần tái nhập viện do bất kỳ nguyên nhân sau lần nhập viện đầu tiên trong thời gian nghiên cứu (27 bệnh nhân ở nhóm Ivabradine, 58 bệnh nhân ở nhóm giả dược). Trong những bệnh nhân này, 53 bệnh nhân có ít nhất 2 lần tái nhập viện do nguyên nhân tim mạch (16 bệnh nhân ở nhóm Ivabradine, 37 bệnh nhân ở nhóm giả dược) và 27 bệnh nhân nhập viện do suy tim nặng (7 bệnh nhân ở nhóm Ivabradine, 20 bệnh nhân ở nhóm giả dược).
Đặc điểm ban đầu của bệnh nhân nghiên cứu có ít nhất một lần nhập viện do suy tim được so sánh với nhóm bệnh nhân suy tim không nhập viện (bảng 1). Nhìn chung 2 nhóm bệnh nhân khác nhau đáng kể về nhiều đặc điểm. Khi so sánh 2 nhóm thì nhóm bệnh nhân có ít nhất một lần nhập viện do suy tim thường có tuổi cao hơn, tần số tim cao hơn, huyết áp thấp hơn, LVEF thấp hơn, độ lọc cầu thận tệ hơn và phân độ suy tim NYHA III và IV nhiều hơn. Về phần tiền sử bệnh thì nhóm bệnh nhân nhập viện có thời gian suy tim kéo dài hơn, có tỷ lệ suy thận, đái tháo đường, rung nhĩ và/hoặc cuồng nhĩ cao hơn và có tiền căn đột quỵ. Cả hai nhóm bệnh nhân cũng khác nhau về điều trị thuốc: nhóm bệnh nhân suy tim nhập viện điều trị nhóm kháng thụ thể mineralocorticoid, lợi tiểu và digitalis lúc ban đầu cao với nhóm suy tim không nhập viện. Mặc khác, bệnh nhân nhập viện do suy tim trong thời gian nghiên cứu ít được điều trị với nhóm thuốc ức chế beta hay ức chế men chuyển lúc ban đầu và cũng ít bệnh nhân đạt được ³50% liều đích của thuốc ức chế beta so với bệnh nhân suy tim không nhập viện.
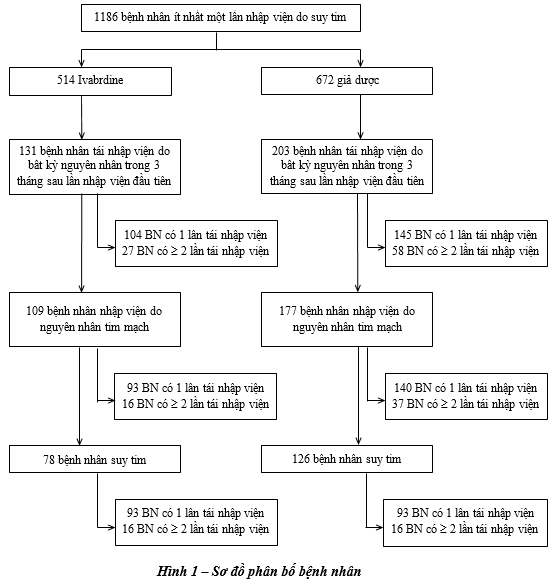
|
Bảng 1 – Đặc điểm ban đầu của bệnh nhân có ít nhất một lần nhập viện do suy tim, bệnh nhân tái nhập viện do bất kỳ nguyên nhân trong 3 tháng sau lần đầu nhập viện và bệnh nhân không nhập viện trong thời gian của nghiên cứu SHIFT |
|||||
|
|
Suy tim có ít nhất 1 lần nhập viện (n=1186) |
|
Suy tim không nhập viện (n=5319) |
Giá trị p |
|
|
|
Tất cả (n=1186) |
Tái nhập viện do bất kỳ nguyên nhân trong 3 tháng (n=334) |
|
|
|
|
Đặc điểm chung |
|
|
|
|
|
|
Tuổi (năm) |
62,2 ± 11,5 |
62,1 ± 12,0 |
60,0 ± 11,3 |
<0,0001 |
|
|
Nam giới |
901 (76%) |
263 (79%) |
4069 (76%) |
0,70 |
|
|
Đang hút thuốc lá |
191 (16%) |
51 (15%) |
927 (17%) |
0,080 |
|
|
Chỉ số khối cơ thể (kg/m2) |
27,8 ± 5,3 |
27,7 ± 5,4 |
28,0 ± 5,0 |
0,060 |
|
|
Chỉ số tim mạch |
|
|
|
|
|
|
Tần số tim (lần/phút) |
82,5 ± 11,2 |
83,0 ± 11,7 |
79,3 ± 9,2 |
<0,0001 |
|
|
HA tâm thu (mmHg) |
119,0 ± 16,7 |
118,5 ± 17,9 |
122,3 ± 15,7 |
<0,0001 |
|
|
HA tâm trương (mmHg) |
74,3 ± 9,9 |
73,4 ± 10,0 |
76,0 ± 9,4 |
<0,0001 |
|
|
Phân suất tống máu thất trái (%) |
27,6 ± 5,4 |
27,3 ± 5,5 |
29,3 ± 5,0 |
<0,0001 |
|
|
Phân độ NYHA |
|
|
|
|
|
|
Độ II |
445 (38%) |
148 (44%) |
2724 (51%) |
|
|
|
Độ III |
707 (60%) |
178 (53%) |
2516 (47%) |
|
|
|
Độ IV |
34 (3%) |
8 (2%) |
77 (1%) |
|
|
|
eGFR (mL/ph/1,73m2) |
69,8 ± 23,6 |
70,3 ± 26,6 |
75,8 ± 22,7 |
<0,0001 |
|
|
Tiền sử bệnh |
|
|
|
|
|
|
Thời gian suy tim (năm) |
4,3 ± 4,6 |
4,7 ± 5,1 |
3,3 ± 4,1 |
<0,0001 |
|
|
Nguyên nhân do BTTMCB |
813 (69%) |
217 (65%) |
3605 (68%) |
0,61 |
|
|
Bệnh mạch vành |
869 (73%) |
236 (71%) |
3863 (73%) |
0,65 |
|
|
Nhồi máu cơ tim |
680 (57%) |
175 (52%) |
2986 (56%) |
0,45 |
|
|
Bệnh thận mạn |
129 (11%) |
39 (12%) |
291 (5%) |
<0,0001 |
|
|
Tăng huyết áp |
769 (65%) |
200 (60%) |
3545 (67%) |
0,23 |
|
|
Đái tháo đường |
427 (36%) |
130 (39%) |
1552 (29%) |
<0,0001 |
|
|
Đột quỵ |
125 (11%) |
37 (11%) |
398 (7%) |
0,0005 |
|
|
Tiền căn rung nhĩ/ cuồng nhĩ |
133 (11%) |
36 (11%) |
389 (7%) |
<0,0001 |
|
|
Điều trị ở thời điểm ngẫu nhiên |
|
|
|
|
|
|
Thuốc ức chế beta |
1023 (86%) |
279 (84%) |
4797 (90%) |
<0,0001 |
|
|
Đạt ³50% liều đích |
473 (47%) |
109 (39%) |
2708 (58%) |
<0,0001 |
|
|
Thuốc ức chế men chuyển |
900 (76%) |
258 (77%) |
4216 (79%) |
0,0103 |
|
|
Thuốc ức chế thụ thể |
186 (16%) |
53 (16%) |
741 (14%) |
0,12 |
|
|
Thuốc đối kháng thụ thể mineralocorticoid |
824 (69%) |
215 (64%) |
3098 (58%) |
<0,0001 |
|
|
Thuốc lợi tiểu |
1079 (91%) |
303 (91%) |
4335 (82%) |
<0,0001 |
|
|
Digitalis |
377 (32%) |
107 (32%) |
1039 (20%) |
<0,0001 |
|
Giá trị là số trung bình ± độ lệch chuẩn hay số (%) bệnh nhân.
eGFR, độ lọc cầu thận được ước tính.
Giá trị p so sánh bệnh nhân suy tim có ít nhất một lần nhập viện với bệnh nhân không nhập viện (phép kiểm Kruskal–Wallis đối với biến liên tục hay phép kiểm x2 với biến định tính).
Có 334 bệnh nhân tái nhập viện do bất kỳ nguyên nhân trong 3 tháng đầu sau lần nhập viện đầu tiên có đặc điểm ban đầu tương tự khi so sánh chung tất cả bệnh nhân suy tim nhập viện trong thời gian nghiên cứu, ngoại trừ liều của thuốc ức chế beta ở thời điểm phân ngẫu nhiên: bệnh nhân (39%) tái nhập viện trong 3 tháng đầu đạt được ³50% liều đích ít so với 47% tất cả bệnh nhân suy tim nhập viện (bảng 1).
Tần suất nhập viện mới mắc cộng dồn do mọi nguyên nhân thấp hơn ở nhóm Ivabradine khi so sánh với nhóm giả dược trong 3 tháng đầu sau lần nhập viện đầu do suy tim (hình 2). Theo đó, Ivabradine có tỷ lệ nhập viện do mọi nguyên nhân thấp hơn khi so với nhóm giả dược ở thời điểm 1 tháng (54 biến cố ở nhóm Ivabradine so với 102 biến cố nhóm giả dược; IRR là 0,70 KTC 95% 0,5 – 1,00 với p < 0,05); 2 tháng (115 biến cố nhóm Ivabradine so với 201 nhóm giả dược; IRR 0,75; KTC 95% 0,58 – 0,98 với p = 0,03) và 3 tháng (166 so với 278 biến cố; IRR là 0,79 KTC 95% 0,63 – 0,99 với p = 0,04) sau lần nhập viện đầu tiên do suy tim.
Đối với các tiêu chí khác, có khuynh hướng giảm tái nhập viện do nguyên nhân tim mạch ở nhóm Ivbradine so với nhóm giả dược ở thời điểm 1 tháng (38 so với 76 biến cố, IRR là 0,66, KTC 95% 0,44–1,01 với p = 0,05), 2 tháng (90 so với 155 biến cố; IRR là 0,77 KTC 95% 0,57–1,02 với p = 0,07) và 3 tháng (131 so với 221 biến cố; IRR là 0,79 KTC 95% 0,62–1,01 với p = 0,06) sau lần nhập viện đầu tiên (bảng 2). Mô hình ảnh hưởng cho kết quả tương tự với tái nhập viện do suy tim ở thời điểm 1 tháng (21 so với 42 biến cố; IRR là 0,67 KTC 95% 0,40–1,13 với p = 0,13), 2 tháng (56 so với 97 biến cố IRR là 0,77 KTC 95% 0,55–1,09 với p = 0,14) và 3 tháng (86 so với 148 biến cố; IRR là 0,78 KTC 95% 0,59–1,02 với p = 0,07). Tỷ lệ tử vong tương tự ở 2 nhóm điều trị ở thời điểm 1 tháng (8% nhóm Ivabradine so với 9% nhóm giả dược), 2 tháng (11% so với 12%) và 3 tháng (13% so với 14%) sau lần nhập viện đầu tiên.
BÀN LUẬN
Phân tích của chúng tôi cho thấy rằng bệnh nhân suy tim nhập viện trong thời gian nghiên cứu có tình trạng bệnh nặng hơn so với nhóm suy tim không nhập viện về đặc điểm lâm sàng, chức năng tim và bệnh lý phối hợp. Cùng với tình trạng suy tim nặng hơn, những bệnh nhân này phải được điều trị đồng thời với thuốc lợi tiểu, digitalis và thuốc đối kháng thụ thể mineralocorticoid. Hơn nữa, bệnh nhân suy tim nhập viện phân ngẫu nhiên vào nhóm Ivabradine có tần suất mới mắc tái nhập viện sớm thấp hơn sau giai đoạn nhập viện đầu tiên do suy tim so với nhóm giả dược. Nguy cơ tái nhập viện do mọi nguyên nhân giảm có ý nghĩa trong 3 tháng đầu sau lần đầu nhập viện suy tim, dao động trong khoảng 21% – 30%. Tương tự ở tỷ lệ nhập viện có nguyên nhân do suy tim và do tim mạch có khuynh hướng giảm với cùng biên độ (21% tới 34%). Tác dụng có lợi của Ivabradine trên tái nhập viện sớm không ảnh hưởng đến tỷ lệ tử vong, nên chúng ta thấy tỷ lệ này tương tự ở cả hai nhóm.
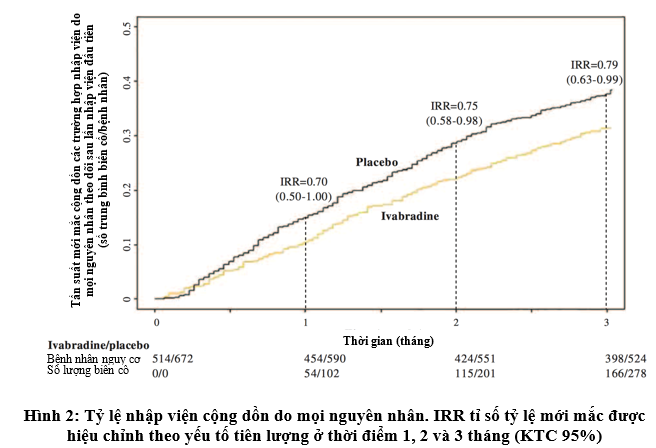
|
Bảng 2: Tỉ số tỷ lệ tần suất (IRR) nhập viện do tim mạch và do suy tim trong 3 tháng đầu sau lần nhập viện đầu tiên do suy tim trong thời gian nghiên cứu SHIFT |
|||
|
|
Số lượng cộng dồn các biến cố |
IRR (KTC 95%) hiệu chỉnh theo yếu tố tiên lượng |
|
|
|
Ivabradine (n=514) |
Giả dược (n=672) |
|
|
Nhập viện do tim mạch |
|
|
|
|
1 tháng |
38 |
76 |
0,66 (0,44–1,01) |
|
2 tháng |
90 |
155 |
0,77 (0,57–1,02) |
|
3 tháng |
131 |
221 |
0,79 (0,62–1,01) |
|
Nhập viện do suy tim |
|
|
|
|
1 tháng |
21 |
42 |
0,67 (0,40–1,13) |
|
2 tháng |
56 |
97 |
0,77 (0,55–1,09) |
|
3 tháng |
86 |
148 |
0,78 (0,59–1,02) |
Một số bằng chứng ủng hộ cho tầm quan trọng của bắt đầu điều trị suy tim sớm theo khuyến cáo. Một thử nghiệm so sánh hiệu quả của bắt đầu điều trị carvedilol sớm trong bệnh viện với bắt đầu điều trị khi ngoại trú. Thử nghiệm này đánh giá không mạnh tác động của thời gian khởi đầu sử dụng thuốc ức chế beta trên kết cục lâm sàng. Tuy nhiên, người ta chứng minh được rằng tỷ lệ bắt đầu điều trị carvedilol trong thời gian còn nhập viện cao hơn so với lúc 90 ngày sau xuất viện, ủng hộ cho tầm quan trọng của việc sử dụng sớm trong khuyến cáo điều trị suy tim. Dữ liệu từ nghiên cứu sổ bộ tương tự cho thấy sử dụng thuốc ức chế beta ở thời điểm xuất viện cho tiên lượng bệnh tốt hơn. Phân tích tỷ số thuận lợi cho thấy sử dụng thuốc ức chế men chuyển cũng cải thiện được tiên lượng. Một phân tích hậu kiểm từ “Eplerenone in Mild Patients Hospitalization and Survival Study in Heart Failure” (EMPHASIS-HF) chứng minh rằng Eplerenone phòng ngừa tái nhập viện khi khởi đầu sử dụng sớm lúc bệnh nhân còn nhập viện do suy tim tâm thu có triệu chứng. Chỉ có vài nghiên cứu lâm sàng ngẫu nhiên tìm thấy được hiệu quả điều trị trong giai đoạn dễ tổn thương sau khi nhập viện do suy tim khi phân tích các kết cục lâm sàng trong thời gian xuất viện. Trong một nghiên cứu lâm sàng ngẫu nhiên pha II, Tolvaptan không chứng minh được sự khác biệt so với giả dược ở bệnh nhân suy tim nặng ở thời điểm 60 ngày. Tuy nhiên, phân tích hậu kiểm thì cho thấy tỷ lệ tử vong 60 ngày thấp ở nhóm bệnh nhân điều trị với Tolvaptan có rối loạn chức năng thận hay sung huyết hệ thống nặng. Trong thử nghiệm ASCEND-HF (the Acute Study of Clinical Effectiveness of Nesiritide in Decompensated Heart Failure) thì Nesiritide không có hiệu quả so với giả dược trên sự tái nhập viện hay tử vong 30 ngày. Điều trị suy tim cấp bằng các thuốc dãn mạch đường tĩnh mạch Serelaxin làm giảm tử vong ở thời điểm 180 ngày mặc dù đó là kết quả từ phân tích hậu kiểm. Sau cùng là thử nghiệm ASTRONAUT (the Aliskiren Trial on Acute Heart Failure Outcomes) đã chứng minh được trên bệnh nhân suy tim nhập viện thì chỉ định Aliskiren (ức chế trực tiếp renin) trong điều trị chuẩn không làm giảm được tử vong tim mạch hay nhập viện do suy tim ở thời điểm 6 và 12 tháng sau khi xuất viện.
Chúng tôi thừa nhận thực tế là phân tích hiện tại của chúng tôi bao gồm những bệnh nhân điều trị lâu dài với Ivabradine từ thời điểm được phân ngẫu nhiên và những bệnh nhân đã từng nhập viện lần đầu do suy tim. Trong một phân tích trước đó, chúng tôi đã chứng minh được rằng Ivabradine làm giảm được 25% gánh nặng chung của việc nhập viện do suy tim trong suốt thời gian nghiên cứu đầy đủ (22,9 tháng). Chúng tôi tiếp tục mở rộng phân tích bằng cách cho thấy tác động có lợi này cũng được duy trì trong giai đoạn nguy cơ cao dễ tổn thương sau xuất viện và áp dụng cho các trường hợp nhập viện do mọi nguyên nhân.
Toa thuốc cho điều trị suy tim chuẩn khi xuất viện có thể giúp giảm thiểu hậu quả ngay sau khi xuất viện. Điều này dựa trên dữ liệu của nhóm nghiên cứu đoàn hệ của suy tim, trong đó sử dụng thuốc ức chế beta, thuốc ức chế men chuyển và thuốc ức chế thụ thể angiotensin II có tỷ lệ tái nhập viện và/hoặc tử vong thấp hơn 90 ngày sau khi xuất viện. Vì vậy, các hướng dẫn của Hiệp hội Tim mạch Châu Âu (ESC) khuyến cáo nên bắt đầu các thuốc có bằng chứng về lợi ích ngay khi bệnh nhân suy tim nhập viện ổn định. Bắt đầu điều trị sớm là rất quan trọng bởi vì bệnh nhân thường không được đạt điều trị tối ưu vào thời điểm xuất viện mà còn thường bỏ trị ở giai đoạn sau. Tuy nhiên, bất chấp những khuyến cáo này, tỷ lệ kê toa có thuốc ức chế beta, thuốc ức chế men chuyển và thuốc ức chế thụ thể angiotensin II vẫn chưa đầy đủ, đặc biệt những bệnh nhân có nguy cơ cao nhất. Điều này phù hợp với kết quả phân tích của chúng tôi, cho thấy các bệnh nhân có tình trạng bệnh nặng hơn thì tỷ lệ kê thuốc ức chế beta và thuốc ức chế men chuyển thấp hơn so với những bệnh nhân có tình trạng bệnh nhẹ hơn. Một trong những trở ngại hạn chế việc kê thuốc sớm hay chỉnh liều theo điều trị tối ưu khi nhập viện có liên quan đến tác dụng phụ của thuốc trên huyết áp, giai đoạn mà tình trạng huyết động của bệnh nhân thường không ổn định. Không giống như thuốc ức chế Ivabradine không có tác dụng làm giảm sức co bóp cơ tim. Ngoài ra, Ivabradine không có tác dụng hạ huyết áp như thuốc ức chế beta, thuốc ức chế men chuyển và thuốc ức chế thụ thể angiotensin II. Điều này cho thấy Ivabradine là thuốc tương đối dễ sử dụng mà không làm tăng tác động phụ không mong muốn trong những ngày đầu hoặc những tuần đầu sau khi nhập viện do suy tim. Điều này phù hợp với các quan sát của một thử nghiệm gần đây ở những bệnh nhân suy tim mất bù nhưng lại dường như dung nạp tốt với Ivabradine mà huyết động không tệ hơn trên bệnh nhân có tình trạng cấp tính.
Bằng những phân tích trong giai đoạn dễ tổn thương sau suy tim nặng thì chúng tôi cho rằng cơ chế chính xác tạo nên tác dụng có lợi của Ivabradine cần được làm sáng tỏ. Khi xuất viện, nhịp tim tăng lên ở đa số bệnh nhân và có liên quan đến tăng nguy cơ tử vong và tái nhập viện trong giai đoạn sớm sau xuất viện. Trong một nghiên cứu đoàn hệ trên bệnh nhân suy tim có nhịp tim ≥ 75 nhịp/ phút khi xuất viện, mỗi 10 nhịp/phút tăng lên sẽ làm tăng 30% nguy cơ tử vong do mọi nguyên nhân và 13% nguy cơ tái nhập viện 30 ngày sau khi xuất viện. Sau thời gian này thì mối tương quan giữa tần số tim cao khi xuất viện và kết cục xấu có giảm đi (tăng 16% nguy cơ tử vong do mọi nguyên nhân khi tăng mỗi 10 nhịp/phút và không tăng nguy cơ tái nhập viện do mọi nguyên nhân). Những dữ liệu này phù hợp với tác dụng có lợi của việc giảm tần số tim của Ivabradine trên những kết cục sớm trong nghiên cứu của chúng tôi. Giảm tấn số tim khi sử dụng Ivabradine khi xuất viện giúp làm cải thiện năng lượng và tiêu thụ oxy sử dụng cho cơ tim và giảm hậu tải, do đó làm giảm nguy cơ tái phát sau khi xuất viện. Các dữ liệu gần đây từ nghiên cứu OPTIMIZE-HF (Organized Program To Initiate lifesaving treatMent In hospitaliZed patients with heart failure) cho thấy tỷ lệ lớn bệnh nhân suy tim (71%) có nhịp tim ≥70 lần/phút khi xuất viện, dù đã được điều trị với thuốc ức chế beta. Nhìn chung, các tác giả ước tính rằng khoảng 40% bệnh nhân suy tim nhập viện có đủ chỉ định để bắt đầu sử dụng Ivabradine vào thời điểm xuất viện.
Giảm tái nhập viện trong nhóm Ivabradine sớm nhất là 1 tháng sau lần đầu nhập viện. Hiệu quả sớm này phù hợp với sự cải thiện trực tiếp các thông số huyết động (tăng thể tích nhát bóp nhằm duy trì cung lượng tim) quan sát thấy khi sử dụng Ivabradine trên bệnh nhân suy tim có giảm nặng chức năng tâm thu thất trái. Hiệu quả ổn định nhanh của Ivabradine được hỗ trợ do làm giảm NT-proBNP trong thời gian ngắn và cải thiện phân độ suy tim NYHA, sẽ đạt được chỉ sau 3 tháng điều trị chuẩn ở bệnh nhân suy tim. Những phát hiện tương tự đã được báo cáo trong một nghiên cứu riêng biệt chỉ sau 4 tháng điều trị với Ivabradine. Tất cả những dữ liệu này cho thấy điều trị lâu dài với Ivabradine có thể nhanh chóng ổn định bệnh nhân suy tim nhập viện, bằng cách ngăn ngừa sự suy giảm chức năng tâm thu thất trái và tình trạng lâm sàng.
Tuy nhiên, phân tích hiện tại của chúng tôi không cung cấp thông tin về lợi ích tiềm tàng khi bắt đầu sử dụng Ivabradine lúc nhập viện hay giai đoạn sớm ngay sau khi xuất viện do bệnh nhân được sử dụng thuốc từ thời điểm được phân ngẫu nhiên.
Có một số hạn chế trong phân tích của chúng tôi. Dữ liệu hiện tại dựa trên một phân tích hậu kiểm một thử nghiệm lâm sàng bao gồm các bệnh nhân suy tim mạn ổn định và nghiên cứu gốc không được thiết kế để khảo sát hiệu quả điều trị ở bệnh nhân suy tim nhập viện. Do đó, chúng tôi không thể đánh giá vai trò tương ứng của việc sử dụng Ivabradine trước và sau khi nhập viện trên những tác động quan sát được đối với những lần tái nhập viện sớm. Chỉ số IRR đã được hiệu chỉnh bằng cách sử dụng các yếu tố tiên lượng có thể không còn là đại diện cho nguy cơ của bệnh nhân, vì chúng được thu thập vào thời điểm đưa vào nghiên cứu SHIFT, chứ không phải vào thời điểm lần đầu nhập viện vì suy tim trong suốt nghiên cứu. Mặt khác, đây là phân tích đầu tiên mô tả ảnh hưởng của việc điều trị đối với việc nhập viện nhiều lần trong 3 tháng quan trọng sau khi nhập viện do suy tim. Phân tích của chúng tôi dựa vào ngày nhập viện vì suy tim, được hiệu chỉnh lại so với trong nghiên cứu SHIFT và do đó đáng tin cậy hơn nếu tính từ ngày xuất viện. Tuy nhiên, phương pháp thống kê không tính đến hiệu quả điều trị ở lần nhập viện đầu do suy tim, mà Ivabradine cho thấy được hiệu quả đó. Điều này có thể gây ra sự mất cân bằng giữa nhóm giả dược và nhóm Ivabradine và không đảm bảo sự ngẫu nhiên trong thiết kế ban đầu. Mặc dù khuynh hướng có lợi ủng hộ việc sử dụng Ivabradine trong trường hợp suy tim và tái nhập viện do tim mạch nhưng điều này không đạt được cột mốc có ý nghĩa. Có thể là do số lượng các biến cố quan sát thấy ở đây bị hạn chế và do đó thiếu độ mạnh của nghiên cứu. Tuy nhiên, cần lưu ý rằng phần lớn (86%) tái nhập viện do mọi nguyên nhân xảy ra trong giai đoạn dễ tổn thương là do nguyên nhân tim mạch và 61% là do suy tim.
KẾT LUẬN
Phát triển các chiến lược trị liệu mới để phòng ngừa việc tái nhập viện sớm là mục tiêu chính cho việc điều trị suy tim. Ở đây, chúng tôi đã chứng minh rằng việc điều trị lâu dài với Ivabradine làm giảm tỷ lệ nhập viện do mọi nguyên nhân trong 3 tháng đầu sau khi nhập viện do suy tim. Cần thêm những nghiên cứu sâu hơn để khảo sát xem liệu việc bắt đầu sử dụng Ivabradine lúc nhập viện hay sớm ngay sau khi xuất viện có thể có lợi để cải thiện kết cục sớm ở những bệnh nhân suy tim nhập viện.
TÀI LIỆU THAM KHẢO
1. Cowie MR, Anker SD, Cleland JGF, Felker GM, Filippatos G, Jaarsma T, Jourdain P, Knight E, Massie B, Ponikowski P, Lopez-Sendon J. Improving care for patients with acute heart failure—before, during and after hospitalization. ESC Heart Fail. 2014;1:110–145.
2. Maggioni AP, Dahlstrom U, Filippatos G, Chioncel O, Crespo LM, Drozdz J, Fruhwald F, Gullestad L, Logeart D, Fabbri G, Urso R, Metra M, Parissis J, Persson H, Ponikowski P, Rauchhaus M, Voors AA, Wendelboe NO, Zannad F, Tavazzi L. EURObservational Research Programme: regional differences and 1-year follow-up results of the Heart Failure Pilot Survey (ESC-HF Pilot). Eur J Heart Fail 2013;15:808–817.
3. Solomon SD, Dobson J, Pocock S, Skali H, McMurray JJ, Granger CB, Yusuf S, Swedberg K, Young JB, Michelson EL, Pfeffer MA. Influence of nonfatal hospitalization for heart failure on subsequent mortality in patients with chronic heart failure. Circulation 2007;116:1482–1487.
4. OConnor CM, Miller AB, Blair JE, Konstam MA, Wedge P, Bahit MC, Carson P, Haass M, Hauptman PJ, Metra M, Oren RM, Patten R, Pina I, Roth S, Sackner-Bernstein JD, Traver B, Cook T, Gheorghiade M. Causes of death and rehospitalization in patients hospitalized with worsening heart failure and reduced left ventricular ejection fraction: results from Efficacy of Vasopressin Antagonism in Heart Failure Outcome Study with Tolvaptan (EVEREST) program. Am Heart J 2010;159:841–849.
5. Abrahamsson P, Swedberg K, Borer JS, Böhm M, Kober L, Komajda M, Lloyd SM, Metra M, Tavazzi L, Ford I. Risk following hospitalization in stable chronic systolic heart failure. Eur J Heart Fail 2013;15:885–891.
6. Cleland JG, Swedberg K, Follath F, Komajda M, Cohen-Solal A, Aguilar JC, Dietz R, Gavazzi A, Hobbs R, Korewicki J, Madeira HC, Moiseyev VS, Preda I, Van Gilst WH, Widimsky J, Freemantle N, Eastaugh J, Mason J. The EuroHeart Failure survey programme—a survey on the quality of care among patients with heart failure in Europe. Part 1: patient characteristics and diagnosis. Eur Heart J 2003;24:442–463.
7. Greene SJ, Fonarow GC, Vaduganathan M, Khan SS, Butler J, Gheorghiade M. The vulnerable phase after hospitalization for heart failure. Nat Rev Cardiol 2015;12:220–229.
8. Maggioni AP, Orso F, Calabria S, Rossi E, Cinconze E, Baldasseroni S, Martini N. The real-world evidence of heart failure: findings from 41 413 patients of the ARNO database. Eur J Heart Fail 2016;18:in press.
9. Swedberg K, KomajdaM, BöhmM, Borer J, Ford I, Dubost-Brama A, Lerebours G, Tavazzi L. Ivabradine and outcomes in chronic heart failure (SHIFT): a randomized placebo-controlled trial. Lancet 2010;376:875–885.
10. SwedbergK,KomajdaM, BöhmM, Borer JS, Ford I, Tavazzi L.Rationale and design of a randomized, double-blind, placebo-controlled outcome trial of ivabradine in chronic heart failure: the Systolic Heart Failure Treatment with the I(f) Inhibitor Ivabradine Trial (SHIFT). Eur J Heart Fail 2010;12:75–81.
11. OMeara E, Chong KS, Gardner RS, Jardine AG, Neilly JB, McDonagh TA. The Modification of Diet in Renal Disease (MDRD) equations provide valid estimations of glomerular filtration rates in patients with advanced heart failure. Eur J Heart Fail 2006;8:63–67.
12. Gattis WA, OConnor CM, Gallup DS, Hasselblad V, Gheorghiade M. Predischarge initiation of carvedilol in patients hospitalized for decompensated heart failure: results of the Initiation Management Predischarge: Process for Assessment of Carvedilol Therapy in Heart Failure (IMPACT-HF) trial. J Am Coll Cardiol 2004;43:1534–1541.
13. Fonarow GC, Abraham WT, Albert NM, Stough WG, Gheorghiade M, Greenberg BH, OConnor CM, Sun JL, Yancy C, Young JB; OPTIMIZE-HF Investigators and Coordinators. Carvedilol use at discharge in patients hospitalized for heart failure is associated with improved survival: an analysis from Organized Program to Initiate Lifesaving Treatment in Hospitalized Patients with Heart Failure (OPTIMIZE-HF). Am Heart J 2007;153:82.e1–82,e11.
14. Ahmed A, Centor RM, Weaver MT, Perry GJ. A propensity score analysis of the impact of angiotensin-converting enzyme inhibitors on long-term survival of older adults with heart failure and perceived contraindications. Am Heart J 2005;149:737–743.
15. Girerd N, Collier T, Pocock S, Krum H, McMurray JJ, Swedberg K, Van Veldhuisen DJ, Vincent J, Pitt B, Zannad F. Clinical benefits of eplerenone in patients with systolic heart failure and mild symptoms when initiated shortly after hospital discharge: analysis from the EMPHASIS-HF trial. Eur Heart J 2015;36:2310–2317.
16. Gheorghiade M, Gattis WA, OConnor CM, Adams KF, Jr., Elkayam U, Barbagelata A, Ghali JK, Benza RL, McGrew FA, Klapholz M, Ouyang J, Orlandi C. Effects of tolvaptan, a vasopressin antagonist, in patients hospitalized with worsening heart failure: a randomized controlled trial. JAMA 2004;291:1963–1971.
17. OConnor CM, Starling RC, Hernandez AF, Armstrong PW, Dickstein K, Hasselblad V, Heizer GM, Komajda M, Massie BM, McMurray JJ, Nieminen MS, Reist CJ, Rouleau JL, Swedberg K, Adams KF, Jr., Anker SD, Atar D, Battler A, Botero R, Bohidar NR, Butler J, Clausell N, Corbalan R, Costanzo MR, Dahlstrom U, Deckelbaum LI, Diaz R, Dunlap ME, Ezekowitz JA, Feldman D, Felker GM, Fonarow GC, Gennevois D, Gottlieb SS, Hill JA, Hollander JE, Howlett JG, Hudson MP, Kociol RD, Krum H, Laucevicius A, Levy WC, Mendez GF, Metra M, Mittal S, Oh BH, Pereira NL, Ponikowski P, TangWH, Tanomsup S, Teerlink JR, Triposkiadis F, Troughton RW, Voors AA, Whellan DJ, Zannad F, Califf RM. Effect of nesiritide in patients with acute decompensated heart failure. N Engl J Med 2011;365:32–43.
18. Massie BM, OConnor CM, Metra M, Ponikowski P, Teerlink JR, Cotter G, Weatherley BD, Cleland JG, Givertz MM, Voors A, DeLucca P, Mansoor GA, Salerno CM, Bloomfield DM, Dittrich HC. Rolofylline, an adenosine A1-receptor antagonist, in acute heart failure. N Engl J Med 2010;363:1419–1428.
19. Teerlink JR, Cotter G, Davison BA, Felker GM, Filippatos G, Greenberg BH, Ponikowski P, Unemori E, Voors AA, Adams KF Jr, Dorobantu MI, Grinfeld LR, Jondeau G, Marmor A, Masip J, Pang PS,Werdan K, Teichman SL, Trapani A, Bush CA, Saini R, Schumacher C, Severin TM, Metra M. Serelaxin, recombinant human relaxin-2, for treatment of acute heart failure (RELAX-AHF): a randomised, placebo-controlled trial. Lancet 2013;381:29–39.
20. Gheorghiade M, Bohm M, Greene SJ, Fonarow GC, Lewis EF, Zannad F, Solomon SD, Baschiera F, Botha J, Hua TA, Gimpelewicz CR, Jaumont X, Lesogor A, Maggioni AP. Effect of aliskiren on postdischarge mortality and heart failure readmissions among patients hospitalized for heart failure: the ASTRONAUT randomized trial. JAMA 2013;309:1125–1135.
21. Borer JS, Böhm M, Ford I, Komajda M, Tavazzi L, Sendon JL, Alings M, Lopez-de-Sa E, Swedberg K. Effect of ivabradine on recurrent hospitalization for worsening heart failure in patients with chronic systolic heart failure: the SHIFT Study. Eur Heart J 2012;33:2813–2820.
22. Fonarow GC, Abraham WT, Albert NM, Stough WG, Gheorghiade M, Greenberg BH, OConnor CM, Pieper K, Sun JL, Yancy C, Young JB. Association between performance measures and clinical outcomes for patients hospitalized with heart failure. JAMA 2007;297:61–70.
23. Bottle A, Goudie R, Cowie MR, Bell D, Aylin P. Relation between process measures and diagnosis-specific readmission rates in patients with heart failure. Heart 2015;101:1704–1710.
24. Bhatia V, Bajaj NS, Sanam K, Hashim T, Morgan CJ, Prabhu SD, Fonarow GC, Deedwania P, Butler J, Carson P, Love TE, Kheirbek R, Aronow WS, Anker SD, Waagstein F, Fletcher R, Allman RM, Ahmed A. Beta-blocker use and 30-day all-cause readmission in Medicare beneficiaries with systolic heart failure. Am J Med 2015;128:715–721.
25. McMurray JJ, Adamopoulos S, Anker SD, Auricchio A, Bohm M, Dickstein K, Falk V, Filippatos G, Fonseca C, Gomez-Sanchez MA, Jaarsma T, Kober L, Lip GY, Maggioni AP, Parkhomenko A, Pieske BM, Popescu BA, Ronnevik PK, Rutten FH, Schwitter J, Seferovic P, Stepinska J, Trindade PT, Voors AA, Zannad F, Zeiher A, Bax JJ, Baumgartner H, Ceconi C, Dean V, Deaton C, Fagard R, Funck-Brentano C,Hasdai D, Hoes A, Kirchhof P, Knuuti J, Kolh P, McDonagh T, MoulinC, Reiner Z, SechtemU, Sirnes PA, Tendera M, Torbicki A, Vahanian A, Windecker S, Bonet LA, Avraamides P, Ben Lamin HA, Brignole M, Coca A, Cowburn P, Dargie H, Elliott P, Flachskampf FA, Guida GF, Hardman S, Iung B, Merkely B, Mueller C, Nanas JN, Nielsen OW, Orn S, Parissis JT, Ponikowski P. ESC guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: the Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC. Eur J Heart Fail 2012;14:803–869.
26. Lee DS, Tu JV, Juurlink DN, Alter DA, Ko DT, Austin PC, Chong A, Stukel TA, Levy D, Laupacis A. Risk–treatment mismatch in the pharmacotherapy of heart failure. JAMA 2005;294:1240–1247.
27. Sargento L, Satendra M, Longo S, Lousada N, dos Reis RP. Heart rate reduction with ivabradine in patients with acute decompensated systolic heart failure. Am J Cardiovasc Drugs 2014;14:229–235.
28. DeVore AD, Mi X, Mentz RJ, Fonarow GC, Van Dyke MK, Maya JF, Hardy NC, Hammill BG, Hernandez AF. Discharge heart rate and ??-blocker dose in patients hospitalized with heart failure: findings from the OPTIMIZE-HF Registry. Am Heart J 2016;173:172–178.
29. Greene SJ, Vaduganathan M, Wilcox JE, Harinstein ME, Maggioni AP, Subacius H, Zannad F, Konstam MA, Chioncel O, Yancy CW, Swedberg K, Butler J, Bonow RO, Gheorghiade M. The prognostic significance of heart rate in patients hospitalized for heart failure with reduced ejection fraction in sinus rhythm: insights from the EVEREST (Efficacy of Vasopressin Antagonism in Heart Failure: Outcome Study With Tolvaptan) trial. JACC Heart Fail 2013;1:488–496.
30. Laskey WK, Alomari I, Cox M, Schulte PJ, Zhao X, Hernandez AF, Heidenreich PA, Eapen ZJ, Yancy C, Bhatt DL, Fonarow GC. Heart rate at hospital discharge in patients with heart failure is associated with mortality and rehospitalization. J Am Heart Assoc 2015;4:e001626.
31. Habal MV, Liu PP, Austin PC, Ross HJ, Newton GE, Wang X, Tu JV, Lee DS. Association of heart rate at hospital discharge with mortality and hospitalizations in patients with heart failure. Circ Heart Fail 2014;7:12–20.
32. Reil JC, Tardif JC, Ford I, Lloyd SM, OMeara E, Komajda M, Borer JS, Tavazzi L, Swedberg K, Böhm M. Selective heart rate reduction with ivabradine unloads the left ventricle in heart failure patients. J Am Coll Cardiol 2013;62:1977–1985.
33. De Ferrari GM, Mazzuero A, Agnesina L, Bertoletti A, Lettino M, Campana C, Schwartz PJ, Tavazzi L. Favourable effects of heart rate reduction with intravenous administration of ivabradine in patients with advanced heart failure. Eur J Heart Fail 2008;10:550–555.
34. Sargento L, Satendra M, Longo S, Lousada N, Palma dos RR. Early NT-proBNP decrease with ivabradine in ambulatory patients with systolic heart failure. Clin Cardiol 2013;36:677–682.
35. Zugck C, Martinka P, Stockl G. Ivabradine treatment in a chronic heart failure patient cohort: symptom reduction and improvement in quality of life in clinical practice. Adv Ther 2014;31:961–974.







