BS. NGUYỄN THANH HIỀN
BS. NGUYỄN TRẦN THU THỦY
I. MỞ ĐẦU
Suy tim cấp tính (STC) là một tình trạng thường gặp và đe dọa tính mạng. Đây là nguyên nhân hàng đầu gây nhập viện và có liên quan đến tỷ lệ tử vong và tái nhập viện cao (1,2). Theo hướng dẫn của Hiệp hội Tim mạch Châu Âu (ESC) năm 2021 về chẩn đoán và điều trị suy tim cấp tính và mãn tính (STM), việc quản lý số bệnh nhân nhập viện vì STC có thể được chia thành ba giai đoạn với các mục tiêu khác nhau và yêu cầu các cách tiếp cận khác nhau: trước nhậpviện/sớm nhập viện (ngay lập tức), trong bệnh viện (trung gian) và trước xuất viện/sớm sau xuất viện. Các giai đoạn trước nhập viện và trong bệnh viện chủ yếu tập trung vào chẩn đoán và xác định nguyên nhân, ổn định bệnh nhân, theo dõi các dấu hiệu sinh tồn, điều trị theo kinh nghiệm tình trạng sung huyết và/hoặc giảm tưới máu và bắt đầu các phương pháp điều trị dựa trên bằng chứng. Các chiến lược quản lý trước xuất viện và sớm sau xuất viện đang bắt đầu được nghiên cứu thử nghiệm, nhưng việc thực hiện còn nhiều thách thức hơn (3). Một tỷ lệ đáng kể bệnh nhân mắc STC được xuất viện trong tình trạng sung huyết dai dẳng, được biết là có liên quan đến nguy cơ tái nhập viện và tử vong cao hơn. Nguy cơ tái nhập viện và tử vong cao nhất trong những tuần đầu tiên sau khi xuất viện và giảm theo cấp số nhân sau đó. Ngoài ra, việc theo dõi bệnh nhân thường không được thực hiện hoặc không đầy đủ trong giai đoạn này, khiến bệnh nhân có nguy cơ gia tăng. Cuối cùng, điều trị y tế được thiết lập trong giai đoạn trước và sớm sau xuất viện nhìn chung không thay đổi trong các lần khám tiếp theo, khiến các giai đoạn này trở nên quan trọng, không chỉ vì nguy cơ gia tăng mà còn đối với phương pháp điều trị dưới mức tối ưu. Cải thiện kết quả sớm sau xuất viện và kết quả lâu dài bằng cách tối ưu hóa việc quản lý trước và sau xuất viện của bệnh nhân mắc STC là một nhu cầu lớn chưa được đáp ứng. Bài viết này nhằm mục đích cung cấp một bản tóm tắt các bằng chứng hiện tại về quản lý trước xuất viện và sớm sau xuất viện đối với bệnh nhân nhập viện vì STC. Lưu ý rằng tài liệu này đề cập đến suy tim mất bù cấp tính (STMBC) và phù phổi cấp vì chúng là những biểu hiện lâm sàng phổ biến nhất của STC và là những biểu hiện mà chúng ta có bằng chứng từ các thử nghiệm lâm sàng tiền cứu. Hai biểu hiện lâm sàng khác của STC, sốc tim và ST phải không nằm trong phạm vi bài viết này (tham khảo các hướng dẫn về sốc tim và ST phải).
II. TÁC ĐỘNG CỦA VIỆC NHẬP VIỆN DO SUY TIM CẤP TÍNH ĐẾN KẾT CỤC SAU ĐÓ
Tỷ lệ tử vong tại bệnh viện của bệnh nhân nhập viện vì STC dao động từ 4% đến 10%. Tỷ lệ tử vong sau 1 năm sau xuất viện lớn hơn nhiều, trung bình 25–30% và hơn một phần ba số bệnh nhân tái nhập viện vì bệnh STC trong 6 tháng đầu sau khi xuất viện. So với những bệnh nhân không nhập viện, những bệnh nhân nhập viện vì STC có nguy cơ tử vong tăng hơn sáu lần trong tháng đầu tiên sau khi xuất viện. Tiếp theo đó là tỷ lệ tử vong giảm gần như theo cấp số nhân nhưng nguy cơ lại tăng gấp đôi kéo dài cho đến 2 năm sau khi xuất viện. Mỗi lần tái nhập viện có liên quan đến tỷ lệ tái nhập viện, thăm khám cấp cứu sau đó cao hơn và tử vong. Sự gia tăng nguy cơ tử vong có thể lên tới 12 đến 16 lần ở những bệnh nhân nhập viện nhiều lần hoặc lâu hơn so với những bệnh nhân mới nhập viện do STC. STC có thể là biểu hiện đầu tiên của suy tim (ST), được gọi là “ST khởi phát mới – new-onset HF” hoặc “ST mới khởi phát – de-novo HF”, hoặc tình trạng mất bù phổ biến hơn của một tình trạng mạn tính. Bệnh nhân mắc bệnh ST mới khởi phát có thể có tỷ lệ tử vong tại bệnh viện cao hơn, nhưng có thể có tỷ lệ tử vong sau xuất viện và tỷ lệ tái nhập viện thấp hơn do hiệu quả có lợi của việc bắt đầu điều trị mới (3,4,6).
III. ĐÁNH GIÁ TRƯỚC KHI XUẤT VIỆN
Trong giai đoạn trước khi xuất viện, việc đánh giá nhiều thông số, bao gồm đánh giá lâm sàng, sử dụng dấu ấn sinh học và hình ảnh, là bắt buộc để: (1) loại trừ hoặc giảm thiểu sung huyết dai dẳng; (2) tối ưu hóa liệu pháp điều trị nội khoa theo hướng dẫn (GDMT); (3) lập kế hoạch quản lý sau xuất viện, bao gồm tăng cường điều trị theo hướng dẫn và các chương trình sau xuất viện cụ thể (tức là các chương trình phục hồi chức năng, thăm khám tại nhà) (Hình 1). Các yếu tố liên quan đến việc tăng nguy cơ sung huyết tồn lưu khi xuấtviện và/hoặc tái nhập viện sớm sau khi xuấtviện được trình bày trong Bảng 1.
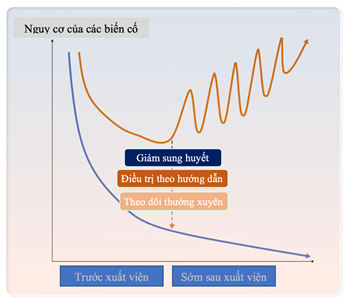
Hình 1. Các yếu tố quyết định kết quả tốt hơn sau khi xuất viện. Giảm sung huyết tối ưu, tối ưu hóa điều trị nội khoa theo hướng dẫn (GDMT) và theo dõi chuyên sâu sau xuất viện giúp giảm tỷ lệ tử vong và các biến cố suy tim mới sau khi xuất viện. (4)
Bảng 1. Các yếu tố nguy cơ sung huyết tồn lưu khi xuất viện và/hoặc tái nhập viện do suy tim (4)
| Yếu tố lâm sàng
• Phân nhóm suy tim theo NYHA >2 • ≥ 1 lần nhập viện do ST trong vòng 6 tháng • Huyết áp thấp (HATTh<90 mmHg) |
| Các yếu tố liên quan đến điều trị
• Ngừng điều trị theo hướng dẫn khi nhập viện • Không dung nạp điều trị theo hướng dẫn • Liều lợi tiểu cao |
| Xét nghiệm lâm sàng
• Rối loạn chức năng thận • Rối loạn điện giải • Nồng độ NP cao • Thiếu máu |
| Xét nghiệm điện tâm đồ và hình ảnh
• Thời gian QRS >130 ms không có điều trị tái đồng bộ • Rối loạn nhịp thất • Phân suất tống máu thất trái<20% • Áp lực phổi cao • Áp lực dổ đầy thất trái cao • Hở van ba lá vừa/nặng • Áp lực tĩnh mạch chủ dưới>21mm • Đường Kerlley B (B-line)>15 |
| Bệnh đi kèm
• Đái tháo đường • Bệnh hở van tim • Bệnh động mạch vành • Rung nhĩ • Bệnh phổi • Suy kiệt |
III.1. Đánh giá lâm sàng
Đánh giá lâm sàng rất hữu ích để phát hiện các dấu hiệu sung huyết, nhưng độ chính xác của khám thực thể để phát hiện sung huyết còn thấp. Một số điểm sung huyết (CS: congestive score) bao gồm triệu chứng (khó thở, khó thở khi nằm, mệt mỏi) và các dấu hiệu của ST (rales, phù ngoại biên, giãn tĩnh mạch cổ, gan to). Trong một phân tích của thử nghiệm EVEREST (Hiệu quả của thuốc đối kháng Vasopressin trong ST – Nghiên cứu kết quả với thử nghiệm Tolvaptan), sung huyết nhẹ (CS 1–2) và sung huyết nặng (CS>2) khi xuất viện có liên quan đến nguy cơ tái nhập viện và tử vong gia tăng vào thời điểm 1 năm sau khi nhập viện do suy tim. Cân nặng và độ NYHA cũng cần được đánh giá trước khi xuất viện và tích hợp với các đánh giá lâm sàng khác (Hình 2).
Đo huyết áp và nhịp tim là bắt buộc cho cả phân tầng tiên lượng và cá thể hóa điều trị theo hướng dẫn. Bệnh nhân bị hạ huyết áp có thể ít dung nạp thuốc ức chế men chuyển (ƯCMC) hoặc thuốc ức chế thụ thể angiotensin (ƯCTT) và thậm chí ít dung nạp hơn với nhóm thuốc ức chế thụ thể angiotensin -neprilysin (ARNI). Bệnh nhân bị sung huyết có thể không dung nạp sớm thuốc chẹn beta. Các dấu hiệu sung huyết và giảm tưới máu có thể xuất hiện tại thời điểm xuất viện và có liên quan đến kết cục xấu hơn. Một phân tích của Chương trình nghiên cứu quan sát ESC-EURO (EORP) – Hiệp hội suy tim (HFA) mạn dài hạn cho thấy dấu hiệu sung huyết còn sót lại ở 30,9% bệnh nhân xuất viện sau khi nhập viện vì STC (4-8).
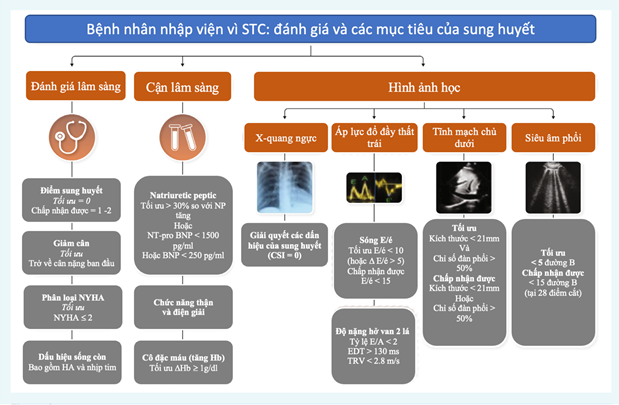
Hình 2. Đánh giá và mục tiêu sung huyết trong giai đoạn trước xuất viện. Cần đánh giá các yếu tố lâm sàng, xét nghiệm và hình ảnh để đánh giá trước khi xuất viện. STC, suy tim cấp tính; HA, huyết áp; EDT, thời gian giảm tốc sóng E; Hb, huyết sắc tố; NP, peptide natriuretic; TRV, vận tốc hở van ba lá, MR: hở van hai lá (4)
III.2. Xét nghiệm cận lâm sàng
Natriuretic peptide (NP) có vai trò chính trong chẩn đoán, phân tầng nguy cơ và quản lý bệnh nhân mắc STC. Chúng là dấu hiệu quan trọng của sung huyết. Ngoài giá trị của chúng tại thời điểm xuất viện, sự thay đổi nồng độ NP khi nằm viện là một yếu tố dự báo mạnh mẽ về kết quả sau xuất viện (Hình 2). Hướng dẫn hiện tại của ESC HF khuyến nghị đo NP cả tại thời điểm nhập viện và trước khi xuất viện. Giá trị tiên lượng của cả mức độ tuyệt đối và sự thay đổi tương đối của peptide natriuretic loại B (BNP)/proBNP và NT-proBNP khi xuất viện đã được nghiên cứu ở những bệnh nhân mắc STC. ELAN-HF (Châu Âu Hợp tác về điểm STM mất bù cấp tính), được phát triển từ dữ liệu được thu thập từ bảy nhóm bệnh nhân châu Âu nhập viện vì STC, nhận thấy rằng cả mức NT-proBNP tuyệt đối và phần trăm giảm NT-proBNP khi xuất viện đều có liên quan mạnh mẽ với nguyên nhân tử vong trong 180 ngày. Nghiên cứu cho thấy tỷ lệ tử vong tích lũy trong 180 ngày là 4,1% ở những bệnh nhân có mức NT-proBNP tuyệt đối <1500pg/ml. Tỷ lệ tử vong này tăng hơn gấp đôi lên 10% khi NT-proBNP giảm trong mức từ 1500 đến 5000 pg/ml và sau đó lại tăng gấp đôi lên 24% khi nồng độ NT-proBNP nằm trong khoảng từ 5001 đến 15000pg/ml. Bệnh nhân có nồng độ NT-proBNP > 15.000 pg/ml có tỷ lệ tử vong là 41%. Ngoài ra, nghiên cứu còn phát hiện ra rằng những bệnh nhân có mức NT-proBNP giảm 30% có tỷ lệ tử vong tích lũy trong 180 ngày cao gấp đôi so với những bệnh nhân có mức NT-proBNP giảm >30%. Những phát hiện này cho thấy rằng việc đo nồng độ tuyệt đối và những thay đổi về NT-proBNP khi xuất viện có thể giúp xác định những bệnh nhân có nguy cơ tử vong cao và tạo điều kiện cho các chiến lược quản lý phù hợp. Các thử nghiệm ngẫu nhiên tiền cứu đánh giá hiệu quả của chiến lược dựa trên đo nồng độ NT-proBNP để hướng dẫn điều trị ở bệnh nhân suy tim có nguy cơ cao đã không cho thấy lợi ích đáng kể so với chăm sóc thông thường. Gần đây hơn, nhiều nghiên cứu nối tiếp các phép đo NT-proBNP được thực hiện trong các lần tái khám thường xuyên khi bắt đầu điều trị theo hướng dẫn và tăng liều ở những bệnh nhân được chỉ định chăm sóc cường độ cao, so với nhóm chăm sóc thông thường. Chiến lược như vậy có liên quan đến khả năng đạt được liều mục tiêu của điều trị theo hướng dẫn cao hơn và giảm tỷ lệ tử vong do mọi nguyên nhân và tái nhập viện do suy tim. Mặc dù thử nghiệm này không được thiết kế để đánh giá riêng tác động lâm sàng của các phép đo NT-proBNP, nhưng nó hỗ trợ kết quả nghiên cứu của việc sử dụng trong chiến lược tối ưu hóa điều trị theo hướng dẫn ở những bệnh nhân nhập viện gần đây vì STC. Các dấu ấn sinh học mới nổi, chẳng hạn như kháng nguyên carbohydrate 125 (CA125) và adrenomedullin có thể bổ sung cho các NP trong tương lai.
Tình trạng cô đặc máu có thể hữu ích vì nó phản ánh sự giảm tương đối về thể tích huyết tương. Bệnh nhân nhập viện vì STC có liên quan đến kết quả tốt hơn. Tuy nhiên, nó có thể bị ảnh hưởng bởi tình trạng sắt, điều này cũng có thể thay đổi trong quá trình nhập viện. Cần có các nghiên cứu sâu hơn để đánh giá vai trò của cô đặc máu như một yếu tố dấu hiệu giảm sung huyết thành công. Đáp ứng lợi tiểu có thể được đánh giá thông qua đo lượng natri trong nước tiểu và/hoặc thể tích nước tiểu theo khuyến cáo trong 24 giờ đầu để hướng dẫn dùng thuốc lợi tiểu. Các thử nghiệm lâm sàng ngẫu nhiên ngẫu nhiên đang được tiến hành để đánh giá tác động của các phép đo này đối với kết quả sau xuất viện.
Cần theo dõi tổn thương cơ tim, thận và gan trong thời gian nằm viện bằng cách sử dụng các chỉ số xét nghiệm dấu ấn sinh học truyền thống (ví dụ: troponin tim, creatinine, Cystatin C, transaminase, bilirubin, gamma-glutamyltranspeptidase).Tầm quan trọng của sự thay đổi creatinine huyết thanh trong quá trình nằm viện và mối quan hệ của sự thay đổi này với hiệu quả điều trị đã được ghi nhận trong các khuyến cáo gần đây của HFA cũng như hướng dẫn của ESC HF. Đánh giá chức năng thận trước khi xuất viện cũng quan trọng bởi vì bất cứ rối loạn chức năng thận nào cũng có thể hạn chế việc sử dụng điều trị theo hướng dẫn, đặc biệt là với các chất ức chế hệ renin–angiotensin–aldosterone hoặc nhóm ARNI (Hình 2). Sự suy giảm thoáng qua về mức lọc cầu thận ước tính (eGFR), trung bình 3 – 4 ml/phút/1,73 m2, có thể xảy ra sau khi bắt đầu dùng thuốc ức chế kênh đồng vận chuyển natri-glucose 2 (SGLT2), mặc dù điều này không có giá trị tiên lượng về biến cố bất lợi. Các thay đổi về chức năng thận là điều có thể xảy ra trong quá trình điều trị suy tim. Mặc dù các nghiên cứu trên dân số cho thấy chức năng thận xấu đi có liên quan đến kết quả xấu hơn, tuy nhiên ở cấp độ cá nhân từng người bệnh việc giải thích những thay đổi đó trong bối cảnh lâm sàng thích hợp sẽ giúp đánh giá chính xác nguy cơ và xác định các chiến lược cá nhân hoá điều trị tiếp theo. Trong quá trình điều trị, chúng ta không nên quá sợ hãi về vấn đề này, mà cần theo dõi sát để điều chỉnh kịp thời, nếu không chức năng thận xấu đi là nguyên nhân hàng đầu gây ra việc không đạt được hiệu quả giảm sung huyết trong STC và bệnh nhân không nhận được đủ liều điều trị theo hướng dẫn.
Bên cạnh đó, kích hoạt hệ thần kinh nội tiết, tốc độ dòng nước tiểu và tác dụng của arginine vasopressin lên chất vận chuyển urê trong ống góp có thể dẫn đến tăng cường tái hấp thu ở ống lượn gần và ống lượn xa, dẫn đến tăng nồng độ nitơ urê trong máu (BUN) trong STC. Hơn nữa, nồng độ urê tăng cũng có thể là do sự phân hủy protein tăng lên. Do đó, mức BUN tăng cao có thể đóng vai trò là một chỉ số về sự hoạt hóa thần kinh thể dịch và tình trạng dinh dưỡng, không phụ thuộcvào sự suy giảm nào của eGFR. Do đó, ngay cả ở những bệnh nhân có eGFR ≥45 ml/phút/1,73 m2, mức BUN cao hơn có liên quan đến nguy cơ tử vong sau xuất viện cao hơn. Cần theo dõi chặt chẽ các chất điện giải trong huyết thanh khi nhập viện do STC. Cả hai tình trạng hạ và tăng kali máu đều liên quan đến kết cục kém hơn (Hình 2). Các thuốc hạ kali mới như patirome hoặc natri zirconium cyclosilicate, cải thiện tình trạng tăng kali máu, có thể hỗ trợ cho việc bắt đầu hoặc tăng liều các thuốc thuộc nhóm ức chế RAAS.
Việc đo nồng độ ferritin huyết thanh và độ bão hòa transferrin trong đợt STC cũng được yêu cầu theo hướng dẫn ESC hiện hành để phát hiện tình trạng thiếu sắt là dấu hiệu cho thấy cần bổ sung liệu pháp thay thế sắt trước khi xuất viện để giảm tỷ lệ tái nhập viện do suy tim (3,4,9,10).
III.3. Chẩn đoán hình ảnh học
Trước khi xuất viện, các xét nghiệm hình ảnh toàn diện có vai trò chính trong việc phát hiện sung huyết còn sót lại. Chụp X-quang ngực có thể hữu ích để phát hiện sung huyết phổi, tràn dịch màng phổi,cũng như đánh giá khả năng đáp ứng với các phương pháp điều trị. Tuy nhiên, các phép đo chính về sung hyết bao gồm các dấu hiệu siêu âm tim về tăng áp lực đổ đầy thất trái (TTr), đường B (B-line) bằng siêu âm phổi (LUS), kích thước và độ xẹp của tĩnh mạch chủ dưới (IVC). Vận tốc dòng chảy xuyên qua và vận tốc hình khuyên Doppler mô (tỷ lệ e’ vách và bên và E/e’ trung bình) và thể tích nhĩ trái là nền tảng khi các phép đo liên quan đến áp lực đổ đầy TTr trong suy tim mạn tính, trong khi hiệu suất của các chỉ số này có thể ít thay đổi hơn trong tình trạng suy tim cấp tính.
Hình ảnh tĩnh mạch chủ dưới và siêu âm phổi có thể được đánh giá dễ dàng tại giường bệnh bằng các thiết bị cầm tay. Biện pháp này dù định tính, nhưng cung cấp thông tin đáng tin cậy về áp lực nhĩ phải và sung huyết phổi, đồng thời phản ánh nhanh chóng những thay đổi về tình trạng thể tích để đáp ứng với điều trị. Tĩnh mạch chủ dưới giãn dai dẳng với chỉ số khả năng xẹp thấp trước khi xuất viện có thể dự đoán nguy cơ tái nhập viện cao hơn. Đáng chú ý, tĩnh mạch chủ dưới giãn là dấu hiệu của sung huyết toàn thân chứ không phải sung huyết phổi. Số lượng đường B cho thấy mức độ nghiêm trọng của sung huyết phổi. Một tài liệu đồng thuận gần đây của chuyên gia đã báo cáo các phương pháp thu nhận hình ảnh khác nhau và cho thấy kỹ thuật siêu âm phổi tại 28 điểm quét cung cấp định lượng chính xác về lượng nước phổi ngoài mạch: dưới 5 đường B cho thấy không có sung huyết; 16 đến 30 đường B trong toàn bộ phổi cho thấy sung huyết phổi ở mức độ vừa phải; và >30 đường B là dấu hiệu của phù phổi nặng. Kỹ thuật siêu âm phổi 8 vùng là một kỹ thuật bán định lượng. Vùng dương được xác định bằng sự hiện diện của ≥3 đường B trong mặt phẳng dọc giữa hai xương sườn và ≥2 vùng dương trên mỗi phổi gợi ý sung huyết phổi đáng kể. Sung huyết phổi tồn dư được đánh giá bằng siêu âm phổi khi xuất viện có liên quan chặt chẽ với các kết cục bất lợi. Trong một báo cáo tổng kết của 13 nghiên cứu, ở những bệnh nhân có sự hiện diện của ≥15 đường B trên siêu âm phổi 28 vùng khi xuất viện có nguy cơ tái nhập viện hoặc tử vong do suy tim cao gấp 5 lần. Siêm âm phổi cũng đã được sử dụng để hướng dẫn điều trị trong các thử nghiệm ngẫu nhiên có đối chứng cho thấy hiệu quả của chiến lược này trong việc giảm tái nhập viện do ST.
Các xét nghiệm hình ảnh nên được tích hợp với đánh giá lâm sàng và dấu ấn sinh học khác trong chiến lược đánh giá đa phương thức để hướng dẫn điều trị và xác định thời điểm xuất viện. Cải thiện lâm sàng có thể xảy ra trong khi sung huyết mô/huyết động vẫn còn tồn tại và việc sử dụng kết hợp một số công cụ có thể làm tăng độ nhạy của việc phát hiện sung huyết tồn dư. Việc sử dụng các xét nghiệm hình ảnh có thể đặc biệt quan trọng tại các bệnh viện có hạn chế trong việc đo lường NP (BNP, hoặc NT-proBNP) để đưa ra quyết định nhanh chóng và theo dõi hàng loạt. Việc tích hợp đánh giá lâm sàng, kiểm tra cận lâm sàng và hình ảnh học được trình bày trong hình 2 (11-14).
IV. TỐI ƯU HÓA ĐIỀU TRỊ TRƯỚC KHI XUẤT VIỆN
Ở những bệnh nhân nhập viện vì STC, việc sử dụng hoặc tiếp tục sử dụng các thuốc điều biến thần kinh thể dịch và thuốc ức chế SGLT2 nên được chỉ định hoặc tiếp tục, nếu đã sử dụng trước đó, vì tác dụng có lợi của chúng vẫn tồn tại trong thời gian nằm viện (nếu không phạm chống chỉ định phải ngưng, xem bên dưới). Do đó việc bắt đầu thật sớm các thuốc điều trị ST thuộc nhóm tứ trụ và có kế hoạch giáo dục trước xuất viện, theo dõi và liên lạc giữa BN và người chăm sóc với nhân viên y tế sau xuất viện là những chiến lược quan trọng cần phải thực hiện trước khi xuất viện ở BN ST. Tuy nhiên, những bệnh nhân có huyết động không ổn định, cụ thể là hạ huyết áp do cung lượng tim thấp và/hoặc eGFR giảm dai dẳng (<20 – 30 ml/phút/1,73 m2) có thể không dung nạp với liều cao hơn và đặc biệt, có thể cần sử dụng thuốc chẹn beta một cách thận trọng. Hạ huyết áp có triệu chứng đáng kể và rối loạn chức năng thận nặng cũng là tiêu chí loại trừ chính trong hầu hết các thử nghiệm lâm sàng ngẫu nhiên, do đó không có chỉ định điều trị theo hướng dẫn ở bệnh nhân có huyết áp tâm thu thấp, nghĩa là <100 mmHg và rối loạn chức năng thận nặng, tức là có eGFR<20 –30ml/phút/1,73m2. Những bệnh nhân này đại diện cho một tỷ lệ đáng kể bệnh nhân mắc bệnh suy tim, đặc biệt là những người bị mất bù gần đây hoặc đang ở giai đoạn nặng. Điều trị nội khoa trước khi xuất viện cần phải được xem xét về tính hiệu quả và an toàn của các thuốc này đối với những bệnh nhân nhập viện do STC (3,15,16).
IV.1.Thuốc lợi tiểu
Thuốc lợi tiểu quai được khuyến cáo phổ biến ở bệnh nhân suy tim để điều trị và ngăn ngừa các dấu hiệu và triệu chứng sung huyết. Đáng chú ý, khuyến cáo đánh giá sớm tác dụng lợi tiểu và dùng liều thích hợp theo bài niệu natri và nướctiểu trong thời gian nhập viện do STC. Mục tiêu là làm giảm sung huyết hoàn toàn đồng thời theo dõi cẩn thận chức năng thận và các chất điện giải. Một số nghiên cứu cho thấy liều cao lợi tiểu quai có liên quan đến việc tăng nguy cơ tử vong, ngay cả sau khi phân tích có hiệu chỉnh đa biến. Mặc dù sai lầm tiềm ẩn trong các phân tích (potential bias) này là những bệnh nhân bị bệnh nặng hơn có nhiều khả năng nhận được liều thuốc lợi tiểu quai cao hơn. Tuy nhiên, dùng thuốc lợi tiểu liều cao không thích hợp có thể dẫn đến rối loạn điện giải, kích hoạt thần kinh thể dịch nhiều hơn, suy giảm chức năng thận nhanh hơn, mất nước và hạ huyết áp. Do đó, bác sĩ lâm sàng thường được khuyên nên sử dụng liều thuốc lợi tiểu thấp nhất có thể để giúp bệnh nhân không bị sung huyết và điều này đặc biệt quan trọng ở giai đoạn trước khi xuất viện. Nhiều đo lường đã được đề xuất để hướng dẫn điều trị lợi tiểu, bao gồm các xét nghiệm cận lâm sàng, nghĩa là theo dõi nồng độ natri trong nước tiểu và thể tích nước tiểu, sự cô đặc máu, các dấu ấn sinh học, bao gồm NP và CA125, và các xét nghiệm hình ảnh, gồm siêu âm phổi và siêu âm Doppler tim. Tuy nhiên, bằng chứng từ kết quả của các thử nghiệm tiến cứu vẫn chưa đủ để khuyến cáo một chiến lược cụ thể trước khi xuất viện. Trong thử nghiệm ADVOR (Acetazolamide trong suy tim mất bù có quá tải thể tích) gần đây, acetazolamide được thêm vào liệu pháp điều trị tiêu chuẩn với furosemide, đã cải thiện tình trạng sung huyết, so với dùng furosemide đơn thuần ở những bệnh nhân nhập viện vì STC có dấu hiệu sung huyết. Điều này có liên quan đến thời gian nằm viện ngắn hơn 1 ngày mà không ảnh hưởng đến tỷ lệ tử vong và tái nhập viện vì suy tim. Aquaretics và cụ thể là thuốc đối kháng vasopressin như tolvaptan, cũng có thể hữu ích trong việc cải thiện tình trạng sung huyết, đặc biệt ở những bệnh nhân có hạ natri máu (3,15,17,18).
IV.2. Điều trị nội khoa theo hướng dẫn
IV.2.1. Thực hành hiện nay
Có 4 nhóm thuốc được coi là tứ trụ trong điều trị nội khoa ST: ức chế hệ thống renin-angiotensin, chẹn beta giao cảm, ức chế đồng vận chuyển natri- glucose 2 (SGLT2i), đối kháng thụ thể mineralcorticoid (MRA), được khuyến cáo nhóm I, điều chỉnh đến liều đích theo mức độ nghiêm trọng ST và khả năng dung nạp của BN.
Chẹn beta giao cảm ức chế thụ thể β1 của tim, giúp ngăn ngừa tiến trình tái cấu trúc thất. Những thuốc chẹn beta giao cảm được khuyến cáo (metoprolol succinate dạng phóng thích dài, carvedilol, bisoprolol) đã chứng minh làm giảm tỷ lệ tử vong ở BN HFrEF có triệu chứng, sau nhồi máu cơ tim, trừ khi có chống chỉ định. Trong thử nghiệm IMPACT-HF (The Initiation Management Predischarge: Process for Assessement of Carvedilol Therapy in Heart Failure) cho thấy rằng khởi trị chẹn beta giao cảm ngay từ thời điểm nhập viện ở những BN phù hợp không làm xấu hơn tình trạng ST và kết cục lâm sàng, mà còn an toàn và hiệu quả ở thời điểm trong 60 ngày sau xuất viện.
Một trong những điều mới trong hướng dẫn 2021-2022 của ESC và ACC/AHA/HFSA là thuốc SGLT2i, có tác dụng giúp phòng ngừa tái nhập viện và tỷ lệ tử vong do tim mạch ở BN ST, bất kể LVEF. Theo hướng dẫn này, khuyến cáo SGLT2i là nhóm I trong điều trị BN HFrEF có triệu chứng bất kể có kèm đái tháo đường hay không. Những bằng chứng này được dẫn nhập từ thử nghiệm DAPA-HF và EMPEROR-Reduced, sử dụng các loại SGLT2i khác nhau (dapagliflozin, empagliflozin), và kết luận của 2 thử nghiệm cho thấy nhóm thuốc này giảm 30% tái nhập viện ở BNST. Trước đây, lợi ích của SGLT2i trên nhóm HFpEF còn hạn chế. Tuy nhiên, thử nghiệm EMPEROR-Preserved và DELIVER gần đây cho thấy nhóm thuốc này giảm tái nhập viện và tình trạng suy giảm chức năng thận ở HFpEF.
ARNI được khuyến cáo lựa chọn đầu tay trong điều trị ST, kế đó là ACEi và ARB. Thử nghiệm PARADIGIM-HF cho thấy ARNI làm giảm nhập viện và tử vong, cải thiện cấu trúc thất trái, tình trạng sức khỏe, các chỉ dấu sinh học so với ACEi/ARB. Trong thử nghiệm PIONEER-HF (Comparison of Sacubitril–Valsartan versus Enalapril on Effect on NTproBNP in Patients Stabilized from an Acute Heart Failure Episode) cho thấy tính an toàn và hiệu quả của việc bắt đầu khởi trị ARNI ở BNST mất bù cấp. Khi tình trạng ST ổn định, việc bắt đầu sử dụng cho thấy dung nạp tốt, giảm các chỉ dấu sinh học NTproBNP ở BNST.
MRA cũng được chứng minh lợi ích ở BN HFrEF, bất kể nguyên nhân và mức độ nghiêm trọng. Khi phối hợp điều trị với ACEi và chẹn beta giao cảm, MRA chứng minh giảm tỷ lệ tử vong ở LVEF ≤35%, nhưng cần thận trọng ở BN suy thận và tăng kali máu. Do đó khuyến cáo năm 2022 của ACC/AHA/HFSA, MRAs được khuyến cáo ở BN HFrEF có triệu chứng NYHA II-IV với eGFR>30mL/phút/1.73m2 da và nồng độ kali máu<5.0 mEq.
Theo thông kê hiện nay, khoảng 17% và 28% bệnh nhân đủ điều kiện được chỉ định điều trị với 3 nhóm thuốc trên trước khi nhập viện và khi xuất viện, và chỉ 1% được điều trị ba nhóm thuốc với liều mục tiêu ở cả lúc nhập viện và xuất viện. Hơn nữa, nhiều báo cáo trên số liệu đăng ký cho thấy khả năng tối ưu hóa hơn nữa điều trị theo hướng dẫn rất thấp sau khi xuất viện. Do đó, nhập viện vì STC là cơ hội quan trọng để tối ưu hóa điều trị theo hướng dẫn, nhằm hướng tới sự cải thiện về chất lượng cuộc sống và kết quả sau xuất viện (Hình 3 và 4) (3,4,15,16,19).
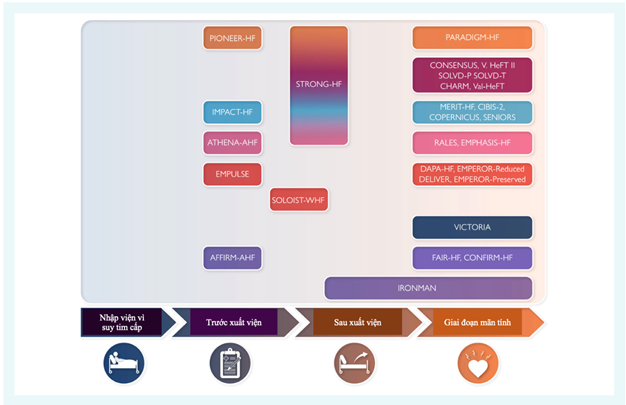
Hình 3. Các thử nghiệm lâm sàng ngẫu nhiên ở các giai đoạn nhập viện khác nhau. Các nghiên cứu bao gồm các quần thể suy tim trước xuất viện, sớm sau xuất viện và muộn sau xuất viện đã được báo cáo (4).
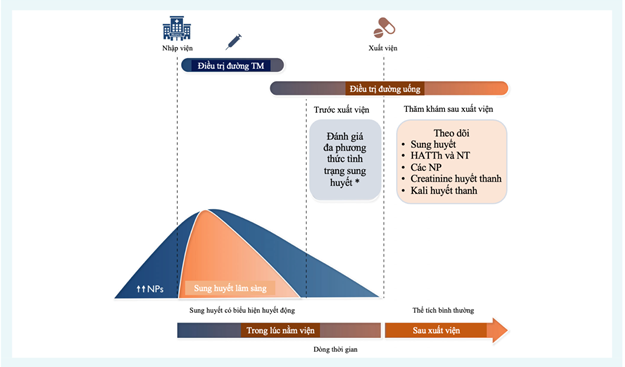
Hình 4. Xử trí bệnh nhân suy tim theo giai đoạn nhập viện. Trong thời gian nằm viện, khi có tình trạng sung huyết lâm sàng, cần phải điều trị bằng đường tĩnh mạch (IV). Đánh giá khả năng thông mũi và tối ưu hóa liệu pháp uống (mũi tên màu tím) trước khi xuất viện và tại các lần tái khám sớm cũng cần thiết.
Thuật toán này không được cung cấp bởi hướng dẫn của Hiệp hội Tim mạch Châu Âu mà là đề xuất của các tác giả. NT, nhịp tim; NP, peptide natriuretic; HATTh, huyết áp tâm thu (4). * Xem Hình 2.
IV.2.2. Lợi ích ban đầu của liệu pháp điều trị nội khoa theo hướng dẫn
Nhiều nghiên cứu cho thấy tác dụng có lợi của điều trị theo hướng dẫn được sử dụng sớm sau khi bắt đầu điều trị nội khoa. Vì vậy, có bằng chứng ủng hộ việc bắt đầu sử dụng điều trị theo hướng dẫn trước khi xuất viện, nếu không có sung huyết tiếp diễn vào thời điểm này, và tăng dần khi có thể. Vericiguat có thể có vai trò vì mặc dù thử nghiệm VICTORIA không bao gồm bệnh nhân nội trú mắc STC nhưng tiêu chí của nó có thể áp dụng ở 40% bệnh nhân nhập viện do STC. Các hướng dẫn của hội tim mạch Mĩ và châu Âu đều khuyến khích dùng sớm các thuốc tứ trụ điều trị suy tim ngay khi còn nằm viện nếu cho phép. Ở BN đang dùng thuốc thuốc điều trị ST khi nhập nhập viện, cố gắng duy trì tiếp thuốc nếu không bắt buộc phải ngưng. Điều này giúp việc khởi trị các thuốc điều trị ST thuận lợi hơn. Ngoài ra, một số tác giả cũng đưa ra các chiến lược khác nhau để khởi trị các thuốc sau khi ST ổn định. Nguyên tắc chung là dựa vào tình trạng và đặc điểm của mỗi BN để chọn chiến lược cho phù hợp (hình 5, bảng 2) (19-26)]
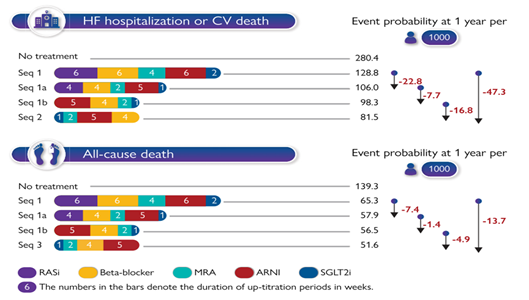
Hình 5. Khả năng giảm biến cố tim mạch từ điều trị liều tăng dần và trình tự tối ưu thuốc so với điều trị theo kinh điền. Trước đây, các guideline đề nghị điều trị ban đầu ở bệnh nhân ST EF giảm theo trình tự của các thử nghiệm lâm sàng đã thực hiện, với chú ý tăng liều từng loại thuốc (seq 1). so với điều trị kinh điển (seq 1), biến đổi bằng tăng liều nhanh (seq 1a) và tối ưu thứ tự điều trị (seq 1b-3) đã cho thấy có thể ngăn ngừa tử vong và nhập viện vì ST xấu đi sau 12 tháng bắt đầu ĐT. Điều này chứng tỏ chỉ dẫn ĐT kinh điển có thể không phải là tốt nhất và các chiến lược thay thế có thể làm giảm tử vong và nhập viện do ST xấu đi (26).
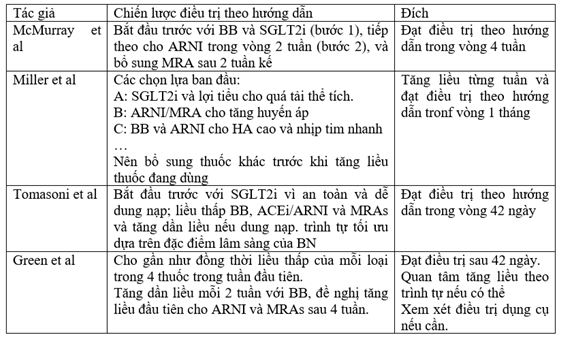
Bảng 2. Các chiến lược khởi trị các thuốc sau khi ST ổn định (22)
IV.2.3. Chuẩn độ liều điều trị
Cho đến gần đây, có rất ít dữ liệu liên quan đến hiệu quả và độ an toàn của việc chuẩn độ các điều trị theo hướng dẫn ở những bệnh nhân mới vừa bị suy tim nặng. Tác giả Bistola và cộng sự đã phân tích dữ liệu từ 2345 bệnh nhân từ thử nghiệm BIOSTAT-CHF (Một nghiên cứu sinh học hệ thống về điều chỉnh điều trị ở bệnh suy tim mạn tính). Tăng liều ƯCMC/ƯCTT hoặc thuốc chẹn beta có liên quan đến giảm nguy cơ nhập viện do mọi nguyên nhân lớn hơn so với không điều trị khi đạt được ≥50% liều mục tiêu ở bệnh nhân có phân suất tống máu thất trái giảm <50%. Gần đây hơn, STRONG-HF (An toàn, Khả năng dung nạp và Hiệu quả của Tối ưu hóa Nhanh, Được hỗ trợ bởi Xét nghiệm NT-proBNP, của Liệu pháp điềutrịsuytim) đã cho thấy tác dụng có lợi của chiến lược thực hiện điều trị ở bệnh nhân vừa mới mắc STC bất kể phân suất tống máu thất trái. Thử nghiệm STRONG- HF là một thử nghiệm lâm sàng ngẫu nhiên, tiến cứu, nhãn mở, đa quốc gia nhằm đánh giá tính an toàn và hiệu quả của chiến lược chăm sóc cường độ cao, trước khi xuất viện và trong những tuần tiếp theo sau khi xuất viện, so với chăm sóc thông thường, ở những bệnh nhân mới nhập viện vì STC. Chiến lược chăm sóc cường độ cao bao gồm tăng liều các thuốc điều trị theo hướng dẫn (nhóm ƯCMC hoặc ƯCTT/thuốc chẹn beta/MRA, không gồm các thuốc ức chế ARNI hoặc SGLT2) lên 100% liều khuyến cáo trong vòng 2 tuần sau khi xuất viện, sau đó, bốn lần khám ngoại trú theo lịch trình, lúc 1, 2, 3 và 6 tuần sau khi phân nhóm ngẫu nhiên, với sự theo dõi cẩn thận tình trạng lâm sàng và các giá trị xét nghiệm, bao gồm cả nồng độ NT-proBNP. Nghiên cứu đã đạt được tiêu chí chính với tỷ lệ xuất hiện các biến cố thấp hơn ở thời điểm 180 ngày bao gồm tái nhập viện do suy tim hoặc tửvong do mọi nguyên nhân tại đơn vị chăm sóc tích cực so với nhóm thông thường (chênh lệch nguy cơ hiệu chỉnh 8,1%, KTC 95% 2,9 – 13,2; p = 0⋅0021; tỷ lệ rủi ro 0,66, KTC 95% 0,50 – 0,86). Chiến lược điều trị tích cực cũng liên quan đến việc giảm đáng kể nồng độ NT-proBNP và cải thiện các triệu chứng cũng như chất lượng cuộc sống với tỷ lệ mắc các tác dụng phụ nghiêm trọng tương tự so với nhóm không điều trị tích cực. Do đó, việc chuẩn độ liều điều trị, ngoài việc duy trì hoặc bắt đầu tất cả bốn nhóm thuốc nền tảng của điều trị theo hướng dẫn, có thể làm giảm tỷ lệ tử vong và tái nhập viện ở những bệnh nhân vừa mới mắc STC (27,28).
IV.2.4. Các cân nhắc về thực hành
Dữ liệu được nêu ở trên cho thấy tác dụng có lợi của điều trị theo hướng dẫn đối với kết quả và xảy ra sớm sau khi bắt đầu dùng thuốc ở bệnh nhân suy tim. Những loại thuốc này cũng được dung nạp tốt ngay khi bệnh nhân có thể điều trị được bằng đường uống. Và việc sử dụng liều cao hơn, gần với mục tiêu điều trị cho thấy có hiệu quả trong các thử nghiệm lâm sàng, sẽ mang lại kết quả tốt hơn. Tất cả bốn nhóm thuốc trong điều trị theo hướng dẫn cơ bản trước tiên nên được bắt đầu và sau đó điều chỉnh để đạt được liều mục tiêu càng sớm càng tốt ở những bệnh nhân nhập viện vì suy tim. Các trường hợp ngoại lệ đáng chú ý là những bệnh nhân có chống chỉ định, bao gồm bệnh thận mạn tính nặng và các chống chỉ định đối với ƯCMC/ƯCTT/ARNI, bệnh nhân bị hạ huyết áp hoặc tăng kali máu. Thói quen trong thực hành lâm sàng trước đâychắc chắn có một vai trò quan trọng trong việc thiếu kê đơn các thuốc trong điều trị theo hướng dẫn và cần được khắc phục bằng cách thực hiện đúng các hướng dẫn hiện hành.
IV.2.5. Điều trị các bệnh đi kèm
Quản lý các bệnh đồng mắc trước khi xuất viện là cần thiết, bao gồm các bệnh lý tim mạch (rung nhĩ, hội chứng mạch vành mạn, bệnh van tim) và các bệnh không phải tim mạch (tiểu đường, rối loạn tuyến giáp, suy nhược và suy kiệt do bệnh mạn tính, thiếu sắt và thiếu máu, bệnh phổi, suy thận, mất cân bằng điện giải). Các bệnh đồng mắc đã được xem xét rộng rãi trong hướng dẫn ESC HF năm 2021. Dựa trên kết quả của thử nghiệm AFFIRM-AHF đối với carboxymaltose sắt để giảm tỷ lệ tái nhập viện ở bệnh nhân có STC và thiếu sắt, không cần thiết có các đánh giá cụ thể nào về các chỉ số lâm sàng hoặc cận lâm sàng có liên quan đến sắt trước khi xuất viện, ngoại trừ một tình trạng đặc biệt cần chỉ định. Tương tự như AFFIRM-AHF, IRONMAN (Hiệu quả của điều trị sắt qua tĩnh mạch so với chăm sóc tiêu chuẩn ở bệnh nhân suy tim và thiếu sắt) cho thấy sự giảm tiêu chí chính về nhập viện tái phát do suy tim và tử vong do tim mạch, điều này có ý nghĩa thống kê gần (tỷ lệ 0,82) , KTC 95% 0,66–1,02) và đạt được ý nghĩa thống kê trong phân tích được chỉ định trước COVID-19. Thử nghiệm này chủ yếu tuyển chọn bệnh nhân ngoại trú, mặc dù 14% phải nhập viện tại thời điểm tuyển chọn.
Gần đây, HFA đã phát triển một thang điểm suy yếu mới để xác định những bệnh nhân có nguy cơ cao. Các phương pháp điều trị cụ thể, bao gồm các chương trình phục hồi chức năng/tập thể dục, nếu có thể, nên được xem xét đặc biệt ở những bệnh nhân mắc bệnh nặng hơn, suy nhược hoặc mắc nhiều bệnh đồng mắc (3,16).
V. ĐÁNH GIÁ SỚM SAU XUẤT VIỆN
Giai đoạn sớm sau xuất viện được gọi là ‘giai đoạn dễ bị tổn thương’ do liên quan đến tỷ lệ tử vong và tái nhập viện cao, sau đó giảm gần như theo cấp số nhân sau những tuần đầu tiên. Do đó, việc quản lý quá trình chuyển đổi từ chăm sóc nội trú sang chăm sóc ngoại trú là rất quan trọng.
V.1. Nguyên nhân tái nhập viện
Sinh lý bệnh của việc tái nhập viện sớm thường liên quan đến sung huyết dai dẳng tại thời điểm xuất viện (xem phần trên). Theo dõi chặt chẽ bệnh nhân, bao gồm những thay đổi về trọng lượng cơ thể, tình trạng dịch, chức năng thận và nồng độ NP trong huyết tương có thể phát hiện tình trạng mất bù ở giai đoạn đầu và ngăn ngừa tái nhập viện. Các yếu tố nguy cơ khác dẫn đến tình trạng mất bù bao gồm hồi phục không hoàn toàn sau bệnh cấp tính, cụ thể là nhiễm trùng, suy kiệt sức khỏe trong lần nhập viện trước đó, hỗ trợ xã hội kém hoặc tuân thủ kém chế độ dùng thuốc theo quy định (3,15).
V.2. Các yếu tố tiên lượng
Các yếu tố dự đoán tình trạng mất bù sau xuất viện bao gồm các yếu tố nhân khẩu xã hội (chẳng hạn như tuổi cao hơn, hỗ trợ kinh tế xã hội kém), các dấu hiệu lâm sàng (hạ huyết áp) và dấu hiệu sung huyết, xét nghiệm (bất thường điện giải, thiếu sắt, rối loạn chức năng thận hoặc gan), dấu ấn sinh học (NP và troponin) (Bảng 1). Trong số các chất điện giải, vai trò của hạ Clo trong máu xuất hiện với tình trạng hạ Clo máu mới hoặc dai dẳng (clorua huyết thanh <96mEq/L) 14 ngày sau khi nhập viện có liên quan độc lập với giảm khả năng sống còn.
Các mô hình tiên lượng mới dựa trên dấu ấn sinh học để dự đoán tỷ lệ mắc bệnh và tử vong gần đây đã được đề xuất với NT-proBNP và troponin T tim có độ nhạy cao (hs-cTnT). thời gian tái nhập viện liền nhau, thời gian chẩn đoán suy tim đã lâu, và NYHA III hoặc IV, là những yếu tố dự báo các biến cố lớn ở cả bệnh nhân ST bất kể phân suất tống máu. Các yếu tố dự đoán lâm sàng khác của các biến cố chính là huyết áp tâm thu thấp hơn, nhịp tim cao hơn và phù ngoại biên ở bệnh nhân suy tim phân suất tống máu giảm và các bệnh đồng mắc như bệnh phổi tắc nghẽn mạn tính, tiểu đường được điều trị bằng insulin và nồng độ huyết sắc tố thấp ở bệnh nhân phân suất tống máu >40%.
Do đó, việc đánh giá sớm sau khi xuất viện được sử dụng như là các chỉ số tiên lượng, và các đánh giá này nên bao gồm đánh giá lại các thông số lâm sàng, huyết áp, nhịp tim, trọng lượng cơ thể, dấu hiệu sung huyết, xét nghiệm, bao gồm chức năng thận và gan, điện giải đồ, tình trạng sắt, NP và có thể cả hs-cTnT. Các xét nghiệm hình ảnh có thể giúp ích nếu nghi ngờ sung huyết. Các nguyên nhân cụ thể của suy tim, chẳng hạn như bệnh động mạch vành hoặc bệnh van tim, cũng cần được giải quyết. Trong thử nghiệm STRONG-HF, đánh giá lâm sàng (dấu hiệu, triệu chứng và dấu hiệu sinh tồn, bao gồm huyết áp và nhịp tim) và các xét nghiệm cận lâm sàng (creatinine huyết thanh, kali huyết thanh và NT-proBNP) được đánh giá ở 1, 2, 3 và 6 tuần sau khi xuấtviện (Hình 4) (3,4,15).
VI. ĐIỀU TRỊ SỚM SAU XUẤT VIỆN
VI.1. Thăm khám sớm và theo dõi sau xuất viện
Hướng dẫn về suy tim của ESC năm 2021 khuyến cáo nên tái khám sớm trong vòng 1 đến 2 tuần sau khi xuất viện. Thường xuyên hơn với ít nhất bốn lần, thăm khám sau xuất viện trong vòng 6 tuần sau khi xuất viện, với việc tăng chuẩn độ điều trị theo hướng dẫn, đã dẫn đến giảm tỷ lệ tái nhập viện do suy tim hoặc tử vong do mọi nguyên nhân ở bệnh nhân trong thử nghiệm STRONG-HF với bất kể phân suất tống máu thất trái. Chuẩn độ điều trị có thể có một vai trò quan trọng, bởi vì trong so sánh việc giảm thiểu các biến cố không có khác biệt có ý nghĩa giữa các số lần thăm khám thường xuyên. Do đó, cả việc bắt đầu và điều chỉnh điều trị theo hướng dẫn cũng như thăm khám thường xuyên sau khi xuất viện đều được chứng minh là có hiệu quả trong việc giảm các biến cố lớn ở những bệnh nhân có nguy cơ cao này (3,28).
VI.2. Các mô hình quản lý bệnh
Bệnh nhân xuất viện phải được đăng ký vào chương trình quản lý đa ngành, bao gồm bác sĩ tim mạch, bác sĩ đa khoa, y tá chuyên điều trị suy tim và các nhân viên khác. Trong thử nghiệm COACH (So sánh kết quả và tiếp cận chăm sóc bệnh nhân suy tim), trong số những bệnh nhân mắc STC được điều trị tìm kiếm dịch vụ chăm sóc cấp cứu, việc sử dụng công cụ điểm chăm sóc đã được xác nhận để phân loại rủi ro trong khoa cấp cứu nhằm hỗ trợ bác sĩ lâm sàng đưa ra quyết định về việc xuất viện hoặc tiếp nhận bệnh nhân, kết hợp với việc cung cấp dịch vụ chăm sóc chuyển tiếp được tiêu chuẩn hóa, đã giúp giảm 12% nguy cơ tử vong do bất kỳ nguyên nhân nào hoặc nhập viện vì nguyên nhân tim mạch trong vòng 30 ngày sau khi xuất hiện so với chăm sóc thông thường. Công cụ này được sử dụng để xác định xem bệnh nhân có nguy cơ tử vong thấp, trung bình hay cao trong vòng 7 ngày hay trong vòng 30 ngày. Những bệnh nhân có nguy cơ thấp được khuyến cáo xuất viện sớm và được chăm sóc chuyển tiếp theo tiêu chuẩn trong khi những bệnh nhân có nguy cơ cao phải nhập viện. Những bệnh nhân được xuất viện sớm được tiếp cận với một phòng khám chăm sóc chuyển tiếp được tiêu chuẩn hóa, có y tá được giám sát bởi bác sĩ tim mạch. Phòng khám cung cấp dịch vụ chăm sóc ngoại trú trong tối đa 30 ngày sau khi xuất viện tại khoa cấp cứu hoặc bệnh viện và chương trình này đã giảm tỷ lệ biến cố sau xuất viện. Tuy nhiên, thử nghiệm COACH chỉ là một ví dụ về mô hình quản lý bệnh ở những bệnh nhân nhập viện do STC. Các công cụ khác nhau đã được báo cáo trước đây là giúp xử lý bệnh nhân và có thể cải thiện kết quả.
Trong một nghiên cứu trước đây, Lee và cộng sự đã khảo sát mô hình liên quan đến chăm sóc chuyển tiếp với kết quả ở bệnh nhân suy tim được đánh giá tại khoa cấp cứu. Sự hợp tác chăm sóc sớm của bác sĩ tim mạch và bác sĩ chăm sóc ban đầu còn làm giảm tỷ lệ tử vong so với chỉ chăm sóc ban đầu. Một phân tích tổng hợp mạng lưới bao gồm 53 thử nghiệm ngẫu nhiên đã chứng minh rằng thăm khám tại nhà bởi y tá và người chăm sóc là chiến lược hiệu quả nhất để giảm tỷ lệ tử vong do mọi nguyên nhân và tái nhập viện do mọi nguyên nhân so với kết quả chăm sóc thông thường. Việc giới thiệu các phòng khám suy tim do y tá hướng dẫn tại các cơ sở chăm sóc ban đầu của Thụy Điển đã giúp giảm nhu cầu chăm sóc tại bệnh viện và cung cấp dịch vụ chăm sóc chất lượng cao lấy con người làm trung tâm. Điều quan trọng là, trong khi việc thăm khám tại nhà và tại phòng khám suy tim làm giảm tỷ lệ nhập viện và tử vong do mọi nguyên nhân, thì mô hình với các chương trình giáo dục đơn độc không kèm chăm sóc tại nhà hay tại phòng khám không đạt được kết quả tương tự.
Cuối cùng, tất cả các mô hình quản lý bệnh tật này cần phải được bối cảnh hóa vì có thể tồn tại những khác biệt lớn giữa các hệ thống y tế khác nhau (3,15,19).
VI.3. Tư vấn trước khi xuất viện
Một thử nghiệm ngẫu nhiên bao gồm 223 bệnh nhân nhập viện vì STC cho thấy rằng việc bổ sung thêm 1 giờ giảng dạy trực tiếp với y tá hướng dẫn tại thời điểm xuất viện đã giúp cải thiện kết quả lâm sàng (tức là tái nhập viện vì suy tim), tăng cường tuân thủ biện pháp tự chăm sóc, và giảm chi phí chăm sóc. Việc đảm bảo sự hiểu biết toàn diện của bệnh nhân đóngmột vai trò quan trọng.
Do đó, tư vấn trước khi xuất viện và giáo dục bệnh nhân, có thể có sự tham gia của những người chăm sóc, có thể hữu ích trong việc cải thiện nhận thức về bệnh, tuân thủ điều trị và đáp ứng với điều trị, cũng như tránh tái nhập viện do suy tim (2,3,15,16).
VI.4. Giám sát từ xa tại nhà không xâm lấn
Những năm gần đây, với sự bùng nổ của dịch COVID-19 đưa đến việc tái khám, theo dõi sau xuất viện ở BN ST trở nên khó khăn. Đứng trước vấn đề đó, với sự phát triển mạnh mẽ của khoa học kỹ thuật, hệ thống theo dõi và chăm sóc từ xa (remote monitoring) giúp vượt qua những rào cản khó khăn này.
Theo dõi từ xa (triệu chứng, cân nặng, nhịp tim…) cho phép BN cung cấp thông tin về tình trạng sức khỏe để nhận được sự hỗ trợ và chăm sóc tối ưu (trực tiếp hoặc thông qua nhân viên y tế), để tối ưu điều trị hoặc tìm kiếm những hỗ trợ chăm sóc khác, giúp duy trì chất lượng chăm sóc, tạo điều kiện để BN có thể nhanh chóng tiếp cận dịch vụ y tế khi cần thiết, giảm chi phí đi lại và giảm thiểu tần suất khám bệnh…. Bảng 3 giới thiệu đề nghị TDTX theo ESC 2021
Bảng 3. Khuyến cáo năm 2021 của ESC về việc TDTX.
| Khuyến cáo | Nhóm | Mức độ chứng cứ |
| TDTX bằng phương pháp không xâm lấn có thể được xem xét ở BNST để giảm yếu tố nguy cơ tim mạch, nhập viện vì ST và tử vong do tim mạch. | IIb | B |
| Theo dõi hệ thống huyết động học không dây qua áp lực động mạch phổi được xem xét ở BN LVEF ≤35% có triệu chứng để cải thiện kết cục lâm sàng. | IIb | B |
Trong một bài tổng quan trên Cochrane đánh giá hiệu quả của hỗ trợ bằng điện thoại có cấu trúc (STS: structured telephone support), TDTX (telemonitoring-TM) và chăm sóc thường quy, bao gồm nhiều thử nghiệm ngẫu nhiên có đối chứng phân tích kết cục là tỷ lệ tử vong và nhập viện. Kết quả cho thấy TM giảm tử vong do mọi nguyên nhân (RR 0.66; 95% CI 0.54–0.81; P < .0001). STS cũng cho kết quả tương tự nhưng không có ý nghĩa (RR 0.77; 95% CI 0.76–1.01; P = .08) (hình 4A-B). Cả TM (RR 0.79; 95% CI 0.76–0.940; P = .008) và STM (RR 0.77; 95% CI 0.68–0.87; P < .0001) đều giảm tái nhập viện liên quan đến ST. Tuy vậy chất lượng giữa các nghiên cứu không đồng nhất và nhiều nghiên cứu nhỏ
Một phân tích gần đây đánh giá vai trò can thiệp của TDTX lên chất lượng cuộc sống (bao gồm 26 nghiên cứu và 7066 BN), cho thấy TM có hiệu quả không ý nghĩa hơn so với chăm sóc thường quy, nhưng tăng có ý nghĩa chất lượng cuộc sống, và lợi ích này rõ rệt hơn khi theo dõi dài hạn ( ≥52 tuần). So sánh với chăm sóc thường quy, STS và TM giảm cả tỷ lệ nhập viện và tử vong. Trong một đánh giá tổng hợp của Yun và cộng sự, bao gồm 37 thử nghiệm ngẫu nhiên với 9582 BN cho thấy TM giảm tử vong do mọi nguyên nhân (RR 0.81, 95% CI 0.70–0.94) và tử vong liên quan đến ST (RR 0.68, 95% CI 0.50–0.91) so với chăm sóc thường quy (3,19,30)
VI.5. Giám sát xâm lấn huyết động từ xa
Sự gia tăng áp lực đổ đầy thất trái xảy ra trước hầu hết các giai đoạn STC mất bù. Việc phát hiện sớm những thay đổi như vậy sẽ cho phép điều trị sớm và có thể ngăn ngừa nhập viện. Tình trạng sung huyết phổi đã được theo dõi bằng cách theo dõi trở kháng trong lồng ngực bằng các thiết bị chuyên dụng hoặc máy khử rung tim cấy ghép. Các khuyến nghị cụ thể vẫn chưa được xác định do kết quả từ các thử nghiệm tiến cứu chủ yếu là trung tính. Kết quả tốt hơn thu được khi theo dõi áp lực động mạch phổi xâm lấn (PAP).
Một trong số đó có CardioMEMS, theo dõi huyết động học qua một cảm biến áp lực qua da đặt trong động mạch phổi. Thử nghiệm CHAMPION cho thấy CardioMEMS giảm 28% tái nhập viện ở BNST. Những phân tích sau này cũng kiểm chứng rằng thiết bị này có lợi ích lâm sàng trong việc giảm trung bình từ 37% đến 62% tỷ lệ tái nhập viện. Trong khuyến cáo năm 2016 của ESC về hướng dẫn chẩn đoán và điều trị ST, CardioMEMS được xem xét ở BN có triệu chứng với tiền sử nhập viện trước đó để giảm nguy cơ nhập viện tái phát ở BNST. Tuy nhiên khuyến cáo ST của Mỹ lại chưa nhấn mạnh vấn đề này.
Các hệ thống theo dõi khác như Cordella (The Cordella Pulmonary Artery Pressure Sensor System-hệ thống cảm nhận theo dõi áp lực động mạch phổi của hãng Endotronix), và V-LAP (Vectorious Medical Technologies) là kỹ thuật theo dõi áp lực nhĩ trái không dây, không pin trực tiếp. Thử nghiệm PROACTIVE-HF (sử dụng hện thống này), bao gồm 456 BN (tuổi trung bình 63, 40% là nữ, 18% là da đen, là thử nghiệm mù đơn, nhãn mở. Mục tiêu hiệu quả tiên phát là tỉ lệ tái nhập viện do ST hay tử vong mọi nguyên nhân sau 6 tháng, và tiêu chí an toàn tiên phát là không có biến chứng liên quan đến hệ thống hay dụng cụ và không bị thất bại cảm nhận áp lực. Kết quả cho thấy mục tiêu hiệu quả tiên phát giảm 43% và tiêu chí an toàn rất tốt (99.2% không biến chứng liên quan hệ thống -dụng cụ/6 tháng và không bị thất bại cảm nhận áp lực/6 tháng là 99,8%).
Vì vậy, theo dõi áp lực đổ đầy thất trái có thể cho phép điều trị kịp thời những thay đổi về huyết động dẫn đến sung huyết trước khi các dấu hiệu lâm sàng trở nên rõ ràng, có thể ngăn ngừa một đợt suy tim nặng hơn. Mối liên quan giữa quản lý suy tim dựa trên huyết động và giảm tỷ lệ nhập viện do suy tim cũng được báo cáo trong các nghiên cứu quan sát (4,19,31,32).
VI.6. Chương trình phục hồi chức năng sau nhập viện
Các chương trình luyện tập phục hồi chức năng làm giảm nhập viện do mọi nguyên nhân và do suy tim, cải thiện khả năng chịu đựng gắng sức và chất lượng cuộc sống liên quan đến sức khỏe ở tất cả các bệnh nhân mắc bệnh suy tim, bất kể phân suất tống máu thất trái. Trong một nghiên cứu thuần tập hồi cứu trên 40364 bệnh nhân, phục hồi chức năng bằng luyện tập có liên quan đến tỷ lệ tử vong do mọi nguyên nhân thấp hơn 42% (tỷ số chênh 0,58, KTC 95% 0,54 – 0,62), tỷ lệ nhập viện thấp hơn 26% (0,74, KTC 95% 0,71– 0,77), tỷ lệ xảy ra đột quỵ thấp hơn 37% (0,63, KTC 95% 0,51–0,79) và tỷ lệ xảy ra rung nhĩ thấp hơn 53% (0,47, KTC 95% 0,4 – 0,55) so với nhóm chứng. Tuy nhiên, vai trò của phục hồi chức năng đối với tỷ lệ tử vong vẫn còn bị tranh cãi. Tuân thủ lâu dài là một trong những vấn đề chính của người lập trình tập thể dục. Trong bối cảnh này, y tế từ xa có thể đóng một vai trò quan trọng. Các chương trình phục hồi chức năng sau xuất viện, tốt nhất là nội trú tại bệnh viện, cũng nên được xem xét ở những bệnh nhân già yếu, cũng như ở những người mắc bệnh nặng hơn hoặc có bệnh đi kèm (3,31).
VII. KẾT LUẬN
Tóm lại, giai đoạn sớm sau xuất viện sau khi nhập viện vì STC có đặc điểm là nguy cơ tử vong và tái nhập viện cực kỳ cao, với tỷ lệ các biến cố này tăng gấp 5 đến hơn 10 lần so với những bệnh nhân mắc bệnh này mà không có giai đoạn mất bù. Ngoài ra, việc điều trị bắt đầu trong và ngay sau khi STC mất bù có khả năng cao được tiếp tục lâu dài mà không cần thay đổi gì thêm. Do đó, việc quản lý giai đoạn trước xuất viện và sớm sau xuất viện sau khi nhập viện do STC dựa trên việc nhận biết và điều trị kịp thời tình trạng sung huyết, các nguyên nhân chính dẫn đến tái nhập viện, cũng như việc tối ưu hóa điều trị theo hướng dẫn, và các yếu tố chính cho tiên lượng lâu dài tốt hơn.
TÀI LIỆU THAM KHẢO
- Chioncel O, Mebazaa A, Maggioni AP, Harjola VP, Rosano G, Laroche C, et al. Acute heart failure congestion and perfusion status – impact of the clinical classification on in-hospital and longterm outcomes; insights from the ESC-EORP-HFA Heart Failure Long-Term Registry. Eur J Heart Fail. 2019;21(11):1338-52. 3
- Butt JH, Fosbol EL, Gerds TA, Andersson C, McMurray JJV, Petrie MC, et al. Readmission and death in patients admitted with new-onset versus worsening of chronic heart failure: insights from a nationwide cohort. Eur J Heart Fail. 2020;22(10):1777-85. 4
- Authors/Task Force M, McDonagh TA, Metra M, Adamo M, Gardner RS, Baumbach A, et al. 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: Developed by the Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC). With the special contribution of the Heart Failure Association (HFA) of the ESC. Eur J Heart Fail. 2022;24(1):4-131. 9
- M et al. Pre-discharge and early post-discharge management of patients hospitalized for acutenheart failure: A scientific statement by the Heart Failure Association of the ESC. European Journal of Heart Failure (2023) 25, 1115–1131
- Setoguchi S, Stevenson LW, Schneeweiss S. Repeated hospitalizations predict mortality in the community population with heart failure. American heart journal. 2007;154(2):260-6. 20
- Nieminen MS, Brutsaert D, Dickstein K, Drexler H, Follath F, Harjola VP, et al. EuroHeart Failure Survey II (EHFS II): a survey on hospitalized acute heart failure patients: description of population. Eur Heart J. 2006;27(22):2725-36. 21
- Gheorghiade M, Follath F, Ponikowski P, Barsuk JH, Blair JE, Cleland JG, et al. Assessing and grading congestion in acute heart failure: a scientific statement from the acute heart failure committee of the heart failure association of the European Society of Cardiology and endorsed by the European Society of Intensive Care Medicine. Eur J Heart Fail. 2010;12(5):423-33. 23
- Girerd N, Seronde MF, Coiro S, Chouihed T, Bilbault P, Braun F, et al. Integrative
Assessment of Congestion in Heart Failure Throughout the Patient Journey. JACC Heart Fail. 2018;6(4):273-85. 27 - Bayes-Genis A, Aimo A, Jhund P, Richards M, de Boer RA, Arfsten H, et al. Biomarkers in heart failure clinical trials. A review from the Biomarkers Working. Group of the Heart Failure Association of the European Society of Cardiology. Eur J Heart Fail. 2022;24:1767–1777. https://doi.org/10.1002/ejhf.2675. 38
- Mueller C, McDonald K, de Boer RA, Maisel A, Cleland JGF, Kozhuharov N, et al. Heart Failure Association of the European Society of Cardiology practical guidance on the use of natriuretic peptide concentrations. Eur J Heart Fail.2019;21:715–731. https://doi.org/10.1002/ejhf.1494. 39
- Lancellotti P, Galderisi M, Edvardsen T, Donal E, Goliasch G, Cardim N, et al. Echo-Doppler estimation of left ventricular filling pressure: Results of the multicentre EACVI Euro-Filling study. Eur Heart J Cardiovasc Imaging. 2017;18:961–968. https://doi.org/10.1093/ehjci/jex067. 80
- Picano E, Pellikka PA. Ultrasound of extravascular lung water: A new standard for pulmonary congestion. Eur Heart J. 2016; 37:2097–2104. https://doi.org/10 .1093/eurheartj/ehw164. 83
- Platz E, Jhund PS, Girerd N, Pivetta E, McMurray JJV, Peacock WF, et al.; Study Group on Acute Heart Failure of the Acute Cardiovascular Care Association and the Heart Failure Association of the European Society of Cardiology. Expert consensus document: Reporting checklist for quantification of pulmonary congestion by lung ultrasound in heart failure. Eur J Heart Fail. 2019;21:844–851. https://doi.org/10.1002/ejhf.1499. 84
- Moura B, Aimo A, Al-Mohammad A, Flammer A, Barberis V, Bayes-Genis A, et al. Integration of imaging and circulating biomarkers in heart failure: A consensus document by the Biomarkers and Imaging Study Groups of the Heart Failure Association of the European Society of Cardiology. Eur J Heart Fail. 2021;23:1577–1596. https://doi.org/10.1002/ejhf.2339. 92
- TM et al. ACC Expert Consensus Decision Pathway for Treatment of HFrEF. J O U R N A L O F T H E A M E R I C A N C O L L E G E O F C A R D I O L O G Y. 2024. https://doi.org/10.1016/j.jacc.2023.12.024
- PA et al. 2022 AHA/ACC/HFSA Guideline for the Management of Heart Failure. JACC 2022. https://doi.org/10.1016/j.jacc.2021.12.012
- Kapelios CJ, Laroche C, Crespo-Leiro MG, Anker SD, Coats AJS, Diaz-Molina B, et al.; Heart Failure Long-Term Registry Investigators Group. Association between loop diuretic dose changes and outcomes in chronic heart failure: Observations from the ESC-EORP Heart Failure Long-Term Registry. Eur J Heart Fail. 2020;22:1424–1437. https://doi.org/10.1002/ejhf.1796. 99
- Mullens W, Dauw J, Martens P, Verbrugge FH, Nijst P, Meekers E, et al.; ADVOR Study Group. Acetazolamide in acute decompensated heart failure with volume overload. N Engl J Med. 2022;387:1185–1195. https://doi.org/10.1056/NEJMoa2203094. 101
- Diamond J, et al. New Strategies to Prevent Rehospitalizations for Heart Failure. Curr Treat Options Cardiovasc Med 2022;24(12):199-212.
- AA et al: Initiation, Continuation, Switching, and Withdrawal of Heart Failure Medical Therapies During Hospitalization. JACC: HEART FAILURE VOL. 7, NO. 1, 2019: 1-12.
- Severino et al : Heart Failure Pharmacological Management: Gaps and Current Perspectives. J. Clin. Med. 2023, 12, 1020. https://doi.org/10.3390/jcm12031020
- McMurray, J.J.V.; Packer, M. How Should We Sequence the Treatments for Heart Failure and a Reduced Ejection Fraction?: A Redefinition of Evidence-Based Medicine. Circulation 2021, 143, 875–877
- Miller, R.J.H.; Howlett, J.G.; Fine, N.M. A Novel Approach to Medical Management of Heart Failure With Reduced Ejection Fraction. Can. J. Cardiol. 2021, 37, 632–643.
- Tomasoni, Det al. Sodium-glucose co-transporter 2 inhibitors as an early, first-line therapy in patients with heart failure and reduced ejection fraction. Eur. J. Heart Fail. 2022, 24, 431–441
- Greene, S.J.; Butler, J.; Fonarow, G.C. Simultaneous or Rapid Sequence Initiation of Quadruple Medical Therapy for Heart Failure-Optimizing Therapy With the Need for Speed. JAMA Cardiol. 2021, 6, 743–744.
- L, McMurray. JJV et al Accelerated and personalized therapy for heart failure with reduced ejection fraction. European Heart Journal (2022) 43, 2573–2587
- Bistola V, Simitsis P, Parissis J, Ouwerkerk W, van Veldhuisen DJ, Cleland JG, et al. Association between up-titration of medical therapy and total hospitalizations and mortality in patients with recent worsening heart failure across the ejection fraction spectrum. Eur J Heart Fail. 2021; 23:1170–1181. https:// doi.org/10.1002/ejhf.2219
- Mebazaa A, Davison B, Chioncel O, Cohen-Solal A, Diaz R, Filippatos G, et al. Safety, tolerability and efficacy of up-titration of guideline-directed medical therapies for acute heart failure (STRONG-HF): A multinational, open-label, randomised, trial. Lancet. 2022;400:1938–1952. https://doi.org/10.1016/S0140-6736(22)02076-1
- Oh S, Choi H, Oh EG, Lee JY. Effectiveness of discharge education using teach-back method on readmission among heart failure patients: A systematic review and meta-analysis. Patient Educ Couns. 2023;107:107559. https://doi.org/10.1016/j.pec.2022.11.001. 165
- Chang MA, et al. Disease Managament and Telemedicine in Heart Failure. In Brauwauld’s heart disease: A textbook of cardiovascular medicine (13e), 674-685.
- Nguyễn Thanh Hiền, Trần Minh Đức: chiến lược mới trong phòng ngừa tái nhập viện ở bệnh nhân suy tim. Chuyên đề Tim mạch học. tháng 5/2023.
- Klein L, et al. Featured late-breaking clinical science abstracts II. Presented at: Technology and Heart Failure Therapeutics. (THT); March 4-6, 2024; Boston.







