Trưởng ban: PGS.TS. PHẠM NGUYỄN VINH
Tham gia biên soạn:
GS.TS. NGUYỄN LÂN VIỆT, PGS.TS. HỒ HUỲNH QUANG TRÍ,
TS.BS. TRẦN VŨ MINH THƯ, BS. CKII. LÊ THỊ ĐẸP,
BS. CKII. TRẦN THỊ TUYẾT LAN, ThS.BS. HUỲNH THANH KIỀU,
ThS.BS. PHẠM ĐỖ ANH THƯ, BS. CKI. PHẠM THỤC MINH THỦY
Biên tập: LƯƠNG BÍCH NHUNG, TRẦN THỊ THANH NGA
(…)
16. Bệnh van hỗn hợp
16.1. Chẩn đoán
| Loại | MCC | Khuyến cáo chẩn đoán và theo dõi bệnh van hỗn hợp |
| I | C | 1. Siêu âm qua thành ngực nên được thực hiện ở bệnh nhân có bệnh van hỗn hợp nhằm đánh giá nguyên nhân, mức độ nặng và ảnh hưởng sinh lý bệnh. |
| IIa | C | 2. Đánh giá thêm áp lực đổ đầy bằng chất chỉ điểm sinh học hay các khảo sát huyết động xâm nhập khi nghỉ ngơi hay gắng sức ở bệnh nhân có triệu chứng không rõ ràng nghi ngờ do bệnh van hỗn hợp. |
Bệnh van hỗn hợp được định nghĩa là (1) hẹp và hở một van hoặc (2) hẹp hoặc hở hai van khác nhau. Chẩn đoán bệnh van hỗn hợp là một thách thức lớn đối với bác sĩ lâm sàng trong việc đánh giá ảnh hưởng của các tổn thương đến tái cấu trúc cơ tim, chức năng tâm thất, và thời điểm can thiệp. Nhiều bệnh nhân bệnh van hỗn hợp có một tổn thương van tim nổi trội (ví dụ như hẹp và hở, van hai lá và van động mạch chủ), triệu chứng và sinh lý bệnh giống như của tổn thương van nổi trội. Khi quá tải áp lực chiếm ưu thế, thường có hiện tượng dày đồng tâm, mặt khác, quá tải thể tích gây ra giãn các buồng tim và dày lệch tâm; quản lý nên tuân theo các khuyến cáo của tổn thương nổi trội. Tuy nhiên, trong một số trường hợp khác, bệnh nhân lại có biểu hiện cân đối hơn, với sinh lý bệnh hỗn hợp khiến cho việc quản lý bệnh nhân khó khăn. Một tổn thương có thể không đạt đến giai đoạn C như đã mô tả trong phần trước về các tổn thương thuần túy, nhưng nhiều tổn thương kết hợp với nhau có thể đủ nghiêm trọng đến mức ảnh hưởng đến kết cục. Trước đây, bệnh van hỗn hợp chủ yếu do hậu thấp, nhưng hiện nay bệnh van hỗn hợp do thoái hóa van hoặc sau xạ trị vùng ngực ngày càng phổ biến. Việc ra quyết định đối với bệnh nhân bệnh van hỗn hợp thường phức tạp và có thể cần chuyển tuyến đến hoặc tham vấn với Trung tâm Van toàn diện (Comprehensive Valve Center).
Nội dung khuyến cáo
- Do tính chất phức tạp của bệnh van hỗn hợp nên đòi hỏi phương thức tiếp cận hình ảnh toàn diện bao gồm đánh giá từng tổn thương riêng biệt và sau đó đánh giá chung mức độ ảnh hưởng của các tổn thương đến biểu hiện tổng thể của bệnh nhân. SATQTN là phương pháp tiêu chuẩn để đo vận tốc dòng máu, diện tích mở van, dòng hở van và diện tích lổ hở van. SATQTN cung cấp các thông số cơ bản về giải phẫu bệnh và sinh lý bệnh, tạo điều kiện cho thực hiện so sánh khi các tổn thương tiến triển theo thời gian. Đánh giá huyết động qua siêu âm doppler là thông số đang tin cậy nếu bệnh một van nhưng chưa được nghiên cứu ở bệnh nhiều van. Việc thực hiện các phép tính toán còn nhiều hạn chế như diện tích mở van do có nhiều lưu lượng dòng chảy khác nhau ở bệnh nhiều van.
- Tính chất phức tạp của bệnh van hỗn hợp khiến cần phải xem xét tất cả các dữ liệu hiện có để đi đến quyết định xử trí cuối cùng. Mặc dù dữ liệu về diễn tiến tự nhiên của nhiều loại bệnh van hỗn hợp còn chưa đầy đủ, nhưng có thể cho rằng khởi phát triệu chứng là tiên lượng xấu, điều này tương tự đối với tất cả các tổn thương van khác. Khó khăn có thể nằm ở việc gán các triệu chứng như vậy cho bệnh van hỗn hợp hiện có, đặc biệt nếu thông tin trên SATQTN thể hiện bệnh hỗn hợp vừa phải nhưng không nặng. BNP hoặc NT-proBNP và áp lực đổ đầy tăng cao khi thông tim lúc nghỉ ngơi hoặc lúc gắng sức giúp khẳng định căn nguyên bệnh tim và mức độ nghiêm trọng của tổn thương.
16.2. Thời điểm can thiệp ở bệnh van hỗn hợp
16.2.1. Can thiệp hẹp van ĐMC và hở van ĐMC kết hợp
| Loại | MCC | Khuyến cáo thời điểm can thiệp hẹp van ĐMC và hở van ĐMC kết hợp |
| I | B | 1. Thay van ĐMC được khuyến cáo ở bệnh nhân hẹp van ĐMC và hở van ĐMC kết hợp có triệu chứng và vận tốc tối đa qua van ≥ 4,0 m/s hay chênh áp qua van trung bình ≥ 40 mmHg |
| I | C | 2. Thay van động mạch chủ bằng phẫu thuật được khuyến cáo ở bệnh nhân hẹp van ĐMC và hở van ĐMC kết hợp không triệu chứng và vận tốc tối đa qua van ≥ 4,0 m/s có PSTMTT dưới 50% |
Chỉ định thay van ĐMC ở bệnh nhân hẹp van ĐMC và hở van ĐMC kết hợp và vận tốc qua van tối đa qua van ≥ 4,0 m/s tương tự với bệnh nhân hẹp van ĐMC nặng đơn thuần.
Nội dung khuyến cáo
- Hiện tại, hẹp van ĐMC hoặc hở van ĐMC đơn thuần mức độ trung bình được xếp vào giai đoạn B – giai đoạn tiến triển không có chỉ định can thiệp. Tuy nhiên, bệnh van hỗn hợp mức độ trung bình có các triệu chứng do chính bản than bệnh van ở một số bệnh nhân. Trong quá khứ, người ta đã lập luận rằng nếu không có hở van ĐMC, vận tốc và chênh áp qua van động mạch chủ sẽ thấp hơn và không thỏa định nghĩa cho hẹp van ĐMC nặng, và rõ ràng là sẽ chỉ có hở van ĐMC mức độ trung bình theo định nghĩa và như vậy không có can thiệp nào được khuyến cáo. Tuy nhiên, dữ liệu gần đây cho thấy diễn tiến tự nhiên của bệnh van hỗn hợp có biểu hiện tương tự như hẹp van ĐMC nặng đơn thuần và nguy cơ tử vong bệnh van hỗn hợp mức độ trung bình tương tự hẹp van ĐMC nặng đơn thuần. Do đó, bệnh nhân có triệu chứng sẽ được thay van nếu thỏa bất kỳ tiêu chuẩn nào của hẹp van ĐMC nặng đơn thuần. Quyết định về việc tiến hành TAVI hay SAVR được thảo luận kỹ trong phần hẹp van động mạch chủ.
- Đối với những bệnh nhân có hẹp-hở van ĐMC mức độ trung bình có rối loạn chức năng thất trái, với PSTMTT dưới 50%, và không nguyên nhân nào khác gây rối loạn chức năng thất trái, thì bệnh van được coi là nguyên nhân. Những bệnh nhân như vậy có chỉ định SAVR (phẫu thuật thay van ĐMC).
16.2.2. Can thiệp hẹp van ĐMC và hở van hai lá kết hợp
Việc ra quyết định ở bệnh nhân hẹp van ĐMC và hở van hai lá kết hợp khó khăn và phức tạp. Có nhiều tình huống và điều cần lưu ý liên quan đến hướng tiếp cận tối ưu cho từng bệnh nhân, điều này cần được thực hiện bởi nhóm đa chuyên khoa (MDT: Multi-disciplinary team) với sự ra quyết định chung với bệnh nhân. Nhìn chung, bệnh nhân hẹp van ĐMC nặng và hở van hai lá nguyên phát nặng được điều trị tốt nhất bằng SAVR và phẫu thuật van hai lá trừ khi nguy cơ phẫu thuật cao hoặc bị chống chỉ định. Nếu có nguy cơ phẫu thuật cao hoặc bị chống chỉ định, một quy trình theo giai đoạn, với TAVI sau đó là TEER hai lá, có thể có hiệu quả. Nếu có hẹp van ĐMC nặng và hở van hai lá thứ phát nặng, SAVR và phẫu thuật van hai lá hoặc phương pháp tiếp cận từng bước với TAVI sau đó là TEER hai lá là lựa chọn khác. Đánh giá kết quả ngắn hạn và dài hạn của các phương pháp tiếp cận này sẽ rất quan trọng.
| Bệnh van hỗn hợp hẹp van động mạch chủ/hở van hai lá | |||
| Hẹp van ĐMC nặng | Hở van hai lá nặng | Nguy cơ phẫu thuật | Thủ thuật |
| Thích hợp SAVR | Hở van hai lá nguyên phát
Van có thể sửa được |
Thấp
Trung bình
|
SAVR
Phẫu thuật sửa van hai lá |
| Thích hợp SAVR | hở van hai lá nguyên phát
Không thể sửa van được |
Thấp
Trung bình
|
SAVR
Phẫu thuật thay van hai lá |
| Thích hợp TAVI | Hở van hai lá nguyên phát
Van có thể sửa được |
Nguy cơ cao hay chống chỉ định | TAVI
TEER van hai lá * |
| Thích hợp SAVR
Thích hợp TAVI |
Hở van hai lá thứ phát | Thấp
Trung bình
|
SAVR
Phẫu thuật sửa hoặc thay van hai lá Hoặc TAVI, TEER van hai lá * |
| Thích hợp TAVI | Hở van hai lá thứ phát | Phẫu thuật | TAVI
TEER van hai lá * |
| *TEER nên được xem là thủ thuật thực hiện giai đoạn muộn nếu triệu chứng và hở van hai lá nặng dai dẳng sau điều trị hẹp van ĐMC
TAVI, Transcatheter Aortic Valve Implantation, Thay van động mạch chủ qua da; TEER; SAVR, Surgical Aortic Valve Replacement, Thay van động mạch chủ bằng phẫu thuật; ĐMC, động mạch chủ. |
|||
Các phương pháp điều trị được đề xuất dựa trên những điều sau:
Nhiều bệnh nhân hẹp van ĐMC cũng có hở van hai lá nặng do nguyên nhân chính tại van (nguyên phát) hoặc tái cấu trúc thất trái (hở van hai lá thứ phát). Thay van ĐMC ở hẹp van ĐMC sẽ làm giảm áp lực trong thất trái và vì vậy làm giảm độ chênh áp lực tống máu qua van hai lá bị hở. Mặc dù kỳ vọng thay van ĐMC làm giảm hở van hai lá bằng cách giảm áp lực tâm thu thất trái là hợp lý, nhưng điều này không xảy ra trong nhiều trường hợp. Không có gì ngạc nhiên khi hở van hai lá nguyên phát vẫn tồn tại sau thay van ĐMC hơn là hở van hai lá thứ phát vì thay van ĐMC không ảnh hưởng gì đến bệnh van hai. Vì vậy, ở bệnh nhân hẹp van ĐMC và hở van hai lá kết hợp có nguy cơ phẫu thuật thấp hay trung bình, nên phẫu thuật cả hai van. Điều này đặc biệt đúng nếu van hai lá có thể sửa được.
Đối với những bệnh nhân hẹp van ĐMC và hở van hai lá nguyên phát nặng mà van hai lá không thể sửa được, nhóm đa chuyên khoa (MDT) cần ra quyết định điều trị hở van hai lá khi đã cân nhắc nhiều yếu tố, bao gồm nguy cơ phẫu thuật thay van hai lá. Có thể TEER van hai lá sau thay van động mạch chủ, nhưng sẽ đem lại kết quả không tối ưu nếu không thể phẫu thuật sửa van. Do đó, thay cả hai van với thay van ĐMC và thay van hai lá sẽ là một lựa chọn nếu được thực hiện ở mức rủi ro chấp nhận được, vì kết cục của hở van hai lá sau thay van ĐMC không rõ ràng.
Những bệnh nhân hẹp van ĐMC nặng có nguy cơ phẫu thuật cao hay chống chỉ định được hưởng lợi nhiều nhất khi TAVI. Như đã nói, hở van hai lá nguyên phát có thể không cải thiện sau thay van ĐMC. Nếu các triệu chứng vẫn còn sau TAVI và nếu có giải phẫu van hai lá phù hợp, có thể thực hiện sửa chữa hai lá qua da do làm giảm hở van hai lá và cải thiện các triệu chứng.
Đối với bệnh nhân hẹp van ĐMC có hở van hai lá thứ phát, tương lai của hở van hai lá sau SAVR hoặc TAVI không chắc chắn. Tuy hở van hai lá thứ phát có nhiều khả năng cải thiện sau thay van ĐMC hơn là hở van hai lá nguyên phát, nhưng hở van hai lá thứ phát có thể không cải thiện hoặc thậm chí có thể xấu đi sau thay van ĐMC trong nhiều trường hợp. Cơ chế giảm áp lực thất trái sau thay van ĐMC không làm giảm hở van hai lá thứ phát vẫn chưa được biết rõ. SAVR tạo điều kiện cho khảo sát và can thiệp trên van hai lá; ngược lại, trong TAVI thì không làm gì van van hai lá. Một cách tiếp cận khác, bệnh nhân có hẹp van ĐMC và hở van hai lá thứ phát khác là thực hiện TAVI trước, nếu còn triệu chứng và hở van hai lá nặng dai dẳng, có thể thực hiện TEER hai lá nếu giải phẫu phù hợp. Ngoài ra, điều trị qua đường ống thông thích hợp cho những bệnh nhân có nguy cơ cao hay chống chỉ định của phẫu thuật.
16.2.3. Can thiệp cho hẹp van hai lá và hở van hai lá hỗn hợp
Hẹp van hai lá và hở van hai lá hỗn hợp thường do bệnh thấp tim. Đôi khi, hẹp van hai lá/hở van hai lá hỗn hợp có thể xảy ra ở những bệnh nhân bị vôi hóa vòng van hai lá nặng. Bệnh van hai lá hỗn hợp không triệu chứng có thể lành tính vì hẹp van hai lá ngăn ngừa thất trái quá tải thể tích nghiêm trọng so với hở van hai lá đơn thuần. Tuy nhiên, triệu chứng liên quan đến bệnh van hai lá hỗn hợp có thể xuất hiện sớm hơn do áp lực nhĩ trái cao vì kết hợp cả việc nhận máu về do hở van hai lá và tắc nghẽn đường thoát nhĩ trái. Lớn nhĩ trái, chênh áp qua van hai lá cao gây áp lực nhĩ trái, áp lực động mạch phổi bít cao và vì vậy gây ra triệu chứng trên lâm sàng. Trong những trường hợp như vậy, thay van hai lá có thể cần thiết nếu điều trị bằng thuốc lợi tiểu không cải thiện triệu chứng và chỉ nên thực hiện ở những bệnh nhân có các triệu chứng gây hạn chế nặng khả năng chức năng.
16.2.4. Can thiệp hẹp van hai lá và hở van động mạch chủ hỗn hợp
Hẹp van hai lá và hở van ĐMC kết hợp thường do bệnh thấp tim. Khi xảy ra đồng thời, hẹp van hai lá thường là tổn thương nặng hơn. Tuy nhiên, hẹp van hai lá làm giảm đổ đầy thất trái gây ra giảm thể tích nhát bóp qua động mạch chủ và do vậy đánh giá thấp độ nặng của hở van ĐMC. Hơn nữa, hẹp van hai lá làm giảm kích thước buồng thất trái đối với bất kỳ mức độ hở van ĐMC nào, gây ra đánh giá thấp hơn mức độ nghiêm trọng tiềm tàng của hở van ĐMC. Về vấn đề này, chụp động mạch có thuốc cản quang cho phép khảo sát dòng hở van ĐMC, thay vì siêu âm tính vận tốc dòng hở van ĐMC, cũng như đánh giá chính xác phân suất dòng hở van ĐMC. Ở những bệnh nhân có các triệu chứng nghiêm trọng trường diễn không đáp ứng thuốc lợi tiểu, nên can thiệp bằng phẫu thuật van. Nếu giải phẫu van hai lá phù hợp, lựa chọn ban đầu là nong van hai lá bằng bóng (PMBC: Percutaneous Mitral Balloon Commissurotomy) để điều trị hẹp van hai lá, tiếp theo là thay van ĐMC hoặc SAVR và phẫu thuật sẻ mép van hai lá. Bằng cách này, tránh được nguy cơ tử vong cao do thay hai van.
16.2.5. Can thiệp cho hẹp van hai lá và hẹp van động mạch chủ hỗn hợp
Hẹp van hai lá và hẹp van ĐMC hỗn hợp hầu như luôn luôn là do bệnh thấp tim, sự kết hợp này có thể là vấn đề khó khăn cho bác sĩ lâm sàng. Khi một trong hai tổn thương nghiêm trọng có thể hạn chế cung lượng tim, giảm lưu lượng máu đến van còn lại, làm giảm chênh áp qua van, dẫn đến đánh giá thấp mức độ nghiêm trọng của tổn thương. Siêu âm tim và thăm dò huyết động học xâm nhập thường cần thiết để đánh giá đầy đủ mức độ nghiêm trọng của từng tổn thương và quyết định can thiệp thích hợp.
16.2.6. Can thiệp hở van hai lá và hở van động mạch chủ: (3)
Sự kết hợp tổn thương này tương đối ít gặp, nguyên nhân có thể do thấp tim, thoái hóa nhầy hay bệnh mô liên kết. Biểu hiện lâm sàng thường nổi trội của hở van động mạch chủ và rất khó để xác định nguyên nhân hở van hai lá là nguyên phát (tổn thương tại van hai lá) hay thứ phát (dãn vòng van do thất trái dãn). Khi cả hai van này đều hở nặng thì khả năng chịu đựng của bệnh nhân rất kém do thất trái bị tổn thương không đảo ngược lại được.
Siêu âm tim là phương tiện tốt nhất để đánh giá mức độ hở van dựa vào: siêu âm doppler, PISA (Proximal Isovelocity Surface Area), VC (vena contracta), siêu âm 3 chiều và chụp mạch, buồng tim có cản quang.
Chỉ định phẫu thuật khi bệnh nhân bị hở van tim nặng có phân độ chức năng theo NYHA II hoặc III hay khi phân suất tống máu thất trái giảm. Phẫu thuật thay cả hai van hoặc thay van động mạch chủ kèm tạo hình van hai lá vòng van nhất là khi hở van hai lá thứ phát (không nên thay van hai lá nếu do hở van hai lá thứ phát).
17. Van nhân tạo
17.1. Đánh giá và lựa chọn van nhân tạo
17.1.1. Chẩn đoán và theo dõi van nhân tạo
Diễn tiến lâm sàng của bệnh nhân có van nhân tạo hoặc sửa van tự nhiên bị ảnh hưởng bởi nhiều yếu tố, bao gồm chức năng tâm thất, rung nhĩ, tăng áp động mạch phổi, bệnh mạch vành, và các biến chứng liên quan đến van. Thời gian tái khám định kỳ tùy thuộc vào loại van của bệnh nhân, sự hiện diện của bệnh tim tồn lưu và các yếu tố lâm sàng khác. Chú ý việc chăm sóc răng miệng tối ưu, phòng viêm nội tâm mạc nhiễm trùng và sử dụng kháng đông khi cần thiết.
| Loại | MCC | Khuyến cáo về chẩn đoán và theo dõi van nhân tạo | |
| I | B | 1. Ở bệnh nhân phẫu thuật thay van nhân tạo hoặc thay van nhân tạo qua da và bệnh nhân có sửa van, SATQTN được khuyến cáo đánh giá huyết động của van và chức năng tâm thất(64–67). | |
| I | C | 2. Ở bệnh nhân có van nhân tạo hoặc sửa van trước đó và có thay đổi triệu chứng hoặc dấu hiệu lâm sàng gợi ý rối loạn chức năng van, SATQTN được khuyến cáo thực hiện lại. | |
| I | C | 3. Ở bệnh nhân có van nhân tạo hoặc sửa van trước đó và có thay đổi triệu chứng hoặc dấu hiệu lâm sàng gợi ý rối loạn chức năng van, thực hiện thêm các chẩn đoán hình ảnh với SATQTQ, chụp CT tim, hoặc soi van đều được khuyến cáo, ngay cả khi SATQTN không thấy rối loạn chức năng van. | |
| IIa | C | 4. Ở bệnh nhân phẫu thuật thay van sinh học, SATQTN tại thời điểm 5 và 10 năm, sau đó hàng năm sau thay van là hợp lý, ngay cả khi không có thay đổi tình trạng lâm sàng. | |
| IIa | C | 5. Ở bệnh nhân thay van sinh học qua da, SATQTN hàng năm là hợp lý. | |
SATQTN là phương tiện chẩn đoán hình ảnh đầu tiên để đánh giá hậu phẫu chức năng van nhân tạo và sửa van tự nhiên, là cơ sở để so sánh với bất kỳ thay đổi nào sau này. SATQTN cung cấp các giá trị đo đạc chính xác về vận tốc và chênh áp ngang van, cũng như phát hiện và định lượng các dòng hở trong van và cạnh van (64–67). Thêm vào đó, SATQTN giúp đánh giá thêm về các bệnh van khác, áp lực động mạch phổi, kích thước nhĩ trái, kích thước và chức năng thất trái, thất phải, và bệnh màng ngoài tim.
Rối loạn chức năng van nhân tạo hoặc van tự nhiên đã sửa khởi phát điển hình với suy tim âm thầm hoặc thay đổi khi nghe tim. Các triệu chứng đột ngột và nghiêm trọng hơn có thể xảy ra khi bị viêm nội tâm mạc nhiễm trùng hoặc rách lá van. Bệnh nhân có rối loạn chức năng van cơ học có thể bị suy tim, sốc, các biến cố huyết khối tắc mạch, tán huyết, hoặc thay đổi khi nghe tim. Diễn tiến có thể cấp tính hoặc bán cấp do sự hình thành huyết khối và sự hạn chế đóng mở đột ngột của lá van. Chú ý theo dõi INR gần đây có đạt hiệu quả không. Bất tương xứng giữa van nhân tạo – bệnh nhân và hẹp chức năng của van tự nhiên đã sửa cũng nên được xem xét đánh giá ở bệnh nhân có triệu chứng suy tim. Lặp lại đánh giá không xâm nhập với SATQTN, so sánh với các chỉ số hậu phẫu nếu có, và sử dụng các phương tiện hình ảnh học khác tùy theo bệnh cảnh lâm sàng.
Các nghiên cứu dựa trên việc theo dõi SATQTN ước tính rằng khoảng 30% bệnh nhân phẫu thuật van động mạch chủ nhân tạo trên 10 năm có bằng chứng rối loạn chức năng van (xác định khi chênh áp trung bình ngang van ≥ 10 mmHg hay độ hở van nhân tạo tiến triển xấu hơn, từ nhẹ thành trung bình hoặc trung bình thành nặng)(68). Tỉ lệ thoái hóa van sau phẫu thuật tăng đáng kể sau 10 năm nên SATQTN thường qui hàng năm là hợp lý(69,70). Các yếu tố nguy cơ làm tăng thoái hóa van (dưới 5 năm) gồm tuổi trẻ (dưới 60 tuổi) lúc thay van, hút thuốc lá, đái tháo đường, bệnh thận mạn, chênh áp trung bình khởi đầu ≥ 15 mmHg, và loại van(68,71). SATQTN hàng năm được xem xét chọn lọc trên bệnh nhân có nguy cơ vì có đến 13% bệnh nhân phẫu thuật van động mạch chủ bị rối loạn chức năng van trung bình từ 6,7 đến 9,9 năm sau thay van.
Dữ liệu về độ bền của thay van động mạch chủ qua da thì không nhiều như thay van động mạch chủ bằng phẫu thuật. Cho đến nay, độ bền trung hạn của thay van động mạch chủ qua da được so sánh là ngang bằng hoặc dài hơn thay van động m`ạch chủ bằng phẫu thuật trong các nghiên cứu phân phối ngẫu nhiên và nghiên cứu sổ bộ (72–79). SATQTN sau thay van động mạch chủ qua da trước xuất viện, 30 ngày và một năm sau xuất viện là qui trình kinh điển. SATQTN thường qui hàng năm là hợp lý.
17.1.2. Chọn lựa van nhân tạo: sinh học hay cơ học
Các yếu tố để chọn lựa van là tuổi thọ của bệnh nhân, lối sống và các yếu tố môi trường, nguy cơ chảy máu và huyết khối tắc mạch liên quan đến kháng đông, khả năng tái phẫu thuật hoặc can thiệp qua ống thông, và quan trọng là ý thích của bệnh nhân. Quyết định về loại van nên được cá thể hóa dựa trên các yếu tố cụ thể của bệnh nhân có thể ảnh hưởng đến tuổi thọ dự kiến. Nói chung, van sinh học nên được ưu tiên ở bệnh nhân có thời gian sống dự kiến ngắn hơn hoặc có bệnh đồng mắc dẫn đến phải phẫu thuật sau đó, và những bệnh nhân có nguy cơ biến chứng chảy máu cao. Biến chứng huyết khối tắc mạch ít xảy ra hơn ở phụ nữ mang thai có van nhân tạo(18).
Sự cân bằng giữa tuổi thọ mong đợi của bệnh nhân và độ bền của van thay đổi liên tục trong các độ tuổi, với những loại van bền hơn được ưu tiên cho những bệnh nhân có tuổi thọ cao hơn. Độ bền của van sinh học là hữu hạn (độ bền ngắn hơn đối với bệnh nhân nhỏ tuổi), ngược lại van cơ học rất bền nhưng cần chống đông suốt đời. Dữ liệu dài hạn (20 năm) về kết quả với phẫu thuật thay van sinh học đã có sẵn. Các dữ liệu về thay van sinh học qua da chỉ kéo dài đến 5 năm nên kết quả lâu dài hơn là không chắc chắn(1).
Bệnh nhân dưới 50 tuổi tại thời điểm thay van động mạch chủ chịu nguy cơ thoái hóa van sinh học sớm hơn và cao hơn(70,80–84). Nhìn chung, nguy cơ dự đoán trong 15 năm cần tái phẫu thuật vì thoái hóa van là 22% đối với bệnh nhân 50 tuổi, 30% đối với bệnh nhân 40 tuổi và 50% đối với bệnh nhân 20 tuổi, dù người ta thừa nhận rằng tất cả các van sinh học không giống nhau về độ bền(81).
Ở bệnh nhân trên 65 tuổi tại thời điểm thay van động mạch chủ sinh học, khả năng thoái hóa van nguyên phát lúc 15 – 20 năm sau chỉ khoảng 10%(85–88), tỉ lệ độ bền của van theo tuổi thọ ủng hộ việc thay van hai lá sinh học, giúp tránh được nguy cơ chống đông kháng vitamin K lâu dài ở bệnh nhân lớn tuổi hơn. Trong một nghiên cứu quan sát, độ bền dự kiến của thay van hai lá sinh học là 11,4 năm ở bệnh nhân dưới 60 tuổi, 16,6 năm ở bệnh nhân 60 – 70 tuổi, và 19,4 năm ở bệnh nhân trên 70 tuổi (81).
| Loại | MCC | Khuyến cáo chọn lựa loại van nhân tạo |
| I | C | 1. Đối với bệnh nhân cần thay van tim, việc chọn loại van nhân tạo nên được dựa trên quyết định chung tùy vào giá trị và ý thích của bệnh nhân, cùng với sự thảo luận về chỉ định và nguy cơ của điều trị kháng đông, cũng như nhu cầu và nguy cơ tiềm ẩn của việc phẫu thuật lại van. |
| I | C | 2. Đối với bệnh nhân ở mọi lứa tuổi cần thay van mà điều trị kháng đông bị chống chỉ định, không thể quản lý tốt được, hoặc bệnh nhân không muốn dùng kháng đông, thì nên dùng van sinh học. |
| IIa | B | 3. Đối với bệnh nhân dưới 50 tuổi không có chống chỉ định chống đông và cần thay van động mạch chủ thì lựa chọn van động mạch chủ cơ học là hợp lý hơn van sinh học(89). |
| IIa | B | 4. Đối với bệnh nhân từ 50 đến 65 tuổi cần thay van động mạch chủ và không có chống chỉ định chống đông, việc lựa chọn thay van động mạch chủ cơ học hoặc sinh học nên được cá thể hóa, cân nhắc đến các yếu tố của từng bệnh nhân(70,80,89–96). |
| IIa | B | 5. Ở những bệnh nhân trên 65 tuổi cần thay van động mạch chủ, lựa chọn van sinh học thay vì van cơ học là hợp lý (28). |
| IIa | B | 6. Đối với bệnh nhân dưới 65 tuổi có chỉ định thay van hai lá, không có chống chỉ định chống đông và không có khả năng sửa van hai lá thì lựa chọn van cơ học thay vì van sinh học là hợp lý(80,81,89,94). |
| IIa | B | 7. Đối với bệnh nhân ≥ 65 tuổi cần thay van hai lá và không thể sửa van hai lá, lựa chọn van sinh học thay vì van cơ học là hợp lý (81,89,94). |
| IIa | C | 8. Van cơ học nên được cân nhắc ở bệnh nhân đã dùng chống đông vì van cơ học ở vị trí van khác(18). |
| IIa | C | 9. Van cơ học nên được cân nhắc ở bệnh nhân có tuổi thọ thích hợp và nguy cơ tái phẫu thuật van cao hoặc thay van động mạch chủ qua da (nếu thích hợp) trong tương lai(18). |
| IIa | C | 10. Van sinh học nên được cân nhắc ở bệnh nhân có ít khả năng và/hoặc nguy cơ tái phẫu thuật van thấp trong tương lai(18). |
| IIa | C | 11. Van sinh học nên được cân nhắc ở phụ nữ trẻ dự định mang thai(18). |
| IIb | B | 12. Ở bệnh nhân dưới 50 tuổi muốn thay van động mạch chủ sinh học và có giải phẫu thích hợp, thay van động mạch chủ bằng phương pháp ghép van động mạch phổi tự thân (phẫu thuật Ross) có thể được xem xét tại Trung tâm Van Chuyên sâu(97–99). |
Bảng 33. Các yếu tố ảnh hưởng quyết định chọn lựa van nhân tạo (1)
| Ưu tiên van cơ học | Ưu tiên van sinh học |
| Tuổi dưới 50
§ Tăng tỉ lệ thoái hóa cấu trúc van sinh học (nguy cơ 15 năm: 30% cho tuổi 40, 50% cho tuổi 20) § Nguy cơ biến chứng kháng đông thấp hơn |
Tuổi trên 65
§ Tỉ lệ thoái hóa cấu trúc van thấp (nguy cơ 15 năm: dưới 10% cho tuổi trên 70) § Nguy cơ biến chứng kháng đông cao hơn |
| Ưu tiên yếu tố bệnh nhân (tránh nguy cơ tái can thiệp) | Ưu tiên yếu tố bệnh nhân (tránh nguy cơ và sự bất tiện của kháng đông) |
| Nguy cơ thấp khi dùng kháng đông lâu dài | Nguy cơ cao khi dùng kháng đông lâu dài |
| Bệnh nhân tuân thủ tốt tại nhà và có thể tiếp cận theo dõi INR chặt chẽ. | Hạn chế tiếp cận chăm sóc y tế hoặc không có khả năng điều chỉnh INR. |
| Các chỉ định khác cho kháng đông lâu dài (ví dụ: Rung nhĩ) | Tiếp cận các trung tâm phẫu thuật với tỉ lệ tử vong tái phẫu thuật thấp. |
| Kích thước gốc động mạch chủ nhỏ cho thay van động mạch chủ (có thể không thực hiện được thủ thuật ghép van trong van qua ống thông trong tương lai) | Van dùng để thay van động mạch chủ qua da có diện tích lỗ hiệu dụng lớn hơn với kích thước van nhỏ hơn (tránh bất tương xứng bệnh nhân – van nhân tạo) |
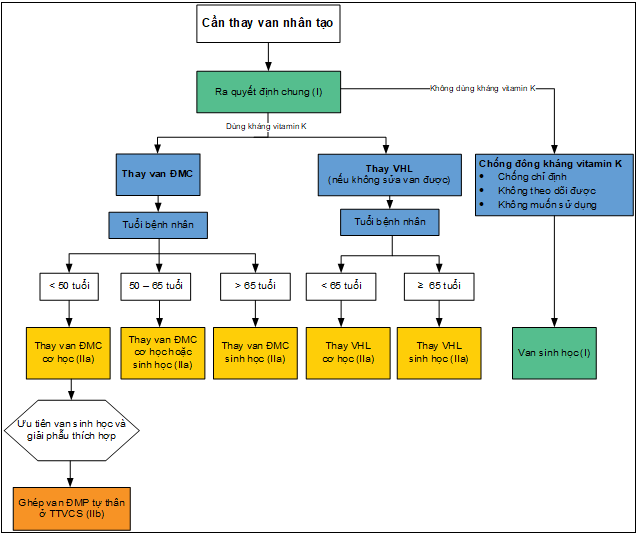
Hình 14. Chọn lựa van nhân tạo sinh học hay cơ học (1)
ĐMC: động mạch chủ; VHL: Van hai lá; ĐMP: động mạch phổi; TTVCS: Trung tâm Van Chuyên sâu
17.1.3. Điều trị chống huyết khối
| Loại | MCC | Khuyến cáo về chẩn đoán và theo dõi van nhân tạo |
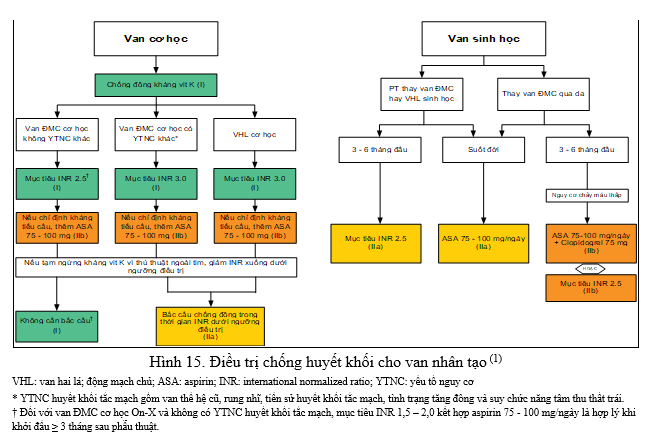
| I | A | 1. Ở bệnh nhân có van cơ học, chống đông kháng vitamin K được khuyến cáo(17,100–103). |
| I | B | 2. Đối với bệnh nhân thay van động mạch chủ cơ học 2 đĩa hoặc 1 đĩa nghiêng thế hệ mới và không có yếu tố nguy cơ huyết khối tắc mạch, chống đông kháng vitamin K khuyến cáo đạt 2,5(104–106). |
| I | B | 3. Đối với bệnh nhân thay van động mạch chủ cơ học và có các yếu tố nguy cơ huyết khối tắc mạch (rung nhĩ, tiền sử huyết khối thuyên tắc, suy chức năng thất trái, tình trạng tăng đông) hoặc van nhân tạo thế hệ cũ (van lồng bi), chống đông kháng vitamin K được chỉ định đạt 3,0(107,108). |
| I | B | 4. Đối với bệnh nhân thay van hai lá cơ học, chống đông kháng vitamin K được chỉ định đạt 3,0(107,109). |
| IIa | B | 5. Đối với bệnh nhân thay van động mạch chủ sinh học qua da, aspirin 75 – 100 mg mỗi ngày là hợp lý khi không có chỉ định chống đông đường uống(110–112). |
| IIa | B | 6. Đối với bệnh nhân thay van động mạch chủ bằng phẫu thuật hoặc thay van hai lá sinh học, aspirin 75 – 100 mg mỗi ngày là hợp lý khi không có chỉ định chống đông đường uống (107,113–116). |
| IIa | B | 7. Đối với bệnh nhân thay van động mạch chủ bằng phẫu thuật hoặc thay van hai lá sinh học có nguy cơ chảy máu thấp, chống đông kháng vitamin K đạt INR 2,5 là hợp lý trong ít nhất 3 tháng và dài nhất là 6 tháng sau phẫu thuật thay van (113,117–122). |
| IIb | B | 8. Đối với bệnh nhân thay van động mạch chủ bằng phẫu thuật hoặc thay van hai lá cơ học đang dùng kháng vitamin K và có chỉ định điều trị kháng kết tập tiểu cầu, có thể cân nhắc thêm aspirin 75 – 100 mg mỗi ngày khi nguy cơ chảy máu thấp(123). |
| IIb | B | 9. Đối với bệnh nhân thay van động mạch chủ cơ học On-X và không có yếu tố nguy cơ huyết khối tắc mạch, dùng kháng vitamin K đạt mục tiêu INR thấp hơn (1,5 – 2,0) là hợp lý bắt đầu ≥ 3 tháng sau phẫu thuật, với việc tiếp tục dùng aspirin 75 – 100 mg mỗi ngày(124,125). |
| IIb | B | 10. Đối với bệnh nhân thay van động mạch chủ sinh học qua da có nguy cơ chảy máu thấp, liệu pháp kháng tiểu cầu kép với aspirin 75 – 100 mg và clopidogrel 75 mg có thể hợp lý trong 3 – 6 tháng sau cấy ghép van (110,111,126). |
| IIb | B | 11. Đối với bệnh nhân thay van động mạch chủ sinh học qua da có nguy cơ chảy máu thấp, chống đông kháng vitamin K đạt INR 2,5 là hợp lý trong ít nhất 3 tháng sau cấy ghép van(16,127–129). |
| III | B | 12. Đối với bệnh nhân thay van động mạch chủ sinh học qua da, điều trị với rivaroxaban liều thấp (10 mg mỗi ngày) kèm aspirin (75 – 100 mg) bị chống chỉ định trong trường hợp không có chỉ định khác với chống đông đường uống(130). |
| III | B | 13. Đối với bệnh nhân thay van cơ học, chống đông máu bằng thuốc ức chế trực tiếp thrombin, dabigatran, bị chống chỉ định(17,102). |
| III | C | 14. Đối với bệnh nhân có van cơ học, việc sử dụng thuốc chống đông đường uống bằng thuốc ức chế trực tiếp Xa chưa được đánh giá và không được khuyến cáo(131–134). |
Điều trị bằng kháng vitamin K đường uống với mục tiêu INR phù hợp với bệnh đi kèm của bệnh nhân, loại van, và vị trí của van cơ học để giảm tỉ lệ huyết khối thuyên tắc và tỉ lệ tử vong liên quan. Dữ liệu cho thấy rằng chống đông với kháng vitamin K bảo vệ khỏi huyết khối van (OR: 0,11; KTC 95%: 0,07 – 0,2) và các biến cố huyết khối tắc mạch (OR: 0,21; KTC 95%: 0,16 – 0,27)(1).
Tốt hơn là xác định một mục tiêu INR duy nhất cho mỗi bệnh nhân và khoảng điều trị chấp nhận được gồm 0,5 đơn vị INR cho mỗi giới hạn. Mục tiêu cụ thể được ưu tiên hơn vì nó giảm khả năng INR hằng định gần giới hạn trên hoặc giới hạn dưới của khoảng điều trị. INR dao động liên quan đến tăng tỉ lệ biến chứng ở bệnh nhân có van nhân tạo(117,135).
Ở bệnh nhân không có các yếu tố nguy cơ được thay van động mạch chủ On-X (On-X Life Technologies Inc., Austin, Texas), mục tiêu INR thấp hơn (1,5 – 2,0) kèm với aspirin 81 mg mỗi ngày có thể là chiến lược dài hạn. Chỉnh liều warfarin đạt mục tiêu INR 2,5 (khoảng điều trị 2,0 – 3,0) trong 3 tháng đầu tiên sau phẫu thuật, trong thời gian đó aspirin liều thấp cũng được sử dụng(124).
Điều trị chống đông trong thai kỳ là điều quan trọng hàng đầu để tránh các biến chứng ở những bệnh nhân này. Nên nhớ rằng không có phác đồ chống đông nào là lý tưởng và việc xử trí đòi hỏi sự cân bằng kỹ lưỡng giữa nguy cơ của mẹ và thai. Ở bệnh nhân đang cần dùng dưới 5 mg/ngày warfarin, dùng chống đông đường uống trong suốt thai kỳ và chuyển đổi thành heparin không phân đoạn trước khi sinh. Ở bệnh nhân cần liều warfarin cao hơn, chuyển đổi thành heparin trọng lượng phân tử thấp trong tam cá nguyệt đầu với theo dõi anti-Xa nghiêm ngặt (khoảng điều trị 0,8 – 1,2 UI/ml đối với van nhân tạo động mạch chủ; 1,0 – 1,2 UI/mL đối với van nhân tạo hai lá và van nhân tạo tim phải), tiếp theo đó là sử dụng chống đông đường uống, và chuyển thành heparin không phân đoạn trước khi sinh(136).
(Vui lòng xem tiếp trong kỳ sau)







