Trưởng ban: PGS.TS. PHẠM NGUYỄN VINH
Tham gia biên soạn: PGS.TS. HỒ HUỲNH QUANG TRÍ,
TS.BS. TRẦN VŨ MINH THƯ, BS CKII. LÊ THỊ ĐẸP,
BS CKII. TRẦN THỊ TUYẾT LAN, ThS.BS. HUỲNH THANH KIỀU,
ThS.BS. PHẠM ĐỖ ANH THƯ, BS CKI. PHẠM THỤC MINH THỦY
Biên tập: LƯƠNG BÍCH NHUNG, TRẦN THỊ THANH NGA
(…)
14. Hở van hai lá
14.1. Hở hai lá cấp
Hở hai lá cấp có thể xảy ra do tổn thương làm gián đoạn (disruption) các thành phần của bộ máy van hai lá. Viêm nội tâm mạc nhiễm khuẩn có thể gây thủng lá van hoặc đứt dây chằng. Đứt dây chằng tự phát có thể xảy ra trong bệnh lý thoái hóa nhầy van hai lá. Đứt cơ nhú là biến chứng có thể xuất hiện trong nhồi máu cơ tim cấp có ST chênh lên thường ở thành dưới thất trái. Tình trạng tăng gánh thể tích thất trái và nhĩ trái cấp dẫn tới ứ huyết phổi và giảm cung lượng tim. Chẩn đoán xác định và chẩn đoán nguyên nhân hở hai lá cấp để can thiệp hoặc phẫu thuật cấp cứu có ý nghĩa sống còn đối với người bệnh.
14.1.1. Chẩn đoán hở hai lá cấp
Ở bệnh nhân hở hai lá cấp, siêu âm tim qua thành ngực là phương tiện chẩn đoán hình ảnh đầu tay để đánh giá chức năng thất trái, thất phải, áp lực động mạch phổi và cơ chế gây hở hai lá. Bệnh nhân bị hở hai lá cấp nặng, thường do đứt dây chằng thường có tình trạng mất bù cấp tính về huyết động. Tình trạng quá tải thể tích đột ngột làm tăng áp lực nhĩ trái và áp lực tĩnh mạch phổi dẫn tới ứ huyết phổi và giảm oxy máu, kèm theo giảm thể tích máu vận chuyển tới các mô do giảm áp lực thất trái tâm thu làm cho dòng hở hai lá ưu thế đầu tâm thu. Vì vậy, tiếng thổi tâm thu do hở hai lá cấp trên lâm sàng có thể ngắn và không rõ cũng như dòng màu trên siêu âm tim qua thành ngực. Nếu tình trạng suy sụp huyết động đột ngột xuất hiện ở bệnh nhân nhồi máu cơ tim với hình ảnh thất trái tăng động (hyperdynamic) trên siêu âm tim qua thành ngực mà không tìm được nguyên nhân khác, siêu âm tim qua thực quản có thể giúp phát hiện các thương tổn cần được phẫu thuật cấp bao gồm đứt cơ nhú hoặc dây chằng, sùi hoặc ap-xe vòng van hai lá.
14.1.2. Điều trị nội khoa
Các thuốc giãn mạch có thể giúp cải thiện tình trạng huyết động ở bệnh nhân hở hai lá cấp. Cơ sở của việc chỉ định các thuốc giãn mạch là khả năng làm giảm trở kháng của động mạch chủ giúp cải thiện dòng chảy từ thất trái lên động mạch chủ cũng như giảm bớt dòng hở phụt ngược từ thất trái về nhĩ trái. Nên sử dụng các thuốc truyền tĩnh mạch dễ chỉnh liều như natri nitroprusside hoặc Nicardipine. Tuy nhiên việc sử dụng các thuốc giãn mạch bị hạn chế nếu có tình trạng tụt huyết áp hệ thống do các thuốc này làm giảm sức cản mạch ngoại biên càng làm nặng thêm tình trạng tụt huyết áp. Bơm bóng đối xung trong động mạch chủ (IABP) có thể giúp ích trong điều trị hở hai lá cấp. Do làm giảm áp lực động mạch chủ tâm thu, IABP làm giảm hậu gánh thất trái, tăng cung lượng tim trong khi làm giảm thể tích hở hai lá. Đồng thời, IABP làm tăng áp lực động mạch chủ tâm trương và trung bình, nhờ đó cải thiện được tuần hoàn hệ thống. Sử dụng các thiết bị hỗ trợ thất trái qua da có thể giúp ổn định bệnh nhân có rối loạn huyết động cấp trong khi chờ đợi phẫu thuật.
14.1.3. Can thiệp và phẫu thuật
Phẫu thuật mang tính sống còn ở bệnh nhân hở hai lá cấp nặng có triệu chứng, nên phẫu thuật sửa van hai lá nếu có thể. Mức đô hở hai lá cấp rất thay đổi và một số bệnh nhân hở hai lá cấp mức độ vừa trở lên có thể bù trừ được về huyết động nhờ thất trái giãn để giảm áp lực đổ đầy và tăng cung lượng tim. Tuy nhiên, đa số bệnh nhân hở hai lá cấp cần được phẫu thuật sửa chữa để khôi phục lại tình trạng huyết động bình thường và cải thiện triệu chứng. Điều này đặc biệt đúng đối với hở hai lá cấp rất nặng kém dung nạp do đứt hoàn toàn cơ nhú.
14.2. Hở hai lá mạn nguyên phát
14.2.1. Các giai đoạn trong hở hai lá mạn nguyên phát
Trong đánh giá bệnh nhân hở hai lá mạn tính, cần phân biệt hở hai lá mạn nguyên phát (do thoái hóa) với hở hai lá mạn thứ phát (hở hai lá cơ năng) do hai bệnh lý này có nhiều điểm khác biệt. Hở hai lá mạn nguyên phát là bệnh lý tại bộ máy vạn hai lá còn hở hai lá mạn thứ phát là hâu quả do bệnh lý của thất trái hoặc nhĩ trái. Trong hở hai lá mạn nguyên phát, bệnh lý của ít nhất một thành phần trong bộ máy van hai lá (các lá van, dây chằng, cơ nhú, vòng van) làm van đóng không kín với dòng hở phụt ngược từ thất trái về nhĩ trái trong thì tâm thu (Bảng 19). Nguyên nhân phổ biến nhất gây hở hai lá mạn nguyên phát ở các nước phát triển là sa van hai lá với bệnh căn và biểu hiện lâm sàng vô cùng đa dạng. Nhóm bệnh nhân trẻ thường bị bệnh lý thoái hóa nhầy van hai lá nặng với tình trạng dư mô van nhiều ở cả lá trước, lá sau cũng như bộ máy dây chằng van hai lá (van Barlow). Một số bệnh nhân thuộc nhóm này sẽ xuất hiện rối loạn nhịp thất, đứt đoạn vòng van hai lá và giãn thất trái. Ngược lại, nhóm bệnh nhân cao tuổi thường bị bệnh lý thiếu hụt xơ chun dẫn tới đứt dây chằng van hai lá. Phân biệt hai nhóm bệnh căn trên rất quan trọng để quyết định chiến lược phẫu thuật hoặc can thiệp. Các nguyên nhân gây hở hai lá mạn nguyên phát ít gặp hơn bao gồm viêm nội tâm mạc nhiễm khuẩn, bệnh lý mô liên kết, bệnh van tim hậu thấp, chẻ van hai lá (left mitral valve) và bệnh tim liên quan tới xạ trị. Nếu tình trạng tăng gánh thể tích nặng và kéo dài, cơ tim sẽ bị tổn thương dẫn tới suy tim và tử vong. Do đó, cần sửa chữa tình trạng hở hai lá trước khi thương tổn cơ tim không hồi phục.
Bảng 19. Các giai đoạn trong hở hai lá mạn nguyên phát theo ACC/AHA năm 2020 (1)
| Định nghĩa | Giải phẫu van | Huyết động van * | Hậu quả huyết động | Triệu chứng |
| · Giai đoạn A | ||||
| Có nguy cơ hở hai lá | Sa nhẹ van hai lá với diện áp bình thường.
Van dày nhẹ và hạn chế vận động lá van nhẹ. |
Không có hoặc dòng hở hai lá trung tâm nhỏ, chiếm dưới 20% diện tích nhĩ trái trên siêu âm doppler tim.
Vena contracta dưới 0,3 cm |
Không | Không |
| · Giai đoạn B | ||||
| Hở hai lá tiến triển | Sa van hai lá vừa đến nhiền với diện áp bình thường.
Tổn thương van hậu thấp với hạn chế vận động lá van và mất diện áp trung tâm. Tiền sử viêm nội tâm mạc nhiễm khuẩn |
Dòng hở trung tâm chiếm 20% – 40% diện tích nhĩ trái hoặc dòng hở lệch tâm cuối tâm thu.
Vena contracta dưới 0.7 Thể tích hở dưới 60 ml Phân suất hở dưới 50% EROA dưới 0,4 cm2 Mức độ hở hai lá trên chụp buồng thất trái: 1+ đến 2+ |
Giãn nhẹ nhĩ trái
Không giãn thất trái Áp lực phổi bình thường |
Không |
| · Giai đoạn C | ||||
| Hở hai lá nhiều chưa có triệu chứng | Sa van hai lá nặng kèm theo mất diện áp hoặc sa lá van.
Tổn thương hậu thấp làm hạn chế vận động lá van và mất diện áp trung tâm Tiền sử viêm nội tâm mạc nhiễm khuẩn Lá van dày trong bệnh tim liên quan tới xạ trị. |
Dòng hở trung tâm chiếm trên 40% diện tích nhĩ trái hoặc dòng hở toàn tâm thu.
Vena contracta ≥ 0.7 Thể tích hở ≥ 60 ml Phân suất hở ≥ 50% EROA ≥ 0,4 cm2 Mức độ hở hai lá trên chụp buồng thất trái: 3+ đến 4+ |
Nhĩ trái giãn vừa đến nhiều.
Giãn thất trái Tăng áp phổi lúc nghỉ hoặc khi gắng sức. C1: PSTMTT trên 60% và LVESD dưới 40 mm C2: PSTMTT ≤ 60% và LVESD ≥ 40 mm |
Không |
| · Giai đoạn D | ||||
| Hở hai lá nhiều có triệu chứng | Sa van hai lá nặng kèm theo mất diện áp hoặc sa lá van.
Tổn thương hậu thấp làm hạn chế vận động lá van và mất diện áp trung tâm Tiền sử viêm nội tâm mạc nhiễm khuẩn Lá van dày trong bệnh tim liên quan tới xạ trị. |
Dòng hở trung tâm chiếm trên 40% diện tích nhĩ trái hoặc dòng hở toàn tâm thu.
Vena contracta** ≥ 0,7 Thể tích hở ≥ 60 ml Phân suất hở ≥ 50% EROA ≥ 0,4 cm2 Mức độ hở hai lá trên chụp buồng thất trái: 3+ đến 4+ |
Nhĩ trái giãn vừa đến nhiều.
Giãn thất trái Tăng áp phổi |
Giảm dung nạp gắng sức hoặc khó thở khi gắng sức. |
* Có nhiều tiêu chuẩn về huyết động để đánh giá mức độ hở hai lá nhưng bệnh nhân có thể không có đủ tất cả các tiêu chuẩn của mỗi mức độ. Phân độ hở hai lá nhẹ, vừa hoặc nhiều dựa trên chất lượng dữ liệu và tổng hợp phiên giải các thông số siêu âm tim với dữ kiện lâm sàng.
**Vena contracta: chỗ hẹp nhất dòng hở
14.2.2. Chẩn đoán và theo dõi hở hai lá nguyên phát mạn tính
14.2.2.1. Chẩn đoán ban đầu
Siêu âm tim qua thành ngực là phương tiện chẩn đoán hình ảnh đầu tay trong hở hai lá mạn nguyên phát để đánh giá hình thái van, mức độ hở hai lá và tình trạng chức năng thất trái. Siêu âm tim qua thực quản, chụp cộng hưởng từ tim và thông tim được chỉ định khi siêu âm tim qua thành ngực cung cấp thông tin chưa đủ hoặc không phù hợp. Nên chỉ định siêu âm tim qua thực quản để hướng dẫn phẫu thuật hoặc can thiệp sửa van hai lá.
Bảng 20. Khuyến cáo của ACC/AHA năm 2020 về chẩn đoán ban đầu đối với bệnh nhân hở hai lá mạn nguyên phát(1).
| Loại | MCC | Khuyến cáo |
| I | B | 1. Đối với bệnh nhân nghi ngờ hoặc đã biết hở hai lá nguyên phát, siêu âm tim qua thành ngực được chỉ định để đánh giá ban đầu kích thước và chức năng thất trái, thất phải, kích thước nhĩ trái, áp lực động mạch phổi, cơ chế và mức độ hở hai lá nguyên phát (giai đoạn từ A tới D). |
| I | C | 2. Đối với bệnh nhân hở hai lá nguyên phát, khi siêu âm tim qua thành ngực cung cấp thông tin chưa đủ hoặc không phù hợp, siêu âm tim qua thực quản được chỉ định để đánh giá mức độ hở hai lá, cơ chế hở hai lá và tình trạng chức năng thất trái (giai đoạn từ B tới D). |
| I | B | 3. Đối với bệnh nhân hở hai lá nguyên phát, chụp cộng hưởng từ tim được chỉ định để đánh giá thể tích và chức năng thất trái, thất phải và có thể giúp đánh giá mức độ hở hai lá khi có sự không tương xứng giữa triệu chứng lâm sàng và siêu âm tim. |
| I | B | 4. Đối với bệnh nhân hở hai lá nguyên phát mức độ nặng được phẫu thuật hoặc can thiệp sửa van hai lá, siêu âm tim qua thực quản trong phẫu thuật hoặc can thiệp được chỉ định để đánh giá tổn thương giải phẫu van hai lá gây hở hai lá nguyên phát (giai đoạn C và D) cũng như hướng dẫn can thiệp/phẫu thuật. |
Nội dung khuyến cáo
- Siêu âm tim qua thành ngực cung cấp các thông tin cần thiết để đưa ra quyết định lâm sàng đối với bệnh nhân hở hai lá mạn nguyên phát. Kết cục của bệnh nhân hở hai lá mạn nguyên phát phụ thuộc vào mức độ hở hai lá, triệu chứng, rối loạn chức năng thất trái, và tình trạng van hai lá có phù hợp để phẫu thuật sửa van hay không. Thông thường, chỉ hở hai lá nhiều (không phải hở hai lá nhẹ hoặc vừa) dẫn tới kết cục xấu. Tình trạng tăng tiền gánh trong hở hai lá làm tăng phân suất tống máu thất trái nhưng không làm thay đổi mức độ co ngắn của sợi cơ tim. Do đó, con số PSTMTT “bình thường” trong hở hai lá mạn xấp sỉ 70%. Sự xuất hiển của rối loạn chức năng thất trái bắt đầu khi PSTMTT giảm tới mức 60% hoặc đường kính cuối tâm thu thất trái (LVESD) ≥ 40mm. Mặc dù các thông số thể tích thất trái cung cấp nhiều thông tin hơn về quá trình tái cấu trúc tim, việc đánh giá các thông số thể tích trên siêu âm tim 2D có nhiều sai số trong thực hành lâm sàng. Đánh giá mức độ hở hai lá cần dựa trên phiên giải tất cả các dữ liệu thu thập được, bao gồm: đo diện tích lỗ hở hiệu dụng (EROA), thể tích hở, phân suất hở (đo bằng phương pháp PISA hoặc siêu âm doppler định lượng), diện tích dòng hở, vena contracta, đậm độ phổ doppler liên tục của dòng hở hai lá và đường cong vận tốc của dòng tâm trương qua van hai lá. EROA có tương quan chặt chẽ với tử vong do mọi nguyên nhân. So với quần thể chung, nguy cơ tử vong bắt đầu tăng khi EROA ≥ 20 mm2 và chắc chắn tăng khi ≥ 40 mm2. Trong trường hợp sa van hai lá, dòng hở hai lá có thể xuất hiện vào giữa – cuối thì tâm thu mà không phải toàn tâm thu. Do đó, cần thận trọng khi nhận định mức độ hở hai lá do các thông số siêu âm doppler màu truyền thống có thể làm ước tính mức độ hở cao hơn thực tế nếu chỉ dựa trên một khung hình. Trong trường hợp này, các thông số thể tích giúp đánh giá mức độ hở hai lá chính xác hơn. So với siêu âm tim 2D, siêu âm tim 3D có sự thống nhất với cộng hưởng từ tim trong lượng hóa phân suất hở hai lá cao hơn hơn, đặc biệt trong trường hợp dòng hở lệch tâm, có nhiều dòng hở hoặc dòng hở ưu thế cuối tâm thu.
- Siêu âm tim qua thực quản cho phép ghi hình van hai lá với độ phân giải vượt trội, do đó nên được chỉ định khi hình ảnh siêu âm tim qua thành ngực chưa đủ để chẩn đoán và đưa ra quyết định điều trị. Siêu âm tim qua thực quản đặc biệt hữu ích trong trường hợp hở hai lá do viêm nội tâm mạc nhiễm khuẩn bởi khả năng cung cấp thêm các thông tin hình ảnh của các cấu trúc khác cũng bị tổn thương trong bệnh lý này. So với siêu âm tim qua thành ngực, siêu âm tim qua thực quản cho phép định lượng mức độ hở hai lá chính xác hơn cũng như dự báo tốt hơn khả năng thành công của phẫu thuật sửa van hai lá. Siêu âm tim qua thực quản 3D có thể hữu ích bởi khả năng cung cấp hình ảnh giải phẫu van hai lá bệnh lý chi tiết hơn, cho phép dựng hình van hai lá theo góc nhìn của phẫu thuật viên. Phẫu thuật sửa van hai lá được ưu tiên lựa chọn hơn so với thay van bởi tỷ lệ tử vong chu phẫu thấp hơn và tránh được các biến chứng liên quan tới van nhân tạo. Mặc dù quyết định sau cùng trong lựa chọn sửa hay thay van hai lá được đưa ra trong phòng mổ, siêu âm tim qua thực quản có thể giúp dự báo chiến lược phẫu thuật. Vì vậy, có thể chỉ định phẫu thuật sửa van hai lá từ giai đoạn sớm của bệnh so với phẫu thuật thay van nếu nhiều khả năng phương pháp sửa van được lựa chọn.
- Trong đa số các trường hợp, siêu âm tim qua thành ngực đã cung cấp đủ dữ liệu cần thiết ở bệnh nhân hở hai lá. Tuy nhiên, trong trường hợp chất lượng hình ảnh siêu âm tim qua thành ngực không đủ tốt, chụp cộng hưởng từ tim (CMR) có thể có giá trị trong đánh giá hở hai lá. CMR có thể đánh giá chính xác thể tích các buồng tim, PSTMTT cũng như phân suất hở nhằm lượng hóa mức độ hở hai lá. Mặc dù vậy, do dữ liệu về kết cục của một số lượng lớn bệnh nhân dựa trên siêu âm tim, chưa chắc chắn liệu CMR có thể thay thế cho siêu âm tim trong tiên lượng dự hậu ở bệnh nhân hở hai lá hay không. CMR cũng ít giá trị trong phân tích giải phẫu van hai lá bệnh lý. Tuy nhiên, các dữ liệu đã có cho thấy tình trạng xơ hóa cơ tim đánh giá trên CMR thường gặp trong hở hai lá nguyên phát và đi kèm với gia tăng nguy cơ đột tử và rối loạn nhịp thất.
- Siêu âm tim trong phẫu thuật là phương pháp thăm dò hình ảnh chuẩn (standard) trong quá trình phẫu thuật van hai lá. Ngay trước khi rạch da, siêu âm tim qua thực quản có thể giúp phẫu thuật viên hiểu rõ hơn về giải phẫu van hai lá cũng như lựa chọn kiểu phẫu thuật sửa van, mặc dù quyết định vẫn chủ yếu dựa trên quan sát trực tiếp van hai lá trong mổ. Siêu âm tim qua thực quản 3D với góc nhìn của phẫu thuật viên có thể giúp ích trong đánh giá chi tiết hơn giải phẫu van hai lá. Do các thuốc gây mê làm giảm tiền gánh, hậu gánh và lực đóng van hai lá, cần đánh giá mức độ hở hai lá ở cùng tình trạng tiền gánh, hậu gánh như khi bệnh nhân tỉnh. Siêu âm tim qua thực quản trong phẫu thuật còn giúp đánh giá hở hai lá ngay sau mổ. Do hở hai lá tồn lưu sau sửa van dù nhẹ cũng làm tăng nguy cơ phẫu thuật thất bại hoặc phải phẫu thuật lại, phẫu thuật viên cần cố gắng để đạt kết quả phẫu thuật sửa van cận hoàn hảo. Đánh giá hở hai lá ngay sau phẫu thuật sửa van cần được thực hiện khi đã khôi phục lại áp lực đổ đầy và huyết áp động mạch sinh lý. Nếu hở hai lá tồn lưu ngay sau sửa van đánh giá ngay tại phòng mổ từ mức độ rất nhẹ trở lên, cần tiến hành phẫu thuật sửa lại. Siêu âm tim qua thực quản cũng giúp phát hiện tình trạng kém đổ đầy thất trái làm lá trước của van hai lá bị dịch chuyển ra trước gây tắc nghẽn đường ra thất trái nhưng không cần phẫu thuật sửa chữa. Đối với các bệnh nhân hở hai lá mạn nguyên phát, siêu âm tim qua thực quản còn giúp lựa chọn các bệnh nhân phù hợp để can thiệp kẹp sửa van hai lá qua đường ống thông.
14.2.2.2. Chẩn đoán khi có thay đổi các dấu hiệu hoặc triệu chứng lâm sàng
Đánh giá lại siêu âm tim qua thành ngực cung cấp các thông tin quan trọng về lâm sàng đối với bệnh nhân hở hai lá mạn nguyên phát mới xuất hiện triệu chứng.
Bảng 21. Khuyến cáo của ACC/AHA năm 2020 về chẩn đoán đối với bệnh nhân hở hai lá mạn nguyên phát khi có sự thay đổi triệu chứng (1).
| Loại | MCC | Khuyến cáo |
| I | B | 1. Đối với bệnh nhân hở hai lá nguyên phát (giai đoạn B tới D) mới xuất hiện hoặc thay đổi triệu chứng, siêu âm tim qua thành ngực được chỉ định để đánh giá bộ máy van hai lá và chức năng thất trái. |
Nội dung khuyến cáo
- Sự xuất hiện triệu chứng trong hở hái nhiều (khó thở khi gắng sức, khó thở khi nằm, hoặc giảm dung nạp gắng sức) là chỉ định phẫu thuật hoặc can thiệp dù phân suất tống máu thất trái còn bảo tồn. Triệu chứng là đỉnh điểm của sinh lý bệnh trong hở hai lá và là chỉ dấu cho sự suy giảm khả năng giãn (compliance) của nhĩ trái hoặc thất trái; tăng áp lực động mạch phổi; suy chức năng thất phải; hoặc hở ba lá đồng mắc. Vì vậy, triệu chứng bổ sung thêm các thông tin bệnh học bên cạnh các thông tin về hình ảnh tim mạch nếu loại trừ được các yếu tố nhiễu. Hơn nữa, chưa có bằng chứng cho thấy điều trị giảm triệu chứng bằng thuốc lợi tiểu hoặc các thuốc khác có khả năng cải thiện tiên lượng sau khi triệu chứng xuất hiện. Một khi bệnh nhân bắt đầu triệu chứng do hở hai lá, phẫu thuật van hai lá có thể cải thiện diễn tiến tự nhiên của bệnh mặc dù điều trị nội khoa cũng góp phần cải thiện. Chỉ định lại siêu âm tim qua thành ngực tại thời điểm xuất hiện triệu chứng nhằm xác định mối liên quan giữa triệu chứng với hở hai lá cũng như ảnh hưởng của hở hai lá lên chức năng thất trái từ đó giúp ích cho phẫu thuật sửa van hai lá. Rung nhĩ mới xuất hiện cũng là một chỉ định siêu âm tim qua thành ngực nhắc lại để đánh giá sự thay đổi về mức độ hở hai lá và tình trạng thất trái.
14.2.2.3. Theo dõi thường quy
Bệnh nhân hở hai lá mạn nguyên phát mức độ nặng cần được làm siêu âm tim qua thành ngực định kỳ để xác định thời điểm phẫu thuật hoặc can thiệp tối ưu. Các dấu ấn sinh học và các thông số đánh giá chức năng thất trái khác như sức căng dọc thất trái toàn bộ cũng có thể giúp ích.
Bảng 22. Khuyến cáo của ACC/AHA năm 2020 về theo dõi thường quy bệnh nhân hở hai lá mạn nguyên phát (1).
| Loại | MCC | Khuyến cáo |
| I | B | 1. Đối với bệnh nhân hở hai lá mạn nguyên phát mức độ nặng chưa có triệu chứng (giai đoạn B tới C1), siêu âm tim qua thành ngực được chỉ định mỗi 6 đến 12 tháng để theo dõi chức năng thất trái (ước tính qua PSTMTT, LVEDD, LVESD) và đánh giá áp lực động mạch phổi. |
| IIb | B | 2. Đối với bệnh nhân hở hai lá mạn nguyên phát mức độ nặng chưa có triệu chứng (giai đoạn B tới C1), có thể xem xét sử dụng thêm các dấu ấn sinh học trong huyết thanh và các thông số đánh giá chức năng thất trái mới như sức căng dọc thất trái để xác định thời điểm can thiệp hoặc phẫu thuật van hai lá. |
Nội dung khuyến cáo
- Siêu âm tim qua thành ngực định kỳ mỗi 6 – 12 tháng cung cấp các thông tin có giá trị để theo dõi chức năng thất trái (ước tính qua PSTMTT và LVESD) và áp lực động mạch phổi ở bệnh nhân hở hai lá nhiều chưa có triệu chứng (giai đoạn C1). Tần suất hở hai lá nhiều mạn tính trở nên kém dung nạp tới khi có chỉ định phẫu thuật trung bình khoảng 8% mỗi năm. Sự tiến triển của bệnh thay đổi theo từng cá thể, do trì hoãn phẫu thuật sau khi xuất hiện triệu chứng mang lại tiên lượng tồi, nên gửi bệnh nhân tới trung tâm điều trị bệnh van tim toàn diện để phẫu thuật sửa van sớm hoặc theo dõi chặt chẽ. Do các thông số siêu âm tim cũng rất thay đổi, đưa ra quyết định lâm sàng dựa trên các thông số này cần căn cứ vào nhiều lần siêu âm tim qua thành ngực định kỳ khi theo dõi dọc. Đối với bệnh nhân hở hai lá mạn tính mức độ nhẹ hơn (giai đoạn A hoặc B), siêu âm tim qua thành ngực được chỉ định định kỳ để đánh giá sự thay đổi về mức độ hở hai lá, giải phẫu van hai lá và các vấn đề khác do hở hai lá có thể nặng lên theo thời gian. Do quá trình này diễn ra khá chậm, bệnh nhân có thể bị hở hai lá nhiều thậm chí bị rối loạn chức năng thất trái mà không có triệu chứng hoặc dấu hiệu lâm sàng (Bảng 22).
- Sự xuất hiện triệu chứng là điểm mốc ranh giới quan trọng trong bệnh sử tự nhiên của hở hai lá, là chỉ định phẫu thuật. Do triệu chứng tiến triển từ từ, bệnh nhân có thể không nhân biết được hoặc bỏ qua. Mức natriuretic peptide là bằng chứng khách quan hơn, ở bệnh nhân hở hai lá mạn tính sự gia tăng nồng độ natriuretic peptide (đo NT-proBNP hoặc BNP) cho thấy sự lệ thuộc vào tăng tiền gánh để duy trì cung lượng tim. Do đó, nồng độ natriuretic peptide huyết thanh có thể giúp ích trong đưa ra quyết định can thiệp hoặc phẫu thuật van hai lá khi các dữ liệu khác không thống nhất. Mặc dù PSTMTT được sử dụng như “chìa khóa” trong đánh giá chức năng thất trái, thông số này bị phụ thuộc vào tiền gánh, hậu gánh và thường đánh giá chức năng thất trái cao hơn thực tế ở bệnh nhân hở hai lá mạn tính. Sức căng dọc thất trái toàn bộ (LVGLS) mặc dù cũng phụ thuộc vào tiền gánh, hậu gánh nhưng nhạy hơn PSTMTT trong phát hiện rối loạn chức năng thất trái ở bệnh nhân hở hai lá mạn tính và có thể cảnh báo sớm tình trạng suy chức năng thất trái trước khi PSTMTT thay đổi. Vì vậy, các chỉ dấu chức năng tâm thu thất trái mới như sức căng dọc toàn bộ có thể giúp ích thêm trong đánh giá chức năng thất trái ở bệnh nhân hở hai lá mạn tính. Gần đây, thang điểm MIDA[1] được đề xuất để ước tính nguy cơ tử vong do mọi nguyên nhân cho bệnh nhân hở hai lá mạn nguyên phát nặng do sa van được điều trị nội khoa hoặc phẫu thuật. Trong các biến số được đưa vào thang điểm này, đường kính nhĩ trái ≥ 55 mm và LVESD ≥ 40 mm là các ngưỡng chẩn đoán mới được thêm vào theo các khuyến cáo cập nhật.
- Ngoài ra, holter điện tâm đồ và chụp cộng hưởng từ tim cũng là các thăm dò chẩn đoán và phân tầng nguy cơ hữu ích trong theo dõi định kỳ bệnh nhân hở hai lá. Mối liên quan giữa hở hai lá, đột tử do tim và rối loạn nhịp thất vẫn là vấn đề tranh luận. Hiện tượng mất liên tục vòng van 2 lá cơ tim (điểm khớp của van hai lá bị di lệch bất thường về phía nhĩ trái so với cơ tim thất trái) đi kèm với gia tăng nguy cơ rối loạn nhịp thất.
14.2.4. Thông tim chẩn đoán
Chụp buồng thất và thông tim thăm dò huyết động rất hữu ích khi các dữ liệu về lâm sàng và thăm dò không xâm nhập không thống nhất hoặc chưa đủ để kết luận. Thông tim nhằm mục đích 1) đánh giá mức độ hở hai lá, 2) đánh giá chức năng thất trái, hoặc 3) xác định tính cần thiết của phẫu thuật. Các phương tiện chẩn đoán hình ảnh không xâm nhập thường cung cấp đủ thông tin trong đa số các trường hợp. Tuy nhiên, thăm dò huyết động xâm nhập có thể cần thiết trong một số tình huống, đặc biệt khi triệu chứng lâm sàng không tương xứng với các dữ liệu hình ảnh không xâm nhập. Tăng áp lực đổ đầy thất trái ủng hộ nguyên nhân khó thở do tim và tình trạng sinh lý bệnh nặng nề dù bệnh nhân chưa có triệu chứng. Ngược lại, kết quả thăm dò huyết động xâm nhập bình thường ở bệnh nhân có triệu chứng với mức độ hở hai lá không nhiều gợi ý nguyên nhân gây triệu chứng ngoài tim. Đánh giá huyết động xâm nhập đặc biệt hữu ích ở bệnh nhân có bệnh lý phổi đồng mắc. Áp lực nhĩ trái (hoặc áp lực mao mạch phổ bít bình thường) kèm theo chênh áp qua phổi lớn gợi ý tăng áp phổi do bệnh phổi hơn là bệnh lý van hai lá. Chụp buồng thất trái cũng có giá trị chẩn đoán. Trong khi siêu âm doppler khảo sát vận tốc của dòng hở hai lá, chụp buồng thất dựa trên đậm độ của dòng thuốc cản quang để xác định lượng máu phụt ngược từ thất trái về nhĩ trái do hở hai lá. Mặc dù chỉ là phương pháp bán định lượng, chụp buồng thất có thể giúp lượng hóa mức độ hở hai lá nếu được tiến hành một cách cẩn thận. Các nghiệm pháp động như nâng cao chi hoặc nghiệm pháp gắng sức có thể giúp ích khi các thông tin huyết động lúc nghỉ cho kết quả trung gian chưa đủ để kết luận. Trong trường hợp tăng áp phổi là tiêu chuẩn chỉ định phẫu thuật duy nhất, thông tim phải được chỉ định để xác định tình trạng tăng áp phổi so với siêu âm tim.
14.2.5. Nghiệm pháp gắng sức
Đối với nhóm bệnh nhân hở hai lá nhiều mạn tính chưa có triệu chứng, đánh giá các thông số huyết động khi làm nghiệm pháp gắng sức có thể cung cấp thêm các thông tin chẩn đoán và tiên lượng. Siêu âm tim gắng sức có thể đánh giá được sự thay đổi về thể tích hở hai lá và áp lực động mạch phổi tại đỉnh gắng sức nên rất có giá trị ở bệnh nhân có triệu chứng lâm sàng không tương xứng với mức độ hở hai lá trên siêu âm tim lúc nghỉ.
Bảng 23. Khuyến cáo của ACC/AHA năm 2020 về vai trò của nghiệm pháp gắng sức trong hở hai lá mạn nguyên phát (1).
| Loại | MCC | Khuyến cáo |
| IIa | B | 1. Đối với bệnh nhân hở hai lá nguyên phát (giai đoạn B và C) có triệu chứng nghi do hở hai lá, nên tiến hành nghiệm pháp gắng sức thể lực với siêu âm doppler tim, thông tim hoặc trắc nghiệm gắng sức tim phổi. |
Nội dung khuyến cáo
Sự xuất hiện triệu chứng là chìa khóa trong tiến triển của hở hai lá mạn. Tuy nhiên, một số bệnh nhân không nhận thấy hoặc bỏ qua triệu chứng hoặc thay đổi lối sống để duy trì tình trạng không triệu chứng. Nghiệm pháp gắng sức thể lực với thảm chạy có thể xác định khả năng dung nạp gắng sức thật sự là nền tảng (baseline) để đánh giá triệu chứng trong tương lai. Đo mức tiêu thụ oxy khi gắng sức có thể cung cấp thêm các thông tin bổ sung về hạn chế gắng sức do tim hoặc nguyên nhân ngoài tim. Khi bệnh nhân phàn nàn về triệu chứng, họ thường có biểu hiện khó thở khi gắng sức, thông thường các thông tin huyết động không xâm nhập được đánh giá lúc nghỉ. Đối với bệnh nhân hở hai lá mạn nguyên phát từ mức độ vừa trở lên chưa có triệu chứng, siêu âm tim gắng sức hoặc thăm dò huyết động xâm nhập khi gắng sức có thể mang lại các thông tin bổ sung về tiên lượng bên cạnh nghiệm pháp gắng sức thể lực bằng thảm chạy truyền thống. Hở hai lá có thể nặng lên khi gắng sức hoặc áp lực đổ đầy thất trái có thể thay đổi rõ nét, giúp xác định hở hai lá có phải là nguyên nhân gây khó thở hay không.
14.2.6. Điều trị nội khoa
Đối với bệnh nhân hở hai lá mạn nguyên phát, không có bằng chứng thuyết phục cho thấy các thuốc giãn mạch làm giảm mức độ hở hai lá. Tuy nhiên, cần điều trị nội khoa tối ưu theo khuyến cáo tình trạng rối loạn chức năng thất trái hoặc tăng huyết áp nếu có.
Bảng 24. Khuyến cáo của ACC/AHA năm 2020 về điều trị nội khoa trong hở hai lá mạn nguyên phát (1).
| Loại | MCC | Khuyến cáo |
| IIa | B | 1. Đối với bệnh nhân hở hai lá mạn nguyên phát có hoặc chưa có triệu chứng kèm rối loạn chức năng tâm thu thất trái (giai đoạn C2 và D) chưa hoặc không thể phẫu thuật, cần điều trị nội khoa tình trạng rối loạn chức năng tâm thu thất trái tối ưu theo khuyến cáo. |
| III
Không có lợi ích |
B | 2. Đối với bệnh nhân hở hai lá mạn nguyên phát chưa có triệu chứng với chức năng tâm thu thất trái bình thường (giai đoạn B và C1) chống chỉ định dùng các thuốc giãn mạch nếu huyết áp của người bệnh bình thường. |
Nội dung khuyến cáo
- Bệnh nhân hở hai lá kèm rối loạn chức năng thất trái có tổn thương cơ tim và suy tim. Sự xuất hiện tình trạng rối loạn chức năng thất trái được coi là chỉ định phẫu thuật. Tuy nhiên, đối với nhóm bệnh nhân chưa thể hoặc bị trì hoãn phẫu thuật hoặc can thiệp kẹp sửa van hai lá qua đường ống thông, điều trị nội khoa tình trạng rối loạn chức năng tâm thu thất trái có thể giúp cải thiện chức năng thất trái đơn thuần (mà không cải thiện mức độ hở hai lá). Mặc dù còn thiếu các dữ liệu đặc thù đối với nhóm bệnh nhân hở hai lá kèm rối loạn chức năng thất trái, điều trị nội khoa đối với các bệnh nhân này vẫn bao gồm phác đồ điều trị suy tim chuẩn với các nhóm thuốc: Chẹn beta giao cảm, ARNI hoặc ức chế men chuyển hoặc ức chế thụ thể AT1 của Angiotensin và có thể cả thuốc kháng Aldosterone. Dường như các dữ liệu hiện tại ủng hộ việc sử dụng thuốc chẹn beta giao cảm bởi tác dụng hồi phục chức năng thất trái trên hở hai lá thực nghiệm. Bệnh nhân được điều trị thuốc chẹn beta giao cảm có kết quả phẫu thuật tốt hơn và chậm tiến triển tới rối loạn chức năng thất trái so với nhóm không được điều trị. Nhóm thuốc ức chế men chuyển chưa cho thấy hiệu quả trên hở hai lá thực nghiệm có rối loạn chức năng thất trái. Mặc dù các thuốc đối kháng Aldosterone được cho là tham gia một phần trong hoạt động ức chế xơ hóa cơ tim, vai trò của nhóm thuốc này trong hở hai lá mạn khi rất ít xơ hóa cơ tim, còn chưa rõ.
- Do các thuốc giãn mạch có hiệu quả trong điều trị hở hai lá cấp nặng có triệu chứng, việc sử dụng các thuốc này để làm giảm hậu gánh ở bệnh nhân hở hai lá mạn chưa có triệu chứng với chức năng thất trái bình thường như một cách để cố gắng trì hoãn phẫu thuật dường như hợp lý. Tuy nhiên, kết quả từ một vài nghiên thử nghiệm cho thấy nhóm thuôc này rất ít hoặc không có tác dụng lâm sàng quan trọng. Ngược lại, do các thuốc giãn mạch làm giảm kích thước thất trái và lực đóng van hai lá, những thuốc này có thể làm nặng thêm tình trạng sâ van và mức độ hở hai lá. Mặc dù vậy, điều này không áp dụng ở bệnh nhân hở hai lá kèm theo tăng huyết áp. Tăng huyết áp cần được điều trị bởi đây là một nguyên nhân tử vong và nhập viện đã biết, đồng thời tăng huyết áp làm tăng áp lực tâm thu trong buồng thất trái dẫn tới tăng chênh áp tâm thu qua van hai lá và làm nặng thêm tình trạng hở hai lá.
14.2.7. Can thiệp và phẫu thuật
Sa lá trước hoặc sa cả lá trước và lá sau van hai lá đòi hỏi phẫu thuật sửa van phức tạp hơn, hiệu quả phẫu thuật lâu dài cũng kém hơn so với hở hai lá do sa lá sau đơn thuần. Với những trường hợp hở hai lá phức tạp, tỷ lệ không phải phẫu thuật lại là 80%, tỷ lệ không tái phát hở hai lá vừa đến nhiều khoảng 60% trong thời gian theo dõi 15 – 20 năm. Kết quả này tốt hơn so với phẫu thuật thay van hai lá tại các trung tâm van tim lớn giàu kinh nghiệm, kể cả ở bệnh nhân cao tuổi. Nên ưu tiên phẫu thuật sửa van hai lá nếu có thể với các nguyên nhân gây hở hai lá nặng khác như đứt cơ nhú, chẻ van hai lá hoặc viêm nội tâm mạc nhiễm khuẩn. Tuy nhiên, cần cân đối giữa hiệu quả phẫu thuật sửa van trong những ca bệnh rất phức tạp ở người trẻ với việc thay van hai lá cơ học kèm theo quản lý điều trị chống đông chặt chẽ. Nhóm chuyên gia bệnh van tim (Heart Valve Team) cần dành những trường hợp hở hai lá phức tạp cho phẫu thuật viên giàu kinh nghiệm với kết quả phẫu thuật ngắn hạn và dài hạn vượt trội. Khả năng phẫu thuật sửa van so với thay van hai lá và kết quả phẫu thuật nói chung tương quan với kinh nghiệm phẫu thuật. Tại trung tâm phẫu thuật giàu kinh nghiệm nhất với 50 ca phẫu thuật sửa van mỗi năm, tỷ lệ tử vong nội viện trung bình thấp hơn 50%.
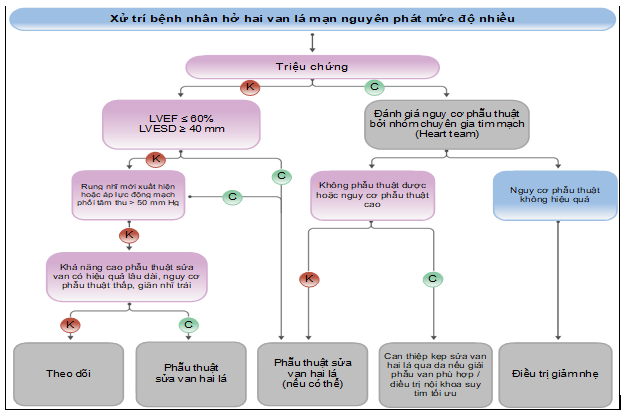
Hình 12. Chỉ định phẫu thuật/ can thiệp van hai lá trong hở hai lá mạn nguyên phát theo khuyến cáo của ESC năm 2021 (18).
Bảng 25. Khuyến cáo của ACC/AHA năm 2020 về can thiệp và phẫu thuật trong điều trị hở hai lá mạn nguyên phát (1).
| Loại | MCC | Khuyến cáo |
| I | B | 1. Khuyến cáo can thiệp/phẫu thuật van hai lá cho bệnh nhân hở hai lá mạn nguyên phát mức độ nặng có triệu chứng (giai đoạn D) bất kể tình trạng chức năng thất trái. |
| I | B | 2. Khuyến cáo phẫu thuật van hai lá cho bệnh nhân hở hai lá mạn nguyên phát mức độ nặng kèm rối loạn chức năng tâm thu thất trái (PSTMTT ≤ 60% hoặc LVESD ≥ 40 mm) (giai đoạn C2) dù chưa có triệu chứng. |
| I | B | 3. Đối với bệnh nhân hở hai lá mạn nguyên phát mức độ nặng có chỉ định phẫu thuật, khuyến cáo nên ưu tiên sửa van hai lá hơn là thay van nếu nguyên nhân giải phẫu gây hở hai lá là bệnh lý van tim do thoái hóa, nếu phẫu thuật sửa van nhiều khả năng thành công và có hiệu quả lâu dài. |
| IIa | B | 4. Đối với bệnh nhân hở hai lá mạn nguyên phát mức độ nặng chưa có triệu chứng với chức năng tâm thu thát trái bình thường (PSTMTT ≥ 60% và LVESD ≤ 40 mm) (giai đoạn C1), có thể phẫu thuật sửa van hai lá nếu tỷ lệ thành công và hiệu quả sửa van lâu dài không bị hở hai lá tồn dư trên 95%, nguy cơ tử vong kỳ vọng dưới 1% và nếu phẫu thuật có thể được tiến hành tại Trung Tâm Van Tim Toàn Diện. |
| IIb | C | 5. Đối với bệnh nhân hở hai lá mạn nguyên phát mức độ nặng chưa có triệu chứng với chức năng tâm thu thát trái bình thường (PSTMTT ≥ 60% và LVESD ≤ 40 mm) (giai đoạn C1) nhưng kích thước thất trái tăng hoặc PSTMTT giảm trên ít nhất 3 lần theo dõi hình ảnh học tim mạch định kỳ, có thể cân nhắc phẫu thuật van hai lá bất kể khả năng thành công và hiệu quả lâu dài của phẫu thuật. |
| IIa | B | 6. Đối với bệnh nhân hở hai lá mạn nguyên phát mức độ nặng có triệu chứng nặng (NYHA III – IV) và nguy cơ phẫu thuật cao, có thể chỉ định can thiệp kẹp sửa van hai lá qua đường ống thông nếu đặc điểm giải phẫu van hai lá phù hợp với can thiệp và kỳ vọng sống thêm của người bệnh tối thiểu 1 năm. |
| IIb | B | 7. Đối với bệnh nhân hở hai lá mạn nguyên phát mức độ nặng do tổn thương hậu thấp có chỉ định phẫu thuật, có thể xem xét phẫu thuật sửa van hai lá với kíp phẫu thuật có kinh nghiệm tại Trung Tâm Van Tim Toàn Diện nếu phẫu thuật có khả năng thành công và hiệu quả lâu dài cao. |
| III
Có hại |
B | 8. Đối với bệnh nhân hở hai lá mạn nguyên phát mức độ nặng với tổn thương lá van khu trú dưới 1/2 lá sau, không nên thay van hai lá trừ khi đã cố sửa van tại bệnh viện cơ sở hoặc Trung Tâm Van Tim Toàn Diện nhưng không thành công. |
Bảng 26. Khuyến cáo của ESC năm 2021 về can thiệp và phẫu thuật trong điều trị hở hai lá mạn nguyên phát (18).
| Loại | MCC | Khuyến cáo |
| I | B | 1. Khuyến cáo sửa van hai lá nếu phẫu thuật kỳ vọng mang lại hiệu quả lâu dài. |
| I | B | 2. Khuyến cáo phẫu thuật cho bệnh nhân có triệu chứng không có nguy cơ phẫu thuật cao. |
| I | B | 3. Khuyến cáo phẫu thuật cho bệnh nhân có rối loạn chức năng thất trái (PSTMTT ≤ 60% và/hoặc LVESD ≥ 40 mm) chưa có triệu chứng. |
| IIa | B | 4. Nên xem xét phẫu thuật cho bệnh nhân chưa có triệu chứng với chức năng thất trái bảo tồn (PSTMTT trên 60% và LVESD dưới 40 mm) và bị rung nhĩ do hở hai lá hoặc tăng áp phổi (Áp lực động mạch phổi tâm thu lúc nghỉ trên 50 mmHg). |
| IIa | B | 5. Nên cân nhắc phẫu thuật sửa van hai lá cho bệnh nhân không có triệu chứng nguy cơ thấp với PSTMTT trên 60% và LVESD dưới 40 mm nhưng có giãn nhĩ trái (LAVi trên 60 ml/m2 hoặc đường kính nhĩ trái ≥ 55 mm) nếu phẫu thuật được thực hiện tại trung tâm điều trị bệnh van tim và có khả năng mang lại hiệu quả lâu dài. |
| IIb | B | 6. Cân nhắc can thiệp kẹp sửa van hai lá qua đường ống thông cho bệnh nhân có triệu chứng thỏa mãn các tiêu chuẩn lựa chọn phù hợp để can thiệp, đã được nhóm chuyên gia tim mạch (heart team) đánh giá bị chống chỉ định hoặc nguy cơ phẫu thuật cao và can thiệp sẽ mang lại lợi ích. |
Những điểm khác biệt so với khuyến cáo của ACC/AHA năm 2020 được in đậm(1).
Nội dung khuyến cáo
- Hở hai lá nguyên phát là vấn đề cơ học do các lá van áp không kín, do đó cần một giải pháp điều trị cơ học bằng phẫu thuật hoặc can thiệp sửa van hai lá. Tiên lượng của bệnh nhân hở hai lá tồi đi khi bắt đầu xuất hiện triệu chứng (kể cả triệu chứng nhẹ) do hở hai lá nặng tiến triển dù chức năng thất trái “dường như” còn bình thường. Do đó, chỉ định phẫu thuật van hai lá khi bắt đầu xuất hiện triệu chứng.
- Mục tiêu của phẫu thuật hoặc can thiệp sửa van hai lá là sửa chữa tổn thương van trước khi có rối loạn chức năng tâm thu thất trái cũng như các hậu quả khác làm ảnh hưởng đến dự hậu của người bệnh. Thời điểm phẫu thuật tối ưu dựa trên các thông số kích thước và chức năng thất trái, trước khi có rối loạn chức năng tâm thu thất trái (PSTMTT ≤ 60% hoặc LVESD ≥ 40 mm). Do triệu chứng không trùng khớp với rối loạn chức năng thất trái, cần theo dõi người bệnh trên hình ảnh học tim mạch để lên kế hoạch phẫu thuật trước khi tình trạng rối loạn chức năng thất trái xuất hiện. PSTMTT ≤ 60%, LVESD ≥ 40mm, đường kính nhĩ trái ≥ 55 mm, áp lực động mạch phổi tâm thu trên 50 mmHg và rung nhĩ là các yếu tố báo hiệu tiên lượng tồi, do đó được coi là chỉ định phẫu thuật bất kể triệu chứng lâm sàng của người bệnh. Nếu bệnh nhân đã có rối loạn chức năng thất trái mức độ trung bình, tiên lượng sau mổ tồi hơn. Do đó, trì hoãn phẫu thuật quá lâu (dù người bệnh không có triệu chứng) sẽ dẫn tới rối loạn chức năng thất trái nặng hơn và tiên lượng tồi hơn. Do tình trạng tiền gánh, hậu gánh trong hở hai lá cho phép thất trái co bóp tống máu muộn vào nhĩ trái có trở kháng thấp, ngưỡng chẩn đoán (cut-off) của phân suất tống máu thất trái (PSTMTT) trong hở hai lá cao hơn so với các bệnh lý van tim khác. Mặc dù không nên để bệnh nhân hở hai lá có rối loạn chức năng thất trái với PSTMTT giảm ≤ 60% hoặc LVEDS ≥ 40mm, chức năng thất trái vẫn có khả năng hồi phục ở một số bệnh nhân dù đã vượt qua các ngưỡng này.
- Thành công của phẫu thuật sửa van tỷ lệ thuận với trình độ và kinh nghiệm của phẫu thuật viên. Tuy nhiên, nên lựa chọn thay van hai lá trong trường hợp kết quả sửa van kém. Kết quả phẫu thuật xâm nhập tối thiểu tương đương với phẫu thuật mở ngực truyền thống nếu được thực hiện bởi phẫu thuật viên giàu kinh nghiệm. Nếu lá sau van hai lá chỉ bị tổn thương nhẹ, phẫu thuật chủ yếu chỉ tạo hình vòng van và sửa lá sau nếu cần, tỷ lệ tử vong chỉ dưới 1%, tỷ lệ sống còn dài hạn tương đương với quần thể chung tương hợp về tuổi, kỳ vọng khoảng 95% bệnh nhân không phải phẫu thuật lại, và trên 80% không bị hở hai lá tái phát mức độ vừa đến nhiều trong thời gian theo dõi 15 – 20 năm.
- Tiên lượng của bệnh nhân hở hai lá mạn nguyên phát tồi đi khi bắt đầu xuất hiện triệu chứng, rối loạn chức năng thất trái và tăng áp phổi. Theo dõi bệnh nhân chặt chẽ giúp lựa chọn hời điểm phẫu thuật sửa van trước khi biến cố trầm trọng xuất hiện. Tuy nhiên, một chiến lược lý thú khác là phẫu thuật sớm cho bệnh nhân hở hai lá mạn nguyên phát mức độ nặng trước khi các vấn đề “lẩy cò” trên xuất hiện. Sửa van hai lá sớm tránh được việc phải theo dõi người bệnh chặt chẽ và trên thực tế có rất nhiều bệnh nhân bị mất dấu trong quá trình theo dõi hoặc đến gặp bác sỹ muộn khi đã suy chức năng thất trái nặng. Để chiến lược sửa van sớm có kết quả, kỹ thuật sửa van cần có hiệu quả lâu dài. Biến chứng có thể xảy ra trong cách tiếp cận này bao gồm việc phải thay van hai lá không mong muốn cùng các nguy cơ đi kèm, hoặc sửa van thất bại phải phẫu thuật lại. Do đó, cần đảm bảo kỹ thuật sửa van mang lại hiệu quả bền vững dài hạn. Điều này căn cứ vào theo dõi đánh giá nhóm phẫu thuật đối với tổn thương đặc thù của van hai lá dưới cân nhắc đặc biệt. Vì vậy, bệnh nhân hở hai lá mạn nguyên phát chưa có triệu chứng nên được điều trị tại Trung tâm Van Tim Toàn diện (Comprehensive Valve Center). Với phẫu thuật viên giỏi, bệnh nhân hở hai lá nặng do sa van sau phẫu thuật có nguy cơ tiến triển tới suy tim và tỷ lệ tử vong thấp hơn.
- Hở hai lá có thể tiến triển nặng hơn do mức độ hở hai lá ban đầu làm giãn thất trái, điều này càng làm tăng sức ép lên bộ máy van hai lá dẫn tới tổn thương bộ máy van hai lấ nặng hơn, gây hở hai lá nhiều hơn và thất trái càng giãn hơn – đó là vòng xoắn bệnh lý làm nặng thêm tình trạng hở hai lá và giãn thất trái. Tình trạng tăng gánh thể tích trường diễn gây rối loạn chức năng thất trái không hồi phục và báo hiệu tiên lượng tồi hơn. Bệnh nhân hở hai lá nặng đã có rối loạn chức năng thất trái khi PSTMTT ≤ 60% hoặc LVESD ≥ 40 mm. Một nghiên cứu gợi ý kích thước và chức năng thất trái hồi phục sau phẫu thuật sửa van hai lá khi PSTMTT nên trên 64% và LVESD dưới 37 mm. Do đó, khi PSTMTT giảm dần tới 60% hoặc LVESD tăng dần 40 mm trong quá trình theo dõi dọc, cần xem xét phẫu thuật hoặc can thiệp. Đối với bệnh nhân hở hai lá nhiều, khuyến cáo siêu âm tim qua thành ngực định kỳ mỗi 3 đến 6 tháng hoặc thường kỳ hơn nếu bệnh nhân đã bị giãn thất trái.
- Can thiệp kẹp sửa van hai lá qua đường ống thông (TEER) bằng cách kẹp lá trước và lá sau của van hai lá tại ít nhất 1 vị trí có tính an toàn và hiệu quả trong điều trị bệnh nhân hở hai lá mạn nguyên phát mức độ nặng có triệu chứng nhưng có nguy cơ cao hoặc chống chỉ định phẫu thuật. Các nghiên cứu cho thấy can thiệp kẹp sửa van hai lá qua đường ống thông làm cải thiện triệu chứng và giảm mức độ hở hai lá 2 – 3 độ, giúp tái cấu trúc ngược thất trái. Kết quả phẫu thuật cao hơn so với can thiệp kẹp sửa van hai lá, do đó phương pháp này chỉ áp dụng ở bệnh nhân có nguy cơ cao hoặc chống chỉ định phẫu thuật.
- So với bệnh lý thoái hóa van phức tạp, bệnh van lá hậu thấp ít phù hợp hơn để phẫu thuật sửa van. Hiệu quả lâu dài của phẫu thuật hạn chế do các lá van dày, vôi hóa, tổn thương nặng bộ máy dưới van như dính, co rút dây chằng cũng như tiến triển của thấp tim. Tỷ lệ không phải phẫu thuật lại trong 15 – 20 năm chỉ 50 – 60% dù phẫu thuật viên có kinh nghiệm. Một nghiên cứu lớn tại Hàn Quốc cho thấy khoảng 22% bệnh nhân thấp tim được phẫu thuật sửa van. Một phần ba những bệnh nhân này bị hẹp hoặc hở van có ý nghĩa sau 10 năm. Phẫu thuật sửa van trong thấp tim chỉ nên hạn chế ở những trường hợp thấp tim không nặng để đảm bảo hiệu quả lâu dài của phẫu thuật hoặc ở những bệnh nhân không sử dụng được van cơ học liên quan tới vấn đề sử dụng thuốc chống đông.
- Lựa chọn phẫu thuật sửa van hai lá khi bệnh nhân chỉ bị hở hai lá nguyên phát nặng đơn thuần, tổn thương khu trú dưới 1/2 lá sau và phẫu thuật thay van hai lá không phù hợp trừ khi đã cố sửa van nhưng thất bại. Phẫu thuật sửa van hai lá có kết quả rất thành công. Sửa van hai lá thoái hóa đơn thuần với rối loạn chức năng lá van nhẹ chỉ cần tạo hình vòng van hoặc sửa lá sau nếu cần, kết quả phẫu thuật vượt trội hơn hẳn so với phẫu thuật thay van hai lá cơ học hoặc sinh học. Tỷ lệ tử vong trong phẫu thuật sửa van dưới 1%, tỷ lệ sống còn dài hạn tương đương quàn thể chung tương hợp về tuổi, khoảng trên 95% bệnh nhân không phải phẫu thuật lại, trên 80% bệnh nhân không bị hở hai lá tái phát mức độ vừa đến nhiều (≥ 3) trong thời gian 15 – 20 năm sau phẫu thuật. Khoảng 1/2 lá sau của van hai lá được cắt gọt, uốn nếp và tái sử dụng. Sửa lá sau đã được chuẩn hóa và phẫu thuật sửa van hai lá nên được coi là phương pháp chuẩn thay vì thay van. Các bác sỹ phẫu thuật van hai lá cần đạt tỷ lệ thành công kỳ vọng ≥ 95% khi thực hiện kỹ thuật này.
- Theo dõi định kỳ sau phẫu thuật cần tập trung vào đánh giá triệu chứng lâm sàng, biến cố rối loạn nhịp, chức năng van hai lá cũng như tình trạng hở hai lá tái phát. Sau can thiệp sửa van hai lá qua đường ống thông, các báo cáo hiện nay cho thấy tần suất hở hai lá tồn dư mức độ vừa đến nhiều khoảng 20 – 30%. Điều này gợi ý nên tiến hành siêu âm tim kiểm tra cho bệnh nhân sau can thiệp định kỳ hàng năm.
(Vui lòng xem tiếp trong kỳ sau)







