 Trong bệnh lý xơ vữa động mạch, biến chứng tạo huyết khối gây tắc mạch có thể gây tử vong hoặc để lại di chứng rất nặng nề. Ngay cả sau khi nong mạch máu có đặt stent, thì ngăn ngừa tạo huyết khối trong stent vẫn đóng vai trò rất quan trọng.
Trong bệnh lý xơ vữa động mạch, biến chứng tạo huyết khối gây tắc mạch có thể gây tử vong hoặc để lại di chứng rất nặng nề. Ngay cả sau khi nong mạch máu có đặt stent, thì ngăn ngừa tạo huyết khối trong stent vẫn đóng vai trò rất quan trọng.
Viện Tim Tp.HCM
Trong bệnh lý xơ vữa động mạch, biến chứng tạo huyết khối gây tắc mạch có thể gây tử vong hoặc để lại di chứng rất nặng nề. Ngay cả sau khi nong mạch máu có đặt stent, thì ngăn ngừa tạo huyết khối trong stent vẫn đóng vai trò rất quan trọng. Aspirin là thuốc ức chế kết tập tiểu cầu được sử dụng thường nhất trong phòng ngừa biến cố lấp mạch trong bệnh lý xơ vữa động mạch.
Aspirin gắn vào gốc Serin vị trí 529 của men Cyclooxygenase 1 ( Cox 1) của tiểu cầu, do đó ức chế không hồi phục men Cyclooxygenase và ngăn không cho acid arachidonic chuyển thành thromboxane A2 (TXA2). Tác dụng của Aspirin làm giảm sản xuất TXA2, và TXA2 là chất làm co mạch mạnh và là chất kích thích gây kết tập tiểu cầu. Thống kê sơ bộ 287 nghiên cứu trên 135.000 bệnh nhân so sánh thuốc chống kết tập tiểu cầu và nhóm chứng, trên 77.000 bệnh nhân so sánh các thuốc chống kết tập tiểu cầu khác nhau cho thấy Aspirin làm giảm 15% tỷ lệ tử vong tim mạch, giảm 34% tỷ lệ NMCT, giảm 25% tỷ lệ tai biến mạch máu não trên những bệnh nhân bị bệnh xơ vữa động mạch, có nguy cơ cao. Các nghiên cứu của Barnathan, Schwarts, Lembo còn cho thấy Aspirin làm giảm đáng kể biến chứng tắc mạch sau nong mạch vành
Lợi ích của Aspirin được công nhận rộng rãi khi sử dụng Aspirin trong ngăn ngừa huyết khối gây tắc mạch, nhưng những biến cố tim mạch vẫn xuất hiện ở những bệnh nhân được điều trị với Aspirin. Có khoảng 10 – 20%, số bệnh nhân đang điều trị với Aspirin có thể bị huyết khối gây lấp mạch trong khi theo dõi dài hạn, điều này cho thấy tác dụng chống kết tập tiểu cầu của Aspirin không như nhau ở tất cả các bệnh nhân. Song song với các kết qủa thu được trên lâm sàng thì các xét nghiệm đo mức độ kết tập tiểu cầu sau khi điều trị với Aspirin, mức độ kích hoạt tiểu cầu và thời gian chảy máu xác dịnh mức đáp ứng của từng bệnh nhân với điều trị Aspirin. Dựa trên lâm sàng không đáp ứng với điều trị Aspirin và các xét nghiệm cận lâm sàng “ giảm hay không đáp ứng” với Aspirin trên một số bệnh nhân, mà hiện nay có khái niệm “kháng Aspirin”.
B. ĐỊNH NGHIA VÀ TẦN XUẤT KHÁNG ASPIRIN:
1. Định nghĩa:
Kháng Aspirin trong phòng xét nghiệm được định nghĩa khi Aspirin không có tác dụng làm chống kết tập tiểu cầu bởi 1 trong các xét nghiệm kết tập tiểu cầu trong phòng thí nghiệm.
Kháng Aspirin trong lâm sàng được định nghĩa khi Aspirin không có khả năng ngăn ngừa biến cố gây lấp mạch do huyết khối trên những bệnh nhân xơ vữa động mạch khi đang điều trị với Aspirin. Hiện tượng này còn gọi là thất bại với điều trị bằng Aspirin.
Kháng Aspirin trong cận lâm sàng còn được định nghĩa thất bại của Aspirin về mặt dược học, hoặc thất bại của Aspirin trong tác dụng chống kết tập tiểu cầu.
|
XN |
Ưu điểm |
Nhược điểm |
|
Thời gian chảy máu |
Xét nghiệm trực tiếp trên BN |
Không đặc hiệu, không nhậy |
|
Đo 11 dehyro thromboxane trong nước tiểu |
Phụ thuộc cyclooxy genase-1, xét nghiệm tương quan với kết quả lâm sàng. |
Không đặc hiệu cho tiểu cầu, đo gián tiếp, phụ thuộc chức năng thận. Giá trị chẩn đoán không chắc chắn |
|
Đo kết tập tiểu cầu bằng độ truyền quang |
Tiêu chuẩn vàng. Tương quan với kết quả lâm sàng |
Thời gian xét nghiệm lâu, đắt tiền. Giá trị chẩn đoán thấp
|
|
Test chức năng tiểu cầu Analyzer 100 |
– Nhanh, đơn giản tương quan với kết quả lâm sàng |
Phụ thuộc yếu tố Von Willebrand và Hct. Không điều chỉnh được độ chính xác của máy ở mỗi lần đo |
|
Test nhanh “Verify now Aspirin” |
– Đơn giản, nhanh, tương quan với kết quả lâm sàng |
Không điều chỉnh được độ chính xác của máy ở mỗi lần đo |
Kết tập tiểu cầu vẫn tồn tại mặc dù đang điều trị với Aspirin được định nghĩa là thất bại của Aspirin trong ức chế kết tập tiểu cầu, Tuy nhiên sự kết tập tiểu cầu đôi khi vẫn xảy ra mặc dù Aspirin đó ức chế hoàn toàn sự sản xuất ra TXA2, và sự kết tập tiều cầu xảy ra theo con đường khác. Do đó danh từ “kháng Aspirin” đôi khi vẫn chưa chính xác trong một số các trường hợp, như trong trường hợp Aspirin ức chế sản xuất hoàn toàn TXA2 mà tiểu cầu vẫn có thể kết tập gây
huyết khối. Do đó danh từ “không đáp ứng” với điều trị Aspirin thích hợp hơn để chỉ sự thất bại của Aspirin trong cả 2 trường hợp : ức chế sản xuất TXA2 và giảm kết tập tiểu cầu.
2. Tần xuất kháng aspirin:
Tần xuất kháng Aspirin hiện nay chưa được xác định rõ, theo các nghiên cứu thì tần xuất kháng Aspirin dao động rất lớn từ 5% đến 60%, trong các bệnh nhân bị bệnh mạch máu não, bệnh mạch vành, sau mổ bắc cầu hoặc đặt stent mạch vành và trong nhóm người bình thường. Sở dĩ tần xuất dao động lớn như vậy vì hiện nay chưa có 1 chẩn đoán rõ ràng, chưa có 1 phương pháp xét nghiệm chuẩn để chẩn đoán kháng Aspirin.
1. Cơ chế kháng aspirin:
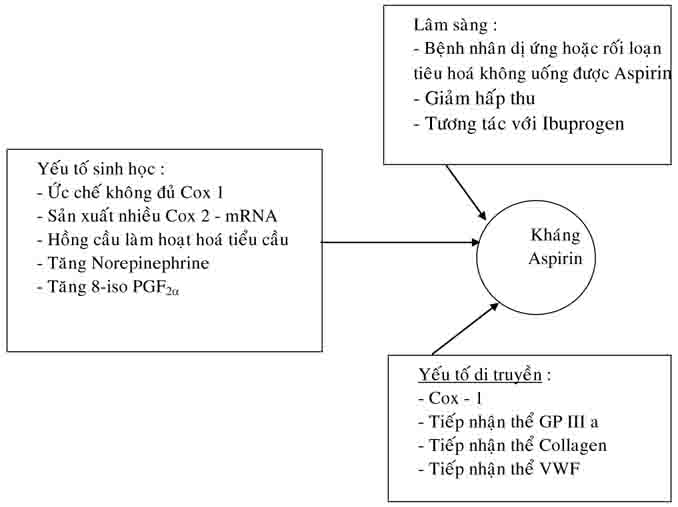
Mặc dù cơ chế tác dụng ức chế tiểu cầu của Aspirin đã rõ, nhưng cơ chế kháng Aspirin vẫn chưa hoàn toàn được sáng tỏ. Có nhiều yếu tố làm tiểu cầu đáp ứng kém với Aspirin như yếu tố lâm sàng, di truyền, dược học, sinh học. Yếu tố đơn giản nhất là bệnh nhân do dị ứng hoặc rối loạn tiêu hoá không uống được Aspirin, hoặc giảm hấp thu Aspirin qua ruột. Hút thuốc lá làm tăng kết dính tiểu cầu, tăng tạo huyết khối trên những bệnh nhân đang điều trị bằng Aspirin. Thuốc kháng viêm không stiroid cạnh tranh ức chế COX-1 của Aspirin, do đó làm giảm tác dụng của Aspirin; tuy nhiên trên lâm sàng tác dụng cạnh tranh này không có ý nghĩa nhiều. Khi sử dụng lâu ngày Aspirin cũng làm giảm tác dụng của Aspirin lên tiểu cầu, cơ chế giảm tác dụng này vẫn chưa được làm rõ. Sau mổ bắc cầu ĐMV, tiểu cầu được sản xuất nhiều hơn và dẫn đến có 1 tỷ lệ cao tiểu cầu không tiếp xúc được với Aspirin nên không bị ức chế. Con đường kết tập tiểu cầu thông qua những con đường khác ngoài TXA2 được coi như là 1 cơ chế kháng Aspirin. Mặc dù Aspirin đã ức chế hoàn toàn sản xuất TXA2, nhưng tiểu cầu vẫn bị hoạt hoá và kết dính qua tác dụng của ADP, collagen và những yếu tố khác được coi là kháng Aspirine.
Yếu tố di truyền đóng vai trò quan trọng trong đáp ứng của tiểu cầu với Aspirin. Đồng phân hình học của Cox-1, Cox-2, của tiếp nhận thể glycoprotein và của tiếp nhận thể P2Y12 làm ảnh hưởng lên đáp ứng của tiểu cầu với Aspirin. Yếu tố di truyền được cho là ảnh hưởng lên đáp ứng của tiểu cầu đối với Aspirin nhiều hơn các yếu tố nguy cơ tim mạch khác (như cao huyết áp, tiểu đường, tăng Cholesterol máu, hút thuốc lá, béo phì.
2. Biểu hiện lâm sàng của kháng aspirin:
Nhiều nghiên cứu hiện nay cho thấy có mối tương quan giữa kháng Aspirin và những
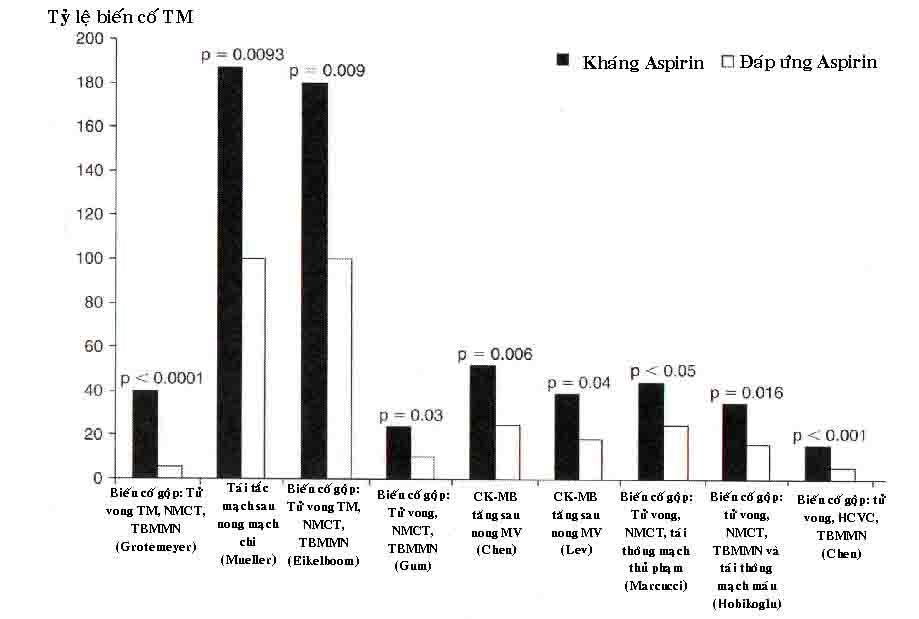
Trong nghiên cứu của Grundman về đáp ứng với điều trị Aspirin ngăn ngừa thiếu máu não thoáng qua hoặc lấp mạch não trên 53 BN Grundman sử dụng máy phân tich chức năng tiểu cầu PFA – 100 (platedlet Funtion Analyzer 100) để đánh giá tiểu cầu có đáp ứng với Aspirin haykhông. Grundman nhận thấy trong nhóm kháng Aspirin thì tỷ lệ bị biến cố mạch máu não lần 2 cao hơn có ý nghĩa thống kê so với nhóm đáp ứng Aspirin:12/35 BN (30%) so với 0/18 BN (0%) (P= 0,006).
Muller nghiên cứu trên 100BN có triệu chứng đau cách hồi và đã được nong ĐM chân. Sau nong mạch máu, tất cả các BN được cho uống 100 mg Aspirin mỗi ngày. Sử dụng phương pháp đo kết tập tiểu cầu bằng độ truyền quang, tác giả định nghĩa đáp ứng bình thường của tiểu cầu với điều trị Aspirin là khi làm xét nghiệm có cho thêm ADP và collagen: có giảm ít nhất 20% số tiểu cầu bị kết tập so với trước khi điều trị bằng Aspirin. Tỷ lệ kháng Aspirin trong số BN được nghiên cứu của Muller lên đến gần 60%. Sau 52 tuần theo dõi : Trong nhóm BN kháng Aspirin có đến 8 BN bị tắc lại mạch máu chân tại chỗ đã nong so với không có BN nào bị tái tắc mạch chân trong nhóm đáp ứng với Aspirin.
Eikeboon nghiên cứu 976 BN có nguy cơ tim mạch cao từ nghiên cứu HOPE (Heart Protection Prevention Evaluation). Đáp ứng với Aspirin được chia làm 2 nhóm dựa trên kết quả xét nghiệm mức độ 11- dihydrothromboxane B2 trong nước tiểu (11 – dehydrothromboxane B2 phản ánh sự sản xuất Thromboxan trong máu BN). Sau 5 năm theo dõi, những BN trong nhóm tăng 11 dehydrothromboxane B2 có tăng 1,8 lần biến cố tim mạch (tử vong, lấp mạch não, NMCT) so với nhóm có 11 dehydrothromboxane B2 nước tiểu thấp (odds Ratio [OR]:1,8
p= 0,09). Yếu tố tăng 11 dehydrothromboxane B2 nước tiểu gây biến cố tim mạch nhiều hơn là độc lập và không phụ thuộc những nguy cơ tim mạch kinh điển đã biết như cao HA, béo phì, tiểu đường, ít vận động, …. Trong nhóm tăng 11 dehydrothromboxame B2 nước tiểu thì nguy cơ NMCT tăng gấp 2 lần, tử vong tim mạch tăng 3,5 lần so với nhóm có 11 dehydrothromboxame B2 nước tiểu thấp.
Gum nghiên cứu đáp ứng với điều trị Asprin trên 326 BN bị bệnh tim mạch. tất cả các BN được cho uống 325 mg Aspirin mỗi ngày trong ít nhất 7 ngày và kháng Aspirin được định nghĩa khi > 70% tiểu cầu kết tập khi cho 10 mM ADP và > 20% tiểu cầu kết tập khi cho 0,5 mg/l acid arachidonic vào mẫu máu thử của BN. Kháng Aspirin được xác định trên 17 BN (5,21%). Trong thời gian theo dõi 1,8 năm, biến cố tim mạch lớn (tử vong,NMCT, tai biến mạch máu não) xuất hiện trên 4 BN (24%) ở nhóm kháng Aspirin và trên 30 BN (10%) ở nhóm đáp ứng với Aspirin (P= 0,03). Phân tích đa biến các yếu tố nguy cơ khác như tuổi cao, suy tim, số lượng tiểu cầu nhiều hay ít thì kháng Aspirin là một yếu tố dự báo nguy cơ tim mạch độc lập (Hazard Ratro [HR] 4,14; 95%, CI 1,42
đến 12,06, P = 0,009).
Chen nghiên cứu đáp ứng với điều trị Aspirin trên 151 BN được nong mạch vành theo chương trình: tất cả BN được uống 80 – 300 mg Aspirin ít nhất 7 ngày, kết hợp với clopidogen liều nạp 300mg tối thiểu 12g trước can thiệp mạch vành, và khi nong mạch vành BN được cho thêm heparin. Sử dụng test nhanh ”verify now Aspirine” để xác định đáp ứng của tiểu cầu với điều trị Aspirin: nếu ARU > 550 (Aspirin Reaction Unit) thì được coi như kháng Aspirin. Tác giả Chen nhận thấy có 29 BN (19,2%) trong 151 BN có kháng với điều trị Aspirin. Trong nhóm BN kháng Aspirin thì tỷ lệ bị hoại tử cơ tim tăng gấp 2,9 lần so với nhóm đáp ứng với Aspirin (hoại tử cơ tim được xác định bởi mức tăng CK-MB).
Lev nghiên cứu đáp ứng Aspirin và Clopidogrel trên 150 BN được nong MV theo chương trình: Tất cả BN được cho uống 81- 325mg Aspirin ít nhất trong 1 tuần, Clopidogrel liều nạp 300mg trước khi nong mạch vành và 75mg Clopidogrel mỗi ngày sau đó. Trong khi nong mạch vành, Bivalirudin được sử dụng thay cho Heparin (vì Heparin có tác dụng kích thích kết tập tiểu cầu trên 1 tỷ lệ nhỏ BN sau khi ngưng sử dụng heparin). Mẫu máu được lấy sau khi uống liều nạp Clopidodeln từ 20- 24g, Lev định nghĩa kháng Aspirin khi có ít nhất 2 tiêu chuẩn sau :
1. Kết tập tiểu cầu > 20% khi cho 0,5mg/ml acid arachidonic vào mẫu máu thử.
2. Kết tập tiểu cầu > 70% gây ra bởi 5µmol/L ADP.
3. ARU (Aspirin Reaction unit) > 550 khi thực hiện test nhanh kết tập tiểu cầu với chất gây kích tập là acid arachidonic.
Kháng Clopidogoed được định nghĩa khi tỷ lệ kết tậptiểu cầu trước khi uống thuốc trừ tỷ lệ kết tập tiểu cầu sau khi uống thuốc < 10% với cả 2 liều ADP: 5 mmol/L và 20 mmol/L.
Trong nghiên cứu của Lev tỷ lệ kháng Aspirin là 12,7% và kháng clopidogrel là 24%. Trong nhóm kháng Aspirin thì có 9 BN (47,4%) có kháng cả Clopidogel, và trong nhóm không kháng Aspirin có 27 BN (20,6%) kháng clopidogel. Kết quả nong mạch vành, Lev nhận thấy ở những BN có kháng Aspirin thì tỷlệ BN có CK–MB tăng cao nhiều hơn ở nhóm BN không có kháng Aspirin (38,9% so với 8,3%; P =0,04) ở nhóm BN có kháng Aspirin và Clopidogel thì CK-MB tăng cao nhiều hơn nhóm BN không kháng cả 2 loại thuốc (44,4% so với 15,8%; P= 0,05)
Marcucci nghiên cứu trên 146 BN bị NMCT cấp được nong mạch vành có uống liều nạp Clopidogrel 300mg và chích tĩnh mạch 500mg Aspirin. Sau nong mạch vành, tất cả BN được uống 100mg Aspirin và 75mg Clopidogrel mỗi ngày. Trong khi nong , heparin không phân đoạn được sử dụng tác giả. Marcucci nhận thấy có 28% số BN trong nghiên cứu có kháng Aspirin khi sử dụng test nhanh đo chức năng tiểu cầu đáp ứng với Aspirin.
Trong thời gian theo dõi 1 năm, trong nhóm BN kháng với Aspirin thì tỷ lệ tử vong, tái NMCT và tái thông mạch vành xuất hiện trên 43,9% số BN; trong khi đó ở nhóm không kháng Aspirin thì chỉ có 24,8% có biến cố tim mạch (tử vong, tái NMCT, tái thông MV, P < 0,05). Các phân tích thống kê cho thấy kháng Aspirin là yếu tố nguy cơ độc lập cho các biến cố tim mạch (HR 2,9; 95% CI: 1,1 đến 9,2; P < 0,05).
Tác giả Hobikoglu nghiên cứu đáp ứng với Aspirin trên 140 BN hội chứng vành cấp bằng test nhanh PFA 100. Kết quả nghiên cứu cho thấy ở nhóm BN kháng Aspirin thì biến cố tim mạch gộp (tử vong NMCT, tai biến mạch máu não và tái thông mạch máu) sau 20 kháng ở nhóm BN kháng Aspirin là 30%, cao hơn ở nhóm không kháng Aspirin là 10% (HR 2,46; 95%, CI:1,18 đến 5,13; P= 0,006). Khi phân tích đa biến, tác giả Hobikoghu phát hiện ra rằng kháng Aspirin là yếu tố độc lập dự báo biến cố tim mạch (HR: 3,03 ; 95%: CI:1,06 đến 8.02 , P = 0,038).
Chen theo dõi trên 468 BN bị bệnh mạch vành với thời gian dõi trung bình 379 + 200 ngày. Tác giả Chen nhận thấy co đến 27,4% số BN bị kháng với Aspirin và trong số BN kháng Aspirin thì tăng đáng kể tỷ lệ tử vong tim mạch, NMCT, cơn đau thắt ngực không ổn định, cần phải nhập viện, tai biến mạch máu não và thiếu máu não thoáng qua so với nhóm BN không kháng Aspirin (15,3% so với 5,3%; HR 3,12; 95% CI 1,6 đến 5,91; P < 0,001). Phép kiểm thống kê cho thấy kháng Aspirin, tiểu đường, NNCT trước đó và Hb thấp là những yếu tố nguy cơ độc lập dự báo biến cố tim mạch.
Rất nhiều nghiên cứu cho thấy đáp ứng ức chế tiểu cầu với Aspirin khác nhau tùy theo bệnh nhân. Các nghiên cứu cũng cho thấy mối tương quan giữa kháng Aspirin hoặc đáp ứng thấp với Aspirin với biến cố tim mạch trên các nhóm BN bị xơ vữa động mạch ổn định hoặc BN hội chứng vành cấp, sau nong mạch vành hoặc sau nong mạch máu ngoại vi. Những BN kháng Aspirin có biến cố tim mạch như tử vong tim mạch, NMCT, tai biến lấp mạch não, phải tái can thiệp mạch máu,… nhiều hơn nhóm đáp ứng với điều trị Aspirin
Trong thực hành lâm sàng hiện nay, các BS cũng cần quan tâm đến kháng Aspirin, cần đưa vào các test giúp phát hiện nhóm BN có kháng Aspirin. Nếu những BN có kháng Aspirin cần có chiến lược điều trị bằng những thuốc kháng kết tập tiểu cầu khác như sử dụng thêm Clopidogrel trong phòng ngừa tiên phát huyết khối gây tắc mạch hoặc thêm 1 thuốc chống kết tập tiểu cầu như Cilostazol, hoặc tăng liều duy trì của Clopidogrel trên những BN sau nong mạch máu. Nghiên cứu ASCET (Aspirin non responsiveness and Clopidogrel Endpoint trial) đang thực hiện trên những bệnh nhân có tổn thương mạch vành đã được chụp mạch vành để đánh giá xem nếu BN có kháng Aspirin thì sử dụng Clopodogel có tốt hơn là tiếp tục dùng Aspirin trên mục tiêu làm giảm biến cố tim mạch. Những tiêu chí đánh giá trung gian đã được sử dụng trong các yếu tố nguy cơ tim mạch như cao huyết áp (đo huyết áp động mạch), rối loạn mỡ máu (nồng độ LDL Cholesterol, Triglyceride trong máu)…, thì trong tương lai đo đáp ứng của tiểu cầu với thuốc ức chế tiểu cầu rất cần thiết và có vai trò quan trọng trong điều trị và chọn lựa thuốc điều trị ức chế tiểu cầu trên những BN tim mạch.
TÀI LIỆU THAM KHẢO
1. Loll PJ, Picot D, Garavito RM. The structural basis of aspirin activity inferred from the crystal structure of inactivated prostaglandin H2 synthase. Nat Struct Biol 1995; 2: 637-643
2. Antithrombotic Trialists’ Collaborati
on. Collaborative meta-analysis of randomised trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high risk patients. BMJ 2002; 324: 71-86.
3. Barnathan ES, Schwartz JS, Taylor L, et al. Aspirin and dipyridamole in the prevention of acute coronary thrombosis complicating coronary angioplasty. Circulation 1987; 76: 125-134.
4. Schwartz L, Bourassa MG, Lesperance J, et al. Aspirin and dipyridamole in the prevention of restenosis after percutaneous transluminal coronary angioplasty. New Engl J Med 1988; 318: 1714-1719.
5. Lembo NJ, Black AJR, Roubin GS, et al. Effect of pre-treatment with aspirin versus aspirin plus dipyridamole on frequency and type of acute complications of percutaneous transluminal coronary angioplasty. Am J Cardiol 1990; 65: 422-426.
6. Patrono C, Coller B, FitzGerald GA, Hirsh J, Roth G. Platelet-active drugs: the relationships among dose, effectiveness, and side effects. Chest 2004: 126: 234S-264S.
7. Grotemeyer KH, Scharafinski HW, Husstedt IW. Two-year follow-up of aspirin responder and aspirin non-responder: a pilot-study including 180 post-stroke patients. Thromb Res 1993; 71: 397-403.
8. Pappas JM, Westengard JC, Bull BS. Population variability in the effect of aspirin on platelet function. Implications for clinical trials and therapy. Arch Pathol Lab Med 1994; 118: 801-804.
9. Gum PA, Kottke-Marchant K, Poggio ED, et al. Profile and prevalence of aspirin resistance in patients with cardiovascular disease. Am J Cardiol 2001; 88: 230-235.
10. Eikelboom JW, Hirsh J, Weitz JI, Johston M, Yi Q, Yusuf S. Aspirin-resistant thromboxane biosynthesis and the risk of myocardial infarction, stroke, or cardiovascular death in patients at high risk for cardiovascular events. Circulation 2002; 105: 1650-1655.
11. Helgason CM, Bolin KM, Hoff JA, et al. Development of aspirin resistance in persons with previous ischemic stroke. Stroke 1994; 25: 2331-2336.
12. Lee PY, Leonard AD, Talbert RL, et al. Low-dose aspirin increases aspirin resistance in patients with coronary artery disease. Am J Med 2005; 118: 723-727.
13. Pulcinelli FM, Pignatelli P, Celestini A, et al. Inhibition of platelet aggregation by aspirin progressively decrease in long-term treated patients. J Am Coll Cardiol 2004; 43: 979-984.
14. Zimmermann N, Wenk A, Kim U, et al. Function and biochemical evaluation of platelet aspirin resistance after coronary artery bypass surgery. Circulation 2003; 108: 542-547.
15. Weber AA, Zimmermann KC, Meyer-Kirchrath J, Schror K. Cyclooxygenase-2 in human platelets as a possible factor in aspirin resistance. Lancet 1999; 353:900.
16. Halushka M, Walker LP, Halushka PV. Genetic variation in cyclooxygenase 1: effects on response to aspirin. Clin Parmacol Ther 2003; 73: 122-130.
17. Cipollone F, Toniato E, Martinotti S, et al. A polymorphism in the cyclooxygenase 2 gene as an inherited protective factor against myocardial infarction and stroke. JAMA 2004; 291: 2221-2228.
18. Michelson AD, Furman MI, Goldschmidt-Clermont P, et al. Platelet GP IIIa PL(A) polymorphisms display different sensitivities to agonists. Circulation 2000; 101: 1013-1018.
19. Macch L, Christiaens L, Brabant S, et al. Resistance in vitro to low-dose aspirin is associated with platelet PLA1 (GP IIIa) polymorphism but not with C807T(GP Ia/IIa) and C-5T Kozak (GP Ibalpha) polymorphisms. J Am Coll Cardiol 2003; 42: 1115-1119.
20. Jefferson BK, Foster JH, McCarthy JJ, et al. Aspirin resistance and a single gene. Am J Cardiol 2005; 95: 805-808.
21. Gum PA, Kottke-Marchant K, Poggio ED, et al. Profile and prevalence of aspirin resistance in patients with cardiovascular disease. Am J Cadiol 2001; 88: 230-235.
22. Wang JC, Aucoin-Barry D, Manuelian D, et al. Incidence of aspirin nonresponsiveness using the Ultegra Rapid Platelet Function Assay-ASA. Am J Cardiol 2003; 92: 1492-1494.
23. Grundmann K, Jaschonek K, Kleine B, Dichgans J, Topka H. Aspirin non-responder status in patients with recurrent cerebral ischemic attacks. J Neurol 2003; 250: 63-66.
24. Mueller MR, Salat A, StangL P, et al. Variable platelet response to low-dose ASA and the risk of limb deterioration in patients submitted to peripheral arterial angioplasty. Thromb Haemost 1997; 78: 1003-1007.
25. Gum PA, Kottke-Marchant K, Welsh PA, White J, Topol EJ. A prospective, blinded determination of the natural history of aspirin resistance among stable patients with cardiovascular disease. J Am Coll Cardiol 2003; 41: 961-965.
26. Chen WH, Lee PY, Ng W, Tse HF, Lau CP. Aspirin resistance is associated with a high incidence of myonecosis after non-urgent percutaneuos coronary intervention despite clopidogrel pretreatment. J Am Coll Cardiol 2004; 43: 1122-1126.
27. Lev EI, Patel RT, Maresh KJ, et al. Aspirin and clopidogrel drug response in patients undergoing percutaneous coronary intervention: the role of dual drug resistance. J Am Coll Cardiol 2006; 47: 27-33.
28. Marcucci R, Paniccia R, Antonucci E, et al. Usefulness of aspirin resistance after percutaneous coronary intervention for acute myocardial infarction in predicting one year major adverse coronary events. J Am Coll Cardiol 2006; 98: 1156-1159.
29. Hobikoglu GF, Norgaz T, Aksu H, et al. The effect of acetylsalicylic acid resistanceon prognosis of patients who have developed acute coronary syndrome during acetylsalicylic acid therapy. Can J Cardiol 2007; 23: 207-208.
30. Cheng WH, Cheng X, Lee PY, et al. Aspirin resistance and adverse clinical events in patients with coronary artery Disease. Am J Med 2007; 120: 631-635.







