Trường hợp lâm sàng:
Bệnh nhân (BN) nam 73 tuổi được chẩn đoán rung nhĩ và bệnh cơ tim không do thiếu máu cục bộ, thang điểm CHA2DS2– VASc = 3. Bệnh nhân nhập viện vì suy tim mạn mất bù cấp và RN nhanh.
Bs. Nguyễn Thanh Hiền
Bs. Trương Lệ Quyên
Bs. Nguyễn Thị Kim Chi
Qua siêu âm tim qua thực quản phát hiện huyết khối tiểu nhĩ trái. Bệnh nhân được điều trị với rivaroxaban và kiểm soát đáp ứng thất. 6 tuần sau, BN được tái đánh giá lại để chuẩn bị chuyển nhịp. Kết quả siêu âm tim qua thực quản cho thấy cục huyết khối được ly giải, BN được tiến hành chuyển nhịp và tiếp tục dùng kháng đông rivaroxaban sau đó.
I. Đặt vấn đề
Rung nhĩ (RN) là loại rối loạn nhịp phổ biến nhất hiện nay và là nguyên nhân quan trọng nhất gây đột quị thiếu máu cục bộ.Điều trị RN bao gồm chuyển nhịp và duy trì nhịp xoang, kiểm soát đáp ứng thất và dự phòng thuyên tắc do huyết khối. Chuyển nhịp là một biện pháp quan trọng và cần thiết trong điều trị RN, đặc biệt ở BN có rối loạn huyết động và còn chỉ định chuyển nhịp. Tuy nhiên, khi thực hiện chuyển nhịp, BN đối diện với nguy cơ thuyên tắc huyết khối cao hơn, nên kháng đông quanh chuyển nhịp là hết sức cần thiết. Cho đến nay, quy trình chuẩn kháng đông quanh chuyển nhịp với heparin và kháng vitamin K vẫn đang được áp dụng. Tuy nhiên, việc sử dụng kháng vitamin K quanh chuyển nhịp có hạn chế nhất định như có thể không đạt được ngưỡng INR mục tiêu trước chuyển nhịp và làm kéo dài thời gian kháng đông trước chuyển nhịp, làm chậm quá trình chuyển nhịp (box 1). Hiện nay, với sự ra đời của kháng đông đường uống mới (NOAC) với tác động chọn lọc hơn trên dòng thác đông máu, tương tác với thuốc khác cũng như với thức ăn cũng thấp do đó không cần phải có chế độ ăn kiêng,thời gian bắt đầu tác dụng nhanh và thời gian bán hủy ngắn, có cửa sổ điều trị rộng và không cần phải xét nghiệm theo dõi, nên không làm chậm quá trình chuyển nhịp. Đã có những nghiên cứu quan sát và so sánh trực tiếp ngẫu nhiên giữa NOAC và kháng vitamin K quanh chuyển nhịp.Bài viết này nhằm đánh giá vai trò của NOAC trong chuyển nhịp hiện nay ở BN rung nhĩ.
|
Box1. Bất lợi khi dùng kháng vitamin K • Khó khăn trong việc điều chỉnh liều • Đòi hỏi phải theo dõi INR thường xuyên • Khó duy trì chỉ số INR ở mức điều trị • Sốc điện chuyển nhịp có thể phải trì hoãn cho đến khi kháng đông ổn định: có thể làm giảm tỷ lệ thành công cho thủ thuật • Có thể dẫn đến các biến chứng chảy máu • Dữ kiện của các công trình nghiên cứu cho thấy INR không đạt mức tối ưu |
II. Chỉ định và chống chỉ định của chuyển nhịp
Mục tiêu chuyển nhịp là nhằm cải thiện triệu chứng lâm sàngở BN rung nhĩ…
II.1. Chỉ định chuyển nhịp
1) Huyết động không ổn định: Hầu hết ở nhóm BN này, cần phải cố gắng kiểm soát đáp ứng thất trước khi chuyển nhịp. Tuy nhiên chuyển nhịp cấp cứu cần phải thực hiện nếu BN có rối loạn huyết động do RN với đáp ứng thất rất nhanh gây ra (do sự mất tham gia của nhĩ vào thể tích nhát bóp) như thiếu máu cục bộ cơ tim, phù phổi cấp, tụt huyết áp (Tuy nhiên, nếu tụt huyết áp xảy ra với đáp ứng thất < 130 lần/phút, cần tìm thêm những nguyên nhân khác như: nhồi máu cơ tim, thuyên tắc phổi, sốc nhiễm trùng, giảm thể tích).
2) RN mới khởi phát cơn đầu hoặc mới phát hiện là đối tượng cho chuyển nhịp. BN RN này đều có biểu hiện triệu chứng trên lâm sàng nên cố gắng chuyển nhịp cho họ ít nhất 1 lần, vì nhóm BN này có khả năng thành công khi chuyển nhịp cao và sau đó nhịp xoang sẽ được duy trì trong một thời gian tương đối dài. Tuy nhiên khuyến cáo này có thể không áp dụng cho BN lớn tuổi (> 80 tuổi) có bệnh lý phức tạp, trong khi đó nguy cơ của chuyển nhịp cũng như tác dụng phụ của thuốc chuyển nhịp có thể nhiều hơn lợi ích của việc chuyển về nhịp xoang.
3) Chọn kiểm soát nhịp dàihạn (Long-term rhythm control).
4) RN có triệu chứng dai dẳng: nên chuyển về nhịp xoang cho những BN RN dai dẳng hoặc có khả năng là đã có tiền sử có RN vĩnh viễn. Ví dụ cho trường hợp sau là một BN RN trong thời gian dài và bây giờ tiến triển đến suy tim nặng lên hoặc bệnh cơ tim do nhịp nhanh gây ra.
Thông thường, cách duy nhất để xác định xem những triệu chứng không điển hình có phải do RN gây ra hay không là chuyển nhịp và sau khi chuyển nhịp BNsẽ cải thiện triệu chứng.
5) Triệu chứng xuất hiện không thường xuyên: BN có triệu chứng xuất hiện không thường xuyên và không tự chuyển về nhịp xoang có thể là đối tượng để chuyển nhịp.
6) Nguyên nhân có thể hồi phục: BN có yếu tố khởi phát cấp tính (ví dụ: sau mổ, viêm màng ngoài tim, viêm phổi, thuyên tắc phổi) có thể là đối tượng để chuyển nhịp để cải thiện triệu chứng và huyết động.
II.2. Chống chỉ định chuyển nhịp
1) BN không có triệu chứng lâm sàng, đặc biệt ở BN có nhiều bệnh lý phối hợp, lớn tuổi, tiên lượng nặng, trong khi đó nguy cơ của chuyển nhịp cũng như tác dụng phụ của thuốc chuyển nhịp có thể nhiều hơn lợi ích của việc chuyển về nhịp xoang và nhóm BN có khả năng duy trì nhịp xoang thấp.
2) Khả năng thành công của chuyển nhịp cũng như duy trì nhịp xoang thấp:
• RN> 1 năm
• Kích thước nhĩ trái quá lớn (đường kính > 5,0 cm, thể tích > 40 ml/m2)
• BN bị RN tái phát trong khi đang dùng đủ liều thuốc chống loạn nhịp và mới vừa được chuyển nhịp. Những BN trơ với thuốc có thể thành công khi chuyển về nhịp xoang nhưng ít có thể duy trì nhịp xoang lâu dài..
• Chuyển nhịp và duy trì nhịp xoang lâu dài có thể không thể đạt được nếu như bệnh nguyên chưa được điều trị (nhiễm độc giáp, viêm màng ngoài tim và bệnh van hai lá)
III. Chiến lược kháng đông quanh chuyển nhịp kinh điển bằng heparin và kháng vitamin K ở BNRN
III.1.Chuyển nhịp chọn lọc
1) RN ³48 giờ hay không biết thời gianvà có kế hoạch chuyển nhịp bằng thuốc hay sốc điện, nên dùng kháng vitamin K, như warfarin (INR 2,0 – 3,0) trong 3 tuần trước chuyển nhịp và ít nhất 4 tuần sau chuyển nhịp thành công (hình 1). Chú ý: Với BN có hơn 1 cơn RN và có yếu tố nguy cơ đột quị, kháng đông vẫn phải tiếp tục dù đã về nhịp xoang. Chiến lược thay thế là dùng kháng đông ngắn hạn phối hợp với siêu âm tim qua thực quản (TEE) trước khi chuyển nhịp:
• Heparin tĩnh mạch hoặc heparin trọng lượng phân tử thấp ngay lập tức (nếu INR < 2,0, và mục tiêu aPTT gấp 1,5 – 2 lần chứng) hoặc uống kháng vitamin K ít nhất 5 ngày (đạt INR 2,5; 2,0 – 3,0 ở thời điểm chuyển nhịp).
• Thực hiện TEE (thêm heparin TM nếu mục tiêu kháng đôngchưa đạt được).
• Nếu không có huyết khối trong buồng tim, tiến hành chuyển nhịp. BN không đạt ngưỡng INR điều trị khi dùng warfarin ngay tại thời điểm thực hiện chuyển nhịp, cần dùng heparin TM hoặc heparin trọng lượng phân tử thấp cho đến khi INR đạt mục tiêu điều trị. Chiến lược này nên quan tâm đặc biệt ở BN phải nhập viện, có nguy cơ bị rối loạn huyết động nếu phải chờ uống kháng đông lâu dài, những người không dung nạp RN dù đã kiểm soát được tần số. Nếu chuyển nhịp thành công, tiếp tục dùng kháng đông 4 tuần. Nếu có huyết khối trên TEE, phải dời thời gian chuyển nhịp và tiếp tục kháng đông. Sau 1 tháng có thể TEE lại để xem còn huyết khối không. Nếu còn huyết khối trong nhĩ và thất, không được chuyển nhịp (hình 1).
Chú ý: Đề nghị này áp dụng cho mọi tình trạng BN. Kháng đông tiếp tục sau 4 tuần dựa trên BN có YTNC cao hay không.
2) RN ≤ 48 giờ:
Với BN có yếu tố nguy cơ (YTNC) thấp (CHA2DS2-VASc = 0), có thể chuyển nhịp không cần dùng kháng đông trước vì nguy cơ thuyên tắc là rất thấp nếu chuyển nhịp thực hiện trong vòng 2 ngày sau khởi phát RN. Tuy nhiên, ở BN không có chống chỉ định, chúng ta nên sử dụng Heparin TM (aPTT60s ; 50 – 70s) hay LMWH (liều đầy đủ điều trị thuyên tắc tĩnh mạch sâu). Điều trị kháng đông tối ưu tiếp theo sau chuyển nhịp ở nhóm này còn chưa được chứng minh. Chỉ dẫn hiện nay là dùng aspirin cho cơn RN đầu tiên mà chuyển nhịp tự phát và dùng kéo dài. Với BN khác (không phải cơn đầu tiên, không phải chuyển nhịp tự phát) phải cho warfarin ít nhất 4 tuần sau chuyển nhịp, sau đó mới chuyển sang dùng aspirin (hình 1).
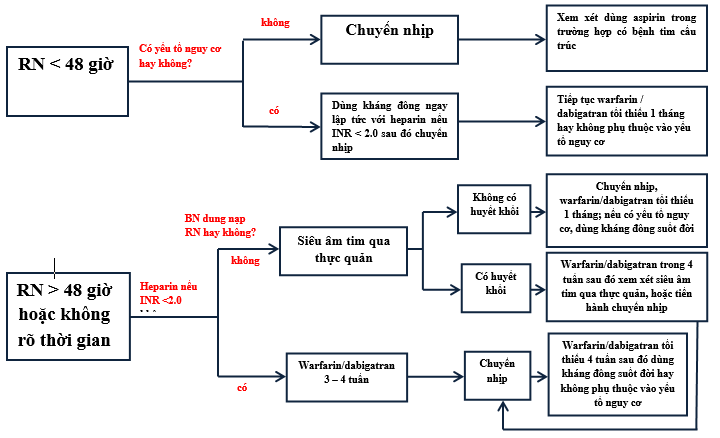
Hình 1:Chiến lược kháng đông ở BN rung nhĩ
Với BN nguy cơ trung bình, cao (CHA2DS2-VASc ≥ 1), rất cao (bệnh van tim/hậu thấp, suy tim trái nặng, van tim nhân tạo, tiền sử thuyên tắc,…) cần dùng heparin TM trước nếu INR < 2. Sau đó, phải dùng kháng đông (warfarin) dài hạn. Đề nghị này dựa trên nghiên cứu cho thấy có khoảng 12,6% BN RN < 48 giờ có huyết khối trong nhĩ trái dù không có tiền sử thuyên tắc gần đây.
III.2.Chuyển nhịp cấp cứu
Đây thường là trường hợp RN với đáp ứng thất rất nhanh gây ra biến chứng rối loạn huyết động đe dọa tính mạng đòi hỏi chuyển nhịp cấp cứu. Ở những BN này, yêu cầu chuyển nhịp vượt quá nhu cầu bảo vệ khỏi bị thuyên tắc. Trong trường hợp này cần cho Heparin TM ngay và sau đó chuyển nhịp, tiếp theo dùng Warfarin ít nhất 4 tuần. Duy trì dài hạn hay không dựa trên BN có YTNC cao hay không.
IV. Vai trò của các thuốc NOAC
IV.1. Các thuốc NOAC
Các thuốc kháng đông đường uống mới là thuốc uống ức chế một enzym đặc biệt trong dòng thác đông máu.
Trên dòng thác đông máu, yếu tố Xa là nơi gặp gỡ của 2 con đường đông máu nội sinh và ngoại sinh,và yếu tố IIa là khâu cuối cùng của tiến trình này. Vì vậy, các thuốc NOAC hiện tại có 2 đích nhắm trên dòng thác này với chỉ ức chế một khâu quan trọng nhất trong quá trình đông máu là Xa (rivaroxaban, apixaban) hoặc IIa (dabigatran). (Hình 2). Điều này khác hẳn với VKA (warfarin, acenocumarol) ức chế nhiều khâu trong quá trình đông máu do nó làm giảm tổng hợp các yếu tố đông máu phụ thuộc vitamin K.
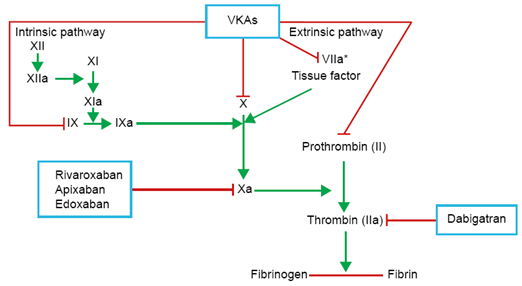
Hình 2: Cơ chế tác động của các thuốc kháng đông
Cho đến nay, vai trò của thuốc kháng đông đường uống mới trong phòng ngừa và điều trị thuyên tắc do huyết khối tĩnh mạch và đột quỵ do huyết khối thuyên tắc ở BN RN không do bệnh van tim đã được minh chứng rõ ràng qua một loạt các công trình nghiên cứu. Riêng trường hợp chuyển nhịp ở BN RN, cho đến nay đã có các công trình nghiên cứu đã được công bố: nghiên cứu RE-LY, nghiên cứu ARYSTOLE, nghiên cứu ROCKET AF, nghiên cứu X – VeRT.
IV.2. Các nghiên cứu quan sát
IV.2.1. Nghiên cứu RE-LY
Một phân tích dưới nhóm mới của nghiên cứu RE-LY đánh giá việc sử dụng dabigatran ở BN rung nhĩ không do bệnh van tim được chuyển nhịp. Trong nghiên cứu RE – LY, có tổng số 1983 lần chuyển nhịp được thực hiện cho 1270 BN. Tổng số BN này được chia làm 3 nhóm: 647 BN dùng dabigatran 110 mg, 672 BN dùng dabigatran 150 mg và 664 BN dùng warfarin. Tỷ lệ BN bị đột quỵ và thuyên tắc do huyết khối trong vòng 30 ngày sau khi chuyển nhịp thấp và không có sự khác biệt có ý nghĩa giữa các nhóm điều trị (0,77%; 0,3% và 0,6%; dabigatran 110mg so với warfarin, p = 0,71; dabigatran 150mg so với warfarin, p = 0,45). Tương tự, tỷ lệ xuất huyết lớn trong vòng 30 ngày sau khi chuyển nhịp cũng thấp và tương tự nhau giữa các nhóm điều trị (1,7%; 0,6% và 0,6%).
Cho đến nay, đây là nghiên cứu về chuyển nhịp theo kinh nghiệm lớn nhất và đây cũng là nghiên cứu đầu tiên về NOAC ở nhóm BN này. Tần suất xảy ra đột quị và xuất huyết lớn trong vòng 30 ngày sau chuyển nhịp đều thấp ở cả hai liều dabigatran và so với nhóm dùng warfarin có kèm hay không kèm siêu âm tim qua thực quản. Kết quả này chứng tỏ dabigatran có thể thay thế warfarin ở BN cần chuyển nhịp, và thuốc đã được đề nghị dùng khi chuyển nhịp vào 2013 (hình 1).
IV.2.2.Nghiên cứu ARYSTOLE
Nghiên cứu đánh giá xem apixaban có làm giảm biến cố đột quỵ và biến cố thuyên tắc do huyết khối khác không ở BN RN.
Mục tiêu của nghiên cứu là xác định nguy cơ của các biến cố lâm sàng chính và biến cố thuyên tắc do huyết khối ở nhóm BN RN sau khi chuyển nhịp được điều trị với apixaban so với nhóm BN được điều trị với warfarin. Với 743 lần chuyển nhịp cho 540 BN trong nghiên cứu: chia làm hai nhóm là 265 BN chuyển nhịp lần đầu điều trị apixaban và 275 BN còn lại điều trị warfarin. Thời gian trung bình cho chuyển nhịp lần đầu tiên ở hai nhóm lần lượt là: 243 ± 231 ngày và 251 ± 248 ngày. 75% các lần chuyển nhịp xảy ra trong năm đầu tiên. Đặc điểm đối tượng nghiên cứu giống nhau giữa hai nhóm. Không có biến cố đột quỵ cũng như thuyên tắc do huyết khối xảy ra trong vòng 30 ngày theo dõi. Trong nhóm được điều trị apixaban 1 BN nhồi máu cơ tim (0,2%), 1 BN bị xuất huyết lớn (0,3%), 1 BN tử vong (0,6%), và trong nhóm được điều trị warfarin 1 BN nhồi máu cơ tim (0,2%), 1 BN bị xuất huyết lớn (0,2%), 1 BN tử vong (0,5%). Như vậy, các biến cố tim mạch chính ở BN RN sau khi được chuyển nhịp đều hiếm xảy ra và giống nhau ở cả hai nhóm.
IV.2.3. Nghiên cứu ROCKET AF:
Nghiên cứu đánh giá hiệu quả và độ an toàn của rivaroxaban so với warfarin trong việc dự phòng đột quỵ và thuyên tắc hệ thống không liên quan đến hệ thống thần kinh trung ương ở BN RNkhông do bệnh van tim. Nghiên cứu với thời gian theo dõi trung bình 2,1 năm. Phân tích nhóm chuyển nhịp cho thấy, 143 BN đã được chuyển nhịp, 142 BN đã được chuyển nhịp bằng thuốc, 79 BN được cắt đốt. Sau khi điều chỉnh những khác biệt cơ bản, tần suất dài hạn cho đột quỵ hay thuyên tắc hệ thống (tỷ số nguy cơ (HR): 1,38; 95% khoảng tin cậy 0,61 – 3,11), tử vong tim mạch (tỷ số nguy cơ (HR): 1,57; 95% khoảng tin cậy 0,90 – 3,42), tử vong do mọi nguyên nhân (tỷ số nguy cơ (HR): 1,75; 95% khoảng tin cậy 0,69 – 3,55) không có sự khác biệt giữa trước và sau khi chuyển nhịp hay cắt đốt. Tỷ lệ BN phải nhập viện sau chuyển nhịp hay cắt đốt có cao hơn (tỷ số nguy cơ (HR): 2,01; 95% khoảng tin cậy 1,51 – 2,68) nhưng không có sự khác biệt về hiệu quả điều trị giữa các nhóm. Tần suất đột quỵ hay thuyên tắc hệ thống (1,88% so với 1,86%) và tử vong (1,88% so với 3,73%) giống nhau giữa nhóm điều trị rivaroxaban và thuốc kháng vitamin K. Như vậy, mặc dù nghiên cứu cho thấy có làm tăng tỷ lệ nhập viện, nhưng không có sự khác biệt về tỷ lệ đột quỵ dài hạn cũng như tỷ lệ sống sót ở cả nhóm chuyển nhịp và cắt đốt. Nghiên cứu này cho thấy kết quả giống nhau về hiệu quả điều trị và độ an toàn giữa nhóm dùng rivaroxaban và nhóm dùng thuốc kháng vitamin K.
IV.3. Nghiên cứu so sánh ngẫu nhiên: Nghiên cứu X–VeRT
Nghiên cứu X–VeRT là thử nghiệm đánh giá về hiệu quả và độ an toàn của NOAC – rivaroxaban (dùng 1 lần/ngày) để dự phòng các biến cố tim mạch ở BN RNkhông do bệnh van tim có chỉ định chuyển nhịp. Đây là thử nghiệm lâm sàng đầu tiên về thuốc kháng đông đường uống mới trên BN rung nhĩ được chuyển nhịp có chọn lọc.
Nghiên cứu X–VeRT là nghiên cứu mở, đa quốc gia, ngẫu nhiên, pha IIIb ở hai nhóm song song, nghiên cứu dành cho BN rung nhĩ không do bệnh van tim có huyết động ổn định với thời gian RN> 48 giờ hoặc không rõ thời gian. Tiêu chuẩn loại trừ là hẹp van hai lá có rối loạn huyết động, van tim nhân tạo, đã biết có huyết khối nhĩ trái hoặc u nhầy nhĩ trái, đột quỵ gây tàn phế nặng trong vòng 3 tháng và bất kỳ đột quỵ hay cơn thoáng thiếu máu não nào trong vòng 2 tuần, tiền căn có biến cố thuyên tắc huyết khối cấp tính, NMCT hoặc ĐQ ≤ 14 ngày (nặng, ĐQ gây tàn phế ≤ 3 tháng), hoặc TIA ≤ 3 ngày, chảy máu đang tiến triển hoặc nguy cơ chảy máu cao, độ lọc cầu thận < 30 ml/phút, thuốc điều trị phối hợp: đang dùng aspirin dài ngày với liều > 100 mg/ngày hoặc DAPT, hoặc dùng đồng thời các thuốc ức chế CYP 3A4 và P–glycoprotein mạnh. Tổng số BN được đưa vào nghiên cứu là 1504 BN từ 41 trung tâm ở 16 quốc gia, thời gian thực hiện từ tháng 10/2012 đến tháng 2/2014. Tất cả BNnày được dùng rivaroxaban (20mg mỗi ngày, riêng BN có ĐLCT từ 30 – 49 ml/p dùng liều 15 mg/ngày) hoặc dùng thuốc kháng vitamin K cho đến khi INR đạt 2,5 (2 – 3). Số BN dùng rivaroxaban gấp đôi BN dùng thuốc kháng vitamin K. Các BN này sẽ được đưa vào một trong hai nhóm sau: nhóm được chuyển nhịp sớm (trong vòng 1 – 5 ngày sau khi được phân nhóm) hoặc muộn (3 – 8 tuần) (hình 3). Tiêu chí chính cho hiệu quả điều trị gồm: đột quỵ, cơn thoáng thiếu máu não, thuyên tắc ngoại biên, nhồi máu cơ tim, và tử vong do tim mạch. Tiêu chí chính đánh giá độ an toàn là xuất huyết nghiêm trọng.
Bảng 4: Bảng tóm tắt đối tượng nghiên cứu X – VeRT
|
|
Rivaroxaban (n = 1002) |
Kháng vit K (n = 502) |
Toàn bộ (n = 1504) |
|
Tuổi, trung bình (SD) |
64,9(10,6) |
64,7(10,5) |
64,9(10,5) |
|
Nữ, % |
27,4 |
26,9 |
27,3 |
|
Thang điểm CHADS2,trung bình |
1,3(1,0) |
1,4(1,0) |
1,4(1,1) |
|
Thang điểm CHADS2 VAS2, trung bình |
2,3(1,6) |
2,3(1,6) |
2,3(1,6) |
|
Tiền căn đột quị/ cơn thoáng thiếu máu não hoặc thuyên tắc huyết khối, % |
6,7 |
9,8 |
7,7 |
|
Loại RN, % |
|
|
|
|
• Cơn đầu tiên |
23,8 |
21,1 |
22,9 |
|
• Kịch phát |
17,2 |
22,7 |
19,0 |
|
• Dai dẳng |
55,9 |
50,0 |
53,9 |
|
• Dai dẳng kéo dài |
3,0 |
5,2 |
3,7 |
92.5% BN có ĐLCT ≥ 50 ML/P
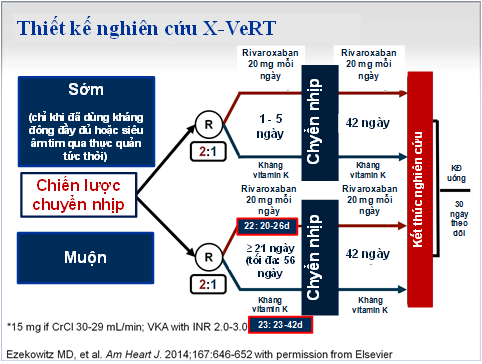
Hình 3: Thiết kế nghiên cứu X – VeRT
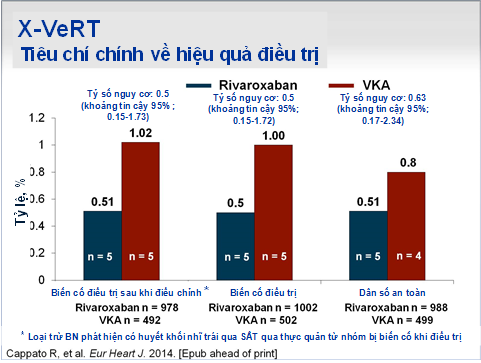
Hình 4: Kết quả điều trị
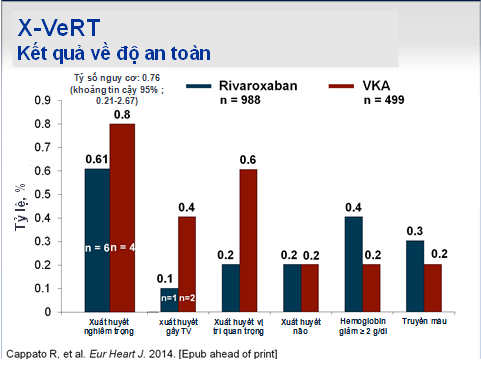
Hình 5: Kết quả về độ an toàn
Kết quả cho thấy có 5 BN bị biến cố trong số 978 BN (0,51%) (2 BN đột quỵ) trong nhóm dùng rivaroxaban và 5 BN (2 BN đột quỵ) trong số 492 BN (1,02%) trong nhóm dùng thuốc kháng vitamin K [tỉ số nguy cơ 0,50; 95% khoảng tin cậy 0,15 – 1,73]. Ở nhóm dùng rivaroxaban, có 4 BN bị biến cố tim mạch sớm sau khi chuyển nhịp sớm (0,71%) và 1 BN bị biến cố tim mạch sau khi chuyển nhịp muộn (0,24%). Ở nhóm dùng thuốc kháng vitamin K, có 3 BN bị biến cố tim mạch sớm sau khi chuyển nhịp sớm (1,08%) và 1 BN bị biến cố tim mạch sau khi chuyển nhịp muộn (0,93%). Xuất huyết nghiêm trọng xảy ra ở 6 BN (0,6%) trong nhóm rivaroxaban và 4 BN (0,8%) trong nhóm dùng thuốc kháng vitamin K [tỷ số nguy cơ 0,76; 95% khoảng tin cậy 0,21 – 2,67]. Trong nhóm dùng rivaroxaban có 2 BN bị xuất huyết nội sọ (0.2%), 1 BN tử vong do xuất huyết (0,1%), trong nhóm dùng thuốc kháng vitamin K có 1 BN bị xuất huyết nội sọ (0,2%), 1 BN tử vong do xuất huyết (0,4%). Trong nhóm BN chuyển nhịp sớm, tỷ lệ BN bị xuất huyết nghiêm trọng là 3/575 (0,5%) ở nhóm dùng rivaroxaban và 3/284 (0,5%) ở nhóm dùng thuốc kháng vitamin K. Trong nhóm chuyển nhịp muộn, BN dùng rivaroxaban đạt được thời gian cho phép chuyển nhịp ngắn hơn nhóm dùng thuốc kháng vitamin K (25 ngày so với 34 ngày). Trong nhóm chuyển nhịp sớm, rivaroxaban cho thấy tác dụng kháng đông hiệu quả và an toàn khi dùng được sử dụng với thời gian tối thiểu là 4 giờ trước chuyển nhịp. Chỉ có 1 BN trong nhóm rivaroxaban không đạt được hiệu quả kháng đông so với 95 BN trong nhóm BN sử dụng kháng vitamin K trong nhóm can thiệp muộn.
Như vậy, thử nghiệm này đã cho thấy tỷ lệ về hiệu quả điều trị ban đầu và độ an toàn đều thấp và giống nhau giữa các nhóm dùng rivaroxaban 20mg 1 lần/ ngày và nhóm dùng thuốc kháng vitamin K.
V. Đề nghị mới kháng đông quanh chuyển nhịp
V.1. Đề nghị
Sử dụng NOAC giúp đơn giản hóa việc dùng kháng đông trước khi chuyển nhịp. Sau nghiên cứu X-VeRT (2014): cho thấy rivaroxaban (15-20 mg/ngày) là thuốc điều trị thay thế kháng vitamin K trong chuyển nhịp ở BN RN không do bệnh van tim và hiệu quả tương tự dabigatran. (class I)
Class I
· BN RN > 48 giờ hoặc không biết thời gian : Kháng đông kháng Vit K 3 đến 4 tuần trước và sau chuyển nhịp (INR 2-3), bất chấp thang điểm CHA2DS2– VASc và biện pháp chuyển nhịp.
· BN RN > 48 giờ hoặc không biết thời gian, cần chuyển nhịp khẩn vì rối loạn huyết động: Kháng đông càng sớm càng tốt và tiếp tục 4 tuần sau chuyển nhịp, trừ khi có chống chỉ định.
· BN RN ≤ 48 giờ và nguy cơ đột quỵ rất cao: Heparin tĩnh mạch hay LWMH, NOAC nên dùng càng sớm càng tốt trước hoặc ngay sau chuyển nhịp, sau đó là kháng đông uống dài hạn.
· Sau chuyển nhịp dù thời gian nào, dùng kháng đông dài hạn hay không tùy thuộc vào nguy cơ thuyên tắc huyết khối của BN.
Class IIa
· BN RN > 48 giờ hoặc không biết thời gian và không chấp nhận kháng đông trước 3 tuần: Dùng siêu âm tim qua thực quản (kháng vitamin K trong 5 ngày hoặc NOAC trung bình 2 ngày: 1-5 ngày) và chuyển nhịp nếu không có huyết khối trong nhĩ và tiểu nhĩ trái. (B)
· BN RN > 48 giờ hoặc không biết thời gian, có thể dùng NOAC trước 3 tuần và 4 tuần sau chuyển nhịp. (C)
Class IIb
· BN RNhoặc flutter nhĩ ≤ 48 giờ và nguy cơ thuyên tắc huyết khối thấp, có thể quan tâm dùng heparin tĩnh mạch, LMWH, NOAC, hoặc không dùng kháng đông khi chuyển nhịp.
V.2.Những trường hợp ưu tiên dùng NOAC
· BNđã quyết định dùng NOAC thay vì dùng thuốc kháng vitamin K lâu dài.
· Điều trị kháng đông dài hạn không dự đoán được (thông thường phảidùng warfarin liên tục ít nhất 3 tuần liên tục để đạt INR ngưỡng điều trị), lúc này sử dụng NOAC cho thấy rất có lợi bởi vì sẽ kịp thời chuyển nhịp ở tuần thứ 3 – 4 thay vì phải đợi đến tuần 6 – 8 để INR đạt ngưỡng điều trị.
· BNcó chỉ định dùng warfarin trong một thời gian ngắn trong khi đó đòi hỏi phải theo dõi INR thường xuyên.
VI. Kết luận
Kháng đông trong và sau chuyển nhịp hầu như là bắt buộc ở mọi BN. Bên cạnh thuốc kháng vitamin K vẫn là thuốc kinh điển thì thuốc kháng đông thế hệ mới dùng trong chuyển nhịp là một xu thế mới với ưu thế trong chuyển nhịp chọn lọc do thời gian tác dụng ngắn, nhanh đạt hiệu quả kháng đông, dễ sử dụng, không cần chỉnh liều và ít tác dụng phụ.
Thuốc kháng đông thế hệ mới được khuyến cáo dùng càng sớm càng tốt cho BN RN < 48 giờ và nguy cơ đột quỵ rất cao (Class I) và có thể dùng trong trường hợp BN RN> 48 giờ hoặc không biết rõ thời gian (class IIa). Tuy nhiên cần lưu ý, chỉ định này của NOAC chỉ dùng cho BN rung nhĩ không do bệnh van tim.
Tài liệu tham khảo
1. January CT, Wann LS, Alpert JS: 2014 AHA/ACC/HRS Guideline for the Management of Patients With Atrial Fibrillation. Journal of the American College of Cardiology(2014), doi: 10.1016/j.jacc.2014.03.022.
2. Phang.R, Maning.W.J: Anticoagutation prior to and after restoration sinus rhythm in atrial fibrillation. Uptodate .2016.
3. Maning.W.J, Ganz.L.I, Naccarelli.G.V: Atrial fibrillation: Cardioversion to sinus rhythm. Uptodate .2016.
4. Camm.AJ et al: 2012 focused update of the ESC guidelines for the management of AF.
5. Ymer H Mekaj, et al. “New oral anticoagulants: their advantages and disadvantages compared with vitamin K antagonists in the prevention and treatment of patients with thromboembolic events”. Dove Press Journal. 2015:11 967–977.
6. You.JJ et al: Antithrombotic therapy for AF. ACCP 2012: e531S-e569S.
7. Weitz.JI: New antithrombotic drugs: antithrombotic therapy and prevention of thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest 2012;141: e120S-e151S.
8. Jeffrey E. Olgin and Douglas P. Zipes: Specific Arrhythmias: Diagnosis and treatment. In Eugene Brauwald, Douglas P.Zipes, Peter Libby: Heart Disease 9th . W.B Saunders Company, 2012 :816-819 .
9. Bs Nguyễn thanh Hiền, Bs Trần Dũ Đại: Chiến lược điều trị kháng đông trong rung nhĩ (Anticoagulant strategy for atrial fibrilation). Chuyên đề tim mạch học 2012.
10. De Luna AB: Atrial fibrillation. In de Luna AB: Clinical arrhythmology. 2011: 128-155.
11. Gerald A. Soff: A New Generation of Oral Direct Anticoagulants. Arterioscler Thromb Vasc Biol. 2012;32:569-574
12. Galanis T et al: New oral anticoagulants. J thromb Thrombolysis 2011; 31: 310-320.
13. Opie.L.H: Drugs for the heart. Sauders, 8th .2013: 275-319.
14. Nagarakanti R, Ezekowitz MD, Oldgren J, et al. Dabigatran versus warfarin in patients with atrial fibrillation: an analysis of patients undergoing cardioversion. Circulation 2011; 123:131.
15. Flaker G, Lopes RD, Al-Khatib SM, et al. Efficacy and safety of apixaban in patients after cardioversion for atrial fibrillation: insights from the ARISTOLE Trial (Apixaban for Reduction in Stroke and Other Thromboembolic Events in Atrial Fibrillation). J Am Coll Cardiol 2014; 63:1082.
16. Patel.MR et the ROCKET AF investigators. NEJM tháng 8/2011.
17. Cappato R, Ezekowitz MD, Klein AL, et al. Rivaroxaban vs. vitamin K antagonists for cardioversion in atrial fibrillation. Eur Heart J 2014; 35:3346.
18. European Heart Rhythm Association Practical Guide on the use of new oral anticoagulants in patients with non-valvular atrial fibrillation. Europace (2013) 15, 625–651.
19. Kovacs.RJ et al: Practical Management of Anticoagulation in Patients With Atrial Fibrillation. JACC 2015. Vol 65, N 13: 1340-1360.







