ĐẠI CƯƠNG
Đau thắt ngực là triệu chứng chủ yếu của bệnh mạch vành, một bệnh lý có thể gây ra bệnh tật, tàn tật, tử vong và làm giảm đáng kể chất lượng cuộc sống của người bệnh [1-5].
ThS. BS TRẦN CÔNG DUY
Khoa Nội Tim Mạch, Bệnh Viện Trưng Vương
Bộ Môn Nội, Đại Học Y Dược TP. Hồ Chí Minh
Các bệnh nhân đau thắt ngực ổn định có tỉ lệ cao đau ngực cần nhập viện và điều trị tích cực [6,7]. Tỉ lệ đau thắt ngực gia tăng có liên quan với tỉ lệ nhập viện cao hơn. Đau thắt ngực cũng có liên quan với biến cố tim mạch nặng (tử vong do tim mạch, nhập viện vì nhồi máu cơ tim, suy tim hoặc đột quỵ) [8].
Thuốc là điều trị nền tảng, đóng vai trò cơ bản trong phòng ngừa nguy cơ, giảm đaungực, giảm tần suất cơn đau và cải thiện chất lượng cuộc sống. Điều trị dựa vào chứng cứ là quan trọng và hỗ trợ lựa chọn phối hợp thuốc: trong nghiên cứu tiến cứu Euro Heart Survey, phần lớn bệnh nhân (59%) được điều trị với hai hoặc nhiều thuốc giảm đau thắt ngực [9,10,11]. Chứng cứ cho thấy cần cải thiện các chiến lược điều trị. Lý do là bệnh nhân bệnh mạch vành tăng theo tuổi và số lượng, do đó tỉ lệ hiện mắc đau thắt ngực tăng theo tuổi [12]. Một lý do khác là các chiến lược dựa vào điều trị nội khoa tối ưu theo chứng cứ có hoặc không có tái thông mạch vành có thể thất bại trong việc giảm các biến cố tim mạch nặng hoặc loại trừ đau thắt ngực: đến 40% bệnh nhân trong thử nghiệm COURAGE trải qua đau thắt ngực tái phát mặc dù áp dụng các chiến lược khác nhau [4].
Các hướng dẫn hiện tại khẳng định “Điều trị nội khoa tối ưu bao gồm ít nhất một thuốc giảm đau thắt ngực/thiếu máu cục bộ cộng với các thuốc phòng ngừa biến cố”; đơn trị ức chế beta hoặc phối hợp ức chế beta và ức chế canxi dihydropyridine là điều trị hàng đầu giảm mức độ đau thắt ngực/thiếu máu cục bộ; các thuốc khác có thể được xem xét để cải thiện thêm triệu chứng [10].
Trimetazidine có tác dụng bảo vệ tế bào cơ tim trong quá trình thiếu máu cục bộ cơ tim và do đó được chỉ định điều trị dài hạn đau thắt ngực ổn định. Các tác dụng của trimetazidine bổ sung cho tác dụng của các thuốc ảnh hưởng huyết động. Trimetazidine giảm tần suất cơn đau thắt ngực và cải thiện khả năng gắng sức mà không ảnh hưởng các thông số huyết động [13,14]. Tác dụng bảo vệ tim [15-18] đã được chứng minh ở cả mô hình động vật [19,20] và bệnh nhân có bệnh mạch vành [14, 21-24] hoặc suy tim [25-27]. Trimetazidine tác dụng bằng cách tối ưu hóa sản xuất ATP trực tiếp ở mức tế bào cơ tim và chống lại các thay đổi do thiếu máu cục bộ [16].
Các cơ chế tác dụng khác nhau của các thuốc chống thiếu máu cục bộ cơ tim cho phép cá thể hóa điều trị theo bệnh đồng mắc và chức năng tim [9]. Phối hợp thuốc có thể tăng thêm tác dụng hoặc thậm chí hiệp đồng. Hiệu quả của trimetazidine đã được chứng minh ở các bệnh nhân đau thắt ngực ổn định qua các thử nghiệm lâm sàng ngẫu nhiên. Tuy nhiên, liệu trimetazidine có thực sự hiệu quả giảm đau thắt ngực ở các bệnh nhân của thế giới thực với nhiều bệnh đồng mắc và yếu tố nguy cơ tim mạch, không có tiêu chuẩn chọn bệnh nghiêm ngặt như các thử nghiệm lâm sàng. Nghiên cứu CHOICE-2 được thiết kế để đánh giá tác dụng trong 6 tháng của việc phối hợp thêm trimetazidine MR (modified release) 35 mg 2 lần/ngày vào điều trị giảm đau thắt ngực nền tảng trong tình huống lâm sàng của thế giới thực và kết quả của nghiên cứu này đã được công bố trong thời gian gần đây [28].
NGHIÊN CỨU CHOICE-2
PHƯƠNG PHÁP NGHIÊN CỨU
CHOICE-2 là một nghiên cứu quan sát, tiến cứu 6 tháng, nhãn mở, đa trung tâm, không can thiệp được thực hiện ở Nga từ tháng 9/2014 đến tháng 9/2015 trong tình huống lâm sàng của thế giới thực [28]. Chẩn đoán, điều trị và theo dõi được thực hiện bởi bác sĩ điều trị, quyết định bởi chỉ định và chống chỉ định của các sản phẩm thuốc với quyền sử dụng của bác sĩ đa khoa hoặc bác sĩ tim mạch.Từ khi nhận bệnh nhân vào nghiên cứu, bác sĩ được tự do thay đổi điều trị theo chuyên môn và thực hành lâm sàng. Việc nhận bệnh nhân vào nghiên cứu được quyết định duy nhất bởi bác sĩ theo tình trạng bệnh và mức độ cần thiết của điều trị trimetazidine MR 35 mg 2 lần/ngày.
Tiêu chuẩn chọn bệnh là nam và nữ > 18 tuổi đồng ý tham gia nghiên cứu, tiền sử ≥ 3 tháng đau thắt ngực ổn định được xác định bởi thiếu máu cục bộ cơ tim và/hoặc nhồi máu cơ tim cũ dựa trên ECG, tái thông mạch vành hoặc hẹp > 50% động mạch vành và điều trị bệnh mạch vành trong tháng qua. Tiêu chuẩn loại trừ là đau thắt ngực ổn định độ IV theo Hội Tim Mạch Canada (Canadian Cardiovascular Society – CCS), nhập viện trong 3 tháng qua vì hội chứng mạch vành cấp (nhồi máu cơ tim hoặc đau thắt ngực không ổn định); tăng huyết áp không kiểm soát (huyết áp tâm thu > 180 mmHg hoặc huyết áp tâm trương > 100 mHg) mặc dù đang điều trị hạ áp; suy tim độ III hoặc IV theo Hội Tim New York (New York Heart Association – NYHA); mang thai hoặc cho con bú; dự kiến phẫu thuật bệnh mạch vành trong 6 tháng tới; suy gan hoặc suy thận nặng, hoặc bệnh mạn tính nặng khác cần điều trị liên tục; tuân thủ điều trị kém; không dung nạp hoặc chống chỉ định với trimetazidine.
Đề cương nghiên cứu quy định năm lần thăm khám: lúc nhận vào, tuần 2 và các tháng 2, 4 và 6. Lúc nhận vào, các bệnh nhân thích hợp được thông báo về nghiên cứu và trimetazidine và được yêu cầu kí bản đồng thuận tham gia nghiên cứu. Mẫu báo cáo ca được hoàn thành với các dữ liệu sau: tiền sử tổng quát và tim mạch, các yếu tố nguy cơ tim mạch, bệnh đồng mắc, thuốc sử dụng đồng thời, tần số tim, huyết áp, số cơn đau thắt ngực trong tuần trước và sử dụng nitrate tác dụng ngắn. Bệnh nhân được đánh giá mức độ đau thắt ngực theo CCS [29] và suy tim theo NYHA [30], khả năng gắng sức và được đo khoảng cách đi bộ gây ra đau thắt ngực và tình trạng khỏe mạnh theo thang điểm Visual Analog Scale từ 0 đến 100 (khỏe mạnh nhất). Những người nghiên cứu duy trì các mẫu báo cáo ca trong quá trình điều trị. Nghiên cứu này tuân theo các hướng dẫn về Y Đức. Tất cả phép kiểm thống kê có mức ý nghĩa 0,05.
KẾT QUẢ NGHIÊN CỨU
Đặc điểm dân số nghiên cứu
896 bệnh nhân đau thắt ngực ổn định được nhận vào nghiên cứu bởi 185 bác sĩ từ 46 vùng của Liên Bang Nga; 35,5% bệnh nhân đến khám bác sĩ lần đầu; 59,5% đã là bệnh nhân của bác sĩ nghiên cứu, và khoảng 4% bệnh nhân không trả lời. Đặc điểm ban đầu của bệnh nhân (Bảng 1) cho thấy phần lớn là nữ (54%) và tuổi từ 29 đến 90 tuổi với tỉ lệ lớn người cao tuổi (42,6% > 65 tuồi). Hầu hết bệnh nhân có tăng huyết áp; 70,1% chưa bao giờ hút thuốc lá; 14% đã từng hút thuốc lá. Chỉ 16,3% bệnh nhân có chỉ số khối cơ thể bình thường; 44% béo phì. Can thiệp mạch vành được báo cáo ở 17,4% bệnh nhân, bao gồm can thiệp mạch vành qua da (7,1%), bắc cầu động mạch vành (5,0%) và không rõ thủ thuật (6,2%). Một trong bốn bệnh nhân nhập viện ít nhất một lần trong 6 tháng qua. Các thuốc phòng ngừa bao gồm statin (94%), ức chế men chuyển hoặc ức chế thụ thể angiotensin II (89%), aspirin (85%) và clopidogrel (13%).
Điều trị giảm đau thắt ngực ban đầu (Bảng 2) bao gồm đơn trị ức chế beta (45%) và phối hợp hai thuốc (41%); nhìn chung, 93% bệnh nhân sử dụng ức chế beta đơn trị hoặc phối hợp. Chỉ 23 bệnh nhân (3%) không sử dụng ức chế beta, ức chế canxi hoặc nitrate tác dụng dài, có thể do không dung nạp hoặc chống chỉ định.
Tác dụng của điều trị thêm trimetazidine
Khi thêm trimetazidine vào điều trị đau thắt ngực trong 6 tháng, tần suất cơn đau thắt ngực và sử dụng nitrate tác dụng ngắn giảm có ý nghĩa (p < 0,0001) từ 5,36 ± 5,38 xuống 1,12 ± 1,7 cơn đau/tuần (Hình 1a) và từ 5,12 ± 5,23 xuống 0,87 ± 1,43 lần sử dụng/tuần (Hình 1b). Cả hai yếu tố này giảm có ý nghĩa so với ban đầu trong vòng 2 tuần điều trị đầu tiên.
Tỉ lệ bệnh nhân đau thắt ngực độ I tăng 6 lần (5 – 30%) trong khi tỉ lệ bệnh nhân đau thắt ngực độ III giảm gần như 4 lần (27 – 7%) (Hình 2). Phân tích về thuốc điều trị hàng đầu cho thấy trimetazidine giảm có ý nghĩa tần suất đau thắt ngực mỗi tuần độc lập với điều trị ban đầu của bác sĩ (Hình 3). Hiệu quả giảm đau thắt ngực ở các nhóm điều trị khác bao gồm chỉ một vài bệnh nhân (đơn trị trimetazidine, trimetazidine phối hợp với ức chế canxi hoặc nitrate tác dụng dài, và trimetazidine phối hợp với các thuốc giảm đau thắt ngực khác) tương tự và phù hợp với kết quả chính. Khoảng cách đi bộ và tình trạng khỏe mạnh lúc 6 tháng tăng có ý nghĩa (p < 0,0001) từ 336,9 ± 252,9 đến 593,6 ± 419,8 m (Hình 4) và từ 44,0 ± 17,3 đến 77,3 ± 16,6 (Hình 5).
Các bác sĩ điều chỉnh điều trị đau thắt ngực ngoài trimetazidine ít nhất một lần trong nghiên cứu ở 61% bệnh nhân. Tần số tim lúc kết thúc nghiên cứu là 65,8 ± 6,1 lần/phút và huyết áp tâm thu là 127,4 ± 9 mmHg. Tác dụng giảm đau thắt ngực của trimetazdine độc lập với sự điều chỉnh điều trị, tần số tim và huyết áp tâm thu ban đầu. Điều này cũng phù hợp với các kết quả trong dân số nghiên cứu chung.
Tính dung nạp
Tổng cộng 881 bệnh nhân hoàn thành nghiên cứu theo đề cương; 15 bệnh nhân (1,67%) ngưng điều trị bởi vì quyết định của bệnh nhân mà không có lời giải thích (1,2%), tử vong do đột quỵ (0,1%), nhập viện vì nhồi máu cơ tim (0,1%) và các nguyên nhân khác (0,2%). Điều trị được dung nạp tốt và không có tác dụng phụ nặng được báo cáo.
Bảng 1. Đặc điểm ban đầu của dân số nghiên cứu (n = 896)
|
|
Bệnh nhân với dữ liệu sẵn có |
|
|
Tuổi, năm ± ĐLC |
861 |
64,0 ± 9,4 |
|
Giới, n (%) |
896 |
|
|
Nam |
|
415 (46,3) |
|
Nữ |
|
481 (53,7) |
|
Chỉ số khối cơ thể kg/m2 ± ĐLC |
873 |
29,8 ± 4,8 |
|
Tiền sử và yếu tố nguy cơ, n (%) |
||
|
Tiền sử nhồi máu cơ tim |
896 |
309 (35) |
|
Tiền sử tái thông mạch vành |
896 |
156 (17) |
|
Tăng huyết áp |
896 |
830 (93) |
|
Đái tháo đường |
896 |
186 (21) |
|
Suy tim |
896 |
563 (63) |
|
Đanghút thuốc lá |
890 |
137 (15) |
|
Béo phì |
873 |
394 (44) |
|
Bệnh nhân ≥ 1 lần nhập viện trong 6 tháng trước |
896 |
232 (26) |
|
Các thông số lâm sàng |
||
|
Số cơn thắt ngực/tuần ± ĐLC |
896 |
5,36 ± 5,38 |
|
Số lần sử dụng nitrate tác dụng ngắn/tuần ± ĐLC |
896 |
5,12 ± 5,23 |
|
Huyết áp tâm thu, mmHg ± ĐLC |
896 |
147,1 ± 14,3 |
|
Tần số tim, lần/phút ± ĐLC |
896 |
75 ± 9,7 |
|
Phân độ CCS, n (%) |
845 |
|
|
CCS I |
|
45 (5) |
|
CCS II |
|
563 (63) |
|
CCS III |
|
233 (27) |
|
CCS IV |
|
4 (< 1) |
|
Thuốc, n (%) |
896 |
|
|
Ức chế beta |
|
831 (83) |
|
Ức chế canxi |
|
322 (36) |
|
Nitrate tác dụng dài |
|
229 (26) |
|
Ivabradine |
|
79 (9) |
|
Ức chế men chuyển |
|
547 (61) |
|
Ức chế thụ thể angiotensin II |
|
254 (28) |
|
Statin |
|
844 (94) |
|
Aspirine |
|
764 (85) |
|
Clopidogrel |
|
117 (13) |
|
Lợi tiểu |
|
483 (54) |
Bảng 2. Điều trị giảm đau thắt ngực tại thời điểm ban đầu
|
|
Bệnh nhân, n (%) |
|
Thuốc |
896 (100) |
|
Đơn trị |
436 (49) |
|
Ức chế beta |
403 (45) |
|
Ức chế canxi |
22 (3) |
|
Nitrate tác dụng dài |
11 (1) |
|
Phối hợp hai thuốc |
365 (41) |
|
Ức chế beta + ức chế canxi |
219 (24) |
|
Ức chế beta + nitrate tác dụng dài |
137 (15) |
|
Khác |
9 (1) |
|
Phối hợp ba thuốc |
|
|
Ức chế beta + ức chế canxi + nitrate tác dụng dài |
72 (8) |
|
Không phải ức chế beta, ức chế canxi hoặc nitrate tác dụng dài |
23 (3) |
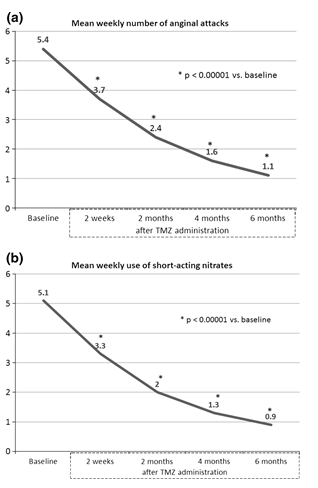
Hình 1. Giảm số cơn đau thắt ngực trung bình mỗi tuần (a) và sử dụng nitrate tác dụng ngắn (b) trước và trong điều trị trimetazidine(Chụp từ tài liệu gốc)
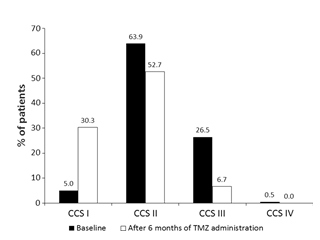
Hình 2. Ảnh hưởng của Trimetazidine lên thay đổi phân độ đau thắt ngực CCS vào 6 tháng(Chụp từ tài liệu gốc)
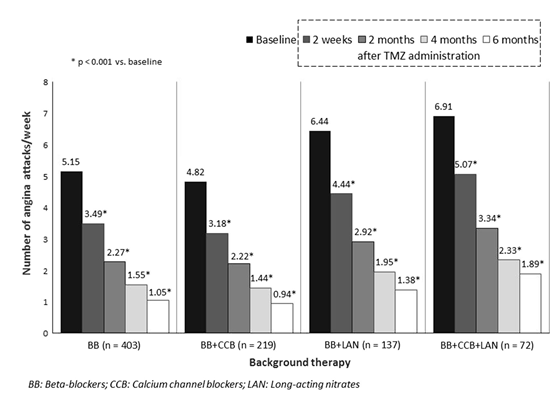
Hình 3. Số cơn đau thắt ngực/tuần vào thời điểm ban đầu, sau 2 tuần và 2, 4 và 6 tháng điều trị trimetazidine ở bốn nhóm điều trị hàng đầu(Chụp từ tài liệu gốc)
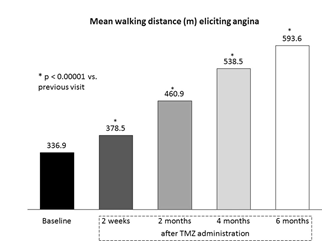
Hình 4. Khoảng cách đi bộ trung bình gây ra đau thắt ngực trước và trong điều trị trimetazidine(Chụp từ tài liệu gốc)
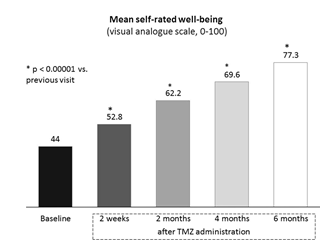
Hình 5. Điểm số khỏe mạnh trung bình tự đánh giá (Visual Analogue Scale: 0 – 100) trước và và trong điều trị trimetazidine(Chụp từ tài liệu gốc)
BÀN LUẬN
Các thử nghiệm lâm sàng vẫn còn là yêu cầu tiêu chuẩn vàng để đăng ký thuốc mới nhưng rõ ràng là các tình trạng được chọn lựa và chuẩn hóa trong các thử nghiệm có thể không hoặc ít cung cấp thông tin về tác dụng của thuốc trong điều kiện thực hành lâm sàng của thế giới thực. Chứng cứ thế giới thực tập hợp từ các nghiên cứu quan sát sau khi thuốc được chấp thuận có vai trò quan trọng trong việc hoàn thiện và cá thể hóa điều trị. Dó đó, một nghiên cứu lớn như CHOICE-2 cung cấp chứng cứ mạnh mẽ về lợi ích thêm vào rõ ràng của trimetazidine: giảm đáng kể tần suất đau thắt ngực và sử dụng nitrate, tăng đáng kể khoảng cách đi bộ và chất lượng cuộc sống.
Dân số nghiên cứu này điển hình với điều trị phù hợp theo các khuyến cáo hiện hành: statin 94%, ức chế beta 93%, aspirin 85% và clopidogrel 13%. Đặc điểm điều trị phù hợp với các nghiên cứu quan sát gần đây về bệnh mạch vành ổn định [31]. Tỉ lệ bệnh nhân sử dụng phối hợp hai hoặc nhiều thuốc giảm đau thắt ngực lúc nhận vào nghiên cứu (48%) tương tự với tỉ lệ trong Euro Heart Survey [11].
Hầu hết bệnh nhân trong nghiên cứu có đau thắt ngực độ II (CCS) và vẫn còn đau thắt ngực dù điều trị đúng. Thêm trimetazidine 35 mg vào chế độ điều trị là phù hợp với khuyến cáo [10]. Hiệu quả của phối hợp này có ý nghĩa trong vòng 2 tuần. Sự khởi phát tác dụng sớm như vậy chưa từng được báo cáo trước đây. Tác dụng tăng theo thời gian trong toàn bộ dân số nghiên cứu, đến 6 tháng giảm 80% số cơn đau thắt ngực mỗi tuần. Hiệu quả này độc lập với điều trị nền, phù hợp và tương đương ở các nhóm điều trị. Ý nghĩa lâm sàng của phát hiện này là không tăng thêm lợi ích bằng cách thêm ức chế canxi hoặc nitrate tác dụng dài hoặc cả hai vào điều trị phối hợp ức chế beta + trimetazidine.
Các kết quả của CHOICE-2 khẳng định kết quả của các thử nghiệm lâm sàng ngẫu nhiên [14, 32-34] cho thấy phối hợp ức chế beta + trimetazidine được xem xét là tiếp cận hàng đầu tối ưu đối với đau thắt ngực trong thế giới thực. Nghiên cứu mù đôi TRIMPOL-II (TRIMetazidine in POLand-II) phân ngẫu nhiên 426 bệnh nhân bệnh mạch vành có đau thắt ngực vào nhóm trimetazidine 60 mg/ngày hoặc giả dược trên nền metoprolol 100 mg/ngày [14]. Nghiệm pháp gắng sức, sử dụng nitrate, tần suất và mức độ đau thắt ngực cải thiện có ý nghĩa lúc 3 tháng so với ban đầu ở nhóm trimetazidine so với giả dược.
Một nghiên cứu mù đôi ngẫu nhiên khác so sánh thêm trimetazidine 60 mg so với isosorbide dinitrate 30 mg mỗi ngày vào propranolol 120 mg/ngày ở 53 bệnh nhân đau thắt ngực không được kiểm soát đầy đủ bởi đơn trị ức chế beta [35]. Nhóm trimetazidine giảm tần suất đau thắt ngực và giảm sử dụng nitrate nhiều hơn lúc 2 tháng (-63% và -31%). Hơn nữa, chỉ có nhóm trimetazidine cải thiện thời gian gắng sức (+14% so với 2% ở nhóm isosorbide dinitrate) và thời gian xuất hiện ST chênh xuống 1 mm (+15% so với +3%). Nhìn chung, nghiên cứu này phát hiện trimetazidine giảm đau thắt ngực hiệu quả hơn nitrate tác dụng dài.
Một nghiên cứu gần đây ở Ukraina thêm trimetazidine MR 35 mg 2 lần/ngày vào chế độ điều trị của 1213 bệnh nhân ngoại trú đau thắt ngực không được kiểm soát đầy đủ bởi điều trị chuẩn ức chế beta đơn trị hoặc phối hợp với nitrate tác dụng dài hoặc ức chế canxi [36].Vào 2 tháng, trimetazidine giảm có ý nghĩa số cơn đau thắt ngực mỗi tuần từ 6,4 ± 0,1 xuống 1,9 ± 0,1 và sử dụng nitrate từ 5,7 ± 0,1 xuống 1,2 ± 0,1 (p < 0,001). Phối hợp kép ức chế beta + trimetazidine không chỉ giảm có ý nghĩa tần suất cơn đau ở bệnh nhân đau thắt ngực nặng hơn (≥ 7 cơn đau thắt ngực/tuần) bất kể điều trị hàng đầu mà còn đạt được hiệu quả giảm đau ngực tối đa.
Điều trị đau thắt ngực trong nhiều thập niên qua đã tập trung vào việc xác định và loại bỏ tình trạng hẹp động mạch vành. Tuy nhiên, nhiều chứng cứ cho thấy rằng tắc nghẽn động mạch vành chỉ là một yếu tố trong quá trình đa yếu tố phức tạp dẫn đến bệnh mạch vành. Các sang thương tắc nghẽn có thể hiện diện nhưng không luôn gây ra bệnh [37]. Bởi vì các hội chứng thiếu máu cục bộ cơ tim ổn định không bắt buộc phải có tình trạng hẹp làm giới hạn lưu lượng ở động mạch vành lớn và hẹp nặng không nhất thiết gây ra tất cả hội chứng thiếu máu cục bộ cơ tim nên cần chú ý đến hệ thống vi mạch tham gia vào thiếu máu cục bộ cơ tim và tế bào cơ tim. Đặt tế bào cơ tim ở trung tâm mô hình cho phép chúng ta xem xét tất cả yếu tố bệnh lý tiềm năng có thể thúc đẩy tiến triển thiếu máu cục bộ cơ tim đến đau thắt ngực không ổn định, suy tim và đột tử do tim.
Trimetazidine tác dụng trực tiếp ở mức tế bào bằng cách ức chế thiolase 3-ketoacyl-CoA chuỗi dài, một ezyme ở ty thể liên quan với oxy hóa axit béo. Ức chế enzyme này giảm oxy hóa axit béo, sau đó kích thích oxy hóa glucose và ức chế ly giải đường. Các chuỗi tác dụng này của trimetazidine làm tăng đáng kể 33% tỉ số creatine phosphate/ATP, bảo tồn nồng độ phosphate nặng lượng cao ở cơ tim và chức năng bơm ion, dẫn đến cải thiện hiệu suất của tim và giảm triệu chứng [38]. Các tác dụng này đã giải thích những lợi ích của trimetazidine trong thế giới thực mà nghiên cứu CHOICE-2 chứng minh ở bệnh mạch vành ổn định với đau thắt ngực kéo dài.
Hạn chế của nghiên cứu
Mặc dù những hạn chế về thiết kế không can thiệp, quan sát, nhãn mỡ có thể gây ra sai lệch về việc đánh giá quá mức tác dụng điều trị, nghiên cứu này đã cung cấp những quan điểm quan trọng về điều trị đau thắt ngực ổn định trong thế giới thực. Tiêu chuẩn chọn bệnh nghiêm ngặt của các thử nghiệm lâm sàng ngẫu nhiên có nhóm chứng cản trở tiếp cận với dân số lớn hơn với nhiều bệnh đồng mắc và yếu tố nguy cơ thường hiện diện trong thực hành của thế giới thực. Điều này có thể giải thích tần số tim và huyết áp tâm thu tăng tại thời điểm ban đầu. Các hạn chế khác bao gồm không có nhóm chứng, không có dữ liệu về liều mỗi ngày của các thuốc giảm đau thắt ngực và thử nghiệm không can thiệp thường đánh giá thấp các tác dụng phụ.
KẾT LUẬN
Tóm lại, trimetazidine là một thuốc tác động đến chuyển hóa năng lượng của tế bào cơ tim, có hiệu quả giảm đau thắt ngực không chỉ ở các bệnh nhân trong các thử nghiệm lâm sàng ngẫu nhiên có nhóm chứng mà còn ở những người bệnh trong thế giới thực. Nghiên cứu CHOICE-2 đã cung cấp những kết quả quan trọng rằng thêm trimetazidine ở các bệnh nhân đã được điều trị bằng thuốc giảm đau thắt ngực hàng đầu là một chiến lược hiệu quả, nhanh chóng giảm tần suất đau ngực và sử dụng nitrate trong tình huống lâm sàng của thế giới thực. Trimetazidine cũng làm tăng khoảng cách đi bộ và cải thiện tình trạng khỏe mạnh của bệnh nhân bệnh mạch vành ổn định. Các tác dụng này được quan sát trong vòng 2 tuần và kéo dài đến ít nhất 6 tháng.
TÀI LIỆU THAM KHẢO
1. Murray CJ, Lopez AD. Mortality by cause for eight regions of the world: Global Burden of Disease Study. Lancet. 1997;349(9061):1269–76.
2. Murray CJ, Lopez AD. Alternative projections of mortality and disability by cause 1990–2020: Global Burden of Disease Study. Lancet. 1997;349(9064): 1498–504.
3. Strauss WE, Fortin T, Hartigan P, Folland ED, Parisi AF. A comparison of quality of life scores in patients with angina pectoris after angioplasty compared with after medical therapy: outcomes of a randomized clinical trial. Circulation. 1995;92:1710–9.
4. Boden WE, ORourke RA, Teo KK, et al. Optimal medical therapy with or without PCI for stable coronary disease. N Engl J Med. 2007;356:1503–16.
5. Weintraub WS, Spertus JA, Kolm P, et al. Effect of PCI on quality of life in patients with stable coronary artery disease. N Engl J Med. 2008;359:677–87.
6. Poole-Wilson PA, Voko´ Z, Kirwan BA, de Brouwer S, Dunselman PH, Lubsen J. Clinical course of isolated stable angina due to coronary heart disease. Eur Heart J. 2007;28:1928–35.
7. Povsic TJ, Broderick S, Anstrom KJ, et al. Predictors of long-term clinical endpoints in patients with refractory angina. J Am Heart Assoc. 2015;4:e001287.
8. Jespersen L, Hvelplund A, Abildstrøm SZ, et al. Stable angina pectoris with no obstructive coronary artery disease is associated with increased risks of major adverse cardiovascular events. Eur Heart J. 2012;33:734–44.
9. Husted SE, Ohman EM. Pharmacological and emerging therapies in the treatment of chronic angina. Lancet. 2015;386:691–701.
10. Montalescot G, Sechtem U, Achenbach S, et al. 2013 ESC guidelines on the management of stable coronary artery disease: the Task Force on the management of stable coronary artery disease of the European Society of Cardiology. Eur Heart J. 2013;34:2949–3003.
11. Daly CA, Clemens F, Sendon JL, et al. The initial management of stable angina in Europe, from the Euro Heart Survey A description of pharmacological management and revascularization strategies initiated within the first month of presentation to a cardiologist in the Euro Heart Survey of Stable Angina. Eur Heart J. 2005;26:1011–22.
12. Buckley BS, Simpson CR, McLernon DJ, Murphy AW, Hannaford PC. Five year prognosis in patients with angina identified in primary care: incident cohort study. BMJ. 2009;339:b3058.
13. Dalla-Volta S, Maraglino G, Della-Valentina P, Viena P, Desideri A. Comparison of trimetazidine with nifedipine in effort angina: a double-blind, crossover study. Cardiovasc Drugs Ther. 1990;4 (suppl 4):853–9.
14. Szwed H, Sadowski Z, Elikowski W, et al. Combination treatment in stable effort angina using trimetazidine and metoprolol: results of a randomized, double-blind, multicentre study (TRIMPOL II). TRIMetazidine in POLand. Eur Heart J. 2001;22:2267–74.
15. Cross HR. Trimetazidine for stable angina pectoris. Expert Opin Pharmacother. 2001;2:857–75.
16. Di Napoli P. Anti-ischemic cardioprotection with trimetazidine. Heart Metab. 2008;41:25–9.
17. Tsioufis K, Andrikopoulos G, Manolis A. Trimetazidine and cardioprotection: facts and perspectives. Angiology. 2015;66:204–10.
18. De´zsi CA. Trimetazidine in practice: review of the clinical and experimental evidence. Am J Ther. 2016;23:e871–9.
19. Dehina L, Vaillant F, Tabib A, et al. Trimetazidine demonstrated cardioprotective effects through mitochondrial pathway in a model of acute coronary ischemia. Naunyn Schmiedebergs Arch Phar- macol. 2013;386:205–15.
20. Wei J, Xu H, Shi L, Tong J, Zhang J. Trimetazidine protects cardiomyocytes against hypoxia-induced injury through ameliorates calcium homeostasis. Chem Biol Interact. 2015;236:47–56.
21. Detry JM, Sellier P, Pennaforte S, et al. Trimetazidine: a new concept in the treatment of angina. Comparison with propranolol in patients with stable angina. Trimetazidine European Multicenter Study Group. Br J Clin Pharmacol. 1994;37:279–88.
22. Hu B, Li W, Xu T, et al. Evaluation of trimetazidine in angina pectoris by echocardiography and radionuclide angiography: a meta-analysis of randomized, controlled trials. Clin Cardiol. 2011;34:395–400.
23. Danchin N, Marzilli M, Parkhomenko A, et al. Efficacy comparison of trimetazidine with therapeutic alternatives in stable angina pectoris: a network meta-analysis. Cardiology. 2011;120:59–72.
24. Zhao Y, Peng L, Luo Y, et al. Trimetazidine improves exercise tolerance in patients with ischemic heart disease: a meta-analysis. Herz. 2016;41:514–22.
25. Gao D, Ning N, Niu X, Hao G, Meng Z. Trimetazidine: a meta-analysis of randomised controlled trials in heart failure. Heart. 2011;97:278–86.
26. Zhang L, Lu Y, Jiang H, et al. Additional use of trimetazidine in patients with chronic heart failure: a meta-analysis. J Am Coll Cardiol. 2012;59:913–22.
27. Zhou X, Chen J. Is treatment with trimetazidine beneficial in patients with chronic heart failure? PLoS One. 2014;9:e94660.
28. Glezer M, CHOICE-2 study investigators. Real-world Evidence for the Antianginal Efficacy of Trimetazidine from the Russian Observational CHOICE-2 Study. Adv Ther.2017 Feb 20. doi: 10.1007/s12325-017-0490-2.
29. Letter Campeau L. Grading of angina pectoris. Circulation. 1976;54:522–3.
30. Criteria Committee of the New York Heart Association. In: Nomenclature and criteria for diagnosis of diseases of the heart and great vessels, 9th ed. Bos- ton: Little, Brown & Co; 1994. p. 253–6.
31. Ferrari R, Ford I, Greenlà N, et al. Geographical variations in the prevalence and management of cardiovascular risk factors in outpatients with CAD: data from the contemporary CLARIFY registry. Eur J Prevent Cardiol. 2015;22:1056–65.
32. Sellier P, Broustet JP. Assessment of anti-ischemic and antianginal effect at trough plasma concentration and safety of trimetazidine MR 35 mg in patients with stable angina pectoris. A multicenter, double-blind, placebo-controlled study. Am J Cardiovasc Drugs. 2003;3:361–9.
33. Vitale C, Spoletini I, Malorni W, Perrone-Filardi P, Volterrani M, Rosano GM. Efficacy of trimetazidine on functional capacity in symptomatic patients with stable exertional angina—the VASCO-angina study. Int J Cardiol. 2013;168:1078–81.
34. Deng B, Huang SZ, Liu M, Li T, Lu Y. Combination therapy of trimetazidine with metoprolol in patients with stable angina pectoris. Chin J New Drugs Clin Rem. 2002;21:197–9.
35. Michaelides AP, Spiropoulos K, Dimopoulos K, Athanasiades D, Toutouzas P. Antianginal efficacy of the combination of trimetazidine-propranolol compared with isosorbide dinitrate-propranolol in patients with stable angina. Clin Drug Invest. 1997;13:8–14.
36. Nesukay EG. Treatment of stable angina in Ukraine: CLASSICA study. Ukr J Cardiol. 2014;2:43–7.
37. Marzilli M, Merz CN, Boden WE, et al. Obstructive coronary atherosclerosis and ischemic heart disease: an elusive link! J Am Coll Cardiol. 2012;60:951–6.
38. Fragasso G, Perseghin G, De Cobelli F, et al. Effects of metabolic modulation by trimetazidine on left ventricular function and phosphocreatine/adenosine triphosphate ratio in patients with heart failure. Eur Heart J.2006;27:942–8.







