MỞ ĐẦU
Cùng với sự phát triển kinh tế-xã hội, tuổi thọ của dân số tại nhiều quốc gia, trong đó có Việt Nam, ngày càng tăng. Hệ quả của sự già đi của dân số là sự gia tăng tần suất lưu hành các bệnh mạn tính, bao gồm bệnh tim mạch.
TS Hồ Huỳnh Quang Trí
Viện Tim TP HCM
MỞ ĐẦU
Cùng với sự phát triển kinh tế-xã hội, tuổi thọ của dân số tại nhiều quốc gia, trong đó có Việt Nam, ngày càng tăng. Hệ quả của sự già đi của dân số là sự gia tăng tần suất lưu hành các bệnh mạn tính, bao gồm bệnh tim mạch. Vì suy tim là hậu quả chung của nhiều bệnh tim mạch, tỉ lệ người suy tim mạn tăng song hành với tuổi thọ của dân số.1 Khi điều trị các bệnh mạn tính, bên cạnh việc kéo dài tuổi thọ, khuynh hướng hiện nay là ngày càng chú trọng đến việc cải thiện chất lượng sống của người bệnh. Chất lượng sống liên quan với sức khỏe (health-related quality of life) phản ánh cảm nhận chủ quan của người bệnh về tình trạng sức khỏe của mình trong cuộc sống thường nhật và được hình thành từ sự diễn giải tình trạng sức khỏe của mình so với cái mà người bệnh mong muốn có thể đạt được.2 Đánh giá chất lượng sống của người bệnh mạn tính góp phần quan trọng vào tiếp cận lấy bệnh nhân làm trung tâm (patient-centered approach) và cũng rất cần thiết trong việc đánh giá lợi ích của các biện pháp điều trị.
TIÊN LƯỢNG CỦA BỆNH NHÂN SUY TIM MẠN
Một nghiên cứu về tiên lượng của bệnh nhân suy tim được Stewart và cộng sự công bố năm 2001 đã thu hút sự chú ý của y giới.3 Nhóm tác giả này thu thập số liệu của tất cả bệnh nhân nhập viện lần đầu tại một bệnh viện ở Scotland năm 1991 vì suy tim, nhồi máu cơ tim hoặc một trong 4 loại ung thư thường gặp nhất đặc trưng cho nam và nữ giới và so sánh tỉ lệ sống sót sau 5 năm cũng như số năm tuổi thọ bị rút ngắn của các nhóm bệnh nhân. Kết quả nghiên cứu cho thấy bệnh nhân nhập viện vì chẩn đoán ung thư thường sống lâu hơn so với bệnh nhân nhập viện vì chẩn đoán suy tim (ngoại trừ bệnh nhân được chẩn đoán ung thư phổi chết sớm hơn). Nhóm tác giả kết luận suy tim cũng là một bệnh lý “ác tính” không kém gì ung thư.3 Với những tiến bộ gần đây trong điều trị bằng thuốc (ức chế men chuyển, chẹn bêta), tiên lượng của bệnh nhân suy tim mạn có cải thiện, tuy nhiên tỉ lệ sống sót sau 5 năm của bệnh nhân suy tim mạn cũng chỉ ở mức 75%.4 Người bệnh suy tim mạn không chỉ có tuổi thọ bị rút ngắn mà còn có suy giảm chất lượng sống ở những mức độ khác nhau tùy sự tiến triển của suy tim.5,6
ẢNH HƯỞNG CỦA SUY TIM MẠN TRÊN CHẤT LƯỢNG SỐNG
Các triệu chứng lâm sàng chính gây hạn chế sinh hoạt thường nhật của bệnh nhân suy tim mạn và dẫn đến không dung nạp gắng sức gồm khó thở và mệt mỏi. Chất lượng sống của bệnh nhân suy tim mạn không chỉ bị suy giảm bởi các triệu chứng thể lực này mà còn bị ảnh hưởng bởi những vấn đề tâm lý, tác dụng ngoại ý của thuốc điều trị và sự cô lập về mặt xã hội.2 Các yếu tố thể lực và tâm lý khiến bệnh nhân rút dần khỏi những hoạt động và tiếp xúc xã hội và mất đi các quan hệ xã hội. Khi bệnh tình tăng nặng, bệnh nhân thường lo lắng về khả năng chết sớm của mình, điều này dẫn đến trầm cảm, rối loạn giấc ngủ và lo âu.7 Suy giảm chất lượng sống là một vấn đề gắn liền với suy tim mạn.
Jeon và cộng sự tổng hợp số liệu của 30 nghiên cứu đánh giá ảnh hưởng của suy tim mạn trên cuộc sống thường nhật của người bệnh.8 Các tác giả rút ra kết luận là suy tim mạn gây ra 3 hậu quả nghiêm trọng đối với bệnh nhân là sự cô lập về xã hội, cảm giác sống trong sợ hãi và cảm giác mất kiểm soát.
1- Sự cô lập về xã hội: Sự cô lập về xã hội được ghi nhận trong 20 nghiên cứu. Bệnh nhân suy tim báo cáo là bị hạn chế khả năng tham gia các sự kiện xã hội, các cuộc họp mặt với gia đình, bạn bè và thường bị hiểu lầm hoặc không được tôn trọng do chế độ ăn kiêng. Tác dụng ngoại ý của thuốc điều trị suy tim cũng góp phần tạo nên sự cô lập về xã hội. Ví dụ thuốc lợi tiểu có thể khiến bệnh nhân phải đi tiểu thường xuyên và ngại không dám đi xa. Cảm giác mệt mỏi, đôi khi liên quan với thuốc điều trị, khiến cho nhiều bệnh nhân không muốn ra ngoài để giải trí hoặc du lịch và có cảm giác bị cầm tù trong chính ngôi nhà của mình.
2- Cảm giác sống trong sợ hãi: Cảm giác sống trong sợ đau, sợ chết hoặc sợ tương lai được báo cáo trong 16 nghiên cứu. Bệnh nhân nữ thường báo cáo cảm giác sợ hãi hơn so với bệnh nhân nam. Một số bệnh nhân lo lắng và sợ bị chết trong khi ngủ nên thức trắng đêm. Khi mới được chẩn đoán bệnh tim, nhiều bệnh nhân sợ sẽ không tiếp tục làm việc được, nhưng khi bệnh tiến triển nặng hơn bệnh nhân lại sợ chết, nhất là trong những đợt khó thở.
3- Cảm giác mất kiểm soát: Cảm giác này có liên quan với sự xấu đi không dự báo trước được của tình trạng sức khỏe. Những hạn chế trong sinh hoạt do nhu cầu phải tuân thủ điều trị cũng tạo nên cảm giác bất lực, bị “cầm tù bởi bệnh tật”.
CÁC THANG ĐO CHẤT LƯỢNG SỐNG CỦA BỆNH NHÂN SUY TIM MẠN
Nhiều thang đo chất lượng sống đã được dùng trong các nghiên cứu trên bệnh nhân suy tim mạn. Có thể chia các thang đo này thành 2 nhóm: nhóm các thang đo chất lượng sống dành cho những người bị các bệnh mạn tính nói chung và nhóm các thang đo chất lượng sống dành riêng cho bệnh nhân suy tim mạn.
Nhóm một gồm các thang đo NHP (Nottingham Health Profile), SIP (Sickness Impact Profile) và SF-36 (36-item short form health survey). Hai thang đo NHP và SIP đều không nhạy với sự thay đổi triệu chứng của bệnh nhân suy tim mạn, hơn nữa thang đo NHP quá chú trọng đến đau là một triệu chứng không điển hình của suy tim.9-11 Thang đo SF-36 thích hợp cho các thử nghiệm lâm sàng trên bệnh nhân suy tim mạn nhưng có nhược điểm là khó áp dụng trên bệnh nhân lớn tuổi. Nghiên cứu của Hayes và cộng sự cho thấy bệnh nhân lớn tuổi thường bỏ trống phần trả lời ở các câu hỏi về công việc và hoạt động thể lực cường độ cao.12 Ưu điểm của các thang đo chất lượng sống thuộc nhóm một, đặc biệt là thang đo SF-36, là cho phép so sánh dự hậu của những đối tượng bị những bệnh khác nhau hoặc phải chịu những thủ thuật/phẫu thuật khác nhau. Các nhà kinh tế y tế thường dùng các thang đo này vì chúng giúp hướng dẫn việc phân phối nguồn lực. Tuy nhiên các thang đo này có lợi ích hạn chế trong việc đánh giá thay đổi chất lượng sống của bệnh nhân suy tim mạn.
Nhóm hai gồm các thang đo QLQ-SHF (Quality of Life in Severe Heart Failure Questionnaire), CHQ (Chronic Heart Failure Questionnaire) và MLHFQ (Minnesota Living with Heart Failure Questionnaire). QLQ-SHF là một bảng câu hỏi có 26 mục cho phép định lượng các hoạt động thể lực và đánh giá sự hài lòng với cuộc sống cùng các yếu tố xã hội và cảm xúc. Thang đo này có độ nhạy vừa phải với những thay đổi nhỏ của chất lượng sống của bệnh nhân suy tim mạn.2 Tuy nhiên không có chứng cứ là bảng câu hỏi này có thể giúp phân biệt bệnh nhân với những mức độ nặng khác nhau của suy tim, và do vậy bảng câu hỏi này cần được nghiên cứu thêm trong suy tim mạn.13 CHQ là một bảng câu hỏi có 20 mục tập trung vào 3 vấn đề: khó thở, mệt và chức năng cảm xúc. Thang đo này chưa được nghiên cứu nhiều trên bệnh nhân suy tim. Ngoài ra, thang đo CHQ còn có nhược điểm là khá phức tạp, phải thực hiện bởi một người phỏng vấn đã được huấn luyện kỹ.14 MLHFQ là một bảng câu hỏi có 21 mục, cho phép đánh giá cảm nhận của bệnh nhân về ảnh hưởng của suy tim trên các khía cạnh thể chất, kinh tế xã hội và tâm lý của cuộc sống. Ưu điểm của bảng câu hỏi này là dễ hiểu, dễ sử dụng. Tuy nhiên thang đo MLHFQ không cho phép phân biệt rõ giữa các mức độ nặng khác nhau của suy tim mạn.14
Năm 2000 một nhóm bác sĩ tim mạch tại thành phố Kansas (bang Missouri, Hoa Kỳ) công bố một nghiên cứu chứng minh độ tin cậy cao của một thang đo tình trạng sức khỏe của bệnh nhân suy tim mạn.15 Thang đo này được đặt tên là Kansas City Cardiomyopathy Questionnaire (viết tắt KCCQ). Thang đo KCCQ là một bảng 15 câu hỏi gồm 23 mục, cho phép định lượng những lĩnh vực sau đây của bệnh nhân suy tim: các hạn chế về mặt thể lực (câu 1), các triệu chứng (tần suất [câu 3, 5, 7 và 9], độ nặng [câu 4, 6 và 8] và sự thay đổi theo thời gian [câu 2]), khả năng đạt mục tiêu và hiểu biết (câu 11, 12), sự tương tác xã hội (câu 10) và chất lượng sống (câu 13-15). Nghiên cứu của nhóm tác giả này cho thấy: (1) Ở bệnh nhân suy tim mạn ổn định, điểm KCCQ trong mọi lĩnh vực đo lại sau 3 tháng thay đổi không có ý nghĩa thống kê so với ban đầu (thay đổi trung bình 0,8 đến 4,0 điểm); (2) Ở bệnh nhân suy tim mạn mất bù có tình trạng cải thiện sau 3 tháng, điểm KCCQ đo lại sau 3 tháng tăng rất có ý nghĩa so với ban đầu (thay đổi trung bình 15,4 đến 40,4; P < 0,01 đối với mọi lĩnh vực); (3) Thang đo KCCQ có độ nhạy với thay đổi lâm sàng cao hơn có ý nghĩa so với các thang đo MLHFQ và SF-36.15
Năm 2009 Flynn và cộng sự công bố một nghiên cứu khảo sát sự tương quan giữa thang đo KCCQ và các số đo lâm sàng như tiêu thụ oxy đỉnh và khoảng cách đi bộ được trong 6 phút.16 Đối tượng nghiên cứu là 2331 bệnh nhân suy tim. Bệnh nhân có tuổi trung bình 59, nữ giới chiếm tỉ lệ 28,4%, phân suất tống máu thất trái trung bình 25,2%, tỉ lệ NYHA II là 63,4%, NYHA III là 35,6% và NYHA IV là 1%. Kết quả nghiên cứu cho thấy ứng với một mức khác biệt 1 độ lệch chuẩn của tiêu thụ oxy đỉnh (4,7 ml/kg/phút), khác biệt điểm KCCQ là 4,75 (KTC 95%: 3,78-5,72) và ứng với một mức khác biệt 1 độ lệch chuẩn của khoảng cách đi bộ được trong 6 phút (105 m), khác biệt điểm KCCQ là 5,92 (KTC 95%: 4,98-6,87). Bảng 1 biểu diễn mối tương quan giữa điểm KCCQ chung (KCCQ overall score), điểm KCCQ lâm sàng tóm lược (KCCQ clinical summary score, là trung bình của các điểm trong các lĩnh vực hạn chế thể lực và triệu chứng) và các điểm KCCQ trong từng lĩnh vực với tiêu thụ oxy đỉnh và khoảng cách đi bộ được trong 6 phút. Từ kết quả nghiên cứu này có thể rút ra kết luận là một sự khác biệt 5 điểm (làm tròn từ các con số 4,75 và 5,92) trong thang đo KCCQ có ý nghĩa về mặt lâm sàng.
Bảng 1:Các yếu tố dự báo chất lượng sống của bệnh nhân suy tim
|
|
Yếu tố dự báo |
bhiệu chỉnh (KTC 95%) |
|
Điểm KCCQ chung |
Tiêu thụ oxy đỉnh, 1 ĐLC Khoảng cách đi 6 phút, 1 ĐLC |
4,75 (3,78-5,72) 5,92 (4,98-6,87) |
|
Điểm KCCQ lâm sàng tóm lược |
Tiêu thụ oxy đỉnh, 1 ĐLC Khoảng cách đi 6 phút, 1 ĐLC |
5,41 (4,56-6,26) 6,37 (5,51-7,22) |
|
Điểm KCCQ từng lĩnh vực |
|
|
|
Hạn chế thể lực |
Tiêu thụ oxy đỉnh, 1 ĐLC Khoảng cách đi 6 phút, 1 ĐLC |
6,44 (5,47-7,42) 7,45 (6,48-8,43) |
|
Tổng triệu chứng |
Tiêu thụ oxy đỉnh, 1 ĐLC Khoảng cách đi 6 phút, 1 ĐLC |
4,39 (3,47-5,30) 5,19 (4,26-6,13) |
|
Hạn chế về mặt xã hội |
Tiêu thụ oxy đỉnh, 1 ĐLC Khoảng cách đi 6 phút, 1 ĐLC |
5,27 (2,69-7,86) 6,21 (4,92-7,50) |
|
Khả năng đạt mục tiêu |
Tiêu thụ oxy đỉnh, 1 ĐLC Khoảng cách đi 6 phút, 1 ĐLC |
0,62 (-0,22 đến 1,47) 0,56 (-0,29 đến 1,42) |
|
Chất lượng sống |
Tiêu thụ oxy đỉnh, 1 ĐLC Khoảng cách đi 6 phút, 1 ĐLC |
5,11 (2,71-7,51) 5,01 (3,85-6,16) |
ĐÁNH GIÁ ẢNH HƯỞNG CỦA MỘT LIỆU PHÁP TRÊN CHẤT LƯỢNG SỐNG CỦA BỆNH NHÂN SUY TIM: NGHIÊN CỨU SHIFT
Cho đến gần đây, việc đánh giá ảnh hưởng của một liệu pháp trên chất lượng sống của bệnh nhân suy tim ít được chú trọng. Nghiên cứu SHIFT (Systolic Heart failure treatment with the If inhibitor ivabradine Trial) đánh giá lợi ích của ivabradine, một thuốc gây giảm tần số tim do tác dụng ức chế chọn lọc kênh If của các tế bào tạo nhịp nút xoang, trong điều trị suy tim tâm thu mạn là một trong những nghiên cứu đầu tiên xem xét cả khía cạnh cải thiện chất lượng sống bên cạnh hiệu quả kéo dài tuổi thọ của thuốc điều trị suy tim. SHIFT là một thử nghiệm lâm sàng phân nhóm ngẫu nhiên, mù đôi, đa trung tâm. Tiêu chuẩn chọn bệnh là: nam hoặc nữ tuổi ≥ 18, có nhịp xoang và tần số tim lúc nghỉ ≥ 70/phút, bị suy tim mạn có triệu chứng ổn định trong ít nhất 4 tuần, đã từng nhập viện vì suy tim tăng nặng trong 12 tháng trước và có phân suất tống máu thất trái ≤ 35%. Mọi nguyên nhân suy tim đều được chọn, ngoại trừ suy tim do bệnh tim bẩm sinh hoặc do bệnh van tim nặng. Tiêu chuẩn loại trừ là: nhồi máu cơ tim mới (< 2 tháng), máy tạo nhịp thất hoặc nhĩ-thất hoạt động ≥ 40% thời gian trong ngày, rung nhĩ hoặc cuồng nhĩ và hạ huyết áp có triệu chứng. Sau một giai đoạn chuẩn bị 14 ngày, bệnh nhân được phân ngẫu nhiên vào nhóm ivabradine (liều khởi đầu 5 mg x 2/ngày, sau đó điều chỉnh lên 7,5 mg x 2/ngày hoặc xuống 2,5 mg x 2/ngày tùy đáp ứng tần số tim) hoặc nhóm placebo. Tiêu chí đánh giá chính là phối hợp các biến cố chết do nguyên nhân tim mạch và nhập viện vì suy tim tăng nặng. Tổng cộng có 6505 bệnh nhân được tuyển vào nghiên cứu (3241 người nhóm ivabradine và 3264 người nhóm placebo). Tuổi trung bình của bệnh nhân là 60, nam giới chiếm tỉ lệ 76%, tỉ lệ NYHA II là 48,5%, NYHA III là 50% và NYHA IV là 1,5%. Thời gian theo dõi trung vị là 22,9 tháng. Kết quả SHIFT cho thấy điều trị bằng ivabradine giảm 18% (p < 0,0001) các biến cố thuộc tiêu chí đánh giá chính.17 Ngoài ra, các tác giả SHIFT còn báo cáo ivabradine giảm 26% (p = 0,014) tử vong do suy tim và giảm 11% (p = 0,003) nhập viện do mọi nguyên nhân.
Ảnh hưởng của ivabradine trên chất lượng sống được khảo sát trong một nhánh nghiên cứu của SHIFT có 1944 bệnh nhân tham gia (968 người dùng ivabradine, 976 người dùng placebo).18 Những bệnh nhân này được tính điểm KCCQ chung tóm lược (KCCQ overall summary score – KCCQ OSS) và KCCQ lâm sàng tóm lược (KCCQ clinical summary score – KCCQ CSS) lúc mới vào nghiên cứu và sau 4, 12 và 24 tháng. KCCQ OSS là trung bình của các điểm trong các lĩnh vực hạn chế thể lực, tổng triệu chứng, chất lượng sống và hạn chế về mặt xã hội. KCCQ CSS là trung bình của các điểm trong các lĩnh vực hạn chế thể lực và tổng triệu chứng. Kết quả nhánh nghiên cứu này cho thấy điểm KCCQ (cả OSS lẫn CSS) càng thấp thì tiên lượng của bệnh nhân càng xấu. Hình 1 biểu diễn tần suất dồn chết do nguyên nhân tim mạch hoặc nhập viện vì suy tim tăng nặng tùy theo điểm KCCQ OSS: Những bệnh nhân có điểm KCCQ OSS < 50 có nguy cơ cao hơn 57% (p < 0,001) so với những bệnh nhân có điểm KCCQ OSS ≥ 75.
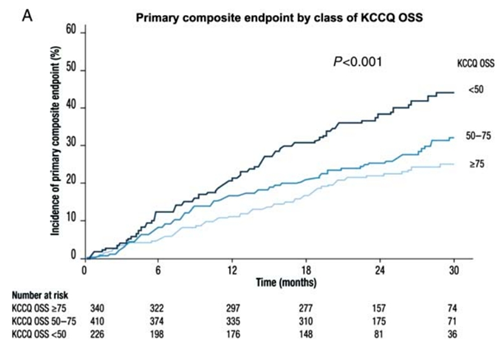

Hình 1:Tần suất dồn chết do nguyên nhân tim mạch hoặc nhập viện vì suy tim tăng nặng tùy theo điểm KCCQ chung tóm lược (KCCQ – OSS).
Điều trị bằng ivabradine giúp cải thiện có ý nghĩa chất lượng sống của bệnh nhân: Sau 12 tháng KCCQ OSS tăng 6,7 điểm và KCCQ CSS tăng 5,0 điểm ở nhóm bệnh nhân dùng ivabradine (các mức tăng này cao hơn có ý nghĩa so với các mức tăng tương ứng ở nhóm bệnh nhân dùng placebo). Bảng 2 biểu diễn thay đổi điểm KCCQ của 2 nhóm bệnh nhân (vào thời điểm 12 tháng so với ban đầu). Các tác giả cũng ghi nhận có một mối tương quan chặt chẽ giữa mức giảm tần số tim sau 12 tháng với mức tăng KCCQ sau 12 tháng.
Cũng cần lưu ý là không phải thuốc điều trị suy tim nào cũng cải thiện chất lượng sống của bệnh nhân, kể cả những thuốc đã được chứng minh là kéo dài tuổi thọ và giảm nhập viện vì suy tim tăng nặng. Năm 2007 một nhóm tác giả Hà Lan công bố một phân tích gộp số liệu của 9 thử nghiệm lâm sàng (1954 bệnh nhân tham gia) được thực hiện nhằm đánh giá ảnh hưởng của liệu pháp chẹn bêta trên chất lượng sống của bệnh nhân suy tim mạn.19 Kết quả phân tích gộp này cho thấy liệu pháp chẹn bêta không cải thiện có ý nghĩa thống kê chất lượng sống của bệnh nhân suy tim mạn.
Bảng 2:Thay đổi điểm KCCQ vào thời điểm 12 tháng so với ban đầu
|
|
Ivabradine (n = 968) |
Placebo (n = 976) |
Khác biệt giữa 2 nhóm về mức thay đổi sau 12 tháng |
|
|
|
|
|
Ước tính (KTC 95%) |
Trị số p |
|
KCCQ CSS, trung bình (ĐLC) Ban đầu Thay đổi sau 12 tháng |
n = 842 69,1 (20,0) 5,0 (17,5) |
n = 839 69,0 (20,5) 3,3 (16,5) |
1,8 (0,30-3,24) |
0,018 |
|
KCCQ OSS, trung bình (ĐLC) Ban đầu Thay đổi sau 12 tháng |
n = 842 65,2 (20,0) 6,7 (17,3) |
n = 839 65,3 (19,8) 4,3 (16,7) |
2,4 (0,91-3,85) |
< 0,001 |
KẾT LUẬN
Trong đánh giá lợi ích của các liệu pháp điều trị suy tim, ngoài việc xem xét ảnh hưởng trên tuổi thọ và nguy cơ nhập viện vì suy tim tăng nặng, y giới ngày càng chú trọng đến ảnh hưởng của liệu pháp trên chất lượng sống của người bệnh. SHIFT là một kiểu mẫu của thử nghiệm lâm sàng trên bệnh nhân suy tim do ngay từ đầu các nhà nghiên cứu đã có kế hoạch đánh giá ảnh hưởng của ivabradine trên chất lượng sống của bệnh nhân tham gia. Trong tương lai, khi lên kế hoạch thực hiện các thử nghiệm lâm sàng trên bệnh nhân suy tim mạn, chắc chắn các nhà nghiên cứu sẽ không thể bỏ qua việc dùng các thang đo chất lượng sống vì thiếu điều này thì sẽ không có được một cái nhìn toàn diện về lợi ích của liệu pháp được khảo sát.
TÀI LIỆU THAM KHẢO
1) Stewart S, Blue L. Improving outcomes. Chronic heart failure. London: BMJ Books;2001.
2) Berry C, McMurray J. A review of quality of life evaluations in patients with congestive heart failure. PharmacoEconomics 1999;16:247-271.
3) Stewart S, MacIntyre K, Hole D, et al. More “malignant” than cancer? Eur J Heart Fail 2001;3:315-322.
4) Ammar KA, Jacobsen SJ, Mahoney DW, et al. Prevalence and prognostic significance of heart failure stages. Application of the ACC/AHA heart failure staging criteria in the community. Circulation 2007; DOI:10.1161/CIRCULATIONAHA.106666818
5) Rich M, Beckham V, Wittenberg C, et al. A multidisciplinary intervention to prevent the readmission of elderly patients with congestive heart failure. N Engl J Med 1995;333:1190-1195.
6) Dracup K, Walden J, Stevenson L, Bracht M. Quality of life in patients with advanced heart failure. J Heart Lung Transplant 1992;11:273-279.
7) Murberg T, Bru E, Svebak S, et al. Depressed mood and subjective health symptoms as predictors of mortality in patients with congestive heart failure: a two years follow up study. Int J Psychiatry Med 1999;29:263-358.
8) Jeon YH, Kraus SG, Jowsey T, Glasgow NJ. The experience of living with chronic heart failure: a narrative review of qualitative studies. BMC Health Services Research 2010;10:77.
9) Cowley A, Skene A. Treatment of severe heart failure: quantity or quality of life? Br Heart J 1994;72:226-230.
10) Wallwork J, Caine N. A comparison of the quality of life of cardiac transplant patients and coronary artery bypass graft patients before and after surgery. Qual Life Cardiovasc Care 1995;1:317-331.
11) Rector T, Francis G, Cohn J. Patients’ self-assessment of their congestive heart failure. Heart Fail 1987;3:198-209.
12) Hayes V, Morris J, Wolfe C, Morgan M. The SF-36 health survey questionnaire: is it suitable for use with older adults? Age Ageing 1995;24:120-125.
13) Nanda U, Andresen E. Health related quality of life: a guide for health professionals. Eval Health Prof 1998;21:179-215.
14) Dunderdale K, Thompson DR, Miles JNV, et al. Quality-of-life measurement in chronic heart failure: do we take account of the patient perspective? Eur J Heart Fail 2005;7:572-582.
15) Green CP, Porter CB, Bresnahan DR, Spertus JA. Development and evaluation of the Kansas City Cardiomyopathy Questionnaire: a new health status measure for heart failure. J Am Coll Cardiol 2000;35:1245-1255.
16) Flynn KE, Lin L, Ellis SJ, et al. Outcomes, health policy, and managed care: Relationships between patient-reported outcome measures and clinical measures in outpatients with heart failure. Am Heart J 2009;158:S64-S71.
17) Swedberg K, Komajda M, Bohm M, et al, on behalf of the SHIFT Investigators. Ivabradine and outcomes in chronic heart failure (SHIFT): a randomised placebo-controlled study. Lancet 2010;376:875-885.
18) Ekman I, Chassany O, Komajda M, et al. Heart rate reduction with ivabradine and health related quality of life in patients with chronic heart failure: results from the SHIFT study. Eur Heart J 2011;32:2395-2404.
19) Dobre D, van Jaarsveld CHM, deJongste MJL, et al. The effect of beta-blocker therapy on quality of life in heart failure patients: a systematic review and meta-analysis. Pharmacoepidemiol Drug Safety 2007;16:152-159.







