ThS.BS. LÊ THỊ LAN HƯƠNG,
BS. CKI. TRẦN CÔNG TRÌNH,
PGS.TS.BS. PHẠM NGUYỄN VINH1
Bệnh viện đa khoa Tâm Anh Thành phố Hồ Chí Minh
TÓM TẮT
Sa van 2 lá là một trong những nguyên nhân hàng đầu gây ra hở van hai lá nguyên phát. Ngoài biến chứng của hở van, sa van 2 lá còn có thể tiến triển thành rối loạn nhịp, từ ngoại tâm thu thất đến loạn nhịp nguy hiểm như nhanh thất ngắn hoặc cơn nhanh thất đe dọa tính mạng.
Gần đây, thuật ngữ “phức hợp loạn nhịp do sa van hai lá” đã được báo cáo là một trong những nguyên nhân gây đột tử. Vì vậy, hiện nay có nhiều nghiên cứu về vấn đề này, đồng thời cũng có nhiều cập nhật hướng dẫn của các hiệp hội. Rối loạn nhịp do sa van 2 lá được phân loại là một phân nhóm của sa van, biểu hiện bằng tình rối loạn nhịp thường xuyên hoặc loạn nhịp phức tạp nhưng không có bất kỳ tổn thương cơ chất gây loạn nhịp, kèm hoặc không kèm mất liên tục vòng van 2 lá – cơ thất. Các nghiên cứu cho thấy mất liên tục vòng van hai lá – cơ thất gia tăng tình trạng loạn nhịp và đột tử ở bệnh nhân sa van 2 lá. Hiện nay, các kĩ thuật tiến bộ của siêu âm và đặc biệt là cộng hưởng từ tim, cho phép dễ dàng quan sát toàn diện về bệnh lý này. Ngoài ra, cộng hưởng từ tim còn giúp đánh giá nguy cơ loạn nhịp, cũng như các dấu hiệu kiểu hình có xơ hóa cơ tim nguy cơ cao loạn nhịp.
Bài viết mô tả một số trường hợp lâm sàng nhằm cung cấp thêm thông tin cũng như cập nhập thêm các hiểu biết về vấn đề này.
Từ khóa: sa van hai lá gây loạn nhịp, mất liên tục vòng van hai lá – cơ thất, cộng hưởng từ tim
1. Tổng quan
Hiện nay, sa van hai lá khá thường gặp trong thực hành lâm sàng, đặc biệt đối với các bác sĩ siêu âm tim. Theo y văn, sa van hai lá chiếm khoảng 1 – 3% dân số chung, và tổn thương này đa phần lành tính[1]. Từ thập niên 1980, các nhà lâm sàng đã nghi ngờ mối liên quan giữa sa van hai lá và loạn nhịp, tuy nhiên các bác sĩ tim mạch khá bối rối bởi vì sa van hai lá thường gây ra ngoại tâm thu thất (PVCs), nhưng chỉ có một số bệnh nhân có nguy cơ diễn tiến “loạn nhịp ác tính”. Tại thời điểm đó vấn đề này chưa được quan tâm đúng mức. Gần đây, rất nhiều nghiên cứu tập trung vào tình trang “loạn nhịp ác tính” ở bệnh nhân sa van hai lá, và đưa ra những khái niệm mới. Một số nghiên cứu dịch tễ ghi nhận tỉ lệ đột tử ở bệnh nhân sa van hai lá khá thấp, chiếm 0.2 – 0.4%/ năm[1]. Tuy nhiên vào năm 2017, tác giả Basso và cộng sự nghiên cứu trên tử thiết ghi nhận sa van 2 lá chiếm đến 8% bệnh nhân đột tử. Do đó gần đây nhất, năm 2022, Hội tim mạch Châu Âu đã đưa ra khuyến cáo về cập nhật “sa van hai lá và mất liên tục vòng van hai lá – cơ thất và loạn nhịp” với mục đích tiếp cập và đưa ra hướng dẫn phân tầng nguy cơ, theo dõi và cấy máy phá rung (ICD) để phòng ngừa đột tử [2].
2. Định nghĩa
Van hai lá có cấu trúc giải phẫu khá phức tạp, dạng yên ngựa, và các thành phần không cùng nằm trong một mặt phẳng trong thì tâm thu. Sa van hai lá được định nghĩa là sa một hoặc cả hai lá van ≥ 2mm qua khỏi mặt phẳng vòng van, được xác định ở mặt phẳng đứng dọc (sagittal) của van hai lá.
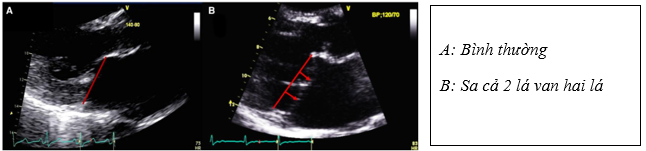
Hình 1. Van hai lá kèm có/ không sa van hai lá[2]
Hai nguyên nhân nguyên phát thường gặp nhất của sa van hai lá bao gồm: (1) thoái hóa nhầy van hai lá ( hay còn gọi bệnh Barlow) với đặc điểm thừa mô van, dài/ dày dây chằng, dãn và vôi hóa vòng van, thường ít nguy cơ đứt dây chằng; (2) khiếm khuyết xơ chun (fibroelastic deficiency) với đặc điểm dây chằng mỏng/ dài kèm nguy cơ cao đứt dây chằng gây sa van và hở van nặng [3].
Rối loạn nhịp do sa van hai lá được nhắc đến nhiều trong các nghiên cứu gần đây, và trong hướng dẫn của Hội tim mạch Châu Âu, các tác giả đã sử dụng thuật ngữ “phức hợp loạn nhịp do van hai lá” (arrhythmic mitral valve complex): được định nghĩa như sau: (1) tổn thương sa van hai kèm hoặc không kèm mất liên tục vòng van hai lá – cơ thất; (2) loạn nhịp thất bao gồm: thường xuyên (≥ 5% ngoại tâm thu thất) hoặc phức tạp ( nhịp nhanh thất không kéo dài, nhanh thất, rung thất); (3) không đi kèm bất kỳ tổn thương cơ chất nào gây loạn nhịp. Mức độ loạn nhịp càng nặng càng tăng nguy cơ tử vong, tăng nguy cơ cấy máy phá rung và triệt đốt ổ loạn nhịp.
Bảng 1. Phân loại mức độ loạn nhịp và nguy cơ tử vong [4]
| Mức độ | Tần suất & đặc điểm loạn nhịp | Nguy cơ tử vong |
| Nhẹ | ≥ 5% ngoại tâm thu thất
Cơn nhanh thất < 120 nhịp/ phút |
HR = 1.2 ( 0.68 – 2.14), p = 0.5 |
| Trung bình | Cơn nhanh thất 120 – 179 nhịp/ phút | |
| Nặng | Cơn nhanh thất ≥ 180 nhịp/ phút hoặc
Tiền sử nhanh thất/ rung thất dai dẳng |
HR = 2.94 (1.36 – 6.36), p = 0.006 |
3. Đặc điểm hình ảnh học sa van 2 lá gây loạn nhịp
Có nhiều yếu tố đưa đến tình trang loạn nhịp của sa van hai lá: như bất thường cơ chất, yếu tố khởi kích, cũng như rối loạn điều hòa thoáng qua. Những bất thường này được xác định dựa trên điện tâm đồ, Holter ECG, xét nghiệm sinh hóa và các đặc điểm hình ảnh phát hiện trên siêu âm cũng như trên cộng hưởng từ. Trong bài trình bày này, chúng tôi tập trung chủ yếu vào các đặc điểm hình ảnh của sa van hai lá gây loạn nhịp.
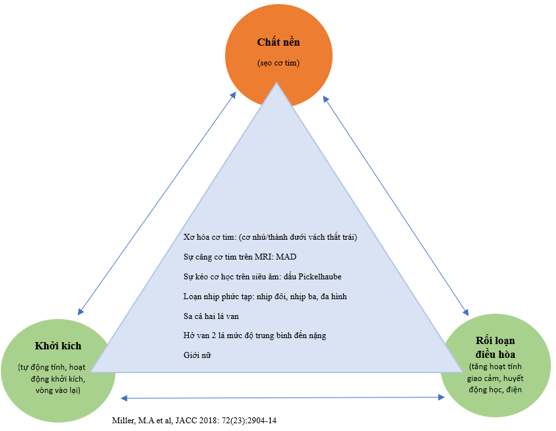
Hình 2. Đặc điểm tổn thương van hai lá và loạn nhịp[5]
Tổn thương hình thái van hai lá:
Các đặc điểm hình thái tổn thương loạn nhịp van hai lá bao gồm: MAD và thoái hóa nhầy van hai lá mức độ nặng (thừa mô van, sa cả hai lá van). Đây là kiểu hình đặc trưng của phức hợp van hai lá loạn nhịp (AMVP). Bệnh nhân có biểu hiện này có nguy cơ cao tiến triển đến loạn nhịp thất mà không phụ thuộc vào mức độ hở van.
Kiểu hình sa van hai lá và loạn nhịp nhĩ:
Sa van hai lá kèm dãn nhĩ trái làm gia tăng nguy cơ loạn nhịp nhĩ. Kết hợp thêm dãn nhĩ trái và rung nhĩ sẽ tăng nguy cơ tử vong, các yếu tố này độc lập với mức độ hở van và các thông số của thất trái.
MAD (mitral annulus disjunction): mất liên tục vòng van 2 lá và cơ thất trái là một trong những bất thường cấu trúc thường gặp gây ra tình trạng loạn nhịp ở bệnh nhân sa van hai lá. Bình thường, van hai lá hoạt động như một bản lề, tiếp xúc và cố định giữa cơ nhĩ và phần đáy thành dưới – bên cơ thất. Mất liên tục vòng van hai – cơ thất trái là tình trạng bất thường cấu trúc, theo đó vòng van hai lá bám thấp về mặt nhĩ, tách biệt với cơ thất trái taị vị trí lá sau van hai lá.
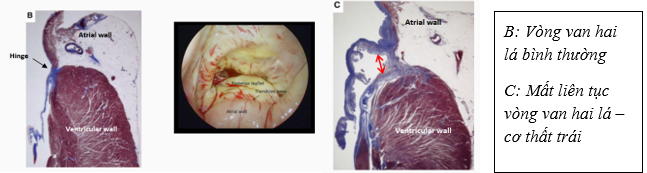
Hình 3. Giải phẫu mô học của van hai lá bình thường và mất liên tục vòng van hai lá – cơ thất
Tình trạng này được Hutchin và cộng sự phát hiện vào năm 1986 thông qua tử thiết 900 trường hợp, MAD ghi nhận chiếm đến 92% trong 25 bệnh nhân có sa van hai lá [6]. Tại thời điểm đó, MAD được cho rằng không liên quan đến những biến cố lâm sàng bất lợi, vì thế không được chú ý nhiều. Gần đây, theo thống kê dữ liệu nghiên cứu từ thư viện PUBMED, cho thấy sự gia tăng rõ rệt các nghiên cứu về MAD, và chỉ trong năm 2023 đã có hơn 130 nghiên cứu. Sự mới mẻ và tính thời sự của vấn đề này là: các nghiên cứu đã chỉ ra mối tương quan chặt chẽ giữa MAD và đột tử. Có nhiều giả thuyết về cơ chế xung quanh vấn đề này, tuy nhiên giả thuyết được đồng thuận nhiều nhất là MAD gây ra tình trang tăng động (hypermobility) và tăng thoái hóa nhầy (myxomatous degeneration) các lá van hai lá, dẫn đến tăng nguy cơ loạn nhịp và đột tử [7-10].
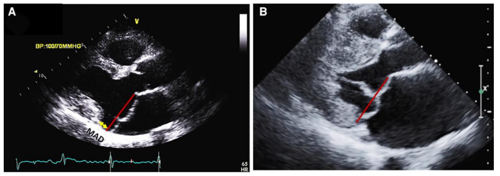
Hình 4. Mất liên tục vòng van hai lá – cơ thất trái[2]
Trên siêu âm tim, khi dùng Doppler xung cắt qua thành bên của van hai lá, có thể còn phát hiện những tổn thương khác. Dấu Picklehaube (dấu gai nhọn): được định nghĩa là gia tăng vận tốc đỉnh tâm thu thành bên van hai lá ≥ 16 cm/s.
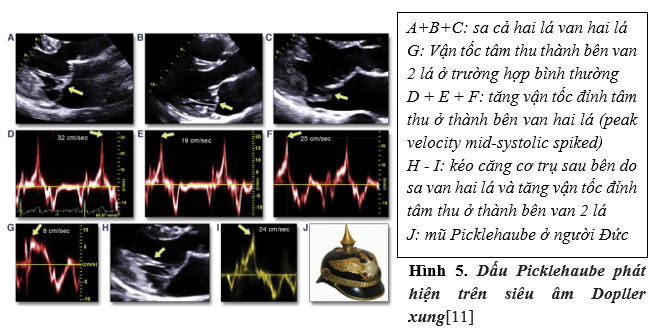
Hình 5. Dấu Picklehaube phát hiện trên siêu âm Dopller xung[11]
Trong nghiên cứu của tác giả Josept A Lavado và cộng sự trên 25 trường hợp bệnh Barlow kèm hở van hai lá mức độ nặng, đều thực hiện đo vận tốc đỉnh tâm thu qua thành bên vòng van 2 lá bằng Doppler xung[11]. Tác giả chia làm hai nhóm, 12 trường hợp có vận tốc đỉnh ≥ 16 cm/s, nhóm còn lại là < 16 cm/s và không có khác biệt giữa hai nhóm về mức độ dày lá van, thừa mô van, mức độ hở van và phân suất tống máu thất trái. Kết quả ghi nhận loạn nhịp ác tính (cơn nhanh thất/ rung thất) chiếm 67 % ở nhóm 1 và chỉ có 22% ở nhóm 2[11]. Nghiên cứu đưa ra kết luận rằng “dấu hiệu Pickelhaube” là một trong những dấu hiệu gợi ý kiểu hình loạn nhịp ác tính.
Ngoài ra, năm 1970 chụp tâm thất đồ ở những bệnh nhân sa van hai lá đã bắt đầu nhận thấy bất thường thất trái, như sự co kéo của vùng cơ thành sau dưới vào khoang thất trái, và được gọi là “ bàn chân ballet” (ballerina foot). Do đó, năm 1973 tác giả Gulotta và cộng sự đưa ra giả thuyết xem sa van hai lá như một bệnh lý cơ tim, gây ra bất thường co cơ và loạn nhịp.
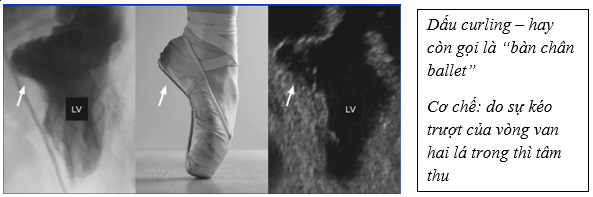
Hình 6. Dấu hiệu curling
TÀI LIỆU THAM KHẢO:
- Nalliah, C.J., et al., Mitral valve prolapse and sudden cardiac death: a systematic review and meta-analysis. 2019. 105(2): p. 144-151.
- Sabbag, A., et al., EHRA expert consensus statement on arrhythmic mitral valve prolapse and mitral annular disjunction complex in collaboration with the ESC Council on valvular heart disease and the European Association of Cardiovascular Imaging endorsed cby the Heart Rhythm Society, by the Asia Pacific Heart Rhythm Society, and by the Latin American Heart Rhythm Society. 2022. 24(12): p. 1981-2003.
- Vahanian, A., et al., 2021 ESC/EACTS Guidelines for the management of valvular heart disease: developed by the Task Force for the management of valvular heart disease of the European Society of Cardiology (ESC) and the European Association for Cardio-Thoracic Surgery (EACTS). 2022. 43(7): p. 561-632.
- Essayagh, B., et al., Presentation and outcome of arrhythmic mitral valve prolapse. 2020. 76(6): p. 637-649.
- Miller, M.A., et al., Arrhythmic mitral valve prolapse: JACC review topic of the week. 2018. 72(23 Part A): p. 2904-2914.
- Hutchins, G.M., G.W. Moore, and D.K.J.N.E.J.o.M. Skoog, The association of floppy mitral valve with disjunction of the mitral annulus fibrosus. 1986. 314(9): p. 535-540.
- Dejgaard, L.A., et al., The mitral annulus disjunction arrhythmic syndrome. 2018. 72(14): p. 1600-1609.
- Perazzolo Marra, M., et al., Morphofunctional abnormalities of mitral annulus and arrhythmic mitral valve prolapse. 2016. 9(8): p. e005030.
- Lee, A.P.-W., et al., Functional implication of mitral annular disjunction in mitral valve prolapse: a quantitative dynamic 3D echocardiographic study. 2017. 10(12): p. 1424-1433.
- Konda, T., et al., The analysis of mitral annular disjunction detected by echocardiography and comparison with previously reported pathological data. 2017. 15: p. 176-185.
- Muthukumar, L., et al., The Pickelhaube sign: novel echocardiographic risk marker for malignant mitral valve prolapse syndrome. 2017. 10(9): p. 1078-1080.
- Kitkungvan, D., et al., Myocardial fibrosis in patients with primary mitral regurgitation with and without prolapse. 2018. 72(8): p. 823-834.
- Han, Y., et al., Cardiovascular magnetic resonance characterization of mitral valve prolapse. 2008. 1(3): p. 294-303.
- Basso, C., et al., Arrhythmic mitral valve prolapse and sudden cardiac death. 2015. 132(7): p. 556-566.
- Constant Dit Beaufils, A.-L., et al., Replacement myocardial fibrosis in patients with mitral valve prolapse: relation to mitral regurgitation, ventricular remodeling, and arrhythmia. 2021. 143(18): p. 1763-1774.
- Oliveri, F., et al., Arrhythmic mitral valve prolapse: Diagnostic parameters for high‐risk patients: A systematic review and meta‐analysis. 2021. 44(10): p. 1746-1755.
- Basso, C., et al., Mitral Valve Prolapse, Ventricular Arrhythmias, and Sudden Death. 2019. 140(11): p. 952-964.
- Bui, A.H., et al., Diffuse myocardial fibrosis in patients with mitral valve prolapse and ventricular arrhythmia. 2017. 103(3): p. 204-209.







