Tóm tắt
Rung nhĩ gây tăng nguy cơ thuyên tắchuyết khốivà là yếu tố nguy cơ thường gặp nhất của đột quỵ do tim. Kháng vitamin K được sử dụng trong điều trị dự phòng đột quỵ ở bệnh nhân rung nhĩ từ những năm đầu của thập niên 1990.
Biên dịch: Thạc sĩ Bác sĩ Nguyễn Hoàng Hải
Thuốc có hiệu quả trong phòng ngừa đột quỵ do tim, tuy nhiên vẫn còn những hạn chế như tương tác với thuốckhác, với thức ăn, khởi đầu tác dụng chậm, nguy cơ xuất huyết và cần thực hiện xét nghiệm theo dõi INR. Những thuốc chống đông thế hệ mới ra đời thay thế thuốc kháng vitamin K trong phòng ngừa đột quỵ ở bệnh nhân rung nhĩ. Thuốc này đa phần là phân tử tổng hợp tác động lên thrombin (dabigatran etexillate) hoặc yếu tố Xa (rivaroxaban, apixaban, edoxaban, betrixaban, YM150). Những thuốc này có dược động học ổn định vì thế sử dụng liều cố định và không cần xét nghiệm theo dõi thường quỵ. Dabigatran etexilate, thuốc chống đông thế hệ mới dạng uống đầu tiên được FDA và cơ quan dược phẩm châu Âu chấp thuận trong điều trị phòng ngừa đột quỵ ở bệnh nhân rung nhĩ không do bệnh van tim, có hiệu quả và độ an toàn thay thế cho kháng vitamin K. Với sự hổ trợ của Regional Anticoagulation Working Group, nhóm chuyên gia đông cầm máu của châu Âu, chuyên gia về rung nhĩ, những thông tin hữu ích từ bài báo này giúp thầy thuốc có thể chọn lựa điều trị tối ưu trong thực hành lâm sàng.
Những điều cần biết
Có 3 thuốc chống đông thế hệ mới (dabigatran etexilate ức chế trực tiếp thrombin và rivaroxaban, apixaban ức chế trực tiếp Xa) đã được chứng minh có tác dụng phòng ngừa đột quỵ ở bệnh nhân rung nhĩ.
Những điểm mới
Với sự hổ trợ của Regional Anticoagulation Working Group, những vấn đề lâm sàng quan trọng có liên quan đến trị liệu dabigatran trong phòng ngừa đột quỵ ở bệnh nhân rung nhĩ không do van tim được trình bày chi tiết dưới đây. Những thông tin này giúp thầy thuốc chọn lựa điều trị thích hợp trong thực hành lâm sàng.
Giới thiệu:
Rung nhĩ chiếm khoảng 1-2% dân số thế giới và tần suất gia tăng theo tuổi, là dạng rối loạn nhịp kéo dài nhất. Rung nhĩ gia tăng nguy cơ thuyên tắc huyết khối và là nguyên nhân của đột quỵ do tim thường gặp nhất. Ước tính khoảng 15% đột quỵ xẩy ra ở bệnh nhân rung nhĩ, và cóđến1/3 đột quỵ ở người trên 80 tuổi.
Từ đầu thập niên 1990, kháng vitamin K là điều trị chuẩn để phòng ngừa đột quỵ ở bệnh nhân rung nhĩ. Thuốc rất hiệu quả trong phòng ngừa thuyên tắc từ tim (giảm nguy cơ tương đối 64% so với giả dược), tuy nhiên vẫn còn nhiều hạn chế như tương tác với các thuốc khác, với thực phẩm, khởi đầu và kết thúc tác dụng chậm, có biến chứng xuất huyết và cần theo dõi đông máu thường quy. Chính vì những hạn chế đó mà việc sử dụng kháng vitamin K còn thấp. Thậm chí ngay cả khi được kê toa, nồng độ thuốc kháng vitamin K thường nằm ngoài ngưỡng điều tri, ảnh hưởng đến kết quả trịliệuvà độ an toàncủathuốc.
Nhiều thuốc kháng đông thế hệ mới ra đời nhằm thay thế thuốc kháng vitamin K trong điều trị phòng ngừa đột quỵ ở bệnh nhân rung nhĩ. Phần lớn là phân tử nhỏ tác động lên thrombin (dabigatran etexilate) hoặc yếu tố Xa (rivaroxaban, apixaban, edoxaban, betrixaban, YM 150). Dựa trên đặc tính dược động học, thuốc sử dụng với liều cố định mà không cần theo dõi xét nghiệm thường quy. Đặc tính dược học của Dabigatran etexilate được mô tả trong bảng 1. Dabigatran etexilate đã được nhiều quốc gia như Hoa Kỳ, Canada, Nhật, liên minh châu Âu chấp thuận trong điều trị dự phòng đột quỵ ở bệnh nhân rung nhĩ. Những nghiên cứu thực hiện sau khi thuốc đã đưa vào thị trườngđánh giá lợi ích và nguy cơ của phương pháp điều trị mới trên một cộng đồng dân số rộng hơn và đa dạng hơn. GLORIA-AF (the Global Registry on Long-Term Oral Antithrombotic Treatment in Patients with Atrial Fibrillation) thu thập dữ liệu về độ an toàn và hiệu quả thuốc chống đông bao gồm kháng vitamin K và dabigatran etexilate trên 50 000 bệnh nhân mới được chẩn đoán rung nhĩ không do bệnh van tim có nguy cơ đột quỵ. Với sự hổ trợ của Regional Anticoagulation Working Group, nhóm chuyên gia đông cầm máu của châu Âu, chuyên gia về rung nhĩ đã xuất bản hướng dẫn về điều trị lâu dài dabigatran trong phòng ngừa đột quỵ ở bệnh nhân rung nhĩ không do bệnh van tim.
Bảng 1: Đặc tính dược học của Dabigatran
· Ức chế trực tiếp thrombin
· Gấp đôi tiền chất chuyển thành dạng dabigatran hoạt động.
· Hoạt tính sinh học: 6%
· Thời gian đạt nồng độ đỉnh (Cmax): 2 giờ
· Thời gian bán hủy: liều đơn 8-10 giờ, liều đa: 12-17 giờ.
· Gắn trực tiếp vào thrombin với ái lực cao và đặc hiệu.
· Hiệu quả chống đông được tiên đoán (không cần theo dõi đông máu).
· Liều cố định.
· Không tương tác với thực phẩm.
· Tương tác với thuốc khác: ít
· Bài tiết không đổi qua thận (thài trừ qua thận 85%)
Hiệu quả và tính an toàn của Dabigatran etexilate so với thuốc kháng vitamin K và những thuốc kháng đông thế hệ mới trong phòng ngừa đột quỵ ở bệnh nhân rung nhĩ.
Dabigatran etexilate trong nghiên cứu RE-LY
RE-LY là một thử nghiệm lâm sàng ngẫu nhiên so sánh hiệu quả không kém hơn giữa 2 thuốc Dabigatran (liều 110mg và 150mg uống 2 lần/ ngày) với warfarin mở nhãn để chỉnh liều sao cho INR đạt 2-3. Nghiên cứu thu nhận 18 113 bệnh nhân ở 951 trung tâm từ 44 quốc gia. Tuổi trung bình: 71 và giới nam 63,6%. Một nữa số bệnh nhân được điều trị với kháng vitamin K. Điểm số CHADS2 trung bình là 2,1 (trong đó tần suất bệnh nhân có điểm CHADS2:0-1, 2 hoặc 3-6 lần lượt là 31,9%, 35,6% và 32,5%). Thời gian theo dõi trung vị là 2 năm. Trong nhóm warfarin, thời gian đạt ngưỡng điều trị trung bình là 64%.
Hiệu quả và tính an toàn của nghiên cứu RE-LY được mô tả trong bảng 2. Cả 2 liều Dabigatran đều không kém hơn so với warfarin về hiệu quả phòng ngừa đột quỵ và thuyên tắc mạch hệ thống. Ngoài ra với liều 150 mg Dabigatrancóhiệu quả vượt trội so với warfarin trong giảm biến cố kết cục chính và giảm có ý nghĩa đột quỵ xuất huyết và đột quỵ thiếu máu. Liều 110 mg Dabigatran giảm có ý nghĩa đột quỵ xuất huyết và có hiệu quả bằng với warfarin trong phòng ngừa đột quỵ thiếu máu. Tỷ lệ nhồi máu cơ tim giữa 2 nhóm sử dụng dabigatran và warfarin tương đươngnhau.
Bảng 2: Hiệu quả và tính an toàn nghiên cứu RE-LY
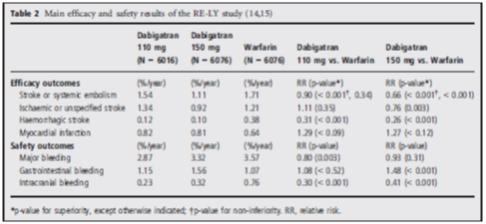
Đánh giá về tính an toàn (biến cố xuất huyết): cả 2 liều Dabigatran không kém hơn so với warfarin, và liều 110 mg vượt trội hơn so với warfarin về giảm biến cố xuất huyết. Ngoài ra tỷ lệ xuất huyết nặng và xuất huyết nội sọ giảm có ý nghĩa ở cả 2 liều Dabigatran so với warfarin. Tỷ lệ xuất huyết nội sọ lần lượt là 0,23%/năm, 0,32%/năm và 0,76%/năm tương ứng với liều 110mg, 150mg Dabigatran và warfarin (p<0,001).
Xuất huyết nội sọ là biến cố nặng trong điều trị kháng vitamin K và là biến cố liên quan đến thầy thuốc, do đó Dabigatran liều 110mg giúp làm giảm 70% nguy cơ tương đối biến cố này và liều 150mg làm giảm 59%, đây thật sự là lợi điểm to lớn của Dabigatran. Với liều Dabigatran 150 mg: tăng nguy cơ xuất huyết dạ dày, tuy nhiên nhóm 110mgkhông có hiện tượng này. Chứng khó tiêu thường xẩy ra ở cả 2 liều Dabigatran so với warfarin.
Gần đây 2 thử nghiệm lâm sàng pha III so sánh giữa rivaroxaban và apixaban, là những kháng đông dạng uống ức chế trực tiếp yếu tố Xa, với warfarin trong phòng ngừa đột quỵ nguyên phát ở bệnh nhân rung nhĩ không do van tim.
Rivaroxaban trong nghiên cứu ROCKET AF.
Nghiên cứu ROCKET AF (The Rivaroxaban Once Daily Oral Direct Factor Xa Inhibition Compared with Vitamin K Antagonism for Prevention of Stroke and Embolism Trial in Atrial Fibrillation) là một thử nghiệm lâm sàng mù đôi so sánh rivaroxaban 20mg mỗi ngày (15mg khi độ thanh thải creatinine 30-49 ml/phút) với warfarin có điều chỉnh liều. Có 14 264 bệnh nhân từ 1178 trung tâm trên 45 quốc gia tham gia nghiên cứu với tuổi trung bình là 73. Điểm CHADS2 trung bình là 3,47 (trong đó tỷ lệ điểm CHADS2 là 2 và từ 3-6 lần lượt là 13% và 87%). Trong nhóm warfarin, thời gianđạt ngưỡng điều trị trung bình là 55%.
Hiệu quả và tính an toàn của nghiên cứu ROCKET AF được mô tả trong bảng 3. Rivaroxaban không kém hơn so với warfarin trong đánh giá tiêu chí chính (đột quỵ hoặc thuyên tắc hệ thống) cũng như về tính an toàn (chảy máu lớn). Tỷ lệ nhồi máu cơ tim giữa 2 nhóm rivaroxaban và warfarin tương tự nhau. Tỷ lệ xuất huyết não giảm có ý nghĩa nhóm sử dụng rivaroxaban. Tỷ lệ xuất huyết nội sọ là 0,8%/năm và 1,2%/năm tương ứng nhóm rivaroxaban và warfarin (p<0,02).
Bảng 3: Hiệu quả và tính an toàn nghiên cứu ROCKET-AF
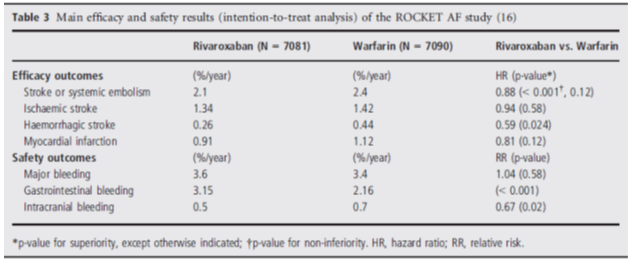
Rivaroxaban được chấp thuận điều trị phòng ngừa đột quỵ ở bệnh nhân rung nhĩ trên nhiều quốc gia như Hoa Kỳ, Canada, Nhật và châu Âu.
Apixaban trong nghiên cứu ARISTOTLE
Nghiên cứu ARISTOTLE (The Apixaban for Reduction in Stroke and Other Thromboembolic Events in Atrial Fibrillation) là thử nghiệm lâm sàng mù đôi so sánh giữa apixaban 5mg 2 lần/ngày (liều 2,5 mg 2 lần/ngày cho những bệnh nhân có từ 2 tiêu chuẩn sau trở lên: ≥ 80 tuổi, cân nặng ≤ 60kg hoặc creatinine huyết thanh ≥1,5 mg/dl) với warfarin có điều chỉnh liều. Có 18 201 bệnh nhân từ 1034 trung tâm trên 39 quốc gia được tuyển vào nghiên cứu, tuổi trung vị là 70, có 57% bệnh nhân điều trị kháng vitamin K. Điểm CHADS2 trung bình là 2,1 (trong đó tỷ lệ bệnh nhân có điểm CHADS2 ≤1, 2 hoặc ≥3 lần lượt là 34%, 35,8% và 30,2%). Thời gian theo dõi trung vị là 1,8 năm. Nhóm warfarin, thời gian đạt ngưỡng điều trịtrung bìnhlà 62%.
Hiệu quả và tính an toàn của nghiên cứu ARISTOTLE được mô tả trong bảng 4. Apixaban có hiệu quả vượt trội so với warfarin trong đánh giá tiêu chí chính (đột quỵ và thuyên tắc hệ thống) cũng như tính an toàn (chảy máu nặng theo tiêu chuẩn ISTH). Ngoài ra tử vong do mọi nguyên nhân giảm 11% (p<0,047). Tỷ lệ nhồi máu cơ tim giữa 2 nhóm tương tự nhau. Nhóm Apixaban giảm có ý nghĩa xuất huyết não so với nhóm warfarin. Tỷ lệ xuất huyết nội sọ là 0,33%/năm ở nhóm apixaban và 0,8% /năm ở nhóm warfarin (p<0,001).
Bảng 4: Hiệu quả và tính an toàn của nghiên cứu ARISTOTLE
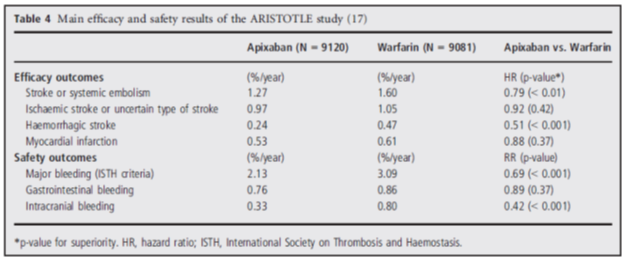
Apixaban gần đây được châu Âu và Hoa Kỳ chấp thuận trong điều trị phòng ngừa đột quỵ ở bệnh nhân rung nhĩ.
So sánh gián tiếp Dabigatran etexilate, rivaroxaban và apixaban trong phòng ngừa đột quỵ ở bệnh nhân rung nhĩ.
Một vài nghiên cứu so sánh gián tiếp Dabigatran etexilate (liều 150 mg 2 lần/ngày và 110 mg 2 lần/ngày), rivaroxaban, apixaban về hiệu quả và tính an toàn. Mặc dù không có những khác biệt rõ rệt về hiệu quả và tính an toàn của thuốc, tuy nhiên có một số điểm khác biệt. Ví dụ Dabigatran liều 150mg 2 lần/ngày có hiệu quả vượt trội so với rivaroxaban. Chảy máu nặng ở nhóm apixaban thấp hơn so với rivaroxaban và dabigatran liều 150mg 2 lần/ngày. Ngoài ra liều 110mg 2 lần/ngày của dabigatran cũng có chảy máu nặng ít hơn so với rivaroxaban. Tuy nhiên so sánh gián tiếp giữa các thử nghiệm lâm sàng nên sử dụng cẩn thận và cần có những nghiên cứu đối đầu trực tiếp để xác định lại những kết quả trên.
Sử dụng Dabigatran phòng ngừa đột quỵ ở bệnh nhân rung nhĩtrong thực hànhlâm sàng.
Như thế nào là trị liệu kháng vitamin K được kiểm soát tốt? Những lợi ích của trị liệu Dabigatran trên những bệnh nhân đang điều trị kháng vitamin K kiểm soát tốt.
Một bệnh nhân được gọi là kiểm soát tốt với trị liệu kháng vitamin K khi INR dao động rất ít (đạt mục tiêu INR trong hầu hết thời gian). TTR là tỷ lệ thời gian INR đạt ngưỡng điều trị, phản ánh chất lượng điều trị kháng đông. Tính TTR theo phương pháp Rosendaal. Điều trị kháng vitamin K kiểm soát tốt khi TTR > 70%.
Trong các nghiên cứu, TTR phản ánh tỷ lệ bệnh nhân ở trung tâm đạt và giữ ngưỡng điều trị. Có mối liên hệ chặt giữa TTR với hiệu quả và độ an toàn của điều trị kháng vitamin K. Tuy nhiên, trong thực hành lâm sàng kiểm soátINRthường kém. Một phân tích gộp với 67 nghiên cứu thực hiện trên 50 000 bệnh nhân được điều trị với kháng vitamin K, Walraren và cộng sự nhận thấy TTR trung bình là 66,4% trong thử nghiệm lâm sàng ngẫu nhiên, 65,6% ở các trung tâm kháng đông và 57% trong dân số chung. Một phân tích gộp khác tại Hoa Kỳ cho kết quả TTR trung bình là 63% ở trung tâm kháng đông so với trong dân số chung là 51%. Một trong những lợi điểm của thuốc kháng đông thế hệ mới là đặc tính dược động học ổn địnhvới liều cố định mà không cần thực hiện xét nghiệm theo dõi thường quy.
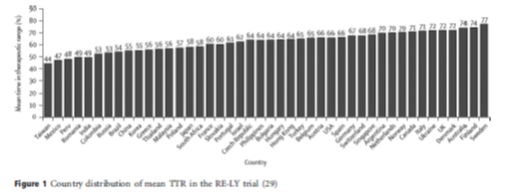
Phân tích dưới nhóm của nghiên cứu RE-LY khảo sát mối liên hệ giữa biến cố kết cục và tỷ lệ thời gian đạt ngưỡng điều trị trung bình của mỗi trung tâm(cTTR)ở bệnh nhân điều trị với warfarin. Bốn tứ phân vị của cTTR được chia như sau: <57,1%; 57,1-65,6%; 65,5-72,6% và >72,6%. Thời gian trung bình của cTTR 44-77% (hình 1). Không có tương tác có ý nghĩa giữa cTTR và phòng ngừa đột quỵ, thuyên tắc hệ thống của dabigatran với warfarin. Có sự tương tác có ý nghĩa giữa cTTR và chảy máu nặng khi so sánh dabigatran liều 150 mg với warfarin, chảy máu ít hơn khi cTTR thấp và chảy máu nhiều hơn khi cTTR cao, trong khi đó tỷ lệ chảy máu lớn ở nhóm dabigatran 110mg thấp hơn so với warfarin bất chấp cTTR. Lợi điểm của dabigatran là với liều 150mg giảm đột quỵ và liều 110mg giảm xuất huyết bất kể kiểm soát INR của trung tâm. Tỷ lệ xuất huyết nội sọ thấp hơn ở nhóm dabigatran so với warfarin bất kể cTTR.Ưuđiểm của dabigatran là giảm xuất huyết nội sọ khi so sánh với nhóm warfarin được kiểm soát tốt.
Hình 1: Thời gian đạt ngưỡng điều trị trung bình trong thử nghiệm RE-LY theo từng quốc gia
Trong điều trị kháng vitamin K, hiệu quả chống đông không ổn định trong vài tuần khởi đầu điều trị, nguy cơ đột quỵ và xuất huyết thường xẩy ra trong giai đoạn này. Do đó điều quan trọng là phải thu nhận những bệnh nhân khởi đầu điều trị kháng vitamin K để so sánh với những bệnh nhân đang điều trị với kháng vitamin K và những bệnh nhân điều trị kháng đông thế hệ mới. Thử nghiệm lâm sàng RE-LY thu nhận cả những bệnh nhân mới điều trị kháng vitamin K và những bệnh nhân đang điều trị kháng vitamin K.
So sánh tiền căn sử dụng kháng vitamin K ở nhóm dabigatran 110mg: biến cố tim mạch và tiêu chí kết hợp:xuất huyết đe dọa tính mạng, đột quỵ mất chức năng và tử vong thường ít gặp ở nhóm tiền căn sử dụng kháng vitamin K. Tiền căn sử dụng kháng vitamin K không ảnh hưởng đến lợi ích của dabigatran so với warfarin.
Những bệnh nhân nào phù hợp sử dụng Dabigatran? Cách chọn lựa liều phù hợp cho từng bệnh nhân.
Phần lớn bệnh nhân rung nhĩ cần điều trị kháng đông đều thích hợp sử dụng dabigatran. Hai lý do chính để sử dụng dabigatran là hiệu quả vượt trội trong phòng ngừa đột quỵ ở liều 150mg, và giảm 2/3 tỷ lệ xuất huyết nội sọ ở cả 2 liều 110mg và 150mg. Ngoài ra khi sử dụng dabigatran không cần phải theo dõi các xét nghiệm thường quy như điều trị kháng vitamin K. Chọn lựa dabigatran ở bệnh nhân mới chẩn đoán, không dung nạp với điều trị kháng vitamin K, kiểm soát kém với điều trị kháng vitamin K, từ chối điều trị kháng vitamin K hoặc bệnh nhân có tiền căn đột quỵ hoặc các biến cố thuyên tắc khác khi đang được điều trị với kháng vitamin K.
Chọn liềuđiều trịdabigatran tùy từng bệnh nhân, dựa vào đặc tính hiệu quả vượt trội ở liều 150mg và độ an toàn cao của liều 110mg. Các bác sĩ thường lo lắng về tính an toàncủathuốc nên có xu hướng sử dụng liều thấp. Tuy nhiên với hiệu quả vượt trội trong phòng ngừa đột quỵ, do đó nên sử dụng liều cao nếu không có các yếu tố nguy cơ gây chảy máu. Những yếu tố cần đánh giá khi chọn liều thấp dabigatran: nguy cơ thuyên tắc, nguy cơ chảy máu, tương tác thuốc, tuổi và chức năng thận (CrCl 30-50ml/ph). Bệnh nhân suy thận nặng (CrCl <30ml/ph) chống chỉ định điều trị dabigatran. Đánh giá chức năng thận trước điều trị dabigatran, cần theo dõi chức năng thận trên lâm sangtrong quá trình điều trị. Ở bệnh nhân bệnh thận mạn mức độ trung bình và trên 75 tuổi, nên đánh giá chức năng thận ít nhất là 1 lần mỗi năm.
Nghiên cứu RE-LY có 7258 bệnh nhân ≥75 tuổi và 3505 bệnh thận mạn mức độ trung bình. Không có sự tương tác có ý nghĩa giữa tuổi hoặc chức năng thận với trị liệu dabigatran trong đánh giá các biến cố kết cục chính bao gồm đột quỵ và thuyên tắc hệ thống. Tỷ lệ chảy máu lớn gia tăng theo tuổi và có sự tương tác có ý nghĩa giữa tuổi và trị liệu dabigatran, do đó làm giảm đi lợi ích thuốc trên người bệnh. Đối với bệnh nhân < 75 tuổi, cả 2 liều dabigatran giảm chảy máu. Bệnh nhân ≥ 75 tuổi, tỷ lệ chảy máu lớn giữa 2 nhóm dabigatran 110mg và warfarin là tương tự nhau, tuy nhiên ở nhóm 150mg thì nguy cơ chảy máu cao hơn. Mối tương tác giữa chức năng thận và điều trị biến mất sau khi hiệu chỉnh theo tuổi. Không có mối tương tác giữa tuổi hoặc chức năng thận và lợi ích của dabigatran so với warfarin trong giảm đột quỵ xuất huyết. Lợi ích của dabigatran so với warfarin trong phòng ngừa đột quỵ độc lập với tuổi và chức năng thận. Lợi ích của dabigatran so với warfarin là giảm xuất huyết ngoài sọ, lợi điểm này bị giảm đi theo tuổi, trong khi đó lợi ích của dabigatran trong việc giảm đột quỵ xuất huyết vẫn còn, ngay cả ở bệnh nhân lớn tuổi.
Bệnh nhân > 80 tuổi khi điều trị phối hợp dabigtran và verapamil thì nên dùng dabigatran liều thấp. Bệnh nhân tuổi 75-80, nên sử dụng liều cao, tuy nhiên việc sử dụng liều thấp nên cân nhắc từng bệnh nhân nếu nguy cơ thuyên tắc ít hoặc nguy cơ chảy máu cao. Bệnh nhân viêm dạ dày hoặc trào ngược dạ dày thực quản nên điều trị với liều thấp. Bệnh nhân bệnh thận mạn mức độ trung bình (CrCl 30-50 ml/phút) liều khuyến cáo 150 mg 2 lần/ngày, tuy nhiên nên xem xét liều thấp hơn nếu nguy cơ cao chảy máu.
Tương tác giữa dabigatran và thuốc khác?
Dabigatran ít tương tác với các thuốc khác. Thuốc không chuyển hóa qua hệ CYP P450. Tiền chất của dabigatran là chất vận chuyển P-glycoprotein, do đó tương tác với thuốc ức chế mạnh hoặc thuốc tạo ra P-gp. Các thuốc tương tác được mô tả trong bảng 5. Sử dụng đồng thời các thuốc atorvastatin, diclofenac, pantoprazole, clopidogrel và digoxin: không cần chỉnh liều.
Bảng 5: Tương tác Dabigatran với các thuốc khác
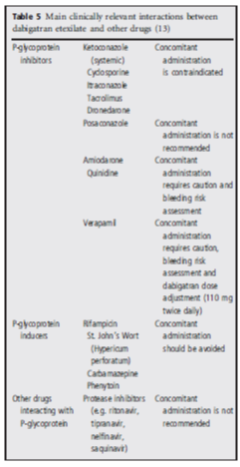
Thận trọng khi dùng chung dabigatran với thuốc kháng viêm non-steroid, thuốc chống kết tập tiểu cầu, ức chế tái hấp thu serotonin chọn lọc hoặc ức chế tái hấp thu serotonin- norepinephrine.
Dùng chung với thuốc ức chế bơm proton không chắc làm giảm hiệu quả của dabigatran.
Cách xử trí bệnh nhân đang điều trị dabigatran vào hội chứng vành cấp. Xử trí bệnh nhân rung nhĩ cần can thiệp mạch vành?
Hội chứng vành cấp xẩy ra trên bệnh nhân đang điều trị với dabigatran cần được chụp và can thiệp mạch vành sớm. Tạm ngừng dabigatran trong giai đoạn cấp, tuy nhiên không nên ngưng kháng đông ở bệnh nhân nguy cơ trung bình đến cao.
Sau can thiệp mạch vành qua da, điều trị kháng kết tập tiểu cầu kép (aspirin và clopidogrel) là bắt buộc, bệnh nhân rung nhĩ nên sử dụng 3 loại thuốc bao gồm 2 thuốc kháng kết tập tiểu cầu và 1 thuốc kháng đông đường uống.
Dùng phối hợp kháng vitamin K với 1 hoặc 2 thuốc kháng kết tập tiểu cầu có nguy cơ tăng chảy máu lớn so với đơn trị liệu. Tuy nhiên kháng đông dạng uống giúp cải thiện tiên lượng (giảm tử vong và các biến cố tim mạch chính) ngay cả ở bệnh nhân có nguy cơ cao bị xuất huyết. Trong nghiên cứu RE-LY, bệnh nhân sử dụng warfarin hoặc dabigatran khi phối hợp với aspirin hoặc clopidogrel hoặc cả 2 thuốc kháng kết tập tiểu cầu sẽ gây tăng nguy cơ chảy máu lớn. Trong nghiên cứu có 1000 bệnh nhân điều trị phối hợp với cả 2 thuốc aspirin và clopidogrel, tỷ lệ chảy máu lớn của nhóm dabigatran 110mg, dabigatran 150mg và warfarin lần lượt là 4,72%; 4,66% và 5,21%. Trong giai đoạn điều trị 3 thuốc, liều thấp dabigatran (110mg 2 lần/ngày) là phù hợp, theo khuyến cáo của châu Âu và Bắc Mỹ, nếu sử dung warfarin thay thế nên chỉnh liều cho INR đạt ở mức thấp nhất của ngưỡng điều trị (2-2,5). Cả 2 khuyến cáo này đều nhấn mạnh làcần phải giảm thời gian sử dụng 3 thuốc khi có thể để giảm nguy cơ chảy máu. Tuy nhiên các khuyến cáo ở Bắc Mỹ đưa ra thời gian sử dụng 3 thuốc dài hơn châu Âu để giảm nguy cơ thuyên tắc. Cả 2 khuyến cáo đều thống nhất khuyên nên dùng stent thường thay cho stent thuốc ở bệnh nhân nguy cơ chảy máu. Cần có những nghiên cứu để đánh giá hiệu quả và tính an toàn của dabigatran khi phối hợp với kháng kết tập tiểu cầu kép.
Có sự khác biệt về tỷ lệ nhồi máu cơ tim giữa 2 nhóm dabigatran và kháng vitamin K trong nghiên cứu RE-LY?
Trong bảng báo cáo đầu tiên nghiên cứu RE-LY:tỷ lệ nhồi máu cơ tim nhóm dabigatran cao hơn có ý nghĩa so với warfarin. Tuy nhiên kết quả phân tích được thảo luận với FDA, đưa thêm vào dữ liệu nhồi máu cơ tim yên lặng (mới xuất hiện sóng q trên điện tâm đồ) thì không thấy khác biệt giữa 2 nhóm dabigatran và warfarin. Phân tích tỷ lệ nhồi máu cơ tim và các biến cố liên quan đến thiếu máu cơ tim như đau thắt ngực không ổn định, tử vong tim mạch, ngưng tim, phẫu thuật bắc cầu và can thiệp mạch vành qua da. Không có sự khác biệt có ý nghĩa thống kê về tỷ lệ nhồi máu cơ tim, biến cố thiếu máu cơ tim giữa 2 nhóm dabigatran và warfarin. Tiêu chí phối hợp bao gồm đột quỵ, thuyên tắc mạch hệ thống, nhồi máu cơ tim, đau thắt ngực không ổn định, tử vong tim mạch, ngừng tim, phẫu thuật bắc cầu, can thiệp mạch vành qua da và chảy máu lớn xẩy ra nhóm dabigatran ít hơn so với warfarin (với liều 150 mg thì sự khác biệt có ý nghĩa thống kê).
Phân tích gộp đánh giá nguy cơ nhồi máu cơ tim hoặc hội chứng mạch vành cấp ở 7 thử nghiệm lâm sàng ngẫu nhiên so sánh giữa dabigatran và warfarin, enoxaparin hoặc giả dược trong phòng ngừa đột quỵ ở bệnh nhân rung nhĩ, phòng ngừa thuyên tắc tĩnh mạch ở bệnh nhân sau phẫu thuật chấn thương chỉnh hình, điều trị thuyên tắc tĩnh mạch và phòng ngừa các biến cố tim mạch ở bệnh nhân hội chứng mạch vành cấp. Nguy cơ nhồi máu cơ tim và hội chứng mạch vành cấp ở nhóm dabigatran so với các điều trị chuẩn kháclà không tăng. Mặc dù có sự gia tăng nguy cơ tương đối là 33%, nhưng mức tăng nguy cơ tuyệt đối là rất thấp 0,27%. Trong 6 nghiên cứu có đánh giá tử vong cho thấy tử vong toàn bộ ở nhóm dabigatran thấp hơn so với điều trị khác.
Warfarin có hiệu quả trong phòng ngừa tái nhồi máu ở bệnh nhân có tiền căn nhồi máu cơ tim. Do đó giải thích hợp lý cho gia tăng tương đối biến cố hội chứng vành cấp của dabigatran so với warfarin là không phải dabigatran làm gia tăng biến cố mạch vành mà do warfarin có tác dụng bảo vệ tốt hơn ở nhóm bệnh nhân nguy cơ cao.
Năm 2012, hội tim mạch châu Âu cập nhật điều trị rung nhĩ đã ra hướng dẫn đối với bệnh nhân rung nhĩ đang điều trị bằng dabigatran nếu xẩy ra hội chứng vành cấp nên xem xét dùng kháng vitamin K hoặc ức chế Xa, mặc dù có rất ít bằng chứng ủng hộ cho cách tiếp cận này. Trong nghiên cứu RE-LY số lượng bệnh nhân có tiền sử bệnh mạch vành hoặc tiền sử nhồi máu cơ tim là 5650 bệnh. Hiệu quả của dabigatran so với warfarin là giống nhau giữa nhóm có tiền sử bệnh mạch vành, tiền sử nhồi máu cơ tim so với nhóm còn lại.
Cách xử trí bệnh nhân đang điều trị với dabigatran vào đột quỵ thiếu máu não.
Bệnh nhân đang điều trị dabigatran có thể bị đột quỵ thiếu máu não cấp tính.Kinh nghiệm lâm sàng sử dụng tiêu sợi huyết trên bệnh nhân này còn rất ít: vài trường hợp đơn lẻ được báo cáo. Nếu bệnh nhân có aPTT kéo dài không nên dùng rtPA tĩnh mạch. TT và ECT là những cận lâm sàng cần thiết để đánh giá tình trạng đông máu của bệnh nhân đang điều trị với dabigatran (không dùng INR để đánh giá), từ đó xem xét chỉ định dùng tiêu sợi huyết.
Sử dụng lại dabigatran sau cơn thoáng thiếu máu não, nếu đột quỵ nhẹ đến trung bình thì sử dụng lại sau 3-5 ngày, đột quỵ nặng thì sau 10 ngày.
Cách sử dụng dabigatran ở bệnh nhân chuyển nhịp bằng sốc điện hoặc bằng thuốc.
Chuyển nhịp ở bệnh nhân rung nhĩ (sốc điện hoặc thuốc) có mối tương quan với tăng nguy cơ huyết khối thuyên tắc. Trong nghiên cứu RE-LY, chuyển nhịp là trị liệu ngẫu nhiên. Đề cương nghiên cứu khuyến cáo duy trì thuốc trong chuyển nhịp. Nên thực hiện siêu âm tim qua thực quản. Tất cả bệnh nhân chuyển nhịp trong nghiên cứu RE-LY được phân tích dưới nhóm. Tổng số 1983 lần chuyển nhịp thực hiện trên 1270 bệnh nhân. Siêu âm tim qua thực quản thực hiện rất ít (165/647 ở nhóm dabigatran 110mg, 162/672 ở nhóm dabigatran 150mg và 88/664 ở nhóm warfarin). Tỷ lệ đột quỵ và chảy máu lớn trong vòng 30 ngày sau chuyển nhịp ở 2 liều dabigatran thấp hơn so với warfarin. Như vậy tiếp tục sử dụng dabigatran ở những bệnh nhân cần chuyển nhịp là khá an toàn.
Sử dụng dabigatran 2 lần/ngày có liên quan đến hiệu quả và độ an toàn của thuốc?
Dabigatran sử dụng 2 lần/ngày là một trong những lý do cải thiện hiệu quả và độ an toàn so với warfarin. Về dược động học: dùng dabigatran 2 lần/ngày nồng độ thuốc ít dao động, do đó giảm nguy cơ thuyên tắc và chảy máu. Tuy nhiên dùng 2 lần/ngày làm giảm tuân trị. Về số lần dùng thuốc trong bệnh lý mãn tính, bệnh nhân dùng 1 lần/ngày có 2-44% tuân trị hơn so với dùng 2 lần/ngày. Sự tuân trị trong điều trị dự phòng thường gặp khó khăn, do đó các thầy thuốc cần theo dõi cẩn thận sự tuân trị của trị liệu dabigatran. Khái niệm tuân trị đối với bệnh nhân rung nhĩ điều trị kháng đông phát triển dựa theo y văn và tập trung vào nhóm bệnh nhân. Quá trình này cần có những tác động để cải thiện tuân trị như giáo dục bệnh nhân, thay đổi hành vi của người bệnh.
Cách xử trí chứng khó tiêu ở bệnh nhân điều trị với dabigatran.
Nghiên cứu RE-LY: chứng khó tiêu tăng có ý nghĩa ở cả 2 liều dabigatran so với warfarin (11,8% với dabigatran 150 mg 2 lần/ngày, 11,3% với dabigatran 110mg 2 lần/ngày và 5,8% với warfarin; p<0,001). Tác dụng phụ này là do lõi acid tartaric của dabigatran (pH càng thấp càng làm tăng hấp thu thuốc). Mặc dù có gia tăng xuất huyết tiêu hóa với liều 150mg dabigatran so với warfarin (RR=1,48; p<0,001), tuy nhiên ở liều 110mg dabigatran không khác biệt (RR= 1,08; P=0,52), nhưng không thiết lập được mối liên quan giữa chứng khó tiêu và nguy cơ xuất huyết tiêu hóa.
Do đó dabigatran nên được uống sau ăn no hoặc với nhều nước. Sucralfate hoặc những thuốc làn tăng pH dạ dày (kháng acid, ức chế bơm proton) sẽ có ích. Nếu chứng khó tiêu nhiều và không có nguyên nhân khác ngoài thuốc gây ra, nên chuyển sang chế độ trị liệu khác.
Cách xử trí chảy máu lớn ở bệnh nhân điều trị dabigatran. Cách nào trung hòa hiệu quả kháng đông của dabigatran?
Xử trí chảy máu ở bệnh nhân dùng dabigatran bao gồm ngưng thuốc và điều trị nâng đỡ. Không có chất đối kháng đặc hiệu cho dabigatran. Xác định nguồn chảy máu và xử trí bằng cách theo dõi độ nặng và vị trí chảy máu. Điều quan trọng là phải lưu ý lượng nước tiểu vì dabigatran đào thải qua thận. Nồng độ dabigatran trong huyết tương giảm đi tương đối nhanh ở bệnh nhân có chức năng thận bình thường vì thời gian bán hủy tương đối ngắn và nguy cơ chảy máu ít xẩy ra sau 12 giờ của liều cuối. Trong thời gian chờ đợi, điều trị nâng đỡ để kiểm soát lượng máu mất. Trường hợp xuất huyết nặng hoặc đe dọa tính mạng nên lọc thận, dabigatran sẽ được lọc ra vì thuốc ít gắn vào protein. Một số điều trị: yếu tố VII hoạt hóa recombinant hoặc prothrombin complex có thể sử dụng mặc dù lợi ích và đánh giá nguy cơ- lợi ích chưa được thiết lập.
Cách điều trị tiếp tục dabigatran ở bệnh nhân rung nhĩ cần phẫu thuật- thủ thuật.
Bệnh nhân cần phẫu thuật nên ngưng dabigatran. Thời gian ngưng tùy thuộc vào độ phức tạp của phẫu thuật, nguy cơ chảy máu và chức năng thận (bảng 6).
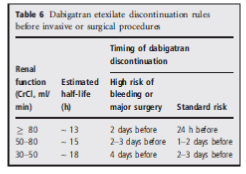
Nếu chức năng thận bình thường, sau 24 giờ ngưng thuốc nồng độ huyết thanh sẽ giảm đến khoảng 25% nồng độ thuốc ổn định, sau 36 giờ còn 12-15% và sau 48 giờ còn 5-10% . Bệnh nhân suy chức năng thận trung bình cần có thời gian ngưng thuốc dài hơn trước phẫu thuật. Điều quan trọng là phải đánh giá tình trạng đông máu trước phẫu thuật.
Nếu cần thực hiện can thiệp cấp cứu nên ngưng dabigatran. Nếu trì hoãn được thì nên trì hoãn cho đến 12 giờ sau liều thuốc cuối. Nếu không thể trì hoãn, nguy cơ chảy máu tăng theo tính chất cấp cứu của phẫu thuật.
Khác với điều trị kháng vitamin K, dabigatran không cần trị liệu bắc cầu với heparin trọng lượng phân tử thấp vì thuốc có thời gian khởi đầu tác động nhanh.
Kinh nghiệm điều trị dabigatran cho bệnh nhân rung nhĩ cắt đốt còn ít. Lakkireddy và cộng sự báo cáo dùng dabigatran (ngưng dabigatran vào buổi sáng thủ thuật) có liên quan với biến cố chảy máu và thuyên tắc nhiều hơn so với trị liệu warfarin không gián đoạn. Theo Kaseno và cộng sự: dabigatran 110mg 2 lần/ngày không có biến chứng thuyên tắc và ít chảy máu hơn so với warfarin. Winkle và cộng sự ngưng dabigatran 36-60 giờ trước thủ thuật tùy theo chức năng thận: không có chảy máu cũng như không có biến cố thuyên tắc huyết khối cho đến 30 ngày sau thủ thuật. Những khuyến cáo gần đây đề nghị không cần ngưng kháng đông ở bệnh nhân rung nhĩ đang điều trị với kháng vitamin K khi cắt đốt. Đối với bệnh nhân điều trị dabigatran, cần thêm nghiên cứu đánh giá hiệu quả và tính an toàn.
Xét nghiệm theo dõi dabigatran trong những trường hợp ngoại lệ.
Dabigatran có đặc tính dược động học ổn định vì vậy không cần làm xét nghiệm đông máu theo dõi thường quy. Tuy nhiên trong một số trường hợp đặc biệt (quá liều, bệnh nhân trong tình trạng cấp cứu), nên tiến hành đánh giá đông máu.
Xét nghiệm TT đánh giá hoạt động thrombin trong huyết tương mẫu và cho phép đánh giá hoạt động ức chế thrombin trực tiếp. Xét nghiệm này thực hiện được ở nhiều bệnh viện.
TT có mối liên quan chặt với nồng độ dabigatran. Xét nghiệm TT tùy thuộc vào dụng cụ đo và thrombin. Do đó khuyến cáo nên đo bằng Hemoclot Thrombin Inhibitor (Hyphen Biomed, Neuville-sur-Oise, Pháp) với lấy chuẩn ổn định, chuẩn dabigatran để tính nồng độ dabigatran tốt hơn là chỉ dựa vào TT đơn thuần.
Xét nghiệm aPTT đánh giá con đường đông máu nội sinh. Thời gian aPTT kéo dài khi nồng độ dabigatran tăng, nhưng đường cong đáp ứng nồng độ aPTT là đường cong không tuyến tính và dẹt khi nồng độ cao. Xét nghiệm aPTT đánh giá hoạt động đông máu.
Xét nghiệm PT và INR đại diện cho thời gian đông máu trong con đường đông máu ngoại sinh. Dabigatran ít ảnh hưởng đến PT và INR, do đó không xét nghiệm INR theo dõi.
Xét nghiệm ACT (activated clotting time) là xét nghiệm định lượng dựa trên nguyên lý cơ bản tương tự aPTT. Xét nghiệm này đo hiệu quả kháng đông của heparin không phân đoạn ở bệnh nhân phẫu thuật bắc cầu hoặc can thiệp mạch vành qua da. Có rất ít dữ liệu về ACT và dabigatran.
Xét nghiệm ECT là xét nghiệm đặc hiệu cho thành lập thrombin; đo trực tiếp hoạt động ức chế thrombin. Có mối tương quan tuyến tính giữa ECT dài và nồng độ dabigatran huyết tương. Do đó ECT là công cụ nghiên cứu. Phát triển bộ kit thương mại giúp cải thiện khả năng sử dụng tiện lợi và khả thi của xét nghiệm này.
Tóm lại, PT không dùng để đánh giá hiệu quả chống đông của dabigatran, aPTT giúp phát hiện dabigatran nhưng không đánh giá được nồng độ, xét nghiệm ức chế thrombin Hemoclot và ECT là xét nghiệm đánh giá hiệu quả chống đông của dabigatran.
Kết luận
Kháng vitamin K có hiệu quả cao trong phòng ngừa đột quỵ ở bệnh nhân rung nhĩ. Tuy nhiên, với những hạn chế của thuốc như tương tác với nhiều loại thực phẩm và với thuốc khác, cần xét nghiệm theo dõi đông máu thường quy để chỉnh liều, do đó thuốc thường ít được sử dụng và chưa dùng đến liều tối ưu. Thuốc kháng đông đường uống thế hệ mới hiệu quả tương tự kháng vitamin K, nguy cơ chảy máu ít hơn, không tương tác với thực phẩm và ít tương tác với thuốc khác, không cần xét nghiệm theo dõi thường quy, đã mở ra một kỷ nguyên mới cho điều trị phòng ngừa các biến cố thuyên tắc huyết khối trên bệnh nhân rung nhĩ. Dabigatran, thuốc chống đông đường uống thế hệ mới đầu tiên được FDA và cơ quan dược phẩm châu Âu chấp thuận, hiệu quả và độ an toàn có thể thay thế kháng vitamin K. Những thông tin trên giúp thầy thuốc chọn lựa điều trị tối ưu trong thực hành lâm sàng.







