1. Mở đầu
Các khuyến cáo gần đây hướng dẫn sử dụng thuốc kháng kết tập tiểu cầu kép (KKTTCK) với thời gian kéo dài từ 6-12 tháng sau đặt stent phủ thuốc (DES: drug-eluting stent) để phòng ngừa huyết khối gây tắc trong stent mạch vành và kéo dài 1 năm sau biến cố hội chứng mạch vành cấp (HCMVC)1,2.
ThS. BS. Trương Phi Hùng
Giảng viên Bộ môn Nội Đại học Y Dược TP.HCM
Gần đây, nhiều thử nghiệm lâm sàng đã chỉ ra các chiến lược sử dụng KKTTCK trong nhiều tình huống lâm sàng khác nhau, và từ kết quả của các nghiên cứu (NC) thử nghiệm lâm sàng này có thể tác động đến việc đưa ra các khuyến cáo sử dụng thuốc KKTTCK của các hội trong thời gian sắp tới cũng như ảnh hưởng đến thực hành lâm sàng hàng ngày.
2. Khi nào bắt đầu điều trị với KKTTCK ở bệnh nhân HCMVC?
2.1. HCMVC không ST chênh lên
Khởi đầu điều trị với thuốc ức chế thụ thể P2Y12, sau khi đã sử dụng aspirin và kháng đông ở bệnh nhân HCMVC không ST chênh lên-dựa trên nghiên cứu thử nghiệm lâm sàng CURE (Clopidogrel in Unstable Angina to Prevent Recurrent Events), nghiên cứu này đánh giá hiệu quả của clopidogrel trong điều trị nội khoa bệnh nhân HCMVC không ST chênh lên. Kết quả của NC CURE ghi nhận: Clopidogrel làm giảm nguy cơ tử vong tim mạch, nhồi máu cơ tim (NMCT), hoặc đột quị khoảng 20%. (bảng 1)3
Clopidogrel là một tiền chất, nên cần được chuyển hóa sang dạng có hoạt tính, vì thế có sự lo lắng cho rằng khi bắt đầu sử dụng clopidogrel ở thời điểm can thiệp mạch vành qua da thì hiệu quả kháng tiểu cầu của clopidogrel có thể không đủ. Ủng hộ cho quan điểm này bắt nguồn từ phân tích dưới nhóm của NC CURE. Trong 21% dân số nghiên cứu được đưa vào can thiệp mạch vành, nhóm bệnh nhân (BN) này đã được phân nhóm ngẫu nhiên sử dụng clopidogrel trước can thiệp mạch vành (trước khi vào phòng thông tim) so với nhóm chứng (chỉ bắt đầu sử dụng clopidogrel khi có can thiệp, tại phòng thông tim). Nhóm bệnh nhân sử dụng clopidogrel trước can thiệp mạch vành ghi nhận có giảm 30% nguy cơ tương đối về tiêu chí gộp của tử vong tim mạch, NMCT, và tái thông mạch máu đích khẩn ở thời điểm 30 ngày sau can thiệp mạch vành qua da.4 Tuy nhiên chú ý rằng thời gian trung bình để BN được thông tim chụp và can thiệp mạch vành là 10 ngày. Mặc dù các NC tiếp theo sau đó đưa ra các kết luận còn tranh cãi (bảng 1)5-7, một phân tích gộp ACTION PCI về các thử nghiệm lâm sàng ngẫu nhiên có đối chứng cho thấy điều trị trước với clopidogrel giúp làm giảm 23% các biến cố tim mạch chính [khoảng tin cậy (KTC) (CI) 95%: 11–34%;P<0.001], chủ yếu giảm biến cố NMCT quanh thời điểm can thiệp mạch vành qua da. Tuy nhiên có tăng biến cố chảy máu nặng, nhưng không có sự khác biệt về tỷ lệ tử vong do mọi nguyên nhân. 8
Nghiên cứu ACCOAST là thử nghiệm lâm sàng ngẫu nhiên đầu tiên so sánh hiệu quả của điều trị trước với ức chế thụ thể P2Y12 so với nhóm không điều trị trước ở BN HCMVC không ST chênh lên được can thiệp mạch vành.9 Nhóm BN được điều trị trước với 30 mg prasugrel ở thời điểm chẩn đoán và cho thêm 30 mg prasugrel khi BN được can thiệp mạch vành (sau chụp mạch vành). Nhóm BN chứng không cho prasugrel ở thời điểm chẩn đoán và chỉ cho 60 mg prasugrel khi BN được can thiêp mạch vành. Nhóm BN được điều trị trước với prasugrel không làm giảm nguy cơ biến cố tim mạch do thiếu máu cục bộ ở thời điểm 7 ngày [hazard ratio (HR) 1.02, KTC 95%: 0.84–1.25,P=0.81], nhưng làm tăng biến cố chảy máu nặng theo thang điểm TIMI (2.6 vs. 1.4%, HR 1.90, KTC 95%: 1.19–3.02, P=0.006). Kết quả tương tự ở phân nhóm BN được can thiệp mạch vành (nhóm chứng).10
Chú ý prasugrel có thời gian khởi phát tác dụng của thuốc nhanh hơn và mạnh hơn clopidogrel. Vì vậy, các dữ liệu này cho thấy không có lợi khi sử dụng prasugrel để điều trị trước, phù hợp với hướng dẫn hiện nay dựa trên thiết kế nghiên cứu của thử nghiệm TRITON-TIMI 38. 11 (Chỉ sử dụng prasugrel khi có kế hoạch can thiệp mạch vành).
Phân tích gộp ACTION về 3 thử nghiệm lâm sàng ngẫu nhiên ở BN HCMVC không ST chênh lên, ghi nhận điều trị trước với clopidogrel có lợi, giúp làm giảm 21% các biến cố tim mạch chính, nhưng không có lợi khi áp dụng với thuốc prasugrel, vì thế khi gộp lại chỉ số odd ratio (OR) cho các biến cố tim mạch chính là 0.87 (0.73–1.04)(hình1). Bên cạnh đó ghi nhận biến cố chảy máu nặng đáng kể trong khi không giảm tỷ lệ tử vong mọi nguyên nhân. Kết quả tương tự cũng được ghi nhận đối với phân nhóm BN HCMVC không ST chênh lên được can thiệp mạch vành.12 Nhìn chung, việc cho thuốc clopidogrel trước khi BN vào phòng thông tim là hợp lý và được khuyến cáo. Với những thay đổi quan trọng trong thập niên qua, bao gồm BN được chuyển đến phòng thông tim sớm hơn, sự ra đời của các thuốc mới ức chế thụ thể P2Y12 có tác dụng mạnh hơn và nhanh hơn, vì vậy việc quyết định trì hoãn thuốc ức chế thụ thể P2Y12 đến khi có kết quả chụp mạch vành được xem là chiến lược hợp lý, đặc biệt có sẵn thuốc cangrelor (ức chế nhanh thụ thể P2Y12). Tuy nhiên, trong nghiên cứu PLATO đã chứng minh được hiệu quả của việc cho thuốc ticagrelor sớm, trước khi BN vào phòng thông tim.
Bảng 1: Các nghiên cứu lâm sàng đối chứng ngẫu nhiên chính về sử dụng thuốc ức chế thụ thể P2Y12 trước (trước khi BN được can thiệp mạch vành tại phòng thông tim)
|
Tên NC |
Dân số |
N (số BN) |
Điều trị trước (thời gian) |
Không điều trị trước |
Theo dõi |
|
CURE 2001 |
HCMVC không ST chênh |
12 562 (PCIn=2658) |
Liều tải 300 mg (10 ngày trước can thiệp) duy trì 75mg/ngày trong 3 –12 tháng
|
Không liều tải, 75 mg/4 tuần nếu có can thiệp Mù đôi |
30 ngày 1 năm |
|
CREDO 2002
|
Bệnh mạch vành ổn định/HCMVC không ST chênh |
2116 |
Liều tải 300 mg 3 –24 giờ trước can thiêp (trung bình 9.8 giờ), sau đó liều duy trì lâu dài
|
Không điều trị trước 28 ngày clopidogrel Mù đôi |
28 ngày 1 năm
|
|
PRAGUE-8 2008
|
Bệnh mạch ổn định
|
1028 |
Liều tải 600 mg (>6 giờtrước can thiệp)
|
Liều tải 600 mgở phòng thông tim trước can thiệp Nhãn mở
|
7 ngày/ bệnh viện Xuất viện |
|
ARMYDA5 PRELOAD 2010 |
Bệnh mạch vành ổn định/HCMVC không ST chênh |
409 |
Liều tải 600 mg (4 –8 giờ trước can thiệp) |
Liều tải 600 mgở phòng thông tim trước can thiệp Nhãn mở
|
30 ngày |
|
ACCOAST2013
|
HCMVC không ST chênh |
4033
|
Prasugrel 30 mg lúc nhập viện Sau đó, prasugrel 30 mg ở phòng thông tim nếu có can thiệp (trung bình 4 giờ trước can can thiệp)
|
Giả dược lúc nhập viện Sau đó, prasugrel 60 mg ở phòng thông tim nếu có can thiệp Mù đôi |
30 ngày |
|
PCI CLARITY 2005 |
NMCT ST chênh lên/Tiêu sợi huyết+ can thiệp mạch vành
|
1863 |
Liều tải 300 mg lúc nhập viện(trung bình 3 ngày) sau đó duy trì 75 mg/ngày
|
Giả dược Nhãn mở, tải 300mg, sau đó duy trì 75mg/ngày |
30 ngày 1 năm |
|
CIPAMI2011
|
NMCT ST chênh lên/can thiệp mạch vành tiên phát
|
337 |
600 mg (không rõ thời gian)
|
Tải 600mgở phòng thông tim Nhãn mở |
7 ngày/ Bệnh viện Xuất viện |
|
ATLANTIC2014
|
NMCT ST chênh lên/can thiệp mạch vành tiên phát
|
1862
|
Liều tải Ticagrelor 180 mg (trung bình 63phút trước can thiệp) |
Liều tải Ticagrelor 180 mg(Trong bệnh viện) Mù đôi |
30 ngày |
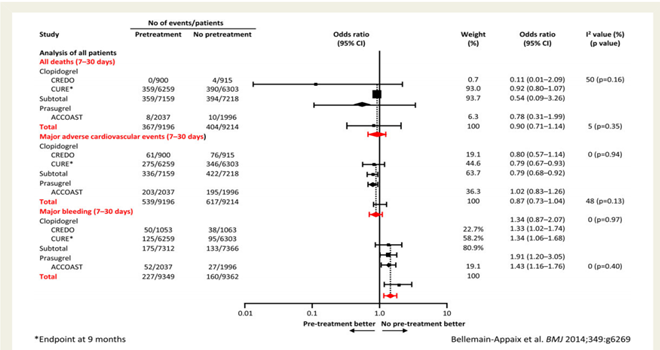
Hình 1. Phân tích gộp ghi nhận lợi điểm và nguy cơ của điều trị trước với ức chế thụ thể P2Y12 ở BN HCMVC không ST chênh lên, bất kể chiến lược tái thông. 10
2.2. NMCT cấp có ST chênh lên
Nhóm BN NMCT cấp ST chênh lên có tình trạng tăng phản ứng của tiểu cầu, có một khoảng thời gian ngắn hơn từ lúc chẩn đoán đến khi chụp mạch vành, và nhiều khả năng sẽ được can thiệp mạch vành ngay lập tức sau chụp, do đó cần phải có thuốc kháng kết tập tiểu cầu tối ưu ở thời điểm can thiệp mạch vành. Để đánh giá lại hiệu quả của việc cho thuốc clopidogrel trước khi can thiệp (trước khi vào phòng thông tim) (NC CURE), NC CLARITY-TIMI 28 (Clopidogrel as Adjunctive Reperfusion Therapy–Thrombolysis In Myocardial Infarction 28)-thử nghiệm lâm sàng ngẫu nhiên mù đôi, có đối chứng, được tiến hành ở nhóm bệnh nhân NMCT cấp ST chênh lên được sử dụng thuốc tiêu sợi huyết, và sử dụng liều tải 300 mg clopidogrel, sau đó 75 mg mỗi ngày14. Khi phân tích dưới nhóm của các BN được can thiệp mạch vành thì 2 (sau điều trị nội khoa), việc cho thuốc clopidogrel trước khi vào phòng thông tim so với cho thuốc clopidogrel tại phòng thông tim sẽ giúp làm giảm tiêu chí gộp về tử vong tim mạch, NMCT tái phát, hoặc đột quỵ, và không làm tăng tỷ lệ chảy máu. 15 Phân tích gộp ACTION PCI cho thấy giảm đáng kể các biến cố tim mạch chính (do thiếu máu cục bộ) và tỷ lệ tử vong ở nhóm BN được điều trị trước với clopidogrel, và không làm tăng tỷ lệ chảy máu nặng ở phân nhóm NMCT cấp ST chênh lên.8
Điều trị trước nhập viện với ticagrelor (một thuốc ức chế thụ thể P2Y12 mạnh) ở BN NMCT cấp ST chênh lên được tiến hành trong nghiên cứu ATLANTIC (Đánh giá tính hiệu quả của Ticagrelor ở thời điểm chẩn đoán so với Ticagrelor ở phòng thông tim can thiệp ở bệnh nhân NMCT cấp ST chênh lên).18 Tổng số 1862 bệnh nhân NMCT cấp ST chênh lên được phân ngẫu nhiên theo kiểu mù đôi-sử dụng ticagrelor ngay khi được chẩn đoán hoặc giả dược ở thời điểm BN tiếp xúc với nhân viên y tế. Nhóm BN dùng giả dược sẽ được uống liều tải ticagrelor tại phòng thông tim khi có can thiệp mạch vành. Thời gian trung bình khác biệt giữa 2 chiến lược chỉ 31 phút. Không có sự khác biệt giữa hai nhóm về điều trị tái tưới máu mạch vành trước can thiệp mạch vành qua da (tiêu chí chính). Sau can thiệp mạch vành, cũng không có sự khác biệt về tỷ lệ biến cố tim mạch chính giữa hai nhóm, nhưng ghi nhận tỷ lệ huyết khối trong stent thấp hơn ở nhóm BN được điều trị ticagrelor trước nhập viện so với nhóm sử dụng ticagrelor tại phòng thông tim. Không có sự khác biệt về biến chứng chảy máu hoặc tác dụng phụ ở nhóm BN được điều trị ticagrelor trước nhập viện.
Tóm lại,ở nhóm BN HCMVC không ST chênh lên, khi sử dụng clopidogrel thì phải dùng ngay lúc chẩn đoán, và điều này đã được chứng minh qua nhiều nghiên cứu: điều trị trước với clopidogrel sẽ giúp làm giảm các biến cố tim mạch chính sau can thiệp mạch vành. Tuy nhiên, hiện nay các khuyến cáo hướng dẫn ưu tiên sử dụng prasugrel hoặc ticagrelor hơn là clopidogrel trong điều trị BN HCMVC. Kết quả của nghiên cứu ACCOAST ủng hộ việc sử dụng prasugrel ở thời điểm can thiệp mạch vành (tại phòng thông tim, sau khi có kết quả chụp mạch vành). Còn đối với ticagrelor không có nghiên cứu đánh giá hiệu quả của cho thuốc trước khi nhập viện.
Ở nhóm BN NMCT cấp ST chênh lên, tất cả các thử nghiệm lâm sàng đến nay đều bắt đầu sử dụng thuốc ức chế thụ thể P2Y12 ở thời điểm chẩn đoán bệnh và NC ATLANTIC kết luận: bắt đầu sử dụng ticagrelor ngay khi được chẩn đoán giúp làm giảm nguy cơ huyết khối trong stent mạch vành.
Vì vậy, cân nhắc giữa nguy cơ và lợi ích của sử dụng trước thuốc KKTTCK tùy thuộc vào HCMVC thuộc dạng nào (có ST chênh lên hay không ST chênh lên), thời gian từ lúc chẩn đoán đến khi chụp mạch vành, và thời gian khởi phát tác dụng của thuốc. (hình 2).
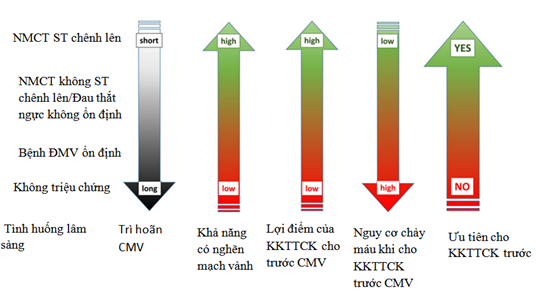
Hình 2. Nguy cơ và lợi ích của điều trị trước với KKTTCK tùy thuộc vào bệnh cảnh lâm sàng của bệnh nhân và thời điểm chụp mạch vành (CMV). BN NMCT ST chênh lên có thời gian trì hoãn CMV ngắn, khả năng mắc bệnh mạch vành cao và sang thương mạch vành nhiều huyết khối, tỷ lệ đặt stent cao, sau cùng sau khi cân nhắc nguy cơ-lợi íchàưu tiên liệu pháp KKTTCK trước (trước khi vào phòng thông tim). Nhóm BN bệnh mạch vành ổn định có thời gian trì hoãn CMV dài hơn, tỷ lệ đặt stent thấpàkhông chọn chiến lược KKTTCK trước.
3. Khi nào ngưng điều trị KKTTCK sau hội chứng mạch vành cấp?
3.1. Thời gian của điều trị KKTTCK ngắn hơn 1 năm
Cả hai khuyến cáo của Mỹ và Châu Âu đều đồng thuận sử dụng KKTTCK đường uống với thời gian 12 tháng sau HCMVC. Mốc thời gian 12 tháng xuất phát từ nghiên cứu CURE. Trong NC CURE nhóm BN HCMVC không ST chênh lên đã được điều trị với aspirin và được phân ngẫu nhiên nhóm sử dụng clopidogrel (liều tải 300 mg, và sau đó 75 mg/ngày) hoặc nhóm dùng giả dược trong vòng 3-12 tháng, với thời gian trung bình 9 tháng. 1
Trong NC CREDO, đánh giá thời gian sử dụng KKTTCK (clopidogrel và aspirin) ở nhóm BN có can thiệp mạch vành, nhóm BN HCMVC và đưa ra kết luận: điều trị KKTTCK 12 tháng giúp giảm 27% nguy cơ tương đối của tử vong, NMCT, hoặc đột quỵ so với thời gian chỉ 28 ngày sau can thiệp mạch vành.
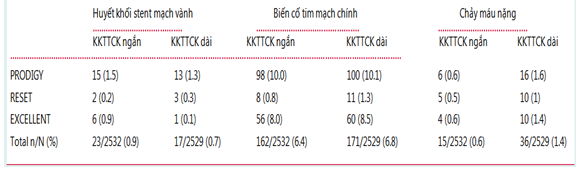
Vì vậy, thời gian sử dụng KKTTCK được khuyến cáo 12 tháng và đã có nhiều nghiên cứu được tiến hành tiếp theo sau đó ở nhóm BN HCMVC không ST chênh lên (với thuốc ức chế thụ thể P2Y12 mạnh hơn).11,13 Khi phân tích các nghiên cứu chính của clopidogrel, prasugrel, và ticagrelor đều cho kết quả: đường cong biểu diễn các biến cố tim mạch do thiếu máu cục bộ tiếp tục tách biệt có ý nghĩa thống kê sau hơn 1 tháng điều trị KKTTCK, điều này gợi ý liệu pháp KKTTCK nên được tiếp tục ít nhất 12 tháng, và có thể vượt hơn 12 tháng. 3,11,13 Tuy nhiên, không có thử nghiệm lâm sàng ngẫu nhiên nào giúp đánh giá thời gian sử dụng KKTTCK ngắn hơn 12 tháng. Một vài bằng chứng gián tiếp từ các nghiên cứu gần đây đánh giá thời gian điều trị của bệnh nhân đã được đặt stent mạch vành, với đa số BN đưa vào nghiên cứu thuộc nhóm HCMVC. NC PRODIGY, RESET, và EXCELLENT có hơn 5000 BN, với tỷ lệ BN HCMVC lần lượt là 75%, 55%, và 51%. 20,22 Không có sự tương tác có ý nghĩa thống kê giữa thời gian điều trị kháng tiểu cầu (ngắn so với dài) và biểu hiện lâm sàng (HCMVC so với không có HCMVC) về tiêu chí chính của 3 nghiên cứu. Trong các NC này không có sự khác biệt đáng kể về tiêu chí thiếu máu cục bộ giữa thời gian sử dụng KKTTCK ngắn và dài, nhưng có khuynh hướng chảy máu nhiều hơn ở nhóm KKTTCK kéo dài (bảng 2).
Bảng 2. Tiêu chí trong các NC đánh giá khoảng thời gian ngắn của liệu pháp KKTTCK (≤ 6 tháng) sau đặt stent/dân số nghiên cứu có nhiều BN HCMVC.
3.2. Thời gian của điều trị KKTTCK dài hơn 1 năm
Như đã trình bày ở trên, đường cong biểu diễn các biến cố tim mạch do thiếu máu cục bộ tiếp tục tách biệt có ý nghĩa thống kê sau hơn 1 năm điều trị KKTTCK, điều này gợi ý kéo dài thuốc ức chế thụ thể P2Y12 hơn 1 năm có thể có lợi (bảng 3). Hơn thế nữa, khi phân tích dưới nhóm của nghiên cứu CHARISMA (Clopidogrel for High Atherothrombotic Risk and Ischemic Stabilization, Management, and Avoidance) ở các bệnh nhân được chứng minh đã có bệnh của động mạch (NMCT cũ, đột quỵ do thiếu máu cục bộ, hoặc bệnh động mạch ngoại biên có triệu chứng, n=9478) và đặc biệt ở nhóm BN có NMCT cũ (n=3846). Kết quả của nghiên cứu CHARISMA: giảm đáng kể nguy cơ của tử vong tim mạch, NMCT, hoặc đột quỵ khi phối hợp aspirin liều thấp và clopidogrel so với chỉ sử dụng aspirin ở thời điểm 30 tháng [0.829, KTC 95% (0.719– 0.956) trong nhóm BN có bệnh động mạch và 0.774, KTC 95% (0.613–0.978) ở nhóm BN có NMCT cũ. 23 Dựa vào kết quả này, hiện nay có 2 nghiên cứu đã chứng minh việc kéo dài thời gian điều trị KKTTCK hơn 1 năm ở nhóm BN HCMVC giúp làm giảm đáng kể các biến cố thiếu máu cục bộ.
Thử nghiệm lâm sàng ngẫu nhiên có đối chứng về liệu pháp KKTTCK (NC DAPT) đánh giá lợi ích và nguy cơ của KKTTCK kéo dài hơn 1 năm sau đặt stent mạch vành. 24 Ở thời điểm 12 tháng sau đặt stent phủ thuốc, 9961 bệnh nhân không có các biến cố tim mạch chính hoặc chảy máu, được phân ngẫu nhiên tiếp tục sử dụng thuốc ức chế thụ thể P2Y12 (2/3 sử dụng clopidogrel và 1/3 sử dụng prasugrel) và aspirin hoặc dùng giả dược và aspirin trong vòng 18 tháng kế tiếp. Nghiên cứu kết luận: khi tiếp tục liệu pháp KKTTCK (thienopyridine) làm giảm tỷ lệ của các biến cố trong tiêu chí chính, huyết khối trong stent (HR 0.29, KTC 95% 0.17 –0.48, 0.4 vs. 1.4%, P<0.001) và tử vong, NMCT, hoặc đột quỵ (HR 0.71, KTC 95% 0.59–0.85, 4.3 vs. 5.9%, P<0.001). Một kết quả khác khá thú vị của nghiên cứu là: giảm xuất độ của NMCT ở các sang thương mạch vành có đặt stent cũng như các sang thương mạch vành không đặt stent, điều này gợi ý hiệu quả phòng ngừa thứ phát của chiến lược kéo dài KKTTCK. Việc tiếp tục thuốc nhóm thienopyridine làm tăng tỷ lệ chảy máu mức độ trung bình hoặc nặng (2.5% vs. 1.6%, P=0.001). Tăng nguy cơ của huyết khối stent mạch vành và NMCT được ghi nhận ở thời điểm 3 tháng sau ngưng thienopyridine, do đó thêm bằng chứng ủng hộ dùng KKTTCK kéo dài (sẽ làm giảm biến cố tim mạch chính do thiếu máu cục bộ). Trong NC DAPT, 43% dân số nghiên cứu được đặt stent mạch vành trong bệnh cảnh HCMVC.
Gần đây, báo cáo kết quả của NC PEGASUS-TIMI 54: là nghiên cứu lớn nhất đánh giá vai trò của Ticagrelor trong phòng ngừa biến cố tim mạch ở bệnh nhân có tiền sử NMCT trước đó.26 Với thiết kế nghiên cứu ngẫu nhiên, mù đôi nhằm đánh giá hiệu quả và tính an toàn của ticagrelor phối hợp với aspirin liều thấp điều trị trong thời gian dài, 21 162 bệnh nhân ổn định có tiền sử NMCT 1-3 năm trước khi phân ngẫu nhiên. NC PEGASUS-TIMI 54 đánh giá hai mức độ điều trị kháng tiểu cầu của ticagrelor (90 mg x 2 lần/ngày,60 mg x 2 lần/ngày, so với giả dược, trên nền điều trị aspirin liều thấp), với thời gian theo dõi trung bình 33 tháng. Cả 2 mức độ liều của ticagrelor đều làm giảm nguy cơ tử vong tim mạch, NMCT, hoặc đột quỵ so với nhóm dùng giả dược [với HR=0.85 (KTC 95% 0.75–0.96, 7.85 vs. 9.04%, P=0.008) ở liều 90 mg; và HR=0.84 (KTC 95% 0.74–0.95, 7.77 vs. 9.04%, P=0.004) ở liều 60 mg] (hình 3). Hiệu quả của thuốc ticagrelor cũng hằng định trong từng thành phần của tiêu chí gộp, với chỉ số HR (KTC 95% ) cho các tiêu chí tử vong tim mạch, NMCT và đột quỵ lần lượt là: 0.85 (0.71 – 1.00), 0.83 (0.72–0.95), và 0.78 (0.62–0.98), so với giả dược. Cả 2 mức liều ticagrelor đều làm tăng nguy cơ chảy máu nặng theo thang điểm TIMI (2.6, 2.3, và 1.1%), nhưng tỷ lệ chảy máu gây tử vong hoặc xuất huyết nội sọ không tử vong không có khác biệt đáng kể giữa 2 mức liều của ticagrelor và giả dược. Tỷ lệ chảy máu và các tác dụng phụ khác như khó thở thì ghi nhận thấp hơn ở nhóm BN dùng liều thấp (60-mg) so với nhóm dùng liều cao (90-mg), dẫn đến tỷ lệ BN ngưng thuốc nghiên cứu thấp hơn và cho thấy tính an toàn và khả năng dung nạp tốt hơn với liều ticagrelor 60 mg. Có khuynh hướng sử dụng ticagrelor 60 mg x2 lần trong ngày giúp làm giảm tử vong do mọi ngyên nhân, nhưng hiệu quả này không đáng kể. Cứ mỗi 1000 BN được điều trị với ticagrelor 60 mg x2 lần trong ngày, trên 3 năm sẽ phòng ngừa (giảm) được 13 biến cố tim mạch chính (tử vong tim mạch, NMCT, hoặc đột quỵ)/năm, kèm theo có 9 biến cố chảy máu nặng theo thang điểm TIMI (không tử vong). Hiểu theo nghĩa khác, cứ điều trị 79 bệnh nhân (NNT=79) thì sẽ giảm được 1 trường hợp mắc biến cố tim mạch chính (tử vong tim mạch, NMCT, hoặc đột quỵ) và cứ điều trị 106 BN sẽ có 1 biến cố chảy máu nặng.
Hai nghiên cứu khác cũng đề nghị sử dụng KKTTCK kéo dài hơn 1 năm sau HCMVC, nhằm làm giảm biến cố thiếu máu cục bộ. Nghiên cứu TRILOGY-ACS (TaRgeted platelet Inhibition to cLarify the Optimal strateGy to medicallY manage Acute Coronary Syndromes)-thử nghiệm lâm sàng ngẫu nhiên mù đôi đánh giá thời gian điều trị với prasugrel hoặc clopidogrel đến thời điểm 30 tháng sau biến cố mạch vành ở nhóm BN chỉ điều trị nội khoa, không can thiệp mạch vành. 27 Prasugrel không làm giảm đáng kể xuất độ của tiêu chí chính do thiếu máu cục bộ, khi so với clopidogrel, và nguy cơ chảy máu giữa 2 nhóm là tương tự nhau. Tuy nhiên, sau 1 năm đường cong biểu diễn biến cố bắt đầu tách biệt và giảm có ý nghĩa thống kê (nhóm sử dụng prasugrel).28 (hình 3)
Trong nghiên cứu TRA 2P-TIMI 50 trial (Thrombin Receptor Antagonist in Secondary Prevention of Atherothrombotic IschemicEvents (TRA 2P)–Thrombolysis in Myocardial Infarction (TIMI) 50 trial).29 Vorapaxar: một thuốc ức chế PAR1 (một thụ thể chính của thrombin trên bề mặt tiểu cầu), làm giảm nguy cơ tử vong, NMCT, hoặc đột quỵ ở nhóm BN có tiền sử NMCT (n=17 779) so với nhóm chứng (giả dược), ở thời điểm 36 tháng theo dõi.30 (hình 3).
Khi phân tích các NC chính ghi nhận điều trị kháng tiểu cầu tích cực hơn, mạnh hơn sẽ giúp làm giảm các biến cố trong năm đầu tiên của điều trị cũng như trong thời gian >1 năm-36 tháng, với đường cong biến cố tiếp tục tách biệt. Khuyến cáo thời gian 1 năm sử dụng KKTTCK là dựa trên các thử nghiệm lâm sàng ngẫu nhiên ở BN HCMVC. Phân tích sâu hơn nữa từ các nghiên cứu này đều cho thấy hiệu quả có lợi của việc kéo dài KKTTCK hơn 1 năm.
Hiện nay, với kết quả nghiên cứu tiến cứu của thử nghiệm DAPT và PEGASUS-TIMI 54 khẳng định lợi điểm của việc kéo dài KKTTCK để phòng ngừa các biến cố tim mạch chính ở nhóm BN HCMVC. Các lợi điểm này có kèm theo các biến chứng chảy máu nhiều hơn, nhưng không đến mức đe dọa tính mạng và không gây tử vong. Sử dụng KKTTCK kéo dài càng hợp lý hơn khi bệnh nhân xác định có bệnh mạch vành (tiền sử NMCT, chụp mạch vành ghi nhận có sang thương hẹp) và khi không có chống chỉ định (chảy máu).
Bảng 3. Các nghiên cứu chính đánh giá thời gian kéo dài của liệu pháp KKTTCK ở BN bệnh mạch vành
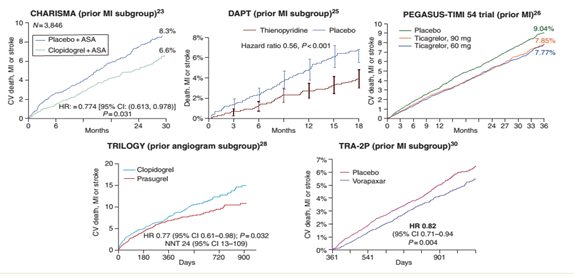
Hình 3. Kết quả của 5 nghiên cứu đánh giá liệu pháp kháng tiểu cầu mạnh kéo dài> 1 năm so với điều trị chuẩn, ở BN bệnh mạch vành (tiền căn NMCT hoặc chụp mạch vành có sang thương hẹp)
4. Khi nào ngưng điều trị KKTTCK sau đặt stent mạch vành ở BN không phải hội chứng mạch vành cấp?
Các khuyến cáo gần đây hướng dẫn thời gian sử dụng KKTTCK 1 năm ở các tình huống sau: BN HCMVC có đặt stent, cũng như không đặt stent, sau đặt stent phủ thuốc. Tuy nhiên, nguy cơ của BN có bệnh mạch vành ổn định khác với nguy cơ nhóm bn HCMVC sau đặt stent và sau xuất viện. Có 7 thử nghiệm lâm sàng ngẫu nhiên (RCT) đánh giá thời gian dùng KKTTCK ngắn hơn 1 năm sau đặt stent phủ thuốc ở nhóm BN bệnh mạch vành ổn định, và hiện nay 7 phân tích gộp đã được đăng trên các tạp chí. 18–20,31–34 Tất cả các nghiên cứu riêng lẽ này có những giới hạn sau: không đủ mạnh (không có ý nghĩa thống kê) để phát hiện các khác biệt trong các tiêu chí cứng, thiết kế mở nhãn (open-label), một vài nghiên cứu ngưng sớm, điều trị bắt chéo, giới hạn so sánh không kém rộng, bị nhiễu trong lựa chọn bệnh, tỷ lệ biến cố thấp, có thể các biến cố không được báo cáo, phần trăm BN mất dấu theo dõi cao, và tiêu chí chính không đồng nhất giữa các nghiên cứu.
Trong tình huống sử dụng KKTTCK dài hơn 12 tháng, xuất phát từ NC DAPT-khi phân tích dưới nhóm của các BN không có tiền căn NMCT ghi nhận: tỷ lệ huyết khối trong stent giảm [chỉ số HR=0.33 (KTC 95% 0.18–0.60)], các biến cố tim mạch chính giảm [HR=0.83 (KTC 95% 0.68–1.02)], và cho thấy giảm đáng kể tỷ lệ NMCT (HR=0.60, KTC 95% 0.45– 0.79) (bảng 3). Chú ý, nhóm BN sử dụng stent phủ thuốc everolimus thì ít có khác biệt về nguy cơ tuyệt đối của các biến cố tim mạch chính (4.3 vs. 4.5%).
Qua các phân tích gộp gần đây ghi nhận: hiệu quả bảo vệ của KKTTCK kéo dài sẽ giảm khi sử dụng stent phủ thuốc thế hệ thứ 2. 36 Trong NC DAPT, ghi nhận có sự tăng nhẹ ở mức giới hạn (borderline) về tỷ lệ tử vong do mọi nguyên nhân khi sử dụng thienopyridine so với dùng giả dược (2.0% vs.1.5%, P=0.052), nguy cơ này chỉ ghi nhận ở nhóm BN bệnh tim thiếu máu cục bộ mạn tính và không có ở BN HCMVC. Tỷ lệ tử vong nhiều hơn là do các nguyên nhân ngoài tim mạch. Nguyên nhân của tử vong không do tim mạch bao gồm do chảy máu và ung thư. Vấn đề này còn đang tranh luận giữa các nghiên cứu về can thiệp mạch vành khác nhau và dựa trên các phân tích gộp, một số nghiên cứu cho rằng KKTTCK kéo dài sẽ có hại sau đặt stent, ngược lại một số nghiên cứu lại kết luận kéo dài KKTTCK sẽ không có hại và có nhiều lợi điểm. 35–37
Vì vậy, áp dụng thời gian KKTTCK 6 tháng (xét về tính an toàn và hiệu quả chấp nhận được) cho những BN không phải HCMVC, có đặt stent mạch vành (với các stent phủ thuốc thế hệ mới nhất) và có nguy cơ chảy máu. Xem xét thời gian sử dụng KKTTCK dài hơn ở nhóm BN không có nguy cơ chảy máu hoặc nguy cơ chảy máu thấp. (hình 4)
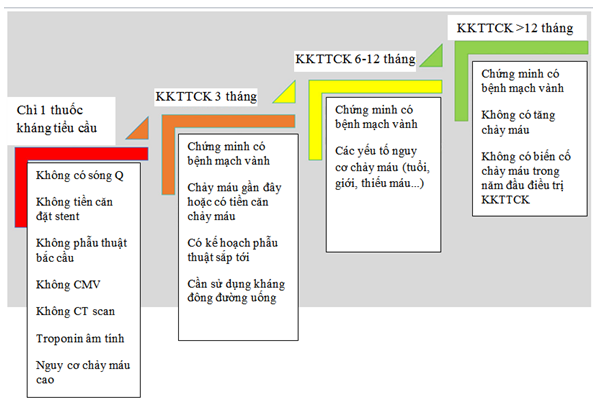
Hình 4. Phác đồ đề nghị gợi ý thời gian sử dụng KKTTCK ở BN HCMVC, bất kể có đặt stent mạch vành hay không.
5. Kết luận
Liệu pháp KKTTCK cải thiện dự hậu sau HCMVC và hoặc sau can thiệp mạch vành. Các thử nghiệm lâm sàng gần đây đã cung cấp các thông tin mới quan trọng, hữu ích nhằm giúp đưa ra quyết định sử dụng KKTTCK dựa trên y học chứng cứ để xem xét về thời gian bắt đầu sử dụng thuốc, mức độ điều trị kháng tiểu cầu (liều cao hoặc liều thấp), và kéo dài bao lâu. Nhóm BN ổn định có can thiệp mạch vành với stent phủ thuốc thế hệ mới nhất, thì được khuyến cáo thời gian sử dụng KKTTCK ít nhất 6 tháng. Thời gian KKTTCK ngắn hơn có thể xem xét trong các tình huống chuyên biệt (chẳng hạn như: bệnh nhân cần phẫu thuật hoặc có sử dụng kháng đông đường uống kèm theo) (hình 4). Thời gian kéo dài hơn ở nhóm BN có nguy cơ chảy máu thấp và dung nạp tốt với thuốc KKTTCK. Nhóm BN HCMVC, kéo dài liệu pháp KKTTCK là có lợi và càng lâu càng tốt khi BN dung nạp với thuốc. Trong tương lai sẽ cần có các nghiên cứu lý tưởng hơn nữa và cụ thể hóa từng trường hợp cần liệu pháp KKTTCK dựa trên cân nhắc giữa nguy cơ và lợi ích.
TÀI LIỆU THAM KHẢO
1. Windecker S, Kolh P, Alfonso F, et al. 2014 ESC/EACTS Guidelines on myocardial revascularization: The Task Force on Myocardial Revascularization of the European Society of Cardiology (ESC) and the European Association for Cardio-Thoracic Surgery (EACTS) Developed with the special contribution of the European Association of Percutaneous Cardiovascular Interventions (EAPCI). Eur Heart J2014;35:2541 –2619
2. Amsterdam EA, Wenger NK, Brindis RG, et al. American College of Cardiology; American Heart Association Task Force on Practice Guidelines; Society for Cardiovascular Angiography and Interventions; Society of Thoracic Surgeons;American Association for Clinical Chemistry. 2014 AHA/ACC Guideline for the Management of Patients with Non-ST-Elevation Acute Coronary Syndromes: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines.J Am Coll Cardiol 2014;64:e139–e228.
3. The Clopidogrel in Unstable Angina to Prevent Recurrent Events Trial Investigators. Effects of clopidogrel in addition to aspirin in patients with acute coronary syndromes without ST-segment elevation. N Engl J Med2001;345:494 – 502.
4. Mehta SR, Yusuf S, Peters RJG, et al. Effects of pretreatment with clopidogrel and aspirin followed by long-term therapy in patients undergoing percutaneous coronary intervention: the PCI-CURE study.Lancet2001;358:527 –533.
5. Steinhubl SR, Berger PB, Mann JT, et al. Early and sustained dual oral antiplatelet therapy following percutaneous coronary intervention. A randomized controlled trial.JAMA 2002;288:2411 –2420.
6. Widimsky P, Motovska´ Z, Simek S, et al. Clopidogrel pre-treatment in stable angina: for all patients.6 h before elective coronary angiography or only for angiographically selected patients a few minutes before PCI? A randomized multicentre trial PRAGUE-8.Eur Heart J2008;29:1495 –1503.
7. Di Sciascio G, Patti G, Pasceri V, et al. Effectiveness of in-laboratory high-dose clopidogrel loading versus routine pre-load in patientsMundergoing percutaneous coronary intervention: results of the ARMYDA-5 PRELOAD (Antiplatelet therapy for Reduction of MYocardial Damage during Angioplasty) randomized trial.J Am Coll Cardiol 2010;56:550 –557.
8. Bellemain-Appaix A, OConnor SA, Silvain J, et al, for the ACTION Study Group. Association of clopidogrel pretreatment with mortality, cardiovascular events, and major bleeding among patients undergoing percutaneous coronary intervention: a systematic review and meta-analysis.JAMA 2012;308:2507 –2516.
9. Montalescot G, Bolognese L, Dudek D, et al. Pretreatment with prasugrel in non-ST-segment elevation acute coronary syndromes.N Engl J Med2013;369:999 –1010.
10. Montalescot G, Collet JP, Ecollan P, et al; ACCOAST Investigators. Effect of prasugrel pre-treatment strategy in patients undergoing percutaneous coronary intervention for NSTEMI: the ACCOAST-PCI study.J Am Coll Cardiol 2014;64:2563 –2571.
11. Wiviott SD, Braunwald E, McCabe CH, et al. Prasugrel versus clopidogrel in patients with acute coronary syndromes.N Engl J Med2007;357:2001 –2015.
12. Bellemain-Appaix A, Kerneis M, OConnor SA, et al. for the ACTION Study Group. Reappraisal of thienopyridine pretreatment in patients with non-ST elevation acute coronary syndrome: a systematic review and meta-analysis.BMJ 2014;349:g6269. doi: 10.1136/bmj.g6269.
13. Wallentin L, Becker RC, Budaj A, et al. Ticagrelor versus clopidogrel in patients with acute coronary syndromes.N Engl J Med2009;361:1045 –1057.
14. Sabatine MS, Cannon CP, Gibson CM, et al. CLARITY-TIMI 28 Investigators. Addition of clopidogrel to aspirin and fibrinolytic therapy for myocardial infarction with ST-segment elevation.N Engl J Med 2005;352:1179 –1189.
15. Sabatine MS, Cannon CP, Gibson CM, et al. Effect of clopidogrel pretreatment before percutaneous coronary intervention in patients with ST-elevation myocardial infarction treated with fibrinolytics: the PCI-CLARITY study.JAMA 2005;294:1224 –1232.
16. Zeymer U, Arntz HR, Mark B, et al. Efficacy and safety of a high loading dose of clopidogrel administered prehospitally to improve primary percutaneous coronary
intervention in acute myocardial infarction: the randomized CIPAMI trial. Clin Res Cardiol2012;101:305 –312.
17. Ducci K, Grotti S, Falsini G, et al. Comparison of pre-hospital 600 mg or 900 mg vs. peri-interventional 300 mg clopidogrel in patients with ST-elevation myocardial infarction undergoing primary coronary angioplasty. The Load&Go randomized trial.Int J Cardiol 2013;168:4814 –4816.
18. Montalescot G, van t Hof AW, Lapostolle F, et al; ATLANTIC Investigators. Prehospital ticagrelor in ST-segment elevation myocardial infarction.N Engl J Med2014;371:1016 –1027.
19. Bhatt DL, Stone GW, Mahaffey KW, et al;CHAMPION PHOENIX Investigators. Effect of platelet inhibition with cangrelor during PCI on ischemic events.N Engl J Med 2013;368:1303 –1313
20. Gwon HC, Hahn JY, Park KW, et al.Six-month versus 12-month dual antiplatelet therapy after implantation of drug-eluting stents: the Efficacy of Xience/Promus Versus Cypher to Reduce Late Loss After Stenting (EXCELLENT) randomized, multicenter study. Circulation2012;125:505 –513.
21. Valgimigli M, Campo G, Monti M, et al. Prolonging Dual Antiplatelet Treatment After Grading Stent-Induced Intimal Hyperplasia Study (PRODIGY) Investigators. Short- versus long-term duration of dual-antiplatelet therapy after coronary stenting: a randomized multicenter trial. Circulation2012;125:2015 –2026.
22. Kim BK, Hong MK, Shin DH, et al; RESET Investigators. A new strategy for discontinuation of dual antiplatelet therapy: the RESET Trial (Real Safety and Efficacy of 3-month dual antiplatelet Therapy following Endeavor zotarolimus-eluting stent implantation).J Am Coll Cardiol 2012;60:1340 –1348.
23. Bhatt DL, Flather MD, Hacke W, et al; CHARISMA Investigators. Patients with prior myocardial infarction, stroke, or symptomatic peripheral arterial disease in the CHARISMA trial. J Am Coll Cardiol 2007;49:1982 –1988.
24. Mauri L, Kereiakes DJ, Yeh RW, et al; DAPT Study Investigators. Twelve or 30 months of dual antiplatelet therapy after drug-eluting stents.N Engl J Med 2014;371:2155 –2166.
25. Yeh RW, Kereiakes DJ, Steg PG, et al; DAPT Study Investigators. Benefits and risks of extended duration dual antiplatelet therapy after PCI in patients with and without acute myocardial infarction.J Am Coll Cardiol2015;65:2211 – 2221.
26. Bonaca MP, Bhatt DL, Cohen M, et al; PEGASUS-TIMI 54 Steering Committee and Investigators. Long-term use of ticagrelor in patients with prior myocardial infarction.N Engl J Med 2015;372:1791 – 1800.
27. Roe MT, Armstrong PW, Fox KA, et al; TRILOGY ACS Investigators. Prasugrel versus clopidogrel for acute coronary syndromes without revascularization. N Engl J Med 2012;367:1297 –1309.
28. Wiviott SD, White HD, Ohman EM, et al. Prasugrel versus clopidogrel for patients with unstable angina or non-ST-segment elevation myocardial infarction with or without angiography:a secondary, prespecified analysis of the TRILOGY ACS trial.Lancet2013;382: 605 –613
29. Morrow DA, Braunwald E, Bonaca MP, et al; TRA 2P–TIMI 50 Steering Committee and Investigators. Vorapaxar in the secondary prevention of atherothrombotic events.N Engl J Med2012;366:1404 –1413.
30. Scirica BM, Bonaca MP, Braunwald E, et al; TRA 28P-TIMI 50 Steering Committee Investigators. Vorapaxar for secondary prevention of thrombotic events for patients with previous myocardial infarction: a prespecified subgroup analysis of the TRA 28P-TIMI 50 trial. Lancet 2012;380:1317 – 1324.
31. Feres F, Costa RA, Abizaid A, et al; OPTIMIZE Trial Investigators. Three vs twelve months of dual antiplatelet therapy after zotarolimuseluting stents: the OPTIMIZE randomized trial. JAMA 2013;310:2510 –2522.
32. Colombo A, Chieffo A, Frasheri A, et al. Second-generation drug-eluting stent implantation followed by 6- versus 12-month dual antiplatelet therapy: the SECURITY randomized clinical trial.J Am Coll Cardiol 2014;64:2086 –2097.
33. Gilard M, Barragan P, Noryani AA, et al. Six-month versus 24-month dual antiplatelet therapy after implantation of drug eluting stents in patients non-resistant to aspirin: ITALIC, a randomized multicenter trial. J Am Coll Cardiol 2014; doi :10 .1016 /j.jacc.2014 .11.008. [Epub ahead of print].
34. Schulz-Schu¨ pke S, Byrne RA, Ten Berg JM, et al; Intracoronary Stenting and Antithrombotic Regimen: Safety And EFficacy of 6 Months Dual Antiplatelet Therapy After Drug-Eluting Stenting (ISAR-SAFE) Trial Investigators. Six versus twelve months of clopidogrel therapy after drug-eluting stenting – the randomized, double-blind, placebo-controlled ISAR-SAFE trial .Eur Heart J2015;36:1252 –1263.
35. Palmerini T, Benedetto U, Bacchi-Reggiani L, et al. Mortality in patients treated with extended duration dual antiplatelet therapy after drug-eluting stent implantation: a pairwise and Bayesian network meta-analysis of randomised trials. Lancet2015. doi:10.1016/S0140-6736(15)60263-X.
36. Giustino G, Baber U, Sartori S, et al. Duration of dual antiplatelet therapy after drug-eluting stent implantation: a systematic review and meta-analysis of randomized controlled trials. J Am Coll Cardiol2015. Doi :10. 1016/j.jacc. 2015. .01.039. [Epub ahead of print].
37. Elmariah S, Mauri L, Doros G, et al. Extended duration dual antiplatelet therapy and mortality: a systematic review and meta-analysis. Lancet 2014. doi :10. 1016 / /S0140-6736 (14)62052-3.
38. Gilles Montalescot, Marc S. Sabatine, et al. Oral dual antiplatelet therapy: what have we learnt from recent trials? European Heart Journal 2015.doi:10.1093/ eurheartj/ehv377.







