1. ĐAI CƯƠNG
Điều trị kháng đông chu phẫu là một tình huống lâm sàng thường gặp, liên quan với nhiều chuyên khoa và có thể khác nhau giữa các cơ sở y tế về phương diện thực hành.
ThS.BS TRẦN CÔNG DUY
TS.BS ĐINH HIẾU NHÂN
Bộ môn Nội, Đại học Y Dược TP. Hồ Chí Minh
Điều này càng rõ ràng hơn trong điều trị bệnh nhân rung nhĩ không do bệnh van tim. Ngưng kháng đông để chuẩn bị cho phẫu thuật chiếm tỉ lệ cao, ước đoán 250.000 bệnh nhân tạm ngưng kháng đông mỗi năm ở Bắc Mỹ [1]. Kiến thức về nguy cơ xuất huyết và nguy cơ huyết khối ngắn hạn hiện diện ở nhiều chuyên khoa có thể làm phức tạp vấn đề này.
Tạm ngưng kháng đông đường uống ≥ 1 liều để chuẩn bị cho phẫu thuật hoặc thủ thuật xâm lấn thường cần thiết để giảm bớt nguy cơ xuất huyết. Mặc dù một số yếu tố được xem xét khi quyết định ngưng kháng đông (như nguy cơ xuất huyết của phẫu thuật, nguy cơ huyết khối liên quan với ngưng kháng đông, và/hoặc nguy cơ xuất huyết của bệnh nhân) nhưng thực hành còn khác nhau nhiều. Hướng dẫn của Trường Môn Tim Hoa Kỳ (American College of Cardiology – ACC) 2017 [1] tổng hợp các dữ liệu về điều trị kháng đông chu phẫu ở bệnh nhân rung nhĩ không do bệnh van tim để đề cập đến các vấn đề: 1) có cần và khi nào nên ngưng điều trị kháng đông; 2) có cần và cách bắc cầu kháng đông đường tiêm; và 3) khi nào và cách khởi trị lại điều trị kháng đông đối với những người tạm ngưng kháng đông.
Đồng thuận chuyên gia của ACC 2017 đề cập đến bệnh nhân được duy trì kháng đông đường uống mạn tính vì rung nhĩ không do bệnh van tim. Rung nhĩ không do bệnh van tim được định nghĩa là rung nhĩ không do hẹp van hai lá, van tim cơ học hoặc sinh học, hoặc sửa van hai lá. Mặc dù định nghĩa này nhìn chung được chấp nhận nhưng một số thử nghiệm bao gồm thêm các bệnh nhân hở van hai lá. Hướng dẫn này đề cập đến điều trị kháng đông trong bệnh cảnh tiền phẫu và hậu phẫu và xác định dân số bệnh nhân không cần tạm ngưng kháng đông. Thuật ngữ DOAC – thuốc kháng đông đường uống tác dụng trực tiếp (Direct-acting oral anticoagulant) thay thế cho thuật ngữ NOAC – kháng đông đường uống không phải kháng vitamin K (Non-vitamin K antagonist oral anticoagulant) được sử dụng trước đây, bao gồm các thuốc ức chế trực tiếp yếu tố đông máu IIa (Dabigatran) hoặc yếu tố Xa (Rivaroxaban, Apixaban, Edoxaban). Mặc dù hướng dẫn của ACC có thể được sử dụng để hướng dẫn quyết định đối với phẫu thuật khẩn cấp hoặc cấp cứu nhưng mục tiêu cơ bản của đồng thuận này là hướng dẫn điều trị trong các phẫu thuật chương trình. Tuy tạm ngưng kháng đông có thể cần thiết đối với bệnh nhân được sử dụng kháng đông vì các chỉ định khác (như tiền sử huyết khối tĩnh mạch sâu, thuyên tắc phổi, hoặc tiền sử phẫu thuật thay van tim) nhưng không thể ngoại suy các hướng dẫn của ACC cho những đối tượng này.
2. NGƯNG ĐIỀU TRỊ KHÁNG ĐÔNG CHU PHẪU
Các hướng dẫn hiện tại của ACC/AHA (American Heart Association – Hội Tim Hoa Kỳ)/ Hội Nhịp Tim Hoa Kỳ (Heart Rhythm Society) và Hội Tim Châu Âu (European Society of Cardiology – ESC) [2,3] khuyến cáo sử dụng kháng đông đường uống ở bệnh nhân rung nhĩ không do bệnh van tim với điểm CHA2DS2-VASc ≥ 2 (ACC/AHA/Hội Nhịp Tim Hoa Kỳ đưa ra mức độ khuyến cáo [MĐKC] I, mức độ chứng cứ [MĐCC]: A đối với warfarin và MĐKC I, MĐCC: B đối với DOAC; ESC đưa ra MĐKC I, MĐCC: A đối với kháng vitamin K hoặc DOAC). Tuy nhiên, các hướng dẫn này khác nhau về vấn đề có nên sử dụng kháng đông uống ở bệnh nhân rung nhĩ không do bệnh van tim và điểm CHA2DS2-VASc 1 (ACC/AHA/Hội Nhịp Tim Hoa Kỳ: MĐKC IIb, MĐCC: C; ESC: MĐKC IIa, MĐCC: A).
Trước khi quyết định tạm ngưng kháng đông trước phẫu thuật, bác sĩ cần xác định: 1) nguy cơ xuất huyết của phẫu thuật; 2) ảnh hưởng lâm sàng của xuất huyết nếu xảy ra và 3) có hiện diện các yếu tố liên quan đến bệnh nhân làm tăng nguy cơ xuất huyết.
2.1 Đánh giá nguy cơ xuất huyết của phẫu thuật
Mặc dù có các định nghĩa xuất huyết được chuẩn hóa nhưng chưa được áp dụng thống nhất cho các nghiên cứu đánh giá nguy cơ xuất huyết; các định nghĩa xuất huyết thường được sử dụng để đánh giá mức độ xuất huyết trong bối cảnh của các thử nghiệm lâm sàng. Hầu hết dữ liệu tiên đoán nguy cơ xuất huyết của phẫu thuật đến từ các nghiên cứu quan sát nhỏ và/hoặc báo cáo hàng loạt ca ở các phẫu thuật chọn lọc. Do đó, phần lớn các khuyến cáo điều trị kháng đông dựa vào đồng thuận của các chuyên gia.
Hậu quả của biến chứng xuất huyết cũng quan trọng như tỉ lệ hiện mắc của xuất huyết. Ví dụ, lượng xuất huyết ít liên quan gây tê trục thần kinh hoặc sau phẫu thuật tim, nội nhãn, nội sọ hoặc tủy sống có thể gây ra bệnh tật hoặc tử vong đáng kể. Do đó, các phẫu thuật với tỉ lệ xuất huyết thấp nhưng hậu quả nghiêm trọng nên được phân loại là nguy cơ cao.
Một số hội chuyên ngành đã xuất bản đồng thuận phân loại các phẫu thuật thường thực hiện theo nguy cơ xuất huyết và hướng dẫn điều trị kháng đông chu phẫu. Một số tài liệu này hướng dẫn bệnh nhân không có rung nhĩ nhưng ước đoán nguy cơ xuất huyết của phẫu thuật vẫn còn thích hợp. Trong các tài liệu này, các phẫu thuật được phân loại nguy cơ xuất huyết cao hoặc thấp, phân loại nguy cơ xuất huyết trung bình ít phổ biến. Một số phẫu thuật chưa được thống nhất về phân loại nguy cơ xuất huyết (như thay khớp háng/khớp gối, sinh thiết tiền liệt tuyến, và cắt tử cung). Ngoài ra, nguy cơ xuất huyết của một số phẫu thuật chưa được phân loại.
Dữ liệu hồi cứu về tính an toàn và hiệu quả của không ngưng DOAC tiền phẫu còn hạn chế. Ở các bệnh nhân trải qua cắt đốt rung nhĩ qua catheter trong thử nghiệm nhỏ VENTURE-AF (Active-Controlled Multicenter Study with Blind-adjudication Designed to Evaluate the Safety of Uninterrupted Rivaroxaban and Uninterrupted Vitamin K Antagonists in Subjects Undergoing Catheter Ablation for Non-Valvular Atrial Fibrillation), bệnh nhân không ngưng rivaroxaban hoặc kháng vitamin K có tỉ lệ xuất huyết nặng (0,4%) và biến cố thuyên tắc huyết khối (0,8%) thấp [4]. Các kết quả đó có thể được ngoại suy cho dân số bệnh nhân lớn hơn hay không là điều chưa rõ. Mặc dù các thử nghiệm khác đánh giá ngưng DOAC chu phẫu đang được thực hiện nhưng có thể hợp lý khi xem xét tạm ngưng kháng đông mà không bắc cầu ở những bệnh nhân này.
Kết hợp dữ liệu từ nhiều hội chuyên ngành, ACC phân loại các phẫu thuật thường thực hiện nhất thành 4 mức nguy cơ xuất huyết: 1) nguy cơ xuất huyết không có ý nghĩa lâm sàng; 2) nguy cơ xuất huyết thấp; 3) nguy cơ xuất huyết chưa rõ; hoặc 4) nguy cơ xuất huyết trung bình/cao (xem Phụ lục trực tuyến của đồng thuận ACC 2017). Do tính phức tạp của phẫu thuật (ví dụ, không phải tất cả phẫu thuật vai đều có nguy cơ xuất huyết giống nhau) nên ý kiến của bác sĩ phẫu thuật về nguy cơ xuất huyết có thể khác với hướng dẫn của ACC.
2.2 Đánh giá nguy cơ xuất huyết liên quan bệnh nhân
Ngoài nguy cơ xuất huyết vốn có của phẫu thuật, các yếu tố liên quan bệnh nhân có thể làm tăng nguy cơ xuất huyết (Bảng 1). Phẫu thuật chương trình nên luôn được trì hoãn để điều chỉnh các yếu tố liên quan bệnh nhân. Các đặc điểm bệnh nhân liên quan với tăng nguy cơ xuất huyết được liệt kê ở bảng 1.
Một số thang điểm nguy cơ được đưa ra để đánh giá nguy cơ xuất huyết ở các bệnh nhân rung nhĩ. Thang điểm thường được sử dụng rộng rãi nhất là HAS-BLED, bao gồm các thông số: tăng huyết áp; bất thường chức năng thận hoặc gan; tiền sử đột quỵ, cơn thoáng thiếu máu não hoặc thuyên tắc hệ thống; tiền sử xuất huyết nặng; INR dao động; và tuổi > 65. Do một số yếu tố này cũng làm tăng nguy cơ huyết khối nên thang điểm HAS-BLED không nên được sử dụng đơn độc để loại trừ bệnh nhân khỏi điều trị kháng đông đường uống. Thang điểm này nên được dùng để xác định các yếu tố nguy cơ có thể cải thiện để giảm nguy cơ xuất huyết.
Mặc dù thang điểm HAS-BLED có giá trị tiên lượng trong tình huống chu phẫu nhưng có hạn chế bởi khả năng phân loại trung bình và chưa được các hướng dẫn hiện hành xác nhận chuyên biệt cho mục đích này. Thay vào đó, điểm cắt của tỉ lệ xuất huyết nặng được đề nghị để phân biệt các phẫu thuật có nguy cơ cao so với nguy cơ thấp. Trong một tổng quan, phẫu thuật được xem nguy cơ cao nếu tỉ lệ xuất huyết nặng trong 48 giờ là 2% đến 4% và nguy cơ thấp nếu tỉ lệ 0% đến 2% [5]. Trong một tổng quan khác, nguy cơ cao so với thấp được định nghĩa là tỉ lệ xuất huyết nặng của phẫu thuật > 1,5% so với ≤ 1,5% [6]. Điểm cắt này dựa vào tiêu chuẩn của Hội Nội Soi Tiêu Hóa Hoa Kỳ đối với những người không điều trị kháng đông, do đó có thể không phản ánh chính xác nguy cơ xuất huyết ở bệnh nhân có chế độ kháng đông phức tạp hơn.
|
Bảng 1. Yếu tố nguy cơ xuất huyết liên quan bệnh nhân |
|
Các thông số HAS-BLED |
|
Tăng huyết áp |
|
Bất thường chức năng thận |
|
Bất thường chức năng gan |
|
Tiền sử đột quỵ |
|
Tiền sử hoặc yếu tố thuận lợi của (thiếu máu) xuất huyết nặng |
|
INR dao động (kháng vitamin K) |
|
Sử dụng đồng thời kháng tiểu cầu hoặc kháng viêm không steroid |
|
Tiền sử sử dụng rượu hoặc thuốc (≥ 8 đơn vị/tuần) |
|
Các yếu tố xem xét thêm |
|
Tiền sử biến cố xuất huyết trong vòng 3 tháng (bao gồm xuất huyết nội sọ) |
|
Bất thường tiểu cầu định lượng hoặc định tính |
|
INR trên ngưỡng điều trị tại thời điểm phẫu thuật (kháng vitamin K) |
|
Tiền sử xuất huyết do điều trị bắc cầu |
|
Tiền sử xuất huyết trong phẫu thuật tương tự |
Điểm số HAS-BLED ≥ 3 có giá trị tiên lượng cao biến cố xuất huyết, với mỗi thông số hiện diện được cho 1 điểm.
2.3 Ngưng điều trị DOAC trước phẫu thuật
Bốn thuốc DOAC hiện tại được chấp thuận giảm nguy cơ đột quỵ hoặc thuyên tắc hệ thống trong rung nhĩ không do bệnh van tim là apixaban, dabigatran, edoxaban và rivaroxaban. Các thuốc này khác nhau về dược lực học, tần số liều, phụ thuộc vào bài tiết ở thận và tiêu chuẩn chỉnh liều. Thời gian bán hủy tương đối ngắn của DOAC làm giảm thời gian ngưng kháng đông tiền phẫu so với thuốc kháng vitamin K khi cần tạm ngưng.
Do khác nhau giữa nồng độ đỉnh và đáy của thuốc trong khoảng thời gian tác dụng với liều một hoặc hai lần mỗi ngày, phẫu thuật được thực hiện vào thời điểm nồng độ đáy (cuối khoảng thời gian tác dụng) của DOAC có thể cho phép bắt đầu lại thuốc vào buổi tối của ngày phẫu thuật hoặc ngày hôm sau phẫu thuật với ngưng chỉ 1 hoặc không ngưng liều nào trong một số trường hợp. Ví dụ, ở bệnh nhân sử dụng DOAC một lần/ngày (như vào 6 giờ tối), một số phẫu thuật có thể được thực hiện vào buổi chiều và bắt đầu lại DOAC vào cuối ngày đó (như 10 giờ tối) mà không bỏ lỡ liều nào; hoặc ngày kế tiếp (như 6 giờ sáng) với bỏ lỡ chỉ 1 liều. Ở bệnh nhân sử dụng DOAC hai lần/ngày (như 9 giờ sáng và 9 giờ tối), một số phẫu thuật có thể được thực hiện vào cuối buổi sáng và bắt đầu lại DOAC vào buổi tối (như 6 giờ tối), bỏ lỡ 1 liều hoặc vào sáng hôm sau (như 9 giờ sáng), bỏ lỡ 2 liều.
Một điều lo lắng về sử dụng DOAC là thiếu thuốc trung hòa chuyên biệt trong trường hợp biến chứng xuất huyết nặng. Điều này đặc biệt phù hợp trong tình huống chu phẫu và ở bệnh nhân cần lặp lại phẫu thuật. Gần đây có những tiến bộ trong lĩnh vực này với sự chấp thuận kháng thể đơn dòng idarucizumab để trung hòa tác dụng dabigatran. Một số thử nghiệm đang thực hiện với 2 thuốc khác, andexanet alpha và ciraparantag để trung hòa tác dụng kháng đông của heparin trọng lượng phân tử thấp và ức chế yếu tố Xa.
Đối với bệnh nhân sử dụng DOAC cần tạm ngưng điều trị kháng đông, chức năng thận cần được đánh giá để xác định thời gian dự đoán tác dụng kháng đông khi ngưng thuốc (khoảng 4 đến 5 lần thời gian bán hủy của thuốc) (Bảng 2). Phương trình Cockcroft-Gault (với cân nặng thực) nên được sử dụng để ước đoán độ thanh lọc creatinine.
Thời gian chính xác nên ngưng DOAC phụ thuộc vào nguy cơ xuất huyết của phẫu thuật, thuốc chuyên biệt, và độ thanh lọc creatinine ước đoán. Vì ít dữ liệu hướng dẫn điều trị DOAC chu phẫu ở bệnh nhân bệnh thận mạn giai đoạn V (độ thanh lọc creatinine < 15 ml/ph hoặc đang lọc máu) nên xem xét thực hiện xét nghiệm chuyên biệt (như thời gian thrombin pha loãng đối với dabigatran và hoạt tính kháng yếu tố Xa đối với apixaban, edoxaban và rivaroxaban) ở bệnh nhân sử dụng các thuốc này và hội chẩn với bác sĩ huyết học để giải thích các xét nghiệm kháng đông DOAC định tính và định lượng.
Nếu như đánh giá nguy cơ xuất huyết của phẫu thuật trước tiên ở bệnh nhân sử dụng kháng vitamin K, ACC khuyến cáo đánh giá trước tiên các yếu tố liên quan bệnh nhân làm tăng nguy cơ xuất huyết ở người sử dụng DOAC (Bảng 1). Nguyên nhân của điều này là do khoảng trống dữ liệu hướng dẫn phẫu thuật nào có thể thực hiện an toàn ở bệnh nhân sử dụng DOAC mà không tạm ngưng. Trong những năm sắp tới, với nhiều phẫu thuật được thực hiện ở bệnh nhân không ngưng DOAC, khuyến cáo này sẽ cần được cải biên lại.
Thời gian tạm ngưng DOAC được khuyến cáo đối với mỗi DOAC liên quan với: 1) chuyển hóa/độ thanh lọc ước đoán của thuốc; 2) nguy cơ xuất huyết của phẫu thuật; và 3) các yếu tố liên quan bệnh nhân làm tăng nguy cơ xuất huyết (Hình 1). Ở bệnh nhân với nguy cơ xuất huyết cao, phẫu thuật chương trình nên được trì hoãn nếu có thể để điều chỉnh yếu tố liên quan bệnh nhân làm tăng nguy cơ xuất huyết. Nếu không thể trì hoãn phẫu thuật hoặc điều chỉnh các yếu tố liên quan bệnh nhân, bác sĩ nên ngưng DOAC theo đánh giá lâm sàng. Mặc dù đồng thuận của ACC đề cập đến phẫu thuật chương trình, nhưng idarucizumab có thể được xem xét ở bệnh nhân sử dụng dabigatran cần phẫu thuật khẩn cấp/cấp cứu có nguy cơ xuất huyết cao, cần ổn định đông cầm máu bình thường và phẫu thuật không thể trì hoãn ít nhất 8 giờ. Các thuốc trung hòa khác của ức chế yếu tố Xa như andexanet chưa được nghiên cứu cho chỉ định này.
Ở các bệnh nhân không có yếu tố liên quan bệnh nhân làm tăng nguy cơ xuất huyết, bước tiếp theo là đánh giá nguy cơ xuất huyết của phẫu thuật. Ở bệnh nhân trải qua phẫu thuật với nguy cơ xuất huyết không có ý nghĩa lâm sàng, DOAC có thể chỉ cần được ngưng một liều. Phẫu thuật có thể được thực hiện mà không tạm ngưng DOAC nhưng cần sắp xếp trùng hợp với thời điểm nồng độ thuốc thấp nhất. Phẫu thuật được thực hiện thường ngày với nguy cơ xuất huyết thấp (như phẫu thuật đục thủy tinh thể) có thể không hoặc hạn chế tạm ngưng, nhưng kinh nghiệm tiếp cận này ở bệnh nhân dùng DOAC còn hạn chế.
Đồng thuận của ACC hướng dẫn ngưng DOAC chu phẫu ở bệnh nhân trải qua phẫu thuật nguy cơ xuất huyết thấp, trung bình, cao hoặc không rõ trong khoảng thời gian dựa vào độ thanh lọc creatinine ước đoán (Bảng 2).
|
Bảng 2. Thời gian khuyến cáo ngưng DOAC dựa vào nguy cơ xuất huyết của phẫu thuật và độ thanh lọc Creatinine ước đoán khi không có yếu tố tăng nguy cơ xuất huyết liên quan bệnh nhân |
||||||||
|
|
Dabigatran |
Apixaban, Edoxaban, hoặc Rivaroxaban |
||||||
|
Độ thanh lọc Creatinine, mL/ph |
≥ 80 |
50-79 |
30-49 |
15-29 |
<15 |
≥30 |
15-29 |
< 15 |
|
Thời gian bán hủy ước đoán (giờ) |
13 |
15 |
18 |
27 |
30 (không lọc máu) |
6-15 |
Apixaban: 17 Edoxaban: 17 Rivaroxaban: 9 |
Apixaban: 17 Edoxaban: 10-17 Rivaroxaban: 13 (không lọc máu) |
|
Nguy cơ xuất huyết của phẫu thuật |
||||||||
|
Thấp |
≥ 24 giờ |
≥ 36 giờ |
≥48 giờ |
≥72 giờ |
Không có dữ liệu. Xem xét đo dTT và/hoặc ngưng ≥96 giờ |
≥ 24 giờ |
≥36 giờ |
Không có dữ liệu. Xem xét đo nồng độ anti Xa và/hoặc ngưng ≥48 giờ. |
|
Không rõ, trung bình hoặc cao |
≥48 giờ |
≥72 giờ |
≥96 giờ |
≥120 giờ |
Không có dữ liệu. Xem xét đo dTT |
≥48 giờ |
Không dữ liệu. Xem xét đo nồng độ anti Xa và/hoặc ngưng ≥72 giờ. |
|
2.4 Sử dụng DOAC chu phẫu ở phẫu thuật trục thần kinh
Sử dụng thuốc kháng đông trong tình huống gây tê trục thần kinh làm tăng nguy cơ máu tụ trong tủy sống hoặc ngoài màng cứng. Tất cả DOAC hiện có đều được cảnh báo thận trọng trong tình huống gây tê trục thần kinh. Hội Gây Tê Vùng và Điều Trị Đau Hoa Kỳ (American Society of Regional Anesthesia and Pain Management) đã phát hành các hướng dẫn về điều trị kháng tiểu cầu và kháng đông xung quanh các phẫu thuật điều trị đau. Hướng dẫn này khuyến cáo ngưng DOAC trước phẫu thuật trục thần kinh (4 đến 5 ngày đối với dabigatran và 3 đến 5 ngày đối với ức chế yếu tố Xa), khởi trị lại 24 giờ sau phẫu thuật [7]. Khoảng thời gian khuyến cáo ngưng thuốc này lâu hơn thời gian điển hình trước phẫu thuật và có thể do bản chất phẫu thuật, nguy cơ cao của phẫu thuật can thiệp điều trị đau. Tuy nhiên, vì hậu quả nặng của xuất huyết và sự thận trong nên chiến lược này rất hợp lý, đặc biệt đối với bệnh nhân nguy cơ huyết khối thấp. Nếu bệnh nhân tăng nguy cơ huyết khối, xem xét khoảng thời gian ngưng thuốc gấp 2 đến 3 lần thời gian bán hủy trước phẫu thuật hoặc xem xét bắc cầu kháng đông đường tiêm với heparin trọng lượng phân tử thấp có thể hợp lý để duy trì nguy cơ thấp máu tụ trong tủy sống.
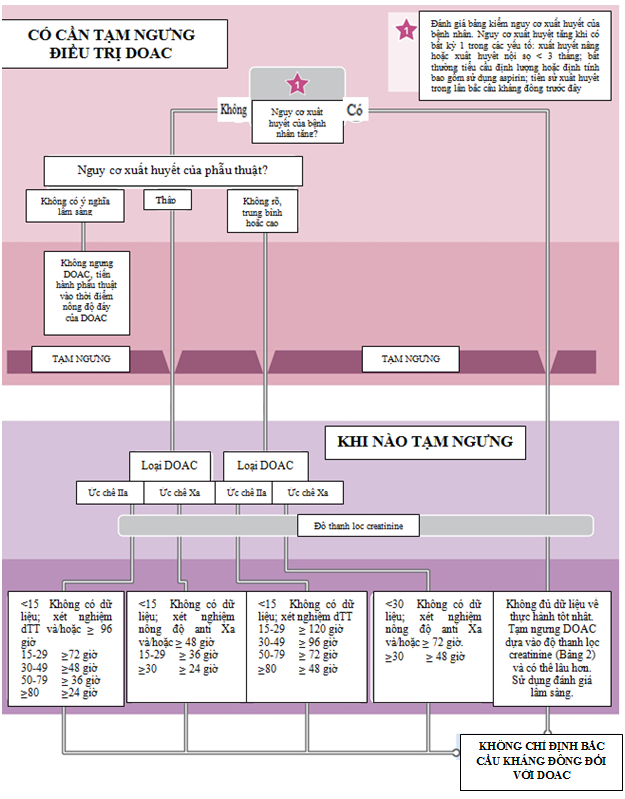
Hình 1. Lưu đồ về tạm ngưng DOAC trước phẫu thuật
3. ĐIỀU TRỊ BẮC CẦU KHÁNG ĐÔNG ĐƯỜNG TIÊM CHU PHẪU
Khi đã quyết định ngưng kháng đông đường uống quanh thời gian phẫu thuật, bước kế tiếp là phát triển chiến lược sẽ: 1) giảm thiểu nguy cơ huyết khối chu phẫu trong khi ngưng kháng đông đường uống; và 2) giảm thiểu nguy cơ xuất huyết chu phẫu.
Do thời gian bán hủy ngắn của DOAC nên bắc cầu với thuốc kháng đông đường tiêm hiếm khi cần thiết trước phẫu thuật. Tuy nhiên, khởi trị các thuốc này sau phẫu thuật có thể cần trì hoãn do nguy cơ xuất huyết hậu phẫu. Khởi trị lại có thể được trì hoãn phụ thuộc vào: 1) nhu cầu thực hiện thêm phẫu thuật; 2) và/hoặc khả năng của bệnh nhân dung nạp thuốc uống. Trong 2 tình huống này, thuốc kháng đông đường tiêm tác dụng ngắn (như heparin không phân đoạn) có thể cần giữa các phẫu thuật hoặc hậu phẫu khi nguy cơ huyết khối vẫn còn cao. Tùy thuộc vào chỉ định (như dự phòng thuyên tắc huyết khối tĩnh mạch), liều dự phòng của heparin không phân đoạn hoặc heparin trọng lượng phân tử thấp có thể hiệu quả. Đây là các bệnh cảnh rất chuyên biệt và không thường gặp trong thực hành lâm sàng hàng ngày.
Hướng dẫn của đồng thuận ACC không khuyến cáo bắc cầu kháng đông đường tiêm trước phẫu thuật ở bệnh nhân sử dụng thuốc kháng đông đường uống tác dụng trực tiếp.
4. KHỞI TRỊ LẠI KHÁNG ĐÔNG SAU PHẪU THUẬT
Khởi trị lại kháng đông sau phẫu thuật có thể mang đến cho bệnh nhân nguy cơ xuất huyết đáng kể. Nguy cơ xuất huyết hậu phẫu phụ thuộc vào: 1) thời điểm khởi trị lại kháng đông; 2) loại phẫu thuật thực hiện; 3) các phát hiện trong phẫu thuật, thay đổi đối với phẫu thuật chương trình hoặc biến chứng; và 4) thuốc kháng đông được sử dụng. Nguy cơ xuất huyết hậu phẫu thường sẽ phản ánh nguy cơ xuất huyết tiền phẫu; tuy nhiên, các chi tiết của từng phẫu thuật mà bệnh nhân trải qua có thể thay đổi nguy cơ theo hướng này hoặc hướng khác.
Khởi trị lại kháng đông sau phẫu thuật phải đánh giá cẩn thận vị trí phẫu thuật để đảm bảo cầm máu hoàn toàn, đánh giá hậu quả của xuất huyết và đặc điểm bệnh nhân làm tăng nguy cơ xuất huyết. Xuất huyết sau phẫu thuật tủy sống hoặc nội sọ dẫn đến nguy cơ cao bệnh tật và tử vong. Bất kỳ tiền sử xuất huyết gần đây, bất thường tiểu cầu định tính hoặc định lượng (bao gồm tác dụng của các thuốc kháng tiểu cầu) hoặc bất thường xét nghiệm kháng đông nên được xem xét khi sử dụng thuốc kháng đông.
Tuy nhiên, khi xem xét sử dụng lại kháng đông sau khi tạm ngưng ở bệnh nhân rung nhĩ không do bệnh van tim, nguy cơ huyết khối cũng cần được đánh giá. Điều may mắn là tỉ lệ thuyên tắc huyết khối chung khá thấp trong các nghiên cứu gần đây. Do đó, chờ đợi cầm máu hoàn toàn trước khi khởi trị lại kháng đông ở hầu hết bệnh nhân là một chiến lược thận trọng để đảm bảo nguy cơ càng thấp càng tốt đối với biến chứng xuất huyết hoặc huyết khối chu phẫu.
Hướng dẫn của đồng thuận ACC về khởi trị lại kháng đông sau phẫu thuật:
1. Đảm bảo cầm máu hoàn toàn vị trí phẫu thuật.
2. Xem xét hậu quả của xuất huyết, nhất là phẫu thuật nguy cơ xuất huyết cao như phẫu thuật tim hở, nội sọ hoặc tủy sống.
3. Xem xét các yếu tố liên quan bệnh nhân có thể làm tăng biến chứng xuất huyết (như cơ địa xuất huyết, rối loạn chức năng tiểu cầu, thuốc kháng tiểu cầu).
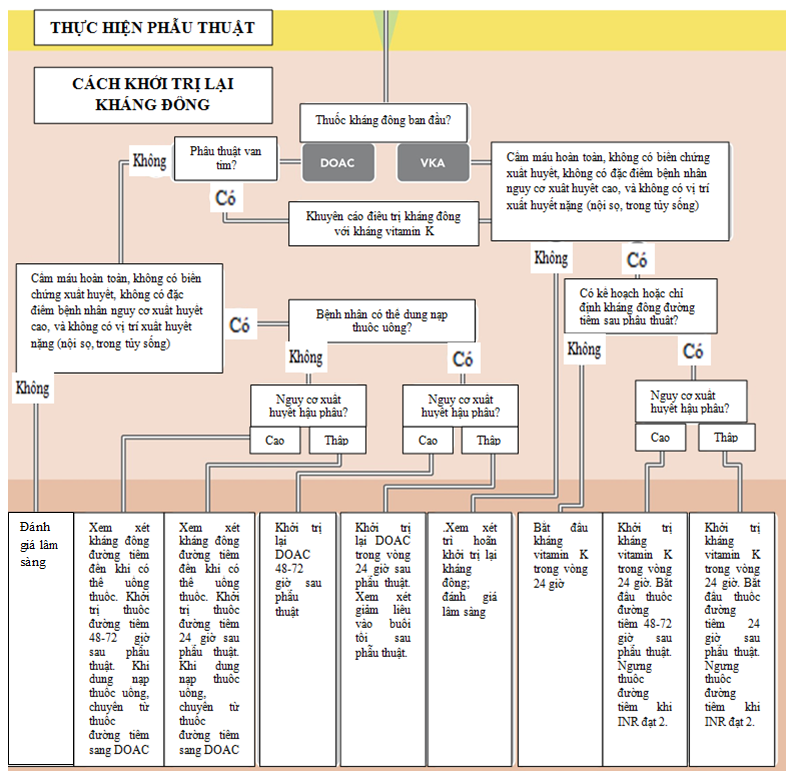
Hình 2. Lưu đồ về cách khởi trị lại DOAC sau phẫu thuật
4.1 Khởi trị lại DOAC sau phẫu thuật
Khởi trị lại DOAC trước hết cần đảm bảo cầm máu tại vị trí phẫu thuật. Sau đó, điều quan trọng là xem xét hậu quả của xuất huyết tại vị trí phẫu thuật và các yếu tố liên quan bệnh nhân làm tăng xác suất biến chứng xuất huyết. Không như kháng vitamin K, DOAC sẽ có tác dụng kháng đông trong vòng vài giờ sau liều đầu tiên. Vì vậy, hầu hết tình huống lâm sàng không cần bắc cầu kháng đông đường tiêm nếu dự định sử dụng DOAC. Do đặc điểm dược lực học, bắc cầu sau khi ngưng DOAC không cần thiết và có thể có hại. Chức năng thận phải được theo dõi cẩn thận trong tình huống hậu phẫu vì suy thận ảnh hưởng liều lượng của tất cả DOAC.
Dabigatran
Một số thử nghiệm đã nghiên cứu vấn đề tạm ngưng DOAC trong tình huống hậu phẫu. Một nghiên cứu dưới nhóm của thử nghiệm RELY (Randomized Evaluation of Long-term Anticoagulation Therapy) phân tích 4.591 bệnh nhân ngưng điều trị kháng đông đường uống trước phẫu thuật. Tỉ lệ xuất huyết nặng tương tự giữa dabigatran 150 mg hai lần/ngày và kháng vitamin K (3,8% so với 3,3%) với thời gian ngưng kháng đông ngắn hơn đối với dabigatran [8]. Trong nghiên cứu này, dabigatran được khởi trị sau phẫu thuật khi đã cầm máu. Các chi tiết về cách sử dụng dabigatran không được ghi rõ. Sử dụng kháng đông bắc cầu đường tiêm cùng với dabigatran gây ra xuất huyết nặng nhiều hơn > 3 lần (6,5% ở bệnh nhân được bắc cầu so với 1,8% ở bệnh nhân không được bắc cầu) với sự khác biệt không có ý nghĩa thống kê về biến cố thuyên tắc huyết khối. Dựa vào dược lực học của DOAC, bắc cầu kháng đông đường tiêm không cần thiết và theo nghiên cứu này, điều trị bắc cầu là có hại.
Một lưu đồ điều trị dabigatran sau phẫu thuật đã được báo cáo trước đây [9]. Đối với phẫu thuật nguy cơ xuất huyết thấp (bao gồm gây tê trục thần kinh), dabigatran được sử dụng với liều thấp 75 mg vào buổi tối của ngày phẫu thuật (≥ 4 giờ sau gây tê trục thần kinh) và liều đầy đủ vào buối sáng ngày hôm sau. Ngược lại, dabigatran được sử dụng với liều đầy đủ 48 đến 72 giờ sau phẫu thuật đối với phẫu thuật có nguy cơ xuất huyết cao. Với lưu đồ này, tỉ lệ xuất huyết nặng và thuyên tắc huyết khối lần lượt là 1,8% và 0,2%, cả hai tỉ lệ đều khả quan so với kết cục từ các nghiên cứu của điều trị kháng vitamin K chu phẫu.
Rivaroxaban
Tương tự dabigatran, một nghiên cứu dưới nhóm của thử nghiệm ROCKET-AF (Rivaroxaban Once Daily Oral Direct Factor Xa Inhibition Compared with Vitamin K Antagonism for Prevention of Stroke and Embolism Trial in Atrial Fibrillation) phân tích các kết cục chu phẫu sau khi tạm ngưng kháng đông ở 4.692 bệnh nhân.Tỉ lệ thuyên tắc huyết khối thấp tương đương nhau được ghi nhận ở nhóm điều trị rivaroxaban và nhóm kháng vitamin K (0,3% so với 0,4%) và không khác biệt về xuất huyết nặng [10]. Mặc dù dữ liệu này ủng hộ tạm ngưng rivaroxaban tương đối an toàn nhưng chi tiết về cách sử dụng sau phẫu thuật chưa được biết rõ.
Một nghiên cứu sổ bộ lớn ở (n = 2.179) bệnh nhân được điều trị với DOAC (phần lớn bệnh nhân sử dụng rivaroxaban) báo cáo về vấn đề tạm ngưng và thường khởi trị lại vào 1 ngày sau phẫu thuật [11]. Cách tiếp cận này có 1,2% tỉ lệ xuất huyết nặng trong 30 ngày sau phẫu thuật và 0%, 0,5% và 8% tỉ lệ xuất huyết nặng lần lượt sau phẫu thuật tối thiểu (n = 135), nhỏ (n = 641) và lớn (n = 87) trong nghiên cứu. Sau phẫu thuật lớn, 6 trong 7 biến cố xuất huyết nặng xảy ra ở các bệnh nhân bắc cầu kháng đông và không có sự khác biệt về tỉ lệ biến cố tim mạch nặng với điều trị bắc cầu. Phần lớn (90%) phẫu thuật trong nghiên cứu này có nguy cơ xuất huyết thấp nên gây khó khăn cho việc so sánh tỉ lệ xuất huyết giữa các nghiên cứu. Không như dabigatran, rivaroxaban không có dữ liệu về giảm liều vào buổi tối sau phẫu thuật nguy cơ xuất huyết thấp trong tình huống rung nhĩ không do bệnh van tim. Tuy nhiên, chiến lược này đã được sử dụng để dự phòng huyết khối tĩnh mạch sâu sau phẫu thuật chỉnh hình có nguy cơ xuất huyết cao. Phân tích gộp một số thử nghiệm không ngẫu nhiên cho thấy xu hướng xuất huyết nặng với rivaroxaban 10 mg bắt đầu 6 đến 8 giờ sau phẫu thuật so với heparin trọng lượng phân tử thấp mặc dù tỉ lệ xuất huyết nặng thấp ở cả hai nhóm [12].
Hướng dẫn của đồng thuận ACC về khởi trị lại DOAC sau phẫu thuật (Hình 2):
1. Khi đã cầm máu, xem xét các biến chứng xuất huyết của phẫu thuật, đánh giá các yếu tố xuất huyết liên quan bệnh nhân, bác sĩ phẫu thuật và nhóm điều trị ban đầu cùng quyết định khởi trị lại kháng đông.
2. Sau phẫu thuật với nguy cơ xuất huyết hậu phẫu thấp và đã chỉ định tạm ngưng kháng đông, DOAC được điều trị hợp lý với liều đầy đủ vào ngày hôm sau của phẫu thuật.
3. Sau phẫu thuật với nguy cơ xuất huyết hậu phẫu cao, chờ ít nhất 48 đến 72 giờ trước khi điều trị DOAC với liều đầy đủ nếu đã cầm máu hoàn toàn.
4. Liều lượng của DOAC nên được điều chỉnh theo chức năng thận sau phẫu thuật.
5. Điều trị kháng đông bắc cầu với một thuốc đường tiêm nhìn chung không cần thiết.
4.2 Các bệnh cảnh đặc biệt cần xem xét khởi trị lại DOAC
Khoảng thời gian kéo dài không thể sử dụng thuốc đường uống sau phẫu thuật ở bệnh nhân dùng DOAC
Thuốc kháng đông đường tiêm thường không cần thiết khi sử dụng DOAC. Tuy nhiên, ở bệnh nhân không thể dung nạp thuốc uống trong một khoảng thời gian dài sau phẫu thuật (như tắc ruột sau phẫu thuật bụng) hoặc dự đoán cần phẫu thuật thứ hai hoặc nhiều can thiệp lúc nằm viện, thuốc kháng đông đường tiêm có thể cần thiết khi tạm ngưng DOAC. Ở các tình huống này, ACC khuyến cáo điều trị kháng đông đường tiêm bắt đầu trong vòng 24 giờ sau phẫu thuật với nguy cơ xuất huyết thấp và trong vòng 48 đến 72 giờ sau phẫu thuật với nguy cơ xuất huyết cao. Ở bệnh nhân được gây tê trục thần kinh, cần thận trọng chú ý thời điểm đặt và rút catheter, tham khảo thông tin kê toa của thuốc và hướng dẫn của Hội Gây Tê Vùng và Điều Trị Đau Hoa Kỳ.
Nếu sử dụng heparin trọng lượng phân tử thấp sau phẫu thuật, liều chọn lựa nên điều chỉnh theo chức năng thận của bệnh nhân hậu phẫu. Khi bệnh nhân có thể dung nạp thuốc đường uống, heparin trọng lượng phân tử thấp nên được ngưng và DOAC có thể được sử dụng vào thời điểm liều kế tiếp của heparin trọng lượng phân tử thấp. Nếu sử dụng heparin không phân đoạn, DOAC có thể được bắt đầu tại thời điểm ngưng heparin không phân đoạn. Rivaroxaban phải được uống trong bữa ăn để có tác dụng điều trị đầy đủ. Rivaroxaban và apixaban có thể được nghiền và điều trị qua ống nuôi ăn.
Dự phòng thuyên tắc huyết khối tĩnh mạch sau phẫu thuật
Sử dụng DOAC hoặc kháng đông đường tiêm đối với rung nhĩ không do bệnh van tim làm giảm nhu cầu dùng các thuốc kháng đông khác trong dự phòng thuyên tắc huyết khối tĩnh mạch. Đối với phẫu thuật gây bất động cần dự phòng thuyên tắc huyết khối tĩnh mạch ở bệnh nhân nguy cơ xuất huyết cao, các biện pháp không dùng thuốc như dụng cụ bơm hơi ngắt quãng có thể được sử dụng nếu phù hợp. Một số bệnh nhân có thể cần liều kháng đông dự phòng trước khi sử dụng kháng đông điều trị. Trong khi tạm ngưng điều trị DOAC, các bệnh nhân này có thể được dùng liều dự phòng heparin trọng lượng phân tử thấp hoặc heparin không phân đoạn bắt đầu 6 đến 8 giờ sau phẫu thuật để dự phòng thuyên tắc huyết khối miễn là cầm máu hoàn toàn. Trong bệnh cảnh rung nhĩ không do bệnh van tim, chỉ có dabigatran được kiểm định chuyên biệt với một liều dự phòng sau phẫu thuật nguy cơ xuất huyết thấp, tỉ lệ thấp xuất huyết nặng là 1,8% [9]. Sau phẫu thuật chỉnh hình, apixaban 2,5 mg hai lần/ngày, edoxaban 15 mg hoặc 30 mg mỗi ngày, và dabigatran 150 mg hoặc 220 mg mỗi ngày để dự phòng thuyên tắc huyết khối tĩnh mạch có tỉ lệ xuất huyết nặng hoặc không nặng có ý nghĩa lâm sàng tương tự với các liều dự phòng của enoxaparin. Ngược lại, rivaroxaban 10 mg mỗi ngày có tỉ lệ xuất huyết nặng hoặc không nặng có ý nghĩa lâm sàng cao hơn [13]. Rivaroxaban 10 mg mỗi ngày và apixaban 2,5 mg hai lần/ngày chứng minh xuất huyết nặng hoặc không nặng có ý nghĩa lâm sàng nhiều hơn enoxaparin trong dự phòng thuyên tắc huyết khối tĩnh mạch ở bệnh nhân nội khoa. Điều đáng lưu ý là liều dự phòng hậu phẫu của heparin không phân đoạn hoặc heparin trọng lượng phân tử thấp cũng như DOAC được điều trị liều thấp hơn chỉ định trong rung nhĩ không do bệnh van tim có thể không bảo vệ đầy đủ khỏi các biến cố thuyên tắc huyết khối.
Gây tê trục thần kinh
Việc sử dụng thuốc kháng đông trong tình huống gây tê trục thần kinh làm tăng nguy cơ máu tụ trong tủy sống hoặc ngoài màng cứng, có thể gây ra hậu quả nghiêm trọng. Tất cả DOAC đều bị cảnh báo thận trọng sử dụng trong tình huống gây tê trục thần kinh. Thông tin kê toa của mỗi thuốc ức chế Xa đường uống (apixaban, edoxaban, và rivaroxaban) cung cấp hướng dẫn về thời gian tối thiểu sau liều DOAC cuối cùng có thể rút catheter ngoài màng cứng cũng như thời gian tối thiểu sau rút catheter khi có thể khởi trị lại DOAC. Trong trường hợp dabigatran, thông tin kê toa không cung cấp khuyến cáo thời điểm chuyên biệt rút catheter ngoài màng cứng hoặc khởi trị lại kháng đông. Điều quan trọng lưu ý là nếu vẫn còn catheter ngoài màng cứng thì nên tránh sử dụng DOAC.
Hội Gây Tê Vùng và Điều Trị Đau Hoa Kỳ đã công bố hướng dẫn về điều trị thuốc kháng tiểu cầu và kháng đông quanh phẫu thuật điều trị đau. Hướng dẫn này khuyến cáo chờ khởi trị lại DOAC đến 24 giờ sau thủ thuật hoặc sau rút catheter [7]. Trong các thử nghiệm của DOAC trong dự phòng huyết khối tĩnh mạch sâu sau phẫu thuật chỉnh hình, DOAC được bắt đầu ≥ 4 đến 8 giờ sau rút catheter ngoài màng cứng với liều dự phòng. Tuy nhiên, khởi trị lại DOAC 24 giờ sau phẫu thuật tương tự hướng dẫn khởi trị lại DOAC sau phẫu thuật nguy cơ thấp và do đó là thời điểm hợp lý đối với hầu hết bệnh nhân. Nếu nguy cơ đột quỵ của bệnh nhân tăng đáng kể , bắt đầu liều dự phòng của DOAC 12 giờ sau phẫu thuật có thể là một xem xét hợp lý.
Khởi trị lại kháng đông sau phẫu thuật với nguy cơ xuất huyết không rõ
Thời điểm khởi trị lại kháng đông chủ yếu tùy thuộc vào nguy cơ xuất huyết của phẫu thuật. Tuy nhiên, đối với phẫu thuật với nguy cơ xuất huyết không rõ, thời điểm khởi trị lại kháng đông khó được cung cấp hướng dẫn chính xác. Tỉ lệ thuyên tắc huyết khối chu phẫu thì thấp nhưng nguy cơ xuất huyết sau các phẫu thuật này thì chưa rõ. Vì thế, trong trường hợp không có dữ liệu y học chứng cứ, ACC khuyến cáo tiếp cận khởi trị lại kháng đông tương tự như phẫu thuật nguy cơ xuất huyết cao. Điều này sẽ trì hoãn khởi trị lại kháng đông sau phẫu thuật; tuy nhiên không làm tăng đáng kể nguy cơ thuyên tắc đối với hầu hết bệnh nhân.
Khởi trị lại DOAC sau phẫu thuật tim
Chỉ định của DOAC nên được đánh giá lại sau phẫu thuật tim nhất là các bệnh nhân trải qua phẫu thuật van tim. Nghiên cứu RE-ALIGN (Randomized, Phase II Study to Evaluate the Safety and Pharmacokinetics of Oral Dabigatran Etexilate in Patients after Heart Valve Replacement) đánh giá dabigatran so với warfarin ở bệnh nhân đã có van hai lá cơ học và ở bệnh nhân trải qua thay van động mạch chủ hoặc van hai lá cơ học. Nhóm dabigatran có nhiều biến cố thuyên tắc huyết khối và xuất huyết nặng (tất cả trường hợp trong khoang màng ngoài tim) hơn nhóm warfarin, dẫn đến ngưng sớm thử nghiệm [14]. Dựa vào kết quả này, tất cả DOAC bị chống chỉ định ở bệnh nhân có van cơ học. Ngoài ra, dữ liệu còn hạn chế về DOAC trong rung nhĩ do bệnh van tim. Các bệnh nhân rung nhĩ do bệnh van tim bị loại khỏi thử nghiệm RE-LY và ROCKET-AF và các dưới nhóm của bệnh nhân rung nhĩ do bệnh van tim bị loại khỏi thử nghiệm ARISTOTLE và ENGAGE-AF-TIMI 48. Do đó, ở các bệnh nhân trải qua phẫu thuật van tim, ACC khuyến cáo chuyển từ DOAC sang warfarin sau phẫu thuật.
Đối với bệnh nhân trải qua một loại phẫu thuật tim khác như phẫu thuật bắc cầu động mạch vành, sử dụng hoặc khởi trị lại DOAC để điều trị rung nhĩ không do bệnh van tim đang trở nên phổ biến. Không có cơ sở chứng cứ mạnh cho vấn đề thực hành này và tỉ lệ xuất huyết nặng tăng trong thử nghiệm RE-ALIGN có thể phù hợp đối với phẫu thuật bắc cầu động mạch vành. Tuy nhiên, đây có thể là chiến lược an toàn khi khởi trị lại ít nhất 72 giờ sau phẫu thuật khi đã cầm máu. Các nghiên cứu về vấn đề thực hành này có tính cần thiết và sử dụng kháng vitamin K trong tình huống này được ủng hộ mạnh bởi chứng cứ hiện có.
Biến chứng xuất huyết
Trong trường hợp biến chứng xuất huyết sau phẫu thuật, khởi trị lại DOAC sẽ thường bị trì hoãn đến khi cầm máu hoàn toàn. Đánh giá lâm sàng và phối hợp quyết định giữa bác sĩ phẫu thuật và nhóm điều trị ban đầu sẽ xác định thời điểm tốt nhất khởi trị lại DOAC. Khi sử dụng DOAC, chế độ liều linh động có thể được xem xét để giảm khả năng biến chứng xuất huyết. Bác sĩ chú ý cẩn thận để đảm bảo bệnh nhân sử dụng liều thích hợp nhất dự phòng đột quỵ trong rung nhĩ không do bệnh van tim càng sớm càng tốt.
5. KẾT LUẬN
Điều trị kháng đông liên quan đến nhiều chuyên khoa trong thực hành lâm sàng. Đồng thuận chuyên gia của ACC 2017 đã cung cấp những hướng dẫn toàn diện cho bác sĩ trong việc đánh giá và xử trí các trường hợp bệnh nhân rung nhĩ không do bệnh van tim sử dụng kháng đông đường uống tác dụng trực tiếp trải qua phẫu thuật.Trong tương lai, khi chứng cứ từ các thử nghiệm lâm sàng nhiều hơn về nhóm thuốc kháng đông thế hệ mới sẽ làm sáng tỏ nhiều vấn đề của lĩnh vực này.
TÀI LIỆU THAM KHẢO
1. Doherty JU, et al. 2017 ACC Expert Consensus Decision Pathway for Periprocedural Management of Anticoagulation in Patients With Nonvalvular Atrial Fibrillation. http://dx.doi.org/10.1016/j.jacc.2016.11.024
2. January CT, et al. 2014 AHA/ACC/HRS guideline for the management of patients with atrial fibrillation: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the Heart Rhythm Society. J Am Coll Cardiol. 2014; 64: e1-76.
3. Camm AJ, et al. 2012 focused update of the ESC guidelines for the management of atrial fibrillation: an update of the 2010 ESC guidelines for the Management of Atrial Fibrillation. Eur Heart J. 2012; 33: 2719-47.
4. Cappato R, et al. Uninterrupted rivaroxaban vs. uninterrupted vitamin K antagonists for catheter ablation in non-valvular atrial fibrillation. Eur Heart J. 2015; 36: 1805-11.
5. Spyropoulous AC, Douketis JD. How I treat anticoagulated patients undergoing an elective procedure or surgery. Blood. 2012; 120: 2954-62.
6. Baron TH, et al. Management of antithrombotic therapy in patients undergoing invasive procedures. N Engl J Med. 2013; 368; 2113-24.
7. Burnett AE, et al. Guidance for the practical management of the direct oral anticoagulants (DOACs) in VTE treatment. J Thromb Thrombolysis. 2016; 41: 206-32.
8. Healey JS, et al. Periprocedural bleeding and thromboembolic events with dabigatran compared with warfarin: results from the Randomized Evaluation of Long-term Anticoagulation Therapy (RE-LY) randomized trial. Circulation. 2012; 126: 343-8.
9. Schulman S, et al.Perioperative management of dabigatran: a prospective cohort study. Circulation. 2015; 132: 167-73.
10. Sherwood MW, et al. Outcomes of temporary interruption of rivaroxaban compared with warfarin in patients with nonvalvular atrial fibrillation: results from the Rivaroxaban Once Daily, Oral, Direct Factors Xa Inhibition Compared With Vitamin K Antagonism for Prevention of Stroke And Embolism Trial in Atrial Fibrillation (ROCKET AF). Circulation. 2014; 129: 1850-9.
11. Beyer-Westendorf, et al. Peri-interventional management of novel oral anticoagulants in daily care: results from the prospective Dresden NOAC registry. Eur Heart J. 2014; 35: 1888-96.
12. Falck-Ytter Y, et al. Prevention of VTE in orthopedic surgery patients: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest. 2012; 141: e2785-3255.
13. Feng W, et al. Oral direct factor Xa inhibitor versus enoxaparin for thromboprophylaxis after hip or knee arthroplasty: systemic review, traditional meta-analysis, dose-response meta-analysis and network meta-analysis. Thromb Res. 2015; 136: 652-60.
14. Eikelboom JW, et al. Dabigatran versus warfarin in patients with mechanical heart valves. N Engl J Med. 2013; 369: 1206-14.







