Tóm tắt
1. Giới thiệu
Đa số bệnh nhân tăng huyết áp (THA) cần điều trị phối hợp thuốc để đạt được huyết áp (HA) mục tiêu. Các nghiên cứu đều chỉ ra rằng sử dụng phác đồ điều trị gồm quá nhiều thuốc, hoặc quá phức tạp sẽ khiến bệnh nhân khó
Sripal Bangalore†1& Ludwin Ley 2
1 MD MHA FACC FSCAI Assistant Professor of Medicine, Director of Research & New York University School of Medicine, The Leon H Charney Division of Cardiology, Cardiac Catheterization Laboratory, NY10016, USA. E-mail: sripalbangalore@gmail.com
2 MD, Boehringer Ingelheim International GmbH, Ingelheim, Germany
†Author for correspondence
Người dịch: BS. NGUYỄN THỊ KIM THỊNH
Bệnh viện Tim Tâm Đức (TP HCM)
Tóm tắt
1. Giới thiệu
Đa số bệnh nhân tăng huyết áp (THA) cần điều trị phối hợp thuốc để đạt được huyết áp (HA) mục tiêu. Các nghiên cứu đều chỉ ra rằng sử dụng phác đồ điều trị gồm quá nhiều thuốc, hoặc quá phức tạp sẽ khiến bệnh nhân khó tuân thủ điều trị (sự tuân thủ điều trị hay tuân trị: dùng thuốc đúng cách (compliance), tuân thủ điều trị (adherence), và duy trì điều trị (persistence), trong bài này gọi chung là sự tuân thủ điều trị; sự tuân trị).
2. Phạm vi tổng quan
Trong bài này chúng tôi tổng hợp các chứng cứ lâm sàng đã công bố cũng như các hướng dẫn điều trị hiện hành liên quan đến việc sử dụng các phối hợp trị liệu cho bệnh nhân THA bằng: thuốc ức chế thụ thể angiotensin II (ARBs) hoặc ức chế men chuyển (ACE-Is) phối hợp với ức chế calci (CCBs) hay thuốc lợi tiểu.
3. Ý kiến chuyên gia
Các ARBs dễ dung nạp hơn so với ACE-Is; các phối hợp ARB/CCB có thể dung nạp tốt hơn so với CCB đơn trị. Việc sử dụng viên phối hợp thật sự một lần duy nhất trong ngày từ các thuốc có hiệu quả cao và dễ dung nạp sẽ giúp làm giảm số lượng thuốc phải uống, đơn giản hóa phác đồ điều trị, cũng như cải thiện sự tuân trị của bệnh nhân. Từ đó có thể đạt được và duy trì HA mục tiêu, cũng như có thể đạt được các mục tiêu giảm nguy cơ biến cố tim mạch cả ngắn hạn lẫn dài hạn.
Từ khóa
sự tuân trị (tuân thủ điều trị) (adherence); sự dùng thuốc đúng cách (compliance); sự duy trì điều trị (persistence); thuốc hạ áp (antihypertensive); viên phối hợp (duy nhất) (single-pill combination).
Bài tổng quan
1. Giới thiệu
THA là yếu tố nguy cơ tim mạch có thể điều trị được thường gặp nhất. Ước tính trên toàn thế giới mỗi năm THA gây ra khoảng 17 triệu ca tử vong, và con số này vào năm 2030 sẽ vào khoảng 23 triệu hay 24% tổng số tử vong [1]. Các thử nghiệm lâm sàng cho thấy điều trị hạ áp có liên quan đến sự giảm xuất độ (incidence) đột quỵ khoảng 40-50%, giảm nguy cơ NMCT 20-25%, và giảm nguy cơ suy tim đến 50% [2,3]. Tuy nhiên các khảo sát toàn quốc (Hoa Kỳ) cho thấy kiểm soát HA trong thực hành lâm sàng vẫn chưa thật sự tối ưu [4-6], mặc dù gần đây đã có nhiều tiến bộ (Hình 1).
Các số liệu từ NHANES (National Health and Nutritional Examination Survey: Khảo sát quốc gia Hoa Kỳ đánh giá về sức khỏe và dinh dưỡng) trên tổng số 40000 người Hoa Kỳ tham gia nghiên cứu cho thấy độ lưu hành bệnh (prevalence) THA trong dân số chung đã không thay đổi từ 1999 đến 2008, ở mức khoảng 29%, tương đương với gần khoảng 1/3 dân số, hay khoảng 65 triệu người (tính riêng ở Hoa Kỳ), và tăng đến mức gần 90% ở người cao tuổi [4-6]. Đáng chú ý là việc kiểm soát HA (đạt mục tiêu HA TT / HA TTr < 140/90 mmHg) tăng từ mức 29% (giai đoạn 1999-2000) lên mức 50% (giai đoạn 2007-2008) [4]. Việc cải thiện kiểm soát HA này ở Hoa Kỳ có thể giải thích là do có sự gia tăng nhận thức về căn bệnh, cải thiện các chọn lựa điều trị và khuyến cáo trong các hướng dẫn điều trị (guidelines). Tuy nhiên chúng ta còn cần phải thực hiện nhiều việc hơn nữa, vì hiện nay cứ hai bệnh nhân THA thì chỉ có một người được kiểm soát tốt HA mà thôi.
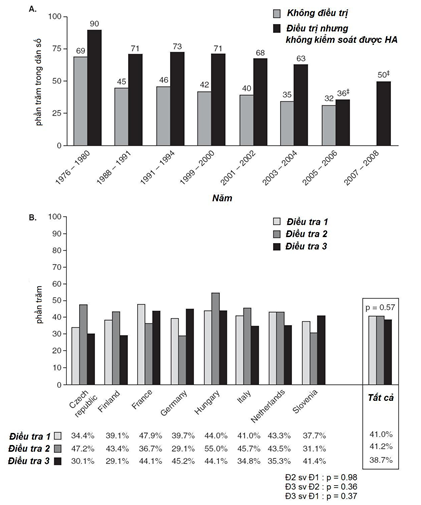
Hình 1: Việc kiểm soát HA trong thực hành lâm sàng vẫn còn chưa tốt.
A.Theo NHANES (National Health and Nutritional Examination Survey) [2,4-6].
* kiểm soát HA được định nghĩa là HA < 140/90 mmHg; HA < 130/80 mmHg đối với bệnh nhân tiểu đường hay suy thận mạn, bao gồm bệnh nhân có điều trị hoặc không điều trị, ngoại trừ ** (không điều trị).
B.Theo EUROASPIRE (EUROpean Action on Secondary and primary Prevention through Intervention to Reduce Events ) [7].
* HA TT/ HA TTr < 140/90 mmHg đối với bệnh nhân không bệnh tiểu đường, và HA TT/ HA TTr < 130/80 mmHg đối với bệnh nhân tiểu đường
Tóm tắt các điểm quan trọng được bàn trong bài tổng quan này
|
Các điểm quan trọng – Việc kiểm soát HA trong thực hành lâm sàng vẫn chưa được tối ưu, cứ hai bệnh nhân thì chỉ có một người được kiểm soát tốt HA. – Việc tuân thủ điều trị của bệnh nhân rất quan trọng, vì có như thế mới giúp bệnh nhân đạt được HA mục tiêu và duy trì mức HA này, cũng như giúp giảm tình trạng bệnh tật và tử vong do bệnh tim mạch về lâu dài. – Những rào cản của việc tuân thủ điều trị THA bao gồm: thuốc có độ dung nạp kém, hiệu quả kém, quá nhiều thuốc phối hợp và phác đồ điều trị quá phức tạp. – Các phác đồ phối hợp dùng một viên phối hợp (SPC) giúp tăng có ý nghĩa sự tuân trị, so với phác đồ phối hợp nhiều thuốc riêng rẽ. – Thuốc ức chế thụ thể angiotensin II (ARB) được bệnh nhân tuân trị cao nhất so với bất kỳ nhóm thuốc hạ áp nào, và các viên phối hợp gồm thuốc ức chế hệ renin – angiotensin nói chung với ức chế calci có liên quan với sự tuân trị cao hơn so với các khi dùng kết hợp nhiều thuốc riêng rẽ tương ứng. |
Các số liệu từ ba điều tra của Tổ chức Châu Âu Hành động phòng ngừa thứ phát hay nguyên phát, thông qua việc can thiệp để giảm biến cố (EUROpean Action on Secondary and primary Prevention through Intervention to Reduce Events) cho thấy ở khắp châu Âu, tỷ lệ bệnh nhân có nguy cơ tim mạch cao khi HA bệnh nhân gia tăng gần như không thay đổi trong khoảng thời gian 1995-2007, ở mức 58-61%, mặc dù ngày càng có nhiều thuốc hạ HA hơn [7]. Rõ ràng trước những tác động có hại của THA và gánh nặng bệnh lý tim mạch, chúng ta cần nỗ lực hơn nữa để cải thiện tỷ lệ kiểm soát HA trên toàn cầu.
2. Tầm quan trọng của việc bệnh nhân tuân thủ điều trị (tuân trị)
Dùng thuốc đúng, tuân thủ điều trị và duy trì điều trị (gọi chung là tuân trị) là tối quan trọng để bệnh nhân đạt được và duy trì được sự kiểm soát HA, về lâu dài giảm tình trạng bệnh tật và tử vong do bệnh tim mạch và cải thiện chất lượng cuộc sống [8] cũng như giảm chi phí chăm sóc sức khỏe, do giảm tỷ lệ bệnh nhân nhập viện và sử dụng các tài nguyên y tế [9]. Trong một nghiên cứu bao gồm trên 18000 bệnh nhân THA mới được chẩn đoán, với thời gian theo dõi trung bình 4.6 năm, các tác giả ghi nhận giảm có ý nghĩa 38% nguy cơ biến cố tim mạch (p = 0.032) ở nhóm bệnh nhân tuân trị tốt (tỷ lệ ngày dùng thuốc ≥ 80%) so với nhóm bệnh nhân tuân trị kém (số ngày dùng thuốc ≤ 40%) [8]. Tương tự, trong một nghiên cứu khác gồm hơn 59000 bệnh nhân THA, những bệnh nhân tuân trị kém (số ngày dùng thuốc <80%) sẽ dễ mắc các bệnh như bệnh mạch vành, bệnh mạch máu não hoặc suy thận mạn trong thời gian theo dõi 3 năm [9]. Ngoài ra, khi nhập viện, các bệnh nhân tuân trị kém với thuốc hạ áp thường liên quan với tăng chi phí điều trị từ khoảng 3574 USD / người trong khoảng thời gian 3 năm [9]. Sự tuân trị kém này không những dẫn đến gia tăng nguy cơ bệnh tật và tử vong do bệnh tim mạch, mà còn tăng chi phí điều trị cả ở cấp độ cá nhân lẫn khía cạnh xã hội.
Các rào cản của việc tuân trị thuốc hạ áp bao gồm nhiều yếu tố khác nhau, như: tính dung nạp thuốc kém, hiệu quả điều trị kém (do bệnh nhân cảm nhận), số loại thuốc và mức độ phức tạp của phác đồ (như: cách dùng thuốc một lần hoặc dùng nhiều lần trong ngày) [10,11]. Trong một nghiên cứu gồm 85000 bệnh nhân, các tác giả nhận thấy mức độ tuân trị từ 77% (đối với phác đồ có một thuốc) giảm xuống còn 55% (phác đồ có 4 thuốc) [12]. Việc phải dùng nhiều thuốc rất phổ biến đối với bệnh nhân bệnh mạn tính, như THA, tiểu đường, bệnh mạch vành. Trong một nghiên cứu về “Kết quả lâm sàng khi điều trị tái tưới máu và dùng thuốc tích cực” (Clinical Outcomes Utilizing Revascularization and Aggressive Drug Evaluation) ở bệnh nhân bệnh mạch vành, 80% bệnh nhân đang dùng ít nhất ba thứ thuốc, và > 50% bệnh nhân đang dùng ít nhất bốn thứ thuốc [13]. Sự tuân thủ dùng thuốc đề điều trị cả THA lẫn tăng lipid máu giảm đi khi số lượng thuốc tăng lên [14].
Một phân tích hậu kiểm (meta-analysis, còn dịch là phân tích gộp) các thử nghiệm lâm sàng ngẫu nhiên về các thuốc hạ áp chỉ ra rằng khi đơn giản hóa các phác đồ dùng thuốc (từ hai lần còn một lần mỗi ngày) sẽ làm tăng sự tuân trị từ 8% lên 20% [15]. Một nghiên cứu ở nhóm bệnh nhân lớn tuổi có mức tuân trị kém (chỉ khoảng 26-59%) chỉ ra rằng các chiến lược hành vi như can thiệp (giúp giảm số lần uống thuốc), hoặc nhắc bệnh nhân uống thuốc, có thể có hiệu quả cải thiện tính tuân trị (Bảng 1) [16]. Trong nghiên cứu STITCH (Simplified Treatment Intervention to Control Hypertension: Can thiệp điều trị đơn giản hóa để kiểm soát HA), một sơ đồ đơn giản bao gồm khởi đầu điều trị với liều thấp ức chế men chuyển (ACE-I) hoặc ức chế thụ thể (ARB) phối hợp với một lợi tiểu, dưới dạng viên phối hợp (SPC) cho thấy hiệu quả ưu việt hơn so với cách điều trị theo hướng dẫn điều trị THA của Hội Tim mạch Canada [17]. Tỷ lệ bệnh nhân đạt được HA mục tiêu lúc 6 tháng cao hơn rõ rệt trong nhóm can thiệp so với nhóm chứng (64.7% so với 52.7%, p = 0.026) [17].
Bảng 1: Các yếu tố giúp tăng khả năng tuân trị ở bệnh nhân THA
|
Nhóm |
Yếu tố |
|
Liên quan đến điều trị |
Phác đồ điều trị đơn giản Giảm số lượng thuốc uống Giảm số lần uống thuốc Có hiệu quả tốt Dễ dung nạp |
|
Liên quan đến bệnh nhân |
Có trình độ học vấn Bệnh nhân biết tự theo dõi HA tại nhà Có người nhắc bệnh nhân uống thuốc |
Năm nhóm thuốc hạ áp chính dùng đơn độc hay phối hợp khởi đầu hay duy trì trong điều trị THA, gồm: lợi tiểu thiazide, ức chế calci (CCB), ức chế bêta, ức chế men chuyển (ACE-I), và ức chế thụ thể angiotensin II (ARB), nhóm nào cũng có thể giúp hạ HA song lại có những tính chất đặc trưng, những thuận lợi và những hạn chế riêng mà bác sĩ điều trị phải xem xét khi chỉ định điều trị THA cá thể hóa phù hợp từng bệnh nhân [18]. Hệ renin – angiotensin đóng vai trò then chốt trong diễn tiến của quá trình biến thiên bệnh lý (continuum) tim mạch, và các thuốc ức chế hệ renin – angiotensin có tiềm năng giúp giảm cả HA lẫn quá trình bệnh lý viêm do angiotensin II gây ra, vốn dẫn đến quá trình bệnh lý tim mạch như xơ cứng động mạch [19]. Các thử nghiệm lâm sàng dùng ACE-I và ARB đã chỉ ra chắc chắn rằng những thuốc trong các nhóm này có hiệu quả giảm tỷ lệ bệnh tật và tử vong do tim mạch trong số rất nhiều tình trạng bệnh lý tim mạch của quá trình biến thiên bệnh lý tim mạch, mặc dù hiệu quả tương đối trên các kết cục nghiên cứu nghiêng về bệnh lý tim mạch hay bệnh lý mạch máu não vẫn còn đang bàn cãi [20-27]. Tuy gần đây có nhiều lo ngại rằng dùng ARB sẽ tăng nguy cơ ung thư, các nghiên cứu mới nhất và chứng cứ mạnh nhất có vẻ đã làm dịu đi mối quan ngại này [28,29]. Tương tự, hiệu quả và tính an toàn của các CCB cũng được xác định rõ ràng [30].
Tuy nhiên, vai trò của ức chế bêta và lợi tiểu khi dùng đơn thuần ở bệnh nhân THA không biến chứng vẫn còn chưa rõ [31-35].
Các nhóm thuốc hạ áp khác nhau có đặc điểm dung nạp thuốc khác nhau và điều này có thể có ảnh hưởng đến sự tuân trị. So với các nhóm thuốc hạ áp khác, ARB cho thấy có độ dung nạp thuốc khả quan nhất, cũng như tỷ lệ bệnh nhân bỏ điều trị thấp nhất [36-39]. Trong một phân tích hậu kiểm gần đây từ 17 thử nghiệm lâm sàng ngẫu nhiên, tỷ lệ tuân trị cao nhất ở nhóm dùng ARB và thấp nhất ở nhóm dùng lợi tiểu [40]. Một nghiên cứu bao gồm 445000 bệnh nhân dùng toa thuốc hạ áp đầu tiên gồm các thuốc ức chế hệ renin – angiotensin (RAS blockers, gồm ACE-Is và ARBs) cho thấy tỷ lệ bệnh nhân bỏ điều trị thấp nhất trong khi nhóm dùng lợi tiểu bỏ điều trị nhiều nhất (Hình 2) [37]. Nghiên cứu ONTARGET ® (Ongoing Telmisartan Alone and in Combination with Ramipril Global Endpoint Trial) cho thấy loại ARB dùng trong nghiên cứu, telmisartan, do tác dụng phụ ho ít gặp hơn nên bệnh nhân ít bỏ điều trị hơn gấp 4 lần so với loại ACE-I, ramipril (1.1 so với 4.2%; p < 0.001) (Hình 3), điều này đặc biệt đáng chú ý vì nhóm bệnh nhân không dung nạp ACE-I bị loại ra khỏi nghiên cứu ONTARGET [21]. ACE-I cũng được bệnh nhân dung nạp tốt nhưng có xu hướng tăng tỷ lệ các tác dụng phụ gây khó chịu như ho khan [39]. Ngoài việc bệnh nhân tuân trị tốt đối với ARB, ACE-I và CCB, các nghiên cứu còn cho thấy giữa liều thuốc và các biến cố có hại có mối liên hệ không rõ lắm, đặc biệt là đối với ARB va ACE-I khi so sánh với các nhóm ức chế bêta và lợi tiểu (Bảng 2) [41]. Vì vậy, trong các nhóm thuốc hạ áp hiện đang được dùng, thì ARBs, ACE-Is và CCBs được dung nạp tốt và bệnh nhân tuân trị nhiều nhất, mà hai khía cạnh này là thành phần tối quan trọng khi xem xét kê toa cho các bệnh lý mạn tính.
Bảng 2: Các biến cố có hại: tỷ lệ phần trăm bệnh nhân có một hay nhiều triệu chứng có thể quy kết do điều trị* phân theo nhóm thuốc điều trị và liều thuốc, trong các thử nghiệm lâm sàng ngẫu nghiên [41]
|
Nhóm thuốc |
Số thử nghiệm |
Tỷ lệ phần trăm (95% CI) có triệu chứng (nhóm điều trị trừ nhómplacebo)** |
||
|
Phân nửa liều tiêu chuẩn |
Liều tiêu chuẩn |
Gấp đôi liều tiêu chuẩn |
||
|
Lợi tiểu thiazides |
59 |
2.0 (-2.2 đến 6.3) |
9.9 (6.6 đến 13.2) |
17.8 (11.5 đến 24.2) |
|
ức chế bêta |
62 |
5.5 (0.3 đến 10.7) |
7.5 (4.0 đến 10.9) |
9.4 (3.6 đến 15.2) |
|
ACE-Is |
96 |
3.9 (-3.7 đến 11.6) |
3.9 (-0.5 đến 8.3) |
3.9 (-0,2 đến 8.0) |
|
ARBs |
44 |
-1.8 (-10.2 đến 6.5) |
0 (-5.4 đến 5.4) |
1.9 (-5.6 đến 9.3) |
|
CCBs |
96 |
1.6 (-3.5 đến 6.7) |
8.3 (4.8 đến 11.8) |
14.9 (9.8 đến 20.1) |
* tính bằng số liệu khác biệt giữa nhóm điều trị so với nhóm dùng placebo trong tổng số bệnh nhân xuất hiện một hay nhiều triệu chứng, không tính triệu chứng nhức đầu, vốn rất ít gặp trong nhóm bệnh nhân điều trị.
** các triệu chứng thường gặp: lợi tiểu: ngủ gà, bất lực, buồn nôn, vọp bẻ; ức chế bêta: lạnh đầu chi, mệt mỏi, buồn nôn; ACE-Is: ho; CCBs: đỏ bừng mặt, phù mắt cá, ngủ gà
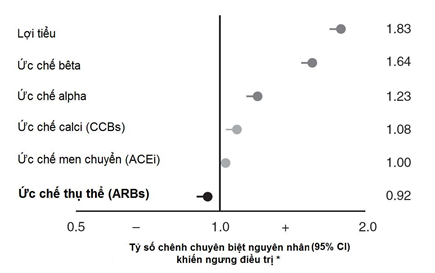
Hình 2: Ảnh hưởng của từng nhóm thuốc điều trị khởi đầu lên xuất độ tích lũy (cumulative incidence) bệnh nhân bỏ điều trị [37]
* số liệu tương đối so với ACE-I sau một năm điều trị. Tỷ lệ chênh chuyên biệt nguyên nhân = cause – specific HR
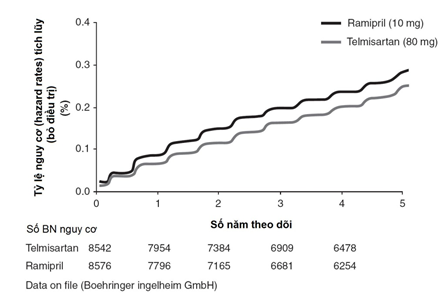
Hình 3: Tỷ lệ bỏ điều trị ở nhóm dùng loại ARB telmisartanthấp hơn so với tỷ lệ bỏ điều trị ở nhóm dùng loại ACE-I ramipriltrong thời gian theo dõi đến 5 năm
ARB: ức chế thụ thể angiotensin II; ACE-I: ức chế men chuyển
3. Tại sao nên sớm sử dụng trị liệu phối hợp cho bệnh nhân tăng huyết áp, và nên chọn phối hợp loại nào
Các chứng cứ gợi ý rằng tối thiểu 75% bệnh nhân THA sẽ cần phối hợp thuốc để đạt được HA mục tiêu [42]. Các hướng dẫn điều trị của Châu Âu và Hoa Kỳ khuyến cáo nên khởi trị bằng phối hợp thuốc ở bệnh nhân có xu hướng cần nhiều loại thuốc để đạt được HA mục tiêu, đặc biệt là các bệnh nhân có HA TT > 20 mmHg và / hoặc HA TTr > 10 mmHg so với mục tiêu [2,18, 42-44]. THA là kết quả của sự tương tác nhiều hệ thống thần kinh – thể dịch khác nhau, và khi ức chế một hệ thống sẽ gây hoạt hóa một hệ thống khác, dẫn đến giảm hiệu quả của điều trị nếu như chúng ta chỉ dùng một nhóm thuốc để kiểm soát HA. Kết quả là đơn trị liệu sẽ khó hạ được HA [42].
Việc sử dụng viên phối hợp điều trị HA sẽ cải thiện sự tuân trị cả ngắn hạn lẫn dài hạn, nhờ giảm số lượng thuốc và số lần uống thuốc cần thiết. Để giảm số lần uống thuốc, cần có viên phối hợp thật sự dùng một lần duy nhất mỗi ngày, với hiệu quả đáng tin cậy nhất suốt 24 giờ hoặc hơn nữa. Các dữ liệu về hiệu quả lâm sàng hiện có ủng hộ những viên phối hợp được ưa chuộng hiện nay theo các khuyến cáo từ các hướng dẫn điều trị (bao gồm phối hợp thuốc ức chế hệ renin – angiotensin (ARB và ACE-I) với CCB; hoặc phối hợp ức chế hệ renin – angiotensin với lợi tiểu (hình 4) [43]. Cơ sở lý luận của việc phối hợp hai nhóm thuốc hạ áp gồm: tăng hiệu quả hạ áp (nhờ cơ chế tác động bổ sung nhau), và giảm tác dụng phụ (tăng độ an toàn).
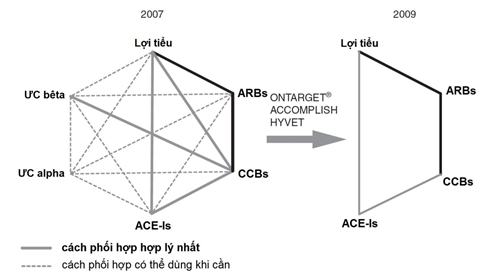
Hình 4: Các ưu tiên phối hợp thuốc hạ áp (nét đậm) trong nhóm bệnh nhân THA nói chung
Trích lại với sự cho phép của Wolters Kluver Health [18,39]
3.1 Tăng hiệu quả hạ áp
Viên phối hợp hai nhóm thuốc hạ áp với cơ chế tác động bổ sung nhau đã chứng tỏ một cách thuyết phục là có hiệu quả hạ áp tốt hơn so với khi dùng một thuốc và tăng liều lên [45-48]. Một nghiên cứu khởi trị THA bằng đơn trị theo từng bậc thang với bốn loại thuốc hạ áp khác nhau (ACE-I, ARB, lợi tiểu và CCB) cho thấy chỉ có 30% bệnh nhân THA đạt được kiểm soát HA như mong muốn khi dùng đơn trị, còn lại 70% bệnh nhân cần phối hợp từ hai đến ba nhóm thuốc hạ áp bổ sung nhau ở liều thấp, để kiểm soát được HA [49]. Một phân tích hậu kiểm gần đây với hơn 11000 bệnh nhân THA từ 42 thử nghiệm lâm sàng còn chỉ ra thêm rằng phối hợp hai thuốc (trong bốn nhóm: lợi tiểu thiazide, CCB, ACE-I và ARB) giúp giảm HA nhiều hơn năm lần so với khi tăng gấp đôi liều một thuốc [50]. Trong khi đơn trị liệu và trị liệu theo bậc thang là khởi trị thường dùng cho hầu hết các bệnh nhân THA, thì các hướng dẫn điều trị cũng khuyên nên khởi trị bằng hai thuốc ở một số nhóm bệnh nhân, bao gồm những người có nguy cơ tim mạch cao [2,18]. Một thử nghiệm khởi trị bằng viên phối hợp ARB và CCB ở bệnh nhân THA giai đoạn 1-2 cho thấy phối hợp telmisartan và amlodipine làm giảm HA lúc hoạt động (ambulatory blood pressure) 24 giờ đáp ứng phụ thuộc liều thuốc, và phối hợp thuốc liều thấp thì tốt hơn so với khi dùng đơn trị liều cao. Điều này gợi ý nên khởi trị sớm bằng viên phối hợp [51,52]. Hơn nữa, tỷ lệ kiểm soát được HA (<130/80 mmHg) trong nhóm dùng phối hợp cũng cao hơn có ý nghĩa so với nhóm đơn trị [51].
3.2 Tăng mức độ an toàn
Dữ liệu về độ an toàn và tính dung nạp thuốc từ các thử nghiệm lâm sàng rất gợi ý rằng phối hợp thuốc có thể giúp cải thiện sự tuân trị nhờ độ dung nạp tốt và ít tác dụng phụ hơn [8]. Viên phối hợp liều thấp có thuận lợi là làm giảm tác dụng phụ mà hầu hết các tác dụng phụ này có liên quan với liều dùng (trừ hai nhóm: ACE-I và ARB). Đối với nhóm lợi tiểu thiazide và CCB, tác dụng phụ chỉ còn 80% khi dùng phân nửa liều so với liều chuẩn [41]. Hơn nữa, viên phối hợp loại ARB và CCB hình như liên quan với sự giảm tỷ lệ xuất hiện tình trạng phù ngoại biên do CCB gây ra. Một giả thuyết giải thích rằng tình trạng phù này gây ra bởi tăng HA ở mao mạch do dãn chọn lọc các tiểu động mạch do các CCB gây ra. Trong viên phối hợp, các ARB nhờ tác dụng dãn tĩnh mạch đối kháng lại tình trạng tăng huyết áp tĩnh mạch lúc ở tư thế đứng, nên có tiềm năng làm giảm tỷ lệ xuất hiện tình trạng phù chân do các CCB gây ra [45,46,53-56]. Vì vậy viên phối hợp có thể giúp giảm tần suất xuất hiện các tác dụng phụ, điều này sẽ cải thiện sự tuân trị của bệnh nhân.
4. Tại sao nên dùng viên phối hợp
Những bằng chứng từ các nghiên cứu đã công bố trên các lĩnh vực điều trị gợi ý rằng các phác đồ có dùng viên phối hợp giúp gia tăng có ý nghĩa sự tuân trị và làm giảm chi phí chăm sóc sức khỏe so với những phác đồ dùng nhiều thuốc riêng rẽ [23,57-59]. Ngoài ra, viên phối hợp giúp giảm số lượng thuốc uống hằng ngày, giảm chi phí so với khi kê toa gồm nhiều thuốc riêng rẽ [58]. Trên bệnh nhân THA, chứng cứ chỉ ra rằng viên phối hợp có liên quan với cải thiện sự tuân trị, giảm chi phí chăm sóc sức khỏe nhờ có độ dung nạp tốt hơn (ít tác dụng phụ liên quan với điều trị), cải thiện hiệu quả hạ áp (hạ áp nhiều hơn và đạt được mục tiêu điều trị nhanh hơn) so với khi phối hợp nhiều thuốc riêng rẽ [23,57-59]. Một phân tích hậu kiểm từ 9 nghiên cứu trên nhiều lĩnh vực bệnh lý khác nhau cho thấy sử dụng viên phối hợp giúp giảm có ý nghĩa (p < 0.0001) 26% nghiên cứu bệnh nhân không tuân trị so với phối hợp thuốc riêng rẽ ở bệnh nhân bệnh mạn tính; tương tự, ở bệnh nhân THA, viên phối hợp với liều cố định giúp giảm có ý nghĩa (p<0.0001) nguy cơ không dùng thuốc đúng cách (khoảng 24%) so với phác đồ gồm nhiều thuốc (Hình 5) [57]. Trong một nghiên cứu khác kéo dài 12 tháng, ở bệnh nhân THA, độ chênh cao khi tuân thủ chỉ số điều trị khi dùng viên phối hợp ARB, ACE-I cao hơn 90% so với khi dùng các thuốc riêng rẽ, đồng thời ở nhóm dùng viên phối hợp duy nhất ít có nguy cơ bỏ điều trị hơn so với nhóm chứng (p < 0.0001) [60]. Các kết quả tương tự cũng được ghi nhận ở bệnh nhân dùng viên phối hợp chứa ACE-I / CCB (benezapril / amlodipine) [59]. Trong một nghiên cứu hồi cứu khác trên bệnh nhân lớn tuổi, việc sử dụng đúng cách cũng cao hơn ở nhóm dùng viên phối hợp, và hơn nữa, chi phí điều trị trung bình ở bệnh nhân dùng viên phối hợp cũng thấp hơn có ý nghĩa (p < 0.0001), ở mức 3179 USD so với 5236 USD (thời giá năm 2002) ở nhóm dùng nhiều thuốc riêng rẽ (Hình 6) [58].
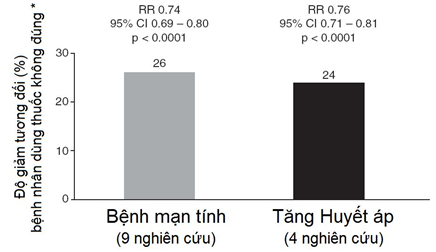
Hình 5: Viên phối hợp cải thiện khả năng dùng thuốc đúng so với phác đồ điều trị gồm nhiều thuốc riêng rẽ [57]
* viên phối hợp so với dùng nhiều thuốc riêng rẽ
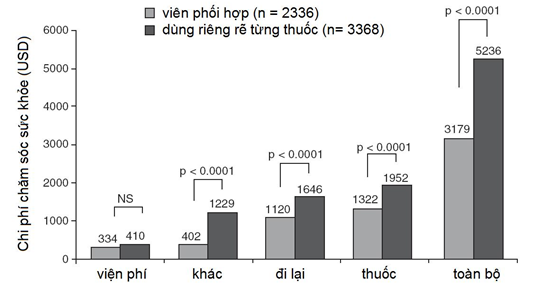
Hình 6: Chi phí điều trị trung bình khi bệnh nhân dùng viên phối hợp so với khi dùng phác đồ điều trị gồm nhiều thuốc riêng rẽ [58]
NS (not significant): khác biệt không có ý nghĩa thống kê
5. Hiệu quả và tính an toàn của viên phối hợp
Trước đây viên phối hợp không được dùng rộng rãi do suy nghĩ rằng các loại phối hợp này không thể chỉnh liều linh hoạt hai thành phần phối hợp. Định kiến này thậm chí còn trầm trọng hơn với thuật ngữ “viên phối hợp cố định liều” mà từ này còn được dùng rộng rãi trong môi trường quản lý (regulatory environment) với hàm ý không thể chỉnh liều một cách linh hoạt. Tuy nhiên, hiện nay có nhiều loại viên phối hợp có đủ mức liều thích hợp tương ứng với liều các loại thuốc dùng riêng rẽ, nên việc chỉnh liều khi kê toa trở nên hoàn toàn linh hoạt, tạo thuận lợi cho việc khởi trị sớm bằng các viên phối hợp.
Nhiều loại viên phối hợp hiện nay gồm một ức chế men chuyển (ACE-I) hoặc ức chế thụ thể (ARB) phối hợp với lợi tiểu thiazide (thường là hypothiazide, HCTZ). Các phối hợp này cho phép chọn lựa điều trị hiệu quả ở bệnh nhân THA nhẹ và vừa. Phối hợp ARB/HCTZ cho thấy khả năng hạ áp thêm khoảng 9 mmHg (HA TT) và đến 12.6 mmHg HA TTr so với các phác đồ đơn trị [61]. Khởi trị bằng viên phối hợp ARB hay ACE-I với lợi tiểu cho thấy gia tăng cơ hội đạt được HA mục tiêu thêm khoảng 20% (p = 0.028), theo nghiên cứu STITCH) [17].
Viên phối hợp gồm ARB và CCB cũng có lợi ích giảm tần suất ho và phù mạch gây ra bởi ACE mà không ảnh hưởng đến khả năng hạ áp [53,62]. Viên phối hợp chứa ARB, bao gồm valsartan, olmesartan medoxomil và telmesartan với CCB amlodipine cũng được ủng hộ bởi các thử nghiệm về hiệu quả lâm sàng và độ an toàn, cho thấy sự ưu việt hơn của điều trị phối hợp so với các đơn trị liệu khác tương ứng [45,47,48]. Đặc biệt, phối hợp bao gồn hai thuốc có thời gian bán hủy kéo dài, telmisartan (24 giờ) và amlodipine (35 giờ) có thể kiểm soát hiệu quả HA trong vòng 24 giờ khi dùng một liều thuốc [46]. Khi điều trị amlodipine đơn trị (5 hay 10 mg) bị thất bại, việc chuyển sang viên phối hợp gồm telmisartan (40 hay 80 mg) với amlodipine (5 hay 10 mg) cho thấy giảm có ý nghĩa HA, và tăng tỷ lệ bệnh nhân đạt được HA mục tiêu [63,64]. Nếu dùng CCB liều cao đơn thuần, tỷ lệ phù ngoại biên tăng cao, thì việc phối hợp một ARB với CCB liều thấp sẽ có hiệu quả hạ áp tốt trong khi giảm được phù ngoại biên ở mức có ý nghĩa (43% ở nhóm dùng phối hợp telmisartan 40-80 mg/amlodipine 5 mg so với 27.2% ở nhóm dùng amlodipine 10 mg) [63]. Phối hợp telmisartan hoặc olmesartan medoxomil với amlodipine khi phân tích dưới nhóm còn cho thấy hiệu quả ở nhóm bệnh nhân THA khó điều trị, gồm THA từ vừa đến nặng, THA kèm béo phì, tiểu đường, bệnh nhân da đen, bệnh nhân cao tuổi [46,65-67]. Viên phối hợp telmisartan 80 mg / amlodipine 10 mg cho thấy hiệu quả hạ áp tốt hơn ở bệnh nhân THA nặng so với khi dùng hai thuốc riêng rẽ tương ứng [68]. Dùng viên phối hợp liều cao này ít xảy ra các biến cố có hại liên quan với điều trị so với khi dùng amlodipine đơn thuần (biến cố có hại lần lượt là 12.6% so với 16.4%), với tỷ lệ xảy ra phù ngoại biên thấp hơn và bệnh nhân ít bỏ điều trị hơn [68].
Sau cùng, trong một nghiên cứu lớn về kết cục điều trị “ACCOMPLISH” (Avoiding Cardiovascular Events through Combination Therapy in Patients Living with Systolic Hypertension – “Tránh các biến cố tim mạch bằng các điều trị phối hợp thuốc cho các bệnh nhân THA tâm thu”), các tác giả đưa ra kết luận rằng phối hợp thuốc ức chế hệ renin – angiotensin với CCB đem lại ích lợi điều trị. Nghiên cứu này theo dõi hơn 11000 bệnh nhân THA kèm nhiều yếu tố nguy cơ tim mạch, kết quả cho thấy phối hợp thuốc gồm ACE-I và CCB (benazepril / amlodipine) tỏ ra ưu việt hơn so với phối hợp ACE-I / lợi tiểu (benazepril / HCTZ) về hiệu quả giảm biến cố tim mạch (lần lượt là 113 (2%) so với 215 (37%) biến cố; HR: 0.52; 0.41-0.65, p < 0.0001) [69]. Trong đó, tỷ lệ kiểm soát HA trong-nghiên-cứu (in-trial BP control rate) là 73%, đạt được trong vòng 6 tháng đầu tiên [70]. Viên phối hợp ACE-I / CCB còn cho thấy tác dụng làm chậm lại mức giảm hàng năm của eGFR (độ lọc vi cầu thận ước tính) tương đối so với nhóm dùng ACE-I / HCTZ (lần lượt là –0.88 so với –4.22 ml/phút/1.73 m2, p = 0.01) [71].
6. Các bất lợi dễ nhận thấy của viên phối hợp
Một trong những bất lợi chính dễ nhận thấy của viên phối hợp, thường được dẫn ra như là nguyên nhân chính khiến các bác sĩ ít kê toa loại này, là không có dạng phối hợp nhiều thuốc cũng như nhiều mức độ liều lượng. Tuy nhiên, như đã bàn ở trên, ngày càng có nhiều cách phối hợp thuốc khác nhau với liều lượng đa dạng. Hiện không có dạng phối hợp cố định liều cho các bệnh lý kèm theo như: THA kèm tăng lipid máu, tiểu đường, nhưng hiện nay ngày càng có nhiều kiểu phối hợp như vậy. Mặt khác, viên phối hợp gồm các thuốc có tác dụng phụ tương tự nhau có thể gây khó khăn cho việc xác định nguyên nhân của tác dụng phụ nếu chúng xảy ra. Tuy nhiên, nhiều loại thuốc hạ áp có tác dụng phụ đặc trưng nên cũng dễ nhận ra, như phù bàn chân ở bệnh nhân dùng CCB. Hơn nữa, như đã bàn, mặc dù có nhiều dữ liệu gợi ý cải thiện tính tuân trị của bệnh nhân (và tiếp theo đó là cải thiện hiệu quả điều trị), hiện không có dữ liệu mạnh trực tiếp ủng hộ về việc viên phối hợp có giúp giảm tỷ lệ bệnh tật và tử vong do bệnh tim mạch. Ngoài ra, viên phối hợp thường có giá đắt hơn nếu so với giá thành các thuốc generic riêng rẽ sẵn có. Tuy nhiên, như đã nói, giá thành và hậu quả của việc dùng thuốc không đúng cách còn đắt hơn.
7. Kết luận
Như vậy đã rõ, và mọi người đều tán thành rằng đa số bệnh nhân THA đều cần điều trị phối hợp thuốc để đạt được HA mục tiêu. Tuy nhiên, trong thực hành lâm sàng, nhiều bệnh nhân THA không thể kiểm soát được HA vì khó tuân trị, mà nguyên nhân là do phác đồ điều trị quá phức tạp, hoặc quá nhiều loại thuốc. Vì vậy, các viên phối hợp, bao gồm thuốc hạ áp có độ an toàn cao, dễ dung nạp và tác dụng kéo dài, là chọn lựa điều trị ưu tiên cho bệnh nhân THA nhằm đảm bảo bệnh nhân tuân trị điều trị, từ đó có nhiều bệnh nhân kiểm soát được HA, giúp đạt được hiệu quả phòng ngừa cả ngắn hạn lẫn dài hạn các biến cố tim mạch. Việc sử dụng viên phối hợp hầu như lúc nào cũng cho thấy bệnh nhân dễ tuân trị hơn, do đó dễ đạt được HA mục tiêu hơn, nên có khả năng giúp làm giảm yếu tố nguy cơ tim mạch của bệnh.
8. Ý kiến chuyên gia
Mặc dù THA được xem là yếu tố nguy cơ tim mạch, việc kiểm soát HA trong thực hành lâm sàng vẫn chưa thật sự tối ưu; nhiều bệnh nhân không được điều trị thích hợp, và cứ hai bệnh nhân thì có một người không đạt được HA mục tiêu. Tình huống này thúc giục phải dần dần chuyển dịch điều trị, từ cách tiếp cận theo bậc thang (stepped-care management approach) sang bắt đầu điều trị bước một (first-line) bằng các liệu pháp phối hợp thuốc (combination therapies).
Ngoài hiệu quả và độ dung nạp, một yếu tố quan trọng ảnh hưởng đến khả năng thành công của bất kỳ phác đồ điều trị THA nào là sự tuân trị của bệnh nhân. Vì đa số bệnh nhân cần tối thiểu hai loại thuốc để đạt được HA mục tiêu, nên để chăm sóc điều trị cho bệnh nhân được tốt hơn, tối ưu hơn chúng ta có thể chọn các phác đồ phối hợp thuốc đơn giản hơn mà từng thành phần thuốc có dược động học bổ sung, hiệp đồng, cũng như đặc điểm dược động học cho phép chỉ cần dùng thuốc một lần trong ngày. Các nghiên cứu hiện nay trong đó hai thứ thuốc hạ áp với đặc điểm hiệp đồng được phối hợp thành dạng dùng một liều duy nhất đã xác nhận ích lợi của viên phối hợp so với các đơn trị liệu từ nhiều thuốc riêng rẽ tương ứng, về mặt cải thiện hiệu quả điều trị và độ dung nạp thuốc. Hiện nay có các bằng chứng vững chắc ủng hộ quan điểm cho rằng viên phối hợp giúp tăng sự tuân trị của bệnh nhân so với các phác đồ phối hợp nhiều loại thuốc riêng rẽ, dẫn đến tăng tỷ lệ bệnh nhân kiểm soát được HA, giảm tỷ lệ bệnh tật và tử vong do bệnh tim mạch, giảm sử dụng các tài nguyên chăm sóc sức khỏe cũng như chi phí điều trị.
Mặc dù sẵn có nhiều loại viên phối hợp điều trị THA, hiện nay không có nhiều bằng chứng từ những nghiên cứu so sánh đối đầu (head-to-head comparison) giữa các phác đồ hạ áp khác nhau sử dụng viên phối hợp này để có thể đưa ra được hướng dẫn chọn lựa bệnh nhân trong các tình huống điều trị khác nhau. Thay vào đó, chúng ta áp dụng cách tiếp cận diễn dịch số liệu (translational research approach), trong đó các bác sĩ lâm sàng được ủng hộ ra quyết định bởi các chứng cứ có được từ việc phối hợp nhiều thuốc riêng rẽ. Tình huống này dù sao cũng không thể phủ nhận hiệu lực của viên phối hợp vì ích lợi của những phối hợp này, cả lý thuyết lẫn thực tế, đã được nhận thấy trong các hướng dẫn điều trị hiện hành. Tuy nhiên, nếu mục tiêu sử dụng viên phối hợp là đạt được nhiều ủng hộ hơn nữa, thì rõ ràng không thể né tránh việc tiến hành thử nghiệm lâm sàng trong tương lai, khảo sát về các kết cục điều trị chẳng hạn như phòng ngừa tổn thương cơ quan đích trong các tình huống lâm sàng khác nhau, bao gồm bệnh nhân có nhiều nguy cơ tim mạch, bệnh nhân có nguy cơ bệnh lý chuyển hóa, hoặc bệnh nhân suy thận.
Trong các thử nghiệm lâm sàng như vậy, thì tiêu chí nghiên cứu phụ sẽ là các kết cục do bệnh nhân ghi nhận, chẳng hạn: sư hài lòng về điều trị, sự ưu tiên chọn lựa phác đồ điều trị và chất lượng cuộc sống về phương diện sức khỏe, v.v… cũng như đo lường sự tuân trị của bệnh nhân. Hơn nữa, rào cản về tài chính như chúng ta dự báo khi chỉ định viên phối hợp giữa các nước khác nhau cũng cần phải tính đến, thông qua các số liệu thuyết phục về khả năng tiết kiệm chi phí dựa trên các phân tích dược – kinh tế học (pharmacoeconomics).
Thư mục tài liệu tham khảo
Các ghi chú đặc biệt ngay sau các tài liệu có nghĩa như sau: * , đáng quan tâm; **, rất đáng quan tâm
1. Mathers CD, Loncar D. Projections of global mortality and burden of disease from 2002 to 2030. PLoS Med 2006;3:e442
2. Chobhanian AV, Bakris GL, Black HR, et al. The seventh report of the Joint National Committee on Prevention, Detection, Evaluation, and treatment of high blood pressure (The JNC 7 report). JAMA 2003;89:2560-72
3. Blood Pressure Lowering Treatment Trialists Collaboration. Effects of different blood-pressure-lowering regimens on major cardiovascular events: results of prospectively-designed overviews of randomised trials. Lancet 2003;362:1527-35
4. Egan BM, Zhao Y, Axon RN. US trends in prevalence, awareness, treatment, and control of hypertension 1988 — 2008. JAMA 2010;303:2043-50.
* tài liệu này cho thấy việc kiểm soát HA trong thực hành lâm sàng vẫn chưa được tối ưu, chỉ có khoảng 50% số bệnh nhân đạt được HA mục tiêu
5. Ostchega Y, Yoon SS, Hughes J, Louis T. Hypertension awareness, treatment and control – continued disparities in adults: United States, 2005 – 2006. NCHS Data Brief 2008;3:1-8
6. Ong KL, Cheung BMY, Man BY, et al. Pravalence, awareness, treatment, and control of hypertension among United States adults 1999 — 2004. Hypertension 2007;49:69-75
7. Kotseva K, Wood D, De Backer G, et al. Cardiovascular prevention guidelines in daily practice: a comparison of EUROASPIRE I, II, and III surveys in eight European countries. Lancet 2009;373:929-40
8. Mazzaglia G, Ambrosioni E, Alacqua M, et al. Adherence to antihypertensive medications and cardiovascular morbidity among newly diagnosed hypertensive patients. Circulation 2009;120:1598-605
** tài liệu này cho thấy điều trị bằng viên phối hợp giúp tăng có ý nghĩa sự tuân trị của bệnh nhân, từ đó giúp giảm có ý nghĩa các biến cố tim mạch cấp tính.
9. Dragomir A, Cote R, Roy L, et al. Impact of adherence to antihypertensive agents on clinical outcomes and hospitalization costs. Med Care 2010;48:418-25
10. Elliott WJ. Improving outcomes in hypertensive patients: focus on adherence and persistence with antihypertensive therapy. J Clin Hypertens (Greenwich) 2009;11:376-82
11. Erdine S. Compliance with the treatment of hypertension: the potential of combination therapy. J Clin Hypertens (Greenwich) 2010;12:40-6
12. Fung V, Huang J, Brand R, et al. Hypertension treatment in a medicare population: adherence and systolic blood pressure control. Clin Ther 2007;29:972-84
13. Maron DJ, Boden WE, ORourke RA, et al. COURAGE Trial Research Group. Intensive multifactorial intervention for stable coronary artery disease: optimal medical therapy in the COURAGE (Clinical Outcomes Utilizing Revascularization and Aggressive Drug Evaluation) trial. J Am Coll Cardiol 2010;55:1348-58
14. Benner JS, Chapman RH, Petrilla AA, et al. Association between prescription burden and medication adherence in patients initiating antihypertensive and lipid-lowering therapy. Am J Health Syst Pharm 2009;66:1471-7
15. Schroeder K, Fahey T, Ebrahim S. How can we improve adherence to blood pressure-lowering medication in ambulatory care? Systematic review of randomised controlled trials. Arch Intern Med 2004;164:722-32
16. Conn VS, Hafdahl AR, Cooper PS, et al. Interventions to improve medication adherence among older adults: meta-analysis of adherence outcomes among randomised controlled trials. Gerontologist 2009;49:447-62
17. Feldman RD, Zou GY, Vandervoort MK, et al. A simplified approach to the treatment of uncomplicated hypertension: a cluster randomized, controlled trial. Hypertension 2009;53:646-53
18. Mancia G, De Backer G, Dominiczak A, et al. for The task force for the management of arterial hypertension of the European Society of Hypertension, The task force for the management of arterial hypertension of the European Society of Cardiology. 2007 Guidelines for the management of arterial hypertension: the Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur Heart J 2007;28:1462-536
19. Brown MJ. Renin: friend or foe? Heart 2007;93:1026-33
20. Messerli FH, Bangalore S, Ruschitzka F. Angiotensin receptor blockers: baseline therapy in hypertension? Eur Heart J 2009;30:2427-30
21. Yusuf S, Teo KK, Pogue J, et al. for the ONTARGET Investigators. Telmisartan, ramipril, or both in patients at high risk for vascular events. N Engl J Med 2008;358:1547-59
22. Katragadda S, Arora RR. Role of angiotensin-converting enzyme inhibitors in vascular modulation: beyond the hypertensive effects. Am J Ther 2010;17:e11-23
23. Gupta M, Honos GN, Velazquez EJ, et al. Evidence for the efficacy of ARBs across the cardiovascular continuum. Curr Med Res Opin 2010;26:1203-18.
** tài liệu này cho thấy viên phối hợp (SPC) thuốc hạ áp giúp cải thiện có ý nghĩa việc dùng thuốc đúng cách, song không mang lại lợi ích về mặt kiểm soát HA và tác dụng phụ so với các phác đồ điều trị từ nhiều thuốc riêng rẽ.
24. Brenner BM, Cooper ME, de ZD, et al. Effects of losartan on renal and cardiovascular outcomes in patients with type 2 diabetes and nephropathy. N Engl J Med 2001;345(12):861-9
25. Lewis EJ, Hunsicker LG, Clarke WR, et al. Renoprotective effect of the angiotensin-receptor antagonist irbesartan in patients with nephropathy due to type 2 diabetes. N Engl J Med 2001;345(12):851-60
26. Dahlof B, Devereux RB, Kjeldsen SE, et al. Cardiovascular morbidity and mortality in the Losartan Intervention For Endpoint reduction in hypertension study (LIFE): a randomised trial against atenolol. Lancet 2002;359:995-1003
27. ALLHAT Officers and Coordinators for the ALLHAT Collaborative Research Group. The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial. Major outcomes in high-risk hypertensive patients randomized to angiotensin-converting enzyme inhibitor or calcium channel blocker vs diuretic: The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT). JAMA 2002;288:2981-97
28. Bangalore S, Kumar S, Kjeldsen SE, et al. Antihypertensive drugs and risk of cancer: network meta-analyses and trial sequential analyses of 324,168 participants from randomised trials. Lancet Oncol 2011;12:65-82
29. ARB Trialists Collaboration. Effects of telmisartan, irbesartan, valsartan, candesartan, and losartan on cancers in 15 trials enrolling 138,769 individuals. J Hypertens 2011;29:623-35
30. Bangalore S, Parkar S, Messerli FH. Long-acting calcium antagonists in patients with coronary artery disease: a meta-analysis. Am J Med 2009;122:356-65
31. Bangalore S, Sawhney S, Messerli FH. Relation of beta-blocker-induced heart rate lowering and cardioprotection in hypertension. J Am Coll Cardiol 2008;52:1482-9
32. Bangalore S, Wild D, Parkar S, et al. Beta-blockers for primary prevention of heart failure in patients with hypertension insights from a meta-analysis. J Am Coll Cardiol 2008;52:1062-72
33. Messerli FH, Bangalore S, Julius S. Risk/ benefit assessment of beta-blockers and diuretics precludes their use for first-line therapy in hypertension. Circulation 2008;117:2706-15
34. Bangalore S, Kamalakkannan G, Messerli FH. Beta-blockers: no longer an option for uncomplicated hypertension. Curr Cardiol Rep 2007;9:441-6
35. Bangalore S, Messerli FH, Kostis JB, Pepine CJ. Cardiovascular protection using beta-blockers: a critical review of the evidence. J Am Coll Cardiol 2007;50:563-72
36. Schumacher H, Mancia G. The safety profile of telmisartan as monotherapy or combined with hydrochlorothiazide: a retrospective analysis of 50 studies. Blood Press 2008;17(Suppl 1):32-40
37. Corrao G, Zambon A, Parodi A, et al. Discontinuation of and changes in drug therapy for hypertension among newly-treated patients: a population-based study in Italy. J Hypertens 2008;26:819-24
38. Smith DH. Comparison of angiotensin II type 1 receptor antagonists in the treatment of essential hypertension. Drugs 2008;68(9):1207-25
39. Bangalore S, Kumar S, Messerli FH. Angiotensin-converting enzyme inhibitor associated cough: deceptive information from the Physicians Desk Reference. Am J Med 2010;123:1016-30
40. Kronish IM, Woodward M, Sergie Z, et al. Meta-analysis: impact of drug class on adherence to antihypertensives. Circulation 2011;123:1611-21
* tài liệu này cho thấy trong nhiều tình huống lâm sàng, bệnh nhân tuân trị kém nhất đối với thuốc lợi tiểu, và tuân trị cao nhất đối với thuốc ức chế thụ thể angiotensin II (ARB).
41. Law MR, Wald NJ, Morris JK, Jordan RE. Value of low dose combination treatment with blood pressure lowering drugs: analysis of 354 randomised trials. BMJ 2003;326:1427
42. Gradman AH, Basile JN, Carter BL, et al. ASH position article: combination therapy in hypertension. J Am Soc Hypertens 2010;4:90-8
43. Mancia G, Laurent S, Agabiti-Rosei E, et al. Reappraisal of European guidelines on hypertension management: a European Society of
ypertension Task Force document. J Hypertens 2009;27:2121-58
44. Flack JM, Sica DA, Bakris G, et al. Management of High Blood Pressure in Blacks. An update of the International society on hypertension in blacks consensus statement. Hypertension 2010;56:780-800
45. Littlejohn TW III, Majul CR, Olvera R, et al. Results of treatment with telmisartan-amlodipine in hypertensive patients. J Clin Hypertens (Greenwich) 2009;11:207-13
46. Littlejohn TW III, Majul CR, Olvera R, et al. Telmisartan plus amlodipine in patients with moderate or severe hypertension: results from a subgroup analysis of a randomized, placebo-controlled, parallel-group, 4 _ 4 factorial study. Postgrad Med 2009;121:5-14
47. Chrysant SG, Melino M, Karki S, et al. The combination of olmesartan medoxomil and amlodipine besylate in controlling high blood pressure: COACH, a randomized, double-blind, placebo-controlled, 8-week factorial efficacy and safety study. Clin Ther 2008;30:587-604
48. Philipp T, Smith TR, Glazer R, et al. Two multicenter, 8-week, randomized, double-blind, placebo-controlled, parallel-group studies evaluating the efficacy and tolerability of amlodipine and valsartan in combination and as monotherapy in adult patients with mild to moderate essential hypertension. Clin Ther 2007;29:563-80
49. Tedesco MA, Natale F, Calabro R. Effects of monotherapy and combination therapy on blood pressure control and target organ damage: a randomised prospective intervention study in a large population of hypertensive patients. J Clin Hypertens 2006;8:634-41
50. Wald DS, Law M, Morris JK, et al. Combination therapy versus monotherapy in reducing blood pressure: meta-analysis on 11,000 participants from 42 trials. Am J Med 2009;122:290-300
51. White WB, Littlejohn TW, Majul CR, et al. Effects of telmisartan and amlodipine in combination on ambulatory blood pressure in stages 1-2 hypertension. Blood Press Monit 2010;15:205-12
52. NICE Guidelines. Available from: http:// guidance.nice.org.uk/CG127 [Accessed August 2011
53. Makani H, Bangalore S, Romero J, et al. Effect of renin-angiotensin system blockade on calcium channel blocker-associated peripheral edema. Am J Med 2011;124:128-35
54. Fogari R, Malamani G, Zoppi A, et al. Effect on the development of ankle edema of adding delapril to manidipine in patients with mild to moderate essential hypertension: a three-way crossover study. Clin Ther 2007;29:413-18
55. Fogari R, Zoppi A, Derosa G, et al. Effect of valsartan addition to amlodipine on ankle oedema and subcutaneous tissue pressure in hypertensive patients. J Hum Hypertens 2007;21:220-4
56. Fogari R†, Zoppi A, Maffioli P, Lazzari P. Effect of telmisartan addition to amlodipine on ankle edema development in treating hypertensive patients. Expert Opin Pharmacother 2011;12(16):2441-8
57. Bangalore S, Kamalakkannan G, Parkar S, Messerli FH. Fixed-dose combinations improve medication compliance: a meta-analysis. Am J Med 2007;120:713-19
58. Dickson M, Plauschinat CA. Compliance with antihypertensive therapy in the elderly. Am J Cardiovasc Drugs 2008;8:45-50
59. Gerbino PP, Shoheiber O. Adherence patterns among patients treated with fixed-dose combination versus separate antihypertensive agents.Am J Health Syst Pharm 2007;64:1279-83
60. Zeng F, Patel BV, Andrews L, et al. Adherence and persistence of single-pill ARB/CCB combination therapy compared to multiple-pill ARB/CCB regimens. Curr Med Res Opin 2010;26:2877-87
** tài liệu này cho thấy bệnh nhân sử dụng viên phối hợp gồm ARB/CCB ít bỏ điều trị hơn so với bệnh nhân dùng nhiều thuốc riêng rẽ phối hợp lại, và độ chênh (odds) lên đến 90% cao hơn khi bệnh nhân tuân thủ điều trị được chỉ định so với bệnh nhân sử dụng nhiều thuốc riêng rẽ.
61. Schmieder RE. The role of fixed-dose combination therapy with drugs that target the renin-angiotensin system in the hypertension paradigm. Clin Exp Hypertens 2010;32:35-42
62. Chrysant SG. The role of angiotensin receptor blocker and calcium channel blocker combination therapy in treating hypertension: focus on recent studies. Am J Cardiovasc Drugs 2010;10:315-20
63. Neldam S, Lang M, Jones R, on behalf of the TEAMSTA-5 Investigators. Telmisartan and amlodipine single-pill combinations versus amlodipine monotherapy for superior blood pressure lowering and improved tolerability in patients with uncontrolled hypertension: results of the TEAMSTA-5 study. J Clin Hypertens 2011;13(7):459-66
64. Neldam S, Edwards C, Jones R, on behalf of the TEAMSTA-10 Investigators. Long-term efficacy and safety profile of single-pill combinations of telmisartan/amlodipine in patients not controlled on amlodipine 10 mg: open-label follow-up of teamsta- 10: Pp.27.90. J Hypertens 2010;28:e474
65. Littlejohn, TW III, Chrysant SG, Webster D, et al. Efficacy of telmisartan in combination with amlodipine in obese hypertensive patients: sub-analysis from a factorial design study. J Clin Hypertens 2009;11(Suppl A):A158
66. Littlejohn T, Ruilope LM, Raskin P, et al. Telmisartan in combination with amlodipine provides a highly effective and well tolerated treatment option for hypertensive patients with diabetes: sub-analysis from a factorial design study. J Hypertens 2009;27(Suppl 4);S275
67. Chrysant SG, Lee J, Melino M, et al. Efficacy and tolerability of amlodipine plus olmesartan medoxomil in patients with difficult-to-treat hypertension. J Hum Hypertens 2010;24:730-8
68. Neutel JM, Mancia G, Black HR, et al. Single-pill combination of telmisartan 80 mg/amlodipine 10 mg provides superior blood pressure reductions in patients with severe hypertension: TEAMSTA Severe HTN Study [abstract]. J Clin Hypertens 2010;12(Suppl7):537
69. Jamerson K, Bakris GL, Dahlof B, et al. ACCOMPLISH Investigators. Exceptional early blood pressure control rates: the ACCOMPLISH trial. Blood Press 2007;16:80-6
70. Jamerson K, Weber MA, Bakris GL, et al. ACCOMPLISH Trial Investigators. Benazepril plus amlodipine or hydrochlorothiazide for hypertension in high-risk patients. N Engl J Med 2008;359:2417-28
71. Bakris GL, Sarafidis PA, Weir MR, et al. Renal outcomes with different fixed-dose combination therapies in patients with hypertension at high risk for cardiovascular events (ACCOMPLISH): a prespecified secondary analysis of a randomised controlled trial. Lancet 2010;375:1173-81







