5.7. Siêu âm tim gắng sức và xạ ký gắng sức
Siêu âm tim gắng sức và xạ ký gắng sức bằng vận động (xe đạp, thảm lăn) hoặc bằng thuốc (Dobutamine, Adenosine, Dipyridamole) có độ nhậy cảm và độ chuyên biệt cao hơn ĐTĐ gắng sức.
* Đại học Y khoa Phạm Ngọc Thạch;
Bệnh viện tim Tâm Đức; Viện Tim TP.HCM
5.7. Siêu âm tim gắng sức và xạ ký gắng sức
Siêu âm tim gắng sức và xạ ký gắng sức bằng vận động (xe đạp, thảm lăn) hoặc bằng thuốc (Dobutamine, Adenosine, Dipyridamole) có độ nhậy cảm và độ chuyên biệt cao hơn ĐTĐ gắng sức.
Gắng sức bằng vận động (từ 6 đến 12 phút) được ưa chuộng hơn bằng thuốc. Tuy nhiên có một số bệnh nhân không thể vận động, cần SAT gắng sức hay xạ ký gắng sức bằng thuốc ngay.
Bảng 12 nêu lên chỉ định của SAT gắng sức và xạ ký gắng sức bằng vận động hay bằng thuốc (13).
Bảng 12 : Siêu âm tim gắng sức và xạ ký gắng sức (TL 5)
|
1. Thực hiện 2 biện pháp này khi bệnh nhân có khả năng BĐMV mức trung bình và có kèm : – H/c WPW (mức B) – ST chênh xuống > 1mm lúc nghỉ (mức B) 2. Bệnh nhân đã có tái lưu thông ĐMV từ trước (nong, mổ bắc cầu) (mức B) 3. Xạ ký gắng sức bằng Adenosine hoặc Dipyridamole khi bệnh nhân có khả năng BĐMV mức trung bình và có kèm : – Đang được tạo nhịp thất (mức C) – Blốc nhánh trái (mức B) |
Dipyridamole và Adénosine thường dùng với xạ ký gắng sức; Dobutamine thường dùng trong SAT gắng sức.
Các bệnh nhân sau cần được thực hiện chẩn đoán gắng sức bằng hình ảnh (siêu âm hoặc xạ ký) thay vì ĐTĐ gắng sức (13):
– Blốc nhánh trái hoàn toàn, đặt tạo nhịp trong thất, hội chứng Woff-Parkinson-White.
– Bệnh nhân có ST sụp xuống trên 1 mm lúc nghỉ, bao gồm bệnh nhân phì đại thất trái hoặc đang uống Digitalis.
– Bệnh nhân không thể vận động đủ cho ĐTĐ gắng sức.
– Bệnh nhân đau ngực, trước đó đã được tái lưu thông ĐMV. Những bệnh nhân này cần xác định vị trí TMCB và khảo sát chức năng tim, tìm vùng cơ tim còn sống.
Các dấu hiệu SAT gắng sức gợi ý TMCB bao gồm:
1. Giảm vận động thành > 1 vùng
2. Giảm dầy thành tim > 1 vùng
3. Tăng động bù trừ ở vùng cơ tim không TMCB
Độ nhậy cảm và độ chuyên biệt của SAT gắng sức và xạ ký gắng sức đạt trên 80%.
Bảng 13 nêu lên ưu điểm của SAT gắng sức và ưu điểm của xạ ký gắng sức (13).
| Ưu điểm của Siêu âm tim gắng sức – Độ chuyên biệt cao hơn – Đa dụng (khảo sát được giải phẫu học và chức năng) – Tiện lợi, hiệu quả, dễ thực hiện hơn – Ít tốn kém Ưu điểm của xạ ký gắng sức – Tần suất thành công kỹ thuật cao hơn – Độ nhậy cao hơn – đặc biệt cho tổn thương 1 nhánh ĐMV (nhánh mũ) – Chính xác hơn trong lượng định vùng TMCB khi có nhiều vùng rối loạn vận động Thất trái lúc nghỉ – Có nhiều nghiên cứu hơn, đặc biệt trong khảo sát tiên lượng |
5.8 Chụp Động mạch vành
Chụp ĐMV là phương pháp thăm dò xâm nhập, chính xác nhất để xác định chẩn đoán nghẽn ĐMV do xơ vữa động mạch hoặc CĐTN ổn định do co ĐMV, bệnh Kawasaki, bóc tách ĐMV và bệnh ĐMV do xạ trị (22) (23) (24).
Chụp ĐMV được coi là tiêu chuẩn vàng trong chẩn đoán bệnh ĐMV. Triệu chứng CĐTN ổn định có điển hình hay không, kết hợp bệnh nhân ở trong nhóm có khả năng bệnh ĐMV cao sẽ qui định mức dương nghiệm của chụp ĐMV. Một người nam cao tuổi, có CĐTN ổn định có tới khoảng 90% sẽ có tổn thương có ý nghĩa khi chụp ĐMV (25).
Mild Stable Angina : CĐTN ổn định và nhẹ
Disabling Stable Angina : CĐTN ổn định và nặng
Progressive Effort Angina : CĐTN gắng sức và tiến triển
Hình 13 : Tóm tắt số nhánh ĐMV bị tổn thương trên phim ĐMV ở bệnh nhân nam và nữ tùy theo độ nặng CĐTN gắng sức (TL 20)
Bảng 14 tóm tắt các chỉ định chụp ĐMV để chẩn đoán ở bệnh nhân nghi bị CĐTN hoặc bệnh nhân đã bị nhưng nay triệu chứng cơ năng thay đổi nhiều (13).
Bảng 14 : Chỉ định chụp ĐMV để chẩn đoán ở bệnh nhân nghi bị CĐTN hoặc bệnh nhân đã bị nhưng nay TC/ CN thay đổi nhiều (TL 5)
| LOẠI I : Bệnh nhân nghi hay bị CĐTN, còn sống sau đột tử (Mức B) LOẠI IIa : 1. Trắc nghiệm không xâm nhập không chắc chắn; lợi điểm để biết chẩn đoán cao hơn phí tổn và nguy hiểm của chụp ĐMV(Mức C) 2. Bệnh nhân không thể làm T/N không xâm nhập (Mức C) 3. Bệnh nhân mà nghề nghiệp cần chẩn đoán chắc chắn (Mức C) 4. Bệnh nhân trẻ, khảo sát không xâm nhập và xét nghiệm khác nghi TMCT do không xơ vữa (Bất thường ĐMV, bệnh Kawasaki, Bóc tách ĐMV tiên phát …) 5. Bệnh nhân nghi có co thắt ĐMV, cần làm trắc nghiệm khởi kích 6. Bệnh nhân có khả năng cao nghẽn thân chính ĐMV trái hoặc 3 nhánh ĐM |
Một số thực thể lâm sàng cần chú ý trong chẩn đoán bệnh ĐMV:
– Phụ nữ : Tỷ lệ dương giả qua ĐTĐ gắng sức ở phụ nữ cao (38% đến 67%) hơn ở nam (7% đến 44%) (27). Do đó có khả năng chụp ĐMV bình thường ngay ở nữ trên 55 tuổi có CĐTN điển hình (28).
– Chỉ định chụp ĐMV còn dùng lượng giá nguy cơ trên bệnh nhân đã có chẩn đoán CĐTN ổn định (bảng 15).
| Loại I 1. CĐTN nặng (CCS III và IV) mặc dù đã điều trị nội (mức B) 2. Bệnh nhân có nguy cơ cao phát hiện bằng Trắc nghiệm không xâm nhập (ở bất cứ mức CĐTN nào) (mức B) 3. Bệnh nhân CĐTN sống sót sau đột tử hoặc loạn nhịp thất nặng (mức B) 4. Bệnh nhân CĐTN kèm theo triệu chứng cơ năng và thực thể của Suy tim (mức C) 5. Bệnh nhân có đặc điểm lâm sàng gợi ý tổn thương nặng ĐMV (mức C) Loại IIa 1. Bệnh nhân có rối loạn chức năng Thất trái (PXTM < 45%), CCS I hoặc II, trắc nghiệm không xâm nhập phát hiện TMCB cơ tim nhưng không ở nguy cơ cao (mức C) 2. Bệnh nhân không đạt đủ thông tin về tiên lượng sau các trắc nghiệm không xâm nhập (mức C) Loại III 1. Bệnh nhân CCS I hoặc II, đáp ứng tốt điều trị nội nhưng không có chứng cớ TMCT ở trắc nghiệm không xâm nhập 2. Bệnh nhân không muốn tái lưu thông ĐMV |
– Các dấu hiệu nguy cơ cao BĐMV phát hiện bằng trắc nghiệm không xâm nhập được mô tả trong bảng 16.
| ĐTĐ gắng sức – ST chênh xuống > 2mm – ST chênh xuống > 1 mm ở giai đoạn I (Bruce protocol) – ST chênh xuống kéo dài trên 5 phút trong kỳ hồi phục – Chỉ thực hiện được công < 4 METS hoặc tần số tim thấp – Đáp ứng Huyết áp bất thường – Loạn nhịp thất Xạ ký tưới máu cơ tim – Nhiều vùng khuyết (khuyết hoàn toàn kết hợp với vùng khuyết hồi phục được) ở trên hay bằng 2 vùng tưới máu của nhánh ĐMV (TD : khuyết tưới máu ở vùng của nhánh liên thất trước và nhánh mũ) – Vùng khuyết nặng và rộng (chỉ số bán định lượng vùng khuyết cao) – Gia tăng thu nhận Thallium 201 ở phổi chứng tỏ rối loạn chức năng thất trái – Dãn buồng thất trái tạm thời sau gắng sức – Rối loạn chức năng thất trái Siêu âm tim gắng sức – Nhiều vùng rối loạn vận động, hồi phục được – Độ nặng và độ rộng của các vùng rối loạn vận động cao (chỉ số vận động thành cao) – Dãn nặng buồng tim, hồi phục được – Rối loạn chức năng tâm thu thất trái lúc nghỉ |
Một vài đặc điểm về chẩn đoán bệnh ĐMV mạn ở người cao tuổi:
– Triệu chứng đau thắt ngực thường không điển hình, có thể chỉ là khó thở, đau bả vai hay sau lưng, cảm giác yếu mệt (thường ở phụ nữ), và khó chịu vùng thượng vị.
– Tần suất thiếu máu cơ tim yên lặng người cao tuổi cao hơn người trẻ: 20-50% ở người trên hay bằng 65 tuổi
– Một số người cao tuổi mô tả triệu chứng xảy ra khi gắng sức, một số không tả như vậy vì đã hạn chế gắng sức theo tuổi
– Tần suất cao của biến đổi sóng ST- T lúc nghỉ ở người cao tuổi sẽ làm giảm độ đặc hiệu của ECG gắng sức. Độ nhậy của trắc nghiệm gắng sức cao hơn (84 phần trăm) và độ đặc hiệu thấp hơn (70 phần trăm) ở người trên 75 tuổi so với người trẻ hơn (6). Bổ sung bằng siêu âm tim gắng sức hoặc siêu âm tim dobutamine, siêu âm tim dipyridamol hoặc xạ ký cơ tim gắng sức sẽ giúp chẩn đoán chính xác hơn.
– Một số trường hợp không thực hiện được ECG gắng sức hoặc siêu âm tim gắng sức hoặc xạ ký cơ tim gắng sức, có thể thực hiện chụp cắt lớp điện toán đa nhát cắt (MSCT) ³ 64 nhát có kèm chất cản quang giúp chẩn đoán tầm soát bệnh ĐMV ở người trên 75 tuổi, ở người từ 45 đến 75 tuổi, chỉ số vôi hoá ĐMV qua MSCT cũng có giá trị tầm soát (nghiên cứu SHAPE) (7)
6. Điều trị:
– Hai mục tiêu chính của điều trị cơn đau thắt ngực ổn định là
1. Phòng ngừa nhồi máu cơ tim và tử vong do đó kéo dài đời sống.
2. Giảm triệu chứng cơ năng (tăng chất lượng cuộc sống).
Để đạt được các mục tiêu này, năm khía cạnh cần quan tâm khi điều trị bệnh nhân cơn đau thắt ngực ổn định.
+ Xác định và điều trị các bệnh phối hợp có thể làm nặng CĐTN
+ Giảm yếu tố nguy cơ bệnh động mạch vành
+ Xử dụng các biện pháp điều trị không dùng thuốc , thay đổi lối sống
+ Điều trị nội khoa bằng thuốc
+ Tái tưới máu cơ tim (tái tạo động mạch vành qua da hay mổ bắc cầu)
Trong điều trị nội khoa, hai thuốc được chứng minh kéo dài đời sống người bệnh là Aspirin và thuốc giảm lipids (statins). Một số nghiên cứu cũng chứng minh ức chế men chuyển cũng kéo dài đời sống như hai thuốc trên.
| ° Giảm mỡ ° Thuốc lá : ngưng ° Rượu : vừa phải ° Vận động thể lực +++ ° Bớt stress tình cảm ° Hạn chế muối Natri / THA ° Giảm cân nặng |
Thuốc lá tăng kích hoạt giao cảm làm tăng co mạch. Thuốc lá cũng làm tiến triển nặng xơ vữa động mạch và làm giảm hiệu quả của thuốc chống CĐTN.
Mục tiêu của điều trị rối loạn lipid máu không chỉ khi trú ở giảm LDL-cholesterol mà còn cần gia tăng HDL-cholesterol(32) – Mức LDL-Cholesterol cần đạt là dưới 100md/dl cholesterol toàn phần <170mg/dl, HDL-cholesterol nên ở trên 40mg/dl.
Uống rượu nên vừa phải, không quá 720ml bia hoặc 200ml rượu vang hoặc 40ml rượu mạnh mỗi ngày. Cân nặng nên giữ ở mức sao cho BMI < 25 (BMI: Body Mass Index (Index de Quételet)).
Các bệnh lý làm tim nhanh như tăng huyết áp, cường giáp, sốt, rung nhĩ hoặc làm giảm tải oxy đến cơ tim (TD; Thiếu máu mạn) cần được điều trị để giảm yếu tố làm nặng CĐTN.
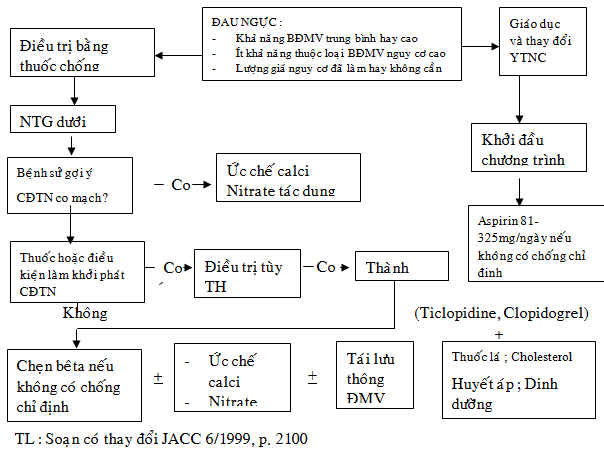
Hình 13 : Tóm tắt quá trình điều trị suy ĐMV mạn
6.1. Điều trị bằng thuốc:
Các thuốc có hiệu quả chống cơn đau thắt ngực bao gồm: chẹn bêta, nitrate, ức chế calci. Các thuốc đã được nghiên cứu có khả năng kéo dài đời sống người bệnh là Aspirin, statins và UCMC.
6.1.1. Aspirin:
Nghiên cứu tổng hợp dựa trên 300 nghiên cứu cho thấy Aspirin liều thấp (75mg đến 325 mg/kg) có khả năng phòng ngừa trên bệnh nhân CĐTN, tiền sử NMCT, đột quỵ hoặc đã mổ bắc cầu ĐMV (33) . Khi bệnh nhân không dung nạp đựợc Aspirin , có thể dùng Ticlopidine hoặc Clopidogrel.
Hiệu quả của Aspirin dựa trên tác dụng chống tạo lập huyết khối , có thể cả trên tác dụng chống viêm.
Nghiên cứu BIP (Bezafibrate Infarction Prevention) (34) và nghiên cứu HOPE (35) (Heart Outcomes Prevention Evaluation). cho thấy có thể sử dụng Aspirin trên bệnh nhân đang dùng ức chế men chuyển.
6.1.2 Chẹn bêta
Thuốc hàng đầu trong điều trị CĐTN ổn định, không chỉ giảm CĐTN, thuốc còn giảm tử vong và giảm biến chứng tái NMCT ở bệnh nhân NMCT cấp (36). Chưa có chứng cớ rõ về hiệu quả phòng ngừa tử vong và NMCT của chẹn bêta trên bệnh nhân CĐTN ổn định đơn thuần. Bảng 16 mô tả một số nghiên cứu chứng tỏ hiệu quả của chẹn bêta trong CĐTN ổn định.








