TÓM TẮT BÀI TỔNG QUAN CỦA ADA/EASD 2012 VỀ XỬ TRÍ TĂNG ĐƯỜNG HUYẾT Ở BỆNH NHÂN ĐÁI THÁO ĐƯỜNG TÍP 2: CÁCH TIẾP CẬN TẬP TRUNG VÀO BỆNH NHÂN (A PATIENT-CENTERED APPROACH)
Hiệp hội đái tháo đường Mỹ (American Diebetes Association-ADA) và hiệp hội nghiên cứu về đái tháo đường Châu Âu
(European Association for the Study of Diabetes-EASD) đã thành lập ra 1 nhóm chuyên trách để đánh giá những bằng chứng và phát triển thành khuyến cáo cho điều trị tăng đường huyết (ĐH) ở những bệnh nhân (BN) trưởng thành bị đái tháo đường típ 2 (ĐTĐ2) không phải ĐTĐ trong thai kỳ. Vài khuyến cáo đã được phát triển bởi các thành viên của 2 hiệp hội này và bởi những hội hoặc liên đoàn khác. Việc cập nhật liên tục là cần thiết vì hiện tại đã có thêm những thông tin về kiểm soát ĐH dựa trên lợi ích và nguy cơ, những bằng chứng về hiệu quả và độ an toàn của vài nhóm thuốc mới, ngưng hoặc hạn chế những thuốc khác và việc tăng hướng về vấn đề chăm sóc tập trung vào bệnh nhân (patient-centered care).
Chăm sóc tập trung vào BN được định nghĩa như là một cách tiếp cận nhằm cung cấp những chăm sóc tôn trọng và đáp ứng những giá trị, nhu cầu, ưa thích của từng BN và phải đảm bảo rằng giá trị BN làm hướng dẫn cho tất cả các quyết định lâm sàng. BN chính là người quyết định cuối cùng các vấn đề của họ bất kể là việc lựa chọn thay đổi lối sống hay điều trị thuốc trong bối cảnh đời sống thực của BN và các nguồn lực sẵn có (ở cả môi trường công và tư).
1.Những điểm chính:
Mức đích ĐH và điều trị hạ ĐH phải được cá nhân hóa.
Chế độ ăn, tập luyện và giáo dục luôn được thiết lập cho bất kỳ chương trình điều trị ĐTĐ2 nào.
Ngoại trừ chống chỉ định, metformin luôn là thuốc chọn lựa đầu tiên tối ưu cho việc điều trị.
Sau metformin, vẫn còn thiếu những dữ liệu để hướng dẫn chúng ta. Việc điều trị kết hợp với 1-2 thuốc uống hoặc chính insulin thêm vào là hợp lý nhằm hạn chế tác dụng phụ.
Cuối cùng, nhiều BN cũng sẽ cần điều trị insulin đơn thuần hoặc kết hợp với những thuốc uống khác nhằm duy trì mức ĐH cần kiểm soát.
Nếu có thể, tất cả các quyết định điều trị nên dựa vào BN, tập trung trên sự ưa thích, nhu cầu và các giá trị của BN.
Giảm yếu tố nguy cơ tim mạch phải là sự tập trung chính trong tiến trình điều trị.
2.Mức đích ĐH:
ADA khuyến cáo hạ HbA1c < 7% trong hầu hết các BN nhằm làm giảm tần suất biến cố mạch máu nhỏ. Điều này có thể đạt được với ĐH trung bình 150-160 mg/dl, lý tưởng ĐH đói và trước ăn nên duy trì < 130 mg/dl và ĐH sau ăn < 180 mg/dl. Mức đích HbA1c kiểm soát chặt hơn (6-6..5%) có thể được xem xét trong một số BN mà không gây hạ ĐH có ý nghĩa hoặc tác dụng phụ khác của điều trị (như thời gian mắc bệnh ngắn, đời sống mong đợi dài, không có bệnh tim mạch có ý nghĩa..). Ngược lại, mức đích HbA1c ít chặt hơn (7.5-8%) hoặc thậm chí cao nhẹ sẽ thích hợp cho những BN có tiền sử bị hạ ĐH nặng, đời sống mong đợi bị giới hạn, nhiều biến chứng, nhiều bệnh đi kèm và ở những người mức đích khó đạt được mặc dù đã tích cực giáo dục việc tự chăm sóc, lặp lại những chỉ dẫn và đã dùng liều hiệu quả của nhiều điều trị hạ ĐH bao gồm cả insulin
3.Khuyến cáo chung về điều trị tăng ĐH:
Điều trị sẽ khởi đầu với thay đổi lối sống, trong hầu hết các BN, metformin đơn trị cần thêm vào tại thời điểm chẩn đoán hoặc sớm ngay sau chẩn đoán (trừ khi có chống chỉ định). Nếu mức đích HbA1c không đạt được sau 3 tháng, xem xét lựa chọn 1 trong 5 thuốc kết hợp với metformin: sulfonylurea, TZD, ức chế DPP-4, đối kháng thụ thể GLP-1, hoặc insulin nền. Việc chọn lựa tác nhân nào dựa trên đặc điểm BN, đặc điểm của thuốc để đạt được mức ĐH đích đồng thời làm giảm tác dụng phụ. Những thuốc kích thích bài tiết insulin tác dụng nhanh (meglitinides) có thể sử dụng thay thế cho sulfonylureas. Những thuốc khác (ức chế a-glucosidase, colesevelam, đồng vận dopamine, pramlintide) có thể sử dụng ở những nơi sẵn có trên một số BN chọn lọc, tuy nhiên hiệu quả lại kém hơn và/hoặc có tác dụng phụ sẽ làm hạn chế sử dụng. Trong những BN không dung nạp hoặc bị chống chỉ định metformin, có thể chọn lựa thuốc ban đầu từ nhóm khác. Trong trường hợp này, những thử nghiệm lâm sàng đã được đăng tải để hướng dẫn nói chung còn thiếu, nhưng việc xem xét kết hợp 3 thuốc khác ngoài metformin cũng hợp lý. Insulin hiệu quả hơn hầu hết các thuốc khác và được xem như là thuốc lựa chọn hàng thứ 3, đặc biệt khi HbA1c rất cao ≥ 9%. Chế độ điều trị cần có insulin nền trước khi quyết định chuyển sang chế độ insulin phức tạp hơn. Chúng ta có thể điều trị tích cực, kiểm soát nhanh hơn bằng cách chuyển trực tiếp từ chế độ đơn trị hoặc kết hợp 2 thuốc sang chế độ insulin nhiều liều một ngày ở những BN có tăng ĐH nặng HbA1c ≥ 10-12% (mũi tên nét đứt trên hình). Điều trị kết hợp 2 thuốc có thể sử dụng ngay từ đầu ở những BN có HbA1c ≥ 9%. Thuốc tác dụng nhanh kích thích bài tiết insulin không phải sulfonylureas (meglitinide) cần xem xét ở những BN có chế độ ăn không đều, giờ ăn không ổn định hoặc ở những người có hạ ĐH muộn sau ăn khi điều trị với sulfonylureas. Trong điều trị kết hợp 3 thuốc, chế độ insulin sử dụng là insulin nền (Glargine, bán chậm NPH) kết hợp với các thuốc uống khác. Chế độ này có thể dùng ngay từ đầu ở những BN có tăng ĐH nặng ≥ 300-350 mg/dl, HbA1c ≥ 10-12% có hoặc không có những đặc điểm của tình trạng dị hóa (sụt cân, nhiễm ceton..).
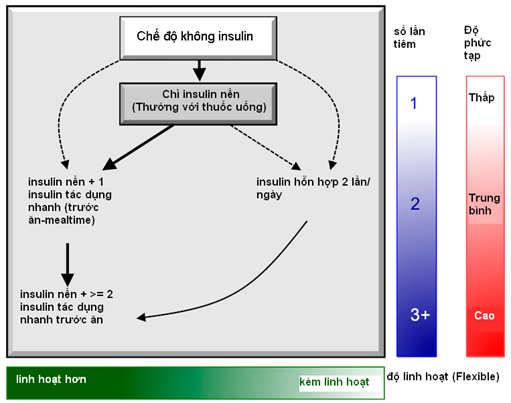
4.Chiến lược dùng insulin ở BN bị ĐTĐ2:
Insulin nền đơn thuần thường là chế độ ban đầu tối ưu, bắt đầu với 0.1-0.2 UI/Kg tùy thuộc vào mức độ tăng ĐH. Nó thường dùng kết hợp với chế độ 1-2 thuốc uống. Ở những BN cần hơn 1 liều insulin mỗi ngày hoặc những người có HbA1c cao ≥ 9%, có thể xem xét chế độ insulin hỗn hợp pha sẵn trước dùng 2 lần/ngày hoặc chế độ insulin nền kết hợp với insulin trước bữa ăn (mũi tên đứt đoạn trên hình). Khi insulin nền điều chỉnh đến mức ĐH đói đã đạt nhưng HbA1c vẫn còn cao hơn mức đích, xem xét chuyển thành chế độ insulin nền kết hợp với 3 liều insulin tác dụng nhanh ngay trước ăn. Khi 1 chế độ insulin bắt đầu, việc điều chỉnh liều insulin là quan trọng cần dựa trên mức ĐH của BN báo lại qua quá trình tự theo dõi của mình. Thuốc uống vẫn có thể tiếp tục điều trị kết hợp ngoại trừ những thuốc kích thích tiết insulin (sulfonylureas, meglitinide) phải ngưng một khi chế độ insulin sử dụng đã vượt qua giai đoạn chỉ dùng insulin nền đơn thuần. Việc giáo dục về cách tự theo dõi ĐH, chế độ ăn, tập luyện, tránh và nhận biết để xử trí nhanh hạ ĐH là quan trọng cho bất kỳ BN nào đang điều trị bằng insulin.
(Nguồn: Diabetes Care April 19, 2012)
BỔ SUNG VITAMIN D GIÚP CẢI THIỆN HUYẾT ÁP
Vitamin D3 có thể hoạt động như 1 thuốc ức chế men chuyển dạng Angiotensin ở bệnh nhân mập phì kèm tăng huyết áp. Vì vậy, điều trị lâu dài bằng Vitamin D3 có thể giúp làm giảm nguy cơ bệnh thận mạn ở bệnh nhân mập phì thông qua cơ chế giảm hoạt tính của hệ Renin-Angiotensin.
Tiến sĩ Anand Vaidya – Đại học Y Khoa Harvard, Boston, Massachusetts đã trình bày kết quả nghiên cứu tại phiên báo cáo khoa học của Hội nghị “Xơ vữa động mạch, huyết khối và sinh học năm 2012”.
Đây là nghiên cứu can thiệp đầu tiên trên người nhằm đánh giá hiệu quả của điều trị bằng Vitamin D3 trên hoạt tính hệ Renin-Angiotensin ở bệnh nhân mập phì. Nhóm nghiên cứu chọn những bệnh nhân này vì đây là nhóm có nguy cơ cao cho bệnh thận mạn tính. Một nghiên cứu khác đang được thực hiện trên bệnh nhân có cân nặng bình thường.
Nghiên cứu bao gồm 14 bệnh nhân mập phì (Chỉ số khối cơ thể là 36kg/m2) kèm tăng huyết áp, tiền đái tháo đường, có nồng độ 25-hydroxyvitamin D dưới 25 ng/ml và chức năng thận bình thường. Các nhà nghiên cứu đã sử dụng 1 thiết kế nghiên cứu được kiểm soát kỹ, đưa ra những đo lường đáng tin cậy về hoạt tính của hệ Renin-Angiotensin. Để có được kết quả này, các nghiên cứu viên đã kiểm soát tất cả yếu tố điều hòa hoạt tính của hệ Renin-Angiotensin. Chẳng hạn như dùng nhiều thuốc có thể ảnh hưởng đến hoạt tính của hệ Renin-Angiotensin nên các đối tượng nghiên cứu phải ngưng tất cả các thuốc liên quan trong 3 tháng.
Thời gian điều trị bằng Vitamin D3 được giới hạn trong 1 tháng để làm giảm số bệnh nhân bị mất theo dõi và các yếu tố gây nhiễu như sụt cân và những thay đổi trong chế độ ăn. Bệnh nhân được cho 15.000 đơn vị Vitamin D3 mỗi ngày bằng đường miệng. Nồng độ huyết tương trung bình của 25-hydroxyvitamin D tăng từ 18mg/dL lên thành 52 mg/dL.
Bệnh nhân ngủ ở tư thế nằm ngửa vào ban đêm trong bệnh viện trước khi đo lưu lượng huyết tương của thận. Các nhà nghiên cứu nhận thấy điều trị bằng VitaminD3 liều cao giúp làm tăng lưu lượng huyết tương của thận khoảng 5% so với giá trị trước đó và giảm huyết áp động mạch trung bình ở tư thế nằm ngửa.
Như mong đợi, truyền liên tục Angiotensin II làm giảm lưu lượng máu thận. Vitamin D3 làm tăng đáp ứng mạch máu thận với việc truyền liên tục Angiotensin II. Điều này được biểu hiện bởi giảm lưu lượng huyết tương của thận nhiều hơn nữa (p < 0,05) sau khi điều trị bằng Vitamin D3. Tiến sĩ Vaidya đã giải thích rằng, “tác dụng” thì nhỏ nhưng “tác dụng” này được nhìn thấy chỉ sau 1 tháng điều trị bằng Vitamin D.
Đáp ứng của Angiotensin II liên quan nghịch đảo với nồng độ của hệ Renin-Angiotensin và kết quả là giảm hoạt tính hệ Renin-Angiotensin mạch máu thận ở bệnh nhân đang được điều trị bằng Vitamin D. Các nhà nghiên cứu kết luận rằng Vitamin D3 và các thuốc ức chế men chuyển dạng Angiotensin có cùng cơ chế hoạt động.
Tiến sĩ Tochi M. Okwuosa – Đại học Wayne, Detroit, Michigan – cho rằng kết quả rất thú vị và cực kỳ chi tiết. Kết quả này tương ứng với những quan sát cắt ngang trước đây của các nhà nghiên cứu cho thấy giảm độ nhạy của mạch máu với Angiotensin II ở bệnh nhân mập phì kèm tăng huyết áp và có nồng độ huyết tương của 25-hydroxyvitamin D thấp hơn. Nghiên cứu hiện tại cho thấy điều trị bằng vitamin D3 có thể điều chỉnh đáp ứng của mô với Angiotensin II cũng như các thuốc ức chế men chuyển dạng Angiotensin. Điều này cho thấy tình trạng Vitamin D thấp có liên quan với hoạt tính hệ Renin Angiotensin mô cao hơn.
Những bệnh nhân mập phì có lợi ích hơn khi điều trị bằng Vitamin D
Mập phì và tăng huyết áp giúp tiên đoán nguy cơ cao bị bệnh thận. Điều trị bằng ức chế men chuyển giúp làm giảm nguy cơ. Vì vậy, các kết quả này hỗ trợ cho việc duy trì nồng độ 24-hydroxyvitamin D cao hơn ở bệnh nhân mập phì kèm tăng huyết áp. Tiếp cận điều trị bệnh nhân bằng hydroxyvitamin D giúp làm giảm hoạt tính hệ Renin Angiotensin của mô mạch máu ở thận và giảm sự phát triển của bệnh mạch máu và chuyển hóa ở bệnh nhân mập phì kèm tăng huyết áp.
Tiến sĩ Vaidya cho rằng, vai trò của điều trị bằng Vitamin D trong việc làm giảm sự tiến triển của bệnh liên quan đến tăng hoạt tính hệ Renin Angiotensin quá mức vẫn chưa được xác định và khuyến cáo rằng, vấn đề này cần được nghiên cứu thêm. Theo Ông, cơ chế hoạt động vẫn chưa được hiểu rõ nên khó đề ra 1 thiết kế nghiên cứu tốt.
Nhiều nghiên cứu can thiệp cho phép duy trì thuốc ức chế men chuyển dạng Angiotensin cho những bệnh nhân đã được dùng trước đó. Điều làm Tiến sĩ Vaidya lo ngại là hiệu quả của Vitamin D trong việc ức chế hoạt tính hệ Renin Angiotensin sẽ bị che dấu bởi sự hiện diện của các thuốc ức chế men chuyển dạng Angiotensin có tác dụng mạnh hơn.
Tiến sĩ Vaidya cũng nhấn mạnh ức chế hệ Renin Angiotensin do Vitamin D nên được xem xét khi thiết kế những nghiên cứu can thiệp trong tương lai nhằm đánh giá của điều trị bằng Vitamin D3 trên mạch máu. Ông cũng cho rằng cần hiểu các cơ chế có thể ảnh hưởng đến kết cục nghiên cứu.
(From Vitamin D Supplementation Might Improve Hypertension. http://www.medscape.com/viewarticle/762672)
ĐIỀU TRỊ STATIN TRƯỚC PHẪU THUẬT BẮC CẦU ĐỘNG MẠCH VÀNH GIÚP GIẢM NGUY CƠ RUNG NHĨ HẬU PHẪU
Kết quả từ 1 phân tích gộp cho thấy: Dùng Statin trước phẫu thuật tim làm giảm đáng kể nguy cơ rung nhĩ hậu phẫu và rút ngắn đáng kể thời gian nằm phòng hồi sức. Tuy nhiên, dùng Statin tiền phẫu không có tác dụng trên tỷ lệ tử vong ngắn hạn và tỷ lệ đột quỵ hậu phẫu.
Nhìn chung, các nhà nghiên cứu rất thận trọng trong việc diễn giải kết quả, nhấn mạnh rằng kết quả này được ghi nhận ở bệnh nhân điều trị với Atorvastatin và thực hiện phẫu thuật bắc cầu động mạch vành nên khó áp dụng cho các Statin khác cũng như các loại phẫu thuật tim khác.
Theo Tiến sĩ Oliver J Liakopoulos – Đại học Cologne, Đức và cộng sự đăng ngày 18 tháng 4 năm 2012 trên cơ sở dữ liệu Cochrane: “Điều hợp lý và cũng tương đồng với các khuyến cáo đã có là việc ủng hộ điều trị tích cực bằng Statin tiền phẫu, tiếp theo bằng điều trị tích cực Statin trong thời kỳ hậu phẫu cho tất cả bệnh nhân tăng mỡ máu kèm nhiều yếu tố nguy cơ tim mạch và bệnh động mạch vành chuẩn bị phẫu thuật tim”.
Dữ kiện từ các thử nghiệm lâm sàng ngẫu nhiên, có đối chứng:
Trước đây, các nhà nghiên cứu đã báo cáo kết quả từ 1 phân tích gộp lớn hơn gồm những bệnh nhân thực hiện phẫu thuật tim được điều trị tiền phẫu bằng Statin nhưng đây là nghiên cứu quan sát. Nghiên cứu này cho thấy giảm đáng kể nguy cơ tử vong sớm, đột quỵ và rung nhĩ trong những bệnh nhân phẫu thuật tim được điều trị bằng Statin tiền phẫu. Tại thời điểm đó, một vài nghiên cứu khác cũng xem xét việc dùng Statin ở bệnh nhân phẫu thuật tim nhưng kết quả còn bàn cãi.
Phân tích gộp gần đây nhất gồm 11 thử nghiệm lâm sàng ngẫu nhiên, có đối chứng với 984 bệnh nhân đang thực hiện hoặc không đang thực hiện phẫu thuật bắc cầu động mạch vành. Trong số những nghiên cứu này, có 6 nghiên cứu điều trị cho bệnh nhân bằng 20 hoặc 40 mg Atorvastatin, có 2 nghiên cứu điều trị cho bệnh nhân bằng 20 mg Simvastatin, trong khi 3 nghiên cứu còn lại lần lượt điều trị bệnh nhân bằng Fluvastatine 80 mg, Rosuvastatin 20 mg và Pravastatin 40 mg. Thời điểm dùng Statin tiền phẫu thay đổi từ đêm ngay trước phẫu thuật cho đến 4 tuần trước phẫu thuật. Chỉ có 3 nghiên cứu cho lại Statin sau phẫu thuật bắc cầu động mạch vành.
Trong số 7 thử nghiệm lâm sàng có theo dõi tử vong ngắn hạn (trong lúc nằm viện hoặc trong vòng 30 ngày), không ghi nhận tác dụng của điều trị Statin tiền phẫu so với nhóm không điều trị Statin. Có 8 nghiên cứu bao gồm dữ liệu về tần suất rung nhĩ mới xuất hiện với thời gian theo dõi trung bình là 22,8 ngày. Trong số những nghiên cứu này, 19% ở nhóm điều trị với Statin xuất hiện rung nhĩ so với 35,6% ở nhóm không dùng thuốc làm giảm lipid máu. Điều này tương ứng với giảm nguy cơ tương đối 60% (OR = 0,4; p = 0,01) và số bệnh nhân cần điều trị là 7 người.
Trong 9 nghiên cứu gồm 897 bệnh nhân, ghi nhận khuynh hướng giảm ngắn hạn nguy cơ nhồi máu cơ tim nhưng sự khác biệt giữa các nhóm không có ý nghĩa thống kê. Nguy cơ suy thận được ghi nhận là thấp hơn nhưng sự khác biệt này cũng không có ý nghĩa thống kê. Cũng không có sự khác biệt có ý nghĩa thống kê trên nguy cơ đột quỵ. Thởi gian nằm trong phòng hồi sức cấp cứu và thời gian nằm viện giảm đáng kể ở nhóm điều trị Statin mặc dù có sự không đồng nhất giữa 2 nhóm.
Các nhà nghiên cứu rút ra kết luận là điều trị Statin theo kinh nghiệm cho tất cả bệnh nhân nên trì hoãn cho đến khi có nhiều bằng chứng hơn. Hiện nay, dữ liệu bao gồm chủ yếu là những bệnh nhân được điều trị bằng phẫu thuật bắc cầu động mạch vành và có rất ít bằng chứng về lợi ích của điều trị Statin cho nhóm bệnh nhân nguy cơ cao đang thực hiện các cuộc phẫu thuật tim khác (thay van tim…). Cần có nhiều dữ liệu hơn nữa về tính an toàn và hiệu quả của Statin ở những bệnh nhân nguy cơ cao với nhiều bệnh lý kèm theo chuẩn bị phẫu thuật bắc cầu động mạch vành. Thời điểm tối ưu dùng Statin tiền phẫu vẫn chưa được biết rõ.
(From Statin Therapy Prior to CABG Reduces the Risk of Postoperative AF. http://www.medscape.com/viewarticle/762460)









