NGUY CƠ GÃY XƯƠNG TĂNG SAU KHỞI ĐẦU ĐIỀU TRỊ TĂNG HUYẾT ÁP
![]()
Tại Hội nghị thường niên Hội xương và chuyển hóa chất khoáng của Hoa Kỳ năm 2012, các nhà khoa học cho thấy các thuốc điều trị tăng huyết áp,
nhất là thuốc ức chế men chuyển dạng angiotensin II và thuốc ức chế beta có liên quan với tăng nguy cơ té ngã và gãy xương hông ở người lớn tuổi trong giai đọan khởi đầu điều trị thuốc.
Nhóm nghiên cứu từ đại học Toronto, Canada, đã phân tích cơ sở dữ liệu gồm hơn 1,6 triệu người lớn tuổi ở Ontario để đánh giá mối liên hệ của khởi đầu điều trị tăng huyết áp với nguy cơ té ngã và gãy xương hông. Kết quả cho thấy trong số 301.591 bệnh nhân khởi đầu điều trị tăng huyết áp thì 1.463 người có gãy xương hông trong vòng 45 ngày đầu tiên của khởi đầu điều trị thuốc huyết áp.
Nguy cơ gãy xương hông trong 45 ngày đầu tiên của điều trị cao hơn 43% nguy cơ trong thời kỳ trước điều trị và thời kỳ kiểm soát tốt sau khởi đầu điều trị, với thời gian quan sát là 450 ngày (Tỷ suất phát sinh IRR = 1,43; khoảng tin cậy 95% là 1,19-1,72).
Nguy cơ ước tính tương đối giống nhau với 5 loại thuốc điều trị tăng huyết áp khác nhau được nghiên cứu, gồm lợi tiểu thiazide, ức chế men chuyển dạng Angiotensin, ức chế thụ thể Angiotensin II, ức chế kênh canxi và ức chế beta-adrenergic.
Tuy nhiên, khi mối liên hệ được đánh giá cho từng loại thuốc riêng lẽ, chỉ có thuốc ức chế men chuyển dạng Angiotensin (Tỷ suất phát sinh IRR = 1,53; khoảng tin cậy 95% là 1,12-2,1) và ức chế beta adrenergic (Tỷ suất phát sinh IRR = 1,58; khoảng tin cậy 95% là 1,01-2,48) là có ý nghĩa thống kê. Theo trưởng nhóm nghiên cứu – Tiến sĩ Debra Butt, đại học Toronto: “Các thuốc điều trị tăng huyết áp có liên quan với tăng nguy cơ té ngã ở người lớn tuổi không vẫn chưa rõ vì các nghiên cứu về nguy cơ lập tức của gãy xương còn thiếu hoặc không nhất quán”.
Có những nghiên cứu ủng hộ nguy cơ té ngã ngay lập tức trong lúc khởi đầu điều trị tăng huyết áp. Tuy nhiên, cơ chế bên dưới được nghĩ là do tăng huyết áp tư thế.
Cũng có bằng chứng đối lập về mối liên hệ giữa các thuốc điều trị tăng huyết áp và gãy xương, trong khi phần lớn y văn xem xét thời gian điều trị dài hạn, nhiều năm đến nhiều tháng và cơ chế bên dưới được nghĩ là liên quan đến khối xương.
Nghiên cứu này là nghiên cứu đầu tiên cho thấy nguy cơ gãy xương tăng cao trong thời kỳ sau khi khởi đầu điều trị thuốc.
Theo tiến sĩ Butt: Đây là nghiên cứu lớn đầu tiên, cho thấy việc sử dụng các thuốc điều trị tăng huyết áp liên quan ngay lập tức với nguy cơ gãy xương khi khởi đầu điều trị cho người lớn tuổi. Đây là 1 điểm mới và dựa trên kết quả này, cần phải thận trọng khi khởi đầu bất kỳ thuốc điều trị tăng huyết áp nào cho người lớn tuổi. Do nguy cơ cao bị té ngã và việc sử dụng thường xuyên các thuốc điều trị tăng huyết áp cho dân số bệnh nhân lớn tuổi nên nguy cơ này đặc biệt quan trọng.
Khoảng 1/3 đến ½ người từ 65 tuổi trở lên té ngã hàng năm. Khoảng 1% té ngã dẫn đến gãy xương hông và khoảng 1/3 trong số này tử vong trong năm đầu tiên.
Hiện tại, 50% người Canada từ 65 tuổi trở lên có tăng huyết áp và hơn 70% người lớn tăng huyết áp mới được chẩn đoán đang dùng thuốc điều trị huyết áp nên đây là vấn đề ảnh hưởng đến nhiều người.
Theo tiến sĩ Daniel Solomon, khó xác định ý nghĩa lâm sàng của nghiên cứu này bởi vì nguy cơ tuyệt đối của gãy xương liên quan với thuốc điều trị tăng huyết áp vẫn chưa rõ.
Theo tiến sĩ Solomon – Giáo sư tại đại học Y khoa Harvard: “Nghiên cứu này rất thú vị và công phu. Tuy nhiên, rất khó diễn giải thiết kế tự chứng bởi vì không thể dễ dàng tính nguy cơ tuyệt đối của kết cục như gãy xương hông trong nghiên cứu này”. Vì vậy, trong khi nhiều tác giả ghi nhận mối liên hệ này như là nhân quả, ý nghĩa cộng đồng của nó vẫn chưa rõ ràng.
Điều trị tăng huyết áp giúp ngăn ngừa các biến cố tim mạch nhưng lại có thể thúc đẩy gãy xương hông. Nếu không biết nguy cơ tuyệt đối của gãy xương hông liên quan với việc khởi đầu điều trị bằng các thuốc này, thật khó sử dụng các thông tin này. Tiến sĩ Solomon nhận định.
(From Fracture Risk Increases After Antihypertensive Initiation. http://www.medscape.com/viewarticle/772773)
DẤU ẤN SINH HỌC CÓ KHẢ NĂNG TIÊN ĐOÁN NGUY CƠ RUNG NHĨ HẬU PHẪU
![]()
Theo báo cáo ngày 3 tháng 10 năm 2012 trên tạp chí của Trường môn tim mạch Hoa Kỳ: Nồng độ huyết thanh trước phẫu thuật của peptid liên quan đến việc tổng hợp collagen giúp tiên đoán cả xơ hóa nhĩ trái và khởi phát rung nhĩ sau phẫu thuật bắc cầu động mạch vành trong 1 nghiên cứu đoàn hệ gồm những bệnh nhân không có tiền căn rung nhĩ.
Theo tiến sĩ Michael F Swartz – Đại học Rochester, New York: Đo nồng độ peptide trước phẫu thuật tim giúp nhận diện bệnh nhân nào có nguy cơ cao rung nhĩ hậu phẫu và vì vậy, giúp hướng dẫn điều trị phòng ngừa.
Trong một xuất bản mới đây, tiến sĩ Jonathan M Kalman (Đại học Melbourne-Úc) và cộng sự đồng ý là kết quả này cho thấy vai trò của xơ hóa nhĩ trái chọn lọc từ trước trong bệnh sinh rung nhĩ hậu phẫu và nồng độ peptide C tận từ procollagen-I (PICP) và peptide N tận từ procollagen-III (PIIINP) để nhận diện nguy cơ xơ hóa.
Kết luận cuối cùng là cần tiến hành các nghiên cứu tiền cứu lớn trước khi có 1 bức tranh đầy đủ hơn về giá trị tiên đoán dương của rung nhĩ hậu phẫu. Một dấu ấn huyết thanh đơn giản giúp nhận diện cơ chất của rung nhĩ cũng giúp đánh giá các can thiệp điều trị bảo vệ tim mạch khác nhau.
Swartz và cộng sự đã thu thập các mẫu huyết thanh từ 54 bệnh nhân đang thực hiện phẫu thuật tim, thường là phẫu thuật bắc cầu động mạch vành đơn độc và 10 người khỏe mạnh không có bệnh tim từ trước cũng như mẫu sinh thiết nhĩ trái và nhĩ phải từ 44 bệnh nhân.
18 bệnh nhân xuất hiện rung nhĩ sau phẫu thuật, so với 2/3 còn lại vẫn duy trì nhịp xoang, kết quả cho thấy có tăng nồng độ các chất sau:
* Nồng độ peptide C tận từ procollagen-I (451,7 ng/ml so với 293,3 ng/ml; p = 0,006). Cả 2 đều có nồng độ cao hơn nhóm chứng (260,4 ng/ml; p = 0,001 so với người bị rung nhĩ).
* Nồng độ PIIINP (379 pg/ml so với 191,6 pg/ml; p = 0,01)
* Nồng độ collagen I và III, yếu tố biến đổi tăng trưởng beta và angiotensin
* Xơ hóa tiểu nhĩ trái. Rung nhĩ dường như không liên quan đến xơ hóa nhĩ phải.
Nồng độ PICP trong huyết thanh tương quan tuyến tính với mức độ xơ hóa nhĩ trái (p = 0,01) và trong phân tích đa biến, chỉ có tuổi (tỷ số chênh 1,13; p = 0,01) và nồng độ PICP (OR = 1,01; p = 0,02) tiên đoán độc lập rung nhĩ hậu phẫu.
Theo Kalman và cộng sự, nghiên cứu này cung cấp thông tin mới quan trọng về mối liên hệ giữa dấu ấn huyết thanh của tổng hợp collagen và xơ hóa nhĩ và nguy cơ xuất hiện rung nhĩ. Để hiểu rõ hơn, cần mở ra con đường nghiên cứu mới cho rối loạn nhịp thường gặp này nhưng vẫn chưa được hiểu đầy đủ.
(From Biomarker Has Potential for Predicting Risk of Postop AF. http://www.medscape.com/viewarticle/772308)
TÓM TẮT KHUYẾN CÁO NĂM 2012 CỦA ESC VỀ XỬ TRÍ NHỒI MÁU CƠ TIM ST CHÊNH LÊN
![]()
CHĂM SÓC CẤP CỨU:
Xử trí (bao gồm chẩn đoán và điều trị) phải được bắt đầu tại thời điểm tiếp xúc y tế ban đầu (FMC).
Điện tâm đồ (ECG) đo 12 chuyển đạo được thực hiện càng sớm càng tốt, với đích của thời gian trì hoãn £ 10 phút.
Theo dõi ECG phải được bắt đầu càng sớm càng tốt khi có thể ở tất cả những bệnh nhân (BN) có nghi ngờ bị nhồi máu cơ tim (NMCT) ST chênh lên.
Những BN với triệu chứng và dấu hiệu thiếu máu cục bộ (TMCB) cơ tim tiến triển, biểu hiện ECG không điển hình cần phải xử trí ngay:
- Bloc bó nhánh (BBB): bloc bó nhánh phải (RBBB) thường không cản trở cho biểu hiện ST chênh lên, nhưng BN NMCT có RBBB là tiên lượng xấu. Ở BN có bloc bó nhánh trái (LBBB), chẩn đoán ECG dựa vào bất thường ST cho NMCT trở nên khó khăn. Khi đó sự hiện diện ST chênh lên cùng chiều với những đạo trình QRS dương là chỉ điểm tốt nhất cho NMCT tiến triển với tắc ĐMV. ECG cũ trước đây rất hữu ích để xác định có hay không LBBB mới. Điều quan trọng là ở những BN có nghi ngờ TMCB tiến triển trên lâm sàng với LBBB mới hoặc tiên đoán mới nên xem xét PCI tiên phát ngay lập tức, nếu không thể thì có thể dùng TSH.
- Tạo nhịp thất (ventricular paced rhythm): làm ngăn cản những thay đổi đoạn ST và gây trở ngại cho CMV cấp cứu và điều trị ban đầu. Tái lập lại chương trình máy tạo nhịp-reprogramming the pacemaker (cho phép đánh giá sự thay đổi ECG trong nhịp nội tại của BN) có thể được xem xét ở những BN được biết là không phụ thuộc vào tạo nhịp thất với điều kiện không làm chậm trễ can thiệp xâm nhập.
- BN không có đoạn ST chênh lên cho chẩn đoán nhưng có triệu chứng TMCB dai dẳng: những trường hợp này có thể gặp ở những BN đến rất sớm ngay sau khởi phát triệu chứng hoặc ở một số BN có tắc ĐMV mũ, bệnh thân chung hoặc tắc cấp cầu ghép TM. Cần đo ECG 12 chuyển đạo kèm V7-9 lặp lại để theo dõi đoạn ST. Trong những trường hợp này, nếu triệu chứng TMCB tiến triển mặc dù đã điều trị nội khoa chính là 1 chỉ định cho CMV cấp cứu và xem xét tái thông mạch nếu được.
- NMCT thành sau đơn thuần: thường liên quan ĐMV mũ với ST chênh xuống ≥ 0.05 mV ở đạo trình V1-3, sử dụng đạo trình ngực sau thêm vào V7-9 ≥ 0.05 mV (≥ 0.1 mV ở nam < 40 tuổi) giúp cho chẩn đoán và điều trị trường hợp này như NMCT ST chênh lên.
- Tắc thân chung-ST chênh lên ở aVR và chênh xuống ở thành bên dưới (infero-lateral): sự hiện diện ST chênh xuống ≥ 8 chuyển đạo, đi đôi với ST chênh lên ở aVR và/hoặc V1 đề nghị bệnh nhiều nhánh hoặc tắc thân chung, đặc biệt nếu BN có thêm ảnh hưởng huyết động.
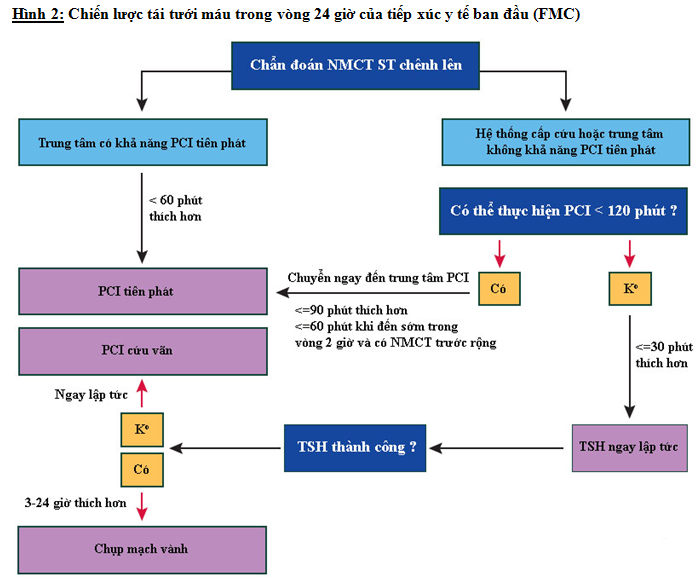
Xử trí trước nhập viện bệnh nhân NMCT ST chệnh lên tùy thuộc điều kiện mạng lưới y tế địa phương, nhằm hướng đến điều trị tái tưới máu một cách nhanh chóng, hiệu quả và cố gắng để thực hiện can thiệp mạch vành (PCI) tiên phát ngày càng nhiều BN khi có thể.
Những trung tâm có khả năng PCI tiên phát cần phải thường trực 24/7, để có thể PCI tiên phát càng sớm càng tốt trong vòng 60 phút từ sau cuộc gọi lần đầu tiên.
Tất cả các bệnh viện và hệ thống cấp cứu tham gia chăm sóc BN bị NMCT ST chênh lên phải theo dõi và ghi chép lại thời gian bị trì hoãn và cần thực thi đạt được và duy trì những đích đến về chất lượng chăm sóc như sau:
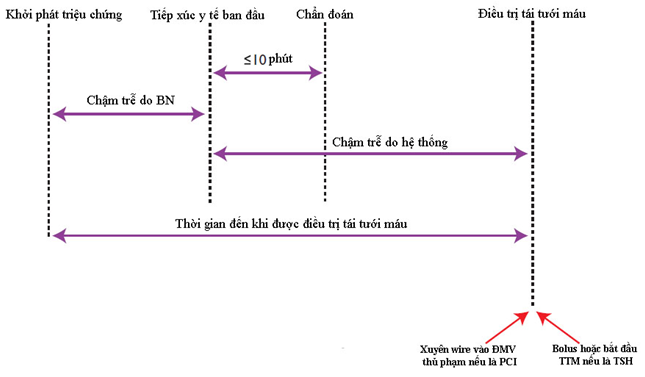
Ø Thời gian từ tiếp xúc y tế ban đầu đến ECG đầu tiên £ 10 phút
Ø Thời gian từ tiếp xúc y tế ban đầu đến điều trị tái tưới máu:
- Đối với tiêu sợi huyết £ 30 phút
- Đối với PCI tiên phát £ 90 phút (£ 60 phút nếu BN hiện diện trong vòng 120 phút sau khởi phát triệu chứng hoặc trực tiếp đến bệnh viện có khả năng PCI)
Hình 1: Những thành phần chậm trễ trong NMCT ST chênh lên và khoảng thời gian tối ưu cho can thiệp
ĐIỀU TRỊ TÁI TƯỚI MÁU
Điều trị tái tưới máu được chỉ định trong tất cả các BN có thời gian khởi phát triệu chứng < 12 giờ với ST chênh lên tồn tại hoặc có bloc nhánh trái (LBBB) mới.
Điều trị tái tưới máu (PCI ưa chuộng hơn) được chỉ định nếu có bằng chứng của TMCB tiến triển, ngay cả khi triệu chứng đã kéo dài > 12 giờ hoặc nếu đau ngực và thay đổi ECG lặp lại
CAN THIỆP MẠCH VÀNH TIÊN PHÁT
PCI tiên phát là điều trị tái tưới máu được khuyến cáo hơn tiêu sợi huyết khi được thực hiện bởi 1 đội can thiệp có kinh nghiệm trong vòng 120 phút sau thời điểm tiếp xúc y tế ban đầu (first medical contact-FMC).
PCI tiên phát được chỉ định cho những BN bị sốc tim hoặc suy tim cấp nặng, trừ khi thời gian chậm trễ PCI ước tính vượt quá cho phép và BN lại đến sớm sau khởi phát triệu chứng.
PCI tiên phát với đặt stent được khuyến cáo hơn là nong bằng bóng đơn thuần.
PCI thường quy ĐMV tắc nghẽn hoàn toàn >24 giờ sau khởi phát triệu chứng ở BN ổn định không dấu hiệu TMCB là không được khuyến cáo (bất chấp tiêu sợi huyết đã được cho hay không).
Khi BN đồng ý và không có chống chỉ định dùng lâu dài ức chế kết tập tiểu cầu kép, stent phủ thuốc ưa chuộng hơn là stent không phủ thuốc.
Điều trị ức chế kết tập tiểu cầu kép với aspirin và 1 thuốc ức chế thụ thể ADP được khuyến cáo với
- Prasugrel ở những BN có dùng được clopidogrel (clopidogrel-naïve patients) nếu không có tiền sử TIA hoặc đột quỵ trước đây và < 75 tuổi
- Ticagrelor
- Hoặc dùng clopidogrel nếu prasugrel hoặc ticagrelor không sẵn có hoặc bị chống chỉ định
Kháng đông đường tiêm phải được sử dụng.
Bivalirudin ưa chuộng hơn heparin và ức chế IIb/IIIa.
Enoxaparin có thể ưa chuộng hơn heparin không phân đoạn.
Heparin không phân đoạn phải được sử dụng ở BN không nhận được bivalirudin và enoxaparin.
Bảng 1: Liều của thuốc ức chế kết tập tiểu cầu và chống huyết khối trong điều trị kết hợp
|
Liều ức chế kết tập tiểu cầu trong điều trị kết hợp |
|
|
Với PCI tiên phát |
|
|
Aspirin |
Liều tải 150-300 mg uống hoặc 80-150 mg TM nếu không thể uống sau đó duy trì 75-100 mg/ngày |
|
Clopidogrel |
Liều tải 600 mg uống, sau đó duy trì 75 mg/ngày |
|
Prasugrel |
Liều tải 60 mg uống, sau đó duy trì 10 mg/ngày BN < 60 kg, khuyến cáo duy trì liều 5 mg/ngày BN > 75 tuổi, prasugrel nói chung không được khuyến cáo, nhưng liều 5 mg nên được sử dụng khi cần |
|
Ticagrelor |
Liều tải 180 mg uống, sau đó duy trì 90 mg 2 lần/ngày |
|
Abxicimab |
Bolus 0.25 mg/kg TM và truyền 0.125 mcg/kg/p (tối đa 10 mcg/phút) trong 12 giờ |
|
Eptifibatide |
Bolus 2 lần 180 mcg/kg TM (cho tại khoảng 10 phút) sau đó truyền 2mcg/kg/phút trong 18 giờ |
|
tirofiban |
25 mcg/kg trong > 3 phút TMsau đó truyền duy trì 0.15 mcg/kg/phút trong 18 giờ |
|
Với điều trị TSH |
|
|
Aspirin |
Bắt đầu với liều 150-500 mg uống hoặc với liều 250 mg TM khi không thể uống |
|
Clopidogrel |
Liều tải 300 mg uống nếu BN £ 75 tuổi, sau đó duy trì liều 75 mg/ngày |
|
Không điều trị tái tưới máu |
|
|
Aspirin |
Bắt đầu với liều 150-500 mg uống |
|
Clopidogrel |
75 mg/ngày uống |
|
Liều của chống đông trong điều trị kết hợp |
|
|
Với PCI tiên phát |
|
|
Heparin không phân đoạn |
70-100 U/kg bolus TM khi không có kế hoạch cho ức chế IIb/IIIa 50-60 U/kg bolus TM với ức chế IIb/IIIa |
|
Enoxaparin |
0.5 mg/kg bolus TM |
|
Bivalirudin |
0.75 mg/kg bolus TM sau đó truyền TM 1.75 mg/kg/giờ cho đến 4 giờ sau thủ thuật, sau khi ngưng liều 1.75 mg/kg/giờ, có thể truyền TM liều giảm còn 0.25 mg/kg/giờ cho 4-12 giờ khi lâm sàng cần thiết |
|
Với điều trị TSH |
|
|
Heparin không phân đoạn |
60 U/kg bolus TM tối đa 4000 U sau đó truyền TM 12 U/kg tối đa 1000 U/giờ trong 24-48 giờ. aPTT đích 50-70 giây hoặc 1.5-2 lần chứng với theo dõi 3, 6, 12, 24 giờ |
|
Enoxaparin |
BN < 75 tuổi: 30 mg bolus TM, sau 15 phút tiêm dưới da 1 mg/kg mỗi 12 giờ cho đến khi xuất viện hoặc tối đa 8 ngày. 2 liều đầu tiên không vượt quá 100 mg. BN ≥ 75 tuổi: không bolus TM, bắt đầu liều 0.75 mg/kg mỗi 12 giờ với 2 liều đầu tối đa 75 mg. BN với Clcre < 30 ml/phút, bất chấp tuổi, chỉ cho 1 liều tiêm dưới da mỗi 24 giờ |
|
Fondaparinux |
2.5 mg bolus TM sau đó tiêm dưới da 2.5 mg 1 lần mỗi ngày cho đến 8 ngày hoặc khi xuất viện. |
|
Không điều trị tái tưới máu |
|
|
Heparin không phân đoạn |
Tương tự như với điều trị TSH |
|
Enoxaparin |
Tương tự như với điều trị TSH |
|
Fondaparinux |
Tương tự như với điều trị TSH |
ĐIỀU TRỊ TIÊU SỢI HUYẾT (TSH):
Điều trị TSH được khuyến cáo trong vòng 12 giờ của khởi phát triệu chứng ở những BN không có chống chỉ định, khi mà PCI tiên phát không thể thực hiện được bởi 1 đội ngũ có kinh nghiệm trong vòng 120 phút sau tiếp xúc y tế ban đầu (FMC).
Ở những BN đến sớm (< 2 giờ sau khởi phát triệu chứng) với nhồi máu rộng và nguy cơ chảy máu thấp, TSH nên được xem xét khi mà thời gian từ lúc tiếp xúc y tế ban đầu (FMC) đến lúc bung bóng > 90 phút.
Nếu có thể, TSH nên bắt đầu trong bối cảnh trước nhập viện.
Tác nhân chọn lọc fibrin (tenecteplase, alteplase, reteplase) được khuyến cáo (hơn là những tác nhân không chọn lọc fibrin).
Aspirin uống hoặc tiêm TM phải được cho. Clopidogrel được chỉ định thêm vào cùng với aspirin.
Kháng đông được khuyến cáo ở những BN bị NMCT ST chênh lên có điều trị TSH cho đến khi được tái thông mạch (nếu có thực hiện) hoặc kéo dài đến 8 ngày trong nội viện. Kháng đông có thể là:
- Enoxaparin tiêm TM sau đó bằng tiêm dưới da ưa chuộng hơn heparin không phân đoạn
- Heparin không phân đoạn cho bolus TM và truyền TM hiệu chỉnh theo cân nặng
- Ở những BN được điều trị với streptokinase, liều Fondaparinux bolus TM sau đó bằng tiêm dưới da trì hoãn lại 24 giờ sau.
Tất cả BN sau TSH đều phải chuyển đến trung tâm có thể làm được PCI.
PCI cứu vãn được chỉ định ngay lập tức sau khi TSH thất bại (sự hồi phục đoạn ST chênh < 50% tại thời điểm 60 phút).
PCI cấp cứu được chỉ định trong những trường hợp có TMCB tái phát, hoặc có bằng chứng của tái tắc nghẽn MV sau TSH thành công ban đầu.
Chụp MV cấp cứu để tái thông mạch được chỉ định ở những BN có sốc/suy tim sau điều trị TSH ban đầu.
Chụp MV để tái thông mạch (ĐM thủ phạm) được chỉ định sau TSH thành công.
Thời điểm lý tưởng để CMV cho những BN ổn định sau TSH thành công là 3-24 giờ.
NHỮNG TRƯỜNG HỢP ĐẶC BIỆT
Cả 2 giới nam và nữ phải được xử lý như nhau.
Nghi ngờ NMCT vẫn phải duy trì ở mức cao khi là giới nữ, đái tháo đường và người lớn tuổi với những triệu chứng tuy không điển hình.
Cần phải chú ý đặc biệt cho những liều thuốc chống huyết khối ở những BN lớn tuổi và suy thận
HẬU CẦN-TIẾP NHẬN (logistics):
Tất cả bệnh viện chăm sóc bệnh nhân NMCT ST chênh lên phải có đơn vị chăm sóc MV được trang bị tốt để có thể thực hiện các loại chăm sóc như điều trị TMCB, suy tim nặng, rối loạn nhịp và các bệnh kết hợp thường gặp.
BN được điều trị tái tưới máu thành công không biến chứng nên được giữ lại theo dõi trong đơn vị chăm sóc MV ít nhất 24 giờ, sau đó những BN này có thể chuyển đến nơi theo dõi thấp hơn cho 24-48 giờ tiếp.
HÌNH ẢNH VÀ ĐÁNH GIÁ NGUY CƠ:
Trong giai đoạn cấp, khi mà chẩn đoán không chắc chắn, siêu âm tim cấp cứu có thể hữu ích.
Sau giai đoạn cấp, tất cả BN nên được làm siêu âm tim để đánh giá kích thước vùng nhồi máu và chức năng thất trái khi nghỉ. Nếu siêu âm tim không thực hiện, MRI có thể được sử dụng như 1 biện pháp thay thế.
Những BN bệnh nhiều nhánh hoặc ở những BN mà tái thông mạch máu khác được xem xét, trắc nghiệm gắng sức hoặc hình ảnh học để khảo sát vùng TMCB và vùng cơ tim còn sống được chỉ định.
ĐIỀU TRỊ LÂU DÀI
Kiểm soát nghiêm ngặt các yếu tố nguy cơ, đặc biệt hút thuốc lá.
Điều trị ức chế kết tập tiểu cầu được chỉ định không hạn định.
Điều trị ức chế kết tập tiểu cầu kép được chỉ định cho tới 12 tháng.
Điều trị ức chế β uống được chỉ định ở những BN có suy tim hoặc rối loạn chức năng thất trái.
Dung mạo lipid đói cần thực hiện ở tất cả BN.
Statin liều cao nên bắt đầu và tiếp tục sớm sau khi nhập viện ở tất cả BN không bị chống chỉ định hoặc có tiền sử không dung nạp.
Ức chế men chuyển được chỉ định ở những BN có suy tim, RL chức năng thất trái, đái tháo đường hoặc NMCT thành trước.
Ức chế thụ thể angiotensin là thuốc thay thế ức chế men chuyển.
Đối kháng aldosterone được chỉ định khi EF £ 40% hoặc suy tim hoặc đái tháo đường, trong trường hợp không có suy thận hoặc tăng kali máu.