HƯỚNG DẪN CẬP NHẬT CỦA HỘI TIM MẠCH CHÂU ÂU VỀ ĐIỀU TRỊ KHÁNG TIỂU CẦU KÉP TRONG BỆNH ĐỘNG MẠCH VÀNH
Hội Tim mạch Châu Âu đã đưa ra một bản “cập nhật” về liệu pháp kháng tiểu cầu kép -Aspirin kèm ức chế P2Y12trong bệnh động mạch vành.
Bản cập nhật này được công bố tại Hội nghị của Hội tim mạch châu Âu năm 2017 và được công bố trực tuyến trên Tạp chí Tim mạch Châu Âu vào ngày 26 tháng 8 năm 2017, được xây dựng với sự cộng tác của Hội Phẫu thuật Lồng ngực-Tim Mạch Châu Âu.
Theo Tiến sĩ Marco Valgimigli (Inselspital Universitätsspital Bern, Thụy Sĩ): Bản cập nhật này bao gồm một sự thay đổi khái niệm chính từ các khuyến cáo trước đó, trong đó tập trung nhiều hơn vào y học dựa trên từng cá thể, và nguy cơ chảy máu của mỗi cá thể giờ đây là trọng tâm của việc ra quyết định về loại thuốc và thời gian sử dụng liệu pháp kháng tiểu cầu kép.
Trước đây, chúng ta không có các công cụ để đánh giá nguy cơ chảy máu một cách khoa học, nhưng bây giờ chúng ta có một thang điểm mới – thang điểm PRECISE DAPT- có xem xét các đặc điểm của bệnh nhân như tuổi, chức năng thận, tiền căn chảy máu … để giúp chúng ta định lượng nguy cơ chảy máu chính xác hơn. Điều này cho phép đưa ra nhiều quyết định dựa trên cá thể.
Khuyến cáo ủng hộ cách tiếp cận dựa trên cá thể, trong đó mỗi phác đồ điều trị và thời gian điều trị được cá thể hoá càng nhiều càng tốt. Valgimigli cho biết “Khuyến cáo này cũng nêu bật những người nên và không nên nhận điều trị dài hạn để tối đa hóa giữa lợi ích và nguy cơ”.
Chẳng hạn như, ở những bệnh nhân có nguy cơ chảy máu cao hơn mức trung bình, nên dùng liệu pháp kháng tiểu cầu kép với thời gian ngắn hơn, vì có bằng chứng rõ ràng rằng nguy cơ chảy máu của liệu pháp điều trị lâu dài sẽ lớn hơn lợi ích và ngược lại ở những bệnh nhân có nguy cơ chảy máu thấp hơn mức trung bình, lợi ích của liệu pháp kháng tiểu cầu kép lâu dài thường lớn hơn nguy cơ chảy máu.
Valgimigli lưu ý rằng liệu pháp kháng tiểu cầu kép vẫn còn là một chủ đề gây nhiều tranh cãi, trong đó có rất nhiều bằng chứng xung đột đã được tạo ra. Điều này dẫn đến sự không thống nhất trong cộng đồng y khoa, đặc biệt là về thời gian tối ưu của liệu pháp kháng tiểu cầu kép sau khi đặt stent động mạch vành.
Bản cập nhật này giải thích rằng liệu pháp kháng tiểu cầu kép làm giảm nguy cơ huyết khối trong stent và hoặc nhồi máu cơ tim tự phát ở bệnh nhân sau can thiệp động mạch vành hoặc hội chứng vành cấp. Nguy cơ chảy máu ở bệnh nhân sử dụng liệu pháp kháng tiểu cầu kép tỷ lệ tương ứng với thời gian sử dụng thuốc. Lợi ích của liệu pháp kháng tiểu cầu kép kéo dài, đặc biệt là tử vong, phụ thuộc vào tiền sử tim mạch trước đó (như hội chứng vành cấp/nhồi máu cơ tim trước đây hay bệnh động mạch vành ổn định).
Valgimigli đã chỉ ra rằng: vấn đề gây tranh cãi nhiều nhất là cần một phác đồ về liệu pháp kháng tiểu cầu kép kéo dài (hơn 12 tháng) ở bệnh nhân hội chứng mạch vành cấp được điều trị bằng can thiệp động mạch vành qua da. Cần cân nhắc kỹ để tối ưu hóa giữa nguy cơ và lợi ích. Thông điệp quan trọng nhất đó là liệu pháp kháng tiểu cầu kép là một chế độ điều trị bệnh nhân, chứ không phải là stent đã được cấy ghép từ trước. Điều này rất quan trọng và cộng đồng cần phải thích ứng với mô hình điều trị mới này.
Các thông điệp chính trong bản cập nhật bao gồm:
– Đối với bệnh nhân hội chứng mạch vành cấp, thời gian dùng liệu pháp kháng tiểu cầu kép mặc định là 12 tháng, bất kể chiến lược tái tưới máu (điều trị nội khoa, can thiệp động mạch vành qua da hoặc phẫu thuật bắc cầu nối động mạch vành). Sáu tháng điều trị với liệu pháp kháng tiểu cầu kép nên được xem xét ở những bệnh nhân có nguy cơ chảy máu cao (điểm PRECISE-DAPT ≥ 25). Điều trị kéo dài hơn 12 tháng có thể được xem xét ở các bệnh nhân bị hội chứng mạch vành cấp dung nạp với liệu pháp kháng tiểu cầu kép mà không có biến chứng chảy máu.
– Nhu cầu về một phác đồ kháng tiểu cầu kép ngắn hạn không còn cần thiết nữa, dù là đặt stent thường hay các stent phủ thuốc thế hệ mới hơn. Thời gian dùng liệu pháp kháng tiểu cầu kép nên được hướng dẫn dựa trên đánh giá nguy cơ thiếu máu cục bộ và nguy cơ chảy máu của bệnh nhân, chứ không phải dựa trên loại stent.
– Bất kể loại stent kim loại nào được sử dụng, thời gian dùng liệu pháp kháng tiểu cầu kép ở những bệnh nhân bệnh động mạch vành ổn định điều trị bằng can thiệp động mạch vành qua da nên là từ 1 đến 6 tháng tùy thuộc vào nguy cơ chảy máu. Thời gian điều trị bằng kháng tiểu cầu kép kéo dài hơn có thể được xem xét ở những bệnh nhân có nguy cơ thiếu máu cục bộ cao hơn nguy cơ chảy máu.
– Không có đủ dữ liệu để khuyến cáo dùng kháng tiểu cầu kép ở những bệnh nhân bệnh động mạch vành ổn định điều trị bằng phẫu thuật bắc cầu động mạch vành.
– Việc bổ sung kháng tiểu cầu kép vào liệu pháp chống đông đường uống làm tăng nguy cơ chảy máu từ hai đến ba lần. Chỉ định dùng thuốc kháng đông đường uống phải được tái đánh giá lại và điều trị chỉ tiếp tục nếu có một chỉ định bắt buộc như rung nhĩ, van tim cơ học, hoặc có tiền sử gần đây bị huyết khối tĩnh mạch sâu tái phát hoặc thuyên tắc phổi. Thời gian trị liệu bằng ba thuốc (kháng tiểu cầu kép kèm thuốc kháng đông đường uống) nên được giới hạn trong 6 tháng hoặc ngưng sử dụng sau khi xuất viện, tùy thuộc vào nguy cơ thiếu máu cục bộ và chảy máu.
– Clopidogrel được khuyến cáo như là thuốc ức chế P2Y12 mặc định ở những bệnh nhân bệnh động mạch vành ổn định điều trị bằng can thiệp động mạch vành qua da, bệnh nhân có chỉ định dùng thuốc kháng đông đường uống và bệnh nhân hội chứng mạch vành cấp có chống chỉ định dùng ticagrelor hoặc prasugrel. Ticagrelor hoặc prasugrel được khuyến cáo cho bệnh nhân hội chứng mạch vành cấp trừ khi có chống chỉ định đặc hiệu với thuốc.
– Quyết định về thời điểm bắt đầu dùng thuốc ức chế P2Y12 phụ thuộc vào cả loại thuốc được sử dụng và bệnh cụ thể (bệnh động mạch vành ổn định hay hội chứng mạch vành cấp).
(Dịch từ ESC Guideline Update on Dual Antiplatelet Therapy in CAD. http://www.medscape.com/viewarticle/885683#vp_2)
TÓM TẮT KHUYẾN CÁO ESC 2017 VỀ CHẨN ĐOÁN VÀ XỬ TRÍ NHỒI MÁU CƠ TIM ST CHÊNH LÊN (STEMI)
1. NHỮNG ĐIỂM MỚI
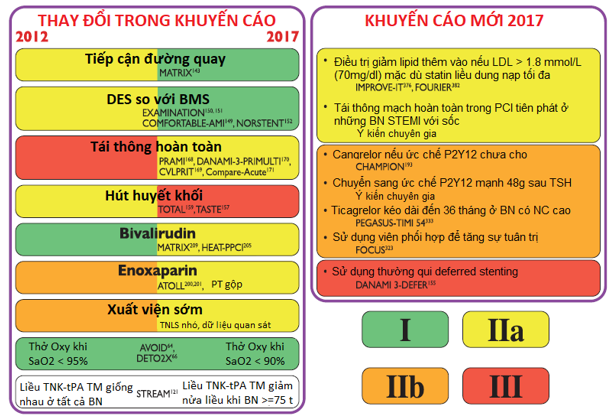
Hình 1: Những điểm mới trong guideline 2017
♦ Những khái niệm đổi mới 2017
MINOCA và những chỉ số chất lượng
Có hẳn chương mới đề cập riêng vấn đề này.
Chọn lựa chiến lược và thời gian chậm trễ
Định nghĩa rõ thời điểm tiếp xúc y tế đầu tiên (First Medical Contact-FMC).
Định nghĩa “thời điểm 0” để chọn lựa chiến lược tái tưới máu (VD đồng hồ chiến lược bắt đầu chạy tại thời điểm “chẩn đoán STEMI”)
Chọn lựa PCI hơn TSH khi thời gian trì hoãn dự kiến từ “chẩn đoán STEMI” đến khi xuyên được wire ≤120 phút.
Thời gian trì hoãn tối đa từ “chẩn đoán STEMI” đến khi bolus TSH là 10 phút.
Thuật ngữ “cửa-bóng” được loại bỏ.
Những giới hạn thời gian cho việc mở thường qui ĐMV thủ phạm
0-12g (Class I); 12-48g (Class Iia); > 48g (Class III).
ECG lúc tiếp xúc BN
Bloc nhánh trái và phải được xem xét như nhau trong khuyến cáo chụp MV khẩn nếu có triệu chứng thiếu máu cục bộ
Thời gian từ TSH đến khi chụp MV
Khung thời gian là 2-24g sau khi TSH thành công
Trao đổi với BN về kháng đông
Xử trí trong giai đoạn cấp và mạn
2. NHỮNG ĐIỀU PHẢI LÀM VÀ KHÔNG LÀM DỰA TRÊN BẰNG CHỨNG
Khuyến cáo cho chẩn đoán ban đầu
Ghi và đọc ECG 12 chuyển đạo càng sớm càng tốt tại điểm tiếp xúc y tế đầu tiên (FMC), với thời gian trễ tối đa là 10 phút (I-B).
Theo dõi ECG có khả năng phá rung được chỉ định càng sớm càng tốt ở tất cả bệnh nhân nghi ngờ STEMI (I-B).
Khuyến cáo về điều trị giảm oxy máu có triệu chứng
Cho oxy thường qui không được khuyến cáo ở bN có SaO2 ≥90% (III-B).
Khuyến cáo trong ngừng tim
Chiến lược PCI tiên phát được khuyến cáo ở những bệnh nhân ngừng tim được cứu sống và ECG phù hợp với STEMI (I-B).
Điều trị thân nhiệt theo mục tiêu được chỉ định sớm sau hồi sinh ngừng tim những bệnh nhân vẫn còn chưa đáp ứng (I-B).
Hạ thân nhiệt trước khi vào viện bằng cách truyền TM nhanh ngay lập tức 1 lượng lớn dịch lạnh sau khi hồi phục tuần hoàn tự nhiên không được khuyến cáo (III-B).
Khuyến cáo về chăm sóc trước viện
Xử trí bệnh nhân STEMI trước khi vào viện khuyến cáo nên dựa trên các mạng lưới y tế địa phương được thiết kế để thực hiện tái tưới máu nhanh chóng và hiệu quả, với những nỗ lực để làm cho PCI tiên phát cho càng nhiều bệnh nhân nếu có thể (I-B).
Các trung tâm có khả năng PCI khuyến cáo phục vụ 24/7 và có thể thực hiện PCI tiên phát mà không trì hoãn (I-B).
Những bệnh nhân được chuyển đến trung tâm có khả năng PCI để thực hiện PCI tiên phát khuyến cáo bỏ qua khoa cấp cứu và CCU/ICCU và được chuyển trực tiếp thẳng đến phòng thông tim (I-B).
Khuyến cáo cho điều trị tái tưới máu
Điều trị tái tưới máu được chỉ định cho tất cả các bệnh nhân có triệu chứng của thiếu máu cục bộ với thời gian ≤12 giờ và ST chênh lên dai dẳng (I-A).
Nếu PCI tiên phát không thể được thực hiện đúng thời điểm sau chẩn đoán STEMI, điều trị TSH được khuyến cáo trong vòng 12 giờ sau khi khởi phát triệu chứng ở bệnh nhân không có chống chỉ định (I-A).
Ở bệnh nhân không triệu chứng, PCI thường qui ĐMV thủ phạm (IRA) tắc nghẽn > 48 giờ sau khởi phát STEMI không được khuyến cáo (III-A).
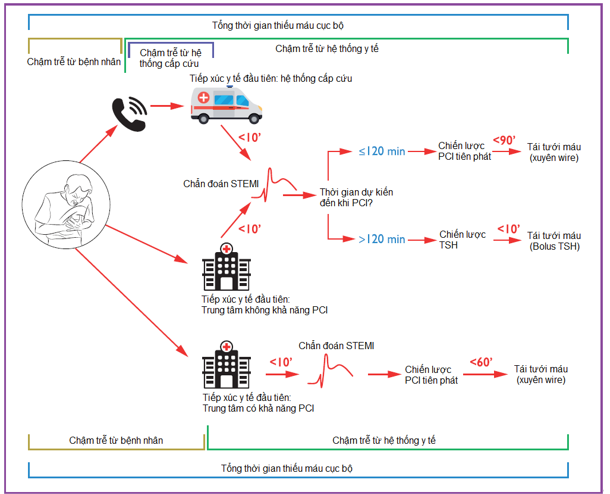
Hình 2: Cách BN tiếp cận y tế, các thành phần trong thời gian TMCB và chọn lựa chiến lược táitưới máu
Khuyến cáo các thủ thuật cho chiến lược PCI tiên phát
PCI tiên phát ĐMV thủ phạm được chỉ định (I-A).
Đặt stent được khuyến cáo hơn là nong bóng trong PCI tiên phát (I-A).
Stent phủ thuốc (DES) thế hệ mới được khuyến cáo hơn stent trần (BMS) trong PCI tiên phát (I-A).
Tiếp cận bằng đường ĐM quay được khuyến cáo hơn ĐM đùi ở những người làm thủ thuật có kinh nghiệm đi bằng đường đM quay (I-A).
Hút huyết khối thường qui không được khuyến cáo (III-A).
Sử dụng thường qui deferred stenting không được khuyến cáo (III-B).
Các Khuyến cáo về liệu pháp chống huyết khối quanh và sau thủ thuật ở những bệnh nhân trải qua PCI tiên phát
Thuốc ức chế P2Y12 mạnh (prasugrel hoặc ticagrelor), hoặc clopidogrel nếu các thuốc trên không có hoặc có chống chỉ định, được khuyến cáo trước (hoặc gần đây nhất là lúc PCI) và duy trì trên 12 tháng trừ khi có chống chỉ định như nguy cơ xuất huyết quá mức (I-A).
Aspirin đường uống hoặc i.v. (nếu không thể nuốt) được khuyến cáo càng sớm càng tốt cho tất cả các bệnh nhân không có chống chỉ định (I-B).
Fondaparinux không được khuyến cáo cho PCI tiên phát (III-B).
Khuyến cáo cho điều trị TSH
Khi TSH được chọn là chiến lược tái tưới máu, khuyến cáo nên bắt đầu càng sớm càng tốt sau khi chẩn đoán STEMI, thích hợp hơn là trong bối cảnh trước nhập viện (I-A).
TSH chuyên biệt hơn với fibrin (như tenecteplase, alteplase, hoặc reteplase) được khuyến cáo (I-B).
Aspirin đường uống hoặc iv được chỉ định (I-B).
Clopidogrel được chỉ định kết hợp với aspirin (I-A).
Thuốc kháng đông được khuyến cáo ở những bệnh nhân được điều trị TSH cho đến khi được tái thông mạch (nếu có thực hiện) hoặc trong thời gian nằm viện lên đến 8 ngày. Chất chống đông có thể là:
· Enoxaparin i.v. sau đó là TDD (được ưa chuộng hơn heparin không phân đoạn-UFH) (I-A).
· UFH được cho điều chỉnh theo trọng lượng bolus TM và sau đó bằng truyền TM (I-B).
Sau TSH, chuyển bệnh nhân đến trung tâm có khả năng PCI được chỉ định ở tất cả các bệnh nhân ngay sau khi TSH (I-A).
Chụp ĐMV cấp cứu và PCI nếu có chỉ định được khuyến cáo ở những bệnh nhân với suy tim/ sốc (I-A).
PCI cứu vãn được chỉ định ngay lập tức khi TSH thất bại (ST giảm chênh <50% tại thời điểm 60-90 phút) hoặc tại bất kỳ thời điểm nào có bất ổn về huyết động hoặc điện học hoặc tình trạng thiếu máu cục bộ xấu hơn (I-A).
Chụp mạch vành và PCI mạch vành thủ phạm, nếu có chỉ định, được khuyến cáo thực hiện trong khoảng từ 2-24 giờ sau khi TSH thành công (I-A).
Chụp mạch vành cấp cứu và PCI nếu có chỉ định trong những trường hợp có thiếu máu cục bộ tái phát hoặc có bằng chứng tái tắc nghẽn sau TSH ban đầu thành công (I-B).
Khuyến cáo về hình ảnh và trắc nghiệm gắng sức ở bệnh nhân STEMI
Siêu âm tim thường qui trong thời gian nằm viện để đánh giá chức năng thất trái (LV) và chức năng thất phải (RV) khi nghỉ nhằm phát hiện biến chứng cơ học sau nhồi máu và loại trừ huyết khối LV được khuyến cáo ở tất cả các bệnh nhân (I-A).
Khuyến cáo về các hành vi sau STEMI
Khuyến cáo cần xác định người hút thuốc và cung cấp những lời khuyên lặp lại về ngừng sử dụng với các trợ giúp sau đó, liệu pháp nicotine thay thế, varenicline và bupropion riêng lẻ hoặc kết hợp (I-A).
Khuyến cáo tham gia vào chương trình phục hồi chức năng tim (I-A).
Khuyến cáo về duy trì chiến lược chống huyết khối sau STEMI
Aspirin liều thấp 75-100mg được chỉ định (I-A).
Kháng tiểu cầu kép (DAPT) với aspirin kết hợp với ticagrelor hoặc prasugrel (hoặc clopidogrel nếu không có ticagrelor, prasugrel hoặc bị chống chỉ định) được khuyến cáo dùng 12 tháng sau PCI, trừ khi có chống chỉ định như nguy cơ chảy máu quá mức (I-A).
Thuốc PPI kết hợp với DAPT được khuyến cáo ở những bệnh nhân có nguy cơ bị chảy máu đường tiêu hóa cao (I-B).
Khuyến cáo về các biện pháp điều trị thường qui trong giai đoạn cấp, bán cấp, và dài hạn
Chẹn β đường uống được chỉ định ở bệnh nhân suy tim và/hoặc LVEF ≤ 40% trừ khi chống chỉ định (I-A).
Chẹn β đường TM cần tránh ở những bệnh nhân tụt huyết áp, suy tim cấp, bloc AV hoặc nhịp tim chậm nặng (III-B).
Khởi trị statin cường độ cao càng sớm càng tốt, trừ khi có chống chỉ định và duy trì chế độ này lâu dài (I-A).
Mục tiêu LDL-C <1,8 mmol/L (70 mg/dL) hoặc giảm ít nhất 50% được khuyến cáo nếu LDL-C ban đầu nằm giữa 1,8-3,5 mmol/L (70-135 mg/dL) (I-B).
UCMC được khuyến cáo, khởi trị trong vòng 24 giờ đầu tiên của STEMI ở những bệnh nhân có suy tim, rối loạn chức năng tâm thu thất trái, đái tháo đường, hoặc nhồi máu thành trước (I-A).
UCTT, valsartan ưa chuộng hơn, là thuốc thay thế UCMC ở bệnh nhân suy tim và/hoặc RLCN tâm thu thất trái, đặc biệt ở những người không dung nạp UCMC (I-B).
Ức chế mineralcorticoid-MRA được khuyến cáo ở những bệnh nhân EF ≤ 40% và suy tim hoặc đái tháo đường, những người đang dùng UCMC và chẹn β, nếu không có suy thận hoặc tăng kali máu (I-B).
Khuyến cáo về điều trị RLCN thất trái và suy tim cấp trong STEMI
Thuốc UCMC (hoặcUCTT nếu không dung nạp UCMC) được chỉ định càng sớm càng tốt ngay khi huyết động ổn định cho tất cả bệnh nhân có bằng chứng EF ≤ 40% và/hoặc suy tim để làm giảm nguy cơ nhập viện và tử vong (I-A).
Chẹn β được khuyến cáo ở những bệnh nhân có EF ≤ 40% và/hoặc suy tim sau khi đã ổn định, để giảm nguy cơ tử vong, nhồi máu tái phát và nhập viện vì suy tim (I-A).
Ức chế mineralocorticoid-MRA được khuyến cáo ở những bệnh nhân suy tim và EF ≤ 40% không có suy thận nặng hoặc tăng kali máu để giảm nguy cơ nhập viện và tử vong do tim mạch (I-B).
Khuyến cáo về xử trí sốc tim trong STEMI
PCI ngay lập tức được chỉ định cho những bệnh nhân bị sốc tim nếu giải phẫu mạch vành là phù hợp. Nếu giải phẫu bệnh mạch vành không phù hợp cho PCI, hoặc PCI đã thất bại, CABG cấp cứu được khuyến cáo (I-B).
Bơm bóng đối xung ĐMC thường qui không được chỉ định (III-B).
Khuyến cáo cho xừ trí rung nhĩ
Digoxin không có hiệu quả trong việc chuyển đổi RN mới khởi phát thành nhịp xoang và nó không được chỉ định để kiểm soát nhịp (III-A).
Chẹn kênh calci và chẹn β bao gồm sotalol không có hiệu quả trong việc chuyển đổi RN mới khởi phát thành nhịp xoang (III-B).
Điều trị dự phòng bằng thuốc chống loạn nhịp để ngăn ngừa RN không được chỉ định (III-B).
Khuyến cáo về điều trị loạn nhịp thất và rối loạn dẫn truyền trong giai đoạn cấp
Điều trị thuốc chẹn β TM được chỉ định ở những bệnh nhân có VT đa dạng và/hoặc VF trừ khi bị chống chỉ định (I-B).
Điều trị dự phòng bằng thuốc chống loạn nhịp không được chỉ định và có thể gây hại (III-B).
Khuyến cáo cho xử trí lâu dài các rối loạn nhịp thất và đánh giá nguy cơ đột tử
ICD được khuyến cáo để giảm đột tử do tim ở những bệnh nhân suy tim có triệu chứng (NYHA II-III) và EF ≤ 35% mặc dù điều trị nội khoa tối ưu > 3 tháng và ít nhất 6 tuần sau nhồi máu ở những người có thời gian sống mong đợi ít nhất 1 năm với tình trạng chức năng tốt (I-A).







