BS. TRẦN MINH ĐỨC
BS. NGUYỄN THANH HIỀN
Viết tắt
ACEi/ARB: Angiotensin coenzyme inbihitor/angiotensin receptor blocker: Ức chế men chuyển angiotensin/chẹn thụ thể angiotensin.
ARNI: Angiotensin receptor nephrilysin inbihitor: Ức chế nephrilysin thụ thể angiotensin.
ICD: Implatable cardioverter defibrillator: Máy khử rung tim cấy ghép.
MRA: Mineralocorticoid receptor antagonist: Đối kháng thụ thể mineralocorticoid.
NCT: Người cao tuổi.
NYHA: New York Heart Association: Hội Tim New Work.
RAS: Renin angiotensin system: Hệ renin angiotensin.
SGT2i: Sodium Glucose co-transpoter 2 inbihitor: Ức chế đồng vận chuyển natri glucose 2.
ST: Suy tim.
1. Mở đầu.
Với sự tiến bộ của y học, khoa học kỹ thuật và các phương pháp chăm sóc sức khỏe phòng chống bệnh tật, kỳ vọng sống trung bình đang tăng và trên đà đó, tính đến 2050, có khoảng 17% dân số thế giới và 21% dân số Mỹ có tuổi thọ trung bình trên 65 tuổi (hình 1). Và kỳ vọng sống trung bình toàn bộ sẽ đạt đến 85.6 tuổi vào năm 2060. Với sự già hóa dân số, các nhà tim mạch và lão khoa sẽ đối diện với số lượng nhiều bệnh nhân cao tuổi có đa bệnh lý[2].
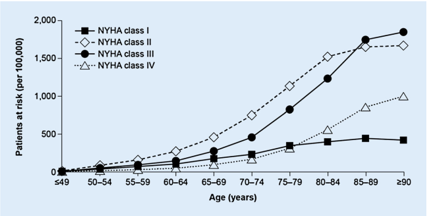
Hình 1: Tần suất ST được chẩn đoán ở các nhóm tuổi theo phân độ NYHA (New York Heart Association)[7].
Tần suất ST tăng có ý nghĩa theo tuổi, ảnh hưởng hơn 6 triệu NCT ở Mỹ. Điều này làm cho tần suất tăng gần gấp đôi, từ xấp xỉ 6% ở nhóm 60 đến 79 tuổi, và đạt 11% ở nhóm 80 tuổi, đó là do những yếu tố nguy cơ của ST liên quan theo tuổi như: tăng huyết áp, bệnh mạch vành, đái tháo đường. Lão hóa đóng vai trò trong những đặc trưng lâm sàng, yếu tố tiên lượng và kết cục NCT. NCT nhập viện vì ST thường là nữ giới, chủ yếu là phân suất tống máu bảo tồn, đa phần là bệnh van tim, thêm vào đó, những bệnh đồng mắc đi kèm như suy giảm nhận thức, suy yếu, suy dinh dưỡng có thể ảnh hưởng một cách có ý nghĩa lên chất lượng cuộc sống. Diện mạo bệnh nhân ST ở NCT có sự khác biệt so với người trẻ (bảng 1)[8].
Bảng 1: So sánh những đặc điểm ST ở NCT so với người trẻ.
| Đặc điểm | NCT | Người trẻ |
| Tần suất | #10% | <1% |
| Tỷ lệ mắc bệnh | >10 | 2-3 |
| Giới tính | Ưu thế phụ nữ | Ưu thế đàn ông |
| Nguyên nhân chủ yếu | Tăng huyết áp | Bệnh mạch vành |
| Những đặc điểm lâm sàng | Không điển hình | Điển hình |
| Chức năng tâm thu thất trái | Bình thường hoặc bảo tồn | Giảm |
| Bệnh đồng mắc | Nhiều | Ít |
Mặc dù có nhiều tiến bộ trong điều trị ST, tỷ lệ tử vong toàn bộ ở bệnh nhân ST không giảm. Dữ liệu từ Hoa Kỳ cho thấy thời gian sống còn trung bình ở bệnh nhân cao tuổi mắc ST là 2.5 năm, với 25% sẽ tử vong trong vòng năm đầu tiên[8].
Mục tiêu của bài viết này nhằm tổng hợp lại những đặc điểm lâm sàng, hướng dẫn điều trị ST ở NCT, bao gồm dùng thuốc và không dùng thuốc.
2. Chẩn đoán ST ở NCT
2.1 Lâm sàng
Những dấu hiệu và triệu chứng ST ở NCT thường không điển hình, mơ hồ và khó phân biệt với các bệnh đồng mắc đi kèm như bệnh lý đường hô hấp, béo phì, suy van tĩnh mạch. Chẩn đoán ST đòi hỏi những bằng chứng khách quan của rối loạn chức năng tim, không dựa vào đánh giá đơn độc lâm sàng. Tuy vậy, một bệnh sử kỹ lưỡng vẫn cần thiết trong việc đánh giá bệnh nhân cao tuổi bị ST (bảng 2)[1].
Bảng 2: Đánh giá bệnh nhân cao tuổi bị ST[1].
| Những điểm quan trọng trong đánh giá lâm sàng bệnh nhân cao tuổi bị ST |
| Những yếu tố ủng hộ ST:
Khó thở khi nằm. Khó thở kịch phát về đêm*. Tiếng tim thứ ba (T3)*. Tăng áp lực tĩnh mạch cảnh rõ*. Nghe tim phù hợp với bệnh lý van tim (đặc biệt hẹp van động mạch chủ, hở van 2 lá). Rung nhĩ. Điều trị với lợi tiểu. Cải thiện khó thở với lợi tiểu. |
| Những yếu tố không ủng hộ ST:
Không tiền căn tăng huyết áp, đái tháo đường hoặc bệnh mạch vành. Không có khó thở, ngay cả khi nghỉ và gắng sức. ECG hoàn toàn bình thường (không rung nhĩ, thời gian QRS <110ms, không có sóng Q). |
* Đặc hiệu nhưng không thường gặp.
Do đó trong thực hành lâm sàng, chúng ta cần phải kỹ lưỡng trong việc thu thập tiền căn cá nhân, đặc biệt là tăng huyết áp, đái tháo đường, bệnh mạch vành. Những triệu chứng lâm sàng đặc biệt hữu ích như khó thở khi nằm, khó thở kịch phát về đêm. Khó thở, cả khi nghỉ ngơi và gắng sức, thường gặp ở NCT bị ST, nhưng không đặc hiệu.Bệnh nhân cũng có thể gặp những triệu chứng không đặc hiệu như ho, mệt, phù chân, sụt cân. Những triệu chứng thăm khám điển hình trên bệnh nhân ST như: tiếng tim thứ ba, tăng áp lực tĩnh mạch cảnh, phù chân 2 bên thường khó đánh giá, cũng như không nhạy và đặc hiệu ở NCT. Nghe tim cũng không đủ để loại trừ bệnh van tim nặng có ý nghĩa. Tất cả các bệnh nhân nghi ngờ ST nên được thực hiện siêu âm tim và peptide bài niệu natri, đặc biệt là không chắc chắn giữa ST và bệnh phổi.
Thêm vào đó, cần phải đánh giá thêm mức độ độc lập, chức năng nhận thức, hỗ trợ xã hội, để cá thể hóa điều trị trên từng bệnh nhân[1].
2.2 Những test lâm sàng trong đánh giá ST ở NCT
Mặc dù bệnh sử và khám lâm sàng có thể cung cấp những thông tin hữu ích ở bệnh nhân nghi ngờ ST, việc xác định chẩn đoán cần thêm các xét nghiệm đánh giá, chủ yếu là: điện tâm đồ, xét nghiệm máu (đặc hiệu và thường quy), bao gồm peptide bài niệu natri và siêu âm tim (bảng 3).
Bảng 3: Các xét nghiệm cần thiết giúp chẩn đoán và tiên lượng bệnh nhân ST[1].
| Khuyến cáo các xét nghiệm ban đầu đánh giá ST |
| Huyết áp.
Công thức máu toàn bộ (heamoglobin, số lượng bạch cầu, tiểu cầu). Chức năng thận và điện giải đồ. Chức năng gan (bao gồm protein và albumin). Đường huyết. Chức năng tuyến giáp. Que nhúng dipstix nước tiểu cho tầm soát protein. Hô hấp ký. BNP hoặc NT-proBNP (nếu có thể). ECG 12 chuyển đạo. X quang ngực (nếu có thể). |
Nếu ECG lúc nghỉ bình thường, ST ít nghĩ tới, và nên tìm kiếm nguyên nhân khác. Rung nhĩ, phức bộ QRS rộng, sóng Q bệnh lý thường gặp ở bệnh nhân ST. X-quang ngực thẳng được thực hiện để loại trừ bệnh lý nhu mô phổi như u, mặc dù có tương quan kém với chức năng phổi, hình ảnh bóng tim bình thường có thể gặp ở ST, và hình ảnh X-quang bình thường cũng không loại trừ ST.
Những xét nghiệm máu ban đầu được khuyến cáo ở bệnh nhân cao tuổi gồm công thức máu để loại trừ thiếu máu, điện giải đồ (Hội tim Hoa Kỳ khuyến cáo Magie), creatinine (đánh giá mức lọc cầu thận theo Modification Diet in Renal Disease-MDRD hay Cockcroft), urea, đường máu đói, chức năng gan và tuyến giáp, chủ yếu để loại trừ bệnh đồng mắc. Nồng độ huyết thanh BNP và NT-proBNP để loại trừ ST.
Những hội chứng hô hấp và béo phì có thể che giấu ST, hô hấp ký nên được thực hiện thường quy. Tuy vậy, các nhà lâm sàng nên thận trọng trong việc lý giải kết quả[1].
2.3 Sử dụng peptide bài niệu natri trong chẩn đoán ST ở NCT
Ở bệnh nhân khó thở, peptide bài niệu natri loại trừ chính xác ST (điểm cắt BNP<100 pg/mL và NT-proBNP<400 pg/mL). Điểm cắt tối ưu tối ưu cho NCT có bệnh đồng mắc đi kèm thì chưa rõ. BNP thì không đặc hiệu và có thể tăng trong rung nhĩ, rối loạn chức năng tâm trương thất trái, bệnh phổi có tăng áp phổi đi kèm, rối loạn chức năng thất phải, suy thận. Sự thay đổi nồng độ peptide chống bài niệu>50% giúp xác định rõ nguyên nhân mất bù ST ở NCT mắc ST mạn. Một phân tích sử dụng điểm cắt NT-proBNP theo tuổi (<50 tuổi: 50pg/mL, 50-75 tuổi: 75pg/mL, >75 tuổi: 250 pg/mL) cải thiện việc chẩn đoán và có giá trị tiên đoán âm giúp loại trừ rối loạn chức năng thất trái[1].
2.4 Siêu âm tim
Siêu âm tim nên được thực hiện ở tất cả bệnh nhân cao tuổi để chẩn đoán ST, ngoại trừ khả năng lâm sàng thấp, BNP<100 pg/mL hoặc NT-proBNP<400 pg/mL. Siêu âm tim cũng cung cấp nguyên nhân và tiên lượng. Điểm cắt cho các thông số ST nên được hiệu chỉnh theo tuổi, diện tích bề mặt da, giới tính. Tuy nhiên nó không đặc hiệu và đa phần rút ra từ những nghiên cứu trên người trẻ. Các phương diện cần đánh giá bao gồm: (1) cấu trúc và chức năng thất trái (EF, chức năng tâm thu trục dài, chuyển động vùng, chức năng tâm trương cơ bản, (2) đường kính và thể tích nhĩ trái, (3) chức năng thất phải, (4) hình thái van tim, (5) áp lực động mạch phổi, (6) đường kính tĩnh mạch chủ dưới và sự thay đổi theo hô hấp. Siêu âm tim cũng có vai trò trong đánh giá bệnh lý hô hấp như hội chứng giảm thông khí, ngưng thở khi ngủ, bất thường lồng ngực. Bệnh nhân có tăng áp phổi mà không có bất thường cấu trúc và chức năng nhĩ trái và thất trái, cần đánh giá bệnh lý hô hấp một cách cẩn thận[1].
3. Điều trị ST ở NCT
Bên cạnh khởi động các thuốc điều trị trong nhóm tứ trụ sớm đã chứng minh cải thiện tỷ lệ tử vong, tái nhập viện do ST, vai trò của các liệu pháp điều trị không dùng thuốc, chăm sóc giảm nhẹ khi bệnh nhân ST giai đoạn cuối, đa thuốc, suy yếu, suy giảm nhận thức…, là những vấn đề cần lưu tâm đến khi điều trị ST ở NCT (hình 2)

Hình 2: Những chiến lược cần lưu ý khi quản lý ST ở NCT[2]
Có nhiều lý do cho việc sử dụng thuốc không đủ liều theo khuyến cáo của hướng dẫn ở NCT, đó là những yếu tố liên quan đến bệnh nhân: huyết áp thấp, tần số tim chậm, BMI nhỏ, mức độ nghiêm trọng ST, nhiều bệnh đồng mắc, suy yếu, suy giảm nhận thức, đa thuốc, giới hạn trong việc hỗ trợ xã hội, những yếu tố liên quan đến việc điều trị: dung nạp kém, chống chỉ định, tương tác thuốc, liên quan đến hệ thống chăm sóc y tế, sự khác nhau giữa các quốc gia, giữa các vùng miền. Nhiều nghiên cứu cho thấy, NCT thường ít kê các toa thuốc điều trị ST, cũng như liều sử dụng thấp hơn so với liều khuyến cáo[2].
3.1 Điều trị thuốc
3.11 Chẹn beta giao cảm
Việc ít kê thuốc sử dụng ở NCT làm cho việc đánh giá tính hiệu quả và an toàn của thuốc chẹn beta giao cảm từ các thử nghiệm ngẫu nhiên thì ít. Một phân tích hậu kiểm MERIT-HF cho thấy ở nhóm tuổi≥65 tuổi, chẹn beta giao cảm làm giảm tỷ lệ tử vong do mọi nguyên nhân 37% (RR 0.63;95% CI [0.48-0.83]), lợi ích tăng lên ở nhóm ≥75 tuổi (RR 0.71;95% CI [0.42-1.19]. Tỷ lệ tác dụng phụ (co thắt phế quản, trầm cảm, chóng mặt) đưa đến ngưng thuốc thì không cao hơn ở NCT.
Thử nghiệm SENIORS đánh giá hiệu quả và tính an toàn của nebivolol ở bệnh nhân ST ≥70 tuổi. Nghiên cứu cho thấy giảm có ý nghĩa kết cục cộng dồn của tử vong do mọi nguyên nhân và nhập viện do nguyên nhân tim mạch (HR 0.86;95% CI [0.74-0.99]).
Một phân tích tổng hợp của nhiều nghiên cứu lớn trên 13,833 bệnh nhân HFrEF có nhịp xoang (tuổi trung bình 64, khoảng tứ phân vị 55-71) cho thấy giảm 24% tử vong do mọi nguyên nhân và 4.3% nguy cơ tuyệt đối (số lượng cần điều trị 23, 95% CI [18-32]). Phân tích hậu kiểm cho thấy chỉnh liều chẹn beta giao cảm đến liều đích không cung cấp lợi ích nhiều hơn so với liều trung gian.Trong thử nghiệm SENIORS, đạt 50% liều đích có kết cục tương tư như liều đích 10mg/ngày.Tuy nhiên, ở nhóm sử dụng liều thấp (2.5-5mg/ngày) hoặc không dung nạp thuốc có tỷ lệ tử vong và nhập viện cao hơn. Trong nghiên cứu MERIT-HF, liều <100 mg có hiệu quả như liều >100mg, có thể là do giảm nhịp tim tương tự nhau[5].
3.1.2 Ức chế men chuyển và chẹn thụ thể angiotensin
Mặc dù có những bằng chứng mạnh mẽ cho việc sử dụng ức chế men chuyển và chẹn thụ thể angiotensin trên dân số chung với HFrEF, tuy nhiên, dữ liệu trên bệnh nhân ≥75 tuổi còn giới hạn.
Một phân tích tổng hợp của 5 thử nghiệm ngẫu nhiên cho thấy ACEi giảm tỷ lệ tử vong có ý nghĩa (OR 0.74;95% CI [0.66-0.83]), cũng như biến cố cộng dồn tử vong, nhập viện do ST, nhồi máu cơ tim. Một phân tích tổng hợp khác cũng cho thấy ACEi giảm tỷ lệ tử vong và nhập viện do ST, với OR 0.72 (95% CI [0.59-0.89]).
Một phân tích dưới nhóm của CHARM-Overall cho thấy candersartan có lợi ích giảm tử vong có ý nghĩa ở nhóm 65-75 tuổi, cũng như trên>75 tuổi. Một phân tích dưới nhóm của CHARM đánh giá hiệu quả của candersartan theo 5 nhóm tuổi: <50 tuổi (chiếm 8%), 50-59 tuổi (19%), 60-69 tuổi (31%), 70-79 tuổi (33%), ≥80 tuổi (9%). Yếu tố nguy cơ của tử vong do bệnh mạch vành và nhập viện do ST tăng từ 24% ở nhóm tuổi trẻ nhất đến 46% ở nhóm tuổi cao nhất, có sự chênh lệch về nguy cơ tử vong (từ 13% đến 42%) theo các nhóm tuổi, giảm nguy cơ tương đối (15% trong toàn bộ dân số nghiên cứu) tương đồng giữa các nhóm tuổi. Mặc dù có tỷ lệ mắc bệnh và tử vong cao, nhưng lợi ích lại tăng dần theo tuổi (giảm tỷ lệ biến cố 3.8/100 ở nhóm tuổi trẻ nhất đến 6.8% ở lứa tuổi già nhất). Đáng chú ý là, biến cố tác dụng phụ (tăng kali máu, tăng creatinine, tụt huyết áp) đưa đến việc ngưng thuốc lại cao hơn.
Phân tích hậu kiểm Val-heFT, với chủ yếu bệnh nhân>65 tuổi, cho thấy giảm biến cố tim mạch đầu tiên (tử vong, đột tử, nhập viện vì ST), cải thiện chức năng thất trái, chất lượng cuộc sống, nồng độ peptide bài niệu[5].
3.1.3 Ức chế thụ thể mineralocorticoid (MRAs)
Trong 3 nghiên cứu bản lề của MRAs ở bệnh nhân HFrEF và sau nhồi máu cơ tim, tác động điều trị của spironolactone và eplerenone tương tự nhau, không liên quan với độ tuổi. Trong thử nghiệm RALEs cho thấy spironolactone giảm tử vong có ý nghĩa ở bệnh nhân ≥67 tuổi so với giả dược.
Một phân tích tổng hợp của nhiều RCT ở 1756 bệnh nhân ≥75 tuổi cho thấy MRA giảm 26% tử vong do tim mạch và nhập viện do ST. Suy giảm chức năng thận và tăng kali máu thường gặp ở MRAs, nhưng suy giảm chức năng thận mà không tăng kali máu thường gặp ở NCT[5].
3.1.4 Sacubitril/Valsartan
Trong thử nghiệm PARADIGM-HF có 20% bệnh nhân ≥75 tuổi, bao gồm 7.0% bệnh nhân ≥80 tuổi và 1.4% ≥85 tuổi, phân tích dưới nhóm theo tuổi (<55 tuổi, 55-64 tuổi, 65-74 tuổi, ≥75 tuổi) giảm biến cố tử vong tim mạch và nhập viện do ST(HR 0.8, 95% CI [0.73-0.87];p<0.001) không liên quan với tuổi. Tỷ lệ biến cố tụt huyết áp, suy thận và tăng kali máu tăng theo tuổi[5].
3.1.5 Ức chế đồng vận chuyển natri glucose 2
Phân tích dưới nhóm trong thử nghiệm DAPA-HF theo tuổi (<55 tuổi: 13.4%, 55-64 tuổi: 26.2%, 65-74 tuổi: 36.2%, ≥75 tuổi: 24.2%) cho thấy giảm tử vong do tim mạch và nhập viện do ST với HR<1 ở tất cả các nhóm tuổi[5].
3.1.6 Ivaradine
Phân tích dưới nhóm của thử nghiệm SHIFT phân theo nhóm tuổi (<53 tuổi, 53-60 tuổi, 60-69 tuổi, ≥69 tuổi) cho thấy giảm có ý nghĩa biến cố tiên phát (tử vong do tim mạch và nhập viện do ST) của ivabradine trong tất cả các nhóm tuổi (giảm 16% ở nhóm<53 tuổi (HR 0.62; 95% CI [0.5-0.78];p<0.001), giảm 16% ở nhóm ≥69 tuổi (HR 0.84;95% CI [0.71-0.99]; p=0.035). Tăng liều ivabradine cũng đạt giảm nhịp tim ở các nhóm (giảm 11 nhịp/phút). Tỷ lệ nhịp chậm, rung nhĩ, mờ mắt tương tự giữa các nhóm, thường gặp ở bệnh nhân sử dụng ivabradine[5].
3.1.7 Diogoxin
Những bằng chứng cho thấy digoxin cải thiện tình trạng chức năng, chất lượng cuộc sống, tỷ lệ nhập viện ở bệnh nhân ST , nhưng không ảnh hưởng đến tỷ lệ tử vong. Phân tích hậu kiểm của thử nghiệm DIG cho thấy digitalis ít ảnh hưởng lên NCT, tuy nhiên lại xảy ra nhiều tác dụng phụ do cân nặng khối cơ thấp, là nguyên nhân đưa đến nồng độ thuốc trong cơ tim cao, thêm vào đó là tình trạng suy thận và rối loạn điện giải. Theo đó, nồng độ digoxin trong máu nên giữ trong khoảng 05-0.9ng/dL giảm 23% tử vong do mọi nguyên nhân, bao gồm bệnh nhân ≥70 tuổi. Nhưng đó là một thách thức lâm sàng, cần phải chỉnh liều và theo dõi cẩn thận nồng độ digoxin máu[5].
3.1.8 Vericiguat và omecativ mecarbil
Phân tích dưới nhóm của thử nghiệm VICTORIA cho thấy vericiguat ít hiệu quả ở nhóm>75 tuổi so với nhóm trẻ tuổi, nhưng sự quan sát này cần phải làm rõ trước khi đưa đến kết luận. Thử nghiệm GALATIC-HF cho thấy omecativ mecarbil không có khác biệt hiệu quả theo các nhóm[5].
3.1.9 Sắt tĩnh mạch
NCT thường có yếu tố nguy cơ của thiếu máu do bệnh động mắc đi kèm (suy thận, bệnh ác tính), chế độ ăn kém (ít sắt, folate, B12), sử dụng các thuốc làm tăng nguy cơ chảy máu (aspirin, kháng đông đường uống, kháng viêm không steroid). Thiếu máu làm tồi tệ tình trạng ST, giảm dung nạp gắng sức và thiếu máu cơ tim. Thử nghiệm FAIR-HF cho thấy ferric carboxymaltose cải thiện phân độ NYHA, thử nghiệm đi bộ 6 phút, chất lượng cuộc sống ở nhóm ≥69.7 tuổi và<69.7, không có khác biệt giữa tác dụng phụ và tử vong giữa 2 nhóm[5].
3.1.10 Dữ liệu trong thế giới thực của điều trị thuốc
Dữ liệu thế giới thực từ nghiên cứu sổ bộ và quan sát cho thấy tỷ lệ nhập viện và tử vong cao ở NCT có HFrEF, tăng dần theo tuổi ở cả 2 giới (sổ bộ European EORP-HF). Tương tự, thử nghiệm OPTIMIZE và GWTG ở Mỹ cho thấy tuổi cao là yếu tố nguy cơ tử vong nội viện và sau ra viện. Cần lưu ý là, lợi ích điều trị theo hướng dẫn, bao gồm chẹn beta giao cảm, ACEi và ARB không suy giảm theo tuổi (sổ bộ từ SwedeHF và Spanish RICCA)[5].
Liều đích dựa trên khuyến cáo ở NCT còn là một thách thức và còn ít dữ liệu. Trong sổ bộ của Mỹ, hầu hết bệnh nhân không đạt liều đích trong thời gian theo dõi và ít bệnh nhân được tăng liều theo thời gian. Lớn tuổi không phải là một vật cản cho việc sử dụng hay chỉnh liều ACEi/ARB, nhưng là một yếu tố nguy cơ độc lập cho việc ít khả năng bắt đầu hay tăng liều chẹn beta giao cảm hoặc ACEi/ARB.Phân tích dưới nhóm BIOSTAT-CHF cho thấy nếu đạt liều cao ACEi/ARB cải thiện kết cục, bất chấp tuổi. Tuy nhiên, đạt được liều cao chẹn beta giao cảm có hiệu quả ở nhóm<70 tuổi, không có hiệu quả ở >70 tuổi[5].
Dữ liệu gần đây của sổ bộ SwedeHF cung cấp cái nhìn toàn cảnh về việc điều trị ST ở NCT (>80 tuổi) với HFrEF.Với 27,430 bệnh nhân, trong đó có 35% bệnh nhân>80 tuổi. Việc sử dụng thuốc điều trị giảm dần theo lứa tuổi, ví dụ, việc sử dụng ức chế RAS/ARNI, chẹn beta giao cảm, MRA là 95%, 95%, 54% (nhóm <70 tuổi) so với 80%, 88%, 35% (nhóm >80 tuổi) (hình 3). Liệu pháp điều trị dụng cụ hỗ trợ thì ít sử dụng ở NCT, ít nhận được liều đích theo khuyến cáo hoặc nhận được nhiều thuốc điều trị (26% ở bệnh nhân>80 tuổi)[6].
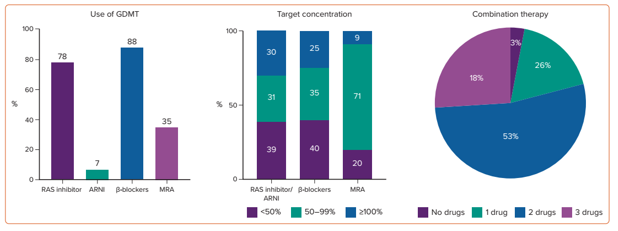
Hình 3: Việc tuân trị theo hướng dẫn ở NCT với HFrEF: dữ liệu sơ bộ từ sổ bộ SwedeHF (nguồn Stolfo và cộng sự)[6].
Mặc dù những lợi ích rõ ràng của điều trị thuốc trên bệnh nhân HFrEF (ngoại trừ vericiguat), tính an toàn của thuốc, nhưng vẫn còn lưỡng lự trong việc kê toa và chỉnh liều thuốc ở NCT, đó có thể là do việc hiểu sai khả năng dung nạp thấp và tác dụng phụ của thuốc, đặc biệt là các bệnh đồng mắc ảnh hưởng lên chuyển hóa thuốc. Để vượt qua những điều này, cần thận trọng bắt đầu các thuốc điều trị ST ở NCT ở liều thấp và chỉnh liều đến liều mục tiêu để ngăn chặn sự không dung nạp và tác dụng phụ của thuốc (hình 4)[5].
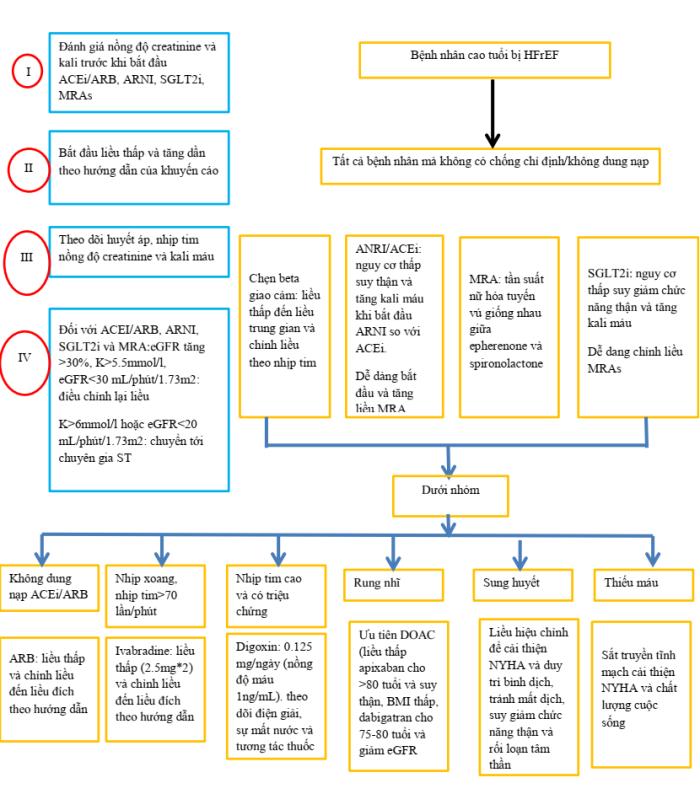
Hình 4: Sơ đồ việc đánh giá sử dụng thuốc và cá thể hóa theo từng trường hợp ở NCT[5].
Đánh giá nồng độ creatinine và kali máu là cần thiết khi bắt đầu ACEi và MRAs, sự giảm chức năng thận thường gặp khi bắt đầu, nhưng không là lý do cho việc ngưng thuốc, cần phải theo dõi chặt chẽ. Saculbitril/valsartan ít gây suy thận và tăng kali máu và thường được ưu tiên hơn so với ACEi/ARB.
Digoxin nên được chọn lọc cẩn thận để giảm triệu chứng và ngăn chặn tái nhập viện do ST, cần thiết phải theo dõi nồng độ và chỉnh liều thuốc. Lợi tiểu cần được hiệu chỉnh giúp duy trì bình dịch, tránh mất dịch, suy thận và rối loạn tâm thần.
Bảng 4: Chống chỉ định của các thuốc điều trị ST ở NCT[5].
| ACEi/ARB | ARNI | Chẹn beta giao cảm | MRA | SGLT2i |
| Tiền căn phù mạch.
Hẹp động mạch thận 2 bên. Huyết áp tâm thu<90mmHg. Tăng kali máu nặng>5.5mmol/L. |
Huyết áp tâm thu<100mmHg
eGFR <30mL/phút/1.73m2 Tiền căn phù mạch. |
Nhịp tim<60 lần/phút.
Huyết áp tâm thu<100mgHg. Dấu hiệu giảm tưới máu ngoại biên. Khoảng PR>0.24s. Block nhĩ thất độ 2 hoặc 3. COPD nặng/tiền căn hen phế quản. Bệnh mạch máu ngoại biên nặng. |
K>5.5mmol/L hoặc eGFR<30ml/phút/1.73m2 | eGFR<20 mL/phút/1.73m2 (30 đối với dapaglipozin). |
Việc đơn giản hóa thuốc điều trị được khuyến cáo ở NCT, cần xem xét cẩn thận thuốc kê toa và ngưng các thuốc có thể làm nặng ST (thiazolidinediones, chống rối loạn nhịp nhóm I, dronedarone, chẹn kênh calci ngoại trừ amlodipine và felodipine). Suy giảm nhận thức thường gặp ở bệnh nhân ST, vì vậy cần phải tiếp cận đa chuyên khoa trong cải thiện tuân trị và khả năng tự chăm sóc bản thân[5].
3.2 Các phương pháp điều trị không dùng thuốc
3.2.1 Điều trị khử rung và tái đồng bộ tim
Bên cạnh điều trị dùng thuốc, phòng chống tiên phát đột tử tim là một phần thường quy trong điều trị bệnh nhân có bệnh cơ tim và ST. Máy khử rung tim khuyến cáo ở bệnh nhân ST có triệu chứng NYHA II và III với EF ≤35%. Điều trị tái đồng bộ tim được khuyến cáo ở bệnh nhân có EF ≤35%, NYHA II -IV, block nhánh trái với thời gian QRS ≥150ms. Điều đáng lưu ý, hướng dẫn không cung cấp ngưỡng cắt theo tuổi được nhân điều trị ICD và CRT.
Mặc dù điều trị những liệu pháp này đã chứng minh giảm tỷ lệ tử vong, tuy nhiên, nhóm NCT lại không đưa vào nghiên cứu, chủ yếu lứa tuổi trung bình từ 58-64 tuổi. Tuy nhiên, hơn >40% ICD và CRT được cấy ghép ở bệnh nhân>70 tuổi, >10% cho bệnh nhân>80 tuổi.ICD có thể giảm tỷ lệ tử vong, nhưng không ảnh hưởng đến triệu chứng và chất lượng cuộc sống. Ngược lại, điều trị tái đồng bộ tim đem lại lợi ích cải thiện triệu chứng và các thông số siêu âm tim tương tự như người trẻ. Đứng về quan điểm tỷ lệ tử vong, bệnh nguyên của bệnh cơ tim làm cho các phương pháp này có thể có ích ở NCT. Một nghiên cứu của Wang và cộng sự cho thấy không đem lại lợi ích sống còn ở bệnh nhân ≥75 tuổi với bệnh cơ tim không do thiếu máu. Gras và cộng sự thì lại cho thấy cải thiện tỷ lệ tử vong toàn bộ ở bệnh nhân ≥75 tuổi với bệnh cơ timdo thiếu máu, nhưng không đem lại lợi ích ở bệnh cơ tim không do thiếu máu.
Điều quan trọng cần nhấn mạnh là các phương pháp điều trị này tỏ ra hiệu quả nếu kỳ vọng sống >1 năm, cần phải cân nhắc đến bệnh đồng mắc, tình trạng lão khoa, chất lượng cuộc sống[2].
3.2.2 Các liệu pháp nâng cao
Có khoảng 10% bệnh nhân ST tiến triển đến giai đoạn cuối, được đặc trưng bởi mất dung nạp gắng sức, sụt cân, quá tải thể tích trơ với điều trị, tụt huyết áp. Khi ST tiến triển đến giai đoạn cuối, một số phương pháp điều trị được đưa ra, bao gồm: tăng co bóp cơ timđường tĩnh mạch, dụng cụ hỗ trợ thất trái, và ghép tim. Do các biện pháp này có nhiều tác dụng phụ và mất đi sự độc lập làm ảnh hưởng đến chất lượng cuộc sống, cần phải thảo luận với bệnh nhân và người chăm sóc trong từng trường hợp[2].
3.2.2.1 Tăng co bóp cơ tim
Thuốc tăng co bóp như dobutamine và milrinone cải thiện huyết động ở bệnh nhân ST mất bù với tình trạng cung lượng tim thấp và có bằng chứng giảm tưới máu cơ quan, thường được sử dụng ngắn hạn ở bệnh nhân choáng tim để duy trì áp lực tưới máu hệ thống trong khi chờ đợi các liệu pháp điều trị lâu dài. Do vấn đề tăng tỷ lệ tử vong khi sử dụng, điều trị lâu dài tăng co bóp không được khuyến cáo. Tuy nhiên, nếu bệnh nhân không thể cai được các liệu pháp hỗ trợ cơ học hoặc cải thiện triệu chứng có ý nghĩa, việc sử dụng lâu dài được chấp nhận. Khuyến cáo ST cho việc sử dụng lâu dài tăng co bóp như là một phương pháp chăm sóc giảm nhẹ cho bệnh nhân ST giai đoạn cuối mà không phù hợp cho điều trị nâng cao (IIb). Mặc dù làm tăng tỷ lệ tử vong, nhưng nó có thể cải thiện triệu chứng và giảm tần suất nhập viện[2].
3.2.2.2 Dụng cụ hỗ trợ thất trái
Phân tích từ dữ liệu của National Inpatient Sample cho thấy số lượng LVAD cho bệnh nhân>65 tuổi tăng từ 20% năm 2007 đến 33% năm 2014, và bệnh nhân >75 tuổi là từ 3.5% năm 2003 đến 10.5% năm 2014. Những dữ liệu liên quan đến kết cục của NCT được ghép LVAD còn hạn chế. Phân tích từ dữ liệu INTERMACS (Interagency Registry for Mechanically Assited Circulatory Support) và National Inpatient Sample cho thấy tuổi là yếu tố dự báo kết cục kém. Bệnh nhân ≥75 tuổi có tỷ lệ sống còn thấp và ít khả năng ra viện hơn so với người trẻ <55 tuổi. Một nghiên cứu khác cho thấy bệnh nhân ≥70 tuổi nhận HeartMate II LVAD phục hồi chức năng, sống còn và chất lượng cuộc sống tốt sau 2 năm, đưa đến kết luận là tuổi không phải là chống chỉ định của LVAD.
Những biến chứng như chảy máu, đột quỵ, nhiễm trùng, huyết khối bơm cần phải được lưu tâm trước khi xem xét ghép LVAd.Tuy nhiên, với sự tiến bộ của khoa học kỹ thuật giúp cải thiện kết cục và biến cố bất lợi.tuy tỷ lệ sống còn khi ghép LVAD thế hệ mới còn thấp hơn so với người trẻ, nhưng đã có những bước tiến trong cải thiện chất lượng cuộc sống, chức năng và giảm tác dụng phụ. Tuy vậy, viêc sử dụng LVAD không tăng trong kỷ nguyên gần đây, do đó, cần phải thảo luận kỹ càng, lợi ích nguy cơ của ghép LVAD trước khi bệnh nhân quá suy yếu hoặc rối loạn chức năng cơ quan[2].
3.2.2.3 Ghép tim
Ghép tim vẫn là một phương pháp điều trị tốt nhất cho bệnh nhân ST giai đoạn cuối. Do có sự cải thiện kết cục và chăm sóc sau ghép, năm 2006, hội quốc tế ghép tim phổi đã khuyến cáo chọn lọc bệnh nhân ghép tim >70 tuổi một cách cẩn thận (IIb). Weiss và cộng sự tổng hợp dữ liệu từ United Network for Organ Sharing cho thấy tỷ lệ sống còn sau 5 năm là 70% ở bệnh nhân>60 tuổi, so với người trẻ là 75%. Goldstein và cộng sự cho thấy mặc dù nhóm 70 tuổi có tỷ lệ sống còn thấp hơn so với nhóm 60 tuổi, nhưng vẫn có lợi ích từ ghép tim, thời gian sống trung bình là 8.5 năm so với 9.8 năm. Một nghiên cứu khác cho thấy không có khác biệt về tỷ lệ tử vong giữa 2 nhóm.Thêm vào đó, NCT ít phản ứng thải ghép so với người trẻ. Những nghiên cứu này thống nhất rằng tuổi không phải là chống chỉ định của ghép tim, và hy vọng rằng ghép tim sẽ tăng lên ở nhóm này. Tuy vậy, cần phải xem xét cẩn thận chức năng cơ quan, suy yếu và khả năng hồi phục trước khi đánh giá ghép tim[2].
4. Các vấn đề cần được xem xét
Khi chăm sóc NCT với ST, tiếp cận đa diện bao gồm đánh giá và quản lý hội chứng lão khoa như: suy giảm nhận thức, suy yếu, suy dinh dưỡng đóng vai trò quan trọng trong nhập viện, chất lượng cuộc sống và tỷ lệ tử vong.
4.1 Đa thuốc
Đa thuốc, được định nghĩa là sử dụng nhiều hơn 5 thuốc.Bệnh nhân ST thường được điều trị hơn 10 thuốc, với nguy cơ tác dụng phụ và tương tác thuốc xảy ra. Có sự tăng tần suất đa thuốc ở NCT, từ 24% năm 2000 đến 39% năm 2012 ở bệnh nhân ≥65 tuổi. Tăng gánh nặng việc sử dụng thuốc có thể giảm chức năng và chất lượng cuộc sống, tăng biến cố và tác dụng phụ (bảng 5 và 6)[9]. Ở Mỹ, những biến cố bất lợi liên quan đến thuốc đưa đến 6.5% nhập viện không theo kế hoạch. Trong nghiên cứu dài hạn của Dhalwani, ở những bệnh nhân ≥65 tuổi dùng nhiều hơn 5 thuốc, có đến 21% xảy ra té ngã, và trong đó có 5% dẫn đến gãy xương, là nguyên nhân tử vong đứng hàng thứ 5 ở người cao tuổi. Bên cạnh đó, vấn đề khác xuất hiện bên cạnh tình trạng đa thuốc của bệnh nhân, đó là suy giảm nhận thức, đặc biệt là khi dùng các thuốc nhóm anticholinergic. Việc sử dụng thang điểm gánh nặng anticholinergic giúp đánh giá mức độ suy giảm nhận thức, tiên lượng được tỷ lệ tử vong và biến cố tim mạch[9].
Bảng 5: Các thuốc điều trị dựa theo khuyến cáo của Hội Tim Châu Âu với HFrEF và HFmrEF 9.
| Thuốc | Dung mạo bệnh nhân | Tác dụng phụ thường gặp |
| Điều trị nền tảng | ||
| ACEi/ARNI | Suy tim NYHA II-IV với LVEF ≤40%. Có thể xem xét LVEF 40-49% để giảm nhập viện và tử vong. | Ho khan, đau đầu, tăng kali máu, tụt huyết áp, suy thận. |
| Chẹn beta giao cảm | Suy nhược, nhịp chậm, co thắt phế quản, chóng mặt, tụt huyết áp, rối loạn giấc ngủ. | |
| MRA | Tăng kali máu, buồn nôn, nôn. | |
| SGLT2i | Nhiễm trùng đường niệu tái phát, đa niệu, nhiễm trùng sinh dục. | |
| Điều trị thêm vào | ||
| Lợi tiểu quai | Bệnh nhân có triệu chứng sung huyết, quá tải dịch bất chấp LVEF. | Ngộ độc tai, hạ kali máu, natri máu, ù tai, tiểu không tự chủ, ứ đọng nước tiểu. |
| ARB | Suy tim NYHA II-IV với LVEF ≤40% mà không dung nạp ACEi/ANRI. Có thể xem xét LVEF 40-49% để giảm nhập viện và tử vong. | Đau đầu, chóng mặt, tụt huyết áp, suy thận. |
| Vericiguat | Bệnh nhân suy tim NYHA II-IV có LVEF ≤40% với tình trạng suy tim diễn tiến dù điều trị tứ trụ. | Thiếu máu, chóng mặt, khó nuốt, trào ngược dạ dày thực quản, đau đầu, tụt huyết áp, buồn nôn, nôn. |
| Hydralazine | Bệnh nhân da đen với suy tim NYHA III-IV với LVEF ≤35% hoặc ≤45% với thất trái dãn còn triệu chứng dù đã điều trị tứ trụ hoặc có chống chỉ định/không dung nạp ACEi/ARNI/ARB. | Đau thắt ngực, chóng mặt, phừng mặt, đau đầu, rối loạn khớp, đau cơ, hội chứng giống lupus, sung huyết mũi, nôn ói, đánh trống ngực, buồn nôn, nôn. |
| Isosorbide dinitrate | Rối loạn nhịp, suy nhược, chóng mặt, mệt, đau đầu, buồn nôn, nôn, phù ngoại vi. | |
| Ferric carboxymaltose | Bệnh nhân thiếu sắt, có suy tim NYHA II-IV với LVEF≤40% đã điều trị tứ trụ. | Chóng mặt, đau đầu, phừng mặt, tăng huyết áp, giảm phospho máu, nôn ói, phản ứng da, thay đổi mùi vị, phản vệ. |
| Ivabradine | Bệnh nhân suy tim NYHA II-IV với LVEF≤40% đã điều trị tứ trụ, với nhịp xoang ≥70 lần/phút. | Rối loạn nhịp, chóng mặt, đau đầu, tăng huyết áp, rối loạn thị giác. |
| Digoxin | Bệnh nhân rung nhĩ và suy tim NYHA II-IV với LVEF≤40% đã điều trị tứ trụ, với tần số thất nhanh dù đã điều trị chẹn beta hoặc chống chỉ định. | Rối loạn nhịp, giảm chức năng não, tiêu chảy, chóng mặt, tăng eosinophil, nôn ói, phản ứng da, rối loạn thị giác. |
| DOAC | Bệnh nhân suy tim, rung nhĩ với CHA2DS2VASc ≥2 với nam, ≥3 với nữ | Thiếu máu, xuất huyết, phản ứng da, buồn nôn. |
| VKA | Xuất huyết. | |
Cần phải đánh giá lại lợi ích và nguy cơ của việc sử dụng thuốc, những thuốc không cần thiết hoặc có tiềm năng có hại.Nhiều công cụ được để xuất nhằm đánh giá liệu kê toa thuốc có phù hợp hay không, ví dụ thang điểm: STOPP (Screening Tool of Older Person’s Prescriptions) và START (Screening Tool to Alert to Right Treatment), tiêu chuẩn Beers, chỉ số kê toa thuốc phù hợp (MAI-Medication Appropriateness Index)…Krishnawami và cộng sự đã đề ra 5 bước để giảm kê toa thuốc: (1) đánh giá lại việc dùng thuốc (2) lợi ích nguy cơ (3) những cá nhân thích hợp cho dùng thuốc (4) nhấn mạnh việc ngưng thuốc, giảm kê toa các thuốc không phù hợp, các thuốc có thể thúc đẩy tình trạng suy tim cấp (5) thực hiện quy trình theo dõi[2].
Bảng 6: Tương tác giữa thuốc điều trị suy tim theo khuyến cáo và các bệnh lý đồng mắc9.
| Thuốc điều trị HFrEF | Suy thận mạn | Đái tháo đường type 2 | Rối loạn nhịp | Hen phế quản | Tăng huyết áp | Rối loạn mô liên kết, khớp, mach máu ngoại biên | Suy giảm nhận thức | Trầm cảm |
| ACEi | Suy thận, tăng kali máu | Ho khan | Tụt huyết áp tư thế | Té ngã, hạ natri máu (SIADH) | ||||
| Chẹn beta | Chẹn thụ thể β-adenoreceptor có thể che dấu tình trạng hạ đường huyết | Rối loạn nhịp chậm | Co thắt phế quản | Tụt huyết áp tư thế | Tồi tệ hội chứng Raynaud, đau di lặc cách hồi | Rối loạn giấc ngủ, ác mộng, ảo giác | Làm nặng trầm cảm | |
| MRA | Suy thận, tăng kali máu | Tụt huyết áp | ||||||
| SGT2i | Suy thận thoáng qua | Toan chuyển hóa nhiễm ceton, đặc biệt là khi có bệnh nội khoa nặng, phẫu thuật lớn, nghiện rượu
Yếu tố nguy cơ hạ đường huyết (khi sử dụng insulin và sulfonylurea) Đoạn chi dưới Nhiễm trùng niệu dục |
||||||
| Lợi tiểu | Suy thận | Tăng đường huyết (thiazide) | RLN* do rối loạn điện giải | Tụt huyết áp | Gout | |||
| DOAC | Liều điều chỉnh theo chức năng thận, có thể chống chỉ định khi suy thận tiến triển | Tăng nguy cơ chảy máu nếu có tụt huyết áp tư thế hoặc huyết áp cao kiểm soát kém | Tăng nguy cơ chảy máu nếu thường xuyên té ngã | |||||
| Warfarin | Tăng nguy cơ chảy máu nếu có tụt huyết áp tư thế hoặc huyết áp cao kiểm soát kém | Tăng nguy cơ chảy máu nếu thường xuyên té ngã | ||||||
| ARNI | Suy thận, tăng kali máu, chống chỉ định nếu eGFR ≤30mL/phút/1.73m2 da | Yếu tố nguy cơ hạ đường huyết nếu sử dụng đồng thời insulin | Tụt huyết áp tư thế | |||||
| ARB | Suy thận, tăng kali máu | Ho khan | Tụt huyết áp tư thế | |||||
| Ivabradine | RLN* | |||||||
| Hydralazine /ISDN | Viêm cầu thận | Tụt huyết áp tư thế | Hội chứng giống lupus (nếu điều trị thời gian dài với liều >100mg) | ảo thần | Tồi tệ trầm cảm | |||
| Digoxin | Nguy cơ ngộ độc digoxin nếu suy thận tiến triển | RLN* nhĩ hoặc thất | Nặng hơn trầm cảm | |||||
| Vericiguat | Chống chỉ định nếu eGFR<15mL/phút/1.73m2 da | Tụt huyết áp |
*RLN: rối loạn nhịp
4.2 Suy giảm nhận thức
Tần suất suy giảm nhận thức xấp xỉ 16-20% trong dân số chung và 40% ở bệnh nhân ST. NCT không chỉ có yếu tố nguy cơ suy giảm nhận thức liên quan đến tuổi như sa sút trí tuệ, cũng như nguyên nhân tim mạch như hội chứng tim- não. Sinh lý bệnh của suy giảm nhận thức ở bệnh nhân ST thì đa yếu tố, bao gồm sự giảm tưới máu não và thay đổi hormone thần kinh. Những biểu hiện lâm sàng bao gồm bất thường việc học tập, trí nhớ, vận tốc vận động thần kinh, chức năng quản lý, chú ý phức tạp. Suy giảm nhận thức ảnh hưởng đến chất lượng cuộc sống, người chăm sóc và tăng tỷ lệ nhập viện, tử vong. Bệnh nhân ST có nguy cơ suy giảm nhận thức, và được cải thiện sau khi ghép tim. Cần phải có những nghiên cứu đánh giá mối quan hệ giữa suy giảm nhận thức và ST, tầm soát sớm, đảo ngược các nguyên nhân có thể phục hồi được[2].
4.3 Suy yếu
Suy yếu là một hội chứng đặc trưng bởi tình trạng suy giảm chức năng, tăng nhạy cảm sinh lý với stress, thường gặp ở NCT với ST. Tần suất suy yếu dao động từ 10-60%, và xấp xỉ 50% ở bệnh nhân ST ở các nhà cộng đồng, 75% bệnh nhân nhập viện. Cơ chế sinh học của suy yếu đó là do điều hòa hướng lên của các chỉ dấu viêm đưa đến rối loạn hormone và điều hòa hướng xuống chuyển hóa dị hóa và kiệt cơ. Suy yếu làm tăng tỷ lệ tàn tật, tử vong và nhập viện. Một nghiên cứu tiến cứu gần đây cho thấy bệnh nhân nhập viện>65 tuổi, tuổi cao là yếu tố làm tăng suy yếu, bao gồm về mặt sinh lý và xã hội, kết hợp với tỷ lệ tử vong cao, tái nhập viện và tử vong do mọi nguyên nhân. Ở bệnh nhân ST tiến triển, suy yếu trước ghép tim làm tăng tỷ lệ tử vong và nhập viện sau ghép.
Đánh giá suy yếu là một công cụ giúp hướng dẫn kế hoạch điều trị nhằm tối ưu hóa kết cục có lợi và được xem xét như là một phần trong điều trị ST. Điểm quan trọng là suy yếu không phải là yếu tố tiên lượng, hoạt động sinh lý kết hợp với kết cục tốt hơn, và đối với bệnh nhân suy yếu, tăng hoạt động sinh lý làm giảm tỷ lệ tử vong do mọi nguyên nhân[2].
4.4 Suy dinh dưỡng
ST mạn đưa đến sự kém ngon miệng, rối loạn hấp thu, chuyển hóa dị hóa, và cuối cùng là suy dinh dưỡng, chiếm 2/3 dân số ST, tương quan mạnh với tỷ lệ tử vong 1 năm. Có nhiều thang điểm đánh giá suy dinh dưỡng, mặc dù tốn nhiều thời gian và phức tạp, như geriatric nutritional risk index (GNRI), controlling nutritional status (CONUT), prognostic nutrinional index (PNI), mini nutritional assesement short form (MNA-SF). Việc tầm soát suy dinh dưỡng là cần thiết để thiết lập kế hoạch điều trị và can thiệp[3].
4.5 Thiếu cơ và suy mòn
Thiếu cơ được định nghĩa là sự tiến triển mất chức năng và khối cơ, là cơ chất sinh học của suy yếu sinh lý.Suy mòn là tình trạng ảnh hưởng đến cơ, mỡ, xương, được đặc trưng bởi tình trạng mất cân bằng đồng hóa và dị hóa. Chiến lược hiệu quả nhất để ngăn chặn thiếu cơ là tập luyện thể dục, dinh dưỡng, phục hồi chức năng[3].
4.6 Trầm cảm
Trầm cảm là bệnh lý đồng mắc thường gặp có tiên lượng tồi tệ và ảnh hưởng đến tình trạng lâm sàng. Những thanh điểm tầm soát thường quy như Yesavage và thang điểm trầm cảm NCT (geriatric depression scale-GDS) được khuyến cáo. Tuy vậy, những khuyến cáo điều trị ST còn thiếu những vấn đề như suy giảm nhận thức, trầm cảm, sa sút trí tuệ, do đó, cần thiết phải tiếp cận đa chuyên khoa trong phòng và điều trị[3].
4.7 Chăm sóc cuối đời
Tìm hiểu mong muốn và nguyện vọng của bệnh nhân về mặt tinh thần, các mối quan hệ cá nhân, nghĩa vụ gia đình hoặc xã hội có thể giúp đưa ra các quyết định đúng đắn cho mỗi người bệnh. Các chuyên gia về chăm sóc giảm nhẹ có thể hỗ trợ trong cuộc thảo luận với những bệnh nhân mong muốn chất lượng cuộc sống hơn là tuổi thọ, để giúp họ chuẩn bị tốt nhất cho hành trình chăm sóc ít xâm lấn.
Lý tưởng nhất là những cuộc trao đổi này nên được thực hiện trước khi chuyển qua giai đoạn cuối cùng của ST tiến triển, khi bệnh nhân còn có thể hiểu những thông tin được cung cấp và phản hồi lại được. Tuy nhiên, sự xuất hiện của các biến cố lâm sàng làm mất khả năng hoạt động hàng ngày hoặc thất bại khi tăng liều thuốc có thể ảnh hưởng đến quan điểm của người bệnh, từ đó ảnh hưởng đến kế hoạch chăm sóc và điều trị. Do vậy, quá trình thảo luận với bệnh nhân cần được lặp đi lặp lại để có thể đưa ra các quyết định ở các thời điểm khác nhau của diễn tiến bệnh[4].
Phần lớn các bệnh nhân ST tiến triển đã được tư vấn chăm sóc giảm nhẹ sẽ giảm số lần nhập viện vào các cơ sở y tế, giảm tỷ lệ thông khí cơ học xâm lấn và đặt các thiết bị như ICD, từ đó giảm chi phí chăm sóc sức khỏe. Nên xem xét chăm sóc cuối đời ở các bệnh nhân ST sau:
– Suy giảm chức năng tiến triển (thể chất và tinh thần) và cần được giúp đỡ trong hầu hết hoạt động sinh hoạt hàng ngày.
– Triệu chứng ST nặng với chất lượng cuộc sống kém dù dược điều trị dược lí và không dược lí tối ưu.
– Nhập viện thường xuyên hoặc các đợt mất bù nặng dù đã điều trị tối ưu. Loại trừ MCS và ghép tim.
– Suy mòn do tim.
– Được đánh giá về mặt lâm sàng là gần cuối đời.
5. Kết luận
Với sự phát triển của y học, NCT càng ngày càng chiếm phần lớn trong dân số ST. NCT thường có nhiều vấn đề phức tạp, gánh nặng bệnh đồng mắc, suy yếu, dung nạp kém với thuốc điều trị, khả năng cao tương tác thuốc thuốc. Và, những điều này đưa đến việc tuân thủ điều trị kém theo hướng dẫn, tăng áp lực và chi phí cho hệ thống y tế.
Bên cạnh đó, NCT thường bị loại khỏi các nghiên cứu RCT, việc bắt đầu liều và điều chỉnh thường gặp khó khăn. Do đó, cần phải có những nỗ lực mạnh mẽ trong việc đưa bệnh nhân cao tuổi vào các nghiên cứu RCT, để có những bằng chứng mạnh mẽ về lợi ích điều trị ở nhóm này.
Quản lý đa chuyên khoa: bao gồm bác sĩ tim mạch, lão khoa, với hệ thống y tế từ xa, điều dưỡng chăm sóc tại nhà, giúp theo dõi các dấu hiệu và triệu chứng, làm tăng tuân thủ điều trị và cải thiện chất lượng cuộc sống, giảm tỷ lệ tái nhập viện và tử vong ở bệnh nhân ST.
Tài liệu tham khảo
- Manzano M et al, Diagnosis of elderly patients with heart failure, Eur J Heart Fail. 2012 Oct;14(10):1097-103.
- Liu E et al, Heart Failure in Older Adults: Medical Management and Advanced Therapies,Geriatrics (Basel). 2022 Mar 23;7(2):36.
- Pablo DV et al, Heart failure in the elderly, J Geriatr Cardiol. 2021 Mar 28;18(3):219-232.
- Azad N et al, Management of chronic heart failure in the older population, J Geriatr Cardiol. 2014 Dec;11(4):329-37.
- Milinkovic et al, Medical Treatment of Heart Failure with Reduced Ejection Fraction in the Elderly, Cardiac Failure Review 2022;8:e17.
- Stolfo et al, Evidence-based Therapy in Older Patients with Heart Failure with Reduced Ejection Fraction, Cardiac Failure Review 2022;8:e16.
- Berliner D et al. Drug treatment in heart failuire in the elderly. Herz 2018; 43:207–213.
- Josheph SM, Brown AL et al. Management of Heart Failure in Special Populations: Older Patients, Women,and Racial/Ethnic Minority Groups, In: Felker GM, Mann DG, Heart failure A Companion to Braunwauld Heart disease 4e, pp. 586-598, 2020.
- Stefil et al, Polypharmacy in Older People With Heart Failure: Roles of the Geriatrician and Pharmacist, Cardiac Failure Review 2022, 8:e34.







