BS. NGUYỄN THANH HIỀN
BS. NGÔ NHƯ NGỌC
I. MỞ ĐẦU
Bệnh nhân (BN) trải qua phẫu thuật không tim mạch (non-cardiac surgery- NCS) mục đích để kéo dài chất lượng sống cũng như thời gian sống của họ. Tuy nhiên trái ngược với những lợi ích tiềm năng trên, những phẫu thuật này có nguy cơ dẫn đến rối loạn huyết động, tăng đông, viêm nhiễm, kích thích thần kinh giao cảm và chảy máu, tất cả đều có thể dẫn đến các biến cố tim mạch trên BN trong đó có tổn thương do thiếu máu cơ tim cục bộ (TMCTCB) (hình 1) (1,2).
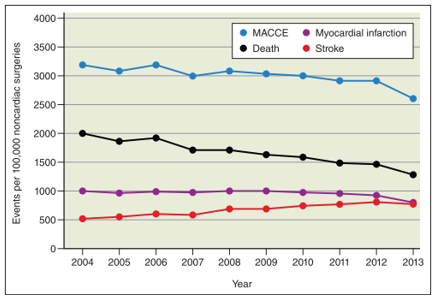
Hình 1. Tỷ lệ các biến cố nghiêm trọng về tim mạch và mạch máu não chu phẫu (MACCEs) theo thời gian (2).
Trong số những BN từ 45 tuổi trở lên trải qua NCS tại bệnh viện, tỉ lệ biến chứng tử vong do tim mạch, nhồi máu cơ tim (MI) không tử vong, suy tim, nhịp nhanh thất lên đến 5%. Trong số này, MI chu phẫu (Perioperative myocardial infarction – PMI) là biến chứng phổ biến nhất. Ngoài ra, có một số lượng lớn BN tăng troponin, một dấu ấn sinh học trong tổn thương cơ tim, nhưng không có triệu chứng và không có bằng chứng thiếu máu cơ tim trên điện tâm đồ. Nhóm BN này được coi là tổn thương cơ tim sau phẫu thuật ngoài tim khi không có bằng chứng về nguyên nhân khác (ví dụ: nhiễm trùng huyết, thuyên tắc phổi, rung nhĩ đáp ứng thất nhanh, tăng troponin mãn tính) (3).
Bên cạnh đó, do gây mê và giảm đau, MINS-biến chứng TM thường gặp nhất, tới 90% không triệu chứng nên dễ bỏ sót và không được quan tâm đúng mức trong thực hành lâm sàng. Tổn thương do TMCTCB là nguyên nhân gây tử vong hàng đầu trong 30 ngày sau NCS. Một số nghiên cứu đã chứng minh rằng một số lượng đáng kể BN trải qua NCS, có tiên lượng tổn thương cơ tim do thiếu máu cục bộ mà không đáp ứng đầy đủ được định nghĩa chung về MI. Vì lý do này, nhiều nhà nghiên cứu đã tập trung vào vấn đề MINS, bao gồm MI và tổn thương cơ tim do thiếu máu cục bộ (khi không thỏa định nghĩa về nhồi máu cơ tim) (1). Trong bài báo cáo tổng quan này, chúng tôi sẽ đề cập đến các câu hỏi quan trọng liên quan đến định nghĩa, tiêu chuẩn chẩn đoán, sinh lý bệnh, tiên lượng, đặc điểm và điều trị MINS.
II. ĐỊNH NGHĨA VÀ TIÊU CHUẨN CHẨN ĐOÁN
Đối với bất kỳ chẩn đoán nào có liên quan đến lâm sàng, định nghĩa và tiêu chuẩn chẩn đoán phải đáp ứng, ít nhất hai tiêu chí sau: (i) phải có sinh lý bệnh chung – để tạo điều kiện xác định được một phương pháp điều trị hiệu quả, (ii) phải liên quan tiên lượng — một chẩn đoán không ảnh hưởng đến tiên lượng được xem là không liên quan. Dựa trên những quan điểm này, vào năm 2014, các nhà nghiên cứu đã định nghĩa MINS là những tổn thương cơ tim, hoại tử cơ tim do TMCTCB (tức là thứ phát do mất cân bằng cán cân cung cầu hoặc do huyết khối), có liên quan tiên lượng và xảy ra trong phẫu thuật hoặc trong vòng 30 ngày sau NCS (bảng 1) (3,4,5).
Bảng 1. Định nghĩa NMCT và tổn thương cơ tim (5)

Các nghiên cứu dịch tễ học lớn đã tìm ra các tiêu chuẩn chẩn đoán tiềm năng khác nhau đối với MINS thông qua các phân tích đa biến, chứng minh mối tương quan giữa tiêu chuẩn chẩn đoán MINS được đề xuất và tỷ lệ tử vong trong 30 ngày (tức là liên quan đến tiên lượng). Các nghiên cứu này đã thiết lập các tiêu chuẩn chẩn đoán sau đây cho MINS: troponin tăng cao sau phẫu thuật được cho là do TMCTCB (tức là không có bằng chứng tồn tại nguyên nhân khác gây tăng troponin), trong phẫu thuật hoặc trong vòng 30 ngày sau phẫu thuật, tuy nhiên không yêu cầu lâm sàng có đầy đủ đặc điểm bệnh tim thiếu máu cục bộ (ví dụ: triệu chứng TMCTCB hay dấu hiện thiếu máu cơ tim trên điện tâm đồ) (bảng 2).
Bảng 2. Tiêu chuẩn chẩn đoán MINS (6)

Các nghiên cứu lớn này cũng đã thiết lập các ngưỡng troponin cho MINS dựa trên các quy trình lặp đi lặp lại để xác định các ngưỡng troponin tiềm năng sau NCS, bằng cách sử dụng các phân tích đa biến để xác định ngưỡng nào có liên quan độc lập với tỷ lệ tử vong trong 30 ngày. Các phân tích này đã xác định các ngưỡng troponin quanh phẫu thuật như sau: (i) troponin T non-high-sensitivity ≥ 30 ng/Lvà (ii) troponin T high-sensitivity (hs-TnT) từ 20 đến < 65 ng/L với thay đổi tuyệt đối ít nhất 5 ng/L – ngưỡng thay đổi này có liên quan độc lập với tỷ lệ tử vong trong 30 ngày [HR 4,69; khoảng tin cậy 95% (CI) 3,52–6,25] -hoặc mức hs-TnT≥65 ng/L. Mặc dù không có nghiên cứu nào thiết lập ngưỡng troponin I tối ưu cho MINS, không có ưu tiên cho troponin T hơn I. Cho đến khi nghiên cứu thiết lập ngưỡng troponin I cho MINS, các bác sĩ nên xác định dựa vào mức tăng trên giới hạn tham chiếu trên của bách phân vị thứ 99 cho mỗi xét nghiệm troponin I cụ thể (bảng 3) (6).
Bảng 3. Ngưỡng chẩn đoán (6)

III. SINH LÝ BỆNH
Về sinh lý bệnh, MINS không bao gồm những tổn thương cơ tim chu phẫu mà căn nguyên không do bệnh tim thiếu máu cục bộ (ví dụ: rung nhĩ đáp ứng thất nhanh, nhiễm trùng huyết, thuyên tắc phổi). Các chuyên gia đã xác định căn nguyên của hs-TnT tăng cao từ các nghiên cứu đoàn hệ quy mô lớn, đối tượng nghiên cứu là người trưởng thành trải qua NCS, theo dõi BN một cách có hệ thống và thu được các giá trị troponin sau khi phẫu thuật. Các chuyên gia xác định có khoảng 11– 14% kết quả định lượng hs-TnT tăng sau phẫu thuật có nguyên nhân không do thiếu máu cục bộ cơ tim, thường gặp nhất là nhiễm trùng huyết hoặc rung nhĩ đáp ứng thất nhanh. Từ đó xác định tỉ lệ tăng hs-TnT chu phẫu do thiếu máu cơ tim cục bộ chiếm đa số (86 – 89%) (1,3). Hình 2 nêu rõ các yếu tố nguy cơ trước, trong và sau phẫu thuật dẫn đến MINS do mất cân bằng cán cân cung-cầu oxy mạch vành và huyết khối (6).
Mất cân bằng cán cân cung-cầu và huyết khối.
Nghiên cứu OPTIMUS tiến hành trên 30 BN nhồi máu cơ tim không ST chênh (NSTEMI) sau NCS và tương ứng 30 BN NSTEMI không có phẫu thuật trước đó. Nhóm BN nghiên cứu được thông tim với chụp cắt lớp quang học nội mạch vành-OCT (cardiac catheterization with optical coherence tomography) (công nghệ hình ảnh nội mạch chính xác nhất để phát hiện huyết khối mạch vành), thời gian trung bình là < 2 ngày sau khi được chẩn đoán MI. Các chuyên gia, những người không có thông tin lâm sàng của BN, bao gồm cả việc BN có NSTEMI chu phẫu hay BN có NSTEMI không có phẫu thuật trước đó, sẽ tiến hành đánh giá hình ảnh chụp cắt lớp quang học nội mạch vành-OCT.
Huyết khối là tổn thương thủ phạm trong 13% các trường hợp PMI và trong 67% các MI không phẫu thuật trước đó (p<0,001). Các tổn thương do xơ vữa (fibroatheroma) ở 60% các trường hợp chu phẫu và 67%trong số các trường hợp không phẫu thuật (p = 0,52). Nghiên cứu OPTIMUS đã loại trừ những BN bị nhồi máu cơ tim cấp ST chênh lên (STEMI). Các nghiên cứu tiến cứu lớn cho thấy STEMI chiếm 11–21% các trường hợp PMI và nghiên cứu chứng minh rằng huyết khối hiện diện trong hầu hết các trường hợp STEMI. Xem xét các dữ liệu này (tức là 11-21% nhồi máu cơ tim chu phẫu sẽ là STEMI và giả định 100% các biến cố này là do huyết khối) với kết quả của nghiên cứu OPTIMUS (tức là 13% NSTEMI sau phẫu thuật sẽ là do đến huyết khối) từ đó gợi ý rằng 23-31% PMI là do huyết khối (1, 7).
Nghiên cứu Coronary CTA VISION là một nghiên cứu đoàn hệ tiến cứu trên 955 BN từ 12 trung tâm ở 8 quốc gia đã được chụp cắt lớp vi tính (CT) mạch vành trước khi tiến hành NCS. Trong số 71 BN (7%) có PMI, có 4% BN có kết quả chụp CT mạch vành trước mổ bình thường. Bệnh động mạch vành tắc nghẽn hoặc tắc nghẽn rộng hiện diện ở 72% BN PMI, và 24% BN còn lại có ít nhất một mảng xơ vữa động mạch vành với độ hẹp <50% (8).
Theo những dữ liệu nghiên cứu hiện nay cho thấy nhiều nhất 1/4 đến 1/3 số MINS là do huyết khối, trong khi ít nhất 2/3 đến 3/4 có thể là do mất cân bằng cán cân cung-cầu. Hầu hết những BN này có hẹp mạch vành, và điều này có thể thúc đẩy biến cố huyết khối trong tương lai nên chúng ta cần xác định các biện pháp can thiệp hiệu quả (1,6).
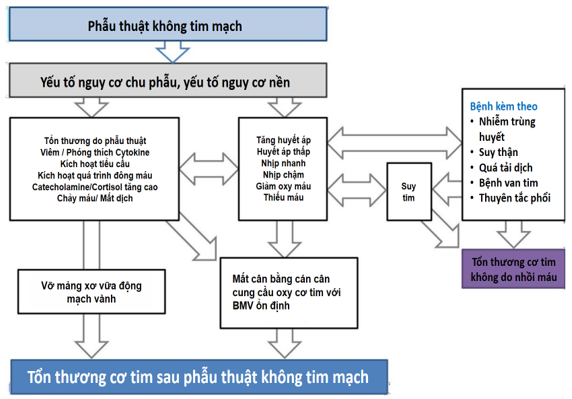
Hình 2. Cơ chế của tổn thương cơ tim sau phẫu thuật không tim mạch (6)
IV. TIÊN LƯỢNG LIÊN QUAN ĐẾN MINS
Nhiều nghiên cứu đã chứng minh mối liên quan tiên lượng của PMI và các tổn thương cơ tim do thiếu máu cục bộ không đáp ứng được định nghĩa của MI (9). Nghiên cứu VISION bao gồm 21 842 người tham gia từ 23 trung tâm ở 13 quốc gia, ≥45 tuổi, đã trải qua NCS và được đo hsTnT sau phẫu thuật. Trong nghiên cứu này, các mô hình nguy cơ theo tỷ lệ Cox được thực hiện với biến số là các biến chứng trước, trong và sau phẫu thuật. Trong phân tích này, cả MINS không đáp ứng định nghĩa chung về MI (HR 3,20; KTC 95% 2,37–4,32) và PMI (HR 5,04; KTC 95% 3,56–7,12) đều có liên quan độc lập với tỷ lệ tử vong trong 30 ngày. Một nghiên cứu ở Thụy Sĩ năm 2018, tiến hành trên những người trưởng thành trải qua NCS, tiến hành đo hs-TnT sau phẫu thuật cho kết quả chứng minh rằng MINS có liên quan độc lập với việc tăng nguy cơ tử vong trong 1 năm (HR 1,48; KTC 95% 1,07–2,06) (hình 3). MINS cũng làm tăng nguy cơ tái phát tổn thương cơ tim, MI, suy tim sung huyết và rối loạn nhịp tim nghiêm trọng (ví dụ ngừng tim) trong vòng 30 ngày và đến 18 tháng sau phẫu thuật (1, 10).
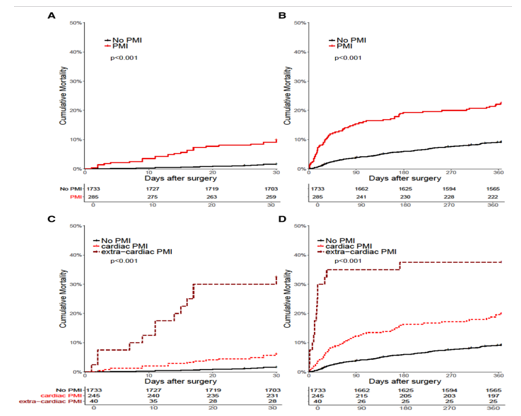
Hình 3.A-B: Tỉ lệ tử vong mọi nguyên nhân trong 30 ng và 1 năm ở BN có và không có PMI (NMCT chu phẫu). C-D: theo phân nhóm PMI:PMI do TM, PMI kết hợp với bệnh không TM như NTH nặng (PMI ngoài tim), không PMI (10).
V. CÁC YẾU TỐ NGUY CƠ
Bệnh tật và tỉ lệ tử vong tim mạch ở BN trải qua NCS được xác định bởi hai yếu tố chính: yếu tố nguy cơ liên quan đến BN và yếu tố nguy cơ liên quan đến loại phẫu thuật – thủ thuật, bao gồm cả bối cảnh diễn ra (kinh nghiệm tại cơ sở y tế, phẫu thuật chương trình so với phẫu thuật cấp cứu) (BẢNG 4) (3,5,6).
V.1. Yếu tố nguy cơ liên quan đến phẫu thuật – thủ thuật:
Được xác định bởi loại và thời gian phẫu thuật cũng như mức độ khẩn cấp của thủ thuật hoặc can thiệp. Loại gây mê và thuốc gây mê cũng có thể ảnh hưởng đến nguy cơ biến chứng ở những BN có nguy cơ tim mạch từ trung bình đến cao trải qua NCS. Bất kỳ phẫu thuật nào cũng có thể làm tăng cortisol và catecholamine như một dạng phản ứng stress do mô bị viêm và tổn thương, cũng như sự mất cân bằng thần kinh-nội tiết và giao cảm. Những thay đổi về nhiệt độ cơ thể, mất máu và thay đổi thể tích dịch cơ thể có thể làm tăng sức cản mạch máu cũng như là hạ huyết áp, dẫn đến sự mất cân bằng giữa cán cân cung-cầu oxy của cơ tim. Chảy máu, truyền các chế phẩm máu, tổn thương mô và đáp ứng viêm có thể ảnh hưởng đến hệ thống đông máu, gây ra tình trạng ứ đọng hình thành huyết khối.
Thời điểm phẫu thuật: Nhìn chung, các phẫu thuật cấp cứu có nguy cơ biến chứng cao hơn so với các phẫu thuật chương trình.
Loại phương pháp phẫu thuật: Các kỹ thuật phẫu thuật mới (nội soi…) đã được giới thiệu để thay thế phẫu thuật mở và giảm nguy cơ chung.
Bảng 4 Các yếu tố nguy cơ trước phẫu thuật đối với MINS (6)

CAD – bệnh động mạch vành; eGFR – mức lọc cầu thận ước tính; và STOP-Bang:- ngáy, mệt mỏi, ngưng thở quan sát được, tăng huyết áp, BMI, tuổi, số đo vòng cổ và giới tính nam
V.2. Yếu tố nguy cơ liên quan đến BN
Bao gồm lớn tuổi, giới tính nam và các bệnh đi kèm như bệnh tim, bệnh mạch máu não, đái tháo đường, bệnh động mạch ngoại biên, bệnh lý động mạch chủ và suy thận. Các biến số phẫu thuật bao gồm thời gian, loại phẫu thuật và mức độ cấp tính của phẫu thuật, cũng góp phần tạo nên gánh nặng cho cơ tim. Ngoài ra, mức độ gắng sức của BN và phép đo lường các marker của tim (chẳng hạn như peptide natri lợi niệu) có thể hữu ích trong việc dự đoán rủi ro. Các yếu tố có thể thay đổi của MINS được đánh giá rộng rãi. Trong giai đoạn tiền phẫu, hemoglobin thấp đã được chứng minh có liên quan đến xuất hiện MINS. Một phân tích nhóm nhỏ của nghiên cứu đoàn hệ VISION đã chứng minh rằng mức đường huyết trước phẫu thuật cao có liên quan đến MINS, kiểm soát glucose tức thì vẫn có vai trò quan trọng trong việc ngăn ngừa MINS, ngay cả ở những BN có mức glucose kiểm soát kém trong thời gian dài. Mối quan tâm chính trong quá trình gây mê là duy trì mức huyết áp thích hợp. Huyết áp giảm trong thời gian ngắn trong quá trình phẫu thuật có thể làm tăng khả năng tổn thương thận và cơ tim và nguy cơ tử vong. Cụ thể, MINS có liên quan đến huyết áp động mạch trung bình < 65 mmHg hoặc giảm tương đối huyết áp động mạch trung bình > 30% so với ban đầu. Mức độ và thời gian hạ huyết áp đều là những yếu tố quyết định chính. Nhịp tim nhanh cũng được cho là yếu tố gây ra nhồi máu cơ tim theo cơ chế tăng nhu cầu oxy cơ tim và giảm thời gian đổ đầy tâm trương. Bằng cách làm tăng sự mất cân bằng cán cân cung cầu oxy cơ tim, nhịp tim cấp cứu trong thời gian tiền phẫu có liên quan đến sự xuất hiện của MINS. Kiểm soát đau đầy đủ đã được báo cáo là có liên quan đến MINS; tuy nhiên, cần thêm dữ liệu thông tin.
(Vui lòng xem tiếp trong kỳ sau)







