Lược dịch và hiệu đính: ThS.BS. NGUYỄN VẠN PHƯỚC
Viện Tim TP. Hồ Chí Minh
Mục đích: Trong thử nghiệm DAPA-HF, chất ức chế SGLT2 dapagliflozin làm giảm nguy cơ suy tim nặng hơn và tử vong trên các bệnh nhân suy tim với phân suất tống máu giảm. Các tác giả xem xét liệu lợi ích này có hằng định trên các điều trị suy tim nền tảng không.
Phương pháp và kết quả: Trong phân tích hậu kiểm này, các tác giả xem xét hiệu quả điều trị trên các nhóm bệnh nhân có/không: lợi tiểu, digoxin, thuốc đối kháng thụ thể mineralocorticoid (MRA), sacubitril/valsartan, ivabradine, máy khử rung tim (ICD), và liệu pháp tái đồng bộ tim. Tác giả cũng xem xét hiệu quả của thuốc dựa theo liều các thuốc chất ức chế men chuyển/chẹn thụ thể angiotensin, chẹn beta (BB), và MRA ( ≥50% và <50% liều đích). Tác giả cũng phân tích kết cục cộng gộp chính gồm: tử vong tim mạch hoặc suy tim nặng hơn. Phần lớn các bệnh nhân đi vào phân bổ ngẫu nhiên (n = 4744) đã được điều trị với lợi tiểu (84%), chẹn hệ renin-angiotensin (RAS) (94%), và BB (96%); trong đó 52% bệnh nhân sử dụng BB và 38% sử dụng chẹn RAS với ≥50% liều được khuyến cáo. Nhìn chung, dapagliflozin so với giả dược có hazard ratio (HR) = 0,74 [độ tin cậy (CI) 95% 0,65-0,85] cho các kết cục cộng gộp chính (P <0,0001). Hiệu quả của dapagliflozin là hằng định trên tất cả các phân nhóm được khảo sát: HR dao động từ 0,57 đến 0,86 cho kết cục chính, không có tương tác ngẫu nhiên có ý nghĩa trong điều trị ở các phân nhóm. Ví dụ, HR trên bệnh nhân dùng chẹn RAS, BB, MRA nền là: 0,72 (95% CI 0,61-0,86) so với 0,77 (95% CI 0,63-0,94) trên những bệnh nhân không điều trị cả 3 thuốc trên (P-interaction 0,64).
Kết luận: Lợi ích của dapagliflozin là hằng định bất kể điều trị suy tim nền tảng
GIỚI THIỆU
Trong thử nghiệm có đối chứng với giả dược Dapagliflozin And Prevention of Adverse outcome in Heart Failure (DAPA-HF), chất ức chế đồng vận Sodium-Glucose 2 [Sodium-glucose cotransporter 2 inhibitor (SGLT2i)] làm giảm nguy cơ nhập viện do suy tim và tử vong, đồng thời cải thiện triệu chứng trên 4744 bệnh nhân (BN) suy tim với phân suất tống máu giảm (HFrEF). Điều quan trọng là liệu hiệu quả này có thực sự bổ sung vào các lợi ích đã có được từ các điều trị suy tim nền hay không. Do đó, trong phân tích hậu kiểm này, các tác giả khảo sát kết cục trên các bệnh nhân được phân ngẫu nhiên dapagliflozin hoặc giả dược, dựa theo các điều trị thuốc và thiết bị nền tảng. Do >90% bệnh nhân đã được điều trị chẹn hệ RAS và BB nền, các tác giả khảo sát hiệu quả của dapagliflozin khi thêm vào các điều trị này với liều cao hoặc thấp. Đối với các liệu pháp khác, gồm các MRA, digoxin và các thiết bị, các tác giả khảo sát kết cục dựa theo việc có dùng các liệu pháp này hay không. Ngoài ra, các tác giả cũng khảo sát hiệu quả của dapagliflozin trên các bệnh nhân dùng liệu pháp phối hợp.
PHƯƠNG PHÁP
Thiết kế nghiên cứu và kết quả của DAPA-HF đã được công bố. Nhìn chung, DAPA-HF là thử nghiệm tiến cứu, mù đôi, ngẫu nhiên, có nhóm chứng trên bệnh nhân HFrEF, thử nghiệm đã được đánh giá tính hiệu quả và an toàn khi thêm dapagliflozin 10mg/ngày vào điều trị chuẩn, so với nhóm giả dược được ghép cặp. Hội đồng y đức tại 410 cơ sở (trong 20 quốc gia) đã chấp nhận cách tiến hành nghiên cứu, và tất cả các bệnh nhân đều đồng ý sau khi được giải thích.
Bệnh nhân trong nghiên cứu
Nam và nữ, ≥18 tuổi với suy tim được chọn nếu có triệu chứng theo phân độ NYHA II-IV (New New York Heart Association (NYHA) functional Class II-IV), và phân suất tống máu thất trái (LVEF) ≤40%, và theo quan điểm của các nhà nghiên cứu, BN đã được tối ưu hóa điều trị nội khoa và các thiết bị, dựa theo các hướng dẫn điều trị. Trong cách thức tiến hành thử nghiệm, BN được khuyên sử dụng chất ức chế men chuyển (ACEi), hoặc chẹn thụ thể angiotensin (ARB) hoặc sacubitril/valsartan và BB, cũng như MRA nên được dùng theo liều được khuyến cáo trong các hướng dẫn (guideline), trừ khi có chống chỉ định hoặc không dung nạp được.
Các bệnh nhân tham gia cũng cần có nồng độ N-terminal pro-B-type natriuretic peptide (NT-proBNP) ≥600 pg/mL (≥400 pg/mL nếu nhập viện do suy tim trong vòng 12 tháng). Bệnh nhân với rung hoặc cuồng nhĩ cần NT-proBNP ≥900 pg/mL, bất kể tiền sử nhập viện do suy tim. Tiêu chuẩn loại trừ chính: BN có triệu chứng của huyết áp thấp hoặc huyết áp tâm thu <95 mmHg, độ lọc cầu thận ước đoán (eGFR) <30mL/phút/1,73m2 da (hoặc suy giảm chức năng thận nhanh chóng), đái tháo đường type 1, và những trường hợp có thể ngăn bệnh nhân tham gia thử nghiệm hoặc có thời gian sống hạn chế. Bảng tiêu chuẩn loại trừ đầy đủ được cung cấp trong văn bản thiết kế nghiên cứu.
Kết cục thử nghiệm
Kết cục chính là biến cố cộng gộp gồm một đợt suy tim nặng hơn hoặc tử vong do nguyên nhân tim mạch, tùy biến cố nào xảy ra trước. Đợt suy tim nặng hơn là nhập viện không được dự đoán trước hoặc đột ngột cần điều trị thuốc truyền tĩnh mạch vì suy tim. Kết cục phụ gồm tần suất nhập viện do suy tim hoặc tử vong tim mạch. Tỉ lệ tử vong do mọi nguyên nhân là được xác định là kết cục phụ. Vì mục đích của phân tích, các tác giả khảo sát hiệu quả của dapagliflozin so với giả dược trên kết cục cộng gộp chính và trên riêng thành phần tử vong do tim mạch.
Các phân nhóm điều trị nền
Trong phân tích hậu kiểm này, các tác giả so sánh hiệu quả dapagliflozin so với giả dược trên các phân nhóm bệnh nhân điều trị nội khoa nền và các thiết bị khác nhau. Mỗi phân nhóm gồm >200 BN để giảm thiểu sai lệch loại 1. Do đó, các nhóm được phân tích gồm có/không dùng: lợi tiểu, digitalis glycoside (digoxin), MRA, sacubutril/valsartan, ivabradine, thiết bị khử rung (ICD hoặc CRT-D) và liệu pháp tái đồng bộ (CRT-P và CRT-D). Do có quá ít bệnh nhân không dùng BB và chẹn hệ RAS, các tác giả đã phân tích hiệu quả của thuốc dựa trên liều BB và chẹn hệ RAS nền, được chia thành ≥50% liều đích và <50% liều đích. Các tác giả cũng khảo sát hiệu quả điều trị trên bệnh nhân dùng ≥50%, và <50% liều đích của MRA. Liều đích hằng ngày được lấy từ các hướng dẫn hiện hành và gồm: Carvedilol 50mg, Bisoprolol 10mg, metoprolol succinate 200mg, metoprolol tatrate 200mg, và nebivolol 10mg, các BN (n = 85) được dùng các BB khác được xếp vào nhóm dùng <50% liều đích. Liều đích của ACEi và ARB: captopril 150mg, enalapril 40mg, fosinopril 40mg, lisinopril 35mg, perindopril 16mg, quinapril 40mg, ramipril 10mg, tradolapril 4mg, candesartan 32mg, losartan 150mg, valsartan 320mg, và irbesartan 300mg; các BN (n = 315) được dùng các ACEi/ARB khác được xếp vào nhóm dùng <50% liều đích. Liều đích của MRA được định nghĩa là eplerenone hoặc spironolactone 50mg/ngày. Cho mục đích phân tích, MRA không được xếp vào nhóm lợi tiểu và sacubitril/valsartan không dùng để phân tích liều thuốc ACEi/ARB.
Phân tích thống kê
Các đặc điểm nền tảng được so sánh giữa các nhóm bằng cách dùng kiểm định Kruskal-Wallis cho biến liên tục và kiểm định χ2 cho các biến phân loại. Hiệu quả của dapagliflozin so với giả dược trên mỗi kết cục được khảo sát bằng Hazard ratio (HR) với độ tin cậy 95% (CI) lấy từ mô hình hồi quy Cox, được phân tầng theo tình trạng đái tháo đường và hiệu chỉnh theo tiền sử nhập viện do suy tim và các phân nhóm điều trị. Tác giả phân tích hiệu quả của dapagliflozin so với giả dược dựa trên tỉ lệ bệnh nhân (được trình bày dưới dạng odd ratio) có cải thiện rõ (≥5 điểm) hoặc xấu đi khi đánh giá bằng thang điểm triệu chứng chung dựa trên bảng câu hỏi bệnh cơ tim Kansas [Kansas City Cardiomyopathy Questionaire (KCCQ) Total Symptom Score (TSS)] tại thời điểm 8 tháng sau khi phân ngẫu nhiên. Thay đổi của huyết áp tâm thu và nồng độ creatinin huyết thanh được phân tích bằng mô hình liên hợp cho việc đo lặp lại nhiều lần (hiệu chỉnh theo giá trị ban đầu, thăm khám, điều trị ngẫu nhiên và tương tác điều trị, và thăm khám tại một thời điểm ngẫu nhiên trên mỗi BN). Bình phương tối thiểu của sai lệch trung bình giữa các nhóm được trình bày dưới dạng phân nhóm với độ tin cậy 95%. Các biến cố bất lơị được quan tâm trước đây (giảm thể tích và biến cố bất lợi trên thận) cũng được phân tích trên bệnh nhân được phân ngẫu nhiên và được dùng ít nhất 1 liều dapagliflozin hoặc giả dược. Tất cả các phân tích được thực hiện trên Stata phiên bản 16 (College Station, TX, USA) và SAS phiên bản 9.4 (SAS institute), P <0,05 được xem là có ý nghĩ thống kê.
KẾT QUẢ
Phần lớn các bệnh nhân trong DAPA-HF được điều trị với lợi tiểu (84%), chẹn hệ RAS (94%), và BB (96%). Trong các BN được dùng chẹn hệ RAS (n=3952), 1517 bệnh nhân (38%) được điều trị với liều ≥50% liều đích được khuyến cáo trong guideline. Trong các BN được dùng BB (n=4558), 2349 bệnh nhân (52%) được điều trị với ≥50% liều được khuyến cáo trong guideline với các thuốc đã có bằng chứng. Nhìn chung, có 71% bệnh nhân được điều trị với MRA, 19% với digoxin, 26% có máy khử rung tim, và 7% có thiết bị tái đồng bộ tim. Phần lớn các bệnh nhân (96%) được điều trị với ít nhất 2 trong số ACEi/ARB/ARNI, và BB, và/hoặc MRA, với 3091 bệnh nhân (65%) điều trị với cả 3 thuốc này.
Đặc điểm dân số nghiên cứu dựa theo điều trị ban đầu
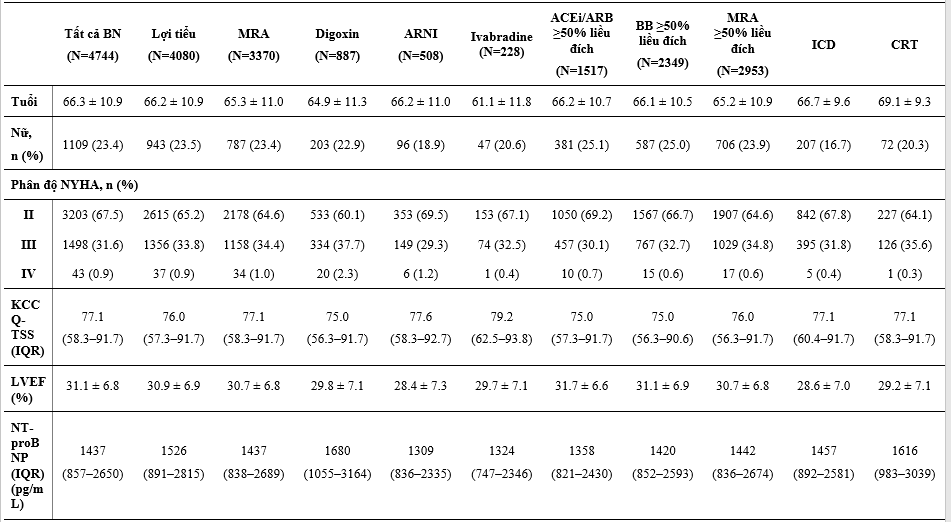
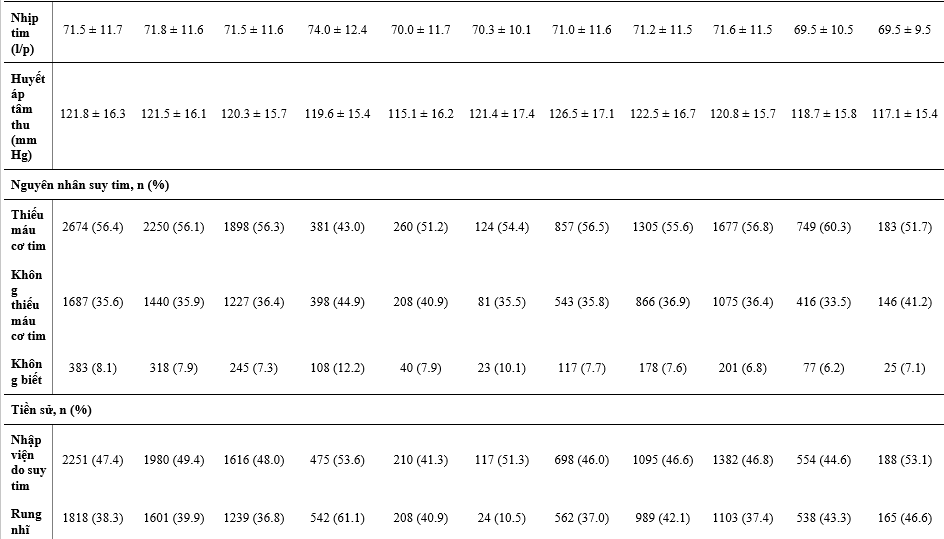
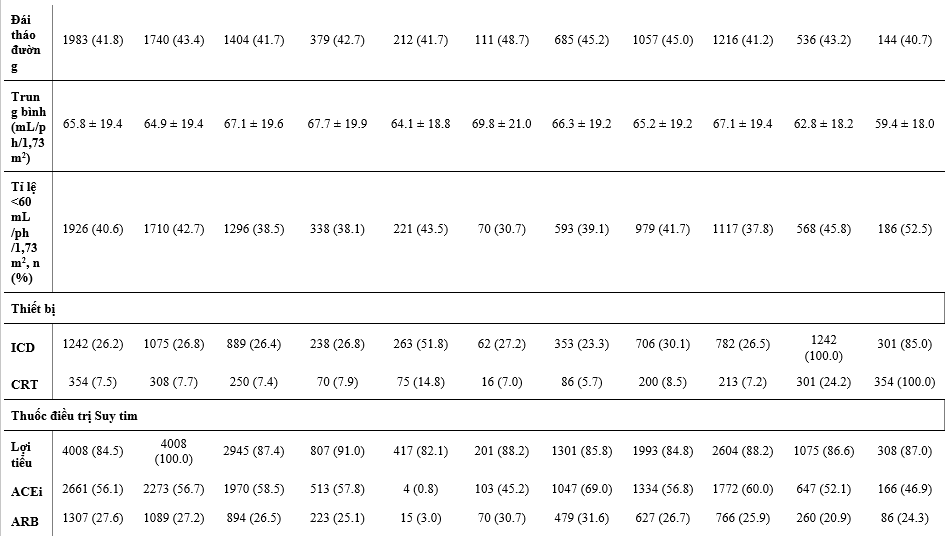
Bảng 1 nêu các đặc điểm ban đầu của các BN được phân ngẫu nhiên và điều trị của họ, và Bảng 2 cho thấy các điều trị phối hợp ban đầu. So với dân số chung trong DAPA-HF, các BN được điều trị với digoxin có LVEF thấp hơn, và so với các phân nhóm điều trị khác, sự phân bố chức năng theo phân loại NYHA là tệ nhất, các triệu chứng nặng nhất (đánh giá bằng KCCQ TSS), mức NT-proBNP cao nhất và số lần nhập viện do suy tim trước đây cao nhất và rung nhĩ. BN điều trị với lợi tiểu và MRA cũng có xu hướng tương tự vậy, ngoại trừ rung nhĩ, dù chức năng thận của 2 phân nhóm này về sau cũng xấu hơn so với dân số DAPA-HF chung (đặc biệt là BN điều trị với lợi tiểu). Các BN dùng sacubutril/valsartan có vẻ được cấy thiết bị (ICD hoặc CRT) nhiều hơn, LVEF trung bình thấp hơn, và mức NT-proBNP thấp hơn khi so với dân số nghiên cứu chung. Các BN có dùng ivabradine thì ít khả năng được dùng BB hoặc có rung nhĩ hơn so với dân số nghiên cứu chung.
Các BN dùng được ≥50% liều đích của chẹn hệ RAS có huyết áp tâm thu cao hơn, mức NT-proBNP trung bình và KCCQ-TSS thấp hơn so với dân số chung. Ngoài KCCQ-TSS thấp hơn, không có sư khác biệt lớn giữa các bệnh nhân dùng dược ≥50% liều đích của BB trong dân số chung.
Giữa các BN có thiết bị, giới nữ chiếm ít hơn (đặc biệt là ICD) và nhìn chung tuổi các BN này lớn hơn so với dân số chung, họ cũng có KCCQ-TSS tệ hơn và LVEF thấp hơn. Các BN có CRT thì có mức NT-proBNP trung bình cao hơn, chức năng thận xấu hơn, và khả năng nhập viện do suy tim trước đây nhiều hơn so với dân số chung.
Bảng 1: Đặc điểm bệnh nhân theo liệu pháp điều trị suy tim nền
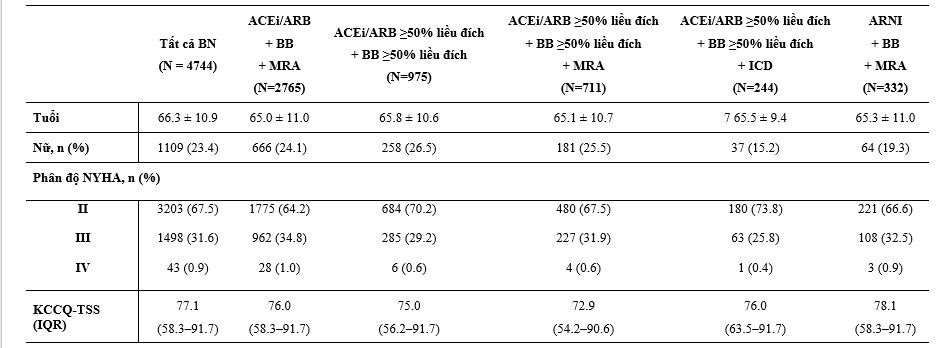
 Bảng 2: Đặc điểm bệnh nhân theo các liệu pháp điều trị suy tim kết hợp
Bảng 2: Đặc điểm bệnh nhân theo các liệu pháp điều trị suy tim kết hợp
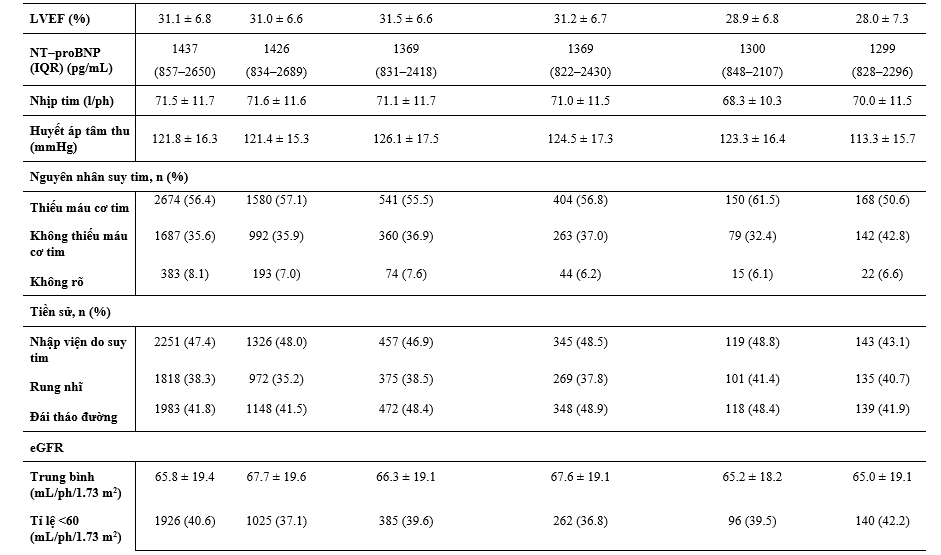
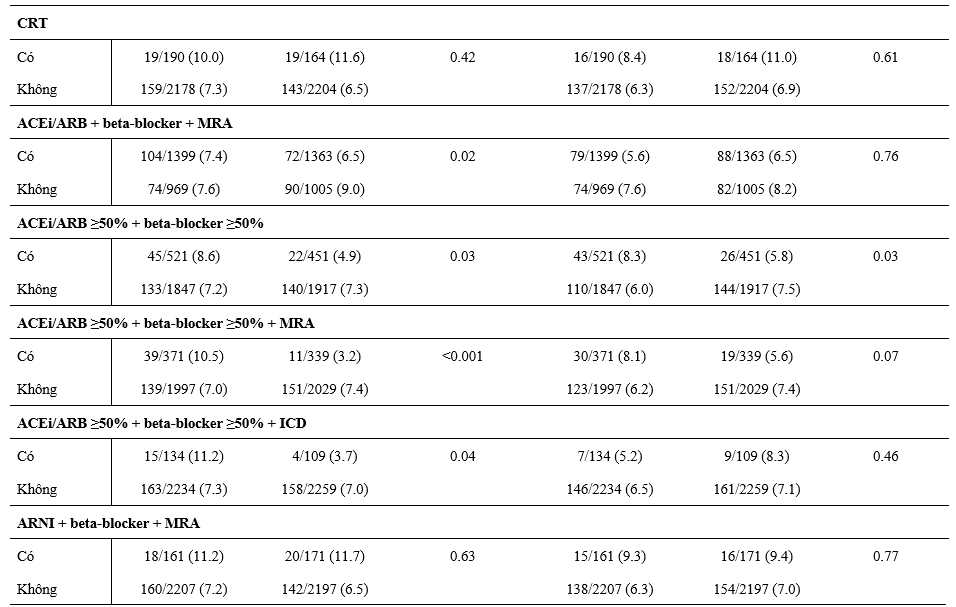
Hiệu quả của dapagliflozin dựa trên các điều trị nền tảng
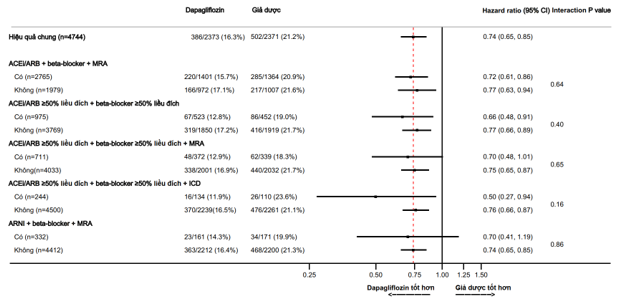
Các Hazard Ratio về hiệu quả của dapagliflozin, so với giả dược, trong kết cục cộng gộp chính và tử vong tim mạch, dựa theo các điều trị nền tảng được tóm tắt trong Hình 1 và 2. Hiệu quả của dapagliflozin vượt hơn giả dược hằng định trên tất cả các phân nhóm điều trị gồm: lợi tiểu, digoxin, MRA, sacubitril/valsartan, ivabradine, và các thiết bị (ICD hoặc CRT), mà không có tương tác đáng kể với các điều trị nền tảng và hiệu quả của liệu pháp phân ngẫu nhiên trên kết cục chính cộng gộp (Hình 1) hoặc tử vong tim mạch (Hình 2).
Các tác giả cũng khảo sát hiệu quả của dapagliflozin, so với giả dược, dựa theo liều điều trị nền tảng của các thuốc ACEi/ARB, BB và MRA. Hiệu quả của dapagliflozin, so với giả dược, thì giống nhau các bệnh nhân được dùng ≥50% liều đích của các thuốc này, so với các BN được dùng liều thấp hơn (Hình 1 và 2).
Hình 1. Hiệu quả của dapagliflozin so với giả dược trên kết cục gộp chính theo các liệu pháp điều trị suy tim nền. Kết cục chính là cộng gộp của suy tim nặng hơn (nhập viện hoặc cần điều trị suy tim bằng thuốc truyền tĩnh mạch khẩn cấp khi thăm khám) hoặc tử vong do nguyên nhân tim mạch
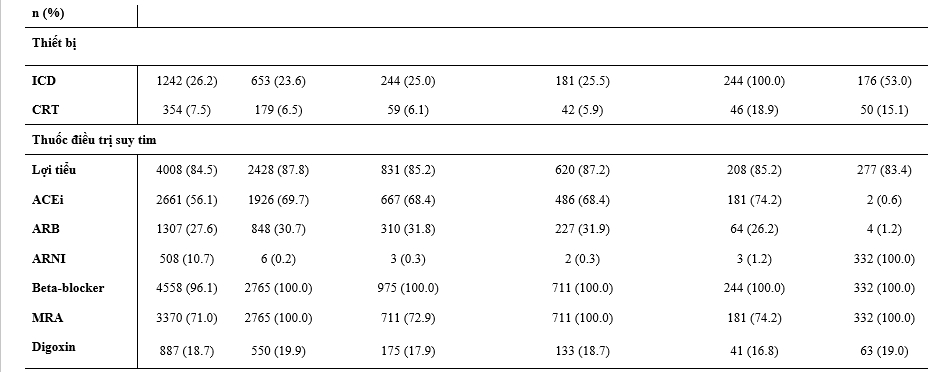
Hiệu quả của dapagliflozin dựa trên các điều trị phối hợp nền tảng
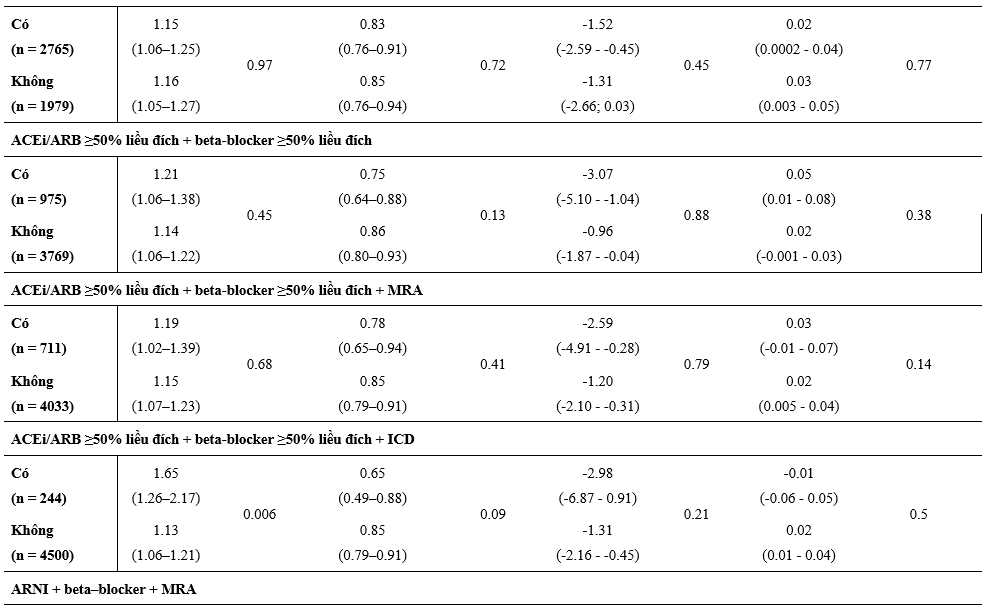
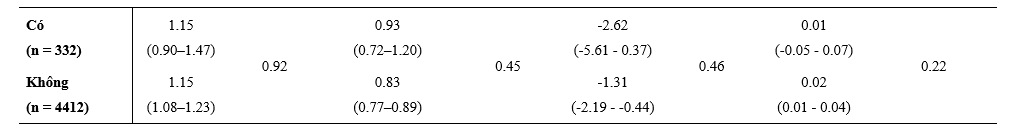
Hình 2 và 3 tóm tắt các Hazard Ratio về hiệu quả của dapagliflozin, so với với giả dược, trong tử vong tim mạch và các kết cục chính cộng gộp dựa trên các điều trị phối hợp thuốc nền tảng khác nhau. Lợi ích của dapagloflozin là hằng định bất kể BN được điều trị phối hợp 3 thuốc chẹn RAS, BB và MRA hoặc không đủ cả 3. Cả sự phối hợp gồm ICD, chẹn hệ RAS và BB (đều được dùng ≥50% liều đích) và MRA, chẹn hệ RAS và BB (≥50% liều đích) đều không thay đổi đáp ứng với dapagliflozin (Hình 2 và 3). Một phần nhỏ BN (7%) được điều trị nền tảng với ‘trị liệu 4’ gồm ARNI (sacubitril/valsartan), BB và MRA; lợi ích của dapagliflozin cũng hằng định trong phân nhóm này và không có tương tác thuốc đáng kể khi so với các BN không được ‘trị liệu 4’.
Hình 2: Hiệu quả của dapagliflozin so với giả dược trên tử vong tim mạch theo các liệu pháp điều trị suy tim nền
Hiệu quả của dapagliflozin trên tần suất và độ nặng của triệu chứng dựa trên các điều trị nền tảng
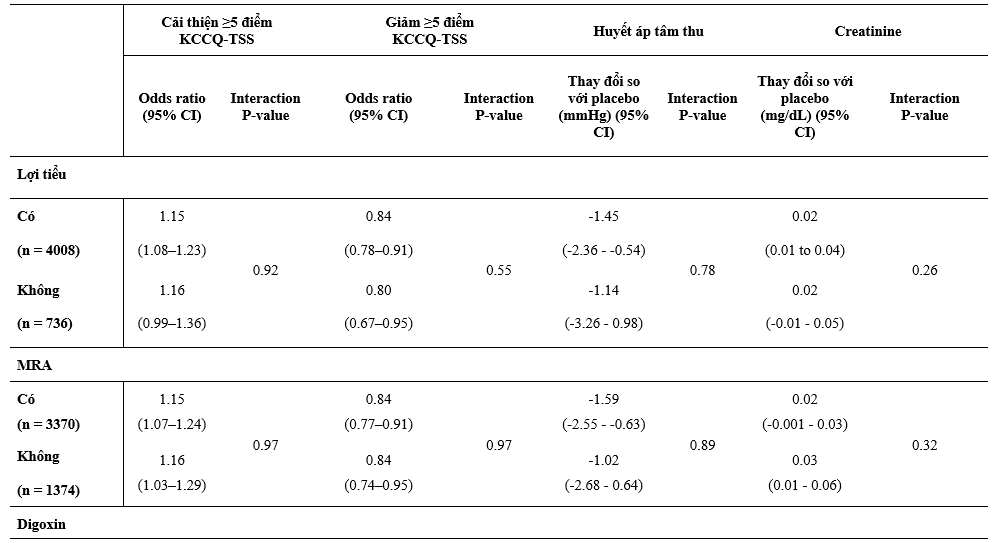
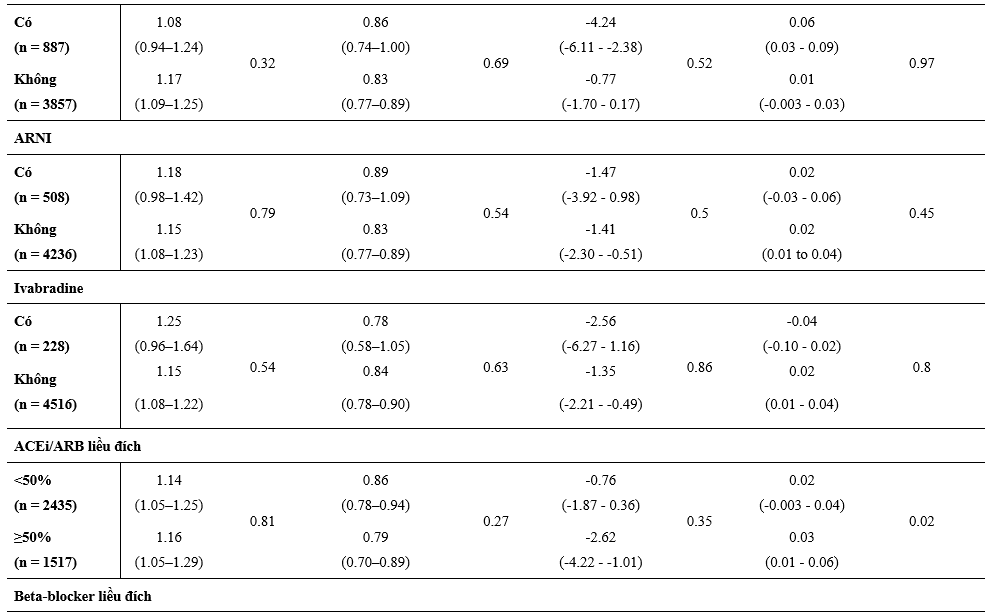
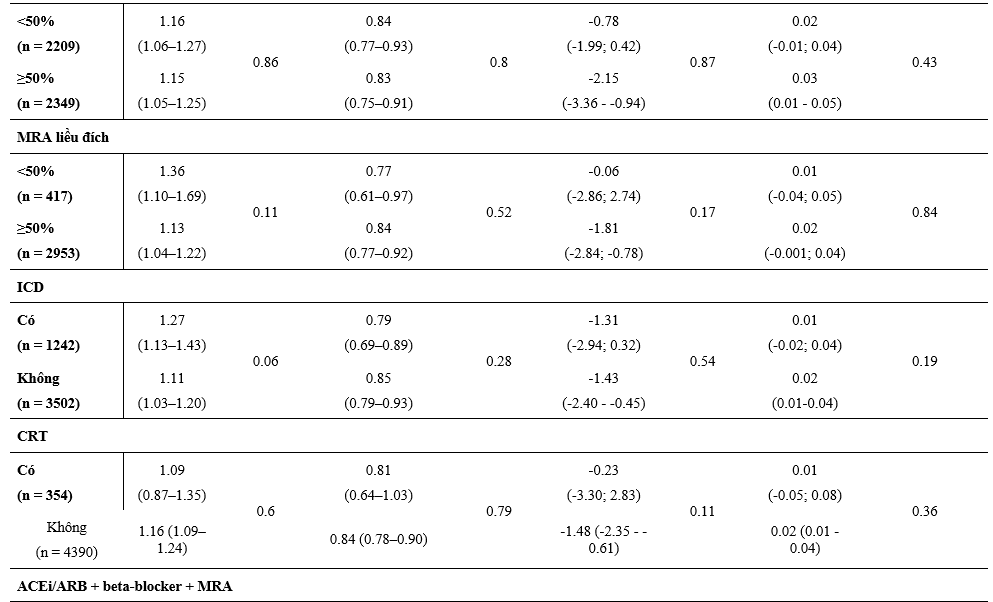
Một phần lớn hơn có ý nghĩa thống kê các BN được phân ngẫu nhiên dùng dapagliflozin so với giả dược tự báo cáo sự cải thiện rõ về lâm sàng (tăng ≥5 điểm) trong KCCQ-TSS tại thời điểm 8 tháng sau khi phân ngẫu nhiên và số ít hơn các BN dùng dapagliflozin cáo cáo sự suy giảm có ý nghĩa (giảm ≥5điểm) so với giả dược (Bảng 3). Hiệu quả này hằng định qua việc phân tích các phân nhóm điều trị nền tảng và kết hợp.
Hình 3: Hiệu quả của dapagliflozin so với giả dược trên kết cục gộp chính theo các liệu pháp điều trị suy tim nền kết hợp
Hiệu quả của dapagliflozin trong việc thay đổi huyết áp tâm thu và creatinin huyết thanh dựa theo điều trị nền tảng
So với giả dược, dapagliflozin làm giảm huyết áp tại thời điểm 8 tháng sau khi phân ngẫu nhiên mà không có sự thay đổi một cách có ý nghĩa về hiệu quả điều trị bằng liệu pháp nền riêng lẻ hoặc kết hợp (Bảng 3). Có tăng nồng độ creatinin huyết thanh nhẹ khi so giữa dapagliflozin và giả dược tại thời điểm 8 tháng, và giống nhau giữa các phân nhóm được phân tích (Bảng 3).
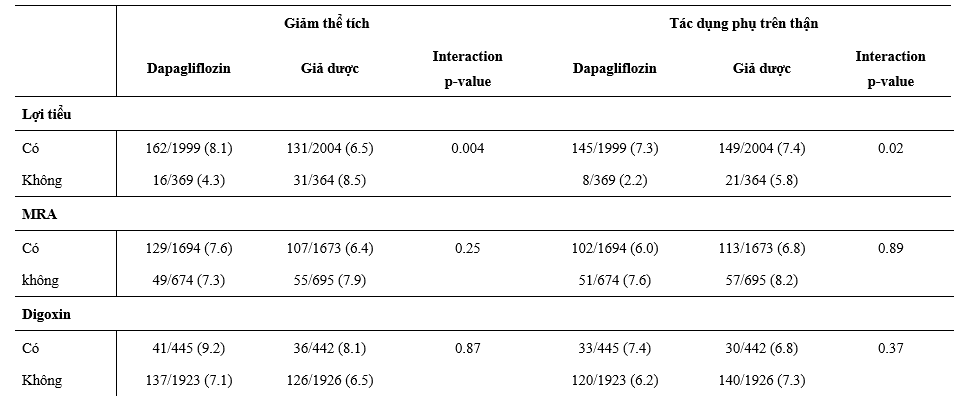
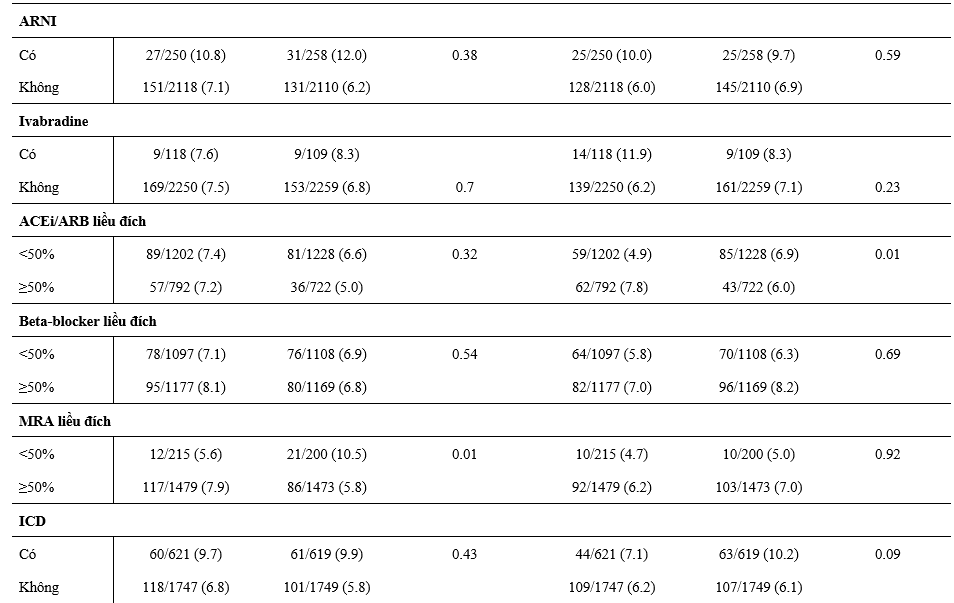
Ảnh hưởng của dapagliflozin trong giảm thể tích hoặc tác dụng phụ trên thận dựa theo các điều trị nền tảng
Trên các BN điều trị lợi tiểu, tác dụng phụ liên quan đến giảm thể tích hay xảy ra với dapagliflozin so với giả dược, với ít biến cố hơn trên những BN sử dụng dapagliflozin mà không dùng lợi tiểu (Bảng 4). Điều tương tự cũng được ghi nhận trên các BN điều trị ≥ liều đích của MRA, phối hợp chẹn hệ RAS, BB, MRA và các kết hợp gồm ≥50% liều đích của cả chẹn RAS và BB (Bảng 4). Tác dụng bất lợi trên thận ít gặp hơn trên nhóm dapagliflozin so với giả dược trên những BN không dùng lợi tiểu nền và không khác biệt trên BN điều trị lợi tiểu nền (Bảng 4). Các BN dùng ≥50% liều đích chẹn hệ RAS thường bị tác dụng bất lợi trên thận khi dùng dapagliflozin hơn so với giả dược hơn những BN dùng <50% liều đích với kết quả tương tự trên những BN được điều trị phối hợp ≥50% liều đích chẹn RAS.
Bảng 3: Thay đổi trên thang điểm KCCQ-TSS, huyết áp tâm thu, và creatinine tại thời điểm 8 tháng sau phân ngẫu nhiên và theo các liệu pháp điều trị suy tim nền
 Bảng 4: Giảm thể tích và tác dụng phụ trên thận theo phân ngẫu nhiên và các liệu pháp điều trị suy tim nền
Bảng 4: Giảm thể tích và tác dụng phụ trên thận theo phân ngẫu nhiên và các liệu pháp điều trị suy tim nền
 BÀN LUẬN
BÀN LUẬN
Khi những điều trị mới được chứng minh là có cải thiện kết cục trên HFrEF, một câu hỏi quan trọng là liệu rằng các chúng có mang lại lợi ích thực sự, nói cách khác là có đóng góp rõ vào lợi ích chung khi được thêm vào các điều trị hiện tại. Chúng ta có 3 liệu pháp chính trong điều trị HFrEF là chẹn hệ RAS (ACEi, ARB), BB, và MRA, dựa trên ít nhất 2 thử nghiệm ngẫu nhiên chứng minh từng liệu pháp riêng lẻ đều làm giảm tỉ lệ tử vong và nhập viện, và khi thêm các BB và các MRA vào chẹn hệ RAS (và trong trường hợp thêm BB vào một MRA). Khoảng 1 thập kỉ vừa qua, 3 cách tiếp cận điều trị nội khoa mới đã chứng minh là mang thêm lợi ích khi thêm vào các liệu pháp nền tảng. Thứ nhất là chất ức chế nút xoang, ivabradine, theo sau là chất ức chế neprilysin – sacubutril và gần đây, là chất ức chế SGLT2, dapagliflozin. Hiện nay trong một báo cáo, các tác giả đã chứng minh rằng dapagliflozin không chỉ cải thiện kết cục khi thêm vào điều trị phối hợp chính gồm chẹn hệ RAS, BB và MRA mà còn có lợi dù các điều trị nền có gồm ivabradin hoặc sacubitril/valsartan hay không. Việc chứng minh các nhóm thuốc này đều không bị thay đổi đáp ứng với dapagliflozin ủng hộ cho quan điểm rằng chất ức chế SGLT2 đóng vai trò như một cơ chế độc lập và bổ sung vào các liệu pháp khác trong điều trị HFrEF. Ban đầu được dùng như một thuốc làm giảm glucose máu trong điều trị đái tháo đường týp 2, trong DAPA-HF các tác giả nhận thấy dapagliflozin vẫn có lợi trên các bệnh nhân có đái tháo đường, hoặc không, gợi ý rằng tác dụng có lợi này độc lập với hiệu quả làm giảm glucose máu. Nhiều lý thuyết về các cơ chế dẫn đến lợi ích của dapagliflozin đã được đưa ra, gồm tác dụng lợi tiểu, tăng tiết erythropoietin ở thận, giảm xơ hóa cơ tim, cùng với các ảnh hưởng tiềm tàng trên hệ mạch máu ngoại vi, các kênh ion, adipokine và hoạt động của hệ giao cảm.
Các tác giả cũng cố gắng giải quyết các câu hỏi thường đặt ra khi bàn luận về điều trị HFrEF. Một câu hỏi liên quan đến liều của các thuốc điều trị nền. Liều đích dựa theo bằng chứng của một số thuốc chẹn hệ RAS và BB được định nghĩa rõ và có bằng chứng về đáp ứng theo liều của chẹn hệ RAS, ít nhất là trong việc giảm tỉ lệ nhập viện do suy tim. Nhưng các nghiên cứu sổ bộ lần nữa chứng tỏ rằng các liều đích dựa trên bằng chứng này không thường đạt được trong thực hành lâm sàng và lí do không phải lúc nào cũng rõ ràng là do không dung nạp được liều cao hơn. Kết quả là, có thể là lợi ích tăng thêm của một điều trị mới có thể ít đi nếu tối ưu hóa liều điều trị của các thuốc thông thường. Để giải quyết vấn đề này, các tác giả cũng xem xét hiệu quả của dapagliflozin dựa trên liều điều trị nền tảng của các thuốc chẹn hệ RAS, BB và MRA, nhằm chứng minh lợi ích hằng định bất kể bệnh nhân được dùng liều cao (≥50% liều theo khuyến cáo ) hay liều thấp (<50%) của các thuốc này. Liệu pháp thiết bị cũng đóng vai trò quan trọng trong điều trị HFrEF, nhưng cũng giống như liều thuốc, các nghiên cứu ”thế giới thực” cho thấy các thiết bị được dùng chưa đầy đủ trong thực hành lâm sàng, tỉ lệ sử dụng có sự khác biệt rõ ràng về mặt địa lý, có thể là do ảnh hưởng của các yếu tố kinh tế. Các tác giả cũng xem xét hiệu quả thêm vào của dapagliflozin trên những BN được cấy máy khử rung dưới da và các BN với thiết bị tái đồng bộ tim. Một lần nữa, các tác giả nhận thấy lợi ích hằng định trên các bệnh nhân với các loại thiết bị khác nhau, mà không có bằng chứng về việc các thiết bị này ảnh hưởng đến đáp ứng với dapagliflozin.
Cuối cùng, mặc dù được dùng ít đi, digoxin đã chứng minh làm giảm tỉ lệ nhập viện do suy tim trong một thử nghiệm ngẫu nhiên lớn khi được thêm vào ACEi trên HFrEF. Do đó, các tác giả cũng xem xét hiệu quả các việc thêm dapagliflozin vào digoxin và một lần nữa ghi nhận lợi ích hằng định dù là có hoặc không dùng digoxin trong điều trị nền.
Trong tất cả các phân tích trên, chúng ta có vài hạn chế. Phần lớn các phân nhóm ở trên đều không được định nghĩa từ trước. Mặc dù yêu cầu là mỗi phân nhóm gồm >200 BN, các phân tích như thế này vốn dĩ không đủ mạnh. Các tác giả có quá ít các bệnh nhân điều trị phối hợp hydralazine và isosorbide dinitrate để tiến hành một phân tích có ý nghĩa.
Tổng kết lại, các tác giả ghi nhận lợi ích hằng định của dapagliflozin so với giả dược, trên tất cả các điều trị nền với thuốc và thiết bị. Các phát hiện này cho thấy tác dụng của dapagliflozin là lợi ích cộng thêm và bổ sung cho liệu pháp điều trị nền tảng trong suy tim phân suất tống máu giảm.
Cảm ơn AstraZeneca đã hỗ trợ nhằm mục đích cập nhật và giáo dục y khoa.
TÀI LIỆU THAM KHẢO
Kieran F. Docherty , Pardeep S. Jhund, Silvio E. Inzucchi, et al. (2020), “Effects of dapagliflozin in DAPA-HF according to background heart failure therapy”, European Heart Journal, 1-14.







