 Tăng huyết áp (HA) đang ngày càng trở nên một vấn đề lớn đối với chăm sóc y tế. Theo các nhà nghiên cứu, năm 2000 tần suất lưu hành toàn cầu của tăng HA (được định nghĩa là HA tâm thu ≥ 140 mm Hg hoặc HA tâm trương ≥ 90 mm Hg
Tăng huyết áp (HA) đang ngày càng trở nên một vấn đề lớn đối với chăm sóc y tế. Theo các nhà nghiên cứu, năm 2000 tần suất lưu hành toàn cầu của tăng HA (được định nghĩa là HA tâm thu ≥ 140 mm Hg hoặc HA tâm trương ≥ 90 mm Hg
Viện Tim TP.HCM
KHÔNG KIỂM SOÁT ĐƯỢC HUYẾT ÁP: TẦN SUẤT VÀ HẬU QUẢ
Tăng huyết áp (HA) đang ngày càng trở nên một vấn đề lớn đối với chăm sóc y tế. Theo các nhà nghiên cứu, năm 2000 tần suất lưu hành toàn cầu của tăng HA (được định nghĩa là HA tâm thu ≥ 140 mm Hg hoặc HA tâm trương ≥ 90 mm Hg hoặc đang dùng thuốc điều trị tăng HA) trong dân số những người trưởng thành là 25%, tương ứng với khoảng 972 triệu người tăng HA trên toàn thế giới 1. Ước tính đến năm 2025 tần suất lưu hành toàn cầu của tăng HA ở những người trưởng thành sẽ là 29%, tức là sẽ có khoảng 1,56 tỉ người bệnh tăng HA trên toàn thế giới (75% trong số này sống tại các nước đang phát triển, trong đó có Việt Nam) 1. Tổng hợp số liệu của các nghiên cứu lâm sàng cho thấy nguy cơ bị các biến cố tim mạch nặng tăng một cách liên tục theo mức tăng HA : Trong khoảng HA từ 115/75 đến 185/115 mm Hg, ứng với mỗi một mức tăng 20 mm Hg HA tâm thu hoặc 10 mm Hg HA tâm trương, tử vong do bệnh mạch vành và đột quị tăng gấp 2 lần 2.
Mặc dù y giới đã có nhiều cố gắng để cải thiện điều trị tăng HA, tỉ lệ kiểm soát HA trên thực tế vẫn chưa cao. Ngay tại Hoa Kỳ, các con số thống kê gần đây cho thấy tỉ lệ kiểm soát HA (< 140/90 mm Hg) tuy có tăng nhưng cũng không vượt quá 70% (bảng 1) 3,4. Ở những đối tượng cần được kiểm soát HA chặt chẽ hơn so với dân số chung những người bệnh tăng HA, ví dụ người bệnh đái tháo đường hoặc người bệnh thận mạn, tỉ lệ kiểm soát HA còn thấp hơn. Theo số liệu điều tra tại Nova Scotia (Canada), tỉ lệ không đạt đích HA < 130/80 mm Hg ở những người bệnh đái tháo đường lên đến 84% 5.
Không kiểm soát được HA có hậu quả nhãn tiền, nhất là đối với bệnh nhân tăng HA nguy cơ cao. Nghiên cứu VALUE (Valsartan Antihypertensive Long-term Use Evaluation) là một ví dụ minh họa: Trong nghiên cứu này 15.245 bệnh nhân tăng HA tuổi ≥ 50 có nhiều yếu tố nguy cơ kèm theo (đái tháo đường, hút thuốc, tăng cholesterol, phì đại thất trái, bệnh thận mạn) được phân ngẫu nhiên cho dùng amlodipine (5-10 mg/ngày) hoặc valsartan (80-160 mg/ngày), theo dõi trung bình 4,2 năm 6. Kết quả cho thấy amlodipine hạ HA tốt hơn valsartan, nhất là trong vài tháng đầu : Sau 1 tháng điều trị HA của nhóm amlodipine thấp hơn 4,0/2,1 mm Hg so với nhóm valsartan và sau 1 năm điều trị HA của nhóm amlodipine thấp hơn 1,5/1,3 mm Hg so với nhóm valsartan (so sánh giữa 2 nhóm: p < 0,001 ở cả 2 thời điểm). Tần suất chung cuộc các biến cố thuộc tiêu chí đánh giá chính (chết do nguyên nhân tim, nhồi máu cơ tim, suy tim) của 2 nhóm tương đương (24,7/1000 bệnh nhân-năm ở nhóm amlodipine và 25,5/1000 bệnh nhân-năm ở nhóm valsartan, p = 0,49). Tuy nhiên trong vài tháng đầu (là khi huyết áp của nhóm amlodipine thấp hơn rõ rệt so với nhóm valsartan), tần suất các biến cố thuộc tiêu chí đánh giá chính của nhóm amlodipine thấp hơn có ý nghĩa so với nhóm valsartan. Với thời gian, khi HA của 2 nhóm cân bằng nhau dần thì tần suất các biến cố của 2 nhóm cũng cân bằng nhau (hình 1). Kết quả VALUE là một minh chứng cho thấy đối với người bệnh tăng HA nguy cơ cao, nếu không kiểm soát sớm HA thì sẽ không thể ngăn ngừa hữu hiệu các biến cố tim mạch nặng.
Bảng 1 : Tỉ lệ (%) kiểm soát HA trong số những bệnh nhân tăng HA được điều trị ở Hoa Kỳ.
|
Số liệu NHANES 3 |
Số liệu của bảo hiểm 4 |
|||
|
Năm |
Tỉ lệ |
Bảo hiểm thương mại |
Medicare |
Medicaid |
|
2000 |
53,1 |
51,5 |
46,7 |
45,4 |
|
2001 |
56,1 |
55,4 |
53,6 |
53,0 |
|
2002 |
56,1 |
58,4 |
56,9 |
53,4 |
|
2003 |
– |
62,2 |
61,4 |
58,6 |
|
2004 |
– |
66,8 |
64,6 |
61,4 |
Ghi chú : NHANES = National Health And Nutrition Examination Survey.
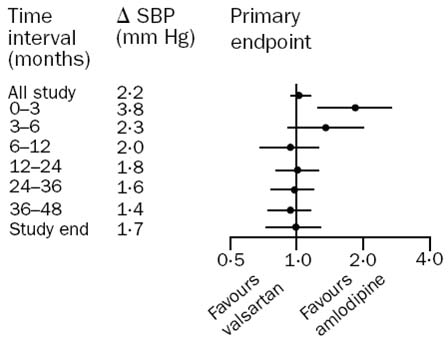
Hình 1 : Sự khác biệt về HA tâm thu ( SBP) giữa 2 nhóm valsartan và amlodipine trong 6 tháng đầu đưa đến hậu quả là nguy cơ bị các biến cố thuộc tiêu chí đánh giá chính (primary endpoint) trong thời gian này của nhóm valsartan cao hơn so với nhóm amlodipine.
TẦM QUAN TRỌNG CỦA PHỐI HỢP THUỐC NHẰM KIỂM SOÁT HUYẾT ÁP
Theo báo cáo JNC 7 của Hoa Kỳ, một trong những nguyên nhân chính của tình trạng không kiểm soát được HA là không phối hợp thuốc 7. Trong cơ chế bệnh sinh của tăng HA có sự tham gia của rất nhiều yếu tố, do đó điều trị bằng một thuốc hạ HA (ngay cả khi dùng với liều tối đa) chỉ giúp kiểm soát HA trong 40-50% các trường hợp 8,9. Trong điều trị tăng HA, phối hợp 2 hay nhiều thuốc khác nhóm mang lại những lợi ích như sau : (1) 2 thuốc có cơ chế tác dụng khác nhau sẽ bổ sung lẫn nhau. Nếu chọn phối hợp một cách hợp lý, sẽ đạt được hiệu ứng hiệp đồng (synergistic effect) chứ không chỉ đơn thuần là hiệu ứng cộng. Điều này đặc biệt đúng khi phối hợp một thuốc tác động thông qua hệ renin-angiotensin với một thuốc có cơ chế tác dụng độc lập với hệ này; (2) Phối hợp nhiều thuốc cho phép giảm liều của từng thuốc, qua đó hạn chế các tác dụng phụ liên quan với liều cao; (3) Phối hợp 2 thuốc có thể giảm bớt tác dụng phụ của từng thuốc, ví dụ phối hợp một thuốc chẹn thụ thể angiotensin hoặc một thuốc ức chế men chuyển (gây tăng K/máu) với lợi tiểu thiazide (gây hạ K/máu) giúp duy trì K/máu không đổi hoặc phối hợp một thuốc chẹn bêta (gây chậm tim) với một số thuốc chẹn canxi gây nhanh tim giúp ổn định tần số tim ; (4) Khi phối hợp thuốc liều thấp, thường có thể cho uống 1 lần/ngày, nhờ vậy người bệnh sẽ tuân trị tốt hơn ; (5) Phối hợp thuốc giúp đạt mục tiêu HA nhanh chóng hơn, nhờ vậy người bệnh sẽ ít phải đến tái khám hơn trong giai đoạn dò liều ban đầu 10,11.
Một bằng chứng về lợi ích của phối hợp thuốc trong việc kiểm soát HA là nghiên cứu của Jun Ma và cộng sự thuộc Đại học Stanford: Các tác giả này điều tra việc kê toa thuốc điều trị ngoại trú cho những người bệnh tăng HA không biến chứng tại Hoa Kỳ trong khoảng thời gian từ 1993 đến 2004 12. Kết quả điều tra cho thấy từ năm 1993 đến năm 2004 tỉ lệ phối hợp thuốc đã tăng từ 48% lên 60%, riêng tỉ lệ phối hợp ≥ 3 thuốc tăng từ 14% lên 24%. Nếu đối chiếu với tỉ lệ kiểm soát được huyết áp ở Hoa Kỳ ở những thời điểm tương ứng (27% vào năm 1993 và khoảng 65% vào năm 2004), ta thấy có một tương quan rất rõ giữa tỉ lệ phối hợp thuốc và tỉ lệ kiểm soát được HA.
Dựa vào hàng loạt chứng cứ đã công bố, báo cáo JNC 7 nêu rõ là nên phối hợp thuốc ngay từ đầu nếu HA của bệnh nhân cao hơn 20 mm Hg so với đích HA tâm thu cần đạt hoặc cao hơn 10 mm Hg so với đích HA tâm trương cần đạt (đích HA cần đạt nói chung là < 140/90 mm Hg, riêng đối với người bệnh đái tháo đường và bệnh thận mạn đích HA cần đạt là < 130/80 mm Hg) 7.
VẤN ĐỀ TUÂN TRỊ TRONG KIỂM SOÁT HUYẾT ÁP
“Tôi cũng đã từng dùng thuốc điều trị tăng cholesterol và sau đó tôi đã ngưng thuốc vì cholesterol của tôi đã hạ xuống thấp. Và trước đây tôi cũng đã từng có vấn đề tăng HA, tôi cũng đã dùng thuốc điều trị hạ HA xuống và sau đó ngưng thuốc…”. Cựu tổng thống Mỹ Bill Clinton đã cho biết như vậy khi trả lời phỏng vấn của chương trình Larry King Live (kênh truyền hình CNN) từ giường bệnh của mình trong khi chờ mổ bắc cầu mạch vành ngày 3/9/2004 13.
Cựu tổng thống của một quốc gia có nền y học thuộc hàng tiên tiến nhất hành tinh mà còn có suy nghĩ chủ quan như vậy về bệnh tăng HA của mình thì không có gì lạ nếu như vẫn còn một số đông bệnh nhân tăng HA tuân trị kém.
Một cuộc điều tra được tiến hành năm 2005 tại 20 bang của Hoa Kỳ cho thấy trong số những người đã được chẩn đoán tăng HA có 70,9% chịu thay đổi thói quen ăn uống, 79,5% chịu giảm lượng muối trong khẩu phần ăn, 79,2% chịu giảm uống rượu bia, 68,8% chịu vận động thể lực và 73,4% chịu uống thuốc 14. Điều đó có nghĩa là cứ 5 người bệnh thì có 1 người không thay đổi lối sống và cứ 4 người bệnh thì có 1 người không chịu uống thuốc.
Tuân trị có ảnh hưởng rất quan trọng đối với mức kiểm soát HA. Nghiên cứu của Yiannakopoulou và cộng sự cho thấy ở bệnh nhân tăng HA được điều trị, tỉ lệ kiểm soát được HA của những người tuân trị cao gấp 7 lần so với những người không tuân trị 15.
Vậy phải thực hiện những biện pháp nào để tăng tuân trị của bệnh nhân tăng HA? Schroeder, Fahey và Ebrahim đã làm một phân tích gộp số liệu của nhiều thử nghiệm lâm sàng phân nhóm ngẫu nhiên đánh giá hiệu quả của các biện pháp tăng tuân trị về dài hạn của người bệnh tăng HA được chăm sóc ngoại trú: đơn giản hóa cách dùng thuốc (9 thử nghiệm lâm sàng), giáo dục bệnh nhân (6 thử nghiệm lâm sàng), hỗ trợ bệnh nhân bằng các biểu đồ hoặc công cụ nhắc nhở hoặc tham vấn nhắc nhở qua điện thoại (16 thử nghiệm lâm sàng) và phối hợp nhiều biện pháp can thiệp (17 thử nghiệm lâm sàng) 16. Kết quả phân tích gộp cho thấy đơn giản hóa cách dùng thuốc (uống thuốc một lần/ngày thay vì nhiều lần/ngày) là biện pháp đáng tin cậy nhất (7 trong số 9 thử nghiệm lâm sàng cho kết quả dương) với mức tăng tuân trị từ 8% đến 19,6%.
Gần đây các phối hợp thuốc cố định (phối hợp 2 thuốc khác nhóm trong cùng một viên thuốc) ngày càng trở nên phổ biến. Phối hợp cố định vừa có ưu điểm của phối hợp 2 thuốc khác nhóm (đã nêu ở trên) vừa có ưu điểm là dùng một lần duy nhất mỗi ngày. Một nhóm tác giả thuộc bệnh viện St.Luke’s-Roosevelt và Viện Đại học Columbia (New York, Hoa Kỳ) đã làm một phân tích gộp số liệu của nhiều nghiên cứu để đánh giá ảnh hưởng của phối hợp thuốc cố định đối với tuân trị. Kết quả phân tích gộp cho thấy phối hợp thuốc cố định tăng 26% (p < 0,0001) sự tuân trị về dài hạn so với cách dùng nhiều thuốc riêng rẽ 17. Riêng ở những bệnh nhân tăng HA, phối hợp thuốc cố định tăng 24% (p < 0,0001) sự tuân trị về dài hạn (hình 2).
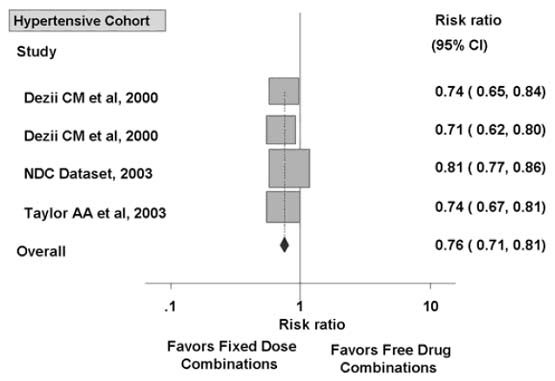
Hình 2 : Tổng hợp số liệu của 4
nghiên cứu cho thấy phối hợp thuốc cố định tăng có ý nghĩa sự tuân trị về dài hạn so với cách dùng nhiều thuốc riêng rẽ.
PHỐI HỢP CỐ ĐỊNH CHẸN THỤ THỂ ANGIOTENSIN – THIAZIDE TRONG ĐIỀU TRỊ TĂNG HUYẾT ÁP
Trong số các phối hợp thuốc được đánh giá là rất hợp lý có phối hợp chẹn thụ thể angiotensin với lợi tiểu thiazide 11. Trong nghiên cứu của Jun Ma và cộng sự về điều trị ngoại trú tăng HA đã nêu trên, phối hợp thuốc được kê toa tăng nhiều nhất trong khoảng thời gian từ 1993 đến 2004 là phối hợp chẹn thụ thể angiotensin hoặc ức chế men chuyển với lợi tiểu thiazide (tăng từ 10% lên 27%) 12.
Một quan niệm sai lầm đang lưu hành ở một bộ phận thầy thuốc Việt Nam mà người viết bài này có dịp ghi nhận qua những lần hội thảo, sinh hoạt khoa học là không dùng lợi tiểu thiazide khi phải phối hợp thuốc do e ngại tác dụng phụ. Trên thực tế lợi tiểu thiazide liều thấp hầu như không có tác dụng phụ, nhất là khi phối hợp với chẹn thụ thể angiotensin hoặc ức chế men chuyển, và góp phần cực kỳ quan trọng trong việc kiểm soát HA ở những bệnh nhân tăng HA không đáp ứng với đơn trị. Theo Moser và Setaro (Đại học Y khoa Yale, Hoa Kỳ), có khá nhiều trường hợp được cho là tăng HA kháng trị thực chất là chưa được dùng lợi tiểu phối hợp 18.
Hiện có nhiều phối hợp cố định một thuốc chẹn thụ thể angiotensin với lợi tiểu thiazide được sử dụng trong lâm sàng, tuy nhiên có sự khác nhau về hiệu quả kiểm soát HA của các phối hợp này mà nguồn gốc có lẽ do sự khác nhau về hiệu quả hạ HA của thuốc chẹn thụ thể angiotensin trong phối hợp. Như đã đề cập ở trên, nghiên cứu VALUE cho thấy hiệu quả kiểm soát HA đạt được chậm hơn khi dùng valsartan so với khi dùng amlodipine. Tuy nhiên một nghiên cứu so sánh hiệu quả của irbesartan, một thuốc ức chế thụ thể angiotensin mới hơn và tác dụng kéo dài hơn valsartan, với amlodipine ở những bệnh nhân tăng HA có phì đại thất trái chứng tỏ irbesartan có hiệu quả kiểm soát HA nhanh tương đương amlodipine và giảm khối lượng thất trái mạnh hơn so với amlodipine 19.
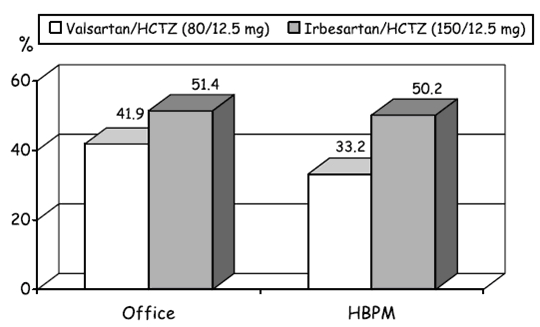
Khi phối hợp với lợi tiểu thiazide, irbesartan cũng cho phép kiểm soát HA tốt hơn phối hợp valsartan – thiazide. Nghiên cứu COSIMA (Comparative Study of Efficacy of Irbesartan/HCTZ with Valsartan/HCTZ Using Home Blood Pressure Monitoring in the Treatment of Mild-to-Moderate Hypertension) là một thử nghiệm lâm sàng phân nhóm ngẫu nhiên so sánh hiệu quả kiểm soát HA của phối hợp cố định irbesartan /hydrochlorothiazide – HCTZ (150/12,5 mg) và phối hợp cố định valsartan /HCTZ (80/12,5 mg) 20. 464 bệnh nhân tăng HA không đáp ứng với HCTZ 12,5 mg/ngày được phân cho dùng 1 trong 2 phối hợp cố định này. Tiêu chí đánh giá chính là tỉ lệ kiểm soát HA đo ở phòng khám (HA < 140/90 mm Hg) và đo tại nhà (HA < 135/85 mm Hg) sau 8 tuần điều trị. Kết quả COSIMA cho thấy sau 8 tuần, tỉ lệ kiểm soát HA đo ở phòng khám lẫn đo tại nhà của bệnh nhân dùng irbesartan /HCTZ cao hơn có ý nghĩa so với bệnh nhân dùng valsartan /HCTZ : Tỉ lệ kiểm soát HA ở phòng khám là 51,4% ở nhóm irbesartan /HCTZ và 41,9% ở nhóm valsartan /HCTZ (p = 0,044), tỉ lệ kiểm soát HA đo ở nhà là 50,2% ở nhóm irbesartan /HCTZ và 33,2% ở nhóm valsartan /HCTZ (p = 0,0003) (hình 3).

Hình 3 : Tỉ lệ kiểm soát HA đo ở phòng khám (Office) và đo tại nhà (HBPM) của 2 nhóm valsartan /HCTZ (cột màu trắng) và irbesartan /HCTZ (cột màu đen).
Phối hợp cố định irbesartan /HCTZ có 2 hàm lượng irbesartan là 150 mg và 300 mg nên rất tiện dùng khi cần điều chỉnh liều. Trong nghiên cứu INCLUSIVE (Irbesartan/HCTZ Blood Pressure Reductions in Diverse Patient Populations) 844 bệnh nhân tăng HA không kiểm soát được bằng đơn trị được cho dùng phối hợp cố định irbesartan /HCTZ với liều irbesartan tăng dần từ 150 mg lên 300 mg tùy theo đáp ứng HA 21. Trong số 844 bệnh nhân này có 30% bị đái tháo đường týp 2. Sau 18 tuần điều trị có 77% bệnh nhân được kiểm soát HA tâm thu (< 140 mm Hg; < 130 mm Hg đối với người bệnh đái tháo đường týp 2), 83% được kiểm soát HA tâm trương (< 90 mm Hg; < 80 mm Hg đối với người bệnh đái tháo đường týp 2) và 69% được kiểm soát cả HA tâm thu lẫn HA tâm trương. Xét về tác dụng phụ, chỉ có 2 bệnh nhân bị tăng K/máu và 4 bệnh nhân bị hạ K/máu trong khi đang dùng phối hợp thuốc.
Ngoài INCLUSIVE và COSIMA có nhiều nghiên cứu khác chứng tỏ hiệu quả và tính dung nạp tốt của phối hợp cố định thuốc chẹn thụ thể angiotensin với lợi tiểu thiazide. Nhận định về phối hợp cố định trong điều trị tăng HA, một chuyên gia hàng đầu về tăng HA của Châu Âu là GS Roland Asmar (Viện nghiên cứu Tim mạch Paris) cho rằng phối hợp một thuốc chẹn thụ thể angiotensin thích hợp với một lợi tiểu thiazide là một trong những lựa chọn hàng đầu đối với bệnh nhân tăng HA vừa-nặng, nhất là những người có nhiều yếu tố nguy cơ kèm theo, do phối hợp này vừa có hiệu quả kiểm soát HA tốt vừa có tác dụng đặc hiệu bảo vệ cơ quan đích 22.
TÀI LIỆU THAM KHẢO
1) Williams B. The year in hypertension. J Am Coll Cardiol 2006;48:1698-1711.
2) Lewington S, Clarke R, Qizilbash N, Peto R, Collins R. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies. Lancet 2002;360:1903-1913.
3) Cheung BM, Ong KL, Man YB, Lam KS, Lau CP. Prevalence, awareness, treatment, and control of hypertension: United States National Health and Nutrition Examination Survey 2001-2002. J Clin Hypertens 2006;8:93-98.
4) The National Committee for Quality Assurance. The state of health care quality 2005. Washington, DC: The National Committee for Quality Assurance; 2006. www.ncqa.org.
5) Russell C, Dunbar P, Salisbury S, Sketris I, Kephart G. Hypertension control: results from the Diabetes Care Program of Nova Scotia registry and impact of changing clinical practice guidelines. Cardiovasc Diabetology 2005;4:11.
6) Julius S, Kjeldsen SE, Weber M, et al, for the VALUE trial group. Outcomes in hypertensive patients at high cardiovascular risk treated with regimens based on valsartan or amlodipine: the VALUE randomised trial. Lancet 2004;363:2022-2031.
7) Chobanian AV, Bakris GL, Black HR, et al. Seventh report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. Hypertension 2003;42:1206-1252.
8) Materson BJ, Reda DJ, Cushman WC, et al. Single-drug therapy for hypertension in men. A comparison of six antihypertensive agents with placebo. N Engl J Med 1993;328:914-921.
9) Mater
son BJ, Reda DJ, Cushman WC, for the Department of Veterans Affairs Cooperative Study Group on Antihypertensive Agents. Department of Veterans Affairs single-drug therapy of hypertension study. Revised figures and new data. Am J Hypertens 1995;8:189-192.
10) Hedner T, Kjeldsen SE, Narkiewicz K, Oparil S. Blood pressure control – Slowly getting there through new strategies? Blood pressure 2007;16:68-71.
11) Weber M. The evolution of combination therapy in treating hypertension. J Clin Hypertens 2007;9(suppl 5):1-4.
12) Ma J, Lee KV, Stafford RS. Changes in antihypertensive prescribing during US outpatient visits for uncomplicated hypertension between 1993 and 2004. Hypertension 2006;48:846-852.
13) Messerli FH, Williams B, Ritz E. Essential hypertension. Lancet 2007;370:591-603.
14) Centers for Disease Control and Prevention. Prevalence of actions to control high blood pressure: 20 states, 2005. MMWR Morb Mortal Wkly Rep. 2007;56:420-423.
15) Yiannakopoulou EC, Papadopulos JS, Cokkinos DV, Mountokalakis TD. Adherence to antihypertensive treatment: a critical factor for blood pressure control. Eur J Cardiovasc Prev Rehabil. 2005 Jun;12(3):243-9.
16) Schroeder K, Fahey T, Ebrahim S. How can we improve adherence to blood-pressure lowering medication in ambulatory care? Systematic review of randomized controlled trials. Arch Intern Med 2004;164:722-732.
17) Bangalore S, Kamalakkannan G, Parkar S, Messerli FH. Fixed-dose combinations improve medication compliance: a meta-analysis. Am J Med 2007;120:713-719.
18) Moser M, Setaro JF. Resistant or difficult-to-control hypertension. N Engl J Med 2006;355:385-392.
19) Gaudio C, Ferri FM, Giovannini M, et al. Comparative effects of irbesartan versus amlodipine on left ventricular mass index in hypertensive patients with left ventricular hypertrophy. J Cardiovasc Pharmacol 2003; 42: 622-628.
20) Bobrie G, Delonca J, Moulin C, et al, for the COSIMA Investigators. A home blood pressure monitoring study comparing the antihypertensive efficacy of two angiotensin II receptor antagonist fixed combinations. Am J Hypertens 2005;18:1482-1488.
21) Neutel JM, Saunders E, Bakris GL, et al, on behalf of the INCLUSIVE Investigators. The efficacy and safety of low- and high-dose fixed combinations of irbesartan/hydrochlorothiazide in patients with uncontrolled systolic blood pressure on monotherapy: the INCLUSIVE trial. J Clin Hypertens 2005;5:578-586.
Asmar R. Targeting effective blood pressure control with angiotensin receptor blockers. Int J Clin Pract 2006;60:315-320.







