TÓM TẮT:
Mục tiêu nghiên cứu:
Đặc điểm lâm sàng bệnh nhân có HCMVC được theo dõi holter ECG. Xác định tỷlệ bệnh nhân HCMVC có rối loạn nhịp tim.Đặc điểm rối loạn nhịp tim ở những bệnh nhân sau HCMVC từ ngày thứ 2 đến ngày thứ 7 qua theo dõi holter ECG 24 giờ. Đặc điểm rối loạn nhịp tim ở những bệnh nhân sau HCMVC được can thiệp động mạch vành hoặc điều trị nội
ThS. LAI THỊ QUẾ CHÂU
TS. TÔN THẤT MINH
Bệnh viện Tim Tâm Đức
Thiết kế:
Mô tả, cắt ngang, hồi cứu.
Đối tượng – Phương pháp:
Gồm 247 bệnh nhânbị HCMVC nhập khoa hồi sức nội và khoa tim mạch can thiệp Bệnh viện Tim Tâm Đức từ 06/2013 đến 02/2016
Kết quả:
Qua nghiên cứu 247 trường hợp HCMVC có thể rút ra các kết luận: Đa số bệnh nhân có phân độ Killip I lúc nhập viện (83.8%). Bệnh nhân sau HCMVC có EF < 40% chiếm 26%, tỷ lệ bệnh nhân bệnh một nhánh mạch vành chiếm ưu thế 57%, hầu hết bệnh nhân sau can thiệp có tỷ lệ tái lập dòng chảy TIMI 3 (99.3%).
Khi ghi holter điện tim, chúng tôi ghi nhận rối loạn nhịp tim ở bệnh nhân sau HCMVC rất phổ biến chiếm tỷ lệ 77.3%. Tỷ lệ rối loạn nhịp ở bệnh nhân NMCT STKCL chiếm đa số 87.8% so với NMCT STCL 12.2%. Mọi loại loạn nhịp tim đều có thể gặp. Thường gặp nhất là ngoại tâm thu thất 25.9%, sau đó là ngoại tâm thu trên thất 15.8%, rung/cuồng nhĩ 13%. Tần suất rối loạn nhịp tăng rõ rệt ở bệnh nhân NMCT có phân suất tống máu giảm trong đó ngoại tâm thu thất Lown 3-4 (9.9%), nhịp nhanh thất (9.2%), ngoại tâm thu trên thất (36.9%), rung nhĩ (29.2%), nhịp nhanh xoang (10.8%). Tổn thương nhiều nhánh ĐMV xuất hiện các rối loạn nhịp nhiều hơn khi tổn thương một nhánh ĐMV với tỷ lệ tương ứng cả ngoại tâm thu thất trên thất (23.2% và 8.7%), rung nhĩ (18.9% và 8.7%) và ngoại tâm thu thất (33.7% và 15.9%), nhịp nhanh thất (7.2% và 0%)
Ở bệnh nhân được điều trị can thiệp mạch vành có tỷ lệ rối loạn nhịp thấp hơn bệnh nhân điều trị nội với tỷ lệ tương ứng rung nhĩ (8.3% và 19.4%), ngoại tâm thu trên thất (12.5% và 20.4%), ngoại tâm thu thất (18.8% và 35.9%), nhịp nhanh thất không thấy xuất hiện ở bệnh nhân can thiệp mạch vành so với 7.8% bệnh nhân điều trị nội.
Từ khóa:
Hội chứng mạch vành cấp (HCMVC), nhồi máu cơ tim cấp (NMCT),nhồi máu cơ tim ST không chênh lên (NMCT STKCL), nhồi máu cơ tim ST chênh lên (NMCT STCL), đau thắt ngực không ổn định (ĐTNKÔĐ).
ABSTRACT
ARRHYTHMIAS IN THE 24-HOUR HOLTER ELECTROCARDIOGRAPHIC MONITORING IN POST-INFARCTION PATIENTS OF TAM DUC HEART HOSPITAL
Background: Arrhythmias are common in patients with acute coronary syndrome. Both types of atrial and ventricular arrhythmias can occur during acute MI. Multi-vessel coronary arterylesions occur arrhythmias more than single-vessel coronary artery lesion. The incidence of cardiac arrhythmias were significantly lower in patients who underwent coronary intervention versus those who did not
Objective:
Clinical characteristics of patients with acute coronary syndrome were monitored by 24-hour holter electrocardiographic monitoring. Determine the proportion of acute coronary syndrome patients with arrhythmias. Cardiac arrhythmias in post – acute coronary syndrome patients from day 2 to day 7 through 24-hour holter electrocardiographic monitoring. Cardiac arrhythmias in post – acute coronary syndrome patients receiving coronary artery intervention versus those who did not
Design: Retrospective cross-sectional observational study.
Methods: From June 2013 to February 2016 at Tam Duc Heart Hospital. We studied 247 patients with acute coronary syndrome admitted internal resuscitation and cardiology intervention deparment, These patients have been underwent 24-hour Holter electrocardiographic monitoring.
Results:
Most patients had Killip I at admission (83.8%). After acute coronary syndrome, 26% patients had EF <40%, the prevalence of one vesselcoronary artery disease was 57%. Most patients had TIMI 3 (99.3%) after intervention. The incidence of cardiac arrhythmias in patients with post– acute coronary syndrome was very common, accounting for 77.3%. The most was premature ventricular contractions(25.9%), premature atrial contractions(15.8%), atrial fibrillation (13%). The incidence of arrhythmias increased markedly in patients after MI with a decrease in ejection fraction including premature ventricular contractionswith Lown’s gradingIII – IV (9.9%), ventricular tachycardia (9.2%), supraventricular premature beat (36.9%), atrial fibrillation (29.2%), sinus tachycardia (10.8%).
Multi-vessel coronary arterylesions occur arrhythmias more than single-vessel coronary artery lesion respectivelysupraventricular premature beat (23.2% and 8.7%),atrial fibrillation (18.9% và 8.7%), and premature ventricular contractions(33.7% và 15.9%),ventricular tachycardia (7.2% và 0%)
The incidence of cardiac arrhythmias were significantly lower in patients who underwent coronary artery intervention versus those who did not respectivelyatrial fibrillation(8.3% vs. 19.4%), and supraventricular arrhythmias (12.5% and 20.4%), ventricular premature beat (18.8% and 35.9%), ventricular tachycardia was not seen in patients with coronary artery disease compared with 7.8% of patients with medical treament.
Keywords: Acute coronary syndrome (ACS), myocardial Infartion (MI), premature ventricular contractions (PVCs), premature atrial contractions (PACs), ventricular tachycardia (VT)
1. ĐẶT VẤN ĐỀ:
Hội chứng mạch vành cấp bao gồm các rối loạn do thiếu máu cục bộ cơ tim cấp tính: nhồi máu cơ tim (NMCT) cấp ST chênh lên, nhồi máu cơ tim không ST chênh lên và đau thắt ngực không ổn định (ĐTNKÔĐ). Các thể bệnh của hội chứng mạch vành cấp (HCMVC) đều có chung cơ chế bệnh sinh là sự nứt hay vỡ của mảng xơ vữa dẫn đến thành lập huyết khối gây tắc mạch máu dẫn đến biến cố thiếu máu cục bộ cấp tính. Vỡ mảng xơ vữa dẫn đến tắc hoàn toàn động mạch vành sẽ cho thể bệnh NMCT cấp ST chênh lên. Tắc không hoàn toàn động mạch vành dẫn đến HCMVC không ST chênh lên [4]. Rối loạn nhịp là khá thường gặp và là nguyên nhân tử vong hàng đầu ở những bệnh nhân có hội chứng vành cấp [1], [5]. Cả hai loại loạn nhịp nhĩ và thất đều có thể xuất hiện trong giai đoạn NMCT cấp. Holter điện tâm đồ trong 24 giờ là phương tiện khá hữu hiệu ghi lại các rối loạn nhịp này cũng như có nhiều ứng dụng khác [4].Việc phát hiện những rối loạn nhịp không dai dẳng giúp tiên lượng và có thể định hướng can thiệp phòng ngừa [10], [13]. Vì vậy, chúng tôi tiến hành nghiên cứu đề tài “đặc điểm rối loạn nhịp tim ở bệnh nhân hội chứng mạch vành cấp trong giai đoạn sớm qua theo dõi holter điện tâm đồ” .
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU:
2.1 Đối tượng nghiên cứu:
2.1.1. Đối tượng, địa điểm và thời gian nghiên cứu:
Gồm247 bệnh nhân bị HCMVC được ghi holter điện tâm đồ trong vòng 24 giờ một trong các ngày từ ngày thứ 2 đến ngày thứ 7 sau HCMVC nhập khoa hồi sức nội và khoa tim mạch can thiệp Bệnh viện Tim Tâm Đức từ 06/2013 đến 02/2016
2.1.2. Tiêu chuẩn loại trừ:
– Bệnh kèm nặng hoặc đe dọa tử vong không do tim
– Sốc tim
– Hồ sơ không đầy đủ dữ liệu
2.1.3. Cỡ mẫu
Đây là phương pháp nghiên cứu cắt ngang ước tính tỷ lệ, nên cỡ mẫu được tính theo công thức sau:
![]()
Vậy cỡ mẫu tối thiểu là: n = 246 bệnh nhân
2.2 Thiết kế nghiên cứu: Nghiên cứu cắt ngang mô tả, hồi cứu.
2.3 Xử lý và phân tích số liệu
Số liệu nghiên cứu xử lý bằng chương trình SPSS phiên bản 22.0 và được trình bày:
– Các biến định lượng được trình bày bởi trị số trung bình ± độ lệch chuẩn
– Các biến định tính được trình bày bởi tần suất và tỉ lệ phần trăm
Sử dụng phép kiểm chi bình phương (có kiểm định chính xác Fisher) để đánh giá sự liên quan giữa yếu tố nguy cơ và kết quả. Sự khác biệt xem là có ý nghĩa thống kê nếu p < 0.05
3. KẾT QUẢ NGHIÊN CỨU:
3.1 Đặc điểm chung của nhóm nghiên cứu:
Nghiên cứu của chúng tôi thực hiện trên 247 bệnh nhân có hội chứng mạch vành cấp nhập khoa hồi sức nội và khoa tim mạch can thiệp bệnh viện Tim Tâm Đức từ 06/2013 đến 02/2016
Đặc điểm về tuổi và giới tính:
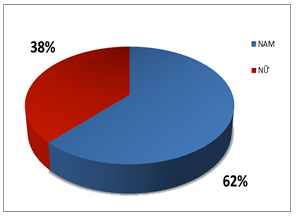
Biểu đồ 1: Phân bố theo giới tính
Nhận xét về giới tính, trong nghiên cứu của chúng tôi có 153 bệnh nhân nam (62%), và 94 bệnh nhân nữ (38%), tỷ lệ nam/nữ là 1.63.
Bảng A: Phân bố tuổi trong nghiên cứu
|
|
Nhỏ nhất |
Lớn nhất |
Trung bình |
Độ lệch chuẩn |
P |
|
Nam |
37 |
90 |
65.42 |
12.36 |
<0.001 |
|
Nữ |
52 |
99 |
74.63 |
10.79 |
|
|
Tổng dân số nghiên cứu |
37 |
99 |
68.92 |
12.59 |
|
Bảng 1. Đặc điểm chung về giới và tuổi của hai nhóm nghiên cứu
|
Đặc điểm |
Nhóm điều trị nội (n =103) |
Nhóm can thiệp (n =144) |
p |
||
|
N |
% |
n |
% |
|
|
|
Nam |
63 |
61.2 |
85 |
59 |
0.419 |
|
Nữ |
40 |
38.8 |
59 |
41 |
|
|
Tuổi trung bình |
67.52 ± 12.09 |
69.92 ± 12.88 |
0.14 |
||
Tuổi trung bình của bệnh nhân trong nghiên cứu là 68.92 ± 12.59 (nhỏ nhất là 37 tuổi và lớn nhất là 99 tuổi) trong đó giới nam có tuổi trung bình là 65.42 ± 12.36 (nhỏ nhất là 37 tuổi, lớn nhất là 90 tuổi) thấp hơn giới nữ tuổi trung bình là 74.63 ± 10.79 (nhỏ nhất là 52 tuổi, lớn nhất là 99 tuổi) sự khác biệt giữa hai nhóm về tuổi và giới có ý nghĩa thống kê với p<0.001.
Khi phân tích về tuổi và giới giữa hai nhóm đối tượng nghiên cứu can thiệp và điều trị nội thì cũng chủ yếu là nam giới, tuổi trung bình 69.92 ± 12.88 và67.52 ± 12.09. Giữa 2 nhóm không có sự khác biệt về giới và tuổi (p>0.05)
Đặc điểm yếu tố nguy cơ tim mạch
Bảng 2. Phân bố các yếu tố nguy cơ ở hai nhóm nghiên cứu
|
Yếu tố nguy cơ |
Điều trị nội (n=103) |
Can thiệp (n=144) |
Tổng số (n=247) |
Giá trị p |
|
Hút thuốc lá, n (%) |
35 (34%) |
48 (33.3%) |
83 (33.6%) |
0.511 |
|
RLLM, n (%) |
86 (83.5%) |
126 (87.5%) |
212 (85.8%) |
0.239 |
|
Đái tháo đường, n (%) |
30 (29.1%) |
39 (27.1%) |
69 (27.9%) |
0.416 |
|
Tăng huyết áp, n (%) |
81 (78.6%) |
120 (83.3%) |
201(81.4%) |
0.221 |
Nghiên cứu của chúng tôi chỉ khảo sát các YTNC như tăng huyết áp, hút thuốc lá, đái tháo đường, rối loạn lipid máu. Các yếu tố nguy cơ giữa hai nhóm nghiên cứu can thiệp và điều trị nội không có sự khác biệt (p>0.05). Ở cả hai nhóm nghiên cứu yếu tố nguy cơ tim mạch thường gặp nhất là rối loạn lipid máu, sau đó là tăng huyết áp, hút thuốc lá và đái tháo đường
3.2 Đặc điểm lâm sàng của dân số nghiên cứu:
Đặc điểm bệnh nhân bị HCMVC:
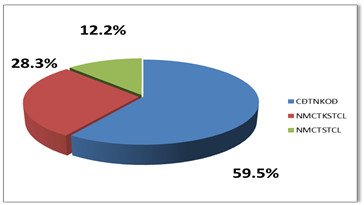
Biểu đồ 2 Phân loại hội chứng mạch vành cấp
Bệnh nhân NMCT ST chênh lên trong dân số nghiên cứu là 30 chiếm 12.2%, tỷ lệ bệnh nhân hội chứng vành cấp không ST chênh lên là 87.8%
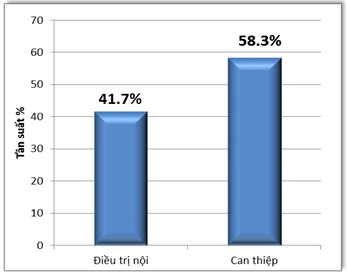
Biểu đồ 3. Tỷ lệ bệnh nhân can thiệp mạch vành và điều trị nội
Bệnh nhân trong mẫu nghiên cứu được can thiệp mạch vành là 144 bệnh nhân (58.3%) nhiều hơn số bệnh nhân được điều trị nội là 103 (41.7%)
Bảng 3. Đặc điểm bệnh nhân bị HCMV cấp:
|
Các đặc điểm |
Số BN (n) |
Tỷ lệ (%) |
|
|
Killip |
Killip 1 |
207 |
83.8 |
|
Killip 2 |
28 |
11.3 |
|
|
Killip 3 |
12 |
4.9 |
|
|
Chức năng tâm thu thất trái |
≥ 40% |
182 |
73.7 |
|
<40% |
65 |
26.3 |
|
|
Số mạch vành tổn thương |
Một nhánh |
126 |
57 |
|
Nhiều nhánh |
95 |
43 |
|
|
TIMI sau can thiệp |
TIMI 2 |
1 |
0.7 |
|
TIMI 3 |
137 |
99.3 |
|
Bệnh nhân trong nghiên cứu của chúng tôi có Killip I chiếm tỷ lệ cao nhất (83.8%), ít nhất là Killip III (4.9%). Không có Killip IV do không thuộc đối tượng nghiên cứu của chúng tôi.
Tỷ lệ bệnh nhân có phân suất tống máu thất trái giảm chiếm ¼ dân số nghiên cứu (26%). Bệnh nhân tổn thương một nhánh mạch vành nhiều nhất chiếm 57%. Bệnh nhân tổn thương nhiều nhánh mạch vành chiếm tỷ lệ 43% . Tỷ lệ Số bệnh nhân được can thiệp mạch vành là 144 bệnh nhân (58.3%), đa số đạt TIMI 3 sau can thiệp (99%) còn lại 1 trường hợp TIMI 2 sau can thiệp.
3.2 Đặc điểm rối loạn nhịp tim:
3.2.1 Tỷ lệ bệnh nhân HCMVC có rối loạn nhịp tim:
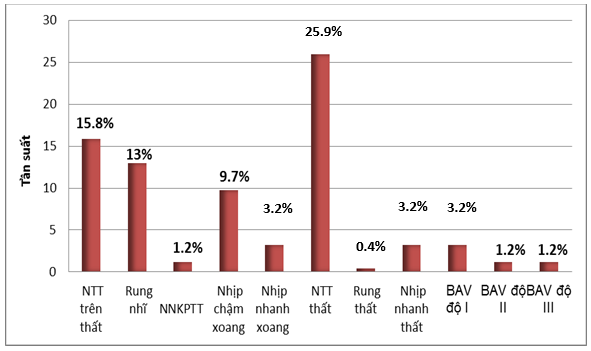
Biểu đồ 4. Đặc điểm RLN qua theo dõi ECG 24 giờ ở bệnh nhân bị
HCMV cấp từ ngày thứ 2 – ngày thứ 7
Hơn 2/3 dân số nghiên cứu có rối loạn nhịp. Loạn nhịp tim thường gặp nhất là ngoại tâm thu thất: 64 bệnh nhân (25.9%), sau đó là ngoại tâm thu trên thất: 39 bệnh nhân (15.8%), rung nhĩ 32 bệnh nhân (13%)
3.2.2 Đặc điểm rối loạn nhịp tim ở BN được can thiệp mạch vành:
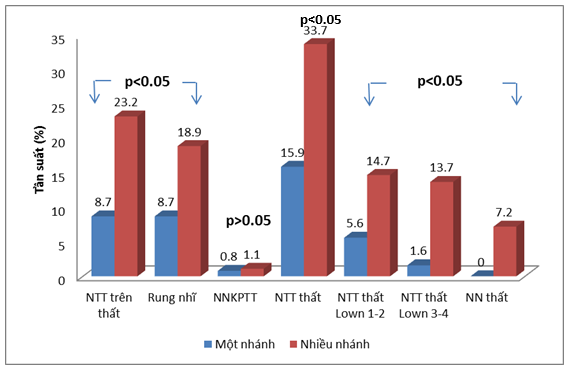
Biểu đồ 5. So sánh RLN với tổn thương các nhánh mạch vành
Bệnh nhân bệnh nhiều nhánh mạch vành bị rối loạn nhịp ngoại tâm thu thất chiếm ưu thế (33.7%), ngoại tâm thu trên thất chiếm 23.2%, tiếp theo là rung nhĩ (18.9%) với p<0.05, nhịp nhanh thất (7.2%) với p<0.05.
3.2.3 Đặc điểm rối loạn nhịp tim và chức năng thất trái:
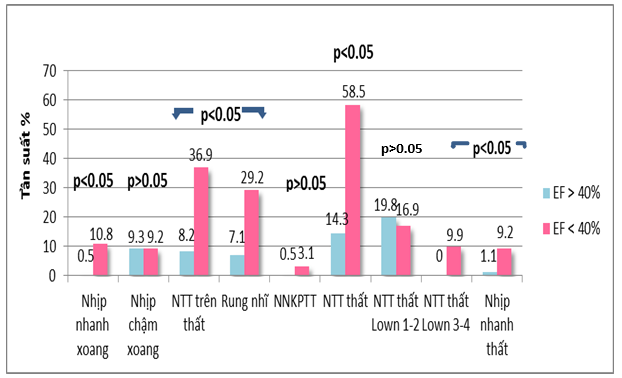
Biểu đồ 6. So sánh RLN và chức năng thất trái
Khi phân suất tống máu thất trái giảm thì rối loạn nhịp là ngoại tâm thu thất chiếm tỷ lệ cao nhất (58.5%), tiếp theo là ngoại tâm thu trên thất (36.9%)
rung/cuồng nhĩ (29.2%), nhịp nhanh xoang (10.8%), nhịp nhanh thất (10.2%) với p = 0.0001.
3.2.4 So sánh RLN giữa 2 nhóm điều trị nội và nhóm can thiệp:
Bảng 4. So sánh RLN giữa 2 nhóm điều trị nội và nhóm can thiệp
|
RLN |
Can thiệp (n=144) |
Điều trị nội (n=103) |
P |
||
|
N |
(%) |
n |
(%) |
||
|
RLN trên thất NTT trên thất Rung nhĩ NNKPTT |
18 12 1
|
12.5 8.3 0.7
|
21 20 2
|
20.4 19.4 1.9
|
0.068 0.009 0.376 |
|
RLN thất NTT thất
|
27
|
18.8
|
37
|
35.9
|
0.002
|
|
Lown 1 – 2 |
23 |
16 |
24 |
23.3 |
0.1 |
|
Lown 3 – 4 |
5 |
3.5 |
13 |
12.6 |
0.007 |
|
NN thất |
0 |
0 |
8 |
7.8 |
0.001 |
|
RL dẫn truyền
BAV độ I BAV độ II BAV độ III
|
2 0 0 |
1.4 0 0 |
6 3 3 |
5.8 2.9 2.9 |
0.058 0.07 0.07 |
Bệnh nhân điều trị nội khoa có tỷ lệ các rối loạn nhịp nhiều hơn bệnh nhân được can thiệp mạch vành với các tỷ lệ tương đương như trong rung nhĩ 19.4% và 8.3% (p<0.05), ngoại tâm thu thất (35.9% và 18.8%) (p < 0.05), trong đó NTT thất Lown 3 – 4 ở bệnh nhân điều trị nội 12.6% nhiều hơn bệnh nhân được can thiệp mạch vành chiếm tỷ lệ 3.5% (p<0.05).
4. BÀN LUẬN:
Trong nghiên cứu của chúng tôi có 191/247 bệnh nhân (77.3%) có rối loạn nhịp tim trong thời gian nằm viện, tỷ lệ này tương đương với nghiên cứu của tác giả Sham và cộng sự [8] nghiên cứu cắt ngang “Rối loạn nhịp trong một tuần đầu sau nhồi máu cơ tim” tỷ lệ rối loạn nhịp là 79.66%
Ngoại tâm thu thất là loại loạn nhịp tim thường gặp nhất (25.9%), kế đến là ngoại tâm thu trên thất (15.8%), rung nhĩ (13%).
Rối loạn dẫn truyền trong nghiên cứu của chúng tôi BAV độ 1, 2, 3 theo thứ tự là 3.2%, 1.2%, 1.2%. Tỷ lệ block nhĩ thất thấp hơn trong các nghiên cứu ở kỷ nguyên tiêu sợi huyết, như nghiên cứu của tác giả Simon và cộng sự [9] có các tỷ lệ lần lượt là 16%, 8%, 9%.
4.1. Đặc điểm rối loạn nhịp qua theo dõi ECG 24 giờ ở bệnh nhân bị HCMV cấp từ ngày thứ 2 – ngày thứ 7:
Bệnh nhân bệnh nhiều nhánh mạch vành bị rối loạn nhịp ngoại tâm thu thất chiếm ưu thế (33.7%), tiếp theo là ngoại tâm thu trên thất (23.2%), rung/cuồng nhĩ (18.9%), nhịp nhanh thất (7.2%) với p<0.05.
Chúng tôi khảo sát rối loạn nhịp theo hai nhóm bệnh nhân tổn thương một nhánh ĐMV và tổn thương nhiều nhánh ĐMV. Kết quả theo dõi holter ECG cho thấy ở nhóm tổn thương nhiều nhánh động mạch vành có tỷ lệ NTT trên thất, rung nhĩ, NTT thất Lown I-II cũng như Lown III-IV, nhịp nhanh thất cao hơn có ý nghĩa so với nhóm tổn thương một nhánh. Tổn thương nhiều nhánh thường ở những bệnh nhân can thiệp ĐMV khó khăn, tổn thương rộng gây mất ổn định về mặt điện học của tổ chức cơ tim. Ở những bệnh nhân tổn thương nhiều nhánh mạch vành thường là những bệnh nhân can thiệp mạch vành khó khăn, vùng tổn thương rộng lớn, có thể có suy tim từ trước, hoặc có nhiều yếu tố nguy cơ đi kèm, điều trị muộn do triệu chứng không điển hình
Sau can thiệp mạch vành đa số bệnh nhân trong nghiên cứu của chúng tôi có cải thiện mức độ dòng chảy trong ĐMV gây NMCT, có 0.7% bệnh nhân có ĐMV thủ phạm gây NMCT cải thiện 1 phần dòng chảy (TIMI 2) sau can thiệp
Khi phân suất tống máu thất trái giảm thì rối loạn nhịp là ngoại tâm thu thất chiếm tỷ lệ cao nhất (58.5%), tiếp theo là ngoại tâm thu trên thất (36.9%), rung/cuồng nhĩ (29.2%), nhịp nhanh xoang (10.8%), nhịp nhanh thất (10.2%) với p < 0.05. Tầm quan trọng của mối liên quan giữa mức độ suy tim với các RLN phức tạp tại thất cũng như trên thất đã được khẳng định qua nhiều nghiên cứu. Trong nghiên cứu của chúng tôi nhóm bệnh nhân có chức năng thất trái giảm có ngoại tâm thu thất Lown 3, 4 chiếm 9.9%, nhịp nhanh thất chiếm tỷ lệ 9.2% cao hơn ở nhóm bệnh nhân có chức năng thất trái duy trì một cách rõ rệt (p<0.05)
Tuy nhiên, nhịp chậm xoang có tỷ lệ tương đương giữa 2 nhóm EF >40% và EF<40% là 9.3% và 9.2%. Theo một số nghiên cứu [7], [12] cho thấy nhịp chậm xoang trong HCMVC thường không ảnh hưởng đến quá trình suy tim, RLN này còn kéo dài thời gian tâm trương làm tăng hiệu quả đổ đầy thất và tăng cung lượng tim cải thiện tưới máu mạch vành.
4.2. Đặc điểm rối loạn nhịp ở bệnh nhân sau HCMVC được can thiệp động mạch vành hoặc điều trị nội:
Bệnh nhân điều trị nội khoa có tỷ lệ các rối loạn nhịp nhiều hơn bệnh nhân được can thiệp mạch vành với các tỷ lệ tương đương như trong rung nhĩ 19.4% và 8.3% (p<0.05), ngoại tâm thu trên thất (20.4% và 12.5%) (p > 0.05), ngoại tâm thu thất (35.9% và 18.8%) (p<0.05), trong đó NTT thất Lown 3 – 4 ở bệnh nhân điều trị nội 12.6% nhiều hơn bệnh nhân được can thiệp mạch vành chiếm tỷ lệ 3.5% (p<0.05), nhịp nhanh thất không xuất hiện ở bệnh nhân can thiệp mạch vành, xuất hiện 7.8% bệnh nhân điều trị nội (p<0.05).
Tình trạng rối loạn nhịp trên thất ở bệnh nhân sau HCMVC là hậu quả của tăng kích thích nhĩ do thiếu máu cục bộ cơ tim, do tổn thương cơ nhĩ kết hợp, hoặc do những biến đổi liên quan đến tình trạng suy tim. Khi BN được can thiệp mạch vành đã làm giảm tình trạng thiếu máu cục bộ cơ tim, giảm tình trạng suy tim sau nhồi máu cơ tim do đó góp phần làm giảm kích thích lên nhĩ dẫn tới giảm rối loạn nhịp. Trong nghiên cứu của chúng tôi tỷ lệ rối loạn nhịp trên thất ở nhóm điều trị can thiệp mạch vành thấp hơn có ý nghĩa so với nhóm điều trị nội khoa (p<0.05)
Trong nghiên cứu của chúng tôi tỷ lệ rung/cuồng nhĩ ở bệnh nhân được can thiệp mạch vành là 8.3% thấp hơn nhóm bệnh nhân điều trị nội (19.4%). Tỷ lệ rung nhĩ trong nghiên cứu của chúng tôi cũng tương đương các nghiên cứu khác. Theo Jason C và cộng sự [6] trong kỷ nguyên dùng tiêu sợi huyết tỷ lệ rung nhĩ sau NMCT cấp là 18%, trong khi tỷ lệ rung nhĩ sau can thiệp mạch vành qua da là 10%. Trong nghiên cứu SPRINT [11] thực hiện trên 5803 bệnh nhân thấy rung nhĩ chiếm 9.9% bệnh nhân sau NMCT.
Về rối loạn nhịp thất, tỷ lệ và độ nặng ở bệnh nhân sau NMCT được can thiệp động mạch vành thấp hơn rõ rệt so với nhóm bệnh nhân được điều trị nội khoa với tỷ lệ tương ứng NTT thất Lown III-IV và nhịp nhanh thất là 5%, 0% so với 12.6% và 7.8% (p<0.05). Trong nhiều công trình nghiên cứu trên bệnh nhân sau NMCT tỷ lệ RLN thất có sự khác biệt. Nghiên cứu của chúng tôi có tỷ lệ rối loạn nhịp thất sau NMCT thấp hơn so với tác giả Nguyễn Tiến Dũng [2] với tỷ lệ NTT thất Lown III-IV và nhịp nhanh thất ở nhóm được can thiệp mạch vành là 54.9% và 5.2% thấp hơn nhóm được điều trị nội với tỷ lệ tương ứng là 72.5% và 7.5%. Sự khác biệt về tỷ lệ và mức độ rối loạn nhịp thất được giải thích do nhiều nguyên nhân khác nhau. Có thể do tiêu chuẩn lựa chọn đối tương khác nhau có thể ảnh hưởng đến kết quả nghiên cứu. Nghiên cứu GISSI 2 tỷ lệ RLN thất tăng cao ở các bệnh nhân sau NMCT có suy tim. Hoặc với nghiên cứu bệnh nhân NMCT được điều trị can thiệp mạch vành có tỷ lệ và mức độ phức tạp của rối loạn nhịp thất giảm đáng kể so với các nghiên cứu dùng thuốc tiêu huyết khối trong giai đoạn cấp. Nghiên cứu GISSI 2, bệnh nhân NMCT cấp được dùng thuốc tiêu huyết khối trong vòng 6 giờ đầu, tần suất rối loạn nhịp thất là 64%, cơn nhịp nhanh thất là 6.9%. Nhiều nghiên cứu đã chứng minh việc tái lập tuần hoàn vành sớm đã hạn chế kích thước nhồi máu, giảm các dấu hiệu mất ổn định điện học, giảm số lượng và mức độ rối loạn nhịp thất ở bệnh nhân sau NMCT. Đối tượng bệnh nhân trong nghiên cứu của chúng tôi được can thiệp mạch vành ở giai đoạn cấp, không bao gồm những bệnh nhân sốc tim, nên có thể là một trong những nguyên nhân giải thích tỷ lệ rối loạn nhịp thất (25.9%) trong nghiên cứu của chúng tôi thấp hơn các tác giả khác
Về rối loạn dẫn truyền nhĩ thất, thường gặp ở giai đoạn cấp tính của NMCT do hiện tượng phù nề gây tắc nghẽn đường dẫn truyền, do phản xạ phế vị, ở giai đoạn sau NMCT rối loạn dẫn truyền ít gặp hơn. Trong nghiên cứu của chúng tôi nhóm bệnh nhân điều trị nội có tỷ lệ BAV độ I, II, III là 5.8%, 2.9%, 2.9% cao hơn nhóm bệnh nhân được can thiệp mạch vành với tỷ lệ tương ứng là 1.4%, 0%, 0%. Tùy theo mỗi nghiên cứu tiến hành vào các thời điểm khác nhau sau NMCT thì tỷ lệ rối loạn dẫn truyền nhĩ thất khác nhau. Tác giả Phạm Thị Thúy Lan [3] nghiên cứu đối tượng bệnh nhân sau NMCT ngày thứ 2 – ngày thứ 7 tỷ lệ rối loạn dẫn truyền là 7.5%, nghiên cứu của chúng tôi tỷ lệ rối loạn dẫn truyền là 5.7%. Nghiên cứu của tác giả Đinh Minh Tân ở thời điểm bốn ngày sau NMCT thì tỷ lệ rối loạn dẫn truyền 4.63%.
5. KẾT LUẬN:
Rối loạn nhịp là khá thường gặp ở những bệnh nhân có hội chứng vành cấp. Cả hai loại loạn nhịp nhĩ và thất đều có thể xuất hiện trong giai đoạn NMCT cấp. Tổn thương nhiều nhánh ĐMV xuất hiện các rối loạn nhịp nhiều hơn khi tổn thương một nhánh ĐMV. Ở bệnh nhân được điều trị can thiệp mạch vành có tỷ lệ rối loạn nhịp thấp hơn bệnh nhân điều trị nội
TÀI LIỆU THAM KHẢO
Tiếng Việt
1.Trương Quang Bình (2007), “Kết quả can thiệp động mạch vành qua da tại bệnh viện Đại học Y Dược TP.Hồ Chí Minh trong 2 năm 2004 – 2006”, Y học TP. Hồ Chí Minh, 11, tr 104-110, tr 10-11
2. Nguyễn Tiến Dũng (2009), “Nghiên cứu đặc điểm rối loạn nhịp tim ở bệnh nhân sau nhồi máu cơ tim được can thiệp động mạch vành”, Luận án Tiến sỹ y học, Học viện Quân Y.
3. Phạm Thị Thúy Lan, Phạm Như Hùng (2014), “Đặc điểm rối loạn nhịp tim ở bệnh nhân hội chứng vành cấp trong giai đoạn sớm qua theo dõi holter điện tâm đồ”, Luận văn thạc sỹ Y học, Đại học Y Dược Thái Nguyên
4. Phạm Nguyễn Vinh và cộng sự (2011). Nghiên cứu quan sát điều trị bệnh nhân nhập viện do hội chứng động mạch vành cấp (MEDI- ACS study). Tạp Chí Tim Mạch Học Việt Nam. Số 58- 2011.
Tiếng Anh
5. Harkness JR, Morrow DA, Braunwald E, et al (2011),. Myocardial ischemia and ventricular tachycardia on continuous electrocardiographic monitoring and risk of cardiovascular outcomes after non-ST-segment elevation acute coronary syndrome (from the MERLIN-TIMI 36 Trial). Am J Cardiol 2011; 108:1373.
6. Jason C et al (2012), Atrial Fibrillation in Acute Coronary Syndrome, Journal of Atrial Fibrilation, June-July, 2012, Vol 5, Issue 1
7. Psessley JC, Wilson BH (1984). Basic emergency medical care of patients with acute myocardial infarction. J. Am. Coll. Cardial. 1984, 4, 487-492
8. Sham Premkishore Toshniwal1 et al (2015), An Observational Cross-Sectional Study: Arrhythmias During the 1st Week of Acute Myocardial Infarction. International Journal of Advanced Health Sciences,vol 1 Issue 9, January 2015
9. Simon H. Braet, Christoffel de Zwaan, Pedro Brugada, Coenegracht JM, Wellens HJJ (1984). “Right ventricular involvement with acute inferior wall myocardial infarction identifies high risk of developing atrioventricular nodal conduction disturbances”. Am Heart J. 1984 ; 107(6):1183–87.
10. Talib, S., P. Mulay,A. Patil(2005). Twenty-four hour ambulatory holter monitoring and heart rate variability in healthy individuals. JIACM, 6(2): p. 136
11. Ubeydullah D, Kern JM, Roth R (1995), “Angiographic data, Cardiac Catheterization Handbook”, Mosby, St Louis – Berlin – London, Philadelphia-Tokyo-Toronto, pp. 266-376
12. Waallage G et al (1982). Bradycardia in acute myocardial infarction. Circulation 1982, 45, 704-722
13. Zimetbaum, P. M. Josephson (1999). The evolving role of ambulatory arrhythmia monitoring in general clinical practice. Ann Intern Med, 130: p. 848 – 856.







