Tăng huyết áp là yếu tố nguy cơ hàng đầu của bệnh tim mạch [1] và ảnh hưởng hơn 1 tỉ người trên thê giới [2]. Các nghiên cứu quan sát ở những người không có bệnh tim mạch cho thấy tăng nguy cơ khi huyết áp tâm thu trên 115 mmHg [3].
ThS. BS. TRẦN CÔNG DUY
Bộ môn Nội Tổng Quát
Đại học Y Dược TP. Hồ Chí Minh
Điều này gợi ý rằng giảm huyết áp dưới trị số đó sẽ làm giảm nguy cơ biến cố tim mạch [4]. Điều trị hạ áp rõ ràng làm giảm nguy cơ bệnh tim mạch ở những bệnh nhân có bệnh mạch máu hoặc bệnh thận, đái tháo đường, tăng huyết áp có tổn thương cơ quan đích hoặc huyết áp tâm thu ≥ 160 mmHg [5-8]. Tuy nhiên, vai trò của điều trị ở những người nguy cơ trung bình (được định nghĩa là nguy cơ hàng năm của các biến cố tim máu nặng khoảng 1%) không có bệnh mạch máu và huyết áp tâm thu < 160 mmHg (chủ yếu người trung niên và lớn tuổi) vẫn còn chưa rõ ràng. Nghiên cứu HOPE (Heart Outcomes Prevention Evaluation)-3 được tiến hành để trả lời câu hỏi này.
PHƯƠNG PHÁP NGHIÊN CỨU
Thiết kế nghiên cứu
HOPE-3 là nghiên cứu ngẫu nhiên, mù đôi, đối chứng với giả dược ở 228 trung tâm thuộc 21 quốc gia, sử dụng thiết kế 2×2. Thử nghiệm đánh giá điều trị hạ áp với liều phối hợp cố định của thuốc ức chế thụ thể angiotensin và lợi tiểu thiazide, điều trị giảm cholesterol bằng statin, và phối hợp hai biện pháp can thiệp này ở những người nguy cơ trung bình.
Đối tượng nghiên cứu
Thử nghiệm nhận vào các đối tượngnam ≥ 55 tuổi và nữ ≥ 65 tuổi có ít nhất một trong các yếu tố nguy cơ tim mạch sau: tỉ số vòng eo – hôngtăng, tiền sử HDL-C thấp, hút thuốc lá hiện tại hoặc gần đây, rối loạn đường huyết, tiền sử gia đình bệnh mạch vành sớm và rối loạn chức năng thận). Nghiên cứu cũng nhận vào nữ ≥ 60 tuổi có ít nhất 2 yếu tố nguy cơ. Tiêu chuẩn loại trừ bao gồm những người có bệnh tim mạch và có chỉ định hoặc chống chỉ định rõ ràng với các thuốc nghiên cứu hoặc ức chế men chuyển, rối loạn chức năng thận trung bình hoặc nặng, hoặc tụt huyết áp có triệu chứng.
Nồng độ lipid, đường huyết đói, creatinine và huyết áp được đo trước khi nhận vào nghiên cứu. Tuy nhiên, thử nghiệm không chọn người tham gia dựa vào tiền sử tăng huyết áp hoặc tăng lipid máu, và không cần ngưỡng huyết áp và nồng độ lipid chặt chẽ lúc nhận vào. Những người có tiền sử tăng huyết áp có thể được nhận vào nếu huyết áp được kiểm soát đầy đủ (dựa vào đánh giá của bác sĩ) bằng thay đổi lối sống hoặc các thuốc khác ức chế thụ thể angiotensin, ức chế men chuyển hoặc thiazide. Các bác sĩ nhận bệnh được thông báo về các hướng dẫn theo vùng về phòng ngừa bệnh tim mạch (bao gồm các hướng dẫn về điều trị tăng huyết áp và rối loạn lipid máu), và họ sử dụng các tiêu chuẩn vùng để quyết định nhận bệnh nhân vào nghiên cứu theo nguyên tắc không chắc chắn (uncertainty principle).
Phương pháp tiến hành
Những người thích hợp tham gia vào pha run-in, trong đó họ nhận cả hai biện pháp điều trị tích cực (giảm huyết áp và giảm cholesterol máu) trong 4 tuần. Nồng độ creatinine, kali, creatinine kinase và alanine aminotransferase (hoặc aspartate aminotransferase) được đo vào tuần 3. Những người tham gia tuân thủ chế độ điều trị (sử dụng ≥ 80% viên thuốc) và không có tác dụng phụ nặng được phân nhóm ngẫu nhiên. Đối tượng nghiên cứu được phân ngẫu nhiên sử dụng phối hợp liều cố định candesartan 16 mg và hydrochlorothiazde 12,5 mg hoặc giả dược; rosuvastatin 10 mg hoặc giả dược.
Tất cả những người tham gia được tư vấn thay đổi lối sống theo nhu cầu. Các lần khám theo dõi vào tuần thứ 6 và tháng thứ 6 sau khi phân nhóm và mỗi 6 tháng sau đó. Sự tuân thủ chế độ điều trị (tính bằng số viên thuốc), tính an toàn và kết cục thử nghiệm được đánh giá vào mỗi lần tái khám. Huyết áp được đo vào mỗi lần khám trong năm đầu tiên và mỗi năm sau đó (trung bình của hai lần đo sau 5 phút nghỉ ngơi) theo đề cương chuẩn hóa và hệ thống đo tự động (Omron HEM-711DLXCAN). Mẫu máu lúc đói được lấy vào lúc đầu từ tất cả những người tham gia và trong quá trình theo dõi từ 10 đến 20% người tham gia (đại diện cho phân nhóm theo vùng và chủng tộc, sắc tộc) và mẫu máu được gửi về trung tâm dự trữ và phân tích nồng độ lipid và các dấu ấn khác.
Kết cục nghiên cứu
Hai kết cục chính về hiệu quả là tổ hợp tử vong do nguyên nhân tim mạch, nhồi máu cơ tim không tử vong hoặc đột quỵ không tử vong và tổ hợp các biến cố này cộng với ngưng tim được hồi sức, suy tim, hoặc tái thông mạch máu. Hai kết cục phụ về hiệu quả: tổ hợp các biến cố bao gồm kết cục chính thứ hai cộng với đau thắt ngực có chứng cứ thiếu máu cục bộ và đối với so sánh giảm huyết áp, đột quỵ tử vong hoặc không tử vong. Các kết cục phụ được bổ sung vào đề cương nghiên cứu gốc và được chính thức xác nhận bởi Ủy ban điều hành vào 15/7/2015 trước khi xóa mù vào 3/11/2015.
Các kết cục được xác định thêm là tử vong toàn bộ, các thành phần của kết cục chính và phụ (đột quỵ là một thành phần của kết cục chính và cũng là một kết cục phụ riêng biệt để so sánh giảm huyết áp, đái tháo đường mới mắc, chức năng nhận thức (ở những người ≥ 70 tuổi) và rối loạn cương dương ở nam.
Rối loạn chức năng thận là một kết cục thứ ba trong đề cương thử nghiệm gốc và bị loại bỏ vì hạn chế của độ mạnh thống kê. Các kết cục an toàn chính bao gồm ung thư, bệnh cơ, ly giải cơ vân, và nhập viện. Ngoài ra, nghiên cứu thu thập dữ liệu về các tác dụng phụ dẫn đến ngưng tạm thời hay vĩnh viễn chế độ thử nghiệm và các tác dụng phụ nặng không mong muốn.
Phân tích thống kê
Với tỉ lệ biến cố dự đoán 1% mỗi năm đối với kết cục chính thứ nhất ở nhóm chứng, thời gian theo dõi trung bình 5,5 năm, tỉ lệ không tuân thủ cộng dồn 23% ở nhóm điều trị và tỉ lệ mất mẫu 11% trong 5 năm (những người tham gia sử dụng nhãn mỡ ức chế thụ thể angiotensin, ức chế men chuyển, thiazide hoặc statin), và tỉ lệ mất theo dõi dưới 1%, nhóm nghiên cứu ước đoán cở mẫu 12.700 người sẽ có độ mạnh hơn 80% để phát hiện nguy cơ của candesartan và hydrochlorothiazide thấp hơn nguy cơ của giả dược 22,5% sau khi xuất hiện ít nhất 500 kết cục chính thứ nhất và 600 kết cục chính thứ hai.
Các phân tích được thực hiện theo tiếp cận dự định điều trị. Đường cong sống còn được trình bày như đường cong Kaplan-Meier. Mô hình tỉ lệ nguy cơ Cox phân tầng theo các nhóm thiết kế được sử dụng để ước đoán tác dụng điều trị và đánh giá tác dụng ở các phân nhóm. Không có sự tương tác giữa hai biện pháp điều trị. Phân tích dưới nhóm dựa vào giả thuyết xác định trước được thực hiện theo một phần ba của nguy cơ tim mạch, huyết áp tâm thu và nồng độ LDL-C cùng với phân tích dưới nhóm thêm theo tuổi, giới, huyết áp tâm trương, tỉ số vòng eo-hông, trị số lipid, chủng tộc và sắc tộc. Phân tích hậu kiểm biến cố tái phát được thực hiện bằng mô hình trung bình – tỉ lệ đánh giá ảnh hưởng đối với nguy cơ của tổng số biến cố tim mạch.
Để bảo đảm tỉ lệ sai lầm loại I 5% cho kiểm định các kết cục chính, kết cục chính thứ nhất được kiểm định với giá trị p 0,04 và kết cục chính thứ hai ở giá trị p 0,02. Giá trị p < 0,05 được sử dụng cho tất cả các phân tích khác.
KẾT QUẢ
Đặc điểm bệnh nhân, theo dõi và thuốc sử dụng
Từ tháng 4/2007 đến 11/2010, 14.682 người tham gia pha run-in. 12.705 người (86,5%) được phân nhóm ngẫu nhiên; 6.356 người được phân vào nhóm candesartan và hydrochlorothiazide, và 6.349 người thuộc nhóm giả dược. Các nguyên nhân chính người tham gia không phân nhóm là không sẵn sàng tiếp tục thử nghiệm, tuân thủ chế độ thử nghiệm dưới 80% và tác dụng phụ, trong đó thường gặp nhất là bất thường trị số xét nghiệm và tụt huyết áp.
Đặc điểm bệnh nhân ban đầu tương tự ở hai nhóm thử nghiệm (Bảng 1). Dân số nghiên cứu đa dạng về chủng tộc và sắc tộc, và tuổi trung bình của người tham gia là 65,7 tuổi. 46,2% bệnh nhân là nữ; 37,9% người báo cáo tiền sử tăng huyết áp, và 21,9% người đang sử dụng thuốc hạ áp (ngoài ức chế thụ thể angiotensin, ức chế men chuyển hoặc thiazide).
Thời gian theo dõi trung vị là 5,6 năm (khoảng tứ phân vị 5,2 – 6,2). 12.587 người (99,1%) còn sống vào cuối thử nghiệm. Ở nhóm điều trị, 88,2% người tuân thủ chế độ điều trị vào thời điểm 1 năm; 83,6% lúc 3 năm; 75,0% lúc 5 năm, và 76,8% vào cuối thử nghiệm.; tỉ lệ tương ứng trong nhóm giả dược là 87,9%; 83,4%; 74,5% và 75,7%.
|
Bảng 1. Đặc điểm ban đầu của dân số nghiên cứu |
||
|
Đặc điểm |
Candesartan + Hydrochlorothiazide (N= 6356) |
Giả dược (N= 6349) |
|
Tuổi — năm |
65,7 ± 6,4 |
65,8 ± 6,4 |
|
Giới nữ — số bệnh nhân (%) |
2910 (45,8) |
2964 (46,7) |
|
Yếu tố nguy cơ tim mạch — số bệnh nhân(%) |
||
|
Tỉ số vòng eo – hông tăng |
5511 (86,7) |
5523 (87,0) |
|
Hút thuốc lá hiện tại hoặc gần đây |
1782 (28,0) |
1742 (27,4) |
|
Nồng độ HDL cholesterol thấp |
2297 (36,1) |
2291 (36,1) |
|
Rối loạn đường huyết đói hoặc rối loạn dung nạp glucose |
799 (12,6) |
817 (12,9) |
|
Đái tháo đường |
386 (6,1) |
345 (5,4) |
|
Tiền sử gia đình bệnh mạch vành sớm |
1668 (26,2) |
1667 (26,3) |
|
Rối loạn chức năng thận |
184 (2,9) |
166 (2,6) |
|
Tăng huyết áp |
2398 (37,7) |
2416 (38,1) |
|
Huyết áp — mm Hg |
||
|
Tâm thu |
138,2 ± 14,7 |
137,9 ± 14,8 |
|
Tâm trương |
82,0 ± 9,4 |
81,8 ± 9,3 |
|
Tần số tim — lần/phút |
72,9 ± 10,2 |
72,5 ± 10,2 |
|
Chỉ số khối cơ thể |
27,1 ± 4,8 |
27,1 ± 4,7 |
|
Tỉ số vòng eo – hông |
0,94 ± 0,08 |
0,94 ± 0,08 |
|
Cholesterol toàn phần — mg/dl |
201,4 ± 42,6 |
201,5 ± 41,7 |
|
LDL cholesterol — mg/dl |
127,4 ± 36,5 |
128,3 ± 35,6 |
|
HDL cholesterol — mg/dl |
44,9 ± 13,9 |
44,8 ± 13,7 |
|
Triglycerides — mg/dl |
||
|
Trung vị |
127,4 |
128,3 |
|
Khoảng tứ phân vị |
92,9 – 180,5 |
92,9 – 175,2 |
|
Đường huyết đói — mg/dl |
||
|
Trung vị |
95,4 |
95,4 |
|
Khoảng tứ phân vị |
87,0 – 106,2 |
86,4 – 106,0 |
|
Protein phản ứng C siêu nhạy — mg/l |
||
|
Trung vị |
2,0 |
2,0 |
|
Khoảng tứ phân vị |
1,0 – 4,1 |
1,0 – 3,9 |
|
Creatinine huyết thanh— mg/dl |
0,9 ± 0,2 |
0,9 ± 0,2 |
|
Điểm số nguy cơ INTERHEART |
14,5 ± 5,2 |
14,4 ± 5,2 |
|
Chủng tộc hoặc sắc tộc — số bệnh nhân (%) |
||
|
Trung Quốc |
1844 (29,0) |
1847 (29,1) |
|
Hispanic |
1739 (27,4) |
1757 (27,7) |
|
Da trắng |
1284 (20,2) |
1262 (19,9) |
|
Nam Á |
932 (14,7) |
922 (14,5) |
|
Châu Á khác |
342 (5,4) |
354 (5,6) |
|
Da đen |
116 (1,8) |
109 (1,7) |
|
Khác |
99 (1,6) |
98 (1,5) |
|
Thuốc sử dụng — số bệnh nhân (%) |
|
|
|
Aspirin |
739 (11.6) |
654 (10.3) |
|
Ức chế beta |
524 (8.2) |
496 (7.8) |
|
Ức chế canxi |
928 (14.6) |
957 (15.1) |
|
Ức chế alpha |
72 (1.1) |
69 (1.1) |
|
Lợi tiểu nonthiazide |
36 (0.6) |
29 (0.5) |
|
Kháng Aldosterone |
6 (0.1) |
11 (0.2) |
|
Bất kỳ thuốc hạ áp |
1388 (21.8) |
1395 (22.0) |
|
Thuốc hạ đường huyết uống |
176 (2.8) |
161 (2.5) |
Huyết áp
Tại thời điểm ban đầu, huyết áp trung bình của dân số nghiên cứu là 138,1/81,9 mmHg. Huyết áp tâm thu trung bình là 138,2 ± 14,7 mmHg ở nhóm điều trị và 137,9 ± 14,8 mmHg ở nhóm giả dược. Huyết áp trong thử nghiệm giảm trung bình 10,0 ± 13,1 mmHg ở nhóm điều trị và 4,0 ± 12,9 mmHg ở nhóm giả dược (Hình 1), và sự khác biệt trung bình giữa hai nhóm là 6,0 ± 13,0 mmHg.
Huyết áp tâm trương trung bình ban đầu là 82,0 ± 9,4 mmHg ở nhóm điều trị và 81,8 ± 9,3 mmHg ở nhóm giả dược. Huyết áp tâm trương trong thử nghiệm giảm trung bình 5,7 ± 8,2 mmHg ở nhóm điều trị và 2,7 ± 7,9 mmHg ở nhóm giả dược, và sự khác biệt trung bình giữa hai nhóm là 3,0 ± 8,0 mmHg.
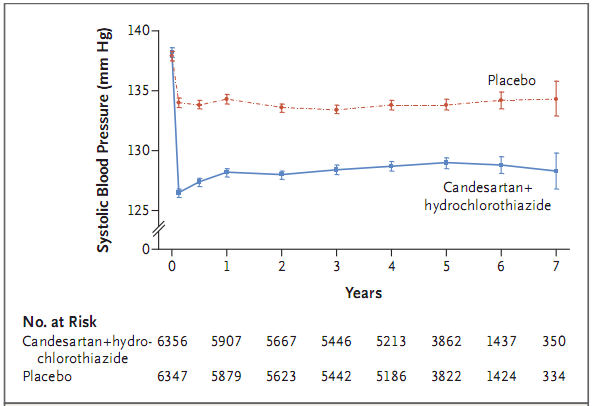
Hình 1. Huyết áp tâm thu theo phân nhóm trong thời gian nghiên cứu
Kết cục lâm sàng
Không có sự khác biệt ý nghĩa giữa nhóm điều trị và nhóm giả dược về tỉ lệ kết cục chính thứ nhất (260 [4,1%] và 279 [4,4%]; tỉ số nguy cơ 0,93; khoảng tin cậy (KTC) 95% 0,79 – 1,10; p=0,40) hoặc kết cục chính thứ hai (312 [4,9%] và 328 [5,2%]; tỉ số nguy cơ 0,95; KTC 95% 0,81 – 1,11; p=0,51). Không có sự khác biệt ý nghĩa giữa hai nhóm về tỉ lệ kết cục phụ và các thành phần của kết cục chính về tử vong chung, đái tháo đường mới mắc hoặc các kết cục hậu kiểm của các biến cố tim mạch chung (Bảng 2 và Hình 2).
Trong một của ba phân nhóm dựa vào giả thuyết xác định trước, có sự khác biệt ý nghĩa trong phân tích dưới nhóm theo một phần ba huyết áp tâm thu ban đầu đối với hai kết cục chính và kết cục phụ thứ nhất (p=0,02 đối với kết cục chính thứ nhất; p=0,009 đối với kết cục chính thứ hai; và p=0,005 đối với kết cục phụ thứ nhất) nhưng không có ý nghĩa đối với kết cục phụ đột quỵ (Hình 3). Những người ở phân nhóm một phần ba trên của huyết áp tâm thu ban đầu (>143,5 mmHg; trung bình 154,1 ± 8,9 mmHg) ở nhóm điều trị có tỉ lệ thấp hơn nhóm giả dược về kết cục chính thứ nhất (tỉ số nguy cơ 0,73; KTC 95% 0,56 – 0,94), kết cục chính thứ hai (tỉ số nguy cơ 0,76; KTC 95% 0,60 – 0,96), và kết cục phụ thứ nhất (tỉ số nguy cơ 0,72; KTC 95% 0,57 – 0,90). Không có sự tương tác ý nghĩa giữa các phân nhóm theo một phần ba nguy cơ ban đầu, nồng độ LDL-C hoặc huyết áp tâm trương.
|
Bảng 2. Các kết cục chính, kết cục phụ và khác |
||||
|
Kết cục |
Candesartan + Hydro-chlorothiazide (N= 6356) |
Giả dược (N= 6349) |
Tỉ số nguy cơ (KTC 95%) |
Trị số P |
|
Kết cục chính — số bệnh nhân (%) |
||||
|
Kết cục chính thứ nhất |
260 (4,1) |
279 (4,4) |
0,93 (0,79–1,10) |
0,40 |
|
Kết cục chính thứ hai |
312 (4,9) |
328 (5,2) |
0,95 (0,81–1,11) |
0,51 |
|
Kết cục phụ — số bệnh nhân (%) |
||||
|
Kết cục phụ thứ nhất |
335 (5,3) |
364 (5,7) |
0,92 (0,79–1,06) |
0,26 |
|
Kết cục phụ thứ hai |
75 (1,2) |
94 (1,5) |
0,80 (0,59–1,08) |
0,14 |
|
Thành phần của kết cục chính và phụ — số bệnh nhân (%) |
||||
|
Tử vong do nguyên nhân tim mạch |
155 (2,4) |
170 (2,7) |
0,91 (0,73–1,13) |
0,40 |
|
Nhồi máu cơ tim tử vong hoặc không tử vong |
52 (0,8) |
62 (1,0) |
0,84 (0,58–1,21) |
0,34 |
|
Ngưng tim được hồi sức |
2 (<0,1) |
6 (0,1) |
0,33 (0,07–1,65) |
0,18 |
|
Suy tim |
21 (0,3) |
29 (0,5) |
0,72 (0,41–1,27) |
0,26 |
|
Tái thông mạch máu |
64 (1,0) |
74 (1,2) |
0,86 (0,62–1,21) |
0,39 |
|
Đau thắt ngực với chứng cứ thiếu máu cơ tim cục bộ |
51 (0,8) |
69 (1,1) |
0,74 (0,51–1,06) |
0,10 |
|
Kết cục khác |
||||
|
Tử vong do mọi nguyên nhân — số bệnh nhân(%) |
342 (5,4) |
349 (5,5) |
0,98 (0,84–1,14) |
0,78 |
|
Đái tháo đường mới chẩn đoán — số bệnh nhân/tổng số (%) |
236/5970 (4,0) |
222/6004 (3,7) |
1,07 (0,89–1,29) |
0,46 |
|
Nhập viện vì các nguyên nhân tim mạch — số bệnh nhân (%) |
319 (5,0) |
331 (5,2) |
0,96 (0,83–1,12) |
0,63 |
|
Biến cố đầu tiên và tái phát của kết cục chính thứ hai |
||||
|
Số bệnh nhân ≥1 biến cố |
312 |
328 |
— |
— |
|
Số bệnh nhân ≥2 biến cố |
59 |
98 |
— |
— |
|
Số bệnh nhân ≥3 biến cố |
5 |
17 |
— |
— |
|
Tổng số biến cố |
380 |
446 |
0,87 (0,74–1.02) |
0,09 |
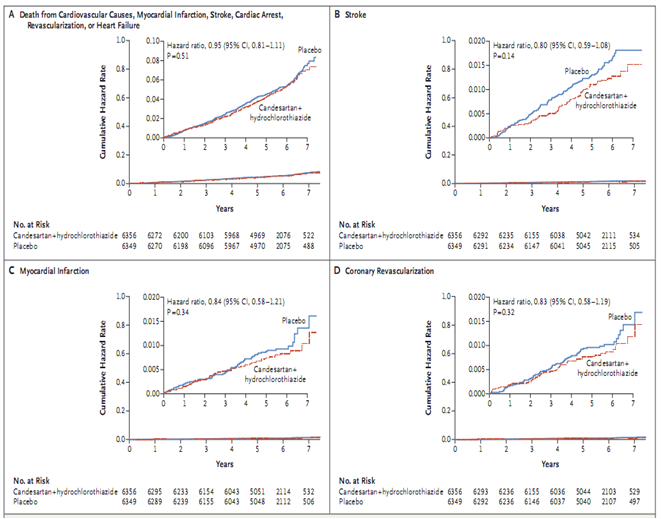
Hình 2. Tỉ lệ cộng dồn biến cố tim mạch nặng theo nhóm nghiên cứu (chụp từ tài liệu gốc)
A: Tử vong do mọi nguyên nhân, nhồi máu cơ tim, đột quỵ, ngưng tim, tái thông mạch máu hoặc suy tim. B: Đột quỵ. C: Nhồi máu cơ tim. D: tái thông mạch vành.
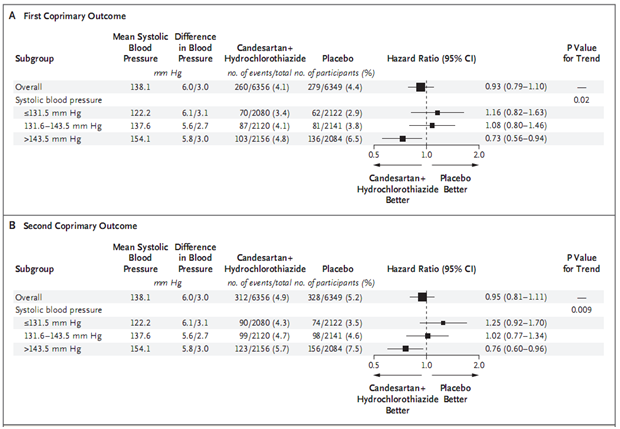
Hình 3. Kết cục chính theo phân nhóm huyết áp tâm thu (chụp từ tài liệu gốc)
A: kết cục chính thứ nhất. B: kết cục chính thứ hai.
Tính an toàn
Không có sự khác nhau giữa nhóm điều trị và nhóm giả dược về tỉ lệ ung thư, nhập viện vì nguyên nhân tim mạch, nhập viện không do nguyên nhân tim mạch hoặc tử vong không do nguyên nhân tim mạch. Ngưng vĩnh viễn chế độ điều trị ở 1.552 người (24,4%) trong nhóm điều trị và 1.598 người (25,2%) trong nhóm giả dược (p=0,33) và thường do tụt huyết áp có triệu chứng, hoa mắt hoặc choáng váng (217 người ở nhóm điều trị [3,4%] so với 130 người ở nhóm giả dược [2,0%], p<0,001) nhưng không do ngất (7 [ 0,1%] so với 4 [0,1%], p=0,55) hoặc rối loạn chức năng thận hoặc bất thường nồng độ kali huyết thanh (32 [0,5%] so với 20 [0,3%]), p=0,13). Các kết quả ngưng tạm thời chế độ nghiên cứu tương tự ngưng vĩnh viễn. Không có sự khác nhau ý nghĩa về tác dụng phụ nặng ngoài ý muốn.
BÀN LUẬN
Trong thử nghiệm HOPE-3, điều trị bằng candesartan với liều 16 mg/ngày và hydrochlorothiazide với liều 12,5 mg/ngày trong thời gian 5,6 năm làm giảm huyết áp 6,0/3,0 mmHg so với ban đầu, không làm giảm có ý nghĩa nguy cơ các biến cố tim mạch nặng so với giả dược ở dân số nguy cơ trung bình, không có bệnh tim mạch và tỉ lệ thấp đái tháo đường (5,8%) và rối loạn chức năng thận nhẹ (2,8%). Huyết áp trung bình của những người tham gia ban đầu là 138,1/81,9 mmHg, khoảng một phần ba người tham gia có tiền sử tăng huyết áp và khoảng 22% đang sử dụng thuốc hạ áp. So với giả dược, điều trị tích cực có liên quan với nguy cơ cao hơn hạ huyết áp có triệu chứng, hoa mắt và choáng váng nhưng không ngất, rối loạn chức năng thận hoặc các biến cố nặng khác.
Các thử nghiệm ACCORD (The Action to Control Cardiovascular Risk in Diabetes) và SPRINT (Systolic Blood Pressure Intervention) [15],[16] tương tự với HOPE-3 về những người tham gia có huyết áp tâm thu trung bình ở mức bình thường cao. Tuy nhiên, nguy cơ của người tham gia cao hơn nhiều trong hai nghiên cứu này (tỉ lệ biến cố hàng năm của nhóm chứng 2,1% trong ACCORD và 2,2% trong SPRINT so với 0,8% đối với kết cục chính thứ nhất và 0,9% đối với kết cục chính thứ hai trong HOPE-3). Các nghiên cứu này sử dụng tiếp cận điều trị đến mục tiêu phức tạp nên dẫn đến giảm huyết áp nhiều hơn nghiên cứu HOPE-3 nhưng tỉ lệ biến cố nặng cao hơn.
Với dữ liệu từ thử nghiệm ACCORD và SPRINT, nhóm nghiên cứu không loại trừ khả năng việc giảm huyết áp nhiều hơn có thể hiệu quả hơn thử nghiệm HOPE-3. Tuy nghiên, phân tích gộp Blood Pressure Lowering Treatment Trialist’ Colloboration báo cáo giảm 18% nguy cơ biến cố tim mạch nặng ở những người có nguy cơ ban đầu tương đương (tỉ lệ biến cố 5 năm ở nhóm chứng 6,5%) với giảm huyết áp 4,6/3,0 mmHg so với ban đầu nhưng huyết áp tâm thu ban đầu là 155 ± 21 mmHg [8]. Do đó, mức huyết áp tâm thu ban đầu cao hơn có thể quyết định việc giảm nhẹ huyết áp có làm giảm nguy cơ hay không.
Có xu hướng giảm nguy cơ biến cố ở mức huyết áp tâm thu ban đầu cao hơn đối với hai kết cục chính và kết cục phụ thứ nhất, với nguy cơ giảm 24 – 28% ở phân nhóm một phần ba trên của huyết áp tâm thu (> 143,5 mmHg; trung bình 154 ± 8,9 mmHg). Ngược lại, không có lợi ích ở những người tham gia với huyết áp tâm thu ban đầu < 143,5 mmHg và gợi ý có hại ở phân nhóm một phần ba dưới (≤ 131,5 mmHg; trung bình 122,2 ± 7,5 mmHg). Về đột quỵ, không có sự khác biệt giữa ba phân nhóm theo huyết áp tâm thu ban đầu. Sự khác biệt huyết áp giữa các nhóm nghiên cứu tương tự nhau ở ba phân nhóm theo huyết áp tâm thu ban đầu. Do đó, các phát hiện phân nhóm không liên quan với sự khác nhau về mức độ giảm huyết áp mà do tác dụng khác biệt về huyết áp tâm thu ban đầu ở những người tham gia. Mặc dù các phân tích dưới nhóm nên được giải thích thận trọng nhưng phân tích theo phân nhóm một phần ba của huyết áp tâm thu được xác định trước và lợi ích phù hợp với các kết cục xác định trước và có vẻ hợp lý trong bối cảnh dữ liệu đã báo cáo trước.
Các phát hiện của HOPE-3 mâu thuẫn với giả thuyết “càng thấp càng tốt” bắt nguồn từ các nghiên cứu dịch tễ [3], và ủng hộ quan niệm rằng hiện tượng đường cong J tồn tại với các biến cố tim mạch nặng ngoài đột quỵ trong dân số nghiên cứu này. Dữ liệu nghiên cứu phù hợp với giả thuyết rằng điều trị những người không có bệnh tim mạch nhưng huyết áp tâm thu trên 140 mmHg có vẻ có lợi, nhưng điều trị sẽ không có lợi và thậm chí có thể có hại ở những người mức huyết áp tâm thu thấp hơn.
Một số phân tích gộp cho thấy giảm tương tự nguy cơ tương đối ở các mức huyết áp tâm thu trước điều trị từ dưới 130 mmHg đến hơn 180 mmHg bằng sử dụng các thuốc khác nhau ở những người đái tháo đường và không có đái tháo đường và ở các mức nguy cơ khác nhau, chủ yếu dựa vào các thử nghiệm ở những bệnh nhân có bệnh mạch máu hoặc bệnh thận, đái tháo đường hoặc huyết áp tâm thu ban đầu hơn 150 mmHg [5-8], [17]. Các phân tích gộp của những thử nghiệm ở các bệnh nhân đái tháo đường cho thấy không giảm nguy cơ biến cố tim mạch nặng (ngoại trừ có thể có ở đột quỵ) và có thể có hại ở những người có huyết áp tâm thu trước điều trị dưới 140 mmHg [18],[19].
Không có đủ dữ liệu để hướng dẫn quyết định về mức huyết áp để bắt đầu thuốc hạ áp ở những người có nguy cơ tim mạch thấp hoặc trung bình, có tăng huyết áp nhẹ không biến chứng [20]. Ở các thử nghiệm trước đây, hầu hết người tham gia đã điều trị hạ áp trước khi phân nhóm ngẫu nhiên hoặc huyết áp cao hơn tăng huyết áp độ I [21-24]; các phân tích gộp cũng không kết luận được [25],[26]. Sự không chắc chắn xung quanh câu hỏi quan trọng này được phản ánh trong các hướng dẫn của Hoa Kỳ và châu Âu gần đây [27],[28].
KẾT LUẬN
Tóm lại, thử nghiệm HOPE-3 đánh giá điều trị hạ áp bằng phối hợp liều cố định của một thuốc ức chế thụ thể angiotensin II và một thuốc thiazide với liều tương đối thấp ở những người nguy cơ trung bình, không có bệnh tim mạch, có rất ít người đái tháo đường hoặc rối loạn chức năng thận, chỉ khoảng 1/5 người có điều trị hạ áp trước khi phân nhóm ngẫu nhiên. Phương pháp điều trị này không cho thấy lợi ích trong dân số nghiên cứu chung. Tuy nhiên, ở phân nhóm bệnh nhân tăng huyết áp nhẹ chưa biến chứng, điều trị này làm giảm có ý nghĩa nguy cơ biến cố tim mạch.
TÀI LIỆU THAM KHẢO
1. Lim SS, Vos T, Flaxman AD, et al. A comparative risk assessment of burden of disease and injury attributable to 67 risk factors and risk factor clusters in 21 re- gions, 1990-2010: a systematic analysis for the Global Burden of Disease Study 2010. Lancet 2012;380:2224-60.
2. Danaei G, Finucane MM, Lin JK, et al. National, regional, and global trends in systolic blood pressure since 1980: systematic analysis of health examination surveys and epidemiological studies with 786 country-years and 5.4 million partici- pants. Lancet 2011;377:568-77.
3. Prospective Studies Collaboration. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies. Lancet 2002;360:1903-13.
4. Là MR, Wald NJ. Risk factor thresholds: their existence under scrutiny. BMJ 2002;324:1570-6.
5. Blood Pressure Lowering Treatment Trialists Collaboration. Effects of differ- ent blood-pressure-lowering regimens on major cardiovascular events: results of prospectively-designed overviews of randomised trials. Lancet 2003;362:1527-35.
6. Turnbull F, Neal B, Algert C, et al. Effects of different blood pressure-lowering regimens on major cardiovascular events in individuals with and without diabetes mellitus: results of prospectively designed overviews of randomized trials. Arch Intern Med 2005;165:1410-9.
7. Czernichow S, Zanchetti A, Turnbull F, et al. The effects of blood pressure re- duction and of different blood pressure-lowering regimens on major cardiovascular events according to baseline blood pressure: meta-analysis of randomized trials. J Hypertens 2011;29:4-16.
8. Blood Pressure Lowering Treatment Trialists Collaboration. Blood pressure- lowering treatment based on cardiovascular risk: a meta-analysis of individual patient data. Lancet 2014;384:591-8.
9. Lonn E, Bosch J, Pogue J, et al. Novel approaches in primary cardiovascular disease prevention: the HOPE-3 trial rationale, design, and participants baseline characteristics. Can J Cardiol 2016;32: 311-8.
10. Yusuf S, Bosch J, Dagenais G, et al. Cholesterol lowering in intermediate- risk persons without cardiovascular disease. N Engl J Med. DOI: 10.1056/ NEJMoa1600176.
11. Yusuf S, Lonn E, Pais P, et al. Blood- pressure and cholesterol lowering in persons without cardiovascular disease. N Engl J Med. DOI: 10.1056/NEJMoa1600177.
12. Sackett DL. Why randomized controlled trials fail but neednt. 1. Failure to gain “coal-face” commitment and to use the uncertainty principle. CMAJ 2000;162: 1311-4.
13. Lin D, Wei LJ, Yang I, Ying Z. Semiparametric regression for the mean and rate functions of recurrent events. J R Stat Soc [B] 2000;62:711-30.
14. McGorrian C, Yusuf S, Islam S, et al. Estimating modifiable coronary heart disease risk in multiple regions of the world: the INTERHEART Modifiable Risk Score. Eur Heart J 2011;32:581-9.
15. The ACCORD Study Group. Effects of intensive blood-pressure control in type 2 diabetes mellitus. N Engl J Med 2010;362: 1575-85.
16. The SPRINT Research Group. A randomized trial of intensive versus standard blood-pressure control. N Engl J Med 2015;373:2103-16.
17. Ettehad D, Emdin CA, Kiran A, et al. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and meta-analysis. Lancet 2016;387:957-67.
18. Emdin CA, Rahimi K, Neal B, Callen- der T, Perkovic V, Patel A. Blood pressure lowering in type 2 diabetes: a systematic review and meta-analysis. JAMA 2015; 313:603-15.
19. Brunström M, Carlberg B. Effect of antihypertensive treatment at different blood pressure levels in patients with diabetes mellitus: systematic review and meta-analyses. BMJ 2016;352:i717.
20. Zanchetti A, Grassi G, Mancia G. When should antihypertensive drug treat- ment be initiated and to what levels should systolic blood pressure be lowered? A critical reappraisal. J Hypertens 2009;27:923-34.
21. Medical Research Council Working Party. MRC trial of treatment of mild hy- pertension: principal results. Br Med J (Clin Res Ed) 1985;291:97-104.
22. The Australian therapeutic trial in mild hypertension: report by the Manage- ment Committee. Lancet 1980;1:1261-7.
23. Hypertension Detection and Follow-up Program Cooperative Group. Five-year findings of the hypertension detection and follow-up program. III. Reduction in stroke incidence among persons with high blood pressure. JAMA 1982;247:633- 8.
24. Liu L, Zhang Y, Liu G, Li W, Zhang X, Zanchetti A. The Felodipine Event Reduction (FEVER) Study: a randomized long-term placebo-controlled trial in Chinese hypertensive patients. J Hypertens 2005; 23:2157-72.
25. Diao D, Wright JM, Cundiff DK, Gueyffier F. Pharmacotherapy for mild hypertension. Cochrane Database Syst Rev 2012;8:CD006742.
26. Sundström J, Arima H, Jackson R, et al. Effects of blood pressure reduction in mild hypertension: a systematic review and meta-analysis. Ann Intern Med 2015; 162:184-91.
27. James PA, Oparil S, Carter BL, et al. 2014 Evidence-based guideline for the management of high blood pressure in adults: report from the panel members appointed to the Eighth Joint National Committee (JNC 8). JAMA 2014;311:507- 20.
28. ESH/ESC Task Force for the Management of Arterial Hypertension. 2013 Prac- tice guidelines for the management of arterial hypertension of the European Society of Hypertension (ESH) and the European Society of Cardiology (ESC). J Hypertens 2013;31:1925-38.







