4.2 Làm thế nào để đo lường hiệu quả thuốc kháng đông mới
Bệnh nhân sử dụng thuốc kháng đông mới không cần theo dõi định kỳ về hiệu quả như sử dụng thuốc kháng vitamin K. Tuy nhiên, trong một số trường hợp cụ thể cần biết về tình trạng đông máu để có xử trí (Td: chảy máu ngoại khoa, cần phẫu thuật cấp cứu,…)
Thời điểm của liều cuối thuốc kháng đông mới đến lúc lấy máu rất cần thiết, cần ghi rõ.
Đối với thuốc ức chế trực tiếp thrombin như dabigatran, cần khảo sát trắc nghiệm aPTT (activated partial thromboplastin time – Thời gian hoạt hóa thromboplastin riêng phần). Trắc nghiệm này giúp định tính về tình trạng đông máu. Nếu lúc vào 12 – 24 giờ sau liều cuối dabigatran (vào tình trạng đáy – trough) hãy còn trên 2 lần của bình thường, nguy cơ chảy máu sẽ cao [17].
Đối với thuốc ức chế yếu tố Xa (apixaban, rivaroxaban), trắc nghiệm PT (Prothrombin time – Thời gian prothrombin) cũng giúp khảo sát định tính tình trạng đông máu khi sử dụng các thuốc này. Không dùng trắc nghiệm INR test nhanh trên bệnh nhân sử dụng kháng đông mới [18].
Đã có trắc nghiệm định lượng hiệu quả kháng đông mới nhưng chưa phổ biến và chưa có mức chuẩn.
4.3 Tương tác thuốc và dược động học các thuốc kháng đông mới
Thuốc kháng đông mới không bị ảnh hưởng bởi thực phẩm như thuốc kháng vitamin K. Tuy nhiên, các thuốc dùng đồng thời hoặc bệnh kèm theo sẽ ảnh hưởng lên dược động của thuốc. Nên giảm liều thuốc khi có nguy cơ chảy máu cao hoặc khi dự trù nồng độ thuốc trong huyết tương sẽ cao [19-21].
Trong bảng 3, tương tác có màu đen là chống chỉ định dùng kháng đông mới, màu xám đậm là cần phải chỉnh liều kháng đông mới, và màu xám lợt là cho phép dùng liều theo chỉ định.
Đối với thời điểm dùng thuốc, rivaroxaban nên uống vào bữa ăn (giúp tăng hấp thu 39%); dabigatran và apixaban có thể sử dụng trước hoặc sau ăn. Có thể sử dụng chung với thuốc ức chế bơm proton và thuốc ức chế thụ thể H2.
Sử dụng thuốc kháng đông mới chung với thuốc chống kết tập tiểu cầu (Td: aspirin, clopidogrel,…) hoặc kháng viêm không steroid sẽ tăng nguy cơ chảy máu. Kết hợp kháng đông mới với chống kết tập tiểu cầu tăng 60% nguy cơ chảy máu (tương tự thuốc kháng vitamin K kết hợp chống kết tập tiểu cầu) [22,23].
4.4 Chuyển đổi chế độ kháng đông
Khi chuyển đổi qua lại giữa các thuốc chống đông cần đảm bảo duy trì đầy đủ hiệu quả chống đông, đồng thời giảm thiểu nguy cơ chảy máu. Khi cần chuyển đổi, tùy theo đặc điểm dược động và dược lực của từng loại thuốc kháng đông và có cách khởi đầu khác nhau.
Chuyển từ thuốc kháng vitamin K sang thuốc kháng đông mới: bắt đầu dùng thuốc kháng đông mới khi INR < 2.0; nếu INR từ 2.0 đến 2.5, có thể dùng thuốc kháng đông mới, nhưng tốt nhất là nên bắt đầu từ ngày hôm sau; khi INR > 2.5, theo dõi tiếp và xét nghiệm lại INR.
Chuyển từ thuốc kháng đông tiêm truyền sang thuốc kháng đông mới:
– Heparin không phân đoạn (UFH): khởi đầu thuốc kháng đông mới ngay khi ngưng UFH (có thể thời gian bán hủy ± 2 giờ). Thận trọng ở bệnh nhân suy thận vì thời gian đào thải UFH có thể kéo dài hơn.
– Heparin trọng lượng phân tử thấp (LMWH): bắt đầu dùng thuốc kháng đông mới khi đến LMWH liều kế tiếp.
Chuyển đổi từ thuốc kháng đông mới sang thuốc kháng vitamin K:
Sử dụng đồng thời 2 thuốc cho tới khi INR đạt mức từ 2 – 3. Đo INR ngay trước lúc sử dụng kháng đông mới và thử lại lần 2 vào giờ thứ 24 sau liều cuối kháng đông mới để đảm bảo đủ hiệu quả kháng đông của thuốc kháng vitamin K. Cần theo dõi sát trong 1 tháng, có 3 lần liên tiếp mức INR đạt 2 – 3.
Chuyển từ kháng đông uống mới sang thuốc kháng đông tiêm truyền:bắt đầu kháng đông tiêm truyền tại thời điểm kháng đông uống mới liều kế tiếp.
Chuyển từ loại thuốc kháng đông uống mới này sang loại kháng đông uống mới khác:bắt đầu khi đến liều kế tiếp theo.
Chuyển từ aspirin hoặc clopidogrel sang kháng đông mới:bắt đầu ngay khi ngưng aspirin hoặc clopidogrel.
Bảng 4: Chuyển đổi từ thuốc kháng vitamin K hoặc kháng đông tiêm sang dabigatran
|
Kháng đông đang dùng |
Kháng đông được chuyển sang |
Cách chuyển |
|
Warfarin (INR 2.0 -3.0) |
Dabigatran |
Ngưng warfarin và bắt đầu dabigatran khi INR < 2.0 |
|
Dabigatran |
Warfarin (INR 2.0 -3.0) |
|
|
LMWH, heparin |
Dabigatran |
Bắt đầu 0-2 giờ trước khi truyền liều cuối heparin/LMWH, hoặc ngay lúc ngưng heparin |
|
Dabigatran |
LMWH, heparin |
|
4.5 Đảm bảo tuân thủ điều trị với kháng đông mới
Hiệu quả của kháng đông mới giảm sau 12 – 24 giờ sau liều cuối, do đó tuân thủ điều trị rất cần thiết.
Lựa chọn kháng đông mới sử dùng ngày 1 lần hay hai lần, luôn luôn nhắc nhở người bệnh và gia đình, phối hợp giữa các thầy thuốc chăm sóc bệnh nhân. Trường hợp bệnh nhân kém tuân thủ, nên chuyển về thuốc kháng vitamin K.
4.6 Các biện pháp xử trí khi dùng sai liều lượng
Tình trạng bệnh nhân uống thuốc sai liều lượng rất thường hay gặp. Để tránh sai sót, người bệnh nên sử dụng hộp chia thuốc sẵn có dán nhãn dùng hàng tuần. Nếu lỡ quên một liều thuốc kháng đông, không được uống bù gấp đôi liều. Thông thường nếu liều thuốc bị quên dưới phân nửa thời gian giữa 2 liều thuốc, có thể uống ngay liều bị quên, nếu trên khoảng thời gian này thì bỏ luôn liều đó, và chờ uống liều kế tiếp (Td: bệnh nhân uống dabigatran ngày 2 lần, cách nhau mỗi 12 giờ, nếu quên thuốc < 6 giờ, có thể uống được liều bị quên, nếu > 6 giờ, bỏ qua liều thuốc đã quên, chờ đến cữ kế tiếp). Nếu bệnh nhân đã lỡ uống bù 2 liều, thì nên bỏ qua liều thuốc kế tiếp. Đôi khi bệnh nhân không nhớ rõ mình đã uống thuốc chưa. Đối với thuốc kháng đông uống mới, loại dùng ngày 2 lần, khuyên người bệnh nếu không nhớ được thì không nên uống thêm, chờ đến liều kế tiếp (trong vòng 12 giờ). Đối với người dùng thuốc kháng đông mới ngày 1 lần, khuyên bệnh nhân uống lại viên khác nếu không nhớ đã uống chưa. Trong trường hợp uống quá liều thuốc, tùy thuộc vào mức độ quá liều mà bệnh nhân cần nhập viện theo dõi hoặc làm các xét nghiệm đánh giá nguy cơ chảy máu. Đối với bệnh nhân đang điều trị kháng đông uống, tốt nhất bệnh viện hay cơ sở y tế có đường dây điện thoại trực tiếp 24/24 để bệnh nhân hỏi ý kiến và giải đáp các thắc mắc liên quan đến điều trị kháng đông.
4.7 Sử dụng thuốc kháng đông mới ở bệnh nhân bệnh thận mạn
Bệnh thận mạn là yếu tố nguy cơ cho biến cố huyết khối thuyên tắc và biến chứng chảy máu ở bệnh nhân rung nhĩ. Khi độ lọc cầu thận giảm < 60 ml/ph là yếu tố nguy cơ độc lập tiên đoán đột quỵ và thuyên tắc mạch hệ thống. Điều trị chống đông với thuốc kháng vitamin K giảm có ý nghĩa nguy cơ đột quỵ hay huyết khối thuyên tắc mạch ở bệnh nhân bệnh thận mạn, tuy nhiên biến chứng chảy máu cũng tăng đáng kể. Do đó, khi điều trị cho những bệnh nhân này cần cân nhắc giữa lợi ích và nguy cơ. Nhiều bệnh nhân suy thận mức độ nhẹ đến trung bình được thu nhận vào các nghiên cứu của thuốc chống đông uống mới, thuốc được điều chỉnh giảm liều, độ lọc cầu thận được tính theo phương pháp Cockroft-Gault. Đối với bệnh nhân bệnh thận tiến triển, độ lọc cầu thận < 30 ml/ph, khuyến cáo không nên dùng thuốc kháng đông mới (theo khuyến cáo của Hội Tim mạch Châu Âu) [24]. Tương tự, cũng không nên sử dụng thuốc kháng đông mới cho bệnh nhân đang chạy thận nhân tạo định kỳ vì không có dữ liệu lâm sàng.
Thuốc kháng đông mới có thể là lựa chọn thích hợp cho bệnh nhân rung nhĩ có bệnh thận mạn mức độ nhẹ đến trung bình. Bệnh nhân uống thuốc kháng đông mới có tỷ lệ chảy máu do suy chức năng thận ít hơn so với thuốc kháng vitamin K [25-28]. Không có nghiên cứu so sánh nguy cơ chảy máu giữa các thuốc kháng đông uống mới ở bệnh nhân bệnh thận mạn. Đối với tất cả thuốc kháng đông mới, cần phải theo dõi sát chức năng thận vì tất cả các thuốc này ít nhiều đều có đào thải qua thận, đặc biệt với dabigatran, đào thải chủ yếu qua đường thận. Bệnh nhân chạy thận nhân tạo định kỳ, khi cần điều trị chống đông, nên dùng thuốc kháng vitamin K.
4.8 Làm gì nếu nghi ngờ quá liều kháng đông ở bệnh nhân không có biến chứng chảymáu, hay xét nghiệm đông máu nào gợi ý nguy cơ chảy máu?
Bệnh nhân uống thuốc kháng đông mới vượt quá liều khuyến cáo sẽ tăng nguy cơ chảy máu. Khi có quá liều, cần thiết phân biệt có hay không có biến chứng chảy máu. Nếu bệnh nhân mới vừa uống quá liều thuốc, có thể dùng ngay than hoạt để làm giảm hấp thu thuốc (liều than hoạt ở người lớn 30 – 50 g). Sau đó xét nghiệm đánh giá tình trạng đông máu ngay để đánh giá mức độ rối loạn đông máu và nguy cơ chảy máu. Hiện tại chưa có thuốc trung hòa hoạt tính của các thuốc kháng đông mới. Nếu thuốc có thời gian bán hủy trong huyết tương ngắn, không có chảy máu trên lâm sàng, có thể chờ đợi và theo dõi (wait-and-see) trong hầu hết các trường hợp. Trường hợp thấy cần phải điều chỉnh tích cực đông máu về bình thường, xem phần “Xử trí biến chứng chảy máu”.
4.9 Xử trí biến chứng chảy máu
Thuốc kháng đông uống mới chưa có thuốc trung hòa (antidote) nên việc khôi phục tình trạng đông máu còn hạn chế. Thuốc chống đông dư thừa trong huyết tương tiếp tục ức chế các yếu tố đông máu mới truyền vào. Mặt khác, một số nghiên cứu cho thấy biến chứng chảy máu do thuốc kháng đông mới, đặc biệt chảy máu nội sọ và chảy máu đe dọa tính mạng ít gặp hơn so với warfarin. Tuy nhiên, ngày càng có nhiều bệnh nhân bắt đầu sử dụng thuốc kháng đông mới nên biến cố chảy máu dự đoán cũng sẽ tăng lên. Khuyến cáo hiện nay về xử trí biến chứng chảy máu không chỉ dựa vào kinh nghiệm lâm sàng, mà còn dựa vào ý kiến các chuyên gia và các tiêu chí xét nghiệm (bảng 5). Do thời gian đào thải ngắn, thời gian là yếu tố quan trọng nhất làm mất tác dụng của thuốc kháng đông. Quan trọng phải hỏi bệnh nhân về thời gian giữa các liều dùng, thời điểm chính xác uống liều cuối cùng, các thuốc ảnh hưởng đến nồng độ thuốc trong huyết tương (Td bệnh nhân đang điều trị thuốc P-gp, bệnh thận mạn,..), và các yếu tố ảnh hưởng đến tình trạng cầm máu (Td dùng đồng thời thuốc chống kết tập tiểu cầu).
Dựa vào dữ liệu của một số ít nghiên cứu lâm sàng [29-31], truyền phức hợp prothrombin (Prothrombin Complex Concentrate – PCC) hoặc phức hợp prothrombin hoạt hóa (aPCC) nếu chảy máu đe dọa tính mạng cần phải cầm máu ngay. Vai trò của yếu tố VII hoạt hóa cần được đánh giá thêm. Chọn lựa phương pháp điều trị hiện nay dựa vào điều kiện sẵn có và kinh nghiệm của từng trung tâm. Cần có sự phối hợp giữa bác sĩ tim mạch, bác sĩ huyết học và bác sĩ hồi sức cấp cứu để cứu chữa người bệnh.
Bảng 5: Các tiếp cận có thể khi xử trí trường hợp chảy máu do thuốc kháng đông mới (TL 16)
|
|
Thuốc ức chế trực tiếp thrombin (dabigatran) |
Thuốc ức chế yếu tố Xa (apixaban, rivaroxaban, edoxaban) |
|
Chảy máu không đe dọa tính mạng |
§ Hỏi liều cuối và khoảng cách liều dùng § Ước lượng thời gian cầm máu trở về bình thường: – Chức năng thận bình thường: 12-24h – CrCl 50-80 ml/ph: 24 – 36h – CrCl 30-50 ml/ph: 36 – 48h – CrCl < 30 ml/ph: ≥48h § Duy trì thể tích nước tiểu § Cầm máu tại chỗ § Dịch truyền (cao phân tử nếu cần) § Truyền máu nếu cần § Truyền tiểu cầu (khi giảm TC< 60 x 109 /L hoặc bệnh lý tiểu cầu) § Huyết tương tươi đông lạnh khi cần tăng thể tích huyết tương (không phải để trung hòa tác dụng kháng đông) § Có thể cân nhắc dùng Transamic acid § Cân nhắc dùng desmopressin trong một số trường hợp đặc biệt (bệnh lý về đông máu hoặc bệnh lý về cầm máu) § Chạy thận nhân tạo (chứng cứ sơ bộ: – 65% sau 4 giờ § Lọc máu bằng than hoạt không có khuyến cáo (không có dữ liệu) |
§ Hỏi liều cuối và khoảng cách liều dùng § Ước lượng thời gian cầm máu trở về bình thường: 12 – 24h
§ Cầm máu tại chỗ § Dịch truyền (cao phân tử nếu cần) § Truyền máu nếu cần § Truyền tiểu cầu (khi giảm TC< 60 x 109 /L hoặc bệnh lý tiểu cầu) § Huyết tương tươi đông lạnh khi cần tăng thể tích huyết tương (không phải để trung hòa tác dụng kháng đông) § Có thể cân nhắc dùng Transamic acid § Cân nhắc dùng desmopressin trong một số trường hợp đặc biệt (bệnh lý về đông máu hoặc bệnh lý về cầmmáu)
|
|
Chảy máu đe dọa tính mạng |
– Tất cả các bước trên – Phức hợp prothrombin (PCC) 25 đvị/kg (có thể lặp lại 1 hoặc 2 lần) (không có chứng cứ lâm sàng) – Phức hợp Prothrombin hoạt hóa 50 EI/kg, tối đa 200 EI/kg/ngày: không có bằng chứng mạnh về lợi ích thêm vào so với PCC. Có thể xem xét trước PCC nếu sẳn có. – Yếu tố VII hoạt hóa (rVIIa: 90µg/kg): không chứng cứ về lợi ích + đắt tiền (chỉ có bằng chứng trên động vật) |
– Tất cả các bước trên – Phức hợp prothrombin (PCC) 25 đvị/kg (có thể lặp lại 1 hoặc 2 lần) (không có chứng cứ lâm sàng) – Phức hợp Prothrombin hoạt hóa 50 EI/kg, tối đa 200 EI/kg/ngày: không có bằng chứng mạnh về lợi ích thêm vào so với PCC. Có thể xem xét trước PCC nếu sẳn có. – Yếu tố VII hoạt hóa (rVIIa: 90µg/kg): không chứng cứ về lợi ích + đắt tiền (chỉ có bằng chứng trên động vật) |
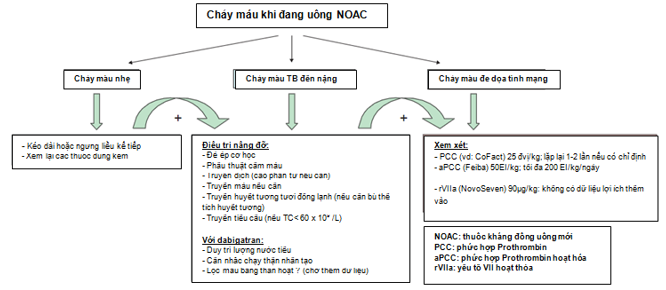
Hình 8: Sơ đồ hướng dẫn xử trí chảy máu ở bệnh nhân đang điều trị kháng đông mới (TL 32)
4.10 Chuẩn bị bệnh nhân can thiệp phẫu thuật hoặc cắt đốt theo chương trình
– Khi nào ngưng thuốc kháng đông mới?
Có khoảng 25% bệnh nhân điều trị kháng đông cần ngưng thuốc tạm thời trong vòng 2 năm điều trị. Các lý do ngưng thuốc như suy giảm chức năng thận, tuổi tác, tiền sử chảy máu, thuốc dùng chung hoặc cần phẫu thuật. Thời gian ngưng thuốc trước can thiệp phẫu thuật dựa vào chức năng thận và nguy cơ chảy máu của bệnh nhân, thay đổi tùy theo loại thuốc kháng đông khác nhau (bảng 6).
Những can thiệp rất ít nguy cơ chảy máu (Td: nhổ răng, hoặc mổ đục thủy tinh thể, glaucoma) có thể thực hiện lúc nồng độ thuốc ở đáy (12 giờ hoặc 24 giờ sau liều cuối, tùy thuộc vào uống 1 hay 2 lần trong ngày). Trên thực hành, có thể làm can thiệp 18 – 24 giờ sau liều cuối cùng, dùng lại 6 giờ sau, có nghĩa là bỏ 1 liều nếu bệnh nhân uống kháng đông mới ngày 2 lần. Bệnh nhân có chức năng thận bình thường, cần ngưng thuốc kháng đông mới 24 giờ trước thủ thuật có nguy cơ chảy máu ít, ngưng 48 giờ đối với phẫu thuật có nguy cơ chảy máu cao.
– Khi nào bắt đầu lại thuốc kháng đông mới?
Đối với thủ thuật đã được cầm máu hoàn toàn, có thể dùng lại kháng đông mới sau 6-8 giờ. Nhiều phẫu thuật, nếu cho lại thuốc kháng đông mới đủ liều trong vòng 48 – 72 giờ đầu, có thể gây chảy máu, hơn là lợi ích bảo vệ thuyên tắc từ tim. Nếu biến chứng chảy máu xảy ra, hiện chưa có thuốc trung hòa, có khi bệnh nhân cần phải can thiệp mổ lại. Đối với phẫu thuật cần bất động, cần dùng heparin trọng lượng phân tử thấp để phòng ngừa huyết khối tĩnh mạch sau phẫu thuật 6-8 giờ nếu đã cầm máu tốt. Ngược lại, thuốc kháng đông uống mới nên trì hoãn sau 48 -72 giờ đối với các thủ thuật xâm nhập (invasive procedure).
– Những cân nhắc khi làm thủ thuật cắt đốt rung nhĩ
Đối với bệnh nhân rung nhĩ thực hiện cắt đốt (thủ thuật cô lập các tĩnh mạch phổi), chỉ có dữ liệu về sử dụng dabigatran; những thuốc ức chế yếu tố Xa chưa có báo cáo nào được xuất bản. Nên theo đúng quy trình ngưng kháng đông, bắc cầu và dùng lại kháng đông theo khuyến cáo. Không nên rút ngắn thời gian ngưng thuốc kháng đông mới giai đoạn chu phẫu (peri-procedure) hoặc không dùng kháng đông bắc cầu vì không an toàn cho người bệnh, so sánh với điều trị thuốc kháng vitamin K liên tục và cắt đốt khi INR từ 2.0 đên 3.0. Cần quan tâm đến cả 2 biến chứng chảy máu và thuyên tắc từ tim.
Bảng 6: Liều thuốc cuối cùng trước khi can thiệp phẫu thuật chương trình (TL 16)
4.11 Bệnh nhân cần can thiệp phẫu thuật cấp cứu
Khi cần phẫu thuật cấp cứu, phải ngưng thuốc kháng đông mới. Phẫu thuật hoặc can thiệp cấp cứu nên được trì hoãn nếu có thể ít nhất 12 giờ, và lý tưởng là 24 giờ sau liều cuối cùng. Làm các xét nghiệm đánh giá đông máu thông thường (aPTT đối với thuốc ức chế trực tiếp thrombin; PT đối với thuốc ức chế trực tiếp yếu tố Xa), hay trắc nghiệm đông máu chuyên biệt (dTT đối với thuốc ức chế trực tiếp thrombin; chromogenic assay đối với thuốc ức chế trực tiếp yếu tố Xa), nếu có quan ngại về dược động của thuốc (Td: suy thận và/hoặc bệnh kèm theo). Chưa có nghiên cứu về chiến lược này, do đó không nên sử dụng thường qui.
4.12 Bệnh nhân rung nhĩ có kèm bệnh động mạch vành
Bệnh nhân rung nhĩ kèm bệnh động mạch vành thường gặp trên lâm sàng. Sự kết hợp này làm cho việc điều trị chống huyết khối thêm phức tạp, cũng như tăng có ý nghĩa tỷ lệ tử vong. Hiện tại, chưa đủ cơ sở dữ liệu hướng dẫn điều trị tối ưu trong thực hành lâm sàng, đặc biệt là khi phối hợp thuốc kháng vitamin K hoặc thuốc kháng đông uống mới với thuốc chống kết tập tiểu cầu mới (Td prasugrel, ticagrelor,…) trên bệnh nhân rung nhĩ có hội chứng mạch vành cấp. Chúng tôi chia ra 3 tình huống lâm sàng sau để có hướng dẫn chi tiết (bảng 7, 8 và 9): (a) điều trị hội chứng mạch vành cấp trên bệnh nhân rung nhĩ đang uống thuốc kháng đông mới; (b) điều trị bệnh nhân mới bị hội chứng mạch vành cấp (< 1 năm), giờ có rung nhĩ mới xuất hiện; và (c) rung nhĩ mới xuất hiện trên bệnh nhân có tiền sử bệnh động mạch vành nhưng không phải hội chứng mạch vành cấp trong vòng 1 năm, không đặt stent trần trong vòng 1 tháng, stent phủ thuốc trong vòng 6 tháng (bệnh động mạch vành mạn ổn định). Loại thuốc và mức độ kháng đông cũng như dùng một so với 2 thuốc chống kết tập tiểu cầu phối hợp với thuốc kháng đông mới, và thời gian sử dụng dựa trên từng cá thể, xét về nguy cơ huyết khối động mạch, nguy cơ thuyên tắc từ tim, và nguy cơ chảy máu. Do đó, chúng ta nên sử dụng các công cụ đánh giá nguy cơ cho người bệnh như thang điểm GRACE, CHA2DS2- VASc, và HAS-BLED. Đồng thời cập nhật các hướng dẫn mới để thay đổi điều trị cho phù hợp.
Bảng 7: Khuyến cáo ở bệnh nhân rung nhĩ đang điều trị thuốc kháng đông mới có hội chứng động mạch vành cấp
|
1. Tạm ngưng thuốc kháng đông mới lúc nhập viện 2. Bắt đầu ngay 2 thuốc chống kết tập tiểu cầu nếu bệnh nhân không quá gầy yếu và nguy cơ chảy máu không cao (chỉ dùng aspirin; trì hoãn dùng cả 2 thuốc chống kết tập tiểu cầu cho đến khi hiệu quả chống đông của thuốc chống đông mới được thải trừ hoàn toàn). Nếu bệnh nhân không dị ứng aspirin, không khuyến cáo dùng đơn trị clopidogrel trong giai đoạn cấp. 3. Aspirin liều thấp (150 – 300mg liều khởi đầu; 75 – 100 mg/ngày những ngày sau đó), kết hợp với thuốc ức chế receptor ADP được ưa chuộng hơn (ticagrelor hoặc prasugrel thích hợp hơn clopidogrel) 4. Nên bắt đầu thuốc kháng đông tiêm truyền khi hiệu quả kháng đông của thuốc kháng đông mới đã được thải trừ hoàn toàn. Fondaparinux được ưa chuộng hơn trên bệnh nhân hội chứng mạch vành cấp không ST chênh lên do nguy cơ chảy máu thấp. 5. Trong trường hợp nhồi máu cơ tim ST chênh lên (NMCTSTCL), can thiệp mạch vành tiên phát tốt hơn dùng tiêu sợi huyết (a) Nếu chỉ có điều trị tái tưới máu bằng thuốc tiêu sợi huyết; tránh dùng heparin không phân đoạn (UFH) hoặc enoxaparin cho đến khi thuốc kháng đông uống mới hết tác dụng hoàn toàn. 6. Trong hội chứng mạch vành cấp không ST chênh lên: (a) Nếu không khẩn cấp, nên trì hoãn can thiệp mạch vành đến khi hết hoàn toàn tác dụng của thuốc kháng đông uống mới. (b) Điều trị kháng đông xung quanh thời điểm can thiệp mạch vành tùy theo phác đồ thực hành tại cơ sở (chọn UHF hoặc bivalirudin) 7. Trong trường hợp can thiệp động mạch vành: (a) Nên chọn đường can thiệp ở động mạch quay để giảm thiểu nguy cơ chảy máu tại nơi tiêm chích (b) Nếu có thể và có chỉ định, nong mạch vành bằng bóng mà không đặt stent giảm đáng kể nhu cầu điều trị 3 thuốc chống huyết khối kéo dài (c) Sử dụng stent trần để giảm thiểu thời gian dùng 2 hoặc 3 thuốc chống huyết khối và thường được chọn lựa (d) Sử dụng thêm thuốc kháng đông tiêm truyền bất kể thời gian liều cuối của thuốc kháng đông uống mới (e) Bivalirudin thường được chọn lựa xung quanh thời điểm can thiệp (periprocedure) do thời gian bán hủy ngắn và nguy cơ chảy máu giảm. Ngưng thuốc ngay sau can thiệp mạch vành (f) Tránh dùng thuốc ức chế glycoprotein IIb/IIIa nếu không trong tình huống bắt buộc 8. Bệnh nhân cần tái tưới máu mạch vành (mở rộng), nên chọn phẫu thuật bắc cầu mạch vành để tránh nguy cơ dùng 3 thuốc chống huyết khối kéo dài. 9. Khi bắt đầu dùng lại thuốc kháng đông uống mới, nên cân nhắc giảm liều tùy theo nguy cơ chảy máu và nguy cơ huyết khối động mạch, và thời gian ngắn nhất cần thiết điều trị với 2 hoặc 3 thuốc chống huyết khối. 10. Thuốc ức chế tiểu cầu mới prasugrel và ticagrelor chưa được đánh giá khi dùng chung với thuốc kháng vitamin K hoặc thuốc kháng đông uống mới. Nên thận trọng chờ thêm nhiều dữ liệu trước khi phối hợp những thuốc này với thuốc kháng đông uống mới. |
Bảng 8: Khuyến cáo kháng đông cho bệnh nhân có hội chứng động mạch vành cấp gần đây (< 1 năm) có rung nhĩ mới khởi phát
|
1. Bệnh nhân có nguy cơ huyết khối động mạch thấp hoặc trung bình (GRACE < 118 điểm), dùng thuốc kháng vitamin K đơn trị liệu được xem xét sau 1- 3 tháng (hoặc 6 tháng với stent phủ thuốc), đặc biệt khi có nguy cơ chảy máu tăng (HAS-BLED ≥ 3) 2. Bệnh nhân có nguy cơ huyết khối động mạch cao (GRACE > 118 điểm), thêm một chống kết tập tiểu cầu (clopidogrel được ưa chuộng hơn) có thể cần thiết, đặc biệt khi nguy cơ chảy máu có thể chấp nhận được (HAS-BLED < 3) 3. Dùng 2 thuốc chống kết tập tiểu cầu mà không thêm thuốc kháng đông uống có thể là lựa chọn thay thế ở bệnh nhân có điểm số CHA2DS2-VASc thấp (nghĩa là ≤ 1) nhưng có nguy cơ huyết khối động mạch tồn dư cao (nghĩa là GRACE >118 điểm) 4. Nếu có chỉ định dùng thuốc kháng đông mới, nên chọn nhóm ức chế yếu tố Xa, bởi vì trong một quan sát nhỏ người ta thấy tăng nguy cơ nhồi máu cơ tim khi dùng dabigatran, nhưng điều này cần cân nhắc hiệu quả lâm sàng đạt được (không bị ảnh hưởng đến dabigatran) 5. Nếu có chỉ định dabigatran, nên dùng liều thấp (110 mg 2 lần/ngày) kết hợp với aspirin liều thấp hoặc clopidogrel 6. Rivaroxaban liều cực thấp (2.5 mg hoặc 5 mg ngày 2 lần) kết hợp với 2 thuốc chống kết tập tiểu cầu chưa được đánh giá trên bệnh nhân rung nhĩ, và hiện tại không được khuyến cáo |
Bảng 9: Khuyến cáo kháng đông ở bệnh nhân rung nhĩ mới khởi phát có bệnh động mạch vành mạn ổn định
|
1. Vì thuốc kháng vitamin K đơn độc tốt hơn aspirin sau hội chứng mạch vành cấp, nên điều trị thuốc chống đông mà không thêm thuốc chống kết tập tiểu cầu được coi là đủ cho hầu hết bệnh nhân rung nhĩ có bệnh động mạch vành ổn định. 2. Vì thuốc kháng đông mới có ưu điểm vượt trội hơn thuốc kháng vitamin K, có thể bảo vệ được bệnh nhân rung nhĩ có bệnh động mạch vành ổn định nên thuốc kháng đông mới có thể an toàn và hiệu quả thay thế cho thuốc kháng vitamin K. 3. Nhìn chung, không có tài liệu tham khảo khuyến cáo nên chọn loại thuốc kháng đông mới nào, mặc dù có vài lưu ý đến dabigatran (nhưng không ảnh hưởng đến lợi ích lâm sàng toàn bộ) 4. Nếu chọn dabigatran, dùng liều thấp hơn (110 mg 2 lần/ngày) kết hợp với aspirin liều thấp có lẽ là chọn lựa hợp lý (hoặc clopidogrel trong trường hợp dị ứng aspirin), đặc biệt ở bệnh nhân có nguy cơ huyết khối động mạch cao và nguy cơ chảy máu thấp. |
4.13 Sốc điện chuyển nhịp ở bệnh nhân đang điều trị thuốc kháng đông uống mới
Theo khuyến cáo hiện nay của Hội Tim mạch Châu Âu [19], bệnh nhân rung nhĩ > 48 giờ hoặc không xác định được thời điểm, khi chuyển nhịp cần uống thuốc kháng đông ít nhất 3 tuần, hoặc làm siêu âm tim qua thực quản loại trừ có huyết khối tiểu nhĩ. Sau khi chuyển nhịp, duy trì kháng đông thêm 4 tuần nữa. Không có nghiên cứu tiền cứu về tính an toàn khi dùng thuốc kháng đông mới ở bệnh nhân điều trị chuyển nhịp. Dựa vào kết quả nghiên cứu RE-LY, ROCKET-AF, và ARISTOLE thấy không có sự khác biệt về số đột quỵ hoặc thuyên tắc mạch hệ thống so với các nghiên cứu trước đây về điều trị chống đông, có hoặc không có hướng dẫn siêu âm tim qua thực quản [33-35]. Do không có xét nghiệm đánh giá được hiệu quả có thuốc kháng đông mới trên thực hành, bệnh nhân tuân thủ điều trị cũng khác nhau, nên bắt buộc phải hỏi bệnh nhân về cách uống thuốc trong tuần cuối cùng, và điền bảng trả lời câu hỏi gắn vào hồ sơ. Nếu bệnh nhân tuân thủ điều trị chắc chắn, có thể chuyển nhịp an toàn, nếu nghi ngờ nên làm siêu âm tim qua thực quản.
4.14 Xử trí bệnh nhân chảy máu nội sọ cấp hoặc đột quỵ do thiếu máu cục bộ khi đang uống thuốc kháng đông mới
– Giai đoạn cấp
Chưa có hướng dẫn điều trị cho bệnh nhân chảy máu nội sọ do thuốc kháng đông mới. Dựa theo xử trí chảy máu ở bệnh nhân đang uống warfarin, nếu bệnh nhân uống thuốc kháng đông mới có chảy máu nội sọ cấp hoặc chảy máu đang tiến triển nguy hiểm đến tính mạng cần phải điều chỉnh tình trạng đông máu ngay lập tức đến mức có thể (xem phần xử trí biến chứng chảy máu). Những phương thức điều trị này cần có thêm nghiên cứu lâm sàng để đánh giá tính hiệu quả và an toàn.
Đối với đột quỵ do thiếu máu cục bộ, theo khuyến cáo hiện tại, điều trị tiêu sợi huyết với rtPA không chỉ định ở bệnh nhân đang điều trị chống đông. Vì thời gian bán hủy của thuốc kháng đông mới từ 8 – 17 giờ, thuốc tiêu sợi huyết không thể cho trong vòng 48 giờ sau liều cuối cùng của thuốc kháng đông mới. Trong trường hợp không nhớ chắc thời điểm uống liều cuối cùng, nếu aPTT kéo dài (đối với dabigatran) hoặc PT dài (đối với thuốc ức chế yếu tố Xa), có nghĩa là bệnh nhân đang được chống đông và không nên dùng thuốc tiêu sợi huyết. Đối với những trường hợp đặc biệt như vậy, khi muốn sử dụng thuốc chống huyết khối đòi hỏi phải có trắc nghiệm chuyên biệt đáng tin cậy để đánh giá tình trạng đông máu trước. Nếu thuốc kháng đông mới được sử dụng trong vòng 48 giờ, và hoặc xét nghiệm đông máu bất thường, hoặc không sẵn có, nên dùng phương pháp cơ học để tái thông mạch máu. Tuy nhiên, cách này cũng chưa có nghiên cứu tiền cứu chứng minh.
– Sau giai đoạn cấp
Bệnh nhân có tiền sử chảy máu nội sọ tự phát chống chỉ định sử dụng thuốc kháng đông, nếu nguyên nhân gây chảy máu nội sọ không sửa chữa được. Dựa theo thuốc kháng vitamin K, thuốc kháng đông mới nên được bắt đầu lại 10 -14 ngày sau chảy máu nội sọ nếu nguy cơ thuyên tắc từ tim cao và nguy cơ chảy máu nội sọ mới thấp. Các yếu tố nguy cơ tiên đoán đột quỵ do thuyên tắc (tuổi, tăng huyết áp, tiền sử đột quỵ,..) cũng là yếu tố tiên đoán chảy máu nội sọ. Điều trị không dùng thuốc như cắt đốt rung nhĩ hoặc bít tiểu nhĩ là phương pháp được xem xét thay thế cho điều trị kháng đông lâu dài.
Đối với đột quỵ do thiếu máu cục bộ, tiếp tục thuốc kháng đông sau đột quỵ phụ thuộc vào kích thước vùng nhồi máu. Thiếu các nghiên cứu lâm sàng đánh giá việc dùng lại thuốc kháng đông. Một số quy luật đặt ra như ngày 1-3-6-12, nếu bệnh nhân bị cơn thoáng thiếu máu não, dùng lại kháng đông sau 1 ngày; nhồi máu não vùng nhỏ, không có di chứng thần kinh dùng lại kháng đông sau 3 ngày; nhồi máu vùng trung bình dùng lại kháng đông sau 6 ngày; nếu nhồi máu diện rộng do cả nhánh động mạch chi phối, không dùng kháng đông sớm trước 2 tuần (ngay cả 3 tuần). Nếu bệnh nhân điều trị kháng đông đầy đủ và đạt hiệu quả mà vẫn bị đột quỵ thì nên tìm thêm những nguyên nhân khác gây đột quỵ.
Sau cơn thoáng thiếu máu não hoặc thuyên tắc từ tim, điều trị thuốc kháng đông mới nên bắt đầu sớm khi có thể. Không cần điều trị bắc cầu trước. Aspirin không phải là chọn lựa thay thế nếu bệnh nhân rung nhĩ không sử dụng được thuốc kháng vitamin K để phòng ngừa huyết khối thuyên tắc. Thuốc ức chế yếu tố Xa, apixaban được chứng minh phòng ngừa đột quỵ tốt hơn aspirin [20].
4.15 Thuốc kháng đông uống mới so với thuốc kháng vitamin K ở bệnh nhân rung nhĩ có kèm bệnh ác tính
Bệnh nhân có bệnh ác tính thường tăng nguy cơ bị huyết khối thuyên tắc. Nhiều bệnh ung thư có tác động trực tiếp hoặc gián tiếp đến quá trình đông máu. Hơn nữa, điều trị ung thư có thể làm chảy máu tại chỗ ở vết thương (phẫu thuật), tổn thương mô (xạ trị), hoặc giảm hiệu quả chống huyết khối như giảm số lượng và chức năng tiểu cầu (hóa trị hoặc một số cách xạ trị). Có rất ít thử nghiệm có kiểm chứng về điều trị chống đông ở bệnh nhân rung nhĩ có bệnh ác tính. Các nghiên cứu về thuốc kháng đông mới đều loại ra những bệnh nhân có bệnh ung thư tiến triển. Điều trị chống đông cho bệnh nhân ung thư cần có sự bàn bạc giữa bác sĩ tim mạch và bác sĩ ung thư, xem xét ảnh hưởng của bệnh ung thư lên bệnh tật và tử vong, phương pháp điều trị đặc hiệu bệnh ung thư, ảnh hưởng của khối u và điều trị lên nguy cơ huyết khối thuyên tắc và chảy máu. Khi cần điều trị chống đông, nên sử dụng heparin hoặc thuốc kháng vitamin K hơn là thuốc kháng đông uống mới do ít kinh nghiệm lâm sàng về sử dụng các thuốc này, theo dõi được hiệu quả điều trị, và khôi phục đông máu khi cần thiết (thuốc kháng vitamin K và heparin không phân đoạn). Ở bệnh nhân rung nhĩ, đang điều trị ổn định với thuốc kháng đông mới, nay có thêm bệnh ác tính cần điều trị với thuốc ức chế tủy mức độ trung bình, có thể tiếp tục thuốc kháng đông mới. Khi bệnh nhân có kế hoạch hóa trị ức chế tủy hoặc xạ trị nên cân nhắc giảm liều hoặc tạm ngưng thuốc kháng đông mới, và/hoặc theo dõi sát công thức máu (bao gồm tiểu cầu), chức năng gan, chức năng thận, khám lâm sàng tìm dấu hiệu chảy máu. Bảo vệ dạ dày với thuốc ức chế bơm proton hoặc thuốc ức chế H2 nên chỉ định ở tất cả bệnh nhân điều trị chống đông.
Bài liên quan:
{article 967}{link}- {title}{/link}{/article}
Tài liệu tham khảo:
1. Konkle BA et al. Hemostasis, Thrombosis, Fibrinolysis and Cardiovascular Disease. In Braundwalds Heart Disease ed by Libby P, Bonow RO, Mann DL, Zipes DP. Saunders Elsevier 2008th ed, p. 2049-2075.
2. Vedantham V, Olgin JE, et al. Atrial Fibrillation. In: Cardiology: An Illustrated Texbook, ed by Chatterjee K, Anderson M, et al. Jaypee Brothers 2013 ed, p 647-664.
3. Weitz JI, et al. New Antithrombotic Drugs: antithrombotic therapy and prevention of thrombosis. Chest 2012; 141: ed 120s- e151s.
4. You JJ, Singer DE, Howard PA, et al. Antithrombotic Therapy for Atrial Fibrillation: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Giudelines. Chest 2012;141;e531S-e575S.
5. Petersen P, Boysen G, Godtfredsen J, Andersen ED, Andersen B. Placebo- controlled, randomised trial of warfarin and aspirin for prevention of thromboembolic complications in chronic atrial fibrillation. The Copenhagen AFASAK study. Lancet. 1989; 1(8631):175-179
6. The Boston Area Anticoagulation Trial for Atrial Fibrillation Invastigators. The effect of low dose warfain on the risk of stroke in patients with nonrheumatic atrial fibrillation. N Engl J Med. 1990; 323 (22): 1505-1511
7. Connolly SJ, Laupacis A, Gent M, Roberts RS, Cairns JA, Joyner C. Canadian Atrial Fibrillation Anticoagulation (CAFA) Study. J Am Coll Cardiol. 1991;18(2):349-355
8. Stroke Prevention in Atrial Fibrillation Study. Final resulrs. Circulation. 1991; 84 (2): 527-539
9. Ezekowitz MD, Bridgers SL, James KE, et al; Veterans Affairs Stroke Prevention in Nonrheumatic Atrial Fibrillation Investigators. Warfarin in the prevention of stroke associated with nonrheumatic atrial fibrillation. N Engl J Med. 1992; 327 (20):1406-1412
10. EAFT (European Atrial Fibrillation Trial) Study Group. Secondary prevention in non-rheumatic atrial fibrillation after transient ischaemic attack or minor stroke. Lancet. 1993; 342(8882): 1255-1262
11. Connolly S, Pogue J, Hart R, et al; ACTIVE. Writing Group of the ACTIVE Investigators. Clopidogrel plus aspirin versus oral anticoagulation for atrial fibrillation in the Atrial fibrillation of Vascular Events (ACTIVE W): a randomised controlled trial. Lancet. 2006; 367 (9526):1903-1912
12. Connolly S, Pogue J, Hart RG, et al; ACTIVE Investigators. Effect of clopidogrel added to aspirin in patients with atrial fibrillation. N Engl J Med. 2009; 360 (20): 2066-2078
13. Connolly SJ, Ezekowitz MD, Yusuf S, et al; RE-LY Steering Committee and Investigators. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med. 2009; 361 (12):1139-1151.
14. Patel MR, Mahaffey KW, Garg J, et al; ROCKET AF Investigators. Rivaroxaban versus warfain in nonvalvular atrial fibrillation. N Engl J Med. 2011; 365 (10): 883-891
15. Granger CB, Alexander JH, McMurray JJ, et al; ARISTOTLE Committees and Investigators. Apixaban versus warfarin in patients with atrial fibrillation. N Engl J Med. 2011; 365 (11): 981-992
16. Heidbuchel H, Verhamme P, Alings M, et al. EHRA Practical Guide on the Use of New Oral Anticoagulants in Patients With Non-valvular Atrial Fibrillation. Eur Heart J. 2013;34(27):2094-2106.
17. Van Ryn J, Stangier J, Haertter S, Liesenfeld KH, Wienen W, Feuring M, Clemens A. Dabigatran etexilate—a novel, reversible, oral direct thrombin inhibitor: interpretation of coagulation assays and reversal of anticoagulant activity. Thromb Haemost 2010;103:1116–1127.
18. Van Ryn J, Baruch L, Clemens A. Interpretation of point-of-care INR results in patients treated with dabigatran. Am J Med 2012;125:417–420.
19. Camm AJ, Kirchhof P, Lip GY, Schotten U, Savelieva I, Ernst S, Van Gelder IC, Al-Attar N, Hindricks G, Prendergast B, Heidbuchel H, Alfieri O, Angelini A, Atar D, Colonna P, De Caterina R, De Sutter J, Goette A, Gorenek B, Heldal M, Hohloser SH, Kolh P, Le Heuzey JY, Ponikowski P, Rutten FH, Vahanian A, Auricchio A, Bax J, Ceconi C, Dean V, Filippatos G, Funck-Brentano C, Hobbs R, Kearney P, McDonagh T, Popescu BA, Reiner Z, Sechtem U, Sirnes PA, Tendera M, Vardas PE, Widimsky P, Agladze V, Aliot E, Balabanski T, Blomstrom-Lundqvist C, Capucci A, Crijns H, Dahlof B, Folliguet T, Glikson M, Goethals M, Gulba DC, Ho SY, Klautz RJ, Kose S, McMurray J, Perrone Filardi P, Raatikainen P, Salvador MJ, Schalij MJ, Shpektor A, Sousa J, Stepinska J, Uuetoa H, Zamorano JL, Zupan I. Guidelines for the management of atrial fibrillation: the Task Force for the Management of Atrial Fibrillation of the European Society of Cardiology (ESC). Europace 2010; 12:1360–1420.
20. Lahaye SA, Gibbens SL, Ball DG, Day AG, Olesen JB, Skanes AC. A clinical decision aid for the selection of antithrombotic therapy for the prevention of stroke due to atrial fibrillation. Eur Heart J 2012;33:2163–71.
21. Connolly SJ, Eikelboom J, Joyner C, Diener HC, Hart R, Golitsyn S, Flaker G, Avezum A, Hohnloser SH, Diaz R, Talajic M, Zhu J, Pais P, Budaj A, Parkhomenko A, Jansky P, Commerford P, Tan RS, Sim KH, Lewis BS, Van Mieghem W, Lip GY, Kim JH, Lanas-Zanetti F, Gonzalez-Hermosillo A, Dans AL, Munawar M, O’Donnell M, Lawrence J, Lewis G, Afzal R, Yusuf S. Apixaban in patients with atrial fibrillation. N Engl J Med 2011;364:806–817.
22. Dans AL, Connolly SJ, Wallentin L, Yang S, Nakamya J, Brueckmann M, Ezekowitz M, Oldgren J, Eikelboom JW, Reilly PA, Yusuf S. Concomitant use of antiplatelet therapy with dabigatran or warfarin in the Randomized Evaluation of Long-term Anticoagulation Therapy (RE-LY) trial. Circulation 2013;127:634–40.
23. Alexander JH, Lopes RD, James S, Kilaru R, He Y, Mohan P, Bhatt DL, Goodman S, Verheugt FW, Flather M, Huber K, Liaw D, Husted SE, Lopez-Sendon J, De Caterina R, Jansky P, Darius H, Vinereanu D, Cornel JH, Cools F, Atar D, Leiva-Pons JL, Keltai M, Ogawa H, Pais P, Parkhomenko A, Ruzyllo W, Diaz R, White H, Ruda M, Geraldes M, Lawrence J, Harrington RA,Wallentin L. Apixaban with antiplatelet therapy after acute coronary syndrome. N Engl J Med 2011;365: 699–708.
24. Camm AJ, Lip GY, De Caterina R, Savelieva I, Atar D, Hohnloser SH, Hindricks G, Kirchhof P, Bax JJ, Baumgartner H, Ceconi C, Dean V, Deaton C, Fagard R, Funck-Brentano C, Hasdai D, Hoes A, Knuuti J, Kolh P, McDonagh T, Moulin C, Popescu BA, Reiner Z, Sechtem U, Sirnes PA, Tendera M, Torbicki A, Vahanian A, Windecker S, Vardas P, Al-Attar N, Alfieri O, Angelini A, Blomstrom-Lundqvist C, Colonna P, De Sutter J, Ernst S, Goette A, Gorenek B, Hatala R, Heidbuchel H, Heldal M, Kristensen SD, Le Heuzey JY, Mavrakis H, Mont L, Filardi PP, Ponikowski P, Prendergast B, Rutten FH, Schotten U, Van Gelder IC, Verheugt FW. 2012 focused update of the ESC Guidelines for the management of atrial fibrillation: an update of the 2010 ESC Guidelines for the management of atrial fibrillation * Developed with the special contribution of the European Heart Rhythm Association. Eur Heart J 2012;33:2719–2747.
25. Hohnloser SH, Hijazi Z, Thomas L, Alexander JH, Amerena J, Hanna M, Keltai M, Lanas F, Lopes RD, Lopez-Sendon J, Granger CB,Wallentin L. Efficacy of apixaban when compared with warfarin in relation to renal function in patients with atrial fibrillation: insights from the ARISTOTLE trial. Eur Heart J 2012;33:2821–2830.
26. Fox KA, Piccini JP, Wojdyla D, Becker RC, Halperin JL, Nessel CC, Paolini JF, Hankey GJ, Mahaffey KW, Patel MR, Singer DE, Califf RM. Prevention of stroke and systemic embolism with rivaroxaban compared with warfarin in patients with non-valvular atrial fibrillation and moderate renal impairment. Eur Heart J 2011;32:2387–2394.
27. Eikelboom JW, Wallentin L, Connolly SJ, Ezekowitz M, Healey JS, Oldgren J, Yang S, Alings M, Kaatz S, Hohnloser SH, Diener HC, Franzosi MG, Huber K, Reilly P, Varrone J, Yusuf S. Risk of bleeding with 2 doses of dabigatran compared with warfarin in older and younger patients with atrial fibrillation: an analysis of the randomized evaluation of long-term anticoagulant therapy (RE-LY) trial. Circulation 2011;123:2363–2372.
28. Connolly SJ, Ezekowitz MD, Yusuf S, Eikelboom J, Oldgren J, Parekh A, Pogue J, Reilly PA, Themeles E, Varrone J, Wang S, Alings M, Xavier D, Zhu J, Diaz R, Lewis BS, Darius H, Diener HC, Joyner CD, Wallentin L. Dabigatran vs. warfarin in patients with atrial fibrillation. N Engl J Med 2009;361:1139–1151.
29. Marlu R, Hodaj E, Paris A, Albaladejo P, Crackowski JL, Pernod G. Effect of nonspecific reversal agents on anticoagulant activity of dabigatran and rivaroxaban. A randomised crossover ex vivo study in healthy volunteers. Thromb Haemost 2012; 108:217–224.
30. Escolar G, Arellano-Rodrigo E, Reverter JC, Villalta J, Sanz V, Molina P, Diaz-Ricart M, Galan AM. Reversal of apixaban induced alterations of hemostasis by different coagulation factor concentrates: studies In Vitro with circulating human blood. AHA Emerging Science Series, June 20, 2012. Circulation 2012; 126:520–521 (Abstract).
31. van Ryn J, Ruehl D, Priepke H, Hauel N, Wienen W. Reversibility of the anticoagulant effect of high doses of the direct thrombin inhibitor dabigatran, by recombinant factor VIIa or activated prothrombin complex concentrate. Haematologica 2008;93(Suppl. 1):148.
32. Olesen JB, Lip GYH, Kamper A-L, Hommel K, Kober L, Lane DA, Lindhardsen J, Gislason GH, Torp-Pedersen C. Stroke and bleeding in atrial fibrillation with chronic kidney disease. N Engl J Med 2012;367:625–635.
33. Nagarakanti R, Ezekowitz MD, Oldgren J, Yang S, Chernick M, Aikens TH, Flaker G, Brugada J, Kamensky G, Parekh A, Reilly PA, Yusuf S, Connolly SJ. Dabigatran vs. warfarin in patients with atrial fibrillation: an analysis of patients undergoing cardioversion. Circulation 2011;123:131–136.
34. Flaker G, Lopes R, Al-Khatib S, Hermosillo A, Thomas L, Zhu J, Ruzyllo W, Mohan P, Granger C. Apixaban and warfarin are associated with a low risk of stroke following cardioversion for AF: results from the ARISTOTLE Trial. Eur Heart J 2012;33(Abstract Supplement):686.
35. Piccini JP, Stevens S. Outcomes following cardioversion and atrial fibrillation ablation in patients treated with rivaroxaban and warfarin in the ROCKET-AF trial. Circulation 2012;126:(Abstract Supplement, Abstract A19281).







