1. Thực trạng điều trị Rối loạn lipid máu hiện nay
Đã có rất nhiều thử nghiệm lâm sàng chứng tỏ lợi ích rõ ràng của việc kiểm soát tốt LDL-C tùy thuộc vào nguy cơ tim mạch nền tảng của người bệnh và mức giảm LDL-C đạt được. Có thể nói rằng, hiệu quả bảo vệ người bệnh
GS. TS. BS Đặng Vạn Phước
1. Thực trạng điều trị Rối loạn lipid máu hiện nay
Đã có rất nhiều thử nghiệm lâm sàng chứng tỏ lợi ích rõ ràng của việc kiểm soát tốt LDL-C tùy thuộc vào nguy cơ tim mạch nền tảng của người bệnh và mức giảm LDL-C đạt được. Có thể nói rằng, hiệu quả bảo vệ người bệnh trước các biến cố tim mạch liên quan đến xơ vữa thực chất được đánh giá qua mức LDL-C giảm được hay cơ hội đạt được LDL-C mục tiêu trong suốt quá trình điều trị. Thực vậy, phân tích tổng hợp mới nhất CTT (Cholesterol Treatment Trialists), thực hiện vào năm 2010 trên 26 thử nghiệm lâm sàng với 170000 bệnh nhân, chính là bằng chứng chắc chắn nhất minh họa rõ nét cho hiệu quả đó. Với mỗi 1mmol/L LDL-C giảm được sẽ giúp giảm 10% tỉ lệ tử vong chung (RR 0.9, p<0.0001), giảm 20% tỉ lệ tử vong do bệnh mạch vành (RR 0.8, p<0.0001), giảm 24% tỉ lệ các biến cố mạch vành chính (RR 0.76, p<0.0001) và giảm 15% tỉ lệ các biến cố đột quỵ (RR 0.85, p<0.0001). Như vậy, những phát hiện từ phân tích tổng hợp CTT một lần nữa đã khẳng định rằng LDL-C vẫn chính là mục tiêu điều trị nền tảng. Trên mỗi 1 mmol/L LDL-C giảm được sẽ giúp giảm các biến cố tim mạch chính khoảng 20% và có đủ bằng chứng để cho thấy rằng với 2 – 3 mmol/L LDL-C giảm được sẽ giúp giảm đến 40 – 50% nguy cơ.1
Bằng chứng từ các thử nghiệm lâm sàng và kết quả từ các phân tích tổng hợp đã được hiện thực hóa để đi vào thực hành lâm sàng. Theo đó, các khuyến cáo điều trị đã ra đời nhằm hướng dẫn bác sĩ lâm sàng, từ tổng quát đến chuyên khoa, cụ thể hóa công tác điều trị sao cho hiệu quả và an toàn nhất. Từ 2001 đến nay, tại Việt Nam, hướng dẫn của Chương trình Giáo dục Cholesterol Quốc gia Hoa Kỳ (National Cholesterol Education Program – Adult Treatment Panel III) với bản cập nhật gần đây nhất vào năm 2004 được áp dụng phổ biến nhất trong thực hành lâm sàng. Theo hướng dẫn này, kim chỉ nam cho việc điều trị rối loạn lipid máu xoay quanh mục tiêu LDL-C cần phải đạt với: (1) bệnh nhân có nguy cơ cao (bệnh mạch vành hoặc nguy cơ tương đương bệnh mạch vành và các trường hợp có nguy cơ bệnh mạch vành trong 10 năm tới > 20%) là < 100 mg/dL, trong đó khuyến khích LDL-C mục tiêu đạt < 70 mg/dL nếu có nguy cơ rất cao (bệnh mạch vành có kèm theo nhiều yếu tố nguy cơ chính, hội chứng chuyển hóa, hội chứng mạch vành cấp); (2) bệnh nhân có nguy cơ cao trung bình (ít nhất 2 yếu tố nguy cơ chính với nguy cơ bệnh mạch vành trong 10 năm tới là 10-20%) là < 130 mg/dL, khuyến khích LDL-C mục tiêu đạt < 100 mg/dL; và (3) bệnh nhân có nguy cơ trung bình hoặc thấp là < 130 hoặc 160 mg/dL.2
Nhìn chung khuyến cáo điều trị không thiếu và không phải quá phức tạp để vận dụng vào thực hành lâm sàng. Nhưng thực tế thì việc điều trị đạt mục tiêu LDL-C còn khá thấp. Có khá nhiều bằng chứng từ các nước phương Tây cho thấy điều này. Nghiên cứu CEPHEUS Pan-Europe ở 8 nước khu vực châu Âu năm 2010 (CEntralized Pan-European survey on tHE Undertreatment of hypercholeSterolemia)3 phát hiện hơn 45% bệnh nhân đang được điều trị bằng thuốc hạ lipid máu không đạt mục tiêu LDL-C. Tương tự, nghiên cứu L-TAP 2 năm 2009 tại Hoa Kỳ cũng cho thấy chỉ có 30% bệnh nhân ở nhóm nguy cơ rất cao (bệnh mạch vành có kèm ít nhất 2 yếu tố nguy cơ chính khác) đạt mục tiêu LDL-C < 70 mg/dL.4 Vậy tình hình điều trị ở các nước châu Á thì như thế nào? Đối với các nước châu Á, bằng chứng về tình hình kiểm soát lipid máu còn khá ít ỏi. Thực trạng điều trị rối loạn lipid máu ở khu vực này hiện nay có lẽ được phản ánh rõ nhất qua 2 nghiên cứu REALITY-Asia và CEPHEUS Pan-Asia. Tuy có cỡ mẫu tương đối nhỏ (n=2622) và chỉ khảo sát ở dạng hồi cứu trên những bệnh nhân trưởng thành có tăng cholesterol máu đơn trị liệu với statin, nhưng REALITY-Asia cũng đã phát hiện chỉ có 48% bệnh nhân đạt LDL-C mục tiêu theo NCEP ATP 3.5 Với quy mô lớn hơn nhiều, CEPHEUS Pan-Asia công bố vào đầu năm 2011 là một nghiên cứu điều tra cắt ngang, tiến cứu, đa quốc gia, tiến hành tại 405 trung tâm ở 8 nước khu vực châu Á (Hàn Quốc, Hong Kong, Đài Loan, Thái Lan, Philipines, Indonesia, Malaysia và Việt Nam), thực hiện trên những bệnh nhân trưởng thành có tăng cholesterol máu với ≥2 yếu tố nguy cơ chính và đang được điều trị bằng thuốc hạ lipid máu ít nhất 3 tháng. Dân số nghiên cứu bao gồm 8064 bệnh nhân và 501 bác sĩ, trong đó Việt Nam có 847 bệnh nhân và 98 bác sĩ tham gia nghiên cứu. Những phát hiện từ nghiên cứu này rất thiết thực đối với vấn đề kiểm soát bệnh lý tim mạch không chỉ riêng tại các quốc gia tham gia nghiên cứu mà còn cho toàn thể khu vực châu Á nói chung, nơi mà gánh nặng bệnh lý tim mạch đang thực sự rất lớn. Kết quả cho thấy chỉ có 49,1% bệnh nhân đạt được LDL-C mục tiêu (tức là còn 50% bệnh nhân đang được điều trị không đạt LDL-C mục tiêu). Tỉ lệ đạt LDL-C mục tiêu trong phòng ngừa tiên phát là 51,2% và trong phòng ngừa thứ phát là 48,7%. Mức nguy cơ càng cao thì tỉ lệ đạt được mục tiêu LDL-C càng thấp (chỉ có 34.9% bệnh nhân có nguy cơ rất cao đạt được mục tiêu LDL-C). Tính trên từng quốc gia, Hong Kong có tỉ lệ đạt LDL-C mục tiêu cao nhất (82.9%) và Indonesia là quốc gia có tỉ lệ đạt LDL-C mục tiêu thấp nhất (31.3%). Việt Nam có tỉ lệ đạt LDL-C mục tiêu là 40.1% và tính trong từng nhóm nguy cơ rất cao, nguy cơ cao, nguy cơ trung bình và nguy cơ thấp thì tỉ lệ đạt LDL-C mục tiêu tại Việt Nam lần lượt là 27.6%, 45.6%, 63.3% và 57.1%. Rõ ràng, vẫn còn một tỉ lệ cao bệnh nhân tăng cholesterol máu đang được điều trị bằng thuốc hạ lipid máu ở các nước châu Á chưa đạt mục tiêu LDL-C được khuyến cáo. Và một cảnh báo rất quan trọng đó là nguy cơ tim mạch nền tảng của bệnh nhân càng cao thì tỉ lệ đạt mục tiêu càng thấp mà những bệnh nhân này có nhiều khả năng sẽ bị các biến cố tim mạch nặng.6
2. Khuyến cáo điều trị rối loạn lipid máu ESC/EAS 2011 7,8
Trong nỗ lực tối ưu hóa việc điều trị và phòng ngừa các bệnh lý tim mạch, nhiều khuyến cáo cũng như hướng dẫn đã được công bố và đưa vào ứng dụng trong thực tế. Tuy nhiên, kế từ bản cập nhật của NCEP ATP 3 vào năm 2004 cho đến nay, gần như không có một khuyến cáo cũng như hướng dẫn chuyên biệt nào dành riêng cho điều trị rối loạn lipid máu được ban hành dù tình hình điều trị thực tế đã có nhiều thay đổi cũng như đã có thêm nhiều thử nghiệm lâm sàng và phân tích tổng hợp được thực hiện. Ở châu Âu, đa số các hướng dẫn về điều trị rối loạn lipid máu đều lồng ghép trong các khuyến cáo chung về phòng ngừa bệnh tim mạch và NCEP ATP 3 không thực sự thỏa mãn nhu cầu của các nhà lâm sàng châu Âu vì cơ sở dữ liệu xây dựng khuyến cáo không thực sự đại diện cho dân số châu Âu nói chung. Mặt khác, ở thời điểm hiện nay, NCEP ATP 3 đã cho thấy một vài điểm không còn thích hợp, đó chính là mục tiêu điều trị LDL-C cần phải thay đổi sau gần 10 năm tồn tại, những hướng dẫn điều trị rối loạn lipid máu trong phòng ngừa tiên phát vẫn chưa được đề cập nhiều và nhất là thiếu các hướng dẫn điều trị cho các bệnh cảnh lâm sàng khác nhau.
Ngày 16 Tháng 6 năm 2011, hướng dẫn điều trị chuyên biệt cho rối loạn lipid máu của liên hiệp các nước châu Âu đã ra đời dưới sự biên soạn phối hợp lần đầu tiên giữa 2 hiệp hội châu Âu: hiệp hội tim mạch (ESC) và hiệp hội xơ vữa động mạch (EAS).7,8 Ngay sau đó, hướng dẫn điều trị này đã được trình bày tại phiên họp chính của 2 kỳ hội nghị EAS vào tháng 7/2011 và ESC vào tháng 8/2011. Bài viết này không nhằm mục đích mô tả chi tiết nội dung của hướng dẫn mới (đã được đăng trên Chuyên đề tim mạch học số tháng 10 và 11) mà chỉ nêu những điểm nổi bật của hướng dẫn điều trị này so với các hướng dẫn trước đây, chính là:
- Nhấn mạnh tầm quan trọng của việc đánh giá toàn diện yếu tố nguy cơ tim mạch và khẳng định xơ vữa động mạch là một bệnh lý đa yếu tố nguy cơ. Từ đó, khuyến cáo này hướng dẫn sử dụng thang điểm SCORE là nền tảng trong đánh giá tầm soát nguy cơ tim mạch.
- Xác định các mục tiêu điều trị chặt chẽ hơn dựa trên bằng chứng từ các thử nghiệm lâm sàng và phân tích tổng hợp được công bố trong khoảng thời gian từ sau năm 2004 đến nay.
- Vai trò nền tảng của việc thay đổi lối sống cho tất cả mọi đối tượng nguy cơ cùng với hướng dẫn về chế độ ăn thực tiễn và dễ ứng dụng hơn.
- Hướng dẫn điều trị trên những đối tượng chuyên biệt.
2.1 Đánh giá toàn diện nguy cơ tim mạch và xác định mục tiêu điều trị 7,8
Theo hướng dẫn mới này, điều trị rối loạn lipid máu nên đặt trong bối cảnh chung của toàn bộ các nguy cơ tim mạch. Thang điểm SCORE được đề xuất là thang điểm tiêu chuẩn dành cho các nước châu Âu vì được xây dựng căn cứ vào ngân hàng dữ liệu các nghiên cứu tiến cứu trên dân số châu Âu. SCORE được dùng để tầm soát và phân tầng nguy cơ tim mạch cho tất cả các cá thể khỏe mạnh trưởng thành không có biểu hiện lâm sàng hay tiền lâm sàng và không thuộc nhóm nguy cơ rất cao. Đối với những bệnh nhân trẻ tuổi hoặc trung niên, một bảng hiệu chỉnh nguy cơ tương đối cũng đã được đưa vào nhằm đánh giá cho những đối tượng có thể có nguy cơ tuyệt đối thấp nhưng có nguy cơ tương đối lại cao.
Cholesterol toàn phần được khuyến cáo dùng để đánh giá nguy cơ nhưng không phải là mục tiêu điều trị. Trong khi đó, mục tiêu điều trị nền tảng vẫn chính là LDL-C. Điều trị LDL-C là mục tiêu ưu tiên bước một. Các mức mục tiêu điều trị của LDL-C được xác định căn cứ trên phân tầng nguy cơ theo thang điểm SCORE và được chỉ định cụ thể như sau:
- <1.8 mmol/L (70 mg/dL) và/hoặc giảm tối thiểu 50% so với trị số LDL-C nền nếu không đạt được đến mục tiêu này cho những đối tượng nguy cơ rất cao
- <2.5 mmol/L (100 mg/dL) cho đối tượng nguy cơ cao
- <3.0 mmol/L (115 mg/dL) cho đối tượng nguy cơ trung bình
Rõ ràng là so với NCEP ATP 3 cập nhật vào năm 2004, mục tiêu điều trị trong hướng dẫn ESC/EAS 2011 được khuyến cáo nghiêm nhặt hơn, không còn là mục tiêu chọn lựa nữa mà là được chỉ định cụ thể. Các mục tiêu <70 mg/dL, <100 mg/dL và nhất là <115 mg/dL cho đối tượng nguy cơ trung bình thực sự là những mục tiêu mới khá chặt chẽ và đòi hỏi phải được điều trị tích cực.
Non-HDL cholesterol và ApoB là các mục tiêu điều trị thứ phát sau LDL-C, đặc biệt trên những bệnh nhân đái tháo đường type 2, hội chứng chuyển hóa hoặc rối loạn lipid máu hỗn hợp. Mục tiêu điều trị đối với non-HDL cholesterol cao hơn mục tiêu LDL-C 0.8 mmol/L (30 mg/dL) trên từng phân nhóm nguy cơ. Đối với ApoB, mục tiêu điều trị được xác định là <80 mg/dL và <100 mg/dL tương ứng trên đối tượng bệnh nhân nguy cơ cao và rất cao.
Khuyến cáo của ESC/EAS 2011 không xác định ngưỡng giá trị mục tiêu cho HDL-C và triglyceride. Giáo sư Guy de Backer, một thành viên trong Ủy ban soạn thảo thuộc Viện trường Ghent – Bỉ, đã nhận xét rằng “Dù Ủy ban soạn thảo luôn nhận thức tầm quan trọng của các thông số này đối với nguy cơ tim mạch chung, nhưng hiện tại vẫn không có đủ bằng chứng thuyết phục từ các thử nghiệm lâm sàng để có thể khuyến cáo mục tiêu chuyên biệt cho các thông số này. Vì lẽ đó, các thông số này hiện vẫn chỉ là các mục tiêu điều trị thứ phát”. HDL-C đã được tích hợp vào thang điểm SCORE nhằm phân tầng chính xác hơn do không thể chối cãi tác động của HDL trên nguy cơ tim mạch. HDL-C thấp đã được đề xuất là một yếu tố tiên đoán mạnh, độc lập và đảo ngược nguy cơ tiến triển xơ vữa cũng như bệnh tim mạch. Không những thế, mức giảm nguy cơ tim mạch liên quan đến HDL-C đặc biệt rõ rệt khi đạt được trên khoảng 25 – 45 mg/dL. Khuyến cáo ESC/EAS 2011 cũng đã tán thành phát hiện từ phân tích tổng hợp của Stephen Nicholls thực hiện trên 4 thử nghiệm lâm sàng khảo sát tiển triển xơ vữa động mạch bằng IVUS. Theo đó, việc tăng HDL-C ≥7.5% đồng thời giảm LDL-C <80mg/dL so với mức nền là những yêu cầu tối thiểu nhằm đạt được hiệu quả thoái triển mảng xơ vữa. Tuy nhiên, sau khi đánh giá và xem xét, cho đến hiện nay y học bằng chứng chỉ đồng thuận giá trị tiên đoán nguy cơ tim mạch độc lập của HDL-C, vẫn chưa có những bằng chứng trực tiếp cho thấy việc tăng HDL-C dẫn đến phòng ngừa bệnh tim mạch. Mặc dù nghiên cứu AIM HIGH gần đây không cho thấy kết quả như mong muốn nhưng vấn đề phòng ngừa tim mạch của HDL-C hiện vẫn còn đang được khảo sát trong các nghiên cứu như dal-OUTCOMES, HPS2-THRIVE và REVEAL.
2.2 Hướng dẫn điều trị rối loạn lipid máu ESC/EAS 2011 7,8
Hướng dẫn ESC/EAS 2011 đã cung cấp 1 bảng khuyến cáo tóm tắt rất quan trọng và khá chi tiết về chiến lược điều trị theo các mức LDL-C và phân tầng nguy cơ tim mạch, trong đó có bao gồm cả mức độ tin cậy đối với các khuyến cáo này.
Từ bảng này cho thấy, thay đổi lối sống chính là nền móng của toàn bộ chiến lược điều trị. Thực vậy, hướng dẫn 2011 này đã làm mới và nhấn mạnh lại tầm quan trọng tiên quyết của biện pháp thay đổi lối sống bao gồm chế độ ăn và tập luyện thể dục. Giáo sư Gabriele Riccardi, Viện trường Università degli Studi of Naples – Federico II ở Napoli – Ý, thành viên Ủy ban soạn thảo, phát biểu rằng “Vai trò của dinh dưỡng trong phòng ngừa bệnh tim mạch và hiệu quả của chế độ ăn kiêng trong rối loạn lipid máu đã được xem xét và đánh giá trên phạm vi rất rộng. Thay đổi lối sống là trụ cột của chiến lược điều trị và cũng rất thích hợp khi tính trên phương diện kinh tế”. Hướng dẫn cũng đã cung cấp những thông tin về chức năng của các loại thực phẩm, mức độ tin cậy và bằng chứng trong việc sử dụng các loại thực phẩm đó. Một điểm tương đối khác của hướng dẫn này so với các hướng dẫn trước đây là không đưa ra những khuyến cáo mang tính định lượng như phải dùng bao nhiêu gam đạm hoặc chất béo hàng ngày mà chỉ khuyến cáo những loại thực phẩm nào nên sử dụng cùng với mức độ bằng chứng của nó. Đồng thời, một số hướng dẫn cũng được thực tế hóa khiến cho nó trở nên gần gũi hơn với lâm sàng và với đời sống, chẳng hạn như: khuyến cáo về chế độ ăn kiêng nên xem xét đến thói quen ăn uống địa phương kết hợp với sử dụng những loại thực phẩm có lợi khác từ những nền văn hóa khác và nên có một chế độ thực phẩm đa dạng nhưng phải kiểm soát tốt năng lượng hấp thu nhằm tránh thừa cân và béo phì.
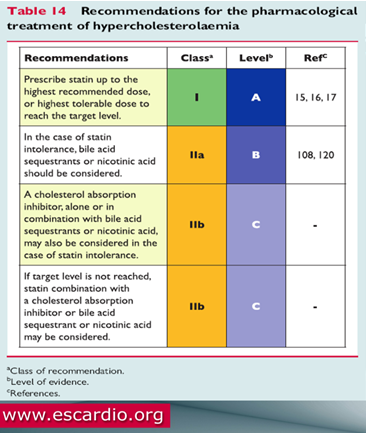
 Rối loạn lipid máu thứ phát và vấn đề tuân thủ điều trị nên được đánh giá và xem xét kỹ trước khi quyết định can thiệp điều trị. Khi can thiệp điều trị bằng thuốc, đích đến của việc điều trị là đạt LDL-C mục tiêu và Statin chính là lựa chọn đầu tay. Ủy ban soạn thảo ESC/EAS 2011 đã đồng thuận và hướng dẫn rằng: “Khuyến cáo này đã áp dụng phương pháp tiếp cận công bằng trong việc quyết định điều trị, đó là cân nhắc giữa hiệu quả và tính an toàn. Bác sĩ lâm sàng nên căn trên mức LDL-C cần giảm xét trên nguy cơ tim mạch của bệnh nhân mà quyết định lựa chọn một statin với liều dùng thích hợp sao cho vừa đạt hiệu quả điều trị tốt vừa mang lại tính an toàn cao. Cần nhớ rằng đáp ứng của người bệnh trên hiệu quả giảm LDL-C đối với các statin thì rất thay đổi, tuy nhiên nên tăng dần liều đến liều cao nhất được cho phép hoặc liều cao nhất mà bệnh nhân vẫn dung nạp được nhằm đạt mục tiêu điều trị trước khi quyết định phối hợp thuốc”.
Rối loạn lipid máu thứ phát và vấn đề tuân thủ điều trị nên được đánh giá và xem xét kỹ trước khi quyết định can thiệp điều trị. Khi can thiệp điều trị bằng thuốc, đích đến của việc điều trị là đạt LDL-C mục tiêu và Statin chính là lựa chọn đầu tay. Ủy ban soạn thảo ESC/EAS 2011 đã đồng thuận và hướng dẫn rằng: “Khuyến cáo này đã áp dụng phương pháp tiếp cận công bằng trong việc quyết định điều trị, đó là cân nhắc giữa hiệu quả và tính an toàn. Bác sĩ lâm sàng nên căn trên mức LDL-C cần giảm xét trên nguy cơ tim mạch của bệnh nhân mà quyết định lựa chọn một statin với liều dùng thích hợp sao cho vừa đạt hiệu quả điều trị tốt vừa mang lại tính an toàn cao. Cần nhớ rằng đáp ứng của người bệnh trên hiệu quả giảm LDL-C đối với các statin thì rất thay đổi, tuy nhiên nên tăng dần liều đến liều cao nhất được cho phép hoặc liều cao nhất mà bệnh nhân vẫn dung nạp được nhằm đạt mục tiêu điều trị trước khi quyết định phối hợp thuốc”.
Để thuận tiện cho việc ứng dụng vào thực hành lâm sàng, khuyến cáo cũng đã cung cấp một phần phụ lục khá chi tiết về hiệu quả giảm LDL-C của các statin ở các mức liều khác nhau căn cứ trên phân tích tổng hợp của tác giả Weng TC cùng cộng sự thực hiện vào năm 2010. Theo kết quả của phân tích tổng hợp này, rõ ràng là ở mức giảm LDL-C khoảng 30 – 40% vẫn còn nhiều lựa chọn cho việc điều trị, nhưng với mức LDL-C cần giảm đến 50% thì chỉ còn một hoặc hai lựa chọn mà thôi. Về phương diện an toàn và dung nạp thuốc, khi cần phải điều trị đồng thời với các nguy cơ hoặc bệnh lý khác thì những statin nào không chuyển hóa chính qua men cytocrome P450 3A4 sẽ được lựa chọn (như rosuvastatin, pravastatin hay pitavastatin). Ở những bệnh nhân không dung nạp được statin, khi có chỉ định phải điều trị có thể xem xét đến việc sử dụng nhựa acid mật, nicotinic acid hoặc chất ức chế hấp thu cholesterol, dùng đơn độc hay phối hợp. Đối với rối loạn lipid máu hỗn hợp, đặc biệt trong những trường hợp đái tháo đường type 2 hoặc hội chứng chuyển hóa, phối hợp statin với một trong số 3 thuốc này (bên cạnh hiệu quả LDL-C còn là hiệu quả giảm non-HDL và tăng HDL-C) có thể chỉ định cho những trường hợp chưa đạt mục tiêu LDL-C sau khi đã tăng liều điều trị statin đạt đến liều cao nhất mà vẫn dung nạp tốt.
2.3 Hướng dẫn điều trị rối loạn lipid máu trên các bệnh cảnh lâm sàng khác nhau 7,8
Việc điều trị rối loạn lipid máu có thể khác nhau giữa các bệnh cảnh lâm sàng và đây cũng chính là một trong những điểm nổi bật của khuyến cáo ESC/EAS 2011. Hướng dẫn điều trị được đề xuất cho nhiều nhóm đối tượng khác nhau bao gồm trẻ em rối loạn lipid máu mang tính gia đình, người lớn tuổi, phụ nữ, hội chứng chuyển hóa và đái tháo đường, đột quỵ, bệnh động mạch ngoại biên, bệnh thận mạn, hội chứng vành cấp, bệnh nhân ghép tạng và bệnh nhân có hội chứng suy giảm miễn dịch mắc phải.
Trong rối loạn lipid máu mang tính gia đình, kiểu dị hợp tử (HeFH) có tần suất hiện mắc cao nhất với tỉ lệ 1:500. Mục tiêu điều trị đặt ra cho những đối tượng này là mức LDL-C <70 mg/dL hoặc <100 mg/dL. Thay đổi lối sống bao gồm chế độ ăn kiêng và luyện tập thể dục là biện pháp điều trị chính. Statin được khuyến cáo sử dụng trong giai đoạn 10 – 18 tuổi và cần phải được theo dõi điều trị một cách chặt chẽ.
Mặc dù phơi nhiễm với các yếu tố nguy cơ tim mạch tương đương nam giới nhưng nghiên cứu chuyên biệt trên phụ nữ còn khá ít ỏi. Trong số những nghiên cứu đánh giá tác động của các biện pháp điều trị hạ lipid máu, chỉ một vài nghiên cứu là có bao gồm phụ nữ nhưng với số lượng nhỏ và kết quả thường không được báo cáo riêng so với nam giới. Tuy nhiên, gần đây kết quả từ nghiên cứu JUPITER cùng với 3 phân tích tổng hợp riêng biệt đánh giá hiệu quả của các phương pháp điều trị hạ lipid máu ở phụ nữ với các mức cholesterol từ bình thường đến cao và nhất là kết quả từ phân tích tổng hợp mới nhất CTT đã kết luận rằng phụ nữ cũng đạt được lợi ích giảm nguy cơ tương đối bệnh tim mạch tương đương như nam giới. Do vậy, ESC/EAS 2011 đã khuyến cáo điều trị statin với mục đích phòng ngừa tiên phát bệnh tim mạch cho những phụ nữ có phân tầng nguy cơ tim mạch cao. Và đối với phòng ngừa thứ phát, statin được khuyến cáo sử dụng với các chỉ định và mục tiêu điều trị tương tự như nam giới.
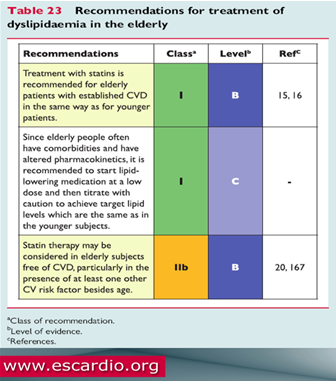
Tỉ lệ người lớn tuổi ngày càng gia tăng trong dân số. Hơn 80% số tử vong do bệnh mạch vành có tuổi trên 65. Việc giảm nguy cơ tim mạch cho những người trên 65 tuổi là rất thiết thực vì 2/3 đến 3/4 trong số những người này hoặc có biểu hiện lâm sàng của bệnh mạch vành hoặc có bệnh lý xơ vữa tiền lâm sàng. Và theo dữ liệu từ những thử nghiệm lâm sàng đã công bố, bằng chứng điều trị trên người lớn tuổi rất thuyết phục. Những người lớn tuổi là đối tượng đạt lợi ích giảm bệnh suất và tử suất tim mạch rất đáng kể khi được điều trị hạ lipid máu. Ủy ban soạn thảo ESC/EAS 2011 đã đưa ra một số điểm hướng dẫn với bằng chứng rất mạnh, đó là: (1) chỉ định điều trị statin cho người lớn tuổi đã có bệnh mạch vành với cách thức tương tự như ở người trẻ tuổi hơn, (2) do người lớn tuổi thường có nhiều bệnh lý kèm theo và dược động học của cơ thể cũng bị thay đổi nên phải khởi đầu điều trị thuốc hạ lipid máu với liều thấp và tăng dần liều để đạt mục tiêu điều trị tương đương với những người trẻ tuổi hơn, và (3) nên sử dụng statin cho những người lớn tuổi chưa có bệnh tim mạch nhưng có ít nhất 1 yếu tố nguy cơ khác ngoài tuổi.
 Nhiều thử nghiệm lâm sàng đã cho thấy hiệu quả quan trọng của statin trong phòng ngừa biến cố tim mạch trên những bệnh nhân đái tháo đường type 2. Cũng từ kết quả của phân tích gộp CTT, tính trên mỗi 1 mmol/L LDL-C giảm được khi điều trị bằng statin sẽ làm giảm 20% nguy cơ xuất hiện các biến cố tim mạch chính. Không những thế, CTT còn cho thấy dù có cùng hiệu quả giảm nguy cơ tương đối khi so sánh với những người không bị đái tháo đường nhưng mức giảm nguy cơ tuyệt đối ở người bị đái tháo đường lại tốt hơn do chỉ số NNT ở nhóm này thấp hơn. Qua xem xét và đánh giá lại tất cả các dữ liệu nghiên cứu lâm sàng, với bằng chứng và cơ sở lý luận rất chặt chẽ, ESC/EAS 2011 đã đề xuất những hướng dẫn điều trị khá cụ thể như sau: (1) ở tất cả những bệnh nhân đái tháo đường type 1 có kèm theo microalbumin niệu và bệnh thận, cần chỉ định điều trị giảm LDL-C tối thiểu 30% so với mức ban đầu, với statin là lựa chọn đầu tay, bất kể mức LDL-C ban đầu là bao nhiêu; (2) ở tất cả bệnh nhân đái tháo đường type 2, mục tiêu điều trị tiên phát là LDL-C <2.5 mmol/L (100 mg/dL), mục tiêu điều trị thứ phát là non-HDL <3.3 mmol/L (130 mg/dL) và apoB <100 mg/dL; và (3) ở những bệnh nhân đái tháo đường type 2 có kèm theo bệnh tim mạch hoặc bệnh thận mạn và ở những bệnh nhân đái tháo đường type 2 không có bệnh tim mạch nhưng có tuổi trên 40 đồng thời có kèm theo ≥1 yếu tố nguy cơ tim mạch khác hoặc dấu chứng tổn thương cơ quan đích, mục tiêu điều trị LDL-C cho những bệnh nhân này được khuyến cáo <1.8 mmol/L (70 mg/dL), với các mục tiêu thứ phát là non-HDL <2.6 mmol/L (100 mg/dL) và apoB < 80 mg/dL. Nhiều nghiên cứu lâm sàng cho thấy tần suất bị đái tháo đường tăng trên những bệnh nhân được điều trị statin. Tuy nhiên, hệ quả này không làm giảm đi chỉ định điều trị statin vì rõ ràng là hiệu quả trong phòng ngừa bệnh tim mạch vẫn hiện diện và vượt trội hơn so với nguy cơ mắc phải đái tháo đường.
Nhiều thử nghiệm lâm sàng đã cho thấy hiệu quả quan trọng của statin trong phòng ngừa biến cố tim mạch trên những bệnh nhân đái tháo đường type 2. Cũng từ kết quả của phân tích gộp CTT, tính trên mỗi 1 mmol/L LDL-C giảm được khi điều trị bằng statin sẽ làm giảm 20% nguy cơ xuất hiện các biến cố tim mạch chính. Không những thế, CTT còn cho thấy dù có cùng hiệu quả giảm nguy cơ tương đối khi so sánh với những người không bị đái tháo đường nhưng mức giảm nguy cơ tuyệt đối ở người bị đái tháo đường lại tốt hơn do chỉ số NNT ở nhóm này thấp hơn. Qua xem xét và đánh giá lại tất cả các dữ liệu nghiên cứu lâm sàng, với bằng chứng và cơ sở lý luận rất chặt chẽ, ESC/EAS 2011 đã đề xuất những hướng dẫn điều trị khá cụ thể như sau: (1) ở tất cả những bệnh nhân đái tháo đường type 1 có kèm theo microalbumin niệu và bệnh thận, cần chỉ định điều trị giảm LDL-C tối thiểu 30% so với mức ban đầu, với statin là lựa chọn đầu tay, bất kể mức LDL-C ban đầu là bao nhiêu; (2) ở tất cả bệnh nhân đái tháo đường type 2, mục tiêu điều trị tiên phát là LDL-C <2.5 mmol/L (100 mg/dL), mục tiêu điều trị thứ phát là non-HDL <3.3 mmol/L (130 mg/dL) và apoB <100 mg/dL; và (3) ở những bệnh nhân đái tháo đường type 2 có kèm theo bệnh tim mạch hoặc bệnh thận mạn và ở những bệnh nhân đái tháo đường type 2 không có bệnh tim mạch nhưng có tuổi trên 40 đồng thời có kèm theo ≥1 yếu tố nguy cơ tim mạch khác hoặc dấu chứng tổn thương cơ quan đích, mục tiêu điều trị LDL-C cho những bệnh nhân này được khuyến cáo <1.8 mmol/L (70 mg/dL), với các mục tiêu thứ phát là non-HDL <2.6 mmol/L (100 mg/dL) và apoB < 80 mg/dL. Nhiều nghiên cứu lâm sàng cho thấy tần suất bị đái tháo đường tăng trên những bệnh nhân được điều trị statin. Tuy nhiên, hệ quả này không làm giảm đi chỉ định điều trị statin vì rõ ràng là hiệu quả trong phòng ngừa bệnh tim mạch vẫn hiện diện và vượt trội hơn so với nguy cơ mắc phải đái tháo đường.
Ngày càng có thêm dữ liệu nghiên cứu lâm sàng chuyên biệt thực hiện trên những bệnh nhân hội chứng mạch vành cấp và những bệnh nhân được can thiệp mạch vành qua da. ESC/EAS 2011 khuyến cáo sử dụng statin sớm và tích cực trong khoảng thời gian từ ngày 1 – 4 sau nhập viện vì hội chứng mạch vành cấp, trong đó, liều điều trị được xác định sao cho đạt mục tiêu LDL-C <1.8 mmol/L (70 mg/dL) ở những bệnh nhân biết được mức LDL-C nền. Sau 4 – 6 tuần cần đánh giá lại bilan lipid để kiểm tra xem mục tiêu LDL-C đã đạt được hay chưa đồng thời đánh giá lại mức độ dung nạp thuốc. Trên những bệnh nhân được chỉ định can thiệp mạch vành qua da, mặc dù mức độ khuyến cáo và bằng chứng chưa đủ mạnh nhưng có thể xem xét sử dụng liều nạp statin trước thủ thuật ngay cả trên những bệnh nhân đã có dùng statin lâu dài trước đó (mức độ IIb/B).
Bệnh thận mạn tính được xác định là nguy cơ tương đương bệnh mạch vành và vì thế LDL-C được khuyến cáo là mục tiêu điều trị tiên phát. Những đối tượng bệnh thận mạn tính mức độ trung bình đến nặng (eGFR <60 ml/ph/1.73m2) được phân tầng nguy cơ tim mạch rất cao nên mục tiêu điều trị LDL-C là <1.8 mmol/L (70 mg/dL). Statin vẫn là chọn lựa đầu tay và việc sử dụng statin cho những bệnh nhân bệnh thận mạn tính sẽ tùy thuộc vào chức năng thận. Ngoài hiệu quả giảm LDL-C, statin còn cho thấy có hiệu quả phụ trợ trong tiểu đạm và làm chậm lại sự suy giảm chức năng thận mặc dù mức độ bằng chứng vẫn còn chưa đủ mạnh (mức độ IIa/B). Đối với giai đoạn 1 – 2 (eGFR ≥60 ml/ph/1.73m2), các statin vẫn dung nạp tốt với liều trung bình thường dùng. Ở các giai đoạn 3 – 5, điều chỉnh liều là yêu cầu bắt buộc và luôn lưu ý đến vấn đề tương tác thuốc do đồng chuyển hóa qua men CYP 3A4. Vì thế, nên lựa chọn các statin ít được đào thải qua thận mà chủ yếu đào thải qua gan đồng thời hạn chế đồng chuyển hóa qua men CYP 3A4.
Sử dụng statin cho những bệnh nhân đã có xơ vữa động mạch hoặc nguy cơ cao bệnh tim mạch là một trong những chỉ định phòng ngừa tiên phát đột quỵ nhồi máu não đã được khuyến cáo. Sau cơn đột quỵ hoặc thoáng thiếu máu não (TIA), bệnh nhân không những có nguy cơ tái phát mà còn có nguy cơ bị các biến cố tim mạch khác như nhồi máu cơ tim, vì vậy phòng ngừa tiên phát lẫn thứ phát trong đột quỵ đều thiết thực và không thể lơ là. Tuy nhiên, vai trò của rối loạn lipid máu trong bệnh sinh của đột quỵ rất khác nhau tùy thuộc vào từng nguyên nhân. Cho đến hiện nay, y học chỉ xác định được mối liên hệ giữa rối loạn lipid máu và các biến cố đột quỵ do huyết khối xơ vữa (atherothrombotic), bao gồm đột quỵ thiếu máu não và cơn thoáng thiếu máu não. Trong khi đó, với các thể đột quỵ khác, vai trò của rối loạn lipid máu còn chưa rõ ràng. Dữ liệu từ các nghiên cứu lâm sàng cũng cho thấy statin thực sự có hiệu quả phòng ngừa đối với các biến cố đột quỵ do huyết khối xơ vữa và không những không có lợi đối với các trường hợp đột quỵ xuất huyết mà còn có thể có hại. Vì thế, ESC/EAS 2011 đã khuyến cáo rõ ràng statin được chỉ định cho những bệnh nhân có tiền sử đột quỵ thiếu máu não hoặc cơn thoáng thiếu máu não có nguyên nhân không phải do thuyên tắc từ tim (non-cardioemboli).
3. Kết luận
Hướng dẫn điều trị rối loạn lipid máu ESC/EAS 2011 đã tóm tắt và đánh giá lại tất cả những bằng chứng hiện diện tại thời điểm soạn thảo nhằm mục đích hỗ trợ các nhà lâm sàng trong việc chọn lựa chiến lược điều trị tốt nhất cho từng bệnh nhân cụ thể với nhiều bệnh cảnh khác nhau, trong đó luôn xem xét đến tỉ số nguy cơ – lợi ích của từng phương tiện chẩn đoán và biện pháp điều trị. Hướng dẫn này không phải thay thể những điều đã được nói đến trong y văn mà chỉ bổ sung và hoàn thiện những vấn đề còn chưa được đề cập. Trên hết, hướng dẫn này hỗ trợ các bác sĩ lâm sàng trong việc đưa ra những quyết định xử trí thực tiễn nhưng mang tính trách nhiệm cao trong thực hành thường ngày. Giáo sư Ian Graham, một nhà tim mạch học đầy uy tín đồng thời là chủ tịch ESC đã từng nói rằng hướng dẫn chỉ thực sự có giá trị khi nó đi vào được thực tế lâm sàng. Đồng quan điểm đó, giáo sư Reiner, chủ tịch Ủy ban soạn thảo ESC/EAS 2011 cũng đã kêu gọi “Điều kiện cốt lõi để làm nên sự thành công của hướng dẫn này là phải vận dụng được nó vào thực tế. Bảng số 3 khuyến cáo về chiến lược can thiệp và mức LDL-C mục tiêu chính là nội dung then chốt của hướng dẫn này. Những lời khuyên về thay đổi chế độ ăn nên thích hợp với hoàn cảnh thực tế. Và để vận hành hướng dẫn này ở cấp độ quốc gia cần có sự hợp tác đa phương giữa nhiều ban ngành có liên quan đến vấn đề chăm sóc sức khỏe tim mạch”.
Tài liệu tham khảo:
2. Grundy SM, Cleeman JI, Merz CN, et al. National Heart, Lung, and Blood Institute; American College of Cardiology Foundation; American Heart Association. Implications of recent clinical trials for the National Cholesterol Education Program Adult Treatment Panel III guidelines. Circulation 2004;110:227-239.
3. Hermans MP, Castro Cabezas M, Ferrieres J, et al. Centralized Pan-European survey on the undertreatment of hypercholesterolemia (CEPHEUS): overall findings from eight countries. Curr Med Res Opin 2010;26:445-454.
4. Waters DD, Brotons C, Chiang CW, et al. Lipid Treatment Assessment Project 2 (L-TAP 2): a multinational survey to evaluate the proportion of patients achieving low-density lipoprotein cholesterol goals. Circulation 2009;120:28-34.
5. Kim HS, Wu Y, Lin SJ, et al. Current status of cholesterol goal attainment after statin therapy among patients with hypercholesterolemia in Asian countries and region: the Return on Expenditure Achieved for Lipid Therapy in Asia (REALITY-Asia) study. Curr Med Res Opin 2008;24:1951-1963.
6. Park JE, Chiang CE, Munawar M, et al. Lipid-lowering treatment in hypercholesterolaemic patients: the CEPHEUS Pan-Asian survey. Eur J Cardiovasc Prev Rehab, published online 7 March 2011. DOI: 10.1177/1741826710397100.
7. Reiner Z, Catapano A, de Backer G et al. ESC/EAS guidelines for the management of dyslipidaemias. The Task Force on the management of dyslipidaemias of the European Society of Cardiology (ESC) and the European Atherosclerosis Society (EAS). Eur Heart J 2011; doi:10.1093/eurheartj/ehr158 [Epub ahead of print].
8. Catapano A, Reiner Z, de Backer G et al. ESC/EAS guidelines for the management of dyslipidaemias. The Task Force on the management of dyslipidaemias of the European Society of Cardiology (ESC) and the European Atherosclerosis Society (EAS). Atherosclerosis 2011; doi:10.1016/j.atherosclerosis.2011.06.012 [Epub ahead of print].
9. Graham I, Atar D, Borch-Johnsen K et al; European Society of Cardiology (ESC) Committee for Practice Guidelines (CPG). European guidelines on cardiovascular disease prevention in clinical practice: executive summary: Fourth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (Constituted by representatives of nine societies and by invited experts). Eur Heart J 2007;28:2375-2414.
10. Chapman MJ, Ginsberg HN, Amarenco P et al; European Atherosclerosis Society Consensus Panel. Triglyceride-rich lipoproteins and high-density lipoprotein cholesterol in patients at high risk of cardiovascular disease: evidence and guidance for management. Eur Heart J 2011; 32: 1345-61, doi:10.1093/eurheartj/ehr112.













