Các ủy viên: GS. TS. Phạm Gia Khải**
GS.TS. Nguyễn Lân Việt**
PGS.TS. Châu Ngọc Hoa***
GS.TS. Hoàng Trọng Kim***
PGS.TS. Vũ Minh Phúc***
GS. TS. Huỳnh Văn Minh****
TS. BS. Nguyễn Văn Phan*****
TS.BS. Đỗ Quang Huân*****
TS.BS. Nguyễn Minh Trí Viên*****
ThS.BS. Huỳnh Ngọc Thiện*****
ThS.BS. Lê Kim Tuyến*****
BS. Đỗ Văn Bửu Đan******
BS. Huỳnh Thanh Kiều******
BS. Lê Thị Đẹp*****
BS. Trần Vũ Minh Thư******
BS. Vũ Năng Phúc******
BS. Từ Ngọc Thuỷ Hiền******
Ủy viên thư ký: TS.BS. Nguyễn Lân Hiếu**
* Đại học Y Khoa Phạm Ngọc Thạch; Bệnh viện Tim Tâm Đức,**Viện Tim Mạch Việt Nam, ***Đại Học Y Dược TP.Hồ Chí Minh,****Đại học Huế, *****Viện Tim TP.Hồ Chí Minh, ******Bệnh Viện Tim Tâm Đức
Bệnh tim bẩm sinh (BTBS) có tần suất khoảng 8/1000 trẻ ra đời còn sống. Hầu hết trẻ bị BTBS cần điều trị phẫu thuật, một số rất ít dù không phẫu thuật có thể sống tới tuổi trưởng thành. Phẫu thuật BTBS đạt nhiều tiến bộ từ cuối thế kỷ 20, tuy nhiên vẫn còn tồn tại nhiều vấn đề. Hơn nữa, dù được phẫu thuật triệt để, các bệnh nhân BTBS vẫn cần được chăm sóc và điều trị bởi bác sĩ chuyên khoa suốt đời. Do đó hình thành một chuyên khoa sâu: Bệnh Tim Bẩm Sinh ở Người Lớn.
Phúc trình của hội nghị Bethesda lần thứ 32 cho thấy vào năm 2000, có 850.000 người lớn có BTBS tại Hoa Kỳ (1) (2). Tại Việt Nam, phẫu thuật triệt để BTBS phát triển nhiều từ đầu thập niên 90. Tới nay cả nước có hàng chục trung tâm chẩn đoán và điều trị BTBS. Mỗi năm, nếu chỉ tính có 1 triệu trẻ ra đời còn sống, sẽ có ít nhất 8.000 trẻ BTBS cần được thầy thuốc chăm sóc.
BTBS ở người lớn có thể gặp trong các trường hợp sau: ( 3)
– Bệnh nhân BTBS đã được phẫu thuật từ nhỏ, tuy nhiên vẫn cần được chăm sóc nội ngoại khoa ở tuổi trưởng thành.
– Bệnh nhân BTBS chưa được phẫu thuật, cần khảo sát về chỉ định điều trị nội ngoại khoa
– Bệnh nhân BTBS không thể phẫu thuật cần chăm sóc nội khoa suốt đời.
Do đó các vấn đề cần được quan tâm theo dõi đối với BTBS ở người lớn bao gồm:
1. Theo dõi các vấn đề ngoài tim ở bệnh nhân BTBS ổn định
a. Phòng ngừa viêm nội tâm mạc
b. Phẫu thuật ngoài tim
c. Biến chứng khi thai nghén và dùng các biện pháp tránh thai
d. Hướng dẫn hoạt động thể lực và thể thao
2. Theo dõi tiến triển bệnh lý và phát hiện các biến chứng
a. Giãn và rối loạn chức năng thất phải
b. Tăng tuần hoàn phổi và tăng áp động mạch phổi
c. Rối loạn nhịp nhĩ và nhịp thất
d. Rối loạn và suy chức năng thất trái
e. Đột tử
f. Đa hồng cầu và tăng độ nhớt máu do tím
3. Theo dõi sau phẫu thuật sửa chữa
a. Tổn thương tồn tại sau phẫu thuật: hở van động mạch phổi, hở van động mạch chủ, hở van hai lá đáng kể, tắc nghẽn đường ra thất phải, thất trái đáng kể.
b. Van và các ống nhân tạo
c. Phẫu thuật sửa chữa tim một thất: không lỗ van ba lá, tim một thất kèm không lỗ van động mạch chủ
d. Sửa chữa hai tâm thất, dùng thất kiểu thất phải làm tâm thất hệ thống: hoán vị đại động mạch kiểu D với màng ngăn nhĩ, hóan vị đại động mạch kiểu L
e. Các vấn đề của mạch vành sau phẫu thuật chuyển động mạch trong bệnh lý hoán vị đại động mạch
4. Các vấn đề về kinh tế và xã hội
a. Nghề nghiệp
b. Bảo hiểm sức khỏe
c. Bảo hiểm nhân thọ
Nhận thấy tầm quan trọng của sự cần thiết có một hướng dẫn chung cho các bác sĩ tim mạch, bác sĩ đa khoa và các bác sĩ, nhân viên y tế chăm sóc bệnh nhân tim bẩm sinh ở người lớn; Hội Tim Mạch Việt Nam thống nhất soạn thảo một khuyến cáo phù hợp với y khoa thế giới áp dụng được trong hoàn cảnh Việt Nam. Khuyến cáo này có tham khảo khuyến cáo 2008 của Hội Tim Mạch Mỹ và khuyến cáo 2010 của Hội Tim Mạch Châu Âu cùng một số ý kiến chuyên gia, y văn liên quan đến chẩn đoán và điều trị, theo dõi lâu dài bệnh tim bẩm sinh người lớn.
Khuyến cáo này được thực hiện dựa trên nguyên tắc chung về phân độ chỉ định và mức chứng cứ sau:
Chỉ định:
* Loại I:
- Lợi >>> Nguy cơ
- PHẢI THỰC HIỆN (thủ thuật/ điều trị)
* Loại IIa:
- Lợi >> Nguy cơ
- NÊN THỰC HIỆN
* Loại IIb:
- Lợi ≥ Nguy cơ
- CÓ THỂ THỰC HIỆN
* Loại III:
- Nguy cơ ≥ Lợi
- KHÔNG THỰC HIỆN
Mức chứng cứ:
* A: Dữ kiện từ nhiều nghiên cứu lâm sàng phân phối ngẫu nhiên hay nghiên cứu phân tích gộp
* B: Dữ kiện từ một nghiên cứu ngẫu nhiên hay nhiều n/c không ngẫu nhiên
* C: Đồng thuận/ chuyên gia; trường hợp lâm sàng; điều trị chuẩn.
1. Thông liên nhĩ
Thông liên nhĩ (TLN) lỗ thứ phát chỉ có tần suất 7% trong các BTBS ở trẻ em (4), nhưng lại lên đến 30-40% BTBS ở người lớn (5). Có 4 thể TLN : TLN lỗ tiên phát (15%), TLN lỗ thứ phát (75%), TLN kiểu xoang tĩnh mạch (# 10%), TLN kiểu xoang vành.
– Các biến chứng của TLN chưa phẫu thuật bao gồm : Tăng áp động mạch phổi (ĐMP), suy tim phải, rung nhĩ hoặc cuồng nhĩ và tai biến mạch máu não.
– TLN lỗ nhỏ với dòng chảy thông ít (tỉ lệ lưu lượng mạch phổi trên lưu lượng mạch hệ thống dưới 1,5) không cần phẫu thuật.
– Nên phẫu thuật TLN trước 25 tuổi và trước khi áp lực ĐMP tâm thu trên 40 mmHg (6) chỉ định còn phẫu thuật được hay không dựa vào áp lực ĐMP, sức cản mạch phổi và tỉ lệ lưu lượng máu qua phổi (Qp) trên lưu lượng máu hệ thống (Qs).
– Ở bệnh nhân đã phẫu thuật TLN, cần theo dõi áp lực ĐMP và biến chứng loạn nhịp nhĩ
– Không cần phòng ngừa viêm nội mạc nhiễm trùng trên bệnh nhân TLN đơn thuần.
Hiện nay kỹ thuật đóng TLN lỗ thứ phát bằng dụng cụ (TD: dụng cụ Amplatzer) giúp bít lỗ thông mà không cần phẫu thuật.
Các phương tiện cận lâm sàng thường được sử dụng giúp chẩn đoán và có chỉ định điều trị TLN bao gồm: ECG, x-quang ngực thẳng, siêu âm tim, ảnh cộng hưởng từ và trắc nghiệm gắng sức. Trắc nghiệm gắng sức bằng thảm lăn hay xe đạp được thực hiện khi triệu chứng cơ năng không phù hợp với khám lâm sàng hoặc khi cần dữ kiện về sự thay đổi độ bão hoà oxy ở bệnh nhân TLN có kèm tăng áp động mạch phổi.
1.1. Khuyến cáo về lượng định bệnh nhân TLN chưa được phẫu thuật:
Loại I:
– TLN cần được khảo sát bằng phương tiện chẩn đoán hình ảnh giúp chứng minh dòng chảy qua lỗ thông (MCC:C)
Loại IIa:
– Trắc nghiệm gắng sức cần thiết khi có nghịch lý giữa triệu chứng cơ năng và dữ kiện lâm sàng hoặc khi cần lượng định độ bão hoà ôxy trên bệnh nhân có kèm tăng áp động mạch phổi (MCC:C)
– Thông tim cần thiết để loại trừ bệnh động mạch vành ở bệnh nhân có nguy cơ vì tuổi hay yếu tố khác (MCC: B)
Loại III:
– Không thực hiện trắc nghiệm gắng sức (TNGS) ở bệnh nhân TLN có tăng áp động mạch phổi nặng (MCC:A)
Tăng áp ĐMP nặng khi áp lực ĐMP cao hơn 2/3 áp lực mạch hệ thống.
1.2. Khuyến cáo về điều trị can thiệp và phẫu thuật:
Loại I :
– Đóng TLN bằng can thiệp hay phẫu thuật khi TLN dẫn đến lớn nhĩ phải và thất phải dù có hay không triệu chứng cơ năng (MCC:B)
Loại III:
– Không đóng TLN có tăng áp ĐMP nặng không cải thiện qua trắc nghiệm vận mạch khi thông tim (ôxy, prostaglandins) và không chứng cứ còn dòng chảy thông trái phải (MCC:B)
1.3. Khuyến cáo về theo dõi sau điều trị can thiệp hoặc phẫu thuật TLN
Loại I:
– Sốt, mệt mỏi, ói mửa, đau ngực hoặc đau bụng xảy ra sớm sau phẫu thuật có thể do chèn ép tim cấp của hội chứng sau xẻ màng tim (post pericardiotomy syndrome), cần được siêu âm tim ngay.
– Bệnh nhân người lớn được phẫu thuật TLN, cần theo dõi hằng năm:
a. Tăng áp động mạch phổi (MCC:C)
b. Loạn nhịp nhĩ (MCC:C)
c. Rối loạn chức năng thất phải hoặc thất trái (MCC:C)
d. Tổn thương van tim hoặc cấu trúc tim khác phối hợp (MCC:C)
– Bệnh nhân được đóng TLN bằng dụng cụ: khảo sát sự dịch chuyển, xói mòn dụng cụ hoặc biến chứng khác vào tháng thứ 3, 6, 12 và mỗi năm sau đó (MCC:C)
– Dụng cụ bị xói mòn (erosion) có thể biểu hiện bằng đau ngực hoặc ngất, cần được khảo sát khẩn cấp (MCC:C)
Bảng 1: Các điểm chính cần khảo sát và theo dõi TLN ở người lớn (TL 7)
|
Trước điều trị |
Sau điều trị |
|
– Triệu chứng cơ năng:
– Lượng định dòng chảy thông
– Vị trí và bờ lỗ thông
– Tổn thương phối hợp
– Áp lực động mạch phổi
– Loạn nhịp tim
– Thuyên tắc ngược dòng: cần tránh bằng cách:
|
– Sau phẫu thuật
– Sau can thiệp qua catheter
|
2. Thông liên thất:
Thông liên thất (TLT) là BTBS có tần suất cao nhất lúc sinh (8), khoảng 3-3,5/1000 trẻ ra đời còn sống. Có 4 kiểu giải phẫu học TLT. Do có nhiều tên gọi khác nhau, các kiểu nên được xếp là kiểu 1,2, 3, 4. Bảng 2 tóm tắt các kiểu và tên thường gọi.
TLT là BTBS có tần suất cao nhất ở trẻ em. Ở người lớn thường ít gặp hơn vì hầu hết các bệnh nhân TLT cần phẫu thuật sớm để tránh biến chứng phức hợp Eisenmenger.
Các biến chứng của TLT chưa phẫu thuật bao gồm : tăng áp ĐMP, suy tim trái, viêm nội tâm mạc nhiễm trùng, hở van ĐMC.
Chỉ định phẫu thuật TLT dựa vào áp lực ĐMP và triệu chứng suy tim trái.
Ở người lớn có TLT lỗ nhỏ với áp lực động mạch ph?i (ALĐMP) bình thường và Qp/Qs < 1,3 không cần phẫu thuật, nguy cơ về huyết động và viêm nội tâm mạc nhiễm trùng ít hơn rủi ro của phẫu thuật. Nếu Qp/Qs trong khoảng 1,3-1,5, cần cân nhắc từng trường hợp. Nếu Qp/Qs > 1,5 và tỉ lệ ALĐMP/ALMHT < 0,5 cần phẫu thuật.(ALMHT: áp lực mạch hệ thống).
Người lớn có TLT lỗ lớn với ALĐMP/ALMHT > 0,75 nhưng Qp/Qs thấp do sức cản mạch phổi cao trên 7 đơn vị/m2 không nên phẫu thuật. Nguy cơ tử vong sớm và tử vong muộn sau phẫu thuật cao, đồng thời ALĐMP còn cao sau phẫu thuật (10).
Sinh thiết phổi không giúp giải quyết được chỉ định phẫu thuật ở các trường hợp này (11).
Một số di chứng hoặc biến chứng sau mổ có thể là :
– Thông liên thất còn sót lại
– Blốc nhánh phải
– Loạn nhịp nhĩ, loạn nhịp thất
– Tăng áp ĐMP còn tồn tại (trường hợp mổ chậm).
|
|
|
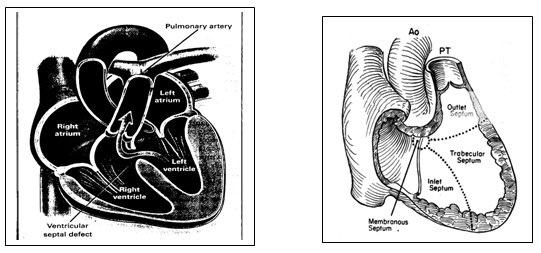
| Hình 1 : Các vị trí Thông liên thất Pulmonary artery : Động mạch phổi Left atrium : nhĩ trái Right atrium : nhĩ phải Left ventricle : thất trái Right ventricle : thất phải Ventricular septal defect : thông liên thất Bảng 2: Định danh mới TLT (TL 4) |
PT : thân ĐMP Outlet Septum : vách buồng thoát Trabecular Septum : vách cơ bè Inlet Septum : vách vào buồng nhận Membranous Septum : vách màng |
Bảng 2: Định danh mới TLT (TL 4)
|
KIỂU TLT |
ĐỒNG NGHĨA |
ĐẶC TÍNH |
|
Kiểu 1 |
– TLT vách chóp – TLT dưới ĐMP – TLT vùng phễu – TLT trên mào – TLT phạm cả hai cạnh động mạch |
– Nằm bên dưới van bán nguyệt trong vách chóp hoặc vách buồng tống
|
|
Kiểu 2 |
– TLT quanh màng – TLT cạnh màng – TLT vách chóp thất |
– Tương hợp với vách màng – Bao quanh bởi van nhĩ thất, không bao gồm kiểu 3 TLT – Có thể lan tới buồng nhận hay buồng tống |
|
Kiểu 3 |
– TLT buồng nhận – Kiểu kênh nhĩ thất |
– Buồng nhận VLT ngay dưới bộ máy van nhĩ thất |
|
Kiểu 4 |
– TLT vách cơ
|
– Hoàn toàn bao quanh bởi cơ – Có thể giữa vách cơ; phía mỏm, phía sau hoặc phía trước của vách cơ – Có thể có nhiều lỗ thông |
Bảng 3: Các điểm chính cần theo dõi bệnh nhân TLT người lớn
|
Chưa được điều trị hoặc đã phẫu thuật hay đã can thiệp |
Đã phẫu thuật/ hoặc đóng bằng can thiệp |
|
– Phát triển Hở van ĐMC – Khảo sát bệnh ĐMV kết hợp – Phát triển hở van 3 lá – Khảo sát mức độ dòng chảy thông trái phải – Rối loạn chức năng thất trái – Phát triển hẹp dưới van ĐMP (thường do thất phải hai buồng) – Phát triển hẹp kín đáo dưới van ĐMC |
– Mức độ dòng chảy thông (shunt) tồn lưu của TLT – Phát triển loạn nhịp tim, blốc tim – Biến chứng huyết khối thuyên tắc |
2.1.Khuyến cáo sử dụng thông tim trong chẩn đoán TLT
1. Loại II a: Thông tim/ TLT người lớn khi dữ kiện cận lâm sàng khác không đủ kết luận hoặc cần tìm thêm thông tin.
a. Lượng định dòng chảy thông (MCC:B)
b. Khảo sát áp lực và sức cản động mạch phổi. Trắc nghiệm bằng dãn mạch với TAĐMP (MCC:B)
c. Lượng định tổn thương phối hợp như hở van ĐMC, thất phải hai buồng (MCC:C)
d. Xác định TLT nhiều lỗ (MCC:C)
e. Chụp ĐMV trên bệnh nhân TLT người lớn có nguy cơ bệnh ĐMV (MCC: C)
f. Giải phẫu học TLT, đặc biệt ở bệnh nhân cần đóng bằng dụng cụ.
2.2.Khuyến cáo về điều trị nội khoa TLT:
– Loại II b: Điều trị bằng thuốc dãn mạch phổi (sildenafil, tadalafil, bosentan…)bệnh nhân TLT người lớn có tăng áp ĐMP nặng và tiến triển (MCC: B)
2.3.Khuyến cáo về phẫu thuật TLT
– Loại I:
a. Chỉ định đóng TLT khi Qp/Qs ≥ 2 và có chứng cớ tăng tải thể tích thất trái (MCC:B)
b. Đóng tất cả TLT có tiền sử viêm nội tâm mạc nhiễm trùng (MCC:C)
– Loại II a:
a. Đóng TLT có dòng chảy thông trái phải rõ kèm Qp/Qs > 1,5 và ALĐMP < 2/3 ALMHT kèm sức cản mạch phổi < 2/3 sức cản mạch hệ thống (MCC:B)
b. Đóng TLT có dòng chảy thông trải phải rõ kèm Qp/Qs > 1,5 và có dấu suy tim tâm thu thất trái hoặc suy tim tâm trương thất trái
2.4. Khuyến cáo về đóng TLT bằng can thiệp:
Loại II b:
– Cân nhắc đóng TLT vùng cơ bằng dụng cụ, khi:
– Lỗ thông nằm xa van 3 lá và van ĐMC, có buồng thất trái dãn rộng, có tăng áp ĐMP (MCC:C)
2.5. Khuyến cáo về theo dõi bệnh nhânTLT đã phẫu thuật hoặc đóng bằng dụng cụ:
Loại I:
a. Người lớn TLT đã điều trị, còn dòng chảy thông tồn lưu hoặc TAĐMP, hở van ĐMC hoặc nghẽn đường ra thất phải hoặc nghẽn đường ra thất trái, cần theo dõi mỗi năm bởi chuyên gia (MCC:C)
b. Người lớn TLT đã đóng bằng dụng cụ cần được theo dõi mỗi năm (MCC:C)
3. Kênh Nhĩ Thất (Thông sàn nhĩ thất, khiếm khuyết gối nội mạc tim)
Kênh nhĩ thất (KNT) có 2 thể: kênh nhĩ thất toàn phần và kênh nhĩ thất bán phần. Có một số tác giả còn nêu thêm kênh nhĩ thất thể trung gian. Hầu hết kênh nhĩ thất thể toàn phần (75%) phối hợp với hội chứng Down. Chỉ 10% kênh nhĩ thất bán phần có kèm hội chứng Down. Biến đổi giải phẫu học của kênh nhĩ thất toàn phần bao gồm: thông liên nhĩ lỗ tiên phát, thông liên thất buồng nhận, một vòng van và một van nhĩ thất độc nhất; hở van nhĩ thất độc nhất thường nặng. Kênh nhĩ thất bán phần bao gồm thông liên nhĩ lỗ tiên phát, không có TLT, 2 vòng van và 2 van nhĩ thất trái và phải; thường có thêm chẻ van nhĩ thất dẫn đến hở van từ nhẹ đến nặng vừa.
Kênh nhĩ thất toàn phần thường cần được điều trị phẫu thuật sớm, trước 1 tuổi, để tránh biến chứng Eisenmenger (dòng chảy thông đảo ngược do tăng áp động mạch phổi cơ học cao hơn áp lực mạch hệ thống).
Chẩn đoán kênh nhĩ thất cần khám nghiệm lâm sàng, ECG, x-quang ngực, siêu âm tim qua thành ngực; đôi khi cần ảnh cộng hưởng từ và thông tim. Ảnh cộng hưởng từ cần thiết khi cần lượng định giải phẫu học của hệ động mạch, hệ tĩnh mạch khi có tổn thương phối hợp. Chỉ định thông tim trong KNT thuộc loại IIa khi cần thiết khảo sát áp lực ĐMP và kháng lực mạch máu phổi (7)
3.1. Khuyến cáo về thông tim/ KNT
Loại IIa:
– Thông tim cần thiết khi cần khảo sát áp lực ĐMP và làm trắc nghiệm vận mạch (nitric oxide, O 2, iloprost) (MCC:B)
3.2. Khuyến cáo về điều trị nội:
Hầu hết bệnh nhân không cần điều trị nội. Sử dụng UCMC và/hoặc lợi tiểu khi bệnh nhân có hở van nhĩ thất kèm suy tim mạn có triệu chứng.
3.3. Khuyến cáo về điều trị phẫu thuật
Loại I:
a. Phẫu thuật viên cần được huấn luyện chuyên sâu về BTBS (MCC:C)
b. Cần phẫu thuật lại bệnh nhân người lớn kênh nhĩ thất đã phẫu thuật, khi có các chỉ định:
– Có triệu chứng cơ năng do tổn thương van nhĩ thất hoặc loạn nhịp nhĩ hoặc thất, hoặc thất trái ngày càng dãn hoặc chức năng thất trái giảm (MCC:B)
– Nghẽn đường ra thất trái, độ chênh áp tối đa > 70 mmHg hoặc trung bình > 50 mmHg hoặc có độ chênh < 50 mmHg nhưng có kèm hở van 2 lá nặng hoặc hở van ĐMC nặng (MCC:B)
– TLN hoặc TLT tồn lưu hoặc tái phát có dòng chảy thông trái phải có ý nghĩa.
3.4. Khuyến cáo về thai kỳ
Loại I:
a. Tất cả phụ nữ có tiền sử kênh nhĩ thất cần được khảo sát siêu âm tim về tổn thương còn tồn lưu ảnh hưởng huyết động có thể có hại cho thai nhi (MCC:C)
b. Cần bàn về nguy cơ của thai kỳ và biện pháp phòng tránh với phụ nữ bệnh kênh nhĩ thất có kèm hội chứng Down (MCC:C)
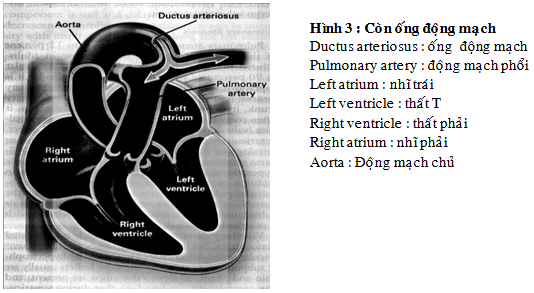
4. Còn ống động mạch:
Tần suất bệnh nhân còn ống động mạch vào khoảng 1 trên 2000 trẻ ra đời còn sống hoặc 10% tổng số các BTBS (12). Giống như TLT, bệnh nhân còn ống động mạch cần phẫu thuật trước khi biến chứng tăng áp ĐMP cơ học làm dòng chảy thông đổi chiều từ phải sang trái (Eisenmenger).
Các biến chứng của còn ống động mạch bao gồm :
– Suy tim trái
– Tăng áp ĐMP
– Viêm nội tâm mạc nhiễm trùng
– Vôi hóa thành ống động mạch, bắt đầu từ phía ĐMC
Tất cả bệnh nhân còn ống động mạch cần phẫu thuật, ngoại trừ ống động mạch nhỏ, không nghe âm thổi kèm áp lực ĐMP bình thường (13).
Ở bệnh nhân người lớn nguy cơ vôi hóa ống động mạch và bệnh mạch máu phổi tắc nghẽn rất cao. Trường hợp sức cản m?ch phổi thấp hơn, nhưng ống động mạch ngắn và vôi hóa nhiều, cần phẫu thuật tim hở (15) (tránh vỡ ống động mạch khi kẹp trong phẫu thuật tim kín) hoặc phẫu thuật tim kín có hạ huyết áp chỉ huy. Kỹ thuật đóng ống động mạch qua thông tim bằng vòng xoắn (coil) hoặc bằng dụng cụ Amplatzer giúp điều trị còn ống động mạch không qua phẫu thuật. Kỹ thuật này được đặc biệt chỉ định cho trường hợp ống động mạch bị vôi hóa.
Các biến chứng trong, sau phẫu thuật còn ống động mạch bao gồm :
– Túi phình giả ống động mạch (ductal false aneurysm) sau phẫu thuật biểu hiện bằng khối u trung thất trái thấy được ở phim lồng ngực
– Liệt cơ hoành do cắt đứt thần kinh hoành
– Liệt dây âm thanh
– Tăng áp ĐMP còn tồn tại (do chỉ định phẫu thuật chậm)
– Tràn dịch màng phổi dưỡng chấp.
Khuyến cáo về điều trị nội khoa:
Loại I:
Theo dõi định kỳ còn ÔĐM nhỏ, không dấu hiệu tăng tải thể tích tim trái (MCC:C)
Khuyến cáo về đóng ống động mạch:
Loại I:
a. Đóng ỐĐM bằng thông tim hoặc qua phẫu thuật, trong các chỉ định:
– Nhĩ trái và/ hoặc thất trái dãn hoặc có tăng áp động mạch phổi hoặc có dòng chảy thông trái phải rõ (MCC:C)
– Có tiền sử viêm nội tâm mạc nhiễm trùng/ còn ống động mạch (MCC:C)
b. Ống động mạch vôi hoá nên được đóng bằng dụng cụ (MCC:C)
c. Cần phẫu thuật khi ống động mạch quá lớn (MCC:C) hoặc ống động mạch xoắn vặn ngăn cản đóng bằng dụng cụ (MCC:B)
Loại II a
a. Đóng ÔĐM nhỏ không triệu chứng cơ năng bằng dụng cụ (MCC:C)
b. Đóng ÔĐM ở bệnh nhân có tăng áp ĐMP nhưng dòng chảy thông trái phải rõ (MCC:C)
5. Tổn thương tắc nghẽn tim trái: bệnh van ĐMC, hẹp dưới van, hẹp trên van, hẹp eo ĐMC, rối loạn động mạch chủ lên kết hợp
5.1. Một vài định nghĩa:
Van ĐMC 2 mảnh là dị tật tim bẩm sinh có tần suất cao nhất, 1-2% dân chúng. Dị tật này sẽ dẫn đến hẹp hoặc hở van ĐMC vào tuổi trung niên.
Theo định nghĩa của ACC/AHA 2006, hẹp van ĐMC nhẹ khi diện tích mở van > 1,5 cm2, độ chênh áp lực trung bình < 25 mmHg, độ chênh áp lực tối đa < 36 mmHg; hẹp nặng vừa khi diện tích mở van từ 1 cm2 đến 1,5 cm2, độ chênh áp lực trung bình từ 25-40 mmHg và độ chênh áp lực tối đa từ 36 mmHg đến 64 mmHg; hẹp nặng khi diện tích mở van < 1 cm2, độ chênh áp trung bình > 40 mmHg và độ chênh áp tối đa > 64 mmHg (12).
Các tổn thương thường phối hợp với van ĐMC 2 mảnh bao gồm hẹp dưới van ĐMC, van 2 lá hình dù, thông liên thất, còn ống động mạch hoặc hẹp eo ĐMC kèm giảm sản cung ĐMC mức độ khác nhau.
Hội chứng Shone bao gồm: van ĐMC hai mảnh, hẹp dưới van ĐMC, hẹp van ĐMC, hẹp eo ĐMC, van 2 lá hình dù hoặc vòng trên van 2 lá.
5.2. Khuyến cáo điều trị nội khoa nghẽn đường ra thất trái
Loại IIa:
a. Điều trị tăng huyết áp (THA) trên bệnh nhân hẹp van ĐMC cần theo dõi kỹ áp lực tâm trương để tránh giảm tưới máu ĐMV (MCC:C)
b. Nên dùng chẹn bêta cho bệnh nhân van ĐMC 2 mảnh kèm dãn gốc ĐMC (MCC:C)
c. Nên sử dụng lâu dài dãn mạch trên bệnh nhân van ĐMC 2 mảnh kèm THA, cần theo dõi kỹ áp lực tâm trương (MCC: C)
Loại IIb:
Nên sử dụng statin điều trị bệnh nhân van ĐMC 2 mảnh có yếu tố nguy cơ (YTNC) xơ vữa động mạch, nhằm giảm thoái hoá van ĐMC và XVĐM (MCC:C)
Loại III
– Không sử dụng dãn mạch điều trị lâu dài bệnh nhân hở van ĐMC nhẹ hoặc nặng vừa không triệu chứng cơ năng có chức năng thất trái bình thường (MCC:B)
– Không sử dụng dãn mạch điều trị lâu dài bệnh nhân hở van ĐMC không triệu chứng cơ năng, có kèm rối loạn chức năng thất trái, dự trù thay van ĐMC (MCC:B)
5.3. Khuyến cáo điều trị can thiệp hẹp van ĐMC 2 mảnh ở người lớn
Loại I:
Bệnh nhân người lớn, van ĐMC không vôi hóa, không kèm hở, có thể nong van bằng bóng:
– Có triệu chứng đau thắt ngực, ngất, khó thở gắng sức kèm độ chênh áp lực tối đa đo bằng thông tim qua van ĐMC > 50 mmHg (MCC:C)
– Bệnh nhân không triệu chứng cơ năng, nhưng có bất thường ST hoặc T ở chuyển đạo ngực trái trên ECG lúc nghỉ hoặc gắng sức kèm độ chênh áp lực tối đa > 60 mmHg (MCC:C)
Loại III:
Người trẻ và vị thành niên, không nong van ĐMC bằng bóng nếu không triệu chứng cơ năng, ECG không thay đổi và độ chênh áp tối đa < 40 mmHg (MCC:B)
– Chỉ được nong van khi diện tích mở van ≤ 0.45 cm2/1m2 diện tích cơ thể
– Chỉ nong ở trung tâm có kinh nghiệm về thủ thuật này
5.4. Khuyến cáo phẫu thuật sửa van hoặc thay van và thay gốc động mạch chủ
Loại I:
a. Chỉ định sửa van, thay van hoặc phẫu thuật Ross được thực hiện cho bệnh nhân hẹp van ĐMC nặng cần phẫu thuật bắc cầu ĐMV, phẫu thuật ĐMC hoặc phẫu thuật van tim khác (MCC:C)
b. Chỉ định phẫu thuật thay van ĐMC được thực hiện cho bệnh nhân hẹp van ĐMC nặng kèm rối loạn chức năng thất trái (PXTM < 50%) (MCC: C)
c. Chỉ định thay van ĐMC được thực hiện cho người trẻ bị hẹp van ĐMC nặng kèm :
– Có triệu chứng cơ năng (MCC:C)
– Xuất hiện rối loạn chức năng thất trái (PXTM < 50%) hoặc thất trái ngày càng dãn (MCC: C)
d. Phẫu thuật sửa hoặc thay ĐMC lên được thực hiện ở bệnh nhân có van ĐMC 2 mảnh khi đường kính ĐMC lên ≥ 5 cm hoặc dãn hơn với mức độ ≥ 5 mm/mỗi năm (MCC:B)
Loại IIa:
Nên thay van ĐMC ở bệnh nhân hẹp van ĐMC nặng, không triệu chứng cơ năng và phân xuất tống máu bình thường (> 50%), nhưng dãn thất trái nặng (đường kính TTr cuối tâm trương > 75 mm hoặc cuối tâm thu > 55 mm) (MCC:B)
Loại IIb:
– Cân nhắc thay van ĐMC trên bệnh nhân hẹp van ĐMC nặng không triệu chứng cơ năng kèm đáp ứng bất thường với gắng sức (MCC:C)