 Những yếu tố nguy cơ của đái tháo đường (ĐTĐ) và bệnh tim mạch bao gồm béo phì (đặc biệt béo phì trung tâm) đề kháng insulin, tăng đường máu, rối loạn lipoprotein và tăng huyết áp. Giữa nhiều yếu tố cùng tham gia
Những yếu tố nguy cơ của đái tháo đường (ĐTĐ) và bệnh tim mạch bao gồm béo phì (đặc biệt béo phì trung tâm) đề kháng insulin, tăng đường máu, rối loạn lipoprotein và tăng huyết áp. Giữa nhiều yếu tố cùng tham gia
Trần Văn Huy MD PhD FACC FESC
Phó Chủ Tịch Phân Hội Tăng Huyết Áp Việt Nam
Chủ Tịch Hội Tim Mạch Khánh Hòa
Những yếu tố nguy cơ của đái tháo đường (ĐTĐ) và bệnh tim mạch bao gồm béo phì (đặc biệt béo phì trung tâm) đề kháng insulin, tăng đường máu, rối loạn lipoprotein và tăng huyết áp. Giữa nhiều yếu tố cùng tham gia, mức cholesterol máu cao đóng một vai trò nổi bật trong cả sự khởi đầu và tiến triển xơ vữa động mạch cũng như chuỗi biểu hiện lâm sàng như nhồi máu cơ tim (NMCT), đột qụy, bệnh mạch máu ngoại vi và suy tim [1]. Những nghiên cứu thực nghiệm đã hỗ trợ trực tiếp vai trò trung tâm của cholesterol có lipoprotein có tỷ trọng thấp (LDL) trong bệnh sinh mảng vữa [1]. Dựa vào những thử nghiệm lâm sàng về điều trị làm hạ LDL cholesterol trong cả dự phòng tiên phát và thứ phát (hình 1), khuyến cáo ATP III (The Adult Treatment Panel III) của Chương trình Giáo dục Cholesterol Quốc gia (the National Cholesterol Education Program-NCEP) Hoa Kỳ năm 2001 và cập nhật năm 2004 đã xác định LDL cholesterol là mục tiêu chính điều trị rối loạn lipid dựa trên các mức nguy cơ thấp, trung bình, cao và rất cao với các ngưỡng đích khác nhau theo bảng 1 [2,4].
|
Bảng 1 Các mức nguy cơ với mục đích hạ LDL [3] |
|
|
Các mức nguy cơ |
LDL mục tiêu (mg/dL) |
|
Nguy cơ rất cao: nhiều đặc tính nguy cơ cao (như BMV+ ĐTĐ) |
Đích tối ưu < 70 |
|
Nguy cơ cao: BMV và nguy cơ tương đương BMV; nguy cơ 10 năm của thang điểm Framingham > 20%. |
<100 |
|
Nguy cơ cao vừa: nguy cơ 10 năm 10-20% |
<130, đich tối ưu<100 |
|
Nguy cơ tương đối: 2+ yếu tố nguy cơ; nguy cơ 10 năm < 10% |
<130 |
|
Nguy cơ thấp: 0-1 yếu tố nguy cơ (nguy cơ 10 năm< 10%) |
<160 |
BMV: bệnh mạch vành; ĐTĐ: đái tháo đường.
Nguy cơ tương đương bệnh mạch vành (BMV) được nêu ở bảng 1 bao gồm biểu hiện lâm sàng của thể xơ vữa động mạch không có BMV (cơn thiếu máu não thoáng qua hoặc đột quỵ có nguồn gốc từ động mạch cảnh, tắc >50% động mạch cảnh), ĐTĐ, và có từ 2 yếu tố nguy cơ trở lên với nguy cơ 10 năm >20% đối với BMV nặng [2,3]. Nhóm nguy cơ rất cao bao gồm bệnh nhân đã được chẩn đoán BMV kết hợp thêm (1) nhiều yếu tố nguy cơ khác (đặc biệt ĐTĐ), (2) Có các yếu tố nguy cơ nặng hoặc ít được khống chế (đặc biệt là tiếp tục hút thuốc lá), (3) nhiều yếu tố nguy cơ của hội chứng chuyển hoá (đặc biệt là triglycerid máu cao > 200 mg/dL cộng với lipoprotein có tỷ trọng cao (HDL) cholesterol máu thấp < 40 mg/dL), (4) hội chứng mạch vành cấp [3]. Sau ATP III đã có nhiều thử nghiệm lâm sàng hỗ trợ cho quan điểm của NCEP dung mục tiêu chính dựa vào mức LDL cholesterol máu cao. Trong đó nổi bật 4 thử nghiệm lâm sàng lớn bao gồm HPS (Heart Protection Study) [4], PROSPER (PROspective Study of Pravastatin in the Elderly at Risk) [5], ASCOT-LLA (Angio-Scandinavian Cardiac Outcomes Trial-Lipid Lowering Arm) [6], và PROVE-IT-TIMI-22 (Pravastatin or Atorvastatin Evaluation and Infection Therapy- Thrombolysis in Myocardial Infarction 22 Investigators) [7] đã chứng minh rằng việc giảm LDL-C làm giảm rõ rệt nguy cơ bệnh mạch vành, trong khi đó chỉ có một thử nghiệm ALLHAT-LLA [8] không chứng minh được có sự khác biệt lớn về mức LDL cholesterol giữa nhóm bệnh và nhóm chứng, và không giảm nguy cơ đáng kể.

Hình 1. Tương quan giữa mức LDL cholesterol và các biến cố tim mạch
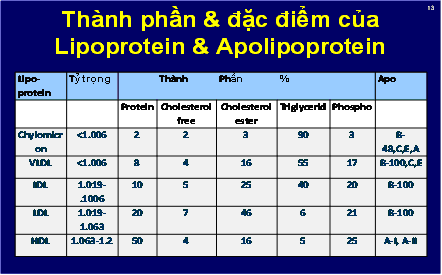
Bảng 2. Thành phần và đặc điểm của các Lipoprotein và Apoprotein
Tuy nhiên dù LDL cholesterol là mục tiêu chính của điều trị, nhưng các yếu tố nguy cơ về lipoprotein khác bên cạnh sự tăng LDL cũng tác động đến nguy cơ BMV. Trong số này có mức HDL cholesterol thấp, triglyceride tăng [đặc biệt lipoprotein trọng lượng phân tử rất thấp (VLDL) có thành phần triglyceride chiếm 55% (Bảng 2 các thành phần và đặc điểm của các lipoprotein)], và các LDL nhỏ hạt. “Bộ ba lipid” này được gọi là rối loạn lipid sinh xơ vữa (atherogenic dyslipidemia). Do đó, ATP III giới thiệu mục tiêu thứ hai trong điều trị được gọi là non-HDL cholesterol (cholesterol không HDL) ở bệnh nhân có tăng triglyceride (>200 mg/dL). Non-HDL cholesterol tương đương với VLDL + LDL-C (được tính bằng cholesterol toàn phần trừ HDL cholesterol) được xem là cholesterol sinh xơ vữa. Mối liên quan giữa các thành phầ
n lipoprotein khác nhau được tính như sau: 1/ Cholesterol toàn phần = LDL + VLDL + HDL. 2/Cholesterol toàn phần – HDL = LDL + VLDL = Non HDL. Theo ATP III mục tiêu non HDL cholesterol cao hơn mục tiêu LDL 30 mg/dL. Non-HDL cholesterol được xem như là mục tiêu điều trị thứ hai để hạn chế sự sinh xơ vữa mạnh của sự kết hợp các các remnant lipoprotein ở những bệnh nhân với tăng triglyceride máu [2,9]. Mặc dù điều trị hạ LDL bằng statin liều chuẩn hay liều cao đạt mục tiêu đến mức tối ưu các thử nghiệm lâm sang đều cho thấy chỉ giảm từ 22 đến 35% nguy cơ BMV, do đó vẫn còn tồn tại từ 65- 70% nguy cơ BMV. Cho nên, dù có những nghiên cứu ghi nhận mức non-HDL cholesterol cao có thể kết hợp một sự gia tăng nguy cơ phát triển BMV, nhưng thật không rõ ràng rằng mức non HDL cholesterol tăng có dự báo nguy cơ tim mạch như LDL cholesterol không hay chỉ có giá trị dự đoán liên quan một số điều kiện nhất định như tăng triglyceride máu. Chính vì vậy những câu hỏi đang được đạt ra là 1/ Liệu non HDL cholesterol có dự đoán tiên lượng BMV như LDL cholesterol hay không?. 2/ Non HDL cholesterol có dự báo tiên lượng nguy cơ BMV tốt hơn LDL cholesterol trong một số trường hợp hay trong hầu hết mọi tình huống?. 3/ Khả năng dự báo mạnh của non HDLcholesterol khi mức non HDL cholesterol cao có phải phản ảnh sự hiện diện triglyceride cao không? Qua đó xem xét VLDL có phải là một yếu tố nguy cơ tim mạch độc lập không.
Trong tiến trình sinh xơ vữa rõ ràng không chỉ đơn thuần vai trò của LDL cholesterol mà khi có rối loạn lipid máu thể hiện qua sự mất cân bằng giữa yếu tố bảo vệ tim HDL cholesterol, Apo A1 và các yếu tố sinh xơ vữa, Apo B-chứa Lp (a) với tăng VLDL, Chylomicron & VLDL remnants, IDL, LDL, LDL nhỏ hạt (dense) minh họa qua hình 2. Điều nầy thể hiện qua mức non HDL cholesterol đại diện tất cả phân tử lipoprotein sinh xơ vữa bao gồm mức VLDL cholesterol là một lipoprotein giàu triglyceride, IDL-C, Lp(a) và LDL cholesterol.
Để xác định chứng cứ lâm sàng về mức dự báo của non HDL cholesterol có đáp ứng những câu hỏi trên, trong những năm gần đây đã có nhiều nghiên cứu lớn khảo sát vấn đế nầy. Đặc biệt Nghiên cứu Tim Framingham (Framingham Heart Study) công bố năm 2006 [10]. Từ số liệu của nghiên cứu đoàn hệ Framingham với 2,693 nam, 3,101 nữ đã được dùng để phân tích. Tất cả các đối tượng có tuổi từ 30 trở lên chưa có BMV. Thời gian theo dõi là 15 năm. Khi kết thúc nghiên cứu ghi nhận có 618 nam và 372 nữ có BMV. Tỷ lệ BMV là 107.0/10.000 đối tượng /năm (149,7 nam, 72,7 nữ). Tất cả các thông số lipid đều cho thấy gắn liền với nguy cơ cao BMV ở cả nam lẫn nữ. Non HDL cholesterol và LDL cholesterol đều gây nguy cơ gia tăng BMV tương tự như nhau và có ý nghĩa P<0.005 (non HDL cholesterol: RR 1.008. 95% CI 1.007-1.010; LDL cholesterol: RR 1.008,95% CI 1.006-1.010). Phân tích giữa VLDL cholesterol và LDL cholesterol cho thấy cả hai đều dự báo nguy cơ BMV có ý nghĩa tương tự (VLDL cholesterol: RR 1.009, 95% CI 1.006 to 1.012; LDL cholesterol: RR 1.008, 95% CI 1.006 to 1.010). Không có sự liên quan giữa mức VLDL cholesterol và LDL cholesterol được tìm thấy P >0.05. Nguy cơ BMV đối với non HDL cholesterol và LDL cholesterol được thể hiện qua hình 3 [10]. Qua đó ghi nhận không có sự liên quan được tìm thấy giữa mức non HDL cholesterol và mức LDL cholesterol với nguy cơ BMV, nghĩa là non HDL cholesterol càng cao và mức LDL cholesterol thấp thì nguy cơ tim mạch vẫn cao (hình 3a), trong khi đó có một sự kết hợp liên đới giữa các mức LDL cao và các mức non HDL cholesterol cao với nguy cơ tim mạch, nghĩa là LDL cholesterol càng cao và non- HDL cholesterol càng cao thì nguy cơ tim mạch càng cao. Khi phân tích được lập lại dựa vào mức triglyceride <200 so với >200mg/dl được thể hện qua hình 3b. Những đối tượng có mức triglyceride >200mg/dl nguy cơ tim mạch là tương tự như hình 3a, nguy cơ tim mạch không thay đổi có ý nghĩa. Nhưng những đối tượng có mức triglyceride < 200mg/dl ghi nhận có sự liên quan giữa mức LDL cholesterol cao và nguy cơ tim mạch với mức non HDL cholesterol (hình 3b). Khái quát chung, tỷ lệ BMV có sự liên quan mạnh với non HDL cholesterol trong mỗi mức LDL cholesterol hơn là đối với LDL cholesterol trong mỗi mức non HDL cholesterol không xem xét mức triglyceride. Chính vì vậy các tác giả của ngiên cứu nầy đã kết luận mức cholesterol không HDL dự báo nguy cơ BMV cao hơn LDL cholesterol một mình; VLDL có thể đóng một vai trò quan trọng trong phát triển bệnh tim mạch [10]. Năm 2008, một phân tích nhánh của nghiên cứu PROVE- IT TIMI 22 ghi nhận bệnh nhân có hội chứng mạch vành cấp (HCMVC) nhập viện nếu điều trị đạt cùng lúc cả ba mục tiêu LDL tối ưu <70mg/dl, CRP thấp <2 và triglyceride <150mg/dl thì nguy cơ chết, NMCT và HCMVC tái phát trong 30 ngày đầu thấp nhất (hình 4a). Nếu đạt mục tiêu LDL tối ưu < 70mg/dl nhưng triglyceride vẫn còn > 150mg/dl thì nguy cơ chết, NMCT, HCMVC tái phát trong vòng 30 ngày đầu không có sự khác biệt có ý nghĩa so với mức LDL cholesterol >70mg/dl. (hình 4b) cho thấy vai trò của triglyceride mà chiếm thành phần chủ yếu trong VLDL là quan trọng[11] lần nữa đã ủng hộ cho việc dùng mục tiêu non HDL cholesterol hoặc Apo B như mục tiêu chính điều trị mới cho liệu pháp statin trong rối loạn lipoprotein. Ngoài ưu điểm chứng cứ dự đoán vượt trội hơn LDL cholesterol nêu trên của non HDL cholesterol và Apo B, xét nghiệm tính non HDL cholesterol khá đơn giản, giá rẻ hơn, không cần xét nghiệm lúc đói. Hy vọng trong khuyến cáo cập nhập ATP IV trong năm 2009 sẽ xác định sự thay đổi này.
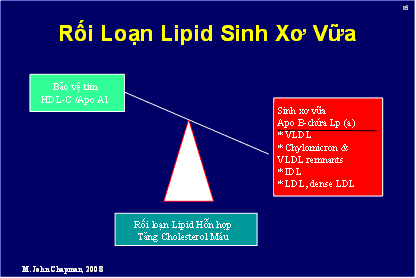
Hình 2. Rối loạn lipoprotein sinh xơ vữa
Hình 3 a.b. Non HDL dự đoán BMV cao hơn LDL cholesterol. Nghiên cứu Tim Framingham
Hình 4a,b. Phân tích nghiên cứu PROVE IT-TIMI 22 với tỷ Hazard chết NMCT và hội chứng mạch vành tái phát sau 30 ngày khi nhận các muu5c tiêu LDL, CRP và Triglyyceride [11].
Hiện nay trong điều trị rối loạn các lipoprotein để đạt các mục tiêu non HDL cholesterol, LDL cholesterol và Apo B thì liệu pháp thay đổi lối sống, luyện tập gắng sức vẫn là nền tảng, trong đó nổi bật những chứng cứ mới về tiết thực Địa Trung Hải với chế độ ăn nhiều tỏi, rau, trái cây, ngũ cốc nguyên hạt, đậu phụng, cá, thịt gia cầm cũng như giảm chất béo bão hoà và chất béo toàn phần đã được chứng minh giảm tỷ lệ tử vong chung và tử vong tim mạch [9,13]. Nghiên cứu Melbourne Collaborative Cohort Study (1990 -1994); thực hiện ở 46.653 người tại Úc trong đó có 24% sinh tại Địa Trung Hải đã tuân thủ chế độ ăn Địa Trung Hải ghi nhận giảm 34% tử vong chung, giảm 46% bệnh tim mạch ở người không có tiền sử bệnh tim mạch (hình 5) [13]. Một nghiên cứu lớn khác là Nghiên Cứu Tiết thực và Sức khỏe NIH AARP của Hoa Kỳ công bố 12/2007. Nghiên cứu theo dõi tử vong trong 10 năm từ 1995 -2005 trên 214.284 nam và 166.012 nữ tuân thủ chế độ ăn Địa Trung Hải, ghi nhận tử vong chung giảm 21%, tử vong tim mạch giảm 22% tử vong ung thư giảm 17% [14]. Không thể giải thích các ích lợi của chế độ ăn Địa Trung Hải qua một thành phần thức ăn riêng biệt nào, nhưng người ta chú ý nhiều đến acid béo omega -N 3 đa nhân không bão hòa (N-3 FA). Bệnh nhân ăn chế độ ăn Điạ Trung Hải giảm cân nhiều hơn, có mức phản ứng C protein (CRP) thấp hơn, mức kháng insulin thấp hơn, cholesterol toàn phần và triglyceride thấp hơn và HDL cao hơn cũng như giảm tần suất hội chứng chuyển hoá. Có một số vấn đề liên quan đến chế độ ăn Địa Trung Hải như có mùi tanh, khó chịu ở dạ dày ruột, và khả năng tăng LDL hay phơi nhiễm với thuỷ ngân do ăn cá nhiều nên cần phải thay đổi khẩu phần không nên ăn chuyên một loài cá [9].

Bảng 3. Mục tiêu điểu trị rối loạn lipoprotein của Hội Đái Tháo và Trường Môn Tim Hoa Kỳ 2008
Bảng 4 a,b. Tỷ số Hazard khẳng định Non HDL cholesterol và Apo B có giá trị dự đoán nguy cơ BMV cao hơn LDL cholesterol
Hình 5. a Tiết thực Địa Trung Hải. b Liệu trình điều trị rối loạn lipoprotein bằng thuốc hiện nay
Hình 6. Phân tích gộp về liệu pháp statin liều cao [16]
Liệu pháp dùng thuốc chống các rối loạn lipoprotein hiện nay hàng đầu vẫn là liệu pháp statin (hình 5b). Trong một phân tích gộp 14 thử nghiệm trên 90.000 bệnh nhân điều trị statin cho thấy cứ giảm mỗi 1 mmol/l của LDL cholesterol thì giảm 21% các biến cố tim mạch [15]. Ở những đối tượng đã có BMV, qua phân tích gộp so sánh giữa điều trị statin liều cao (atorvastatin 80mg) với liều trung bình (10mg) của 4 thử nghiệm PROVE IT TIMI 22, A to Z, TNT, IDEAL ghi nhận điều trị statin liều cao giảm chết do BMV hoặc có bất kỳ biến cố nào vê tim 16%, chết do BMV hoặc NMCT giảm 16%, đột qụy giảm 18% so với liều trung bình P<0.0001 (hình 6) [16]. Tuy vậy vẫn còn đến 65% nguy cơ tim mạch còn tồn tại khi điều trị statin đạt mục tiêu, nên hiện đang xem xét khả năng của các thuốc niacin hoặc fibrate phối hợp và những chiến lược làm giảm triglyceride và nâng HDL choletsterol. Chỉ định phối hợp thuốc được thể hiện qua hình 7a [9]. Tuy nhiên những chứng cứ lâm sàng về các vấn đề này hiện nay vẫn còn giới hạn. Trong đó nghiên cứu phối hợp giữa statin với omega 3 của nghiên cứu Japan EPA Lipid Intervention Study (JELIS) cho thấy trong dự phòng thứ phát điều trị phối hợp statin liều thấp phối hợp với 1,8g omega -3 FA/ ngày giảm các biến cố mạch vành chính có ý nghĩa với tỷ Harzard CI 95% 0.81 (0.66-1.00).
P <0.05 và đau thắt ngực không ổn định giảm Harzard Ratios CI 95% 0.72 (0.55-0.95) (hình 7b). Nghiên cứu phối hợp giữa simvastatin với ezetimide cho thấy giảm các chỉ số lipid tốt nhưng trên lâm sàng qua kết qủa nghiên cứu Ezetimibe and Simvastatin in Hypercholesterolemia Enhances Atherosclerosis Regression (ENHANCE) vừa công bố 4/2008 cho thấy không thay đổi tiến trình xơ vữa động mạch cảnh ở bệnh nhân tăng cholesterol gia đình [18]. Phối hợp giữa statin và niacin, giữa statin với fenofibrate cần phải đợi kết qủa những thử nghiệm lâm sàng lớn đang tiến hành, trong đó thử nghiệm ACCORDING nghiên cứu phối hợp giữa simvastatin và fenofibrate đang tiến hành sẽ kết thúc công bố năm 2009-20010 với sự trả lời rõ ràng [1]. Một lưu ý trong kết hợp thuốc giữa simvastatin liều trên 20mg/ngày với thuốc chống loạn nhịp amiodarone gây gia tăng nguy cơ tiêu cơ mà có thể dẫn đến suy thận, chết nên FDA Hoa Kỳ khuyên không phối hợp simvastatin liều >20mg ngày với amiodarone.
Hình 7 a/ Các tiêu chí phối hợp thuốc. b/ Nghiên cứu JELIS phối hợp statin liều thấp với omega-3 FA.

Hình 8. Những rào cản trong việc đạt đích điều trị
Một vấn đề quan trọng hiện nay trong chiến lược điều trị rối loạn lipid dù mục tiêu non HDL hay LDL cholestrol là hàng đầu thì sự tuân trị vẫn đang là một thách thức lớn, ngay tại Hoa Kỳ cũng cho thấy tỷ lệ điều trị đạt mục tiêu vẫn rất thấp khoảng 10,3% [9]. Những rào cản trong sự tuân trị thể hiện qua hình 8. Chính vì vậy theo khuyến cáo về dự phòng bệnh tim mạch của Tổ Chức Y Tế Giới (WHO) 2007, có một tiêu chí thực hành quan trọng nhất là “trừ khi có những chỉ định bắt buộc dùng những thuốc đặc trị, những thuốc giá rẻ cần phải được dùng. Thuốc generic bảo đảm chất lượng tốt được khuyến cáo” [19]
Tóm lại. Với những chứng cứ mới cho thấy non-HDL cholesterol có giá trị dự đoán BMV cao hơn LDL cholesterol đơn thuần. Điều trị tích cực các rối loạn lipoprotein bao gồm các biện pháp:
– Tiết thực Địa Trung Hải + Luyện tập vận động.
– Để đạt cả các mục tiêu non HDL cholesterol, LDL cholesterol và Apo B: Statin liều cao và/hoặc Phối Hợp Thuốc (Statin liều chuẩn với Niacin, Omega 3 hoặc Fibrate).
– Trong chiến lược chỉ định dùng thuốc nhằm giảm mức thấp nhất các lipoprotein sinh xơ vữa phải bảo đảm tính an toàn và tính hiệu qủa – kinh tế theo tiêu chí của WHO với sự cần thiết sử dụng thuốc generic bảo đảm chất lượng.
– Cần một nỗ lực nhiều mặt của Y tế, gia đình và toàn cộng đồng trong thay đổi lối sống và sự tuân trị
Tài liệu tham khảo
1. Brunzel JD; Davidson m. et al. Lipoprotein Management in Patients With Cardiometabolic Risk. Consensus statement from the American Diabetes Association and the American College of Cardiology Foundation. Diabetes care, 2008; 31, 811-823
2. Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III) final report. Circulation. 2002; 106: 3143-3421.
3. Grundy SM, Cleeman JI, Merz CNB, et al. Implications of recent clinical trials for the National Cholesterol Education Program Adult Treatment Panel III guidelines. Circ 2004;110:227-39.
4. Heart Protection Study Collaborative Group. MRC/BHF Heart Protection Study of cholesterol lowering with simvastatin in 20,536 high-risk individuals: a randomised placebo-controlled trial. Lancet.2002;360(9326):7-22.
5. Shepherd J, Blauw GJ, Murphy MB, Bollen EL, Buckley BM, Cobbe SM, Ford I, Gaw A, Hyland M, Jukema JW, Kamper AM, Macfarlane PW, Meinders AE, Norrie J, Packard CJ, Perry IJ, Stott DJ, Sweeney BJ,Twomey C, Westendorp RG; PROSPER study group. Pravastatin in elderly individuals at risk of vascular disease (PROSPER): a randomised controlled trial. PROspective Study of Pravastatin in the Elderly at Risk. Lancet. 2002;360:1623-1630.
6. Sever PS, Dahlof B, Poulter NR, Wedel H, Beevers G, Caulfield M, Collins R, Kjeldsen SE, Kristinsson A, McInnes GT, et al; ASCOT investigators. Prevention of coronary and stroke events with atorvastatin in hypertensive patients who have average or lower-than-average cholesterol concentrations, in the Anglo-Scandinavian Cardiac Outcomes Trial-Lipid Lowering Arm (ASCOT-LLA): a multicentre randomised controlled trial. Lancet. 2003;361:1149-1158.
7. Cannon CP, Braunwald E, McCabe CH, Rader DJ, Rouleau JL, Belder R, Joyal SV, Hill KA, Pfeffer MA, Skene AM; Pravastatin or Atorvastatin Evaluation and Infection Therapy-Thrombolysis in Myocardial Infarction 22 Investigators. Intensive versus moderate lipid lowering with statins after acute coronary syndromes. N Engl J Med. 2004;350:1495-1504.
8. The ALLHAT Officers and Coordinators for the ALLHAT Collaborative Research Group.: The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT-LLT).). JAMA 2002;288:2981-97.
9. Huy Van Tran et al . Intergarted Primary Prevention of Cardivascular Disease. Management of complex cardiovascular problems edited by Thach Nguyen 3rd 2007; 129-189.
10. Liu J, Christopher T. et al. Non-High-Density Lipoprotein and Very-Low-Density Lipoprotein Cholesterol and Their Risk Predictive Values in Coronary Heart Disease. Am J Cardiol 2006;98:1363-1368
11. Miller M. Cannon CP, McCabe CH, Belder R, Breen J, Braunwald E for the PROVE IT-TIMI 22 Investigators . Impact of Triglyceride Levels Beyond Low-Density Lipoprotein Cholesterol After Acute Coronary Syndrome in the PROVE IT-TIMI 22 Trial J. Am. Coll. Cardiol. 2008;51;724-730
12. Kastelein JJ et al. Lipids, Apolipoproteins, and Their Ratios in Relation to Cardiovascular Events With Statin Treatment. Circulation 2008; 117:3002-3009.
13. Harriss LR, English DR, Powles J, Giles GG, Tonkin AM, Hodge AM, Brazionis L, O’Dea K. Dietary patterns and cardiovascular mortality in the Melbourne Collaborative Cohort Study. Am J Clin Nutr. 2007 Jul;86(1):221-9
14. Mitrou PN, Kipnis V, Thiébaut AC, Reedy J, Subar AF, Wirf#lt E, Flood A, Mouw T, Hollenbeck AR, Leitzmann MF, Schatzkin A. Mediterranean dietary pattern and prediction of all-cause mortality in a US population: results from the NIH-AARP Diet and Health Study. Arch Intern Med. 2007;167(22):2461-8
15. Baigent C, Keech A, Kearney PM, et al., Cholesterol Treatment Trialists’ (CTT) Collaborators. Efficacy and safety of cholesterol lowering treatment: prospective meta-analysis of data from 90,056 participants in 14 randomised trials of statins. Lancet 2005;366
:1267-78.
16. Cannon CP, , McCabe CH, Braunwald E . Meta-Analysis of Cardiovascular Outcomes Trials Comparing Intensive Versus Moderate Statin Therapy J Am Coll Cardiol 2006;48:438-45
17. Yokoyama M, Origasa H, Matsuzaki M, et al. Effects of eicosapentaenoic acid on major coronary events in hypercholesterolaemic patients (JELIS): a randomised open-label, blinded end point analysis. Lancet 2007;369:1090-8.
18. Kastelein J, Steinberg D., Eichhorn E. J., Connor W. E., Diamond G. A., Kaul S., Blake J. A., Davis H. R. Jr., Murgolo N. J., Graziano M. P., Kaye T., Akdim F., de Groot E.,. J.P., Brown B. G. Simvastatin with or without Ezetimibe in Familial Hypercholesterolemia. N Engl J Med 2008; 358:1431-1443
World Health Organization. Prevention of Cardiovascular Disease. Guidelines for assessment and management of cardiovascular risk. Geneva, 2007.












