TS. PHẠM HỮU VĂN
11.3 Rối loạn nhịp nhĩ thất
AVRT sử dụng vòng vào lại được xác định là giải phẫu gồm hai đường: thứ nhất, AVN-HPS, thứ hai, AP (đường phụ) còn gọi là bó bắc cầu. Hai nhánh được đặc trưng bằng sự khác biệt tính trơ và thời gian dẫn truyền, với các nhắt bóp nhĩ sớm hoặc nhịp thất sớm khởi đầu nhịp nhanh vào lại. Trong những dịp hiếm hoi, vòng gồm bao gồm hai AP
11.3.1 Các đường phụ
AP là một hoặc nhiều chuỗi tế bào cơ tim bỏ qua hệ thống dẫn truyền sinh lý, và kết nối trực tiếp với cơ tim và tâm thất. [390] Các kết nối AV này là do sự phát triển phôi không hoàn chỉnh của vòng AV, không tách hoàn toàn tâm nhĩ và tâm thất. Mặc dù có nhiều loại AP khác nhau, phổ biến nhất là những loại kết nối tâm nhĩ và tâm thất dọc theo vòng hai lá hoặc ba lá. Khoảng 60% được đặt dọc theo van hai lá và được gọi là AP thành tự do bên trái, 25% chèn dọc theo phía vách của vòng hai lá và ba lá, và ∼15% đi vào dọc theo thành tự do bên phải. [391, 393] Do cơ tâm thất thiếu ở gần lá trước của van hai lá, các AP bên trái thường được giới hạn trong khu vực của vòng hai lá ở phần dính của vòng hai lá ở phần đính của lá van sau. Các AP nằm trong khu vực cạnh vách trên ở sát đầu gần với bó His và AVN có thể cũng xẩy ra. [394]
AP thể hiện các đặc điểm điện sinh lý đặc trưng khác với đặc tính dẫn truyền nút AV. Chúng thường biểu hiện dẫn truyền nhanh (ngoại trừ các đường không điển hình – xem phần 11.3.9), phụ thuộc vào dòng natri tương tự như các tế bào cơ tim. Hơn nữa, mặc dù phần lớn các AP dẫn truyền cả ngược và xuôi, một số AP truyền xung động chỉ theo một hướng. Những đường dẫn truyền chỉ theo hướng xuôi là không phổ biến (≤10%), trong khi những đường chỉ dẫn truyền theo hướng ngược thường xuyên hơn (≤50%). Khi AP được dẫn truyền xuôi, kích thích sớm tâm thất thường thấy rõ ở nhịp xoang lúc nghỉ và AP được gọi là ‘biểu hiện” (manifest). Ngược lại, các AP được gọi là ‘ẩn giấu” (conceal) nếu chúng dẫn truyền ngược một cách duy nhất. Các AP bị ẩn giấu có thể có các thuộc tính giảm dần (decremental). [395] Thuật ngữ AP tiềm ẩn biểu thị một AP không, hoặc hầu như không nhìn thấy được do vị trí hoặc dẫn truyền nhanh hơn thông qua AVN
Nhiều APs xẩy ra ở ≤12% các bệnh nhân có kích thích sớm, và ở ≤50% ở các bệnh nhân với bất thường Ebstein’s. [396]
AVRT là nhịp nhanh thường gặp nhất kết hợp với ÁP. Hai cơ chế của vào lại có khả nằng đi theo đường xuôi hoặc đường ngược qua AVN-HPS, và được phân loại như orthodromic và antidromic AVRT.
11.3.2 Hội chứng Wolff–Parkinson–White
Hội chứng WPW đề cập đến sự có mặt rõ ràng của AP (biểu hiện), do đó dẫn đến gọi là kích thích sớm, kết hợp với rối loạn nhịp nhanh dễ tái phát. [397] khi nhịp xoang, một mẫu ECG điển hình trong ECG lúc nghỉ với các đặc điểm sau: (i) khoảng PR ngắn (≤120 ms); (ii) điên lên líu ríu (hoặc đi xuống) của phức hợp QRS (‘sóng delta); và (iii) phức hợp QRS rộng (> 120 ms). Trong hầu hết các trường hợp, các AP tạo ra mẫu WPW được nhìn thấy ở các tim có cấu trúc bình thường. Các dạng hiếm của kích thích sớm gia đình kết hợp với phì đại LV và bệnh đa hệ thống [các đột biến trong gene gamma 2 dưới tiểu đơn vị không catalytic được protein kinase adenosine monophosphate hoạt hóa (PRKAG2)], bệnh Danon và Fabry, cũng đã được mô tả. [398]
Một số thuật toán ECG bề mặt đã được phát triển có thể được áp dụng cho việc định khu các AP với sự hiện diện của kích thích sớm rõ ràng (Hình 16 và 17). [399- 401] Kích thích sớm trên bề mặt ECG có thể bị gián đoạn và thậm chí có thể biến mất vĩnh viễn (ở ≤35% trường hợp) theo thời gian. Hơn nữa, các mức độ kích thích sớm khác nhau có thể tùy thuộc vào vị trí của AP cũng như các đặc tính dẫn truyền AVN.
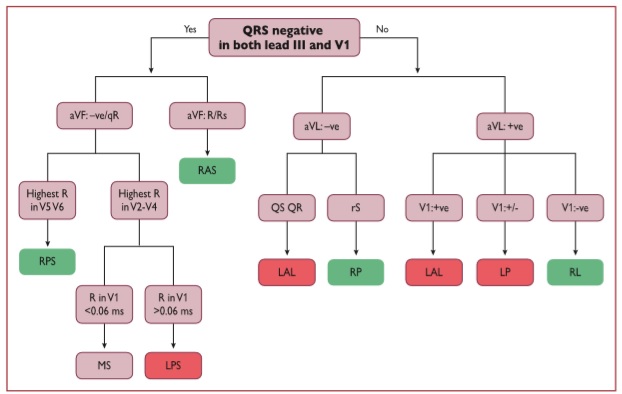
Hình 16. Thuật toán của ST George cho định khu các đường phụ [399] +ve = phức bộ QRS dương; -ve = phức bộ QRS âm; +/- = pha cân bằng (dương âm bằng nhau); AP = đường phụ; LAL = bên trước trái; LP = sau trái; LPL bên sau trái; LPS = vách sau trái; MS = vách giữa; RAS = bên sau trái; LPS = bên sau trái; RL = bên phải; RP = sau phải; RPS = vách sau phải.
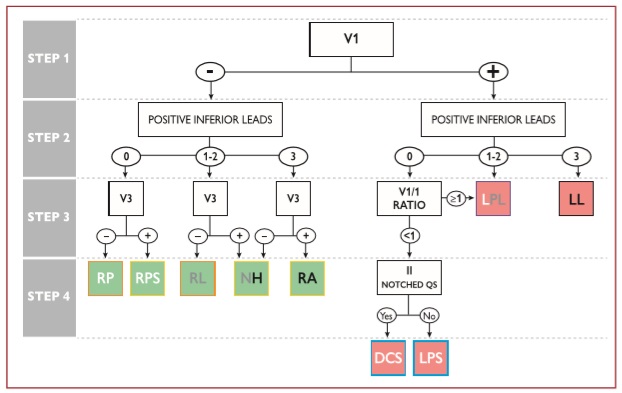
Hình 17. Định khu đường phụ với sự có mặt của kích thích sớm tối đa (tự phát hoặc được thúc đẩy). [400] Vị trí đường phụ có màu xanh lá cây khi bên phải và màu đỏ khi ở bên trái. Các đường phụ bên trái có thể có 0, 1 hoặc 2 chuyển đạo bên dưới với sự phân cực dương, trong khi các đường phụ nút His có thể có 1, 2 hoặc 3 chuyển đạo bên dưới với sự phân cực dương. Đường dẫn phụ bên phải được đóng khung màu cam hoặc màu vàng khi chuyển đạo V3 âm hoặc dương, theo thứ tự. Các đường phụ sau trái có màu xanh lam khi tỷ lệ V1 / I <1 hoặc màu tím khi tỷ lệ V1 / I là ≥1. AP = đường phụ; DCS = xoang vành sâu; LL = bên trái; LPL = bên sau trái; LPS = vách sau trái; NH = thuộc nút His; RA = trước phải; RL = bên phải; RP = sau phải; RPS = cạnh vách phải.
11.3.3 Nhịp nhanh vào lại nhĩ thất
AVRT orthodromic chiếm > 90% các AVRT và 20 – 30% trong số tất cả các SVT dai dẳng. Các xung vào lại dẫn truyền từ nhĩ xuống thất qua AVN-HPS, là nhánh xuống của vòng vào lại, trong khi AP dẫn truyền từ thất đến nhĩ, và đóng vai trò như là nhánh ngược của vòng vào lại. AVRT orthodromic có xu hướng nhịp nhanh, với tần số dao động từ 150 đến, hiếm khi,> 220 b.p.m. Trong quá trình nhịp nhanh (Hình 18), các đặc tính ECG sau đây có thể biểu hiện: (i) sự cố định khoảng RP và, thường nhưng không phải lúc nào cũng vậy, đến một nửa của CL nhịp nhanh; (ii) QRS hẹp; (iii) BBB chức năng thường được kết hợp với một mặc của AP bó bị block, đặc biệt ở những bệnh nhân trẻ (<40 tuổi); và (iv) chênh xuống của đoạn ST
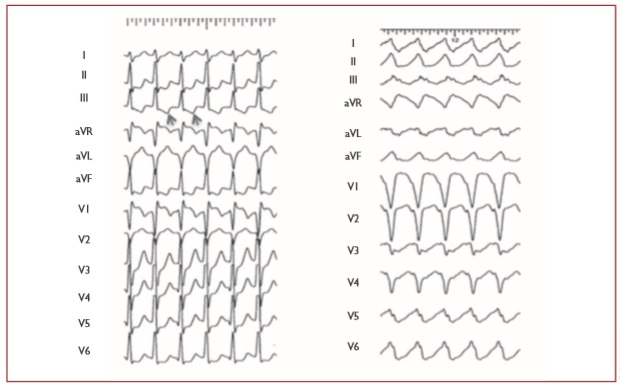
Hình 18. Nhịp nhanh vào lại nhĩ thất. Trái: nhịp nhanh vào lại nhĩ thất orthodromic do đường phụ vách sau ẩn. Các sóng P ngược âm trong quá trình nhịp nhanh ở các chuyển đạo dưới (mũi tên). Phải: nhịp nhanh vào lại nhĩ thất antidromic do đường phụ nhĩ bó. Trục trong nhịp nhanh do các đường không điển hình phụ thuộc vào đường đi vào bó phải và hỗn hợp qua bó trước trái.
11.3.4 Nhịp nhanh vào lại nhĩ thất antidromic
AVRT antidromic xảy ra ở 3 – 8% bệnh nhân bị hội chứng WPW. [404-404] Xung động vào lại truyền từ nhĩ đến thất qua AP với dẫn truyền xuôi; trong khi đó, dẫn truyền ngược xảy ra trên AVN hoặc AP khác, thường được đặt ở vị trí đối diện để đảm bảo khoảng cách di chuyển dài hơn, do đó cho phép phục hồi đầy đủ thời gian trơ của các phần tử tương ứng của vòng vào lại. Ở 30 – 60% bệnh nhân bị AVRT antidromic tự phát, AP đa đường (biểu hiện hoặc ẩn), có thể hoạt động hoặc không hoạt động như nhánh ngược trong quá trình AVRT, có thể được phát hiện. AVRT antidromic có các đặc tính ECG sau, được minh họa ở Hình 18: (i) phức bộ QRS rộng (được kích thích sớm hoàn toàn) và (ii) khoảng RP khó đánh giá vì sóng P ngược thường được ghi trong đoạn ST-T.
11.3.5 Đường phụ như một dường ngoài cuộc
Với sự hiện diện của AT ổ, cuồng nhĩ, AF hoặc AVNRT, các phức bộ QRS có thể được kích thích sớm khi AP đóng vai trò là người ngoài cuộc và không phải là một phần quan trọng của vòng vào lại.
11.3.6 Rung nhĩ kích thích sớm
AF kịch phát đã được xác định ở 50% bệnh nhân bị WPW, và có thể là rối loạn nhịp ở những bệnh nhân bị ảnh hưởng. [405,406] Những bệnh nhân này thường trẻ và không có bệnh tim cấu trúc. AVRT tần số cao có thể có khả năng khởi đầu AF một cách tiềm tàng. AF với phản ứng thất nhanh qua AP rõ ràng với thời gian trơ xuôi ngắn là rối loạn nguy hiểm tiềm tàng ở các bệnh nhân với hội chứng WPW, do thoái biến tiềm tàng thành VF.
11.3.7 Các đường phụ ẩn
Các AP ẩn chỉ làm phát sinh AVRT orthodromic. Tỷ lệ lưu hành thực sự của rối loạn nhịp này là không rõ vì chúng không thể phát hiện được trên ECG bề mặt lúc nghỉ, nhưng chỉ khi xảy ra AVRT, hoặc trong quá trình test điện sinh lý. [45] Không có thiên hướng giới tính nào được xác định và những đường này có xu hướng xảy ra thường xuyên hơn ở những bệnh nhân trẻ tuổi hơn ở những người bị AVNRT; tuy nhiên, tồn tại sự chồng chéo đáng kể. [3] Các AP ẩn chủ yếu được khu trú dọc theo thành tự do bên trái (64%) và ít thường xuyên hơn ở các vị trí vách (31%) và các khu vực thành tự do phải. [395] Biểu hiện lâm sàng với AVRT. Các đường ẩn không kết hợp với nguy cơ đột tử tim tăng lên. Điều chỉnh AVRT do AP ẩn tương tự như AP rõ ràng, nhưng trong trường hợp này có liên quan đến các triệu chứng mà không có sự liên quan tiên lượng đáng kể trong hầu hết các trường hợp
11.3.8 Nhịp nhanh bộ nối lặp lại dai dẳng (Permanent junctional reciprocating tachycardia)
PJRT (Permanent junctional reciprocating tachycardia) là hình thái hiếm của nhịp nhanh nhĩ thất (AV) sử dụng AP ẩn. Thông thường các AP này, được Coumel mô tả ban đầu, được khu trú ở khu vực vách sau và được kết hợp với các đặc tính dẫn truyền ngược giảm dần. [407] PJRT là nhịp nhanh RP kéo dài do các đặc tính dẫn truyền chậm của AP, và được đặc trưng bằng các sóng P ngược xen vào ở các chuyển đạo II, III và aVF do tính tự nhiên của hoạt động nhĩ ngược. Tính tự nhiên dai dẳng của PJRT có thể dẫn đến TCM thường khỏi sau điều trị thành công bằng triệt phá qua catheter bằng năng lượng tần số radio, đặc biệt ở các bệnh nhân trẻ. [407,408] Triệt phá qua catheter được khuyến cáo mạnh mẽ ở những bệnh nhân có triệu chứng hoặc ở các trường hợp với phân suất tống máu LV suy giảm như liên quan đến TCM.
Các nguyên nhân tiềm năng khác của nhịp nhanh RP dài là nhịp xoang nhanh, AT, AVRT không điển hình, JET với dẫn truyền ngược.
11.3.9 Các hình thái kích thích sớm không điển hình
Các AP khác được đặt ra để dẫn đến kích thích tim sớm. Các AP không điển hình (còn gọi là sợi Mahaim) là các kết nối giữa tâm nhĩ phải hoặc AVN và tâm thất phải, vào hoặc gần với nhánh bó bên phải. [409] Đại đa số chúng là nhĩ bó hoặc nút thất (như đã mô tả khởi đầu), nhưng chúng cũng có thể là nhĩ bó, nhĩ thất, nút bó, hoặc nút thất, phụ thuộc vào sự đi vào đầu gần và xa có thể thay đổi của chúng. [413,414] Các đường không điển hình bên trái cũng đã được mô tả nhưng cực kỳ hiếm. [415- 417]
Các đường không điển hình thường chứa tổ chức nút phụ, dẫn đến các đặc tính giảm dần và kết nối tâm nhĩ với các bó bằng cách vượt qua cạnh bên của vòng ba lá, nhưng cũng có thể tìm thấy các vị trí vách sau ở những trường hợp hiếm. Dẫn truyền thường chỉ xuôi, nhưng các sợi ẩn cũng đã được mô tả. [412,418] Các đặc tính sau xác định hoạt động của các đường không điển hình:
- QRS bình thường cơ bản hoặc mức độ khác biệt của biểu hiện kích thích sớm với hình thái LBBB;
- Tạo nhịp tâm nhĩ được lập trình, dẫn đến kích thích sớm biểu hiện rõ ràng sau khi tăng khoảng AV cùng với việc rút ngắn khoảng HV ở các CL tạo nhịp ngắn hơn;
- AVRT antidromic do đường nhĩ thất thường tạo ra trục QRS nằm ngang hoặc lên trên, nhưng trục bình thường cũng có thể xảy ra, tùy thuộc vào cách đi vào bó phải và hỗn hợp qua bó trước trái.
- Điện đồ bó phải đi trước hoạt động bó His trong quá trình kích thích sớm xuôi xuống và SVT.
Lập bản đồ nhận biết đi vào đầu gần và xa của các sợi phụ, và chứng minh đường có khả năng ở đa số các trường hợp sau đó hướng dẫn triệt phá. [409,411] Triệt phá qua catheter được kết hợp với tần số thành công cao và tần số tái phát thấp, và do đó được khuyến cáo cho tất cả các bệnh nhân với nhịp nhanh có triệu chứng tái phát, và đặc biệt là nhịp tim nhanh liên hồi do các đường nút bó hoặc nút thất ẩn. [418] Triệt phá phòng ngừa vì lý do tiên lượng không được khuyến cáo phổ biến, ngay cả ở những bệnh nhân bị kích thích sớm hoặc BBB trên ECG bề mặt, vì dẫn truyền nhanh qua AP là không thể do các đặc tính dẫn truyền giảm dần.
11.3.10 Điều trị
11.3.10.1 Điều trị cấp thời
Adenosine nên được sử dụng thận trọng trong việc điều trị AVRT vì có khả năng gây ra AF nhanh. [119,120,272] AF với dẫn truyền thất nhanh cũng có thể gây ra rung thất, do đó luôn luôn có sẵn phương pháp điều trị chuyển nhịp bằng điện. Trong AVRT orthodromic và antidromic, điều trị bằng thuốc có thể được hướng vào một trong các thành phần của vòng, AVN (thuốc chẹn beta, diltiazem, verapamil hoặc etripamil), [100,129,419,420] hoặc AP (ibutilide, procainamide, propafenone, or flecainide) [421,422] (Hình 19). AVRT antidromic có liên quan đến hội chứng WPW ác tính do AP dẫn truyền rất nhanh, [403] và các thuốc tác dụng chủ yếu trên AP nên được ưu tiên. Ngoài ra, trong trường hợp AVRT antidromic với AP đại diện cho cả nhánh xuôi và ngược, các thuốc hoạt động trên AVN là không có hiệu quả. Trong AVRT antidromic trơ với thuốc, , amiodarone cũng có thể được xem xét. [423-425]
Ở các bệnh nhân biểu hiên với AF được kích thích sớm, chuyển nhịp khẩn cấp thường được đòi hỏi và ngưỡng cho sử dụng chuyển nhịp bằng điện là thấp hơn. Dẫn truyền xung điện có thể xảy ra tốt hơn qua AP do RP ngắn hơn so với AVN. [426] Theo đó, nên tránh mọi tác nhân điều biến AVN (adenosine, verapamil, diltiazem, beta-blockers hoặc digoxin) trong AF bị kích thích sớm vì chúng có thể thúc đẩy nguy cơ rung thất. [427,428] Chuyển nhịp bằng thuốc AF kích thích sớm hoặc dẫn truyền AP bị trễ có thể đạt được bằng ibutilide (Hình 20). [421] Các loại thuốc như Procainamide, propafenone hoặc flecainide, có ảnh hưởng đến sự dẫn truyền qua AP, cũng có thể được sử dụng, ngay cả khi chúng không thể phục hồi nhịp xoang. [429 .431] Tuy nhiên, nên sử dụng thuốc Ic một cách thận trọng do chúng ảnh hưởng đến AVN. Trong AF được kích thích sớm, i.v. amiodarone có thể không an toàn như đã nghĩ trước đây, do đường dẫn truyền được gia tăng và rung thất đã được báo cáo, và không nên được xem xét. [432-435] Procainamide dường như an toàn hơn trong tình huống này. [436]
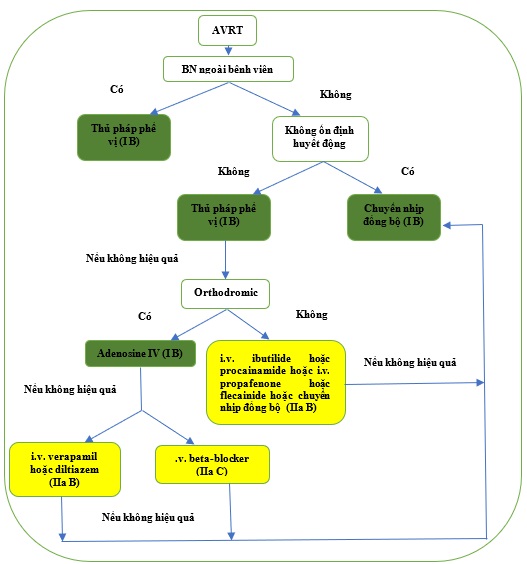
Hình 19. Điều trị cấp thời nhịp nhanh vào lại nhĩ thất.
AVRT = nhịp nhanh vào lại nhĩ thất; iv = đường tĩnh mạch. BN = bệnh nhân
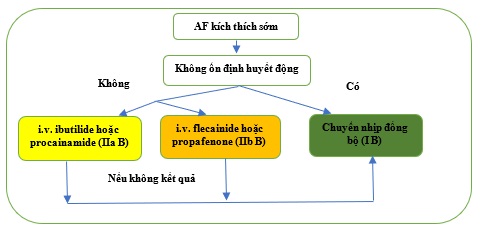
Hình 20. Điều trị cấp thời rung nhĩ kích thích sớm. AF = rung nhĩ; iv = đường tĩnh mạch.
Khuyến cáo cho điều trị nhịp nhanh vào lại nhĩ thất do các đường phụ có biểu hiện hoặc ẩn
| Các khuyến cáo | Classa | Levelb |
| Điều trị cấp thời | ||
| Bệnh nhân huyết động không ổn định | ||
| Chuyển nhịp đồng bộ DC được khuyến cáo cho các bệnh nhân không ổn định về huyết động. [86-88] | I | B |
| Các bệnh nhân ổn định về huyết động | ||
| Các thủ pháp phế vị, tốt nhất ở tư thế nằm ngửa với chân nâng lên cao, được khuyến cáo. [41,89, 91] | I | B |
| Trong AVRT orthodromic, adenosine (6-18 mg i.v. bolus) được khuyến cáo nếu thủ pháp phế vị thất bại và nhịp nhanh là orthodromic. [92-94] | I | B |
| Trong AVRT orthodromic, i.v. verapamil hoặc diltiazem nên được xem xét nếu các thủ pháp phế vị và adenosine thất bại. [92,94-98] | IIa | B |
| Trong AVRT orthodromic, i.v. beta-blockers (esmolol hoặc metoprolol) nên được xem xét khi không có HF mấu bù, nếu các thủ pháp phế vị và adenosine thất bại. [97,99,100] | IIa | C |
| Trong AVRT antidromic, i.v. ibutilide hoặc procainamide hoặc i.v. flecainide hoặc profanenone hoặc chuyển nhịp đồng bộ DC nên được xem xét nếu thủ pháp phế vị và adenosine thất bại. [421,422,429,437] | IIa | B |
| Trong AVRT, i.v. amiodarone có thể được xem xét trong các trường hợp trơ. [423-425,435] | IIb | B |
| Chuyển nhịp đồng bộ DC được khuyến cáo khi điều trị thuốc thất bại để chuyển nhịp hoặc kiểm soát nhịp nhanh. [87,88] | I | B |
| Điều trị lâu dài | ||
| Triệt phá AP qua catheter được khuyến cáo ở các bệnh nhân có AVRT tái phát có triệu chứng. [391-393,438-441] | I | B |
| Beta-blockers hoặc blockers kênh canxi non-dihydropyridine (verapamil hoặc diltiazem khi không có HFrEF) nên được xem xét nếu không có dấu hiệu kích thích sớm biểu hiện trên ECG lúc nghỉ, nếu triệt phá không mong muốn hoặc không khả thi. [340,341,442,443] | IIa | B |
| Propafenone hoặc flecainide có thể được xem xét ở các bệnh nhân có AVRT và không có thiếu máu cục bộ hoặc bệnh tim cấu trúc, nếu triệt phá không mong muốn hoặc hoặc không khả thi. [429,444,445] | IIb | B |
| Digoxin, beta-blockers, diltiazem, verapamil, và amiodarone không được khuyến cáo và có hại tiềm ẩn ở các bệnh nhân có AF kích thích sớm. [427,428,432-434,446] | III | B |
i.v. verapamil và diltiazem được chống chỉ định khi có hạ huyết áp hoặc HFrEF.
i.v. beta-blockers được chống chỉ định khi có suy tim mất bù.
i.v. ibutilide được chống chỉ định ở các bệnh nhân có khoảng QTc kéo dài.
i.v. procainamide làm kéo dài khoảng QTc nhưng ít hơn nhiều so với các thuốc nhóm III.
i.v. flecainide và propafenone được chống chỉ định với bệnh tim thiếu máu cục bộ và cấu trúc. Chúng làm kéo dài khoảng QTc nhưng ít hơn các thuốc nhóm III.
i.v. amiodarone làm kéo dài QTc nhưng hiếm khi gây torsades des pointes.
AF = rung nhĩ; AP = đường phụ; AVRT = nhịp nhanh vào lại nhĩ thất; DC = dòng một chiều; ECG = điện tâm đồ; HFrEF = suy tim với phân suất tống máu giảm; i.v. = đường tĩnh mạch.
aClass khuyến cáo.
bMức độ bằng chứng.
Các khuyến cáo cho điều trị cấp thời rung nhĩ kích thích sớm
| Các khuyến cáo | Classa | Levelb |
| Bệnh nhân không ổn định huyết động | ||
| Chuyển nhịp đồng bộ DC được khuến cáo ở các bệnh nhân không ổn định huyết động. [86,130] | I | B |
| Bệnh nhân huyết động ổn định | ||
| Ibutilide hoặc procainamide (i.v.) nên được xem xét. [421,430,436] | IIa | B |
| Flecainide or propafenone (i.v.) may be considered. [429,431] | IIb | B |
| Synchronized DC cardioversion is recommended if drug therapy fails to convert or control the tachycardia. [86,130] | I | B |
| Amiodarone (i.v.) không được khuyến cáo [432435] | III | B |
i.v. ibutilide bị chống chỉ định ở các bệnh nhân có khoảng QTc kéo dài.
i.v. procainamide làm kéo dài khoảng QTc nhưng tí hơn các thuốc nhóm III.
i.v. flecainide và propafenone bị chống chỉ định ở các bệnh nhân với bệnh tim thiếu máu cục bộ và cấu trúc. Chúng cũng làm kéo dài khoảng QTc ít hơn nhiều so với các thuốc nhóm III.
DC = dòng một chiều.
aClass khuyến cáo
bMức độ bằng chứng.
11.3.10.2 Triệt phá qua catheter
Điều trị lựa chọn cho các bệnh nhân AVRT có triệu chứng và tái phát, hoặc AF kích thích sớm, là triệt phá qua catheter (Hình 21). Đối với những bệnh nhân khác có các cơn không triệu chứng và không thường xuyên, các quyết định điều trị nên được cân bằng giữa các nguy cơ và lợi ích chung của bản chất xâm lấn của triệt phá so với tác hại lâu dài đối với điều trị thuốc. Triệt phá AP có tần số thành công cao cấp thời và kết hợp với tần số biến chứng thấp phụ thuộc vào khu vực đường phụ khu trú (Bảng 9). [391–393,438–440] Các biến chứng chủ yếu gồm tràn dịch màng ngoài tim gây ép tim (tamponade) (0.13–1.1%) và block AV cấp ở các bệnh nhân triệt phá đường phụ ở vách. Với các đường phụ ở vách sát với AVN, ECG biểu hiện điển hình sóng delta dương ở các chuyển đạo aVF và aVL, và delta dương hẹp ở V1, có phức bộ QRS âm chiếm ưu thế. [394]
Hình 21. Điều trị lâu dài nhịp nhanh vào lại nhĩ thất. AVRT = nhịp nhanh vào lại nhĩ thất.
Khi nhắm mục tiêu vào các đường ở vách và áp dụng năng lượng lạnh, tỷ lệ block AV thấp hơn so với năng lượng tần số radio. [447] Tuy nhiên, sự tái phát của các đường bị block trước đây đã được báo cáo là cao hơn đáng kể khi áp dụng phương pháp năng lượng lạnh. [438] Hai cách tiếp cận có thể thực hiện cho các đường ở bên trái: tiếp cận xuôi xuyên qua vách và ngược động mạch chủ. Có bằng chứng cho thấy cách tiếp cận xuyên qua vách, về phương diện trải nghiệm, dẫn đến giảm thời gian chiếu xạ và thủ thuật. [441,448]
Hướng dẫn của Trường môn Tim Mạch học Hoa Kỳ/Hội Tim Hoa Kỳ/Hội Nhịp Tim Hoa Kỳ 2015 cho Điều chỉnh bệnh nhân trưởng thành với Nhịp nhanh trên thất đã báo cáo tỷ lệ biến chứng lớn sau khi triệt phá bằng năng lượng tần số radio qua catheter lần lượt là 3.0 và 2,8% cho AVNRT và AVRT. [2] Những tỷ lệ này cao hơn nhiều so với báo cáo của các nhà điện sinh lý có kinh nghiệm trong thời đại hiện nay, như được tóm tắt trong Bảng 9, nhưng thủ thuật này vẫn mang một nguy cơ tử vong rất nhỏ, không đáng kể, [203,205]
(Còn nữa)
Tài liệu tham khảo (xem đầy đủ tại www.timmachhoc.vn)
- Blomstro¨m-Lundqvist C, Scheinman MM, Aliot EM, Alpert JS, Calkins H, Camm AJ, Campbell WB, Haines DE, Kuck KH, Lerman BB, Miller DD, Shaeffer CW, Stevenson WG, Tomaselli GF. ACC/AHA/ESC guidelines for the management ofpatients with supraventricular arrhythmias–executive summary: a report of the American college of cardiology/American heart association task force on practice guidelines and the European society of cardiology committee for practice guidelines (writing committee to develop guidelines for the management of patients with supraventricular arrhythmias) developed in collaboration with NASPE-Heart Rhythm Society. J Am Coll Cardiol 2003;42:14931531.
- Page RL, Joglar JA, Caldwell MA, Calkins H, Conti JB, Deal BJ, Estes NAM, Field ME, Goldberger ZD, Hammill SC, Indik JH, Lindsay BD, Olshansky B, Russo AM, Shen W-K, Tracy CM, Al-Khatib SM. 2015 ACC/AHA/HRS guideline for the management of adult patients with supraventricular tachycardia: executive summary: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society. J Am Coll Cardiol 2016;67:15751623.
- Katritsis DG, Boriani G, Cosio FG, Hindricks G, Jais P, Josephson ME, Keegan R, Kim Y-H, Knight BP, Kuck K-H, Lane DA, Lip GYH, Malmborg H, Oral H, Pappone C, Themistoclakis S, Wood KA, Blomstro¨m-Lundqvist C. European Heart Rhythm Association (EHRA) consensus document on the management of supraventricular arrhythmias, endorsed by Heart Rhythm Society (HRS), AsiaPacific Heart Rhythm Society (APHRS), and Sociedad Latinoamericana de Estimulacion Cardiaca y Electrofisiologia (SOLAECE). Eur Heart J 2018;39:14421445.
- Kirchhof P, Benussi S, Kotecha D, Ahlsson A, Atar D, Casadei B, Castella M, Diener H-C, Heidbuchel H, Hendriks J, Hindricks G, Manolis AS, Oldgren J, Popescu BA, Schotten U, Van Putte B, Vardas P, Agewall S, Camm J, Baron Esquivias G, Budts W, Carerj S, Casselman F, Coca A, De Caterina R, Deftereos S, Dobrev D, Ferro JM, Filippatos G, Fitzsimons D, Gorenek B, Guenoun M, Hohnloser SH, Kolh P, Lip GYH, Manolis A, McMurray J, Ponikowski P, Rosenhek R, Ruschitzka F, Savelieva I, Sharma S, Suwalski P, Tamargo JL, Taylor CJ, Van Gelder IC, Voors AA, Windecker S, Zamorano JL, Zeppenfeld K. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. Eur Heart J 2016;37:28932962.
- Calkins H, Hindricks G, Cappato R, Kim YH, Saad EB, Aguinaga L, Akar JG, Badhwar V, Brugada J, Camm J, Chen PS, Chen SA, Chung MK, Nielsen JC, Curtis AB, Davies DW, Day JD, d’Avila A, de Groot N, Di Biase L, Duytschaever M, Edgerton JR, Ellenbogen KA, Ellinor PT, Ernst S, Fenelon G, Gerstenfeld EP, Haines DE, Haissaguerre M, Helm RH, Hylek E, Jackman WM, Jalife J, Kalman JM, Kautzner J, Kottkamp H, Kuck KH, Kumagai K, Lee R, Lewalter T, Lindsay BD, Macle L, Mansour M, Marchlinski FE, Michaud GF, Nakagawa H, Natale A, Nattel S, Okumura K, Packer D, Pokushalov E, Reynolds MR, Sanders P, Scanavacca M, Schilling R, Tondo C, Tsao HM, Verma A, Wilber DJ, Yamane T. 2017 HRS/ EHRA/ECAS/APHRS/SOLAECE expert consensus statement on catheter and surgical ablation of atrial fibrillation: executive summary. Europace 2018;20:157208.
- Mairesse GH, Moran P, Van Gelder IC, Elsner C, Rosenqvist M, Mant J, Banerjee A, Gorenek B, Brachmann J, Varma N, Glotz de Lima G, Kalman J, Claes N, Lobban T, Lane D, Lip GYH, Boriani G; ESC Scientific Document Group. Screening for atrial fibrillation: a European Heart Rhythm Association (EHRA) consensus document endorsed by the Heart Rhythm Society (HRS), Asia Pacific Heart Rhythm Society (APHRS), and Sociedad Latinoamericana de Estimulacion Cardiaca y Electrofisiologia (SOLAECE). Europace 2017;19:15891623.
- Lip GYH, Collet JP, Haude M, Huber K. Management of antithrombotic therapy in AF patients presenting with ACS and/or undergoing PCI: a summary of the Joint Consensus Document of the European Heart Rhythm Association (EHRA), European Society of Cardiology Working Group on Thrombosis, European Association of Percutaneous Cardiovascular Interventions (EAPCI) and European Association of Acute Cardiac Care (ACCA) endorsed by the Heart Rhythm Society (HRS), Asia-Pacific Heart Rhythm Society (APHRS), Latin America Heart Rhythm Society (LAHRS), and Cardiac Arrhythmia Society of Southern Africa (CASSA). Eur Heart J 2018;39:28472850.
- Wit AL, Wellens HJ, Josephson ME. Electrophysiological foundations of cardiac arrhythmias. 1st ed. Minneapolis: Cardiotext Publishing; 2017.
- Orejarena LA, Vidaillet H, DeStefano F, Nordstrom DL, Vierkant RA, Smith PN, Hayes JJ. Paroxysmal supraventricular tachycardia in the general population. J Am Coll Cardiol 1998;31:150157.
- Wu M-H, Chen H-C, Kao F-Y, Huang S-K. Postnatal cumulative incidence of supraventricular tachycardia in a general pediatric population: a national birth cohort database study. Heart Rhythm 2016;13:20702075.
- Garcıa-Fernandez FJ, Ib a~ nez Criado JL, Quesada Dorador A; collaborators of the Spanish Catheter Ablation Registry; REGISTRY COLLABORATORS. Spanish Catheter Ablation Registry. 17th Official Report of the Spanish Society of Cardiology Working Group on Electrophysiology and Arrhythmias (2017). Rev Esp Cardiol (Engl Ed) 2018;71:941951.
- Hosseini SM, Rozen G, Saleh A, Vaid J, Biton Y, Moazzami K, Heist EK, Mansour MC, Kaadan MI, Vangel M, Ruskin JN. Catheter ablation for cardiac arrhythmias: utilization and in-hospital complications, 2000 to 2013. JACC Clin Electrophysiol 2017;3:12401248.
- Holmqvist F, Kesek M, Englund A, Blomstro ¨m-Lundqvist C, Karlsson LO, Kenneb€ack G, Poc¸i D, Samo-Ayou R, Sigurjonsdottir R, Ringborn M, Herczku C, Carlson J, Fengsrud E, Tabrizi F, Ho¨glund N, Lo¨nnerholm S, Kongstad O, Jo¨nsson A, Insulander P. A decade of catheter ablation of cardiac arrhythmias in Sweden: ablation practices and outcomes. Eur Heart J 2019;40:820830.
- Porter MJ, Morton JB, Denman R, Lin AC, Tierney S, Santucci PA, Cai JJ, Madsen N, Wilber DJ. Influence of age and gender on the mechanism of supraventricular tachycardia. Heart Rhythm 2004;1:393396.
- Gonzalez-Torrecilla E, Almendral J, Arenal A, Atienza F, Atea LF, del Castillo S, Fernandez-Aviles F. Combined evaluation of bedside clinical variables and the electrocardiogram for the differential diagnosis of paroxysmal atrioventricular reciprocating tachycardias in patients without pre-excitation. J Am Coll Cardiol 2009;53:23532358.
- Liuba I, Jo¨nsson A, S€afstro¨m K, Walfridsson H. Gender-related differences in patients with atrioventricular nodal reentry tachycardia. Am J Cardiol 2006;97:384388.
- Rosano GMC, Leonardo F, Rosano GMC, De Luca F, Sarrel PM, Beale CM, Collins P. Cyclical variation in paroxysmal supraventricular tachycardia in women. Lancet 1996;347:786788.
- Chang S-H, Kuo C-F, Chou I-J, See L-C, Yu K-H, Luo S-F, Chiou M-J, Zhang W, Doherty M, Wen M-S, Chen W-J, Yeh Y-H. Outcomes associated with paroxysmal supraventricular tachycardia during pregnancy. Circulation 2017;135:616618.
- Krahn AD, Manfreda J, Tate RB, Mathewson FL, Cuddy T. The natural history of electrocardiographic preexcitation in men: the Manitoba Follow-up Study. Ann Intern Med 1992;116:456460.
- Vidaillet HJJ, Pressley JC, Henke E, Harrell FEJ, German LD. Familial occurrence of accessory atrioventricular pathways (preexcitation syndrome). N Engl J Med 1987;317:6569.
- Lu C-W, Wu M-H, Chen H-C, Kao F-Y, Huang S-K. Epidemiological profile of WolffParkinsonWhite syndrome in a general population younger than 50 years of age in an era of radiofrequency catheter ablation. Int J Cardiol 2014;174:530534.
- Skov MW, Rasmussen PV, Ghouse J, Hansen SM, Graff C, Olesen MS, Pietersen A, Torp-Pedersen C, Haunsø S, Køber L, Svendsen JH, Holst AG, Nielsen JB. Electrocardiographic preexcitation and risk of cardiovascular morbidity and mortality. Results from the Copenhagen ECG Study. Circ Arrhythm Electrophysiol 2017;10:e004778.
- Granada J, Uribe W, Chyou P-H, Maassen K, Vierkant R, Smith PN, Hayes J, Eaker E, Vidaillet H. Incidence and predictors of atrial flutter in the general population. J Am Coll Cardiol 2000;36:22422246.
- Withers KL, White J, Carolan-Rees G, Patrick H, O’Callaghan P, Murray S, Cunningham D, Wood KA, Lencioni M, Griffith M. Patient reported outcome measures for cardiac ablation procedures: a multicentre pilot to develop a new questionnaire. Europace 2014;16:16261633.
- Wood KA, Stewart AL, Drew BJ, Scheinman MM, Froelicher ES. Patient perception of symptoms and quality of life following ablation in patients with supraventricular tachycardia. Heart Lung 2010;39:1220.
- White J, Withers KL, Lencioni M, Carolan-Rees G, Wilkes AR, Wood KA, Patrick H, Cunningham D, Griffith M. Cardiff cardiac ablation patient-reported outcome measure (C-CAP): validation of a new questionnaire set for patients undergoing catheter ablation for cardiac arrhythmias in the UK. Qual Life Res 2016;25:15711583.
- Brachmann J, Lewalter T, Kuck KH, Andresen D, Willems S, Spitzer SG, Straube F, Schumacher B, Eckardt L, Danilovic D, Thomas D, Hochadel M, Senges J. Long-term symptom improvement and patient satisfaction following catheter ablation of supraventricular tachycardia: insights from the German ablation registry. Eur Heart J 2017;38:13171326.
- Farkowski MM, Pytkowski M, Maciag A, Golicki D, Wood KA, Kowalik I, Kuteszko R, Szwed H. Gender-related differences in outcomes and resource utilization in patients undergoing radiofrequency ablation of supraventricular tachycardia: results from Patients’ Perspective on Radiofrequency Catheter Ablation of AVRT and AVNRT Study. Europace 2014;16:18211827.
- Feldman A, Voskoboinik A, Kumar S, Spence S, Morton JB, Kistler PM, Sparks PB, Vohra JK, Kalman JM. Predictors of acute and long-term success of slow pathway ablation for atrioventricular nodal reentrant tachycardia: a single center series of 1,419 consecutive patients. Pacing Clin Electrophysiol 2011;34:927933.
- Zimetbaum P, Josephson ME. Evaluation of patients with palpitations. N Engl J Med 1998;338:13691373.
- Page RL, Wilkinson WE, Clair WK, McCarthy EA, Pritchett EL. Asymptomatic arrhythmias in patients with symptomatic paroxysmal atrial fibrillation and paroxysmal supraventricular tachycardia. Circulation 1994;89:224227.
- Thavendiranathan P, Bagai A, Khoo C, Dorian P, Choudhry NK. Does this patient with palpitations have a cardiac arrhythmia? JAMA 2009;302:21352143.
- Leitch JW, Klein GJ, Yee R, Leather RA, Kim YH. Syncope associated with supraventricular tachycardia. An expression of tachycardia rate or vasomotor response? Circulation 1992;85:10641071.
- Thiruganasambandamoorthy V, Rowe BH, Sivilotti MLA, McRae AD, Arcot K, Nemnom MJ, Huang L, Mukarram M, Krahn AD, Wells GA, Taljaard M. Duration of electrocardiographic monitoring of emergency department patients with syncope. Circulation 2019;139:13961406.
- Razavi M, Luria DM, Jahangir A, Hodge DO, Low PA, Shen W-K. Acute blood pressure changes after the onset of atrioventricular nodal reentrant tachycardia: a time-course analysis. J Cardiovasc Electrophysiol 2005;16:10371040.
- Abe H, Nagatomo T, Kobayashi H, Miura Y, Araki M, Kuroiwa A, Nakashima Y. Neurohumoral and hemodynamic mechanisms of diuresis during atrioventricular nodal reentrant tachycardia. Pacing Clin Electrophysiol 1997;20(11):2783-2788.
- Chinen S, Miura M, Tamame T, Matsuoka M, Ohki H, Sumitomo N. Life-threatening atrial tachycardia after the Senning operation in a patient with transposition of the great arteries. Heart Vessels 2012;27:424427.
- Gu ¨rsoy S, Steurer G, Brugada J, Andries E, Brugada P. The hemodynamic mechanism of pounding in the neck in atrioventricular nodal reentrant tachycardia. N Engl J Med 1992;327:772774.
- Contreras-Valdes FM, Josephson ME. IMAGES IN CLINICAL MEDICINE. “Frog sign” in atrioventricular nodal reentrant tachycardia. N Engl J Med 2016;374:e17.
- Lessmeier TJ, Gamperling D, Johnson-Liddon V, Fromm BS, Steinman RT, Meissner MD, Lehmann MH. Unrecognized paroxysmal supraventricular tachycardia: potential for misdiagnosis as panic disorder. Arch Intern Med 1997;157:537543.
- Appelboam A, Reuben A, Mann C, Gagg J, Ewings P, Barton A, Lobban T, Dayer M, Vickery J, Benger J. Postural modification to the standard Valsalva manoeuvre for emergency treatment of supraventricular tachycardias (REVERT): a randomised controlled trial. Lancet 2015;386:17471753.
- Wang R, Blackburn G, Desai M, Phelan D, Gillinov L, Houghtaling P, Gillinov M. Accuracy of wrist-worn heart rate monitors. JAMA Cardiol 2017;2:104106.
- Katritsis DG, Mark DB, Gersh BJ. Revascularization in stable coronary disease: evidence and uncertainties. Nat Rev Cardiol 2018;15:408419.
- Michowitz Y, Tovia-Brodie O, Heusler I, Sabbag A, Rahkovich M, Shmueli H, Glick A, Belhassen B. Differentiating the QRS morphology of posterior fascicular ventricular tachycardia from right bundle branch block and left anterior hemiblock aberrancy. Circ Arrhythm Electrophysiol 2017;10:e005074.
- Katritsis DG, Josephson ME. Differential diagnosis of regular, narrow-QRS tachycardias. Heart Rhythm 2015;12:16671676.
- Roberts-Thomson KC, Kistler PM, Kalman JM. Focal atrial tachycardia I: clinical features, diagnosis, mechanisms, and anatomic location. Pacing Clin Electrophysiol 2006;29:643652.
- Katritsis DG, Becker A. The atrioventricular nodal reentrant tachycardia circuit: a proposal. Heart Rhythm 2007;4:13541360.
- Jaı ¨s P, Matsuo S, Knecht S, Weerasooriya R, Hocini M, Sacher F, Wright M, Nault I, Lellouche N, Klein G, Cle´menty J, Haı¨ssaguerre M. A deductive mapping strategy for atrial tachycardia following atrial fibrillation ablation: importance of localized reentry. J Cardiovasc Electrophysiol 2009;20:480491. 49. Green M, Heddle B, Dassen W, Wehr M, Abdollah H, Brugada P, Wellens HJ. Value of QRS alteration in determining the site of origin of narrow QRS supraventricular tachycardia. Circulation 1983;68:368373.
- Chen SA, Tai CT, Chiang CE, Chang MS. Role of the surface electrocardiogram in the diagnosis of patients with supraventricular tachycardia. Cardiol Clin 1997;15:539565.
- Morady F. Significance of QRS alternans during narrow QRS tachycardias. Pacing Clin Electrophysiol 1991;14:21932198.
- Crawford TC, Mukerji S, Good E, Chugh A, Bogun F, Pelosi F, Oral H, Morady F, Jongnarangsin K. Utility of atrial and ventricular cycle length variability in determining the mechanism of paroxysmal supraventricular tachycardia. J Cardiovasc Electrophysiol 2007;18:698703.
- Bogossian H, Ninios I, Frommeyer G, Bandorski D, Eckardt L, Lemke B, Zarse M. U wave during supraventricular tachycardia: simulation of a long RP tachycardia and hiding the common type AVNRT. Ann Noninvasive Electrocardiol 2015;20:292295.
- Nagashima K, Watanabe I, Okumura Y, Kaneko Y, Sonoda K, Kogawa R, Sasaki N, Iso K, Takahashi K, Kurokawa S, Nakai T, Ohkubo K, Hirayama A. Ventriculoatrial intervals <_70 ms in orthodromic atrioventricular reciprocating tachycardia. Pacing Clin Electrophysiol 2016;39:11081115.
- Letsas KP, Weber R, Herrera Siklody C, Mihas CC, Stockinger J, Blum T, Kalusche D, Arentz T. Electrocardiographic differentiation of common type atrioventricular nodal reentrant tachycardia from atrioventricular reciprocating tachycardia via a concealed accessory pathway. Acta Cardiologica 2010;65:171176.
- Kalbfleisch SJ, el-Atassi R, Calkins H, Langberg JJ, Morady F. Differentiation of paroxysmal narrow QRS complex tachycardias using the 12-lead electrocardiogram. J Am Coll Cardiol 1993;21:8589.
- Tai CT, Chen SA, Chiang CE, Lee SH, Wen ZC, Chiou CW, Ueng KC, Chen YJ, Yu WC, Chang MS. A new electrocardiographic algorithm using retrograde P waves for differentiating atrioventricular node reentrant tachycardia from atrioventricular reciprocating tachycardia mediated by concealed accessory pathway. J Am Coll Cardiol 1997;29:394402.
- Di Toro D, Hadid C, Lopez C, Fuselli J, Luis V, Labadet C. Utility of the aVL lead in the electrocardiographic diagnosis of atrioventricular node re-entrant tachycardia. Europace 2009;11:944948.
- Haghjoo M, Bahramali E, Sharifkazemi M, Shahrzad S, Peighambari M. Value of the aVR lead in differential diagnosis of atrioventricular nodal reentrant tachycardia. Europace 2012;14:16241628.
- Knight BP, Ebinger M, Oral H, Kim MH, Sticherling C, Pelosi F, Michaud GF, Strickberger SA, Morady F. Diagnostic value of tachycardia features and pacing maneuvers during paroxysmal supraventricular tachycardia. J Am Coll Cardiol 2000;36:574582.
- Markowitz SM, Stein KM, Mittal S, Slotwtner DJ, Lerman BB. Differential effects of adenosine on focal and macroreentrant atrial tachycardia. J Cardiovasc Electrophysiol 1999;10:489502.
- Alzand BSN, Manusama R, Gorgels APM, Wellens HJJ. An “almost wide” QRS tachycardia. Circ Arrhythm Electrophysiol 2009;2:e1e3.
- Alzand BSN, Crijns HJ. Diagnostic criteria of broad QRS complex tachycardia: decades of evolution. Europace 2011;13:465472.
- Stewart RB, Bardy GH, Greene H. Wide complex tachycardia: misdiagnosis and outcome after emergent therapy. Ann Intern Med 1986;104:766771.
- Wellens HJJ. Ventricular tachycardia: diagnosis of broad QRS complex tachycardia. Heart 2001;86:579585.
- Willems S, Shenasa M, Borggrefe M, Hindricks G, Chen X, Rotman B, Kottkamp H, Haverkamp W, Breithardt G. Atrioventricular nodal reentry tachycardia: electrophysiologic comparisons in patients with and without 2:1 infra-His block. Clin Cardiol 1993;16:883888.
- Ranger S, Talajic M, Lemery R, Roy D, Villemaire C, Nattel S. Kinetics of usedependent ventricular conduction slowing by antiarrhythmic drugs in humans. Circulation 1991;83:19871994.
- Jastrzebski M, Kukla P, Czarnecka D, Kawecka-Jaszcz K. Comparison of five electrocardiographic methods for differentiation of wide QRS-complex tachycardias. Europace 2012;14:11651171.
- Brugada P, Brugada J, Mont L, Smeets J, Andries EW. A new approach to the differential diagnosis of a regular tachycardia with a wide QRS complex. Circulation 1991;83:16491659.
- Kindwall KE, Brown J, Josephson ME. Electrocardiographic criteria for ventricular tachycardia in wide complex left bundle branch block morphology tachycardias. Am J Cardiol 1988;61:12791283.
- Vereckei A, Duray G, Sze´nasi G, Altemose GT, Miller JM. New algorithm using only lead aVR for differential diagnosis of wide QRS complex tachycardia. Heart Rhythm 2008;5:8998.
- Pava LF, Perafan P, Badiel M, Arango JJ, Mont L, Morillo CA, Brugada J. R-wave peak time at DII: a new criterion for differentiating between wide complex QRS tachycardias. Heart Rhythm 2010;7:922926.
- Steurer G, Gursoy S, Frey B, Simonis F, Andries E, Kuck K, Brugada P. The differential diagnosis on the electrocardiogram between ventricular tachycardia and preexcited tachycardia. Clin Cardiol 1994;17:306308.
- Jastrzebski M, Moskal P, Kukla P, Fijorek K, Kisiel R, Czarnecka D. Specificity of wide QRS complex tachycardia criteria and algorithms in patients with ventricular preexcitation. Ann Noninvasive Electrocardiol 2018;23:e12493.
- Alberca T, Almendral J, Sanz P, Almazan A, Cantalapiedra JL, Delcan JL. Evaluation of the specificity of morphological electrocardiographic criteria for the differential diagnosis of wide QRS complex tachycardia in patients with intraventricular conduction defects. Circulation 1997;96:35273533.
- Ceresnak SR, Liberman L, Avasarala K, Tanel R, Motonaga KS, Dubin AM. Are wide complex tachycardia algorithms applicable in children and patients with congenital heart disease? J Electrocardiol 2010;43:694700.
- Jastrzebski M, Kukla P, Czarnecka D, Kawecka-Jaszcz K. Specificity of the wide QRS complex tachycardia algorithms in recipients of cardiac resynchronization therapy. J Electrocardiol 2012;45:319326.
- Lau EW, Ng GA. Comparison of the performance of three diagnostic algorithms for regular broad complex tachycardia in practical application. Pacing Clin Electrophysiol 2002;25:822827.
- Isenhour JL, Craig S, Gibbs M, Littmann L, Rose G, Risch R. Wide-complex tachycardia: continued evaluation of diagnostic criteria. Acad Emerg Med 2000;7:769773.
- Baxi RP, Hart KW, Vereckei A, Miller J, Chung S, Chang W, Gottesman B, Hunt M, Culyer G, Trimarco T, Willoughby C, Suarez G, Lindsell CJ, Collins SP. Vereckei criteria as a diagnostic tool amongst emergency medicine residents to distinguish between ventricular tachycardia and supra-ventricular tachycardia with aberrancy. J Cardiol 2012;59:307312.
- Jastrzebski M, Sasaki K, Kukla P, Fijorek K, Stec S, Czarnecka D. The ventricular tachycardia score: a novel approach to electrocardiographic diagnosis of ventricular tachycardia. Europace 2016;18:578584.
- Yadav AV, Nazer B, Drew BJ, Miller JM, El Masry H, Groh WJ, Natale A, Marrouche N, Badhwar N, Yang Y, Scheinman MM. Utility of conventional electrocardiographic criteria in patients with idiopathic ventricular tachycardia. JACC Clin Electrophysiol 2017;3:669677.
- Knight BP, Zivin A, Souza J, Goyal R, Man KC, Strickberger A, Morady F. Use of adenosine in patients hospitalized in a university medical center. Am J Med 1998;105:275280.
- Jolobe OMP. Caveats in preexcitation-related atrial fibrillation. Am J Emerg Med 2010;28:252253.
- Murman DH, McDonald AJ, Pelletier AJ, Camargo CA. U.S. Emergency Department Visits for Supraventricular Tachycardia, 19932003. Acad Emerg Med 2007;14(6):578-581.
- Roth A, Elkayam I, Shapira I, Sander J, Malov N, Kehati M, Golovner M. Effectiveness of prehospital synchronous direct-current cardioversion for supraventricular tachyarrhythmias causing unstable hemodynamic states. Am J Cardiol 2003;91:489491.
- Wittwer MR, Rajendran S, Kealley J, Arstall MA. A South Australian registry of biphasic cardioversions of atrial arrhythmias: efficacy and predictors of success. Heart Lung Circ 2015;24:342347.
- Reisinger J, Gstrein C, Winter T, Zeindlhofer E, Ho¨llinger K, Mori M, Schiller A, Winter A, Geiger H, Siostrzonek P. Optimization of initial energy for cardioversion of atrial tachyarrhythmias with biphasic shocks. Am J Emerg Med 2010;28:159165.
- Smith GD, Fry MM, Taylor D, Morgans A, Cantwell K. Effectiveness of the Valsalva Manoeuvre for reversion of supraventricular tachycardia. Cochrane Database Syst Rev 2015;2:CD009502.
- Lim SH, Anantharaman V, Teo WS, Goh PP, Tan ATH. Comparison of treatment of supraventricular tachycardia by Valsalva maneuver and carotid sinus massage. Ann Emerg Med 1998;31:3035.
- Smith G, Morgans A, Boyle M. Use of the Valsalva manoeuvre in the prehospital setting: a review of the literature. Emerg Med J 2009;26:810.
- Brady WJJ, DeBehnke DJ, Wickman LL, Lindbeck G. Treatment of out-of-hospital supraventricular tachycardia: adenosine vs verapamil. Acad Emerg Med 1996;3(6):574-585.
- Glatter KA, Cheng J, Dorostkar P, Modin G, Talwar S, Al-Nimri M, Lee RJ, Saxon LA, Lesh MD, Scheinman MM. Electrophysiologic effects of adenosine in patients with supraventricular tachycardia. Circulation 1999;99:10341040.
- Delaney B, Loy J, Kelly A-M. The relative efficacy of adenosine versus verapamil for the treatment of stable paroxysmal supraventricular tachycardia in adults: a meta-analysis. Eur J Emerg Med 2011;18:148152.
- Dougherty AH, Jackman WM, Naccarelli GV, Friday KJ, Dias VC. Acute conversion of paroxysmal supraventricular tachycardia with intravenous diltiazem. Am J Cardiol 1992;70:587592.
- Hood MA, Smith WM. Adenosine versus verapamil in the treatment of supraventricular tachycardia: A randomized double-crossover trial. Am Heart J 1992;123:15431549.
- Gupta A, Naik A, Vora A, Lokhandwala Y. Comparison of efficacy of intravenous diltiazem and esmolol in terminating supraventricular tachycardia. J Assoc Physicians India 1999;47:969972.
- Lim SH, Anantharaman V, Teo WS, Chan YH. Slow infusion of calcium channel blockers compared with intravenous adenosine in the emergency treatment of supraventricular tachycardia. Resuscitation 2009;80:523528.
- Das G, Tschida V, Gray R, Dhurandhar R, Lester R, McGrew F, Askenazi J, Kaplan K, Emanuele M, Turlapaty P, Hua TA, Hoff J, Allin D, Laddu A. Efficacy of esmolol in the treatment and transfer of patients with supraventricular tachyarrhythmias to alternate oral antiarrhythmic agents. J Clin Pharmacol1988;28:746750.
- Amsterdam EA, Kulcyski J, Ridgeway MG. Efficacy of cardioselective beta-adrenergic blockade with intravenously administered metoprolol in the treatment of supraventricular tachyarrhythmias. J Clin Pharmacol 1991;31:714718.
- Smith G, Taylor DM, Morgans A, Cameron P. Prehospital synchronized electrical cardioversion of a poorly perfused SVT patient by paramedics. Prehosp Disaster Med 2013;28:301304. 102. Wen Z-C, Chen S-A, Tai C-T, Chiang C-E, Chiou C-W, Chang M-S. Electrophysiological mechanisms and determinants of vagal maneuvers for termination of paroxysmal supraventricular tachycardia. Circulation 1998;98:27162723.
- Taylor DM, Wong LF. Incorrect instruction in the use of the Valsalva manoeuvre for paroxysmal supra-ventricular tachycardia is common. Emergency Medicine 2004;16(4):284-287.
- Smith G, Boyle MJ. The 10 mL syringe is useful in generating the recommended standard of 40 mmHg intrathoracic pressure for the Valsalva manoeuvre. Emerg Med Australas 2009;21:449454.
- Layland J, Carrick D, Lee M, Oldroyd K, Berry C. Adenosine: physiology, pharmacology, and clinical applications. JACC Cardiovasc Interv 2014;7:581591.
- Lerman BB, Markowitz SM, Cheung JW, Liu CF, Thomas G, Ip JE. Supraventricular tachycardia. Circ Arrhythm Electrophysiol 2018;11:e006953.
- Camm AJ, Garratt CJ. Adenosine and supraventricular tachycardia. N Engl J Med 1991;325:16211629.
- Ng GA, Martin W, Rankin AC. Imaging of adenosine bolus transit following intravenous administration: insights into antiarrhythmic efficacy. Heart 1999;82:163169.
- Alabed S, Sabouni A, Providencia R, Atallah E, Qintar M, Chico TJA. Adenosine versus intravenous calcium channel antagonists for supraventricular tachycardia. Cochrane Database Syst Rev 2017;10:CD005154.
- Cabalag MS, Taylor DM, Knott JC, Buntine P, Smit D, Meyer A. Recent caffeine ingestion reduces adenosine efficacy in the treatment of paroxysmal supraventricular tachycardia. Acad Emerg Med 2010;17:4449.
- Karydes HC, Bryant SM. Adenosine and caffeine-induced paroxysmal supraventricular tachycardia. Acad Emerg Med 2010;17:570570. 112. Burki NK, Wheeler JD, Lu-Yuan L. Intravenous adenosine and dyspnea in humans. J Appl Physiol (1985) 2005;98:180185.
- Fragakis N, Antoniadis AP, Korantzopoulos P, Kyriakou P, Koskinas KC, Geleris P. Sinus nodal response to adenosine relates to the severity of sinus node dysfunction. Europace 2012;14:859864.
- Ellenbogen KA, Thames MD, DiMarco JP, Sheehan H, Lerman BB. Electrophysiological effects of adenosine in the transplanted human heart. Evidence of supersensitivity. Circulation 1990;81:821828.
- Toft J, Mortensen J, Hesse B. Risk of atrioventricular block during adenosine pharmacologic stress testing in heart transplant recipients. Am J Cardiol 1998;82:696697.
- Flyer JN, Zuckerman WA, Richmond ME, Anderson BR, Mendelsberg TG, McAllister JM, Liberman L, Addonizio LJ, Silver ES. Prospective study of adenosine on atrioventricular nodal conduction in pediatric and young adult patients after heart transplantation. Circulation 2017;135:24852493.
- Ip JE, Cheung JW, Chung JH, Liu CF, Thomas G, Markowitz SM, Lerman BB. Adenosine-induced atrial fibrillation. Insights into mechanism. Circ Arrhythm Electrophysiol 2013;6:e34e37.
- Li N, Csepe TA, Hansen BJ, Sul LV, Kalyanasundaram A, Zakharkin SO, Zhao J, Guha A, Van Wagoner DR, Kilic A, Mohler PJ, Janssen PML, Biesiadecki BJ, Hummel JD, Weiss R, Fedorov VV. adenosine-induced atrial fibrillation. Localized reentrant drivers in lateral right atria due to heterogeneous expression of adenosine A1 receptors and GIRK4 subunits in the human heart. Circulation 2016;134:486498.
- Turley AJ, Murray S, Thambyrajah J. Pre-excited atrial fibrillation triggered by intravenous adenosine: a commonly used drug with potentially life-threatening adverse effects. Emerg Med J 2008;25:4648.
- Garratt CJ, Griffith MJ, O’Nunain S, Ward DE, Camm AJ. Effects of intravenous adenosine on antegrade refractoriness of accessory atrioventricular connections. Circulation 1991;84:19621968.
- Coli S, Mantovani F, Ferro J, Gonzi G, Zardini M, Ardissino D. Adenosineinduced severe bronchospasm in a patient without pulmonary disease. Am J Emerg Med 2012;30:2082.e32082.e5.
- Cerqueira MD, Verani MS, Schwaiger M, Heo J, Iskandrian AS. Safety profile of adenosine stress perfusion imaging: results from the adenoscan multicenter trial registry. J Am Coll Cardiol 1994;23:384389.
- Balan KK, Critchley M. Is the dyspnea during adenosine cardiac stress test caused by bronchospasm? Am Heart J 2001;142:142145.
- Cushley MJ, Tattersfield AE, Holgate ST. Inhaled adenosine and guanosine on airway resistance in normal and asthmatic subjects. Br J Clin Pharmacol 2004;58:S751S755.
- Burki NK, Alam M, Lee L-Y. The pulmonary effects of intravenous adenosine in asthmatic subjects. Respiratory Research 2006;7:139139.
- Burkhart KK. Respiratory failure following adenosine administration. Am J Emerg Med 1993;11:249250.
- DeGroff CG, Silka MJ. Bronchospasm after intravenous administration of adenosine in a patient with asthma. J Pediatr 1994;125:822823.
- Brubaker S, Long B, Koyfman A. Alternative treatment options for atrioventricular-nodal-reentry tachycardia: an emergency medicine review. J Emerg Med 2018;54:198206.
- Stambler BS, Dorian P, Sager PT, Wight D, Douville P, Potvin D, Shamszad P, Haberman RJ, Kuk RS, Lakkireddy DR, Teixeira JM, Bilchick KC, Damle RS, Bernstein RC, Lam WW, O’Neill G, Noseworthy PA, Venkatachalam KL, Coutu B, Mondesert B, Plat F. Etripamil nasal spray for rapid conversion of supraventricular tachycardia to sinus rhythm. J Am Coll Cardiol2018;72:489497.
- Olasveengen TM, de Caen AR, Mancini ME, Maconochie IK, Aickin R, Atkins DL, Berg RA, Bingham RM, Brooks SC, Castre´n M, Chung SP, Considine J, Couto TB, Escalante R, Gazmuri RJ, Guerguerian AM, Hatanaka T, Koster RW, Kudenchuk PJ, Lang E, Lim SH, Løfgren B, Meaney PA, Montgomery WH Morley PT, Morrison LJ, Nation KJ, Ng KC, Nadkarni VM, Nishiyama C, Nuthall G, Ong GY, Perkins GD, Reis AG, Ristagno G, Sakamoto T, Sayre MR, Schexnayder SM, Sierra AF, Singletary EM, Shimizu N, Smyth MA, Stanton D, Tijssen JA, Travers A, Vaillancourt C, Van de Voorde P, Hazinski MF, Nolan JP; ILCOR Collaborators. 2017 international consensus on cardiopulmonary resuscitation and emergency cardiovascular care science with treatment recommendations summary. Circulation 2017;136:e424e440.
- Priori SG, Blomstro¨m-Lundqvist C, Mazzanti A, Blom N, Borggrefe M, Camm J, Elliott PM, Fitzsimons D, Hatala R, Hindricks G, Kirchhof P, Kjeldsen K, Kuck KH, Hernandez-Madrid A, Nikolaou N, Norekva˚l TM, Spaulding C, Van Veldhuisen DJ, Kolh P, Lip GYH, Agewall S, Baron-Esquivias G, Boriani G, Budts W, Bueno H, Capodanno D, Carerj S, Crespo-Leiro MG, Czerny M, Deaton C, Dobrev D, Erol C¸, Galderisi M, Gorenek B, Kriebel T, Lambiase P, Lancellotti P, Lane DA, Lang I, Manolis AJ, Morais J, Moreno J, Piepoli MF, Rutten FH, Sredniawa B, Zamorano JL, Zannad F. 2015 ESC Guidelines for the management of patients with ventricular arrhythmias and the prevention of sudden cardiac death. The Task Force for the Management of Patients with Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death of the European Society of Cardiology (ESC) Endorsed by: Association for European Paediatric and Congenital Cardiology (AEPC). Eur Heart J 2015;36:27932867.
- Ortiz M, Martin A, Arribas F, Coll-Vinent B, Del Arco C, Peinado R, Almendral J; PROCAMIO Study Investigators. Randomized comparison of intravenous procainamide vs. intravenous amiodarone for the acute treatment of tolerated wide QRS tachycardia: the PROCAMIO study. Eur Heart J 2017;38:13291335.
- Buxton AE, Marchlinski FE, Doherty JU, Flores B, Josephson ME. Hazards of intravenous verapamil for sustained ventricular tachycardia. Am J Cardiol 1987;59:11071110.
- Dancy M, Camm AJ, Ward D. Misdiagnosis of chronic recurrent ventricular tachycardia. Lancet 1985;326:320323.
- Crijns HJ, Lie KI. Haemodynamic deterioration after treatment with adenosine. Br Heart J 1995;73:103.
- Gorgels APM, van den Dool A, Hofs A, Mulleneers R, Smeets JLRM, Vos MA, Wellens HJJ. Comparison of procainamide and lidocaine in terminating sustained monomorphic ventricular tachycardia. Am J Cardiol 1996;78:4346.
- Scheinman MM, Levine JH, Cannom DS, Friehling T, Kopelman HA, Chilson DA, Platia EV, Wilber DJ, Kowey PR. Dose-ranging study of intravenous amiodarone in patients with life-threatening ventricular tachyarrhythmias. Circulation 1995;92:32643272.
- Levine JH, Massumi A, Scheinman MM, Winkle RA, Platia EV, Chilson DA, Gomes JA, Woosley RL. Intravenous amiodarone for recurrent sustained hypotensive ventricular tachyarrhythmias. J Am Coll Cardiol 1996;27:6775.
- Olshansky B, Sullivan RM. Inappropriate sinus tachycardia. Europace 2019;21:194207.
- Still A-M, Raatikainen P, Ylitalo A, Kauma H, Ik€aheimo M, Kes€aniemi YA, Huikuri HV. Prevalence, characteristics and natural course of inappropriate sinus tachycardia. Europace 2005;7:104112.
- Baruscotti M, Bucchi A, Milanesi R, Paina M, Barbuti A, Gnecchi-Ruscone T, Bianco E, Vitali-Serdoz L, Cappato R, DiFrancesco D. A gain-of-function mutation in the cardiac pacemaker HCN4 channel increasing cAMP sensitivity is associated with familial Inappropriate Sinus Tachycardia. Eur Heart J 2017;38:280288.
- Ruzieh M, Moustafa A, Sabbagh E, Karim MM, Karim S. Challenges in treatment of inappropriate sinus tachycardia. Curr Cardiol Rev 2018;14:4244.
- Brunner S, Herbel R, Drobesch C, Peters A, Massberg S, Kaab S, Sinner MF. Alcohol consumption, sinus tachycardia, and cardiac arrhythmias at the Munich Octoberfest: results from the Munich Beer Related Electrocardiogram Workup Study (MunichBREW). Eur Heart J 2017;38:21002106.
- Shen WK. How to manage patients with inappropriate sinus tachycardia. Heart Rhythm 2005;2:10151019.
- Foster MC, Levine PA. Use of verapamil to control an inappropriate chronic sinus tachycardia. Chest 1984;85:697699.
- Cappato R, Castelvecchio S, Ricci C, Bianco E, Vitali-Serdoz L, GnecchiRuscone T, Pittalis M, De Ambroggi L, Baruscotti M, Gaeta M, Furlanello F, Di Francesco D, Lupo PP. Clinical efficacy of ivabradine in patients with inappropriate sinus tachycardia: a prospective, randomized, placebo-controlled, doubleblind, crossover evaluation. J Am Coll Cardiol 2012;60:13231329.
- Ptaszynski P, Kaczmarek K, Ruta J, Klingenheben T, Wranicz JK. Metoprolol succinate vs. ivabradine in the treatment of inappropriate sinus tachycardia in patients unresponsive to previous pharmacological therapy. Europace 2013;15:116121.
- Benezet-Mazuecos J, Rubio JM, FarrE J, Qui~NOnes MA, Sanchez-Borque P, MacIA E. Long-term outcomes of ivabradine in inappropriate sinus tachycardia patients: appropriate efficacy or inappropriate patients. Pacing Clin Electrophysiol 2013;36:830836.
- Cal o L, Rebecchi M, Sette A, Martino A, de Ruvo E, Sciarra L, De Luca L, Zuccaro LM, Giunta G, Ciccaglioni A, Lioy E, Fedele F. Efficacy of ivabradine administration in patients affected by inappropriate sinus tachycardia. Heart Rhythm 2010;7:13181323.
- Ptaszynski P, Kaczmarek K, Ruta J, Klingenheben T, Wranicz JK. Ivabradine in the treatment of inappropriate sinus tachycardia in patients after successful radiofrequency catheter ablation of atrioventricular node slow pathway. Pacing Clin Electrophysiol 2013;36:4249.
- Dias da Silva VJ, Tobaldini E, Rocchetti M, Wu MA, Malfatto G, Montano N, Zaza A. Modulation of sympathetic activity and heart rate variability by ivabradine. Cardiovasc Res 2015;108:3138.
- Ptaszynski P, Kaczmarek K, Ruta J, Klingenheben T, Cygankiewicz I, Wranicz JK. Ivabradine in combination with metoprolol succinate in the treatment of inappropriate sinus tachycardia. J Cardiovasc Pharmacol Ther 2013;18:338344.
- Regitz-Zagrosek V, Roos-Hesselink JW, Bauersachs J, Blomstro¨m-Lundqvist C, Cıfkova R, De Bonis M, Iung B, Johnson MR, Kintscher U, Kranke P, Lang IM, Morais J, Pieper PG, Presbitero P, Price S, Rosano GMC, Seeland U, Simoncini T, Swan L, Warnes CA; ESC Scientific Document Group. 2018 ESC Guidelines for the management of cardiovascular diseases during pregnancy. Eur Heart J 2018:39:31653241.
- Yu J, Zhou Z, Tay-Sontheimer J, Levy RH, Ragueneau-Majlessi I. Risk of clinically relevant pharmacokinetic-based drug-drug interactions with drugs approved by the U.S. Food and Drug Administration between 2013 and 2016. Drug Metab Dispos 2018;46:835845.
- Man KC, Knight B, Tse H-F, Pelosi F, Michaud GF, Flemming M, Strickberger SA, Morady F. Radiofrequency catheter ablation of inappropriate sinus tachycardia guided by activation mapping. J Am Coll Cardiol 2000;35:451457.
- Marrouche NF, Beheiry S, Tomassoni G, Cole C, Bash D, Dresing T, Saliba W, Abdul-Karim A, Tchou P, Schweikert R, Leonelli F, Natale A. Three-dimensional nonfluoroscopic mapping and ablation of inappropriate sinus tachycardia: procedural strategies and long-term outcome. J Am Coll Cardiol 2002;39:10461054.
- Callans DJ, Ren J-F, Schwartzman D, Gottlieb CD, Chaudhry FA, Marchlinski FE. Narrowing of the superior vena cavaright atrium junction during radiofrequency catheter ablation for inappropriate sinus tachycardia: analysis with intracardiac echocardiography. J Am Coll Cardiol 1999;33:16671670.
- Takemoto M, Mukai Y, Inoue S, Matoba T, Nishizaka M, Ide T, Chishaki A, Sunagawa K. Usefulness of non-contact mapping for radiofrequency catheter ablation of inappropriate sinus tachycardia: new procedural strategy and longterm clinical outcome. Intern Med 2012;51:357362.
- Koplan BA, Parkash R, Couper G, Stevenson WG. Combined epicardial-endocardial approach to ablation of inappropriate sinus tachycardia. J Cardiovasc Electrophysiol 2004;15:237240.
- Jacobson JT, Kraus A, Lee R, Goldberger JJ. Epicardial/endocardial sinus node ablation after failed endocardial ablation for the treatment of inappropriate sinus tachycardia. J Cardiovasc Electrophysiol 2014;25:236241.
- Rodr ıguez-Ma~nero M, Kreidieh B, Al Rifai M, Ibarra-Cortez S, Schurmann P, Alvarez PA, Fernandez-Lopez XA, Garcıa-Seara J, Martınez-Sande L, GonzalezJuanatey JR, Valderrabano M. Ablation of inappropriate sinus tachycardia: a systematic review of the literature. JACC Clin Electrophysiol 2017;3:253265.
- Klein I, Ojamaa K. Thyroid hormone and the cardiovascular system. N Engl J Med 2001;344:501509.
- Gomes JA, Hariman RJ, Kang PS, Chowdry IH. Sustained symptomatic sinus node reentrant tachycardia: Incidence, clinical significance, electrophysiologic observations and the effects of antiarrhythmic agents. J Am Coll Cardiol 1985;5:4557.
- Malik AK, Ching CK, Liew R, Chong DT, Teo WS. Successful ablation of sinus node reentrant tachycardia using remote magnetic navigation system. Europace 2012;14:455456.
- Cossu SF, Steinberg JS. Supraventricular tachyarrhythmias involving the sinus node: clinical and electrophysiologic characteristics. Prog Cardiovasc Dis 1998;41:5163.
- Sanders WE Jr, Sorrentino RA, Greenfield RA, Shenasa H, Hamer ME, Wharton JM. Catheter ablation of sinoatrial node reentrant tachycardia. J Am Coll Cardiol 1994;23:926934.
- Fu Q, VanGundy TB, Shibata S, Auchus RJ, Williams GH, Levine BD. Exercise training versus propranolol in the treatment of the postural orthostatic tachycardia syndrome. Hypertension 2011;58:167175.
- Fu Q, VanGundy TB, Galbreath MM, Shibata S, Jain M, Hastings JL, Bhella PS, Levine BD. Cardiac origins of the postural orthostatic tachycardia syndrome. J Am Coll Cardiol 2010;55:28582868.
- Winker R, Barth A, Bidmon D, Ponocny I, Weber M, Mayr O, Robertson D, Diedrich A, Maier R, Pilger A, Haber P, Ru¨diger HW. Endurance exercise training in orthostatic intolerance. A randomized, controlled trial 2005;45: 391398.
- Jacob G, Shannon JR, Black B, Biaggioni I, Mosqueda-Garcia R, Robertson RM, Robertson D. Effects of volume loading and pressor agents in idiopathic orthostatic tachycardia. Circulation 1997;96:575580.
- Raj SR, Biaggioni I, Yamhure PC, Black BK, Paranjape SY, Byrne DW, Robertson D. Renin-aldosterone paradox and perturbed blood volume regulation underlying postural tachycardia syndrome. Circulation 2005;111:15741582.
- Raj SR, Black BK, Biaggioni I, Paranjape SY, Ramirez M, Dupont WD, Robertson D. Propranolol decreases tachycardia and improves symptoms in the postural tachycardia syndrome. Less is more. Circulation 2009;120:725734.
- Kanjwal K, Karabin B, Sheikh M, Elmer L, Kanjwal Y, Saeed B, Grubb BP. Pyridostigmine in the treatment of postural orthostatic tachycardia: A singlecenter experience. Pacing Clin Electrophysiol 2011;34:750755.
- Raj SR, Black BK, Biaggioni I, Harris PA, Robertson D. Acetylcholinesterase inhibition improves tachycardia in postural tachycardia syndrome. Circulation 2005;111:27342740.
- McDonald C, Frith J, Newton JL. Single centre experience of ivabradine in postural orthostatic tachycardia syndrome. Europace 2011;13:427430.
- Glukhov AV, Hage LT, Hansen BJ, Pedraza-Toscano A, Vargas-Pinto P, Hamlin RL, Weiss R, Carnes CA, Billman GE, Fedorov VV. Sinoatrial node reentry in a canine chronic left ventricular infarct model: role of intranodal fibrosis and heterogeneity of refractoriness. Circ Arrhythm Electrophysiol 2013;6:984994.
- Sheldon RS, Grubb BP, Olshansky B, Shen W-K, Calkins H, Brignole M, Raj SR, Krahn AD, Morillo CA, Stewart JM, Sutton R, Sandroni P, Friday KJ, Hachul DT, Cohen MI, Lau DH, Mayuga KA, Moak JP, Sandhu RK, Kanjwal K. 2015 Heart Rhythm Society expert consensus statement on the diagnosis and treatment of postural tachycardia syndrome, inappropriate sinus tachycardia, and vasovagal syncope. Heart Rhythm 2015;12:e41e63.
- Bryarly M, Phillips LT, Fu Q, Vernino S, Levine BD. Postural orthostatic tachycardia syndrome: JACC Focus Seminar. J Am Coll Cardiol 2019;73:12071228.
- Benarroch EE. Postural tachycardia syndrome: a heterogeneous and multifactorial disorder. Mayo Clinic Proceedings 2012;87:12141225.
- Tomichi Y, Kawano H, Mukaino A, Chiba A, Doi Y, Arakawa S, Ishimatsu T, Fukae S, Abiru N, Maemura K. Postural orthostatic tachycardia in a patient with type 2 diabetes with diabetic neuropathy. Int Heart J 2018;59:14881490.
- Low PA, Sandroni P, Joyner M, Shen WK. Postural tachycardia syndrome (POTS). J Cardiovasc Electrophysiol 2009;20:352358.
- Fedorowski A. Postural orthostatic tachycardia syndrome: clinical presentation, aetiology, and management. J Intern Med 2018;285:352366.
- Poutiainen AM, Koistinen MJ, Airaksinen KE, Hartikainen EK, Kettunen RVJ, Karjalainen JE, Huikuri HV. Prevalence and natural course of ectopic atrial tachycardia. Eur Heart J 1999;20:694700.
- Kistler PM, Sanders P, Fynn SP, Stevenson IH, Hussin A, Vohra JK, Sparks PB, Kalman JM. Electrophysiological and electrocardiographic characteristics of focal atrial tachycardia originating from the pulmonary veins: acute and long-term outcomes of radiofrequency ablation. Circulation 2003;108:19681975.
- Haissaguerre M, Jais P, Shah DC, Takahashi A, Hocini M, Quiniou G, Garrigue S, Le Mouroux A, Le Metayer P, Clementy J. Spontaneous initiation of atrial fibrillation by ectopic beats originating in the pulmonary veins. N Engl J Med 1998;339:659666.
- Kistler PM, Roberts-Thomson KC, Haqqani HM, Fynn SP, Singarayar S, Vohra JK, Morton JB, Sparks PB, Kalman JM. P-wave morphology in focal atrial tachycardia: development of an algorithm to predict the anatomic site of origin. J Am Coll Cardiol 2006;48:10101017.
- Chen SA, Chiang CE, Yang CJ, Cheng CC, Wu TJ, Wang SP, Chiang BN, Chang MS. Sustained atrial tachycardia in adult patients. Electrophysiological characteristics, pharmacological response, possible mechanisms, and effects of radiofrequency ablation. Circulation 1994;90:12621278.
- Mehta AV, Sanchez GR, Sacks EJ, Casta A, Dunn JM, Donner RM. Ectopic automatic atrial tachycardia in children: clinical characteristics, management and follow-up. J Am Coll Cardiol 1988;11:379385.
- Hohnloser SH, Zabel M. Short- and long-term efficacy and safety of flecainide acetate for supraventricular arrhythmias. Am J Cardiol 1992;70:A3A10.
- Kunze K-P, Kuck K-H, Schlu¨ter M, Bleifeld W. Effect of encainide and flecainide on chronic ectopic atrial tachycardia. J Am Coll Cardiol 1986;7:11211126.
- Eidher U, Freihoff F, Kaltenbrunner W, Steinbach K. Efficacy and safety of ibutilide for the conversion of monomorphic atrial tachycardia. Pacing Clin Electrophysiol 2006;29:358362.
- Vietti-Ramus G, Veglio F, Marchisio U, Burzio P, Latini R. Efficacy and safety of short intravenous amiodarone in supraventricular tachyarrhythmias. Int J Cardiol 1992;35:7785.
- Salem JE, Dureau P, Funck-Brentano C, Hulot JS, El-Aissaoui M, Aissaoui N, Urien S, Faisy C. Effectiveness of heart rate control on hemodynamics in critically ill patients with atrial tachyarrhythmias managed by amiodarone. Pharmacol Res 2017;122:118126.
- Anguera I, Brugada J, Roba M, Mont Ls, Aguinaga L, Geelen P, Brugada P. Outcomes after radiofrequency catheter ablation of atrial tachycardia. Am J Cardiol 2001;87:886890.
- Biviano AB, Bain W, Whang W, Leitner J, Dizon J, Hickey K, Garan H. Focal left atrial tachycardias not associated with prior catheter ablation for atrial fibrillation: clinical and electrophysiological characteristics. Pacing Clin Electrophysiol 2012;35:1727.
- Medi C, Kalman JM, Haqqani H, Vohra JK, Morton JB, Sparks PB, Kistler PM. Tachycardia-mediated cardiomyopathy secondary to focal atrial tachycardia: long-term outcome after catheter ablation. J Am Coll Cardiol 2009;53:17911797.
- Ouyang F, Ma J, Ho SY, B€ansch D, Schmidt B, Ernst S, Kuck K-H, Liu S, Huang H, Chen M, Chun J, Xia Y, Satomi K, Chu H, Zhang S, Antz M. Focal atrial tachycardia originating from the non-coronary aortic sinus: electrophysiological characteristics and catheter ablation. J Am Coll Cardiol 2006;48:122131.
- Heusch A, Kramer HH, Krogmann ON, Rammos S, Bourgeois M. Clinical experience with propafenone for cardiac arrhythmias in the young. Eur Heart J 1994;15:10501056.
- Meles E, Carbone C, Maggiolini S, Moretti P, CC DECGentile G, GnecchiRuscone T. A case of atrial tachycardia treated with ivabradine as bridge to ablation. J Cardiovasc Electrophysiol 2015;26:565568.
- Bohora S, Lokhandwala Y, Parekh P, Vasavda A. Reversal of tachycardiomyopathy due to left atrial tachycardia by ivabradine. J Cardiovasc Electrophysiol 2011;22:340342.
- Guccione P, Paul T, Garson A Jr. Long-term follow-up of amiodarone therapy in the young: continued efficacy, unimpaired growth, moderate side effects. J Am Coll Cardiol 1990;15:11181124.
- von Bernuth G, Engelhardt W, Kramer HH, Singer H, Schneider P, Ulmer H, Brodherr-Heberlein S, Kienast W, Lang D, Lindinger A, Schmidt K. Atrial automatic tachycardia in infancy and childhood. Eur Heart J 1992;13:14101415.
- Spector P, Reynolds MR, Calkins H, Sondhi M, Xu Y, Martin A, Williams CJ, Sledge I. Meta-analysis of ablation of atrial flutter and supraventricular tachycardia. Am J Cardiol 2009;104:671677.
- Bohnen M, Stevenson WG, Tedrow UB, Michaud GF, John RM, Epstein LM, Albert CM, Koplan BA. Incidence and predictors of major complications from contemporary catheter ablation to treat cardiac arrhythmias. Heart Rhythm 2011;8:16611666.
- Keegan R, Aguinaga L, Fenelon G, Uribe W, Rodriguez Diez G, Scanavacca M, Patete M, Carhuaz RZ, Labadet C, De Zuloaga C, Pozzer D, Scazzuso F. The first Latin American Catheter Ablation Registry. Europace 2015;17:794800.







