Michel Komajda1*, Jakob Schöpe2, StefanWagenpfeil2, Luigi Tavazzi3,
Michael Böhm4, Piotr Ponikowski5, Stefan D. Anker6,7, Gerasimos S. Filippatos8,
and Martin R. Cowie9, on behalf of the QUALIFY Investigators
Người dịch: BS. Phạm Nhật Minh
Khoa C3-Viện Tim mạch Quốc gia
Nền tảng: Sự tuân thủ của các bác sĩ nội khoa đối với những thuốc theo khuyến cáo của guideline đi kèm với kết quả lâm sàng ngắn hạn ở những bệnh nhân có suy tim phân suất tống máu giảm (HFrEF). Tuy nhiên, sự ảnh hưởng của nó trên kết quả dài hạn vẫn còn nghèo nàn về tài liệu. Bài viết này, chúng tôi giới thiệu về kết quả từ theo dõi 18 tháng của thử nghiệm QUALIFY
Phương pháp và kết quả
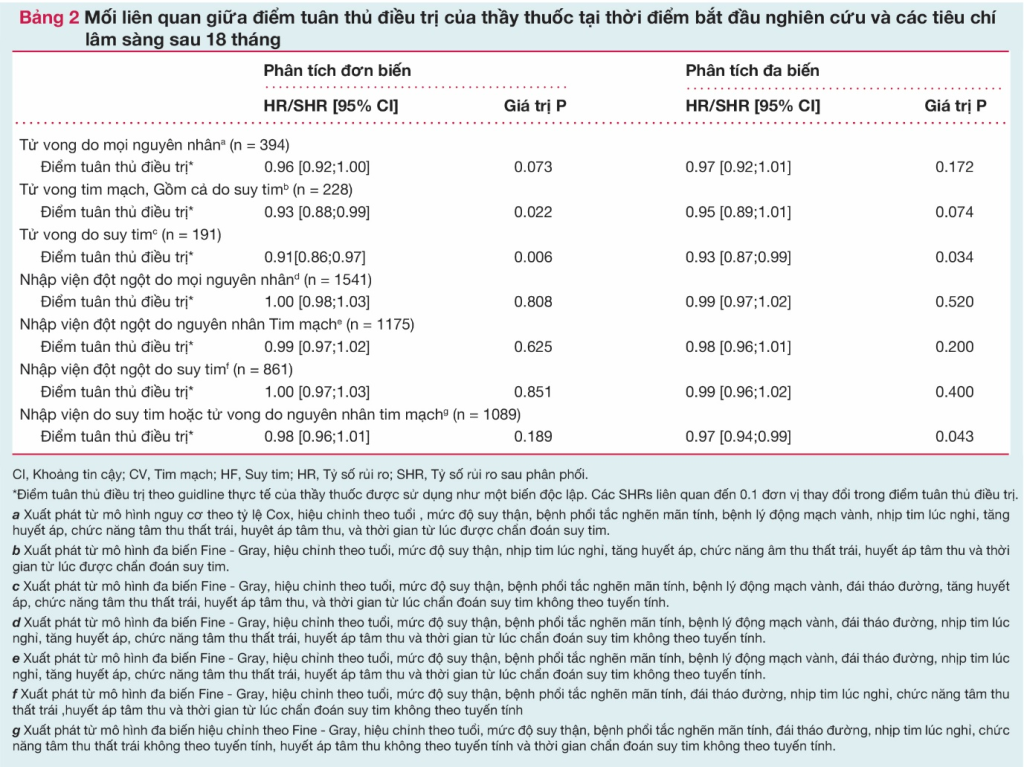
Dữ liệu tại thời điểm 18 tháng bao gồm 6118 bệnh nhân suy tim phân phân suất tống máu giảm từ khảo sát quan sát tiến cứu quốc tế. Sự tuân thủ được đo đạc như một biến số liên tục, từ 0 tới 1, và được tiếp cận theo 5 nhóm của khuyến cáo về thuốc và liều suy tim. Phần lớn tử vong là do tim mạch (CV) (228/394) và liên quan tới suy tim (191/394) và điều tương tự cũng đúng cho những trường hợp nhập viện không giải thích được (1175 CV và 861 nhập viện liên quan đến suy tim, trên tổng số 1541). Theo phân tích đơn biến, tử vong do tim mạch và suy tim liên quan có ý nghĩa tới tuân thủ của bác sĩ với những guidelines. Trong phân tích đa biến, tử vong do suy tim đi kèm với mức dộ tuân thủ điều trị [phân phối hazard ratio (SHR) 0.93, 95% khoảng tin cậy (CI) 0.87 – 0.99 mỗi 0.1 đơn vị mức độ tuân thủ gia tăng thêm; P = 0.034], là tổ hợp của nhập viện do suy tim hoặc là tử vong do tim mạch (SHR 0.97, 95% CI 0.94–0.99 mỗi 0,1 đơn vị mức độ tuân thủ tăng thêm; P = 0.043), trong khi đó, do mọi nguyên nhân không giải thích được , nhập viện do tim mạch và suy tim thì không (mọi nguyên nhân: SHR 0.99, 95% CI 0.9 – 1.02; CV: SHR 0.98, 95% CI 0.96–1.01; and HF: SHR 0.99, 95% CI 0.96–1.02 mỗi 0,1 đơn vị thay đổi theo điểm tuân thủ điều trị; P = 0.52, P = 0.2, and P = 0.4, theo thứ tự).
Kết luận
Những kết quả này gợi ý răng việc tuân thủ của các bác sĩ nội khoa với những thuốc điều trị suy tim được khuyến cáo trong guideline đi kèm với cải thiện dự hậu trong Suy tim phân suất tống máu thất trái giảm. Những chiến lược thực hành nên được thiết lập để cải thiện sự tuân thủ của các bác sĩ với guidelines.
Giới thiệu
Suy tim (HF) là một nguyên nhân chính gây tử vong, tình trạng bệnh tật và suy giảm chất lượng cuộc sống cũng như là đặt một gánh nặng đáng kể về tài chính lên hệ thống y tế toàn cầu. Những guidelines quốc tế đã đưa ra những khuyến cáo rõ ràng cho những thuốc dựa trên bằng chứng có thể được kê cho những bệnh nhân với suy tim chức năng tâm thu thất trái giảm. Tuy nhiên, những nghiên cứu quan sát liên tục chỉ ra rằng bệnh nhân bị bỏ lỡ với điều trị bằng những thuốc có khả năng cứu tính mạng. Thậm chí, khi tỉ lệ kê những thuốc suy tim dựa trên guideline là cao, những bệnh nhân thất bại trong việc đạt được những liều đích (TDs) và một số, nhưng không phải tất cả, những nghiên cứu ngẫu nhiên đã chỉ ra rằng liệu liều dưới mức tối ưu có thể ảnh hưởng xấu tới dự hậu hay không.
Mặc dù có bằng chứng rằng sự tuân thủ điều trị tốt theo những guidelines về suy tim đi kèm với tỉ lệ tử vong và nhập viện do tim mạch ngắn hạn tốt hơn, dữ liệu quốc tế về tuân thủ điều trị dài hạn và dự hậu lâm sàng là khan hiếm. Hai ấn phẩm gần đây gợi ý rằng khởi trị và duy trì tiếp tục ức chế men chuyển (ACEi) và chẹn thụ thể beta (BBs) giảm tỉ lệ tử vong 1 năm nhưng không giảm tỉ lệ tái nhập viện ở dân số Bắc Mỹ và Nhật Bản.
Để giải quyết nhu cầu này, một nghiên cứu dài hạn, tiến cứu toàn cầu, QUALIFY (QUality of Adherence to guideline recommendations for LIFe-saving treatment in heart failure surveY) được thực hiện. Nghiên cứu này đánh giá sự tuân thủ với 5 nhóm thuốc được khuyến cáo cho Suy tim phân suất tống máu thất trái giảm bởi Hiệp hội Tim mạch châu Âu (ESC) năm 2012: ức chế men chuyển ACEIs/ức chế thụ thể angiotensin (ARBs), chẹn thụ thể beta (BBs), lợi tiểu kháng aldosterol (MRAs) và ivabradine, trong một quần thể lớn ở Châu Âu, Trung Á, Châu Á, Australia và châu Mỹ. Những báo cáo trước đây đã giới thiệu những đặc tính cơ bản và thang điểm tuân thủ guideline (tốt, trung bình, kém) cho quần thể nghiên cứu tại thời điểm tuyển chọn, và đã cho thấy những tác động có lợi của việc tuân thủ của bác sĩ nội khoa đối với 5 nhóm thuốc được khuyến cáo cho điều trị nội khoa suy tim, bao gồm liều khuyến cáo, trên dự hậu lâm sàng tại thời điểm theo dõi 6 tháng. Trong bài báo này, chúng tôi đánh giá sự tuân thủ điều trị của bác sĩ nội khoa trong dài hạn với dự hậu lâm sàng, bao gồm tỉ lệ tử vong và nhập viện không giải thích được nguyên nhân, tại thời điểm 18 tháng theo dõi.
Phương pháp
QUALIFY là một khảo sát quốc tế, tiến cứu, quan sát, theo dõi dọc về sự tuân thủ của các bác sĩ nội khoa đối với những thuốc khuyến cáo theo guideline cho những bệnh nhân suy tim có phân suất tống máu thất trái giảm. Những chi tiết về thiết kế nghiên cứu, đánh giá cơ bản và quản lý số liệu được công bố trước đó. Các nhà nội khoa tham gia từ 549 trung tâm ở 36 đất nước đã báo cáo dữ liệu trnee những bệnh nhân ngoại trú trưởng thành (>18 tuổi) với suy tim phân suất tống máu thất trái giảm mạn tính (phân suất tống máu thất trái =< 40% trên kết quả siêu âm tim mới nhất trong vòng 2 năm tính tới thời điểm tuyển vào nghiên cứu. Chẩn đoán được dựa theo những quyết định lâm sàng của những người điều tra nghiên cứu, và tất cả những bệnh nhân được nhập viện vì suy tim nặng lên trong vòng 1 tới 15 tháng. Nhập viện vì suy tim được xác định như là phải ở qua đêm tại cơ sở y tế, bới những triệu chứng suy tim tiến triển.
Với phân tích này, chúng tôi xác định mối quan hệ giữa sự tuân thủ điều trị tại thời điểm ban đầu và dự hậu lâm sàng (bao gồm tử vong do mọi nguyên nhân, tử vong do bệnh lý tim mạch, chết do suy tim, nhập viện do tim mạch không giải thích được, nhập viện do suy tim không giải thích được nguyên nhân, và tổ hợp của nhập viện có thể quy chụp cho suy tim hoặc chết có thể quy cho tử vong tim mạch) tại thời điểm theo dõi 18 tháng. Với định nghĩa này, nhập viện do tim mạch không giải thích được nguyên nhân bao gồm nhập viện do suy tim không giải thích được. Những biến cố được báo cáo bởi những người điều tra, và như nhiều nghiên cứu quan sát khác, không có trung tâm phán xét các biến cố, nhưng những hướng dẫn và tập huấn chính thức được cung cấp cho những nhà điều tra để phân loại chính sác những dự hậu lâm sàng. Kiểm soát chất lượng trực tiếp được thực hiện thông qua kiểm tra tại 10-15% số các trung tâm tại mỗi Quốc gia (1397 bệnh nhân tại thời điểm bắt đầu nghiên cứu và các lần tái khám). 15 bệnh nhân (1%) được loại trừ ra khỏi dữ liệu nghiên cứu do chệch khỏi protocol nghiên cứu, và 55 bệnh nhân (3.9%) do chất lượng của dữ liệu thu được không đạt yêu cầu do thiếu quá nhiều thông số.
Thang điểm sự tuân thủ guideline của bác sĩ nội khoa
Sự tuân thủ của bác sĩ nội khoa được đánh giá dựa trên những khuyến cáo của ESC về suy tim được sử dụng tại thời điểm đăng kí nghiên cứu được thiết lập. Một thang điểm được phát triển cho 5 nhóm thuốc được khuyến cáo điều trị để giảm tử vong và/hoặc nhập viện vì suy tim: ACEi/ARBs (nếu ACEi không dụng nạp được), BBs, MRAs (nếu mức độ NYHA II-IV) và ivabradine (nhịp xoang, NYHA II-IV và nhịp tim >=70 hoặc 75 ck/ph (phụ thuộc vào giấy phép đăng kí tại điạ phương). Do dùng liều dưới- chuẩn của các thuốc được khuyến cáo đã được đề ra như một vấn đề trong phân tích nghiên cứu QUALIFY tại thời điểm ban đầu, chúng tôi đưa vào thang điểm tuân thủ guideline điều trị bằng cách tích hợp liều mục tiêu của thuốc được khuyến cáo tại thời điểm 6 tháng trước khi phân tích kết quả nghiên cứu và phân tích 18 tháng.
Thang điểm tuân thủ được định nghĩa như là tỉ số giữa liều thực tế được kê so với liều lí thuyết nên được kê. Điểm điều trị lý thuyết được tính toán cho mỗi bệnh nhân, thêm vào tiêu chuẩn đủ điều kiện điều trị, những chống chỉ định của thuốc dựa trên guideline và sử dụng tại liều >= 50% liều khuyến cáo. Số lượng bệnh nhân được kê liều trung bình >= 50% liều đích được đánh đánh giá liều sử dụng dựa trên định nghĩa của ESC guidelines khi sẵn sàng; đối với ivabradine, chúng tôi sử dụng chế độ điều trị mục tiêu được sử dụng trong Thử nghiệm Điều trị Suy tim Tâm thu với Ivabradine chẹn kênh If ( thử nghiệm SHIFT).
Thang điểm được tính toán cho mỗi bệnh nhân bằng tổng điểm như sau: 0 điểm cho không kê đơn ở những bệnh nhân không có chống chỉ định, hoặc kê ở những bệnh nhân có chống chỉ định; 0,5 điểm cho sử dụng <50% liều đích (<100% đối với lợi tiểu kháng Aldosterol (MRA) bởi vì phần lớn bệnh nhân được điều trị với >= 50% liều mục tiêu của MRA) hoặc 1 điểm đối với sử dụng >= 50% liều mục tiêu (100% liều mục tiêu MRA). Không sử dụng những thuốc khuyến cáo do có những chống chỉ định đặc biệt được ghi nhận hoặc không dung nạp được tính điểm dựa như là tuân thủ theo guidelines. Sự tuân thủ điều trị theo khuyến cáo của các bác sĩ nội khoa được tính bằng phân số của điểm điều trị thực tế trên điểm điều trị lý thuyết và được cân nhắc như một biến số liên tục dao động từ 0 tới 1.0. Trong khảo sát này, thuật ngữ “tuân thủ” liên quan đơn độc tới thầy thuốc theo guidelines, không phải cho việc tuân thủ của bệnh nhân.
QUALIFY được thực hiện phù hợp tuyên bố của Helsinki và đã được chấp thuận bởi các uỷ ban đạo đức và/hoặc các cơ quan quản lý trong tất cả 36 quốc gia tham gia. Tất cả những bệnh nhân được nhận một bản thông tin viết tay đồng ý tham gia, phù hợp với quy định của quốc gia và khu vực. Khảo sát QUALIFY được đăng kí tại ISTCTN của những thử nghiệm lâm sàng dưới mã số ISRCTN87465420.
Phân tích số liệu
Những người tham gia nghiên cứu không có dữ liệu theo dõi, dữ liệu cơ bản không hoàn thiện cho những mô hình phù hợp hoặc dữ liệu thời gian tới biến cố không hoàn chỉnh bị loại khỏi nghiên cứu. Những đặc điểm cơ bản của quần thể nghiên cứu được thể hiện như là các tần số tuyệt đối hoặc tương đối cho các biến phân loại, trung bình +- độ lệch chuẩn cho những khoảng thông thường phân bố các biến liên tục. Sự so sánh liên quan đến những đặc điệm giữa những trường hợp lựa chọn và loaị trừ được tiến hành sử dụng t-test Student độc lập, test Mann-Whitney, test khi bình phương, và test Fisher chính xác.
Tỉ lệ cộng dồn cho tử vong hoặc nhập viện không giải thích được nguyên nhân quy cho suy tim hoặc những nguyên nhân tim mạch khác, hoặc những nguyên nhân không do tim mạch đi kèm với sự tuân thủ điều trị theo khuyến cáo của thầy thuốc, tôn trọng những biến cố theo thời gian với một biến cố và nhiều trạng thái khác nhau được đánh giá trong khuôn khổ của những nguy cơ cạnh tranh.
Phân tích đơn biến cũng được tiến hành cho tuổi, hen phế quản, bệnh lý thận mạn tính (CKD), bệnh phổi tắc nghẽn mạn tính (COPD), bệnh động mạch vành, đái tháo đường, nhịp tim lúc nghỉ, tăng huyết áp, chức năng tâm thu thất trái, giới tính, huyết áp tâm thu, và thời gian từ khi được chẩn đoán suy tim. Những biễn số có ý nghĩa thống kê đã được nhắc tới ở trên được cân nhắc với mô hình đa biến của Fine-Gray kết hợp cùng với sự tuân thủ điều trị theo khuyến cáo với sự tôn trọng thời gian tới biến cố. Sự không tuyến tính trong những hợp biến liên tục được xác định bằng sử dụng P-splines. Để phù hợp với mô hình Fine-Gray (đa biến), dự đoán những nguy cơ phân phối nhỏ tính theo tỉ lệ được đánh giá sử dụng những số dư Schoenfeld (thu nhỏ). Sống còn tổng thể được phân tích phương thức tương tự sự dụng mô hình nguy cơ theo tỉ lệ. Mức độ ý nghĩa được đặt tại 5% và được báo cáo theo giá trị P 2 phía đã không được điều chỉnh cho những sự đa so sánh bởi vì bản chất của nghiên cứu.
Hệ số mũ được báo cáo từ mô hình Fine-Fray – tỉ lệ nguy cơ phân phối nhỏ (SHR) – có thể được giải thích như là những thay đổi tương đối tring tỷ lệ xảy ra ngay lập tức của biến cố được quan tâm của những đối tượng không có biến cố hoặc những ai đã trải qua một biến cố cạnh tranh cho một 0,1 đơn vị thay đổi theo thang điểm tuân thủ thầy thuốc (điều chỉnh cho những hợp biến liên quan). Tất cả những phân tích được tiến hành sử dụng những gói số liệu cmprsk, stats và survivals trong phần mềm R phiên bản 3.2.4
Kết quả
7317 bệnh nhân phù hợp tiêu chuẩn được tuyển chọn vào khảo sát từ tháng 9 năm 2013 cho tới tháng 12 năm 2014. Dữ liệu theo dõi 18 tháng sẵn sàng ở 6118 bệnh nhân. Hình 1 chỉ ra những nguyên nhân loại trừ bệnh nhân (3% số bệnh nhân không đủ tiêu chuẩn lựa chọn, 8% bệnh nhân không có dữ liệu cơ bản cho việc đánh giá tuân thủ, và 5% bệnh nhân không có dữ liệu theo dõi).
Những đặc điểm cơ bản được miêu tả ở Bảng 1 cho quần thể nghiên cứu chung, ví dụ cả những bệnh nhân được lựa chọn và loại trừ khỏi phân tích (Bảng 1). Đối với những bệnh nhân được lựa chọn, tuổi trung bình là 62,8 với phần lớn là nam giới (74,4%). Tính tổng, 82,7 % bệnh nhân NYHA II hoặc III và chức năng tâm thu thất trái trung bình trên siêu âm tim là 33,1 % (10). Những bệnh đông mắc được báo cáo thường xuyên, bao gồm tăng huyết áp (64,5%), đái tháo đường (34,5%), rung cuồng nhĩ (28,3%), bệnh thận mạn tính (17,8%), COPD (11,4%), và bệnh động mạch ngoại vi (9,5%). Tỉ lêh kê đơn là 66,5% cho ACEi, 21,3% cho ARBs, 86,9% cho BBs, 70,3% cho MRAs, và 29,6% cho ivabradine. Tuy nhiên những thuốc được khuyến cáo thường xuyên bị dùng dưới liều mục tiêu, 27,3% bệnh nhânvới ACEi, 49,9% với ARBs và 48,5% với BBs được nhận ít nhất một nửa liều khuyến cáo theo guideline quốc tế. Điều trị thuốc dưới liều cũng được quan sát thấy với ivabradine.
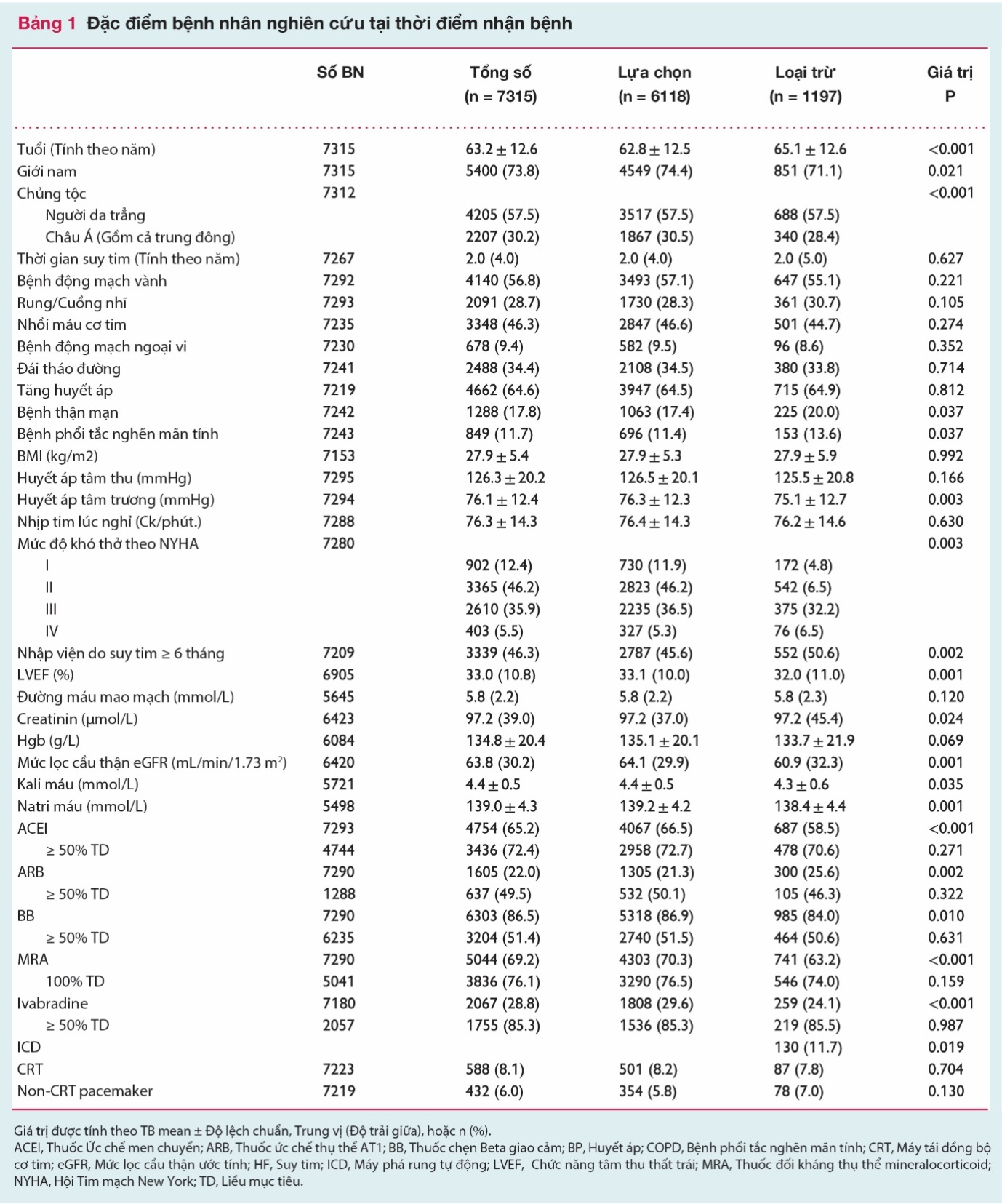
Hình 2 cho thấy phân bố thang điểm tuân thủ điều trị từ 0-1 của các bác sỹ lâm sàng và cho thấy trong 50% trường hợp (điểm >0.75) bác sỹ lâm sàng tuân thủ khuyến cáo điều trị một cách chặt chẽ
Những bệnh nhân bị loại bỏ trung bình có tuổi cao hơn, thường là phụ nữ hơn, và và có vẻ như là có tiền sử CKD hoăc COPD. Họ cũng có tỉ lệ thấp hơn sử dụng ACEi, BBs và MRAs.
Tỉ lệ cộng dồn của dự hậu lâm sàng tim mạch và không tim mạch trong gia đoạn 18 tháng theo dõi được nghiên cứu (Hình 3). Tỉ lệ cộng dồn của tử vong quy cho suy tim trong vòng 19 tháng theo dõi cũng được báo cáo (Hình 4).
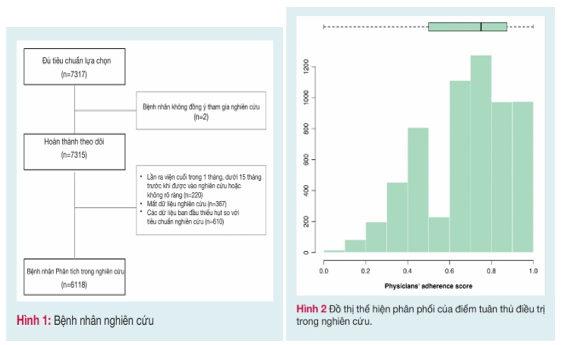
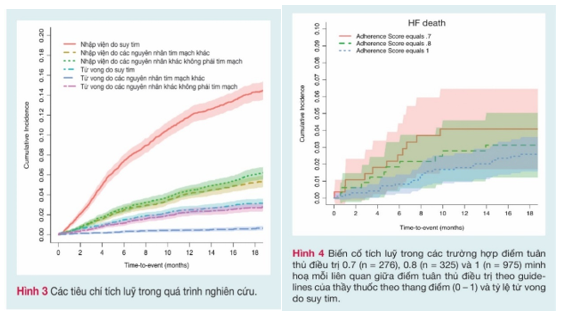
Sự liên quan giữa những dự hậu lâm sàng (nhập viện không giải thích được hoặc tử vong) và sự tuân thủ của thầy thuốc với những thuốc suy tim được báo cáo ở Bảng 2. Phần lớn những trường hợp tử vong được báo cáo là do nguyên nhân tim mạch. Phần lớn nhập viện không giải thích được (1175 trên 1541, 76%) là do những nguyên nhân tim mạch. Trong số những trường hợp nhập viện không giải thích được nguyên nhân do những nguyên nhân tim mạch, phần lớn (861/1175, 73%) là liên quan đến suy tim xấu đi. Bằng phân tích đơn biến, sự tuân thủ của thầy thuốc với những thuốc suy tim được tìm thấy là liên quan có ý nghĩa với tử tử vong do tim mạch và suy tim trong quần thể nghiên cứu. Tuy nhiên, bằng phân tích đa biến, chỉ tử vong do suy tim và tổ hợp của nhập viện do suy tim hoặc chết do tim mạch là đi kèm với sự tuân thủ. Không có sự liên quan có ý nghĩa nào được tim thấy với bất kì những dự hậu được phân tích nào khác (Hình 5).
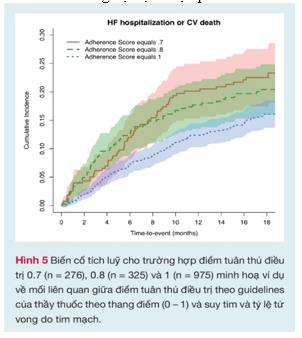
Bàn luận
Dữ liệu của chúng tôi cho thấy một quần thể lớn bệnh nhân Suy tim có phân suất tống máu thất trái giảm (HfeEF) những người phải nhập viện vì suy tim trước đây ở 36 quốc gia: (i) Phần lớn tử vong và nhập viện không giải thích được là do tim mạch và trong số đó, tử vong do suy tim và suy tim nhập viện là rất phổ biến, (ii) sự tuân thủ của thầy thuốc với điều trị theo khuyến cáo cho 5 nhóm thuốc cơ bản điều trị suy tim, với >= 50% liều khuyến cáo tại thời điểm ban đầu, đi kèm với dự hâu tốt hơn (giảm tử vong do tim mạch và suy tim) tại thời điểm 18 tháng theo dõi theo những phân tích đơn biến, nhưng sau khi hiệu chỉnh với những sự khác biệt cơ bản của bệnh nhân giữa các phân loại tuân thủ khác nhau, nó liên quan dai dẳng đối với tử vong do suy tim và một tổ hợp nhập viện quy chụp cho suy tim hoặc tử vong do tim mạch, và (iii) không có mối liên quan có ý nghĩa giữa tuân thủ của thầy thuốc với nhập viện không có kế hoạch do tim mạch hoặc suy tim tại thời điểm theo dõi 18 tháng.
Dữ liệu từ trong những tiến cứu gần đây trong nghiên cứu BIOSTAT-CHF ở châu Âu trên 2516 bệnh nhân suy tim cho thất rằng những bệnh nhân suy tim phân suất tống máu thất trái giảm mà điều trị với ít hơn 50% liều khuyến cáo của ACEi/ARB và BBs có vẻ như có nguy cơ tử vong và/hoặc nhập viện lớn hơn những bệnh nhân đạt được 100% liều khuyến cáo.
Dữ liệu của chúng tôi tích hợp 5 nhóm thuốc điều trị suy tim khác nhau giống với những kết quả của BIOSTAT – CHF bởi vì hệ thống tính điểm của chúng tôi tích hợp không chỉ việc sử dụng của những nhóm thuốc khuyến váo ở những bệnh nhân phù hợp, mà còn là sử dụng ít nhất 50% liều khuyến cáo. Những phát hiện của chúng tôi cung cấp những bằng chứng hỗ trợ cho hiệu quả lâm sàng của những liệu pháp điều trị suy tim theo guideline cho những bệnh nhân gặp phải trong thực hành lâm sàng và gợi ý sự áp dụng những thuốc được khuyến cáo ở một liều phù hợp sẽ đi kèm với cải thiện tử vong do suy tim. Những điểm mới trong nghiên cứu này liên quan tới: (i) đặc điểm tự nhiên toàn cầu của thử nghiệm này, tuyển chọn vào quần thể nghiên cứu là những bệnh nhân ngoại trú với suy tim phân suất tống máy giảm ở 36 quốc gia; (ii) lựa chọn vào cả sự tuân thủ điều trị các nhóm thuốc cũng như là liều để tính toán điểm tuân thủ; (iii) việc đánh giá cả dự hậu tử vong và không tử vong chính của suy tim; (iv) dữ liệu được thu thập qua quãng thời gian theo dõi dài hơn (18 tháng); và (v) việc đưa vào cả tử vong như là một nguy cơ cạnh tranh trong những phân tích nhập viện vì suy tim, trong khi những phân tích trước đây của chúng tôi theo dõi trong thời gian ngắn hơn. Cho rằng một số lượng đánh kể tử vong do những nguyên nhân không phải suy tim xuất hiện ở những bệnh nhân suy tim, một phân tích nguy cơ cạnh tranh làm tăng độ mạnh của dữ liệu.
Sự tuân thủ chung các thuốc suy tim điều trị theo guideline đã tăng lên trong 1 thập kỉ vừa qua từ khoảng một phần tư được kê năm 2008 tới gần 2 phần 3 năm 2016.
Tuy nhiên, như chúng ta đã biết ở những nghiễn cứu trước đây, điều trị dưới liệu vẫn còn rộng rãi, với ít hơn 1 phần 3 số bệnh nhân đạt được liề theo khuyến cáo cho phần lớn các thuốc chủ chốt.
Những dữ liệu trên sự tác động của sự tuân thủ tới những thuốc suy tim theo khuyến cáo trên dự hậu lâm sàng trên thực hành hàng ngày còn hạn chế, đặc biệt mối liên quan tới sự tuân thủ với liều mục tiêu. Hai nghiên cứu quan sát đã cung cấp một số bằng chứng cho mối luên quan giữa liều tối ưu và cải thiện dự hậu, bao gồm tử vong, những chúng còn hạn chế chỉ trên bình diện châu Âu. Hai nghiên cứu mới đây, một ở Mỹ và cái còn lại ở Nhật Bản, gợi ý rằng việc khởi trị và tiếp tục với ACEi và BBs đi kèm với giảm tử vong một năm nhưng không làm giảm nhập viện. Những thử nghiệm lâm sàng cũng đã cung cấp một số bằng chứng cho những lợi ích của việc tối ưu liều ở những thuốc đơn độc trên tử vong và nhập viện (lisinopril, losartan, carvedilol), trong khi những nghiên cứu khác của metoprolol CR/XL và bisoprolol đã chứng minh việc giảm nguy cơ tương đương, không phân biệt liều. Tỉ lệ thấp hơn tử vong do suy tim, có thể ít nhất phản ánh được một phần những lợi ích của những thuốc chữa bệnh và hỗ trợ cho chiến lược tối ưu hoá những thuốc điều trị theo khuyến cáo.
Ngược lại, chúng tôi quan sát thấy lợi ích không có ý nghĩa thống kê trên tỉ lệ nhập viện tại thời điểm 18 tháng không phân biệt nguyên nhân nhập viện.
Khả năng việc tuân thủ điều trị có ít tác động lên nhập viện hơn là lên tử vong có thể giải thích bằng sự thực rằng nhập viện do suy tim nhiều khả năng bị ảnh hưởng bởi nhiều yếu có do thuốc và không do thuốc khác.
Những yếu tố bệnh nhân, như là bệnh đồng mắc, tuổi, tình trạng suy nhược, chống chỉ định với các thuốc và những biến cố có hại, có thể ảnh hưởng tới sự tuân thủ điều trị theo guideline của thầy thuốc, đăck biệt là theo thời gian. Tuổi cũng đóng một vai trò quan trọng và có bằng chứng rằng những thầy thuộc thường tập trung làm giảm triệu chứng hơn là điều trị những thuốc thay đổi tiên lượng bệnh ở những bệnh nhân cao tuổi. Những yếu tố khác có thể đóng vai trò như là quán tính sau xuất viện, những yếu tố về kinh tế và bảo hiểm không chi trả đầy đủ cho các thuốc, cũng như là những thuốc chi phí lớn và hạn chế hoặc không có khả năng tiếp cận tới theo dõi lâm sàng dài hạn và chăm sóc y tế dài hạn. Thêm vào đó, sự khác nhau trong cộng đồng giữa cộng đồng và những dịch vụ phụ thuộc vào bệnh viện thông qua chăm sóc dài hạn và can thiệp của những người cho thuốc kahcs nhau, không có việc xác định rõ ràng ai chịu trách nhiệm cho việc tối ưu hoá thuốc, có thể đóng góp cho việc thuốc điều trị dưới liều tối ưu.
Những nguy cơ cạnh tranh được sử dụng trong bài này được cân nhắc một phân tích thống kê mạnh mẽ và, thực sự, chúng tôi đã tìm ra những kết quả giống nhau (thiếu ảnh hưởng lên tỉ lệ nhập viện) giống như là trong 2 nghiên cứu gần đây được dùng để tiếp cận. Những dữ liệu của chúng tôi mở rộng quan sát trên 36 đất nước ở 5 châu lục với các mức thu nhập khác nhau và hệ thống y tế khác nhau, và với những bệnh nhân được theo dõi trong một khoảng thời gian dàu hơn. Kết quả nói chung là tương tự trên các quốc gia khác nhau (được nhóm bởi địa lý và nhu nhập – dữ liệu không hiện thị), mặc dù những kết quả này cần phải được giải thích một cách cẩn trọng do số lượng có hạn của các sự kiện trong mỗi nhóm.
Những hạn chế của nghiên cứu
Có một số hạn chế quan trọng trong nghiên cứu của chúng tôi. Những yếu tố chung bao gồm tuổi tương đối trẻ ở quần thể nghiên cứu, có thể không phản ánh được những đặc điểm tổng thể ở những bệnh nhân suy tim cao tuổi. Tuy nhiên, những dữ liệu từ thử nghiệm suy tim Châu Á chỉ ra rằng những bệnh nhân suy tim ở châu Á thường trẻ tuổi hơn đáng kể so với những bệnh nhân được tuyển chọn ở những nước phương Tây ( sự kahcs biệt trung bình là 10 tuổi), vì vậy chúng tôi tin rằng tuổi trẻ của quần thể phán ảnh những đăc điểm tự nhiên của thử nghiệm QUALIFY.
90% bệnh nhân trong QUALIFY được điều trị bởi các bác sĩ chuyên ngành tim mạch, và điều này không phản ánh thực hành thường quy và có thể khiến cho mức độ tuân thủ điều trị cao hơn, điều này thường khó để đạt được hơn trong thực hành hàng ngày. Chúng tôi nghĩ rằng, ảnh hường này có thể giảm xuống qua thời gian khi mà chăm sóc thường quy của những bệnh nhân này được chuyển giao cho các bác sĩ nội chung và y tá làm việc tại cồng đồng. Tuy nhiên, tỉ lệ tổng thể của những bệnh nhân thay đổi người chăm sóc sức khoẻ giữa thời điểm nhập viện và tại 18 tháng và nhỏ (5,9% bệnh nhân).
Thang điểm của chúng tôi dựa trên những thuốc được khuyến cáo theo guidelines quốc tế, được đưa ra vào thời điểm QUALIFY bắt đầu thực hiện. Vì vậy, dữ liệu dự hậu lâm sàng và tuân thủ liên quan tới thuốc ức chế neprilysin, được khuyến cáo điều trị suy tim theo guideline hiện nay, không được thu th. Chúng tôi đánh giá sự tuân thủ của thầy thuốc nhưng không đánh giá sự tuân thủ và duy trì của bệnh nhân, điều này có nghĩa là chúng tôi không có khả năng tiếp cận ảnh hưởng của những yếu tốt này trên khoảng thời gian theo dõi dài của nghiên cứu.
Khả năng không đo lường được sai số, cái tổn tại ở tất cả những nghiên cứu quan sát có thể gây nên đánh giá quá mức hoặc dưới mức những ảnh hưởng điều trị. Thêm vào đó, sự khác nhau trong việc báo cáo của những người thu thập dữ liệu không thể bị loại trừ khi đánh giá những nguyên nhân gây tử vong hoặc nhập viện. Cũng như vậy, như là trường hợp ở những nghiên cứu quan sát khác, và ngược lại ở những thử nghiệm lâm sàng ngẫu nhiên, không có sự thay đổi lớn trong tỉ lệ nhập viện do suy tim. Điều này có thể đóng một vai trò trong đánh giá điểm cuối này (endpoint).
Kết luận
Tổng thể, dữ liệu của chúng tôi từ thử nghiệm toàn cầu gợi ý rằng sự tuân thủ của thầy thuốc với những thuốc theo guideline để điều trị Suy tim phân suất tống máu thất trái giảm kèm theo cải thiện dự hậu. Chúng tôi vì vậy khuyến khích sự cải thiện nhận thức của thầy thuốc và bệnh nhân về bệnh và những thuốc điều trị theo khuyến cáo, bao gồm chú ý hơn tăng liều thuốc, khi có thể.
Thông tin bổ sung
Những thông tin hỗ trợ bổ sung có thể được tìm thấy trên mạng tại mục Supporting Information tại thời điểm bài viết
Tài liệu tham khảo:
- Tavazzi L, Senni M, Metra M, Gorini M, Cacciatore G, Chinaglia A, Di Lenarda A, Mortara A, Oliva F, Maggioni AP. Multicenter prospective observational study on acute and chronic heart failure: one-year follow-up results of IN-HF (Italian Network on Heart Failure) outcome registry. Circ Heart Fail 2013;6: 473–481.
- Maggioni AP, Dahlström U, Filippatos G, Chioncel O, Crespo Leiro M, Drozdz J, Fruhwald F, Gullestad L, Logeart D, Fabbri G, Urso R, Metra M, Parissis J, Persson H, Ponikowski P, Rauchhaus M, Voors AA, Wendelboe Nielsen O, Zannad F, Tavazzi L; Heart Failure Association of the European Society of Cardiology (HFA). EURObservational Research Programme: regional differences and 1-year follow-up results of the Heart Failure Pilot Survey (ESC-HF Pilot). Eur J Heart Fail 2013;15:808–817.
- Ambrosy AP, Fonarow GC, Butler J, Chioncel O, Greene SJ, Vaduganathan M, Nodari S, Lam CS, Sato N, Shah AN, Gheorghiade M. The global health and economic burden of hospitalizations for heart failure: lessons learned from hospitalized heart failure registries. J Am Coll Cardiol 2014;63:1123–1133.
- Filippatos G, Khan SS, Ambrosy AP, Cleland JG, Collins SP, Lam CS, Angermann CE, Ertl G, Dahlström U, Hu D, Dickstein K, Perrone SV, Ghadanfar M, Bermann G, Noe A, Schweizer A, Maier T, Gheorghiade M. International REgistry to assess medical Practice with longitudinal obseRvation for Treatment of Heart Failure (REPORT-HF): rationale for and design of a global registry. Eur J Heart Fail 2015;17:527–533.
- Ponikowski P, Voors AA, Anker SD, Bueno H, Cleland JG, Coats AJ, Falk V, González-Juanatey JR, Harjola VP, Jankowska EA, Jessup M, Linde C, Nihoyannopoulos P, Parissis JT, Pieske B, Riley JP, Rosano GM, Ruilope LM, Ruschitzka F, Rutten FH, van der Meer P. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: The Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC). Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. Eur J Heart Fail 2016;18:891–975.
- Yancy CW, Jessup M, Bozkurt B, Butler J, Casey DE, Colvin MM, Drazner MH, Filippatos G, Fonarow GC, Givertz MM, Hollenberg SM, Lindenfeld J, Masoudi FA, McBride PE, Peterson PN, Stevenson LW, Westlake C. 2016 ACC/AHA/HFSA focused update on new pharmacological therapy for heart failure: an update of the 2013 ACCF/AHA guideline for the management of heart failure: a report of the American College of Cardiology/American Heart Association Task Force on
Clinical Practice Guidelines and the Heart Failure Society of America. J Am Coll Cardiol 2016;68:1476–1488.
- Fonarow GC, Yancy CW, Albert NM, Curtis AB, Stough WG, Gheorghiade M, Heywood JT, McBride ML, Mehra MR, O’Connor CM, Reynolds D, Walsh MN. Heart failure care in the outpatient cardiology practice setting: findings from IMPROVE HF. Circ Heart Fail 2008;1:98–106.
- British Society for Heart Failure. National Heart failure audit. https://www.ni cor.org.uk/wp-content/uploads/2018/11/Heart-Failure-Summary-Report-2016- 17.pdf (17 February 2017).
- Savarese G, Carrero JJ, Pitt B, Anker SD, Rosano GM, Dahlström U, Lund LH. Factors associated with underuse of mineralocorticoid receptor antagonists in heart failure with reduced ejection fraction: an analysis of 11 215 patients from the Swedish Heart Failure Registry. Eur J Heart Fail 2018;20:1326–1334.
- Chang LL, Xu H, DeVore AD, Matsouaka RA, Yancy CW, Fonarow GC, Allen LA, Hernandez AF. Timing of postdischarge follow-up and medication adherence among patients with heart failure. J Am Heart Assoc 2018;7:e007998.
- Maggioni AP, Anker SD, Dahlström U, Filippatos G, Ponikowski P, Zannad F, Amir O, Chioncel O, Leiro MC, Drozdz J, Erglis A, Fazlibegovic E, Fonseca C, Fruhwald F, Gatzov P, Goncalvesova E, Hassanein M, Hradec J, Kavoliuniene A, Lainscak M, Logeart D, Merkely B, Metra M, Persson H, Seferovic P, Temizhan A, Tousoulis D, Tavazzi L. Are hospitalized or ambulatory patients with heart failure treated in accordance with European Society of Cardiology guidelines? Evidence from 12,440 patients of the ESC Heart Failure Long-Term Registry. Eur J Heart Fail 2013;15:1173–1184.
- Packer M, Poole-Wilson PA, Armstrong PW, Cleland JG, Horowitz JD, Massie BM, Rydén L, Thygesen K, Uretsky BF. Comparative effects of low and high doses of the angiotensin-converting enzyme inhibitor, lisinopril, on morbidity and mortality in chronic heart failure. ATLAS Study Group. Circulation 1999;100:2312–2318.
- Konstam MA, Neaton JD, Dickstein K, Drexler H, Komajda M, Martinez FA, Riegger GA, Malbecq W, Smith RD, Guptha S, Poole-Wilson PA; HEAAL Investigators. Effects of high-dose versus low-dose losartan on clinical outcomes in patients with heart failure (HEAAL study): a randomised, double-blind trial. Lancet 2009;374:1840–1848.
- Yoo BS, Oh J, Hong BK, Shin DH, Bae JH, Yang DH, Shim WJ, Kim HS, Kim SH, Choi JO, Chun WJ, Go CW, Kang HJ, Baek SH, Cho JH, Hong SK, Shin JH, Oh SK, Pyun WB, Kwan J, Hong YJ, Jeong JO, Kang SM, Choi DJ; SUGAR Study. SUrvey of Guideline Adherence for Treatment of Systolic Heart Failure in Real World (SUGAR): a multi-center, retrospective, observational study. PLoS One 2014;9:e86596.
- Komajda M, Lapuerta P, Hermans N, Gonzalez-Juanatey JR, van Veldhuisen DJ, Erdmann E, Tavazzi L, Poole-Wilson P, Le Pen C. Adherence to guidelines is a predictor of outcome in chronic heart failure: the MAHLER survey. Eur Heart J 2005;26:1653–1659.
- Gilstrap LG, Fonarow GC, Desai AS, Liang L, Matsouaka R, DeVore AD, Smith EE, Heidenreich P, Hernandez AF, Yancy CW, Bhatt DL. Initiation, continuation, or withdrawal of angiotensin-converting enzyme inhibitors/angiotensin receptor blockers and outcomes in patients hospitalized with heart failure with reduced ejection fraction. J Am Heart Assoc 2017; 6:e004675.
- Yamaguchi T, Kitai T, Miyamoto T, Kagiyama N, Okumura T, Kida K, Oishi S, Akiyama E, Suzuki S, Yamamoto M, Yamaguchi J, Iwai T, Hijikata S, Masuda R, Miyazaki R, Hara N, Nagata Y, Nozato T, Matsue Y. Effect of optimizing guideline-directed medical therapy before discharge on mortality and heart failure readmission in patients hospitalized with heart failure with reduced ejection fraction. Am J Cardiol 2018;121:969–974.
- McMurray JJ, Adamopoulos S, Anker SD, Auricchio A, Böhm M, Dickstein K, Falk V, Filippatos G, Fonseca C, Gomez-Sanchez MA, Jaarsma T, Køber L, Lip GY, Maggioni AP, Parkhomenko A, Pieske BM, Popescu BA, Rønnevik PK, Rutten FH, Schwitter J, Seferovic P, Stepinska J, Trindade PT, Voors AA, Zannad F, Zeiher A, ESC Committee for Practice Guidelines. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: The Task Force for the diagnosis and treatment of acute and chronic heart failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC. Eur J Heart Fail 2012;14:803–869.
- Komajda M, Anker SD, Cowie MR, Filippatos GS, Mengelle B, Ponikowski P, Tavazzi L; QUALIFY Investigators. Physicians’ adherence to guideline-recommended medications in heart failure with reduced ejection fraction: data from the QUALIFY global survey. Eur J Heart Fail 2016; 18:514–522.
- Komajda M, Cowie MR, Tavazzi L, Ponikowski P, Anker SD, Filippatos GS; QUALIFY Investigators. Physicians’ guideline adherence is associated with better prognosis in outpatients with heart failure with reduced ejection fraction: the QUALIFY international registry. Eur J Heart Fail 2017; 19:1414–1423. 21. Swedberg K, Komajda M, Böhm M, Borer JS, Ford I, Dubost-Brama A, Lerebours G, Tavazzi L, SHIFT Investigators. Ivabradine and outcomes in chronic heart failure (SHIFT): a randomised placebo-controlled study. Lancet 2010;376:875–885.
- Fine JP, Gray RJ. A proportional hazards model for the subdistribution of a competing risk. J Am Stat Assoc 1999;94:496–509.
- Eilers PHC, Marx BD. Flexible smoothing with B-splines and penalties. Stat Sci 1996;11:89–121.
- Grambsch P, Therneau T. Proportional hazards tests and diagnostics based on weighted residuals. Biometrika 1994;81:515–526.
- Gray B. cmprsk: Subdistribution Analysis of Competing Risks. R Package Version 2.2–27. 2014. https://CRAN.R-project.org/package=cmprsk (4 March 2019).
- R Core Team. R: A Language and Environment for Statistical Computing. R Version 3.2.4. R Foundation for Statistical Computing. http://www.r-project.org (4 March 2019).
- Ouwerkerk W, Voors AA, Anker SD, Cleland JG, Dickstein K, Filippatos G, van der Harst P, Hillege HL, Lang CC, Ter Maaten JM, Ng LL, Ponikowski P, Samani © 2019 The Authors
European Journal of Heart Failure © 2019 European Society of Cardiology QUALIFY: guideline adherence and long-term HF mortality 9 NJ, van Veldhuisen DJ, Zannad F, Metra M, Zwinderman AH. Determinants and clinical outcome of uptitration of ACE-inhibitors and beta-blockers in patients with heart failure: a prospective European study. Eur Heart J 2017;38:1883–1890.
- Poelzl G, Altenberger J, Pacher R, Ebner CH, Wieser M, Winter A, Fruhwald F, Dornaus C, Ehmsen U, Reiter S, Steinacher R, Huelsmann M, Eder V, Boehmer A, Pilgersdorfer L, Ablasser K, Kero D, Groebner H, Auer J, Jakl G, Hallas A, EssM, Ulmer H; AustrianWorking Group on Heart Failure. Dose matters!Optimisation of guideline adherence is associated with lower mortality in stable patients with chronic heart failure. Int J Cardiol 2014;175:83–89.
- Bristow MR, Gilbert EM, Abraham WT, Adams KF, Fowler MB, Hershberger RE, Kubo SH, Narahara KA, Ingersoll H, Krueger S, Young S, Shusterman N. Carvedilol produces dose-related improvements in left ventricular function and survival in subjects with chronic heart failure. MOCHA Investigators. Circulation 1996;94:2807–2816.
- Wikstrand J, Hjalmarson A, Waagstein F, Fagerberg B, Goldstein S, Kjekshus J, Wedel H; MERIT-HF Study Group. Dose of metoprolol CR/XL and clinical outcomes in patients with heart failure: analysis of the experience in Metoprolol CR/XL Randomized Intervention Trial in Chronic Heart Failure (MERIT-HF). J Am Coll Cardiol 2002; 40:491–498.
- Simon T, Mary-Krause M, Funck-Brentano C, Lechat P, Jaillon P. Bisoprolol dose-response relationship in patients with congestive heart failure: a subgroup analysis in the Cardiac Insufficiency Bisoprolol Study (CIBIS II). Eur Heart J 2003;24:552–559.
- Komajda M, Hanon O, Hochadel M, Lopez-Sendon JL, Follath F, Ponikowski P, Harjola VP, Drexler H, Dickstein K, Tavazzi L, Nieminen M. Contemporary management of octogenarians hospitalized for heart failure in Europe: Euro Heart Failure Survey II. Eur Heart J 2009;30:478–486.
- Lam CS, Teng TH, Tay WT, Anand I, Zhang S, Shimizu W, Narasimhan C, Park SW, Yu CM, Ngarmukos T, Omar R, Reyes EB, Siswanto BB, Hung CL, Ling LH, Yap J, MacDonald M, Richards AM. Regional and ethnic differences among patients with heart failure in Asia: the Asian sudden cardiac death in heart failure registry. Eur Heart J 2016;37:3141–3153.
- Jessup M, Abraham WT, Casey DE, Feldman AM, Francis GS, Ganiats TG, Konstam MA, Mancini DM, Rahko PS, Silver MA, Stevenson LW, Yancy CW. 2009 focused update: ACCF/AHA Guidelines for the diagnosis and management of heart failure in adults: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines: developed in collaboration with the International Society for Heart and Lung Transplantation. Circulation 2009;119:1977–2016.
- Yancy CW, Jessup M, Bozkurt B, Butler J, Casey DE, Drazner MH, Fonarow GC, Geraci SA, Horwich T, Januzzi JL, Johnson MR, Kasper EK, Levy WC, Masoudi FA, McBride PE, McMurray JJ, Mitchell JE, Peterson PN, Riegel B, Sam F, Stevenson LW, Tang WH, Tsai EJ, Wilkoff BL. 2013 ACCF/AHA guideline for the management of heart failure: executive summary: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation 2013;128:1810–1852.







