I. ĐẶT VẤN ĐỀ
Suy tim là tình trạng tim không đủ khả năng bơm máu để đáp ứng nhu cầu chuyển hóa tổ chức hay chỉ có thể đáp ứng được với áp lực đổ đầy tăng. Cho dù cơ thể cố gắng bù trừ để làm tăng thể tích và tăng áp lực
Ths. Bs Huỳnh Thị Ngọc Thúy
Bs. CKII Nguyễn Thanh Hiền
Ths. Bs Huỳnh Thị Chiêu Oanh
Bệnh viện Nhân dân 115
I. ĐẶT VẤN ĐỀ
Suy tim là tình trạng tim không đủ khả năng bơm máu để đáp ứng nhu cầu chuyển hóa tổ chức hay chỉ có thể đáp ứng được với áp lực đổ đầy tăng. Cho dù cơ thể cố gắng bù trừ để làm tăng thể tích và tăng áp lực đổ đầy nhưng khả năng co bóp và thư giãn của tim giảm dần và làm xấu dần tình trạng suy tim.
Việc cải thiện tiên lượng sống sau nhồi máu cơ tim cấp đã tạo ra sự gia tăng nhanh chóng số lượng bệnh nhân suy tim mạn[4], cùng với đó là sự gia tăng số lượng bệnh nhân nhập viện vì suy tim mất bù cấp. Điều trị suy tim tiêu tốn 1-2% ngân sách chăm sóc sức khỏe ở các nước châu Âu[5, 6], với khoảng 75% là chi phí điều trị tại bệnh viện. Suy tim tiến triển và sự mất bù cấp gây tốn kém nhất[7, 8].
Lý do nhập viện vì suy tim mất bù cấp ngày càng tăng bất chấp các tiến bộ trong điều trị. Số lượng tử vong do suy tim vẫn còn cao và tại Mỹ ước tính khoảng 300.000 bệnh nhân suy tim tử vong mỗi năm[1]. Suy tim cấp có tiên lượng nghèo nàn, khoảng 45% bệnh nhân nhập viện vì suy tim cấp sẽ tái nhập viện trong vòng 12 tháng[9, 10]. Và mặc dù có đến 60% bệnh nhân nhập viện vì suy tim tử vong trong vòng 1 năm nhưng thật sự chỉ có 5% – 8% tử vong tại bệnh viện[2].
Ở Mỹ, trong số 1 triệu bệnh nhân nhập viện hàng năm vì suy tim thì có đến 90% bị quá tải thể tích[11, 12]. Các guideline đều khuyến cáo việc điều trị suy tim nên hướng đến cân bằng thể tích dịch. Về mặt sinh lý bệnh, giảm công tim trong suy tim gây giảm tưới máu thận, hoạt hóa hệ Renin-Angiotensin-Aldosterone (RAAS) và tiếp tục làm xấu thêm tình trạng ứ dịch. Vòng xoắn bệnh lý này tiếp tục làm nặng thêm tình trạng suy tim, dẫn tới tăng nguy cơ tử vong và nhập viện. Do vậy giảm quá tải dịch là vấn đề quan trọng trong điều trị suy tim.
II. LÝ DO CẦN HỖ TRỢ SIÊU LỌC TRONG ĐIỀU TRỊ
Lợi tiểu đang là phương pháp điều trị chuẩn để làm giảm tình trạng quá tải dịch trong suy tim. Tuy nhiên ở bệnh nhân suy tim nặng và mạn tính, đáp ứng với lợi tiểu kém hơn rất nhiều với nhiều lý do: tưới máu thận giảm do huyết áp thấp, quá sản ở ống thận làm hạn chế tác dụng của thuốc… Khoảng 25-30% bệnh nhân có tình trạng kháng lợi tiểu[13] và do đó làm giảm hiệu quả điều trị. Ngoài ra, dùng lợi tiểu liều cao kéo dài có thể gây ra các biến chứng nguy hiểm như rối loạn điện giải, rối loạn nhịp tim… Lợi tiểu đường tĩnh mạch có thể làm tăng áp lực mao mạch phổi bít và kháng lực mạch hệ thống, và giảm cung lượng tim cũng như tốc độ lọc cầu thận[14, 15]. Do vậy chúng ta cần một biện pháp khác an toàn và hiệu quả hơn cho những bệnh nhân suy tim không đáp ứng với lợi tiểu.
Khái niệm lấy bỏ dịch bằng siêu lọc đã được báo cáo cách đây hơn 50 năm[17]. Đến những năm 1980, siêu lọc đã được thực hiện trên bệnh nhân suy tim[18-20].
Siêu lọc là phương pháp điều trị thay thế có tác dụng làm giảm áp lực mao mạch phổi bít và nhĩ phải, làm tăng cung lượng tim nhưng không làm thay đổi tần số tim, huyết áp tâm thu, chức năng thận, điện giải, và thể tích nội mạch[16]. Đây là phương pháp loại bỏ nước và một số chất hòa tan không phải protein có trọng lượng phân tử thấp-trung bình thông qua một màng bán thấm, nhờ chênh lệch giữa áp lực thủy tĩnh (là áp lực máu trong lòng mạch hoặc do bơm) với áp lực keo. Số lượng dịch lọc ra ngoài có thể được định trước thay đổi từ 300-800 ml mỗi giờ. Siêu lọc đang là một biện pháp hỗ trợ cho suy tim sung huyết nặng kháng trị hiện nay[3].
Bảng 1: LÝ DO CƠ BẢN SỬ DỤNG SIÊU LỌC TRONG SUY TIM
|
LÝ DO |
MỤC TIÊU ĐIỀU TRỊ |
|
Điều hòa dịch |
Giảm phù phổi Giảm báng bụng hay phù ngoại vi hay cả hai Ổn định huyết động Cải thiện oxy Thuận lợi trong việc thay thế các sản phẩm máu mà không quá tải dịch Hỗ trợ dinh dưỡng đường tĩnh mạch mà không quá tải dịch |
|
Điều hòa các chất hòa tan |
Điều chỉnh cân bằng acid-base Điều chỉnh muối trong huyết thanh Đào thải “các chất ức chế cơ tim” hay các độc tố đã biết Điều chỉnh ure huyết Điều chỉnh tăng kali máu hay các rối loạn điện giải khác |
|
Hằng định nội môi |
Thiết lập lại áp lực thẩm thấu Khôi phục đáp ứng lợi niệu Giảm sự hoạt hóa nội tiết tố – thần kinh |
III. VAI TRÒ SIÊU LỌC TRONG SUY TIM MẤT BÙ CẤP
Ở những bệnh nhân suy tim nặng, đặc biệt là suy tim mất bù cấp, việc quá tải dịch là nguyên nhân chủ yếu làm tăng thể tích tâm trương thất trái. Lúc này, việc lấy bỏ dịch thừa giúp tối ưu hóa đổ đầy thất trái và cải thiện cung lượng tim. Lấy bỏ dịch không kịp thời có thể làm chậm trễ điều trị và gây phù phổi.
Hỗ trợ siêu lọc khi điều trị suy tim tích cực không hiệu quả giúp giảm áp lực nhĩ phải, giảm áp lực mao mạch phổi bít, tăng công tim, tăng lợi tiểu mà không thay đổi tần số tim, huyết áp, chức năng thận và điện giải đồ (bảng 1).
Hiện nay, siêu lọc đã được đưa vào guideline điều trị suy tim (hình 1)
– Chỉ định siêu lọc:
Khi có 2 dấu hiệu sau:
Suy thận hoặc kháng lợi tiểu:
+ Creatinin huyết thanh > 1,5 mg%, với liều Furosemid tĩnh mạch lớn hơn ít nhất 2.5 lần liều đang dùng trước khi nhập viện.
Thông thường liều lợi tiểu tĩnh mạch dùng trong các nghiên cứu là 80 -480mg, trung bình 250mg/ngày.
Quá tải dịch: được xác định khi có ³2 tiêu chuẩn sau:
+ Gan to, báng bụng
+ Phù ngoại vi ³2+
+ Hình ảnh sung huyết hoặc tràn dịch màng phổi từ trung bình trở lên.
+ Ran ở phổi, khó thở tư thế, hoặc khó thở kịch phát về đêm.
+ Dãn tĩnh mạch cảnh ³7cm.
– Chống chỉ định:
Bệnh nhân có một trong những vấn đề sau:
Hội chứng vành cấp
Bệnh thận giai đoạn cuối
Huyết áp tâm thu £90mmHg
Hematocrite > 45%
Không thế thiết lập được đường vào tĩnh mạch để lọc máu.
Không dung nạp hay dị ứng heparin
Mang thai
Nhiễm trùng huyết
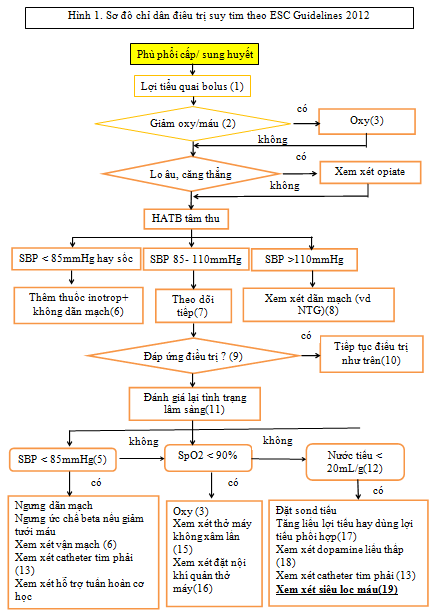
CHÚ THÍCH HÌNH 1:
NTG: Nitroglycerin; SpO2: độ bảo hòa oxy ngoại vi; PaO2: áp suất riêng phần oxy; SBP: HA tâm thu
1) Bệnh nhân đang dùng lợi tiểu, khuyến cáo cho liều lợi tiểu uống 2,5 lần liều đang dùng, có thể lặp lại nếu cần.
2) SpO2 < 90% hay PaO2 < 60mmHg (<80kPa)
3) Luôn luôn bắt đầu 40-60% oxy; tiêu chuẩn SpO2>90% thận trọng trên bệnh nhân có nguy cơ ứ CO2
4) Ví dụ: 4-8mg morphin + 10mg metoclopramide, chú ý tình trạng suy hô hấp, lập lại nếu cần
5) Da lạnh, mạch nhẹ, nước tiểu ít, rối loạn tri giác, thiếu máu cơ tim
6) Ví dụ: bắt đầu truyền dobutamin 2,5µg/kg/ph, có thể tăng liều gấp đôi mỗi 15 phút tùy theo đáp ứng và dung nạp (chỉnh liều luôn bị giới hạn bởi nhịp nhanh quá mức, rối loạn nhịp, thiếu máu). Liều >20µg/kg/ph hiếm khi cần ngay cả khi dobutamin có thể làm dãn mạch nhẹ như một kích thích β2.
7) Bệnh nhân cần đượctheo dõi đều (triệu chứng, nhịp tim, SpO2, nước tiểu) cho tới khi tình trạng ổn định và hồi phục.
8) Ví dụ liều khởi đầu truyền tĩnh mạch 10µg/ph và gấp đôi liều mỗi 10 phút tùy theo sự đáp ứng và dung nạp (chú ý tụt huyết áp). Liều 100µg/ph hiếm khi dùng.
9) Đáp ứng với điều trị gồm giảm khó thở, tiểu đủ (>100ml/giờ trong 2 giờ đầu) kèm theo sự gia tăng SpO2 (nếu có giảm oxy), và luôn luôn giảm nhịp tim và nhịp thở (1-2 giờ đầu), tưới máu ngoại biên cải thiện được biểu hiện bởi giảm co mạch ở da, da ấm lên, cải thiện màu sắc da; cũng có thể giảm ran ở phổi.
10) Khi bệnh nhân ổn định và nước tiểu đủ có thể ngưng lợi tiểu truyền tĩnh mạch xem xét thay bằng lợi tiểu uống.
11) Đánh giá những triệu chứng suy tim (khó thở, khó thở phải ngồi, khó thở kịch phát về đêm) kết hợp với các bệnh như đau ngực do thiếu máu cơ tim và các tác dụng phụ liên quan đến điều trị (như triệu chứng hạ huyết áp). Đánh giá các dấu hiệu ngoại biên và sung huyết/phù phổi, nhịp tim, huyết áp, tưới máu ngoại vi, nhịp thở, thở gắng sức. Một ECG (loạn nhịp/thiếu máu, nhồi máu) và sinh hóa máu/huyết học (thiếu máu, rối loạn điện giải, suy thận) cũng nên được xem xét. SpO2 (hay khí máu động mạch), siêu âm tim cũng nên được kiểm tra.
12) Ít hơn 100 ml/giờ trên 1-2 giờ là tình trạng đáp ứng đầu tiên với lợi tiểu không đủ ( đặt sond tiểu theo dõi).
13) Ở bệnh nhân huyết áp thấp/sốc, xem xét chẩn đoán phân biệt (thuyên tắc phổi), những vấn đề cơ học cấp, bệnh van tim nặng (đặc biệt hẹp van động mạch chủ). Catheter động mạch phổi có thể được chỉ định ở bệnh nhân có áp lực đổ đầy thất trái không đủ (đặc điểm huyết động học của bệnh nhân, các dự đoán rõ ràng cho việc dùng thuốc vận mạch.
14) Một bóng nội động mạch chủ hay hỗ trợ tuần hoàn cơ học khác cũng nên được xem xét trên bệnh nhân không có chống chỉ định.
15) Thông khí áp lực dương liên tục hoặc thở máy không xâm lấn nên được xem xét trên bệnh nhân không có chống chỉ định.
16) Xem xét đặt nội khí quản và thông khí xâm lấn nếu giảm oxy máu trầm trọng, hô hấp gắng sức thất bại, rối loạn tri giác…
17) Gấp đôi liều lợi tiểu quai tương đương furosemide 500 (liều của 250mg và trên nên được truyền hơn 4 giờ).
18) Nếu không đáp ứng liều lợi tiểu gấp đôi mặc dù áp lực đổ đầy thất trái đủ (suy đoán hay tính toán trực tiếp) bắt đầu truyền dopamine 2.5 µg/kg/ph. Liều cao không được khuyến cáo làm tăng lợi tiểu.
19) Nếu bước 17, 18 vẫn không đủ nước tiểu và bệnh nhân tồn tại phù phổi, siêu lọc máu đường tĩnh mạch sẽ được xem xét.
| |
IV. SIÊU LỌC MÁU LIÊN TỤC
1. Định nghĩa lọc máu liên tục:
Liệu pháp thay thế thận liên tục là tập hợp các phương thức điều trị nhằm lọc bỏ ra khỏi máu một cách liên tục và chậm rãi 24 giờ trong ngày các chất độc (nội sinh hoặc ngoại sinh), dịch và điện giải…dành cho các bệnh nhân có huyết động không ổn định, có hoặc không có suy thận.
Lúc đầu, biện pháp này thay thế chức năng bài tiết của thận bị suy giảm ở những bệnh nhân có huyết động không ổn định. Ngày nay, chỉ định của phương pháp này được mở rộng sang nhóm bệnh nhân suy đa tạng, bệnh lý tự miễn, tim mạch, thần kinh, nhiễm độc nặng.
2. Các cơ chế lọc máu liên tục:
– Khuếch tán – thẩm tách (diffusion – dialysis)
Là hiện tượng chuyển dịch các chất hòa tan qua màng từ nơi có nồng độ cao đến nơi có nồng độ thấp hơn. Để giúp cho hiện tượng khuếch tán – thẩm tách được thúc đẩy cần có một dòng chảy của một dịch khác chảy ngược chiều qua màng. Trong lọc máu, loại dịch đó được gọi là dịch thẩm tách.
– Siêu lọc (ultrafiltration)
Là sự chuyển dịch của nước qua màng bán thấm dưới tác dụng của sự chênh lệch áp lực. Để hiểu rõ hơn về hiện tượng siêu lọc, cần hình dung như hiện tượng pha cà-phê bằng phin lọc. Phin lọc đóng vai trò như màng lọc qua đó nước nhỏ giọt xuống dưới ly do trọng lực. Bã café vẫn bị giữ lại trên phin lọc trong khi nước café (dịch siêu lọc) thì nhỏ giọt xuống ly. Áp lực dẫn dịch siêu lọc có thể là dương (áp lực đẩy dịch) hoặc cũng có thể là âm (áp lực hút dịch). Tốc độ siêu lọc sẽ phụ thuộc vào áp lực tác động lên quả lọc và như vậy áp lực cao hơn sẽ tạo ra tốc độ lọc cao hơn và ngược lại.
– Đối lưu (convection)
Cũng là sự chuyển dịch các chất hòa tan qua màng nhưng bằng lực lôi kéo của nước. Đối lưu có thể dịch chuyển những phân tử rất lớn nếu dòng nước qua màng đủ mạnh. Trong lọc máu liên tục, tính chất này được tối ưu hóa bằng cách sử dụng dịch thay thế. Sự gia tăng tốc độ dòng của dịch thay thế sẽ cho phép “mang” được nhiều phân tử cần lọc hơn qua màng. Vì thế nếu sử dụng dòng chảy mạnh của dịch thay thế, sẽ vận chuyển được một lượng nhiều các phân tử kể các chất có trọng lượng phân tử lớn vượt qua được quả lọc mà cơ chế khuếch tán – thẩm tách không thể làm được.
– Hấp phụ (adsorption)
Hấp phụ bằng màng lọc là hiện tượng các chất hòa tan bám dính vào màng lọc khi máu đi qua màng. Khi màng lọc đã bị các phân tử “độc chất” lấp đầy (bão hòa) thì cần thiết phải thay mới vì không còn tác dụng. Hấp phụ bằng các chất hấp phụ (than hoạt và/hoặc resin) được thực hiện nhờ việc dẫn dòng máu hoặc dịch thể (huyết tương, albumin) tiếp xúc trực tiếp vào các cột chất hấp phụ, khi đó các chất độc (nội sinh hoặc ngoại sinh) loại gắn kết với protein hoặc tan trong mỡ mà bình thường không thể lọc bỏ bằng các cơ chế khác sẽ được hấp phụ bằng lực tác động vật lý (lực hút tĩnh điện) và phản ứng hoá học.
3. Phương thức siêu lọc:
Phương thức này cho máu chạy qua quả lọc, không dùng dịch thẩm tách cũng như dịch thay thế, dùng để lấy bỏ nước khỏi máu trên những BN có quá tải dịch mà không có mất cân bằng về điện giải hay ure đáng kể.
Đặt catheter lọc máu vào tĩnh mạch cảnh trong hoặc tĩnh mạch đùi.
Cài đặt thông số:
+ Tốc độ dòng máu: 50-100mL/phút
+ Tốc độ siêu lọc: 300-800mL/giờ (đảm bảo HA tâm thu > 80mmHg)
+ Chống đông bằng Heparin 500 đơn vị/giờ.
Lấy dịch tối đa là 5 lít trong thời gian lọc 8 giờ/ngày
Theo dõi M, HA mỗi 30 phút; ion đồ, đường huyết mỗi 4 giờ; BUN, creatinin, nước tiểu mỗi 24 giờ.
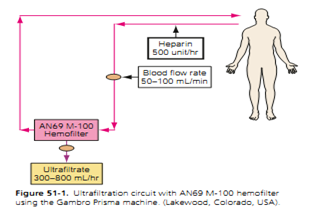
Hình 2: Siêu lọc liên tục chậm (Slow Continuous UltraFiltration – SCUF)

V. CÁC NGHIÊN CỨU ĐIỀU TRỊ SUY TIM MẤT BÙ CẤP CÓ HỖ TRỢ SIÊU LỌC
Trong nghiên cứu tiền cứu đa trung tâm UNLOAD (Ultrafiltration versus Intravenous Diuretics for Patients Hospitalized for Acute Decompensated Congestive Heart Failure) thực hiện từ tháng 6 năm 2004 đến tháng 7 năm 2005, 200 bệnh nhân suy tim có ít nhất hai dấu hiệu quá tải thể tích được phân ngẫu nhiên thành hai nhóm hoặc điều trị kèm với siêu lọc máu hoặc dùng lợi tiểu đường tĩnh mạch[21]. Sau 48 giờ điều trị, nếu bệnh nhân có cung lượng nước tiểu < 30 ml/giờ hoặc có nhu cầu sử dụng thuốc vận mạch (dopamin, dobutamin) được xem là thất bại ở cả 2 nhóm điều trị. Tiêu chí chính để đánh giá là tình trạng giảm cân nặng và khó thở của bệnh nhân sau 48 giờ. Tiêu chí phụ là mất dịch sau 48 giờ, thay đổi BNP, thời gian nằm viện, thay đổi phân độ NYHA, và tái nhập viện do suy tim trong vòng 90 ngày. Kết quả sau 48 giờ cho thấy nhóm siêu lọc máu giảm cân nặng nhiều hơn (5 kg so với 3.1 kg, p=0.001), mất dịch nhiều hơn (4.6 lít so với 3.3 lít, p=0.001), và tỷ lệ sử dụng thuốc vận mạch thấp hơn (3.1% so vớ 12%, p=0.015) so với nhóm dùng lợi tiểu. Ngoài ra lợi ích quan trọng hơn là giảm được tỷ lệ tái nhập viện vì suy tim (18% so với 37%; p=0.037) và giảm thời gian nằm viện (1.4 ngày so với 3.8 ngày, p=0.022).
Costanzo và cộng sự[22] sử dụng siêu lọc sớm trong vòng vài giờ nhập viện trên 20 bệnh nhân có suy tim mất bù cấp với quá tải thể tích, có bằng chứng lâm sàng suy thận hoặc kháng lợi tiểu với giả thiết là siêu lọc giúp điều chỉnh quá tải dịch nhanh, xuất viện sớm (trong 3 ngày) mà không có tác dụng phụ. Siêu lọc được tiếp tục cho đến khi bệnh nhân cải thiện những triệu chứng sung huyết. Dịch được lấy bỏ trung bình là 8.6 ± 4.2L và cân nặng giảm xấp xỉ 6 kg lúc xuất viện. Các dấu hiệu lâm sàng và cận lâm sàng đều cải thiện khi xuất viện. Việc cải thiện kéo dài đến 90 ngày sau khi siêu lọc. Điều quan trọng là không ảnh hưởng đến chức năng thận, không gây hạ HA và tăng kali máu.
Thử nghiệm RAPID- HF[23]: thử nghiệm được tiến hành trên 40 bệnh nhân nhập viện vì suy tim mất bù cấp chia làm hai nhóm: một nhóm điều trị thông thường và một nhóm điều trị thông thường có kèm siêu lọc máu trong 8 giờ. Ở nhóm siêu lọc, bệnh nhân được ngưng lợi tiểu trong quá trình lọc máu. Kết quả cho thấy thể tích trung bình được lấy bỏ ở nhóm có siêu lọc cao hơn vào lúc 24 giờ (4.6 so với 2.8L) và 48 giờ (8.4 so với 5.3L). Tình trạng khó thở và các triệu chứng suy tim cải thiện ở nhóm siêu lọc nhiều hơn không đáng kể so với nhóm chứng. Tuy nhiên, việc giảm cân nặng lại không có sự khác biệt có ý nghĩa giữa 2 nhóm, và được lý giải có thể do thời gian siêu lọc quá ngắn (chỉ có 8 giờ).
VI. KẾT LUẬN
Suy tim mất bù cấp là vấn đề thường gặp trong các phòng cấp cứu tim mạch. Và mặc dù đã có rất nhiều tiến bộ trong điều trị, nhưng vẫn còn một số lượng đáng kể các bệnh nhân kháng trị với điều trị thông thường. Siêu lọc hiện nay trở thành biện pháp cứu cánh góp phần hỗ trợ điều trị những trường hợp suy tim sung huyết kháng lợi tiểu và các biện pháp nội khoa tích cực khác. Ngoài ra, đây cũng là biện pháp lựa chọn để giảm quá tải dịch ở bệnh nhân có huyết động không ổn định.
Nhằm đảm bảo hiệu quả điều trị, cần đánh giá kỹ bệnh nhân để có quyết định siêu lọc sớm vì lấy bỏ dịch không kịp thời có thể làm chậm trễ điều trị và làm tình trạng bệnh xấu đi.
TÀI LIỆU THAM KHẢO
1. Bonow.RO et al: Braunwald Heart disease.2012: 558.
2. Francis GS. Acute heart failure: patient management of a growing epidemic. Am Heart Hosp J 2004;2(4suppl 1):10-4
3. John J.V. McMurray et al. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: The Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. European Heart Journal 2012.
4. McCullough PA, Philbin EF, Spertus JA et al. Confirmation of a heart failure epidemic: findings from the Resource Utilization Among Congestive Heart Failure (REACH) study. J Am Coll Cardiol 2002;39:60–69.
5. Berry C, Murdoch DR, McMurray JJ. Economics of chronic heart failure. Eur J Heart Fail 2001;3:283–291.
6. The treatment of heart failure. Task Force of the Working Group on Heart Failure of the European Society of Cardiology. Eur Heart J 1997;18:736–753.
7. Adams KF, Jr., Zannad F. Clinical definition and epidemiology of advanced heart failure. Am Heart J 1998;135:S204–S215.
8. OConnell JB. The economic burden of heart failure. Clin Cardiol 2000;23:III6–III10.
9. Krumholz MH P, EM, Tu N et al. The treatment target in acute decompensated heart failure. Rev Cardiovasc Med 2001;2(Suppl.2):S7–S12.
10. Krumholz HM, Chen J, Murillo JE et al. Admission to hospitals with on-site cardiac catheterization facilities: impact on long-term costs and outcomes. Circulation 1998;98:2010–2016.
11. ADHERE—Acute Decompensated Heart Failure National Registry: Q1 2004 National Benchmark Report. Atlanta, GA: Adair-Greene Healthcare Communications, 2004:1–21.
12. Weber KT. Furosemide in the long-term management of heart failure: the good, the bad, and the uncertain. J Am Coll Cardiol 2004;44:1308–10.
13. Ellison DH. Diuretic therapy and resistance in congestive heart failure. Cardiology 2001;96:132– 43.
14. Francis GS, Benedict C, Johnstone DE, et al. Comparison of neuroendocrine activation in patients with left ventricular dysfunction with and without congestive heart failure. A substudy of the Studies Of Left Ventricular Dysfunction (SOLVD). Circulation 1990;82:1724 –9.
15. Gottlieb SS, Brater DC, Thomas I, et al. BG9719 (CVT-124), an A1 adenosine receptor antagonist, protects against the decline in renal function observed with diuretic therapy. Circulation 2002;105:1348–53.
16. Agostoni PG, Marenzi GC, Lauri G, et al. Sustained improvement in functional capacity after removal of body fluid with isolated ultrafiltration in chronic cardiac insufficiency: failure of furosemide to provide the same result. Am J Med 1994;96:191–9.
17. Kolff WJ, Leonards JR. Reduction of otherwise intractable edema by dialysis or filtration. Cleveland Clin Q 1954;21:61–71.
18. Simpson IA, Rae AP, Simpson K, et al. Ultrafiltration in the management of congestive heart failure. Br Heart J 1986;55:344 –7.
19. Donato L, Biagini A, Contini C, et al. Treatment of end-stage congestive heart failure by extracorporeal ultrafiltration. Am J Cardiol 1987;59:379–80.
20. DiLeo M, Pacitti A, Bergerone S, et al. Ultrafiltration in the treatment of refractory congestive heart failure. Clin Cardiol 1988;11:449 –52.
21. Costanzo. MS et al: ultrafiltration versus intravenous diuretics for patients hospitalized with acute decompensated heart failure (UNLOAD trial). JACC 2007; 49, 675-683.
22. Costanzo. MS: ultrafiltration in the management of heart failure. Curr Opin Crit Care 2008;14: 524-530.
23. Bart. BA et al: ultrafiltration versus usual care of hospitalized patients with HF (RAPID-CHF trial). JACC 2005; 46: 2043-2046.
24. Wadhwa.NK: Emergency dialysis and ultrafiltration. In Brown.DL et Jeremias.A: Cardiac intensive care. 2th. 2010: 644-650.







