Phần II
BS. NGUYỄN THANH HIỀN
BS. TRẦN DŨ ĐẠI
- 4. NMCT thành dưới hay bên khó thấy (subtle letaral and inferior wall MI)
- Những thay đổi tinh tế của đoạn ST thành dưới hoặc bên cao có thể rất tối thiểu, và hình ảnh ECG có thể giống như “bình thường” và không có dấu hiệu của NMCT ST chênh lên. Loại này được coi là NMCT ST chênh lên tương đương vì nó chưa được ghi nhận trong guideline về NMCT ST chênh lên. Những thay đổi đoạn ST có liên quan rất rõ với phức bộ QRS. Vì thế, nếu có hình ảnh điện thế QRS thấp, thì bất kì đoạn ST chênh lên bao nhiêu ( thậm chí <1mm), đều có thể chẩn đoán. Nếu kèm có ST chênh xuống tương hỗ càng có ý nghĩa hơn. Hai đạo trình DIII và aVL có quan hệ tương hỗ với nhau, nên cần chú ý đặc biệt đến 2 đạo trình này để xác định chẩn đoán NMCT thành bên hay thành dưới tinh tế.
II.4.1. NMCT thành dưới:
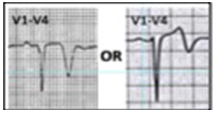
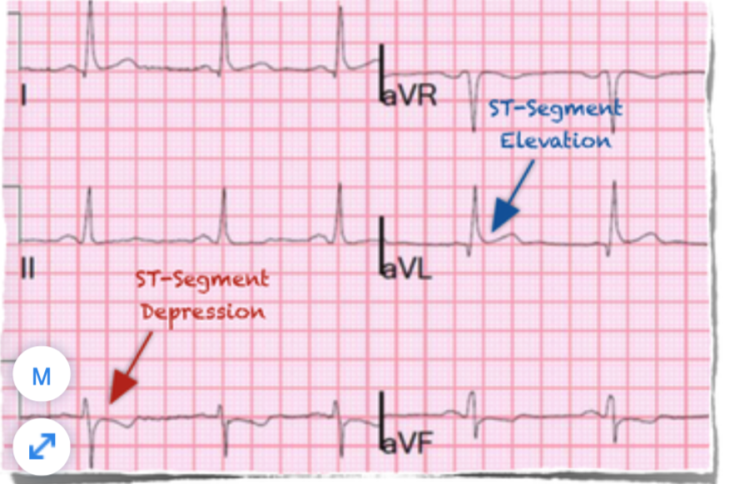
ST chênh lên ở đạo trình thành dưới (hình 1 A-B)
- Chênh lên có thể chỉ ≥0,5mm và QRS biên độ thấp kèm theo ST chênh xuống ở đạo trình soi gương, điển hình là aVL.
- Cũng có thể biểu hiện sóng T đảo đơn độc ở aVL. Đây có thể là dấu hiệu ủ bệnh (soft sign) của NMCT thành dưới cấp, trước khi ST chênh lên.
- Nếu có sóng QS, có khả năng ST chênh lên là từ NMCT cũ. Cũng cần nhớ rằng, bất thường tái cực gây ST chênh xuống ở aVL có thể gặp trong phình thất trái, phì đại thất trái, hội chứng WPW và LBBB. Nếu có các bệnh lý này, khả năng NMCT thành dưới là rất thấp. Chúng ta cần nhớ câu nói của Steve Smits: “Nếu không có ST chênh xuống ở avL, khi đó chênh lên bất kì ST ở DIII là ít khả năng do NMCT thành dưới”.
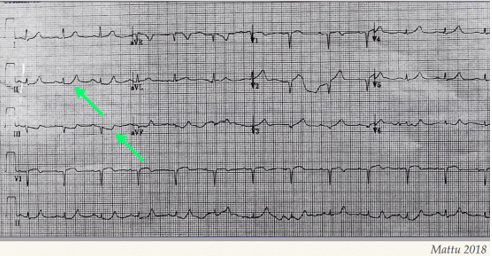
Hình 1A. ST chênh lên rất nhẹ ở D III (nhẹ hơn ở D II và aVF) kèm ST chênh xuống nhẹ ở aVL
Hình 1B. ST chênh lên rất nhẹ ở D III với biên độ QRS thấp,→ kèm ST chênh xuống nhẹ ở aVL.
II.4.2. NMCT thành bên cao:
- Ngược hoàn toàn với NMCT thành dưới.
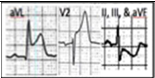
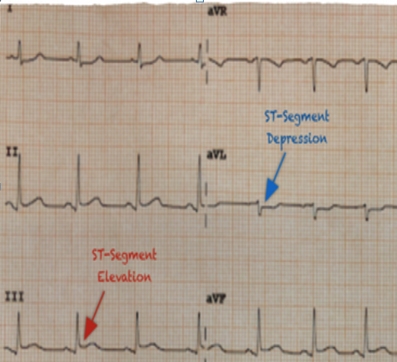
- Bất kì mức độ nào ở đạo trình aVL (chỉ một đạo trình) kèm chênh xuống soi gương ở DIII (hình 2)
Hình 2. ST chênh lên nhẹ ở aVL và chênh xuống nhẹ ở D III
- 5. Sóng T tối cấp (Hyperacute T- wave)
- Khi tắc ĐMV xảy ra, ECG bắt đầu thay đổi có thể dự đoán trước. Dấu hiệu sớm nhất sau tắc là sóng T thay đổi hình dạng và kích thước, trở nên khổng lồ và rộng, thường không cân xứng với biên độ QRS (hình 3). Điều này có thể thấy được rất sớm sau 2 phút trong pha tắc mạch cấp. Nếu thấy sóng T tối cấp, nên đo ECG hàng loạt để chẩn đoán nhanh NMCT ST chênh lên thông qua hình ảnh biến đổi ECG. Những thay đổi này diễn tiến từ sau sóng T tối cấp, đến ST chênh xuống ở đạo trình soi gương và cuối cùng là ST chênh lên (hình 4, 5). Đặc biệt, sóng T tối cấp có thể xảy ra ở đạo trình thành dưới (hình 6)
- Tiêu chuẩn:
- Rộng: không cân xứng với QRS
- Khổng lồ: làm tăng khoảng QT
- Thường không đối xứng với nhánh lên nhiều hơn nhánh xuống
- Liên quan vùng giải phẫu NMCT
- Giảm biên độ QRS (sóng T cao hơn so với QRS)
- Không nhọn điển hình như tăng kali máu (luôn luôn đo kali máu để loại trừ)
- Sóng T dương ở V1>V6 chứng tỏ mất cân bằng sóng T ở trước tim và được coi như là dấu hiệu tối cấp

Hình 3. Hình ảnh sóng T tối cấp.
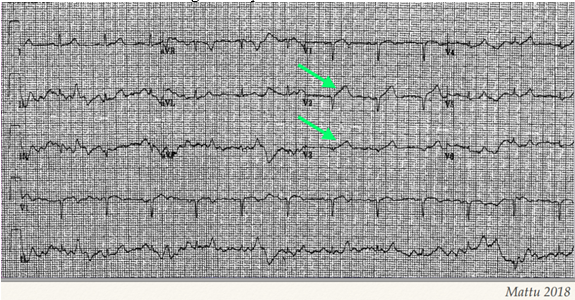
Hình 4A. Hình ảnh sóng T tối cấp ở V2-3
Hình 4B. Hình ảnh ST ST chênh xuống sau đó ở đạo trình dưới D II-III
Hình 4C. Vài giờ sau, chuyển thành ST chênh lên và sóng Q ở V 2-3. BN đã được can thiệp và đặt stent thành công.
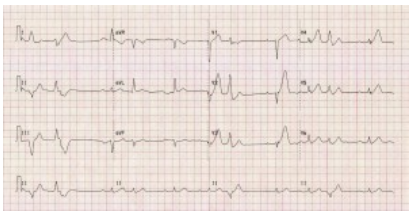
Hình 5A. Hình ảnh sóng T tối cấp ở V2-3 ở một bệnh nhân khác.
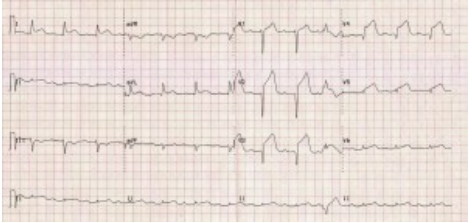
Hình 5B. Chỉ sau 40 ph, chuyển thành NMCT ST chênh lên.

Hình 6. Hình ảnh sóng T cao rộng ở đạo trình dưới, sóng T đảo ở D1-aVL và ST chênh xuống ở V4-6.
- 6. NMCT thành sau đơn độc (Isolated Posterior MI )
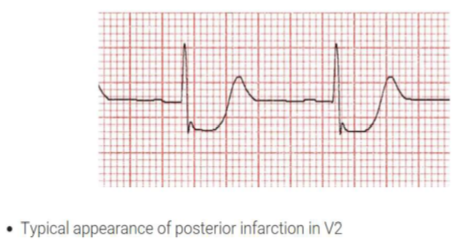
NMCT thành sau “đơn độc” được coi như là NMCT ST chênh lên tương đương vì không có ST chênh lên. Trong lâm sàng, NMCT thành sau nói chung thường kèm theo thành dưới và thành bên. Xuất hiện khoảng 15-21% tất cả các trường hợp NMCT và 3% là NMCT thành sau đơn độc, điển hình do tắc nhánh mũ hay ĐMV phải và dễ bỏ sót. Vì không có đạo trình nào hướng trực tiếp tới thành sau, nên những thay đổi ECG là thay đổi thứ phát ở đạo trình V1-V3, bao gồm ST chênh xuống, sóng T cao rộng, dương (hình 7 A-B). Do đó V7-9 có ST chênh lên ≥0,5mm (≥1mm ở nam) (hình 8).
Tiêu chuẩn chẩn đoán:
- R rộng ở V1-2 , (R > 0,04”)
- Q và ST chênh lên ở V7-8-9
- ST chênh xuống ở V1-V2, khi quay ngược ECG, ta sẽ thấy hình ảnh ST chênh lên
- RV1 + RV2 > 7
- V1: R/S ³ 1 ; V2: R/S ³ 1,5
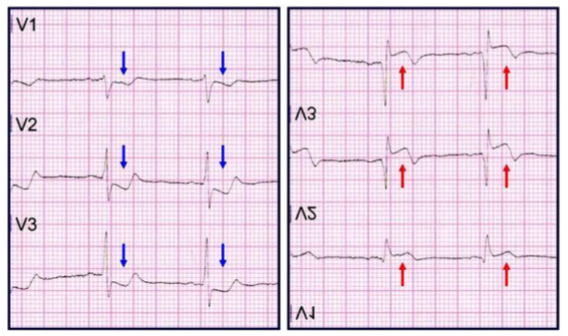
Hình 7. Hình ảnh ECG điển hình của NMCT thành sau. Khi quay ngược ECG, chúng ta sẽ thấy ST chênh lên (mũi tên đỏ)
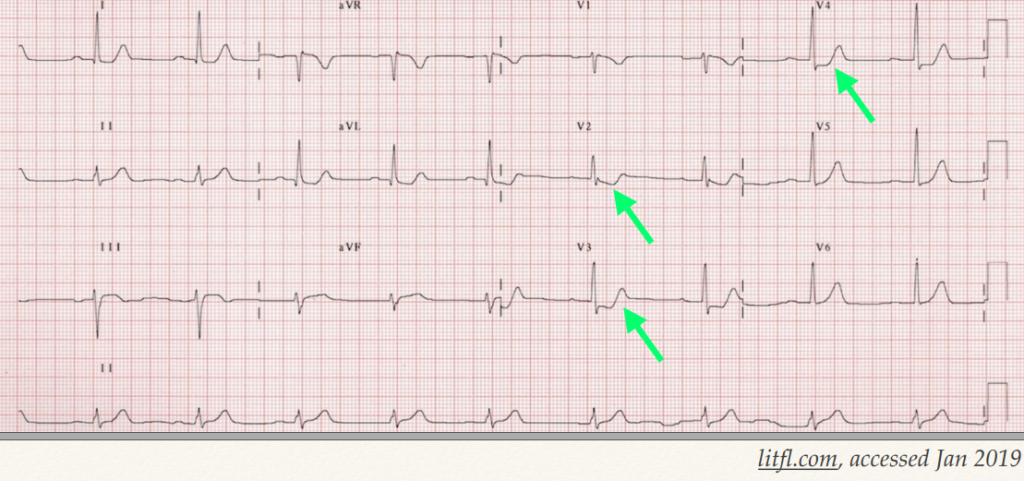
Hình 8A. Hình ảnh ECG NMCT thành sau với R cao rộng ở V2, ST chênh xuống V2-4.

Hình 8B. Đo V7-9, thấy có ST chênh lên , q nhỏ ở V 8-9
Cần chú ý, không có ST chênh lên ở thành sau cũng không loại trừ NMCT thành sau (hình 9).
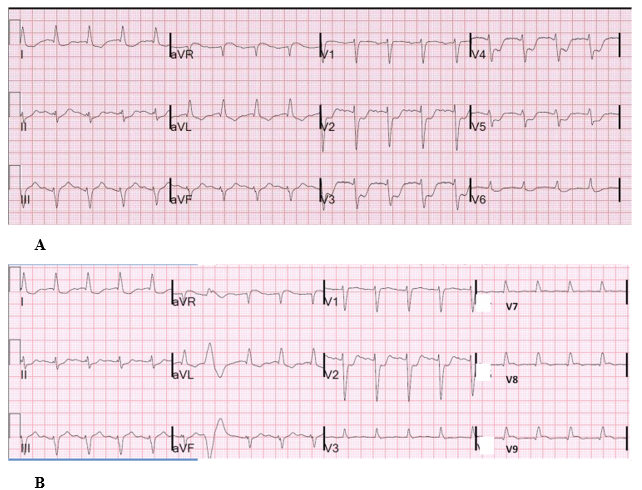
Hình 9. Hình ảnh ECG của BN đã được xác định NMCT thành sau. Trên ECG chỉ có ST chênh xuống từ V2-5 (A). Không có ST chênh lên ở V7-9 (B).
- 7. NMCT ST chênh lên không theo giải phẫu (Non-anatomic STEMI)
Đây là thể NMCT hiếm gặp, dễ bỏ sót và khó chẩn đoán. Các đạo trình ST chênh lên không liên tục theo giải phẫu và do tắc các nhánh của LAD, thường là nhánh chéo đầu tiên (D1) tuới máu cho phần rộng lớn của thất trái (thành trước bên, hình 10). Do đó khi tắc D1 có thể biểu hiện với ST chênh lên ≥1mm ở aVL và V2: 2 đạo trình không liên tiếp về mặt giải phẫu, kèm ST chênh xuống ở thành dưới và hoặc thành bên. Đôi khi kèm ST chênh lên ở DI.
Khả năng dự đoán ST chênh lên ở avL và V2 là 89%. Tại phòng cấp cứu, các bác sĩ cấp cứu cần lưu ý hình ảnh này (ST chênh lên ở aVL và V2), và ghi nhận nó như NMCT ST chênh lên tương đương và tiến hành điều trị tái tưới máu cấp cứu ở bệnh nhân thích hợp (hình 11). Sau giai đoạn cấp, trên ECG có thể để lại sóng Q ở aVL và V2 (hình 12).
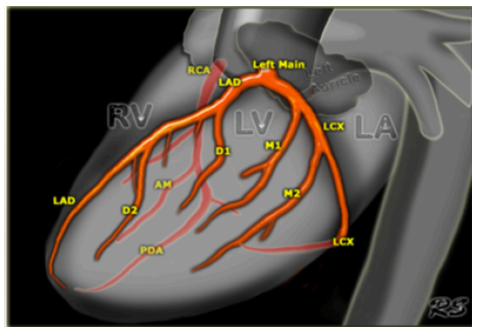
Hình 10. Nhánh chéo đầu tiên (D1) tuới máu cho phần rộng lớn của thất trái (thành trước bên)
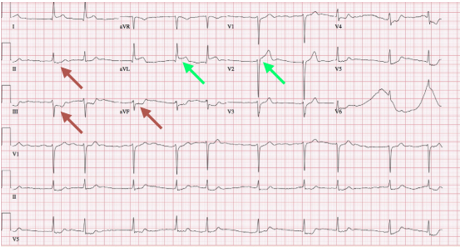
Hình 11. Hình ảnh ST chênh lên ở aVL và V2, kèm ST chênh xuống ở D II-III và aVF.
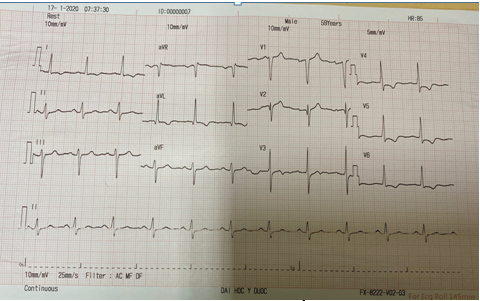
Hình 12. Sóng Q ở aVL và V2 ở BN nam 56 tuổi sau NMCT không theo giải phẫu
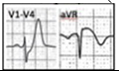
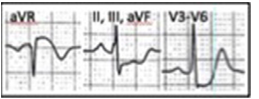
- 8. NMCT ST chênh lên aVR với ST chênh xuống lan tỏa đạo trình khác ( STE aVR with Diffuse STD)
ST chênh lên ≥ 1mm ở aVR hoặc V1 với ST chênh xuống ≥ 1mm ở ≥ 6 đạo trình khác thường chứng tỏ tổn thương thân chung, LAD đoạn gần, hoặc bệnh 3 nhánh, đặc biệt nếu kèm sóng Q, huyết áp không ổn định, và hoặc đau ngực kháng trị. ST chênh xuống chủ yếu ở thành dưới và thành bên và được cho là thiếu máu cục bộ dưới nội mạc.
Tỷ lệ tử vong nội viện của các trường hợp này rất cao (83-94%) bất kể phương pháp điều trị là gì. Đôi khi rất khó để nhận dạng những bệnh nhân này, vì những triệu chứng khác có thể rất dữ dội nhưng triệu chứng đau ngực lại không nổi bật. Những bệnh nhân này thường lâm vào các tình trạng: Phù phổi, sốc, loạn nhịp tim hoặc suy hô hấp cần thông khí nhân tạo.
Tiêu chuẩn chẩn đoán (hình 13):
- ST chênh lên ở aVR ≥ 1mm
- ST chênh lên ở aVR ≥ V1
- ST chênh xuống, đi ngang lan tỏa nhiều chuyển đạo, thường thấy ở chuyển đạo DI, DII, V4-V6
Cần lưu ý hình ảnh ECG này không đặc hiệu riêng cho tổn thương thân chung hoặc LAD đoạn gần và có thể gặp trong các tình trạng khác (Thuyên tắc phổi, bóc tách động mạch chủ, phì đại thất trái nặng, co thắt mạch vành, shock nặng…(hình 14).).
Tuy nhiên, khi ST chênh xuống lan tỏa và triệu chứng thiếu máu cơ tim rõ ràng:
- ST chênh lên ở aVR ≥ 1mm chỉ điểm tắc hẹp LAD đoạn gần hoặc tắc hẹp LMCA hoặc bệnh 3 nhánh mạch vành nặng
- ST chênh lên ở aVR ≥ V1 giúp nhận dạng tắc hẹp ở LMCA thay vì hẹp LAD đoạn gần
- ST chênh lên ở aVR ≥ 1mm dự báo khả năng cao phải CABG
- K có ST chênh lên ở aVR gần như loại trừ khả năng có thương tổn nặng ở LMCA
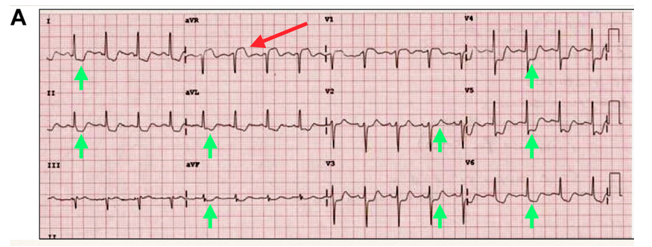
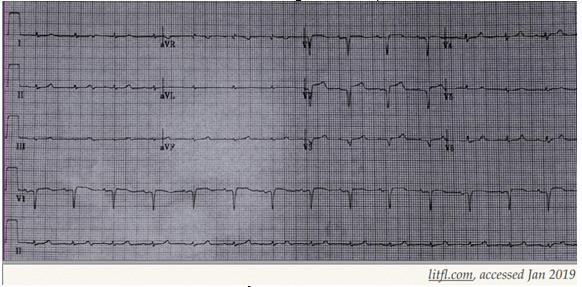
Hình 13. ECG của BN NMCT với ST chênh lên aVR và chênh xuồng lan tỏa nhiều chuyển đạo. Lipinski et al. Cardiol Clin 2018
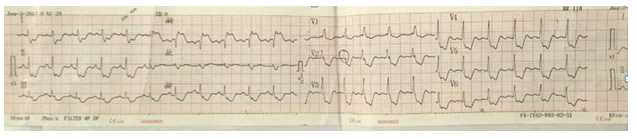
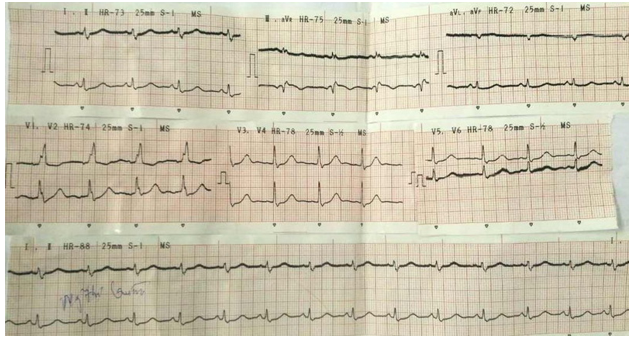
Hình 14. ECG của BN nữ 74 tuổi nhâp viện vì viêm phổi nặng đe dọa shock nhiễm nhùng, đau ngực. ECG (hình trên, có ST chênh lên aVR > 3mm. chênh xuống > 9 chuyển đạo. sau điều trị kháng sinh, hỗ trợ và truyền nitrat, ST hết chênh (hình dưới). Chụp mạch vành tổn thương không có ý nghĩa.
ST chênh lên ở aVR có tiên lượng xấu vì thường là bệnh mạch vành nặng, nguy cơ tử vong cao, có mối lien quan giữa mức độ ST chênh lên và tử vong, nếu không PCI cấp cứu kịp thời, tỉ lệ tử vong có thể lên đến 70%
- 0.5mm tỉ lệ TV à 10.8%
- 1 mm à 13.8%
- 1.5-2.5 mm à 22.2%
- >3 mm à 50%
Hướng dẫn hiện nay đề nghị chụp mạch vành xâm lấn cho những bệnh nhân với hình ảnh ECG này kèm dấu hiệu lâm sàng mạch vành cấp. Các nguyên nhân aVR chênh lên không do mạch vành cấp cần điều trị nguyên nhân gây bệnh chính. PCI cấp cứu có thể giảm tỉ lệ tử vong đến 40%
III. Chẩn đoán phân biệt
Là vấn đề luôn phải đặt ra và rất khó khăn do không có ST chênh lên và triệu chứng lâm sàng đôi khi không có dấu hiệu đau ngực hoặc đau ngực không điển hình. Các bệnh lý cần chẩn đoán phân biệt thường là: thuyên tắc phổi, block nhánh phải và phì đại thất phải, phì đại thất trái (LVH), bệnh cơ tim phì đại tắc nghẽn, tăng áp lực nội sọ, hội chứng Brugada, rối loạn kali máu. Trong số này, ECG với LVH là dấu hiệu dự đoán gây dương tính giả NMCT nhiều nhất nên cần thận trọng
Tóm tắt
Tóm lại, các đặc điểm ECG của NMCT ST chênh lên tương đương có độ đặc hiệu cao cho hẹp động mạch liên thất trước, ngoại trừ NMCT thành sau đơn độc. Khi diễn giải ECG, chúng ta không nên chỉ dựa vào biến đổi thiếu máu cục bộ của đoạn ST mà cần xem xét cả những biến đổi của sóng T ở bệnh nhân đau ngực và tiền căn có bệnh động mạch vành. Do đó, điều quan trọng là so sánh các ECG hiện tại và trước đó, cũng như ECG hàng loạt vì điều này có thể cung cấp manh mối cho chẩn đoán.
Trong số các thể NMCT này, chỉ thể có sóng T tối cấp, NMCT thành sau đơn độc, NMCT kèm LBBB, NMCT với ST chênh lên aVR kèm ST chênh xuống lan tỏa là đã được đưa vào trong guideline NMCT. Tuy nhiên chúng ta cũng cần quan tâm đến các thể còn lại vì ý nghĩa lâm sàng riêng của nó:
- NMCT không theo giải phẫu: thiếu máu cấp một phần lớn thất trái
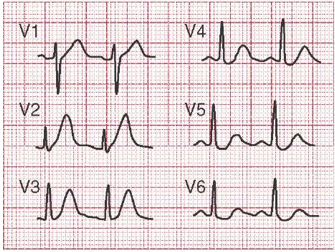
- Hội chứng Wellen: dấu hiệu của NMCT thành trước nặng
- Hội chứng de Winter: tắc LAD có ý nghĩa
Dưới đây tóm tắt một số hình ảnh các thể NMCT ST chênh lên tương đương thường gặp nhất
| STT | Biểu hiện ECG | Giải phẫu mạch vành | Vùng cơ tim tổn thương |
| 1 |
1. Sóng T âm sâu ở V1 đến V4 hoặc 2. Sóng T hai pha ở V1 đến V4
|
Tắc LAD đoạn gần
(Còn gọi là Hội chứng Wellens) |
Thành trước của thất trái |
| 2 |
1. ST chênh xuống dạng chếch lên (V1-V4) mà không có ST chênh lên 2. Sóng T cao, đối xứng (V1-V4) 3. ST chênh lên (aVR và hoặc aVL)
|
Tắc LAD đoạn gần
(Còn gọi là Hội chứng de Winter) |
Thành trước của thất trái |
| 3 | 1. ST chênh lên (aVL)
2. Sóng T dương cao (aVL và V2) 3. ST chênh xuống và sóng T đảo (DII, DIII và aVF)
|
Tắc nhánh diagonal đầu tiên của LAD
(Còn gọi là nhồi máu cơ tim ST chênh lên ở aVL) |
Thành trước bên của thất trái |
| 4 |
1. ST chênh lên (aVR) và hoặc 2. ST chênh xuống lan tỏa
|
Tắc nghẽn thân chung động mạch vành
(Còn gọi là nhồi máu cơ tim ST chênh lên ở aVR) |
Phần lớn thất trái |
| 5
6
|
1. ST chênh xuống dạng đi ngang ở V1 đến V3 2. Sóng R cao ở V1, V2 3. Sóng T dương ở V1-V3
Hội chứng mạch vành cấp với sóng T dương ở V1 Sóng T dương ở V1 có ý nghĩa đặc hiệu khi: 1. Sóng T rất cao ở V1 với T V1>T V6″. 2. Sóng T dương mới
|
Tắc đoạn xa của LCx hoặc nhánh động mạch liên thất sau của RCA
(Còn gọi là nhồi máu cơ tim thành sau đơn độc)
Hẹp đoạn gần nặng: ● LAD (THƯỜNG GẶP NHẤT) ●LMCA ● LCX ● RCA
|
Thành sau của thất trái
Tùy theo Động mạch tổn thương
|
Tài liệu tham khảo
- C: STEMIs & equivalents. 5-2019. https://drive.google.com/file/d/1h2_0dd7PgVu2WVuxLHksKfURDPut3ktj/view
- Tyler Christifulli: Gotta Catch ’em All – STEMI Equivalents. 2019. https://www.foamfrat.com/index.php/foamfrat-blog/12-foamfrat/509-gotta-catch-em-all-stemi-equivalents
- Berberian . J: What are the STEMI Equivalents: Can’t-Miss Patterns. emraorg/emresident/authors/jeremy-berberian-md.
- Muharam, M Yusuf; Ahmad, R; Harmy, M Y. The ‘widow maker’: Electrocardiogram features that should not be missed. Malaysian Family Physician; Kuala Lumpur Vol. 8, Iss. 1, (2013): 45-47.
- IC et al: Appropriate Cardiac Cath Lab activation: Optimizing
electrocardiogram interpretation and clinical decisionmaking for acute ST-elevation myocardial infarction. Am Heart J 2010;160:995-1003.e8 - N, Goldman.M.J: Principles of Clinical Electrocardiography .13th . Practice – Hall Edition .1997; p: 102 – 152
- G.S :Marriott’s Practical Electrocardiography. 10th . Lippicott William and Willkins.2001; p:180 – 204.
- Somers, MP et al. The prominent T wave: electrocardiographic differential diagnosis. Am J Emerg Med.2002 May;20(3):243-51
- STEMI Equivalent. slideshare.net/MohamedHamoda/stemi-equivalent.
- Verouden NJ, Koch KT, Peters RJ, et al. Persistent precordial “hyperacute” T-waves signify proximal left anterior descending artery occlusion. Heart. 2009;95(20):1701-6. http://www.ncbi.nlm.nih.gov/pubmed/19620137
- Sovari AA, Assadi R, Lakshminarayanan B, Kocheril AG. Hyperacute T wave, the early sign of myocardial infarction. Am J Emerg Med 2007;25(7):859.e1–7.
- A et al: Hyperacute T waves in inferior leads as a dynamic sign of evolving STEMI.
- Crawford M.H, Dimarco.J.P: Cardiology. Mosby edition. 2001; section 2: chapter 12 – 19.
- Van Gorselen E, Verheugt F, Meursing B, Oude Ophuis A. Posterior myocardial infarction: The dark side of the moon. Neth Heart J. 2007;15(1):16-21.
- Levis JT. ECG Diagnosis: Isolated Posterior Wall Myocardial Infarction. Perm J. 2015;19(4):e143-e144. https://doi.org/10.1016/j.crvasa.2018.02.008
- Knotts RJ, Wilson JM, Kim E, Huang HD, Birnbaum Y. Diffuse ST depression with ST elevation in aVR: Is this pattern specific for global ischemia due to left main coronary artery disease? J Electrocardiol 2013;46(3):240–8.
- Scott Weingart, “Who Needs and Acute PCI with Dr. Steve Smith Part I”, EMCRIT Blog, 5/29/2015, http://emcrit.org/podcasts/who-needs-acute-pci/
- Jong et al, Reciprocal Changes in 12-Lead Electrocardiography Can Predict Left Main Coronary Artery Lesion in Patients With Acute Myocardial Infarction, International Heart Journal, 2/15/2006 https://www.jstage.jst.go.jp/article/ihj/47/1/47_1_13/_article
- Life In the Fast Lane Blog, “Left Main Coronary Artery”, http://lifeinthefastlane.com/ecg-library/lmca/
- Et al: Atypical STEMI Patterns and STEMI Equivalents. http//www. Emdocs-net/category/PRACTICE UPDATES/2016
- K ET AL: Fourth universal definition of myocardialinfarction (2018). European Heart Journal (2018) 00, 1–33. doi:10.1093/eurheartj/ehy462.
- B et al: 2017 ESC Guidelines for the management ofacute myocardial infarction in patients presenting with ST-segment elevation. European Heart Journal (2017) 00, 1–66. doi:10.1093/eurheartj/ehx393
- BS Nguyễn Ngọc Phương Thư; BS Dương Hiệp Hồ; BS Nguyễn Thanh Hiền: HỘI CHỨNG WELLENS. Chuyên đề tim mạch học. Tháng 7-2018