I. MỞ ĐẦU
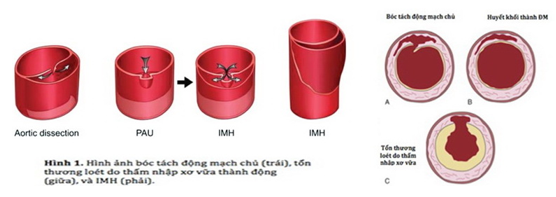
Hội chứng động mạch chủ cấp (AAS) là một thuật ngữ mô tả các tình trạng khẩn cấp, bao gồm bóc tách động mạch chủ (Aortic dissection – AD), máu tụ trong thành động mạch (Intramural hematoma – IMH) và loét động mạch chủ xuyên thấu (Penetrating aortic ulcer – PAU) (hình 1).
BS. NGUYỄN THANH HIỀ
BS. TRẦN NGUYỄN THU THỦY
BS. THÁI THỊ MAI YẾN
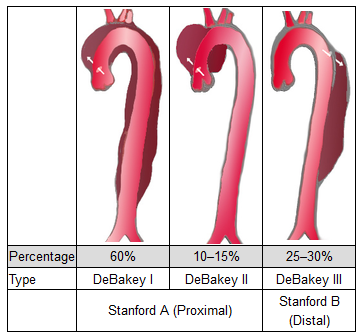
Những tình trạng này thường xuất hiện đột ngột và có khả năng dẫn đến bệnh cảnh gây tử vong có liên quan đến thành động mạch chủ với tỷ lệ mắc dao động từ 3,5 đến 6,0 trên 100.000 bệnh nhân-năm. AD là bệnh cảnh phổ biến nhất, bao gồm khoảng 85 – 95% trong số các trường hợp mắc AAS. Tỷ lệ mắc IMH khoảng từ 6 đến 25%, trong khi tổn thương PAU chiếm khoảng 2 – 7% trong tất cả các trường hợp AAS. Có hai hệ thống phân loại khác nhau để phân biệt giữa các loại AAS và để hướng dẫn điều trị. Phân loại Stanford chia AD thành type A, bao gồm động mạch chủ đoạn lên, và type B, không liên quan đến động mạch chủ đoạn lên. Trong khi phân loại De Bakey phân biệt type I, bao gồm ít nhất là đoạn động mạch chủ lên, cung động mạch chủ và thường kèm theo động mạch chủ đoạn xuống, type II, được giới hạn ở động mạch chủ lên và type III, bắt nguồn từ động mạch chủ đoạn xuống đến động mạch dưới đòn trái (hình 2). Nhận biết và điều trị các yếu tố nguy cơ có thể thay đổi được, bao gồm tăng huyết áp, tăng lipid máu, thuốc lá hoặc sử dụng ma tuý, ngoài việc nhận biết sớm, chẩn đoán và điều trị là rất cần thiết để cải thiện tiên lượng.
Hình 1.Các dạng tổn thương trong AAS.
II. DỊCH TỄ HỌC VÀ CÁC YẾU TỐ NGUY CƠ
Nhiều hiệp hội y học, bao gồm Hiệp hội Mạch máu, Hiệp hội Phẫu thuật Mạch máu và Hiệp hội Tim mạch Hoa Kỳ, đã xuất bản các hướng dẫn sàng lọc thường quy và xét nghiệm không xâm lấn khuyến cáo cho những bệnh nhân có các yếu tố nguy cơ đã biết về AAS trong từng trường hợp cụ thể (bạn đọc nên đọc thêm các bài viết này). Các yếu tố nguy cơ của AAS bao gồm: giới tính nam, sử dụng thuốc lá, cao tuổi, THA nặng không kiểm soát tốt, người thân trực hệ bị AAS, có mặc bệnh collagen mạch máu, tiền sử viêm động mạch lớn, chấn thương đụng dập sau tai nạn xe hoặc ngã từ một khoảng cách xa xuống đất, và có sử dụng thiết bị catheter đưa vào động mạch cho mục đích chẩn đoán hoặc điều trị (bảng 1).
Hình 2.Phân loại bóc tách động mạch chủ cấp (AD).
II.1. Bóc tách động mạch chủ (AD)
AD có thể là hậu quả của bệnh phình động mạch nhưng nguyên nhân cơ bản thường là do bộc lộ của mô liên kết bị rối loạn trong thành động mạch chủ với áp lực động mạch tăng dần theo thời gian. Đoạn động mạch chủ phình là khu vực trong đó vùng bị ảnh hưởng của động mạch có đường kính ≥ 1,5 lần so với đoạn động mạch bình thường gần nhất của nó. Nguyên nhân của bệnh phình động mạch ở phương Tây thường là hậu quả của chứng xơ vữa động mạch, mặc dù nó có thể là kết quả của các rối loạn viêm sẵn có (ví dụ: bệnh viêm động mạch Takayasu), bệnh mạch máu collagen như hội chứng Marfan, Lowes Dietz, hội chứng Ehler- Danlos hoặc đột biến di truyền cho gene mã hoá các protein liên quan đến tính toàn vẹn mạch máu như đột biến ACTA2 và các đột biến này có nguy cơ cao hơn đối với AAS (Bảng 1).
Bảng 1. Các yếu tố nguy cơ và nguyên nhân AAS
|
Tăng huyết áp Bệnh lý và các hội chứng động mạch chủ ngực di truyền hoặc liên quan đến gene Hội chứng Marfan Hội chứng Loeys-Dietz Các hội chứng phìng ĐMC ngực gia đình Hội chứng mạch máu Ehlers-Danlos Hội chứng Turner Bệnh lý / hội chứng bẩm sinh Van ĐMC 2 mảnh ĐMC phình bẩm sinh Tứ chứng Fallot Bệnh xơ vữa Loét do thấm nhập mảng xơ vữa Chấn thương, đụng dập hoặc tổn thương do chăm sóc y tế Do dụng cụ/catherter Phẫu thuật mạch máu/ĐMC Tai nạn xe 2 bánh Phẫu thuật bắc cầu động mạch vành/ thay van ĐMC/ TAVR Phẫu thuật TEVAR Sử dụng cocaine/methamphetamine Các bệnh lý viêm/ nhiễm trùng Viêm động mạch tế bào khổng lồ Viên động mạch Takayasu Bệnh Behçet Viêm động mạch chủ Giang mai Mang thai (có bệnh động mạch chủ tiềm ẩn) Nâng tạ (có bệnh động mạch chủ tiềm ẩn) |
II.2. Huyết khối trong thành động mạch (IMH) (hình 3)
IMH có thể liên quan đến động mạch chủ đoạn lên (type A) hoặc đoạn xuống (type B). Phần lớn các trường hợp liên quan đến động mạch chủ đoạn xuống (60 – 80%), trong khi khoảng 30% liên quan đến động mạch chủ đoạn lên và 10% cung động mạch chủ. Vị trí của IMH có xu hướng nằm ở các khu vực gần dây chằng động mạch (ligamentumarteriosum), những vị trí giảm áp lực trên động mạch chủ và dễ bị tổn thương trong thời gian giảm tốc độ nhanh của dòng máu trong đoạn xuống động mạch chủ ngực. Trong một số trường hợp, IMH giống như AD, có một vết rách ở động mạch chủ nhưng không có sự phát triển của lòng giả. Trong trường hợp IMH có vỡ, khi đó khối máu tụ sẽ tiến triển hoặc tái hấp thu theo thời gian. Người ta cho rằng sự phát triển của IMH được khởi phát bởi một lực tác động trong lòng mạch, giống như bóc tách, và không có sự tái lập lại. Điều này có thể được bắt đầu bởi một vết rách trong động mạch nuôi mạch máu (vasa vasorum) là mạng lưới động mạch cung cấp các nhánh động mạch dẫn như động mạch chủ với máu được cung cấp máu trực tiếp từ trong thành mạch. Mặc dù theo các số liệu cho thấy tỷ lệ tử vong trong vòng 30 ngày là 20% đối với IMH, nếu IMH có bóc tách tiến triển, nguyên nhân tử vong có thể dự đoán giống như AD và mức độ nguy cơ tử vong này phụ thuộc vào vị trí giải phẫu. Do đó, thông thường, mục tiêu của điều trị IMH là hướng tới việc ngăn ngừa tiến triển thành AD hoặc vỡ động mạch chủ.
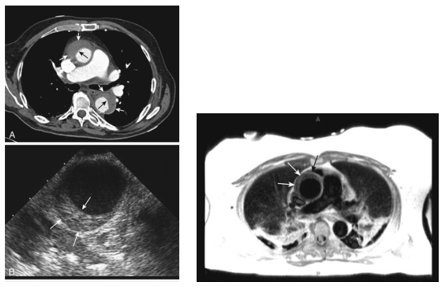
Hình 3. Huyết khối trong thành (IMH) của động mạch chủ.
A,Chụp cắt lớp vi tính tăng cường độ tương phản cho thấyIMH type A của động mạch chủ. Lưu ýkhối máu tụ hình tròn trong động mạch chủ lên (mũi tên trên) và khối máu tụ hình lưỡiliềm trong động mạch chủ xuống (mũi tên dưới).
B, Hình ảnh siêu âm qua thực quản mặt cắt trục ngang của động mạch chủ xuống cho thấy sự dày lên hình lưỡiliềm điển hình của thành động mạch chủ (mũi tên) trong IMH type B cấp tính.
C, Hình ảnh cộng hưởng từ của IMH type A của động mạch chủ. Sự dày lên hình lưỡiliềm của khối máu tụ thành động mạch chủ được đánh dấu bằng mũi tên.
II.3. Loét động mạch chủ xuyên thấu hay Tổn thương loét do thấm nhập xơ vữa vào thành động mạch (PAU) (hình 4)
Dấu hiệu của PAU là mất tính toàn vẹn của lớp nội mạc (tunica intima) thường là hậu quả của một mảng xơ vữa bị xói mòn, nhưng không phải lúc nào cũng liên quan đến lớp trung gian. Cũng như AD, vị trí của PAU có xu hướng ở những vùng chịu áp lực lớn (động mạch chủ ngực đoạn xuống và dây chằng động mạch). Khoảng 90% trường hợp PAU liên quan đến động mạch chủ xuống. Khi có những dấu hiệu lâm sàng nghi ngờ PAU cao mới có thể phát hiện được PAU. PAU chỉ liên quan đến các cơ chế có xu hướng không biểu hiện triệu chứng nên thường được phát hiện một cách tình cờ. Vì nguy cơ vỡ PAU lớn hơn nhiều so với IMH, một số người ủng hộ can thiệp phẫu thuật sớm. Tuy nhiên, cần lưu ý rằng việc điều trị phẫu thuật của cả PAU và IMH vẫn còn gây tranh cãi, và chỉ định chính cho phẫu thuật sửa chữa vẫn phụ thuộc vào tiến triển của bệnh lý, dựa trên xét nghiệm hình ảnh liên tục, dù đã được điều trị nội khoa tối đa.
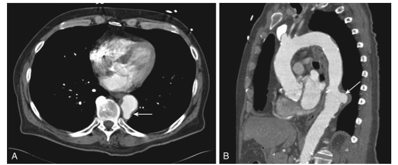
Hình 4. Chụp cắt lớp vi tính tăng cường độ tương phản cho thấy một vết loét động mạch chủ do xơ vữa thấm nhập thành động mạch cấp tính (PAU).
A, Hình ảnh mặt cắt trụcngang cho thấy hình ảnh thành mạch lồi vào trong điển hình của loét động mạch chủ (mũi tên).
B, Hình ảnh mặt cắt dọc cho thấy PAU (mũi tên) liên quan với huyết khối trong thành.PAU có triệu chứng có nguy cơ cao bóc tách động mạch chủ và thường điều trị được bằng sửa chữa nội mạch.
III. CHẨN ĐOÁN:
Thường mô tả bệnh cảnh của AD
III.1. Lâm sàng:
Triệu chứng cơ năng: đau ngực là triệu chứng thường gặp nhất (95%), hầu hết các bệnh nhân đều có cơn đau đột ngột và rất dữ dội. Cơn đau thường được diễn tả là “chưa bao giờ đau như thế” xảy ra ở 84%, bệnh nhân, đau như bị dao đâm 64,4%.
Vị trí thường ở phía trước hoặc sau phụ thuộc vào vị trí động mạch chủ (ĐMC) bị bóc tách (bóc tách ĐMC lên thường gây đau ngực phía trước, bóc tách ĐMC xuống thường gây đau ngực phía sau, đau lưng hoặc đau bụng).
Cảm giác đau ít khi lan lên cổ, vai xuống cánh tay như cơn đau thắt ngực điển hình của hội chứng vành cấp. Cơn đau này có thể giảm đi rồi đột ngột tăng trở lại, báo hiệu dấu hiệu xấu, đó là do túi phình đã vỡ vào khoang màng phổi hoặc khoang màng tim gây chèn ép tim cấp và đe dọa tử vong.
Tăng huyết áp thường gặp nhất, thường là nguyên nhân của AD, tụt huyết áp thường do hở van ĐMC cấp, vỡ phình, chèn ép tim cấp…
Dấu hiệu và triệu chứng liên quan đến thần kinh trung ương: liệt nửa người hoặc 2 chi dưới, phụ thuộc vào việc tắc hoàn toàn hoặc 1 phần của ĐM cảnh. Các dấu hiệu khác như ho ra máu, tràn dịch màng phổi 1 hoặc 2 bên, xuất huyết tiêu hóa, đau bụng cấp… cũng không hiếm gặp.
Ngất cũng thường gặp ở AD, cho thấy khả năng tắc nghẽn mạch máu não, chèn ép tim cấp… Theo IRAD ngất chiếm 13% các trường hợp AD, trong số đó 34% tử vong so với 23% bệnh nhân không bóc tách. Do đó cần thận trọng với những trường hợp ngất kết hợp với đau ngực và dự hậu thường rất xấu.
Trụy mạch gặp ở 30% bệnh nhân, tỉ lệ cũng tương tự với các báo cáo trước đó, đau bụng chiếm 4,6% trường hợp, đặc biệt ở AD type B, có hội chứng giảm tưới máu cao hơn, với tỉ lệ tử vong cao hơn 28% so với 10,2% bệnh nhân không có đau bụng.
Park ghi nhận 6,4% bệnh nhân không có biểu hiện đau, các bệnh nhân này thường có tiền căn tiểu đường (10,2%), phình ĐMC (29,5%) và phẫu thuật tim mạch (48,1%), ngất (33,9%), đột quỵ (11,3%) suy tim (19,7%).
III.1. Cận lâm sàng:
CT và MRI(thường dùng CT hơn do sẵn có) có giá trị rất cao trong chẩn đoán bệnh lý AD (Hình 5 và 6).
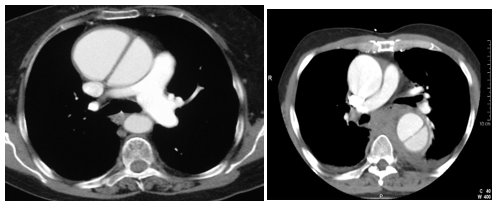
Hình 5.Stanford Type A / DeBakey Type II. Stanford Type B / DeBakey III
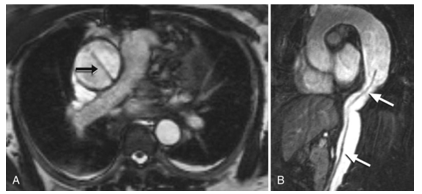
Hình 6. MRI trong bóc tách động mạch chủ. A, Hình ảnh MRI của bóc tách động mạch chủ type A với một vạt của lớp áo trong thành mạch bị bóc tách (mũi tên). B, Hình ảnh MRI của bóc tách động mạch chủ type B mạn tính với vạt lớp áo trong thành mạch bị bóc tách (mũi tên) và sự dãn phình động mạch của đoạn đầu động mạch chủ xuống.
Trong bệnh lý AD, dấu hiệu điển hình trên CT bao gồm: khối máu tụ trong thành ĐMC, vết rách nội mạc, tràn dịch màng phổi, màng tim. MRI là phương tiện chẩn đoán chính xác trong chẩn đoán nhưng không phải bệnh viện nào cũng thực hiện được.
Siêu âm tim qua thực quản (TOE):phát hiện các vị trí của vết rách nội mạc, tràn dịch màng ngoài tim, phần mở rộng của bóc tách… TOE có thể cho biết cơ chế của hở van ĐMC, đánh giá các lỗ của ĐM vành bị ảnh hưởng bởi bóc tách đặc biệt là lỗ vành phải.
X-quang:có dấu hiệu gợi ý chứ không có giá trị chẩn đoán, hình ảnh trung thất dãn rộng thường gặp trong AD, các dấu hiệu khác có thể gặp bao gồm: cung ĐMC đôi, khí quản lệch phải, bóng tim dãn rộng, tràn dịch màng tim, tràn dịch màng phổi (hình 7)… Điện tâm đồ thường không đặc hiệu, thường là dầy thất trái. Chẩn đoán phân biệt phụ thuộc vào khai thác bệnh sử, triệu chứng và các xét nghiệm cận lâm sàng như: X-quang, điện tâm đồ, siêu âm tim qua thực quản…
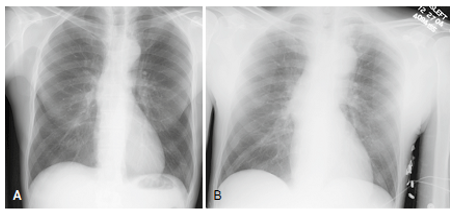
Hình 7.X-quang ngực ở bệnh nhân bóc tách động mạch chủ.
(A) X quang ngực thẳng trước khi có bóc tách động mạch chủ. (B) X quang ngực 1 năm sau khi bệnh nhân nhập viện vì bóc tách động mạch chủ cấp tính. Lưu ý đường kính tăng dần của động mạch chủ đoạn lên, cung động mạch chủ và mở rộng mới của trung thất trên.
Chụp động mạch chủ: phương pháp chẩn đoán xác định truyền thống trong AD, có thể định vị vị trí nguồn gốc của bóc tách và phân định mức độ lan rộng bóc tách và sự lưu thông máu đến các cơ quan quan trọng. Các đặc điểm để chẩn đoán động mạch chủ bao gồm độ mờcủa lòng giả, sự biến dạng của lòng mạch thật bởi lòng giả, sự giãn của động mạch chủ, hẹp hoặc tắc các nhánh của động mạch chủ và sự hiện diện của vạt lớp áo trong thành mạch bị bóc tách. Nhược điểm của chụp động mạch chủ bao gồm không sẵn có, kỹ thuật xâm lấn, tiếp xúc với bức xạ ion hóa, sử dụng các chất tương phản i-ốt tiêm tĩnh mạch và chậm trễ trong chẩn đoán. Kết quả chụp động mạch chủ âm tính giả có thể xảy ra nếu có sự thay đổi đồng thời và bằng nhau độ mờ của lòng giả và lòng thật hoặc nếu lòng giả mờ rất nhẹ. Vì những lý do này, chụp động mạch chủ thường được thay thế bằng các xét nghiệm hình ảnh không xâm lấn trong chẩn đoán AD.
Tuy nhiên, đối với những bệnh nhân nghi ngờ cao có bóc tách động mạch chủ đoạn lên nhưng hình ảnh không xâm lấn là không thể thực hiện hoặc không kết luận được, nên thực hiện chụp động mạch chủ kỹ thuật số. Siêu âm nội mạch, kết hợp với kỹ thuật động mạch chủ tiêu chuẩn, cải thiện đáng kể độ chính xác của chụp động mạch chủ, có thể được thực hiện nhanh chóng và an toàn, và có thể dùng như một thủ thuật chẩn đoán phụ ở những bệnh nhân nghi ngờ AD.
Chụp mạch vành trước khi phẫu thuật: không được chỉ định vì nó không cải thiện khả năng sống sót và dẫn đến sự chậm trễ trong can thiệp phẫu thuật
Các phương tiện chẩn đoán phụ thuộc vào cơ sở vật chất, tình trạng bệnh nhân, trình độ của bác sĩ. Việc lựa chọn phương thức chẩn đoán phụ thuộc vào tình trạng huyết động học của bệnh nhân. Ưu và nhược điểm của chẩn đoán hình ảnh được thể hiện qua bảng 2. CT được đề nghị theo hướng dẫn hiện nay, MRI có thể cung cấp những dữ liệu về giải phẫu, tình trạng huyết động học… và phân tầng nguy cơ của AD. Trong trường hợp khẩn cấp, siêu âm tim thành ngực và qua thực quản với bác sĩ có nhiều kinh nghiệm cũng có thể xác định tình trạng AD.
Bảng 2.So sánh các xét nghiệm chẩn đoán hình ảnh học trong chẩn đoán AD
|
|
||
|
Kĩ thuật |
Ưu điểm |
Khuyết điểm |
|
CT |
· Phổ biến rộng rãi · Thời gian thực hiện nhanh · Có thể đánh giá được toàn bộ ĐMC, các nhánh và các cơ quan xung quanh |
· Bệnh nhân tiếp xúc với bức xạ ion hóa · Đòi hỏi dùng tương phản iốt · Không cung cấp các đánh giá ĐMC về chức năng hoặc động học |
|
MRI |
· Tạo ra hình ảnh có độ phân giải cao của ĐMC và thành ĐMC · Không cần bức xạ ion hóa hoặc tương phản i-ốt àthích hợp để theo dõi bn · có thể cung cấp thông tin về chức năng và cơ chế sinh bệnh học ĐMC |
· Thời gian thực hiện tương đối dài · Không được khuyến cáo sử dụng ở những bn huyết động không ổn định · Không sẵn có, đặc biệt là trong các trường hợp cấp cứu · Cung cấp hạn chế các đánh giá những vị trí cho can thiệp qua catherter vì không thấy được những chỗ vôi hóa |
|
TTE |
· Di động và có sẵn · Cho phép đánh giá nhanh chóng tại giường: chức năng tim, chức năng van ĐMC, ĐMC lên và màng ngoài tim àcó giá trị cao trong chẩn đoán phân biệt và đánh giá các hội chứng ĐMC cấp tính |
· Cung cấp đánh giá nghèo nàn hoặc không đủ của ĐMC ngoài cung ĐMC · Cần kết hợp với một xn hình ảnh khác để đánh giá kỹ lưỡng về bóc tách ĐMC · Không có vai trò trong việc giám sát hoặc đánh giá bóc tách ĐMC Stanford type B mạn tính |
|
TOE |
· Chẩn đoán bệnh ĐMC ngực chính xác cao · Cho phép đánh giá động học và chức năng của tim và ĐMC · Cực kỳ có giá trị trong các thủ thuật nội mạch, bao gồm theo dõi bn, đánh giá lòng thật và giả, định vị trí và đánh giá thành công của stent graft |
· Là một thủ thuật bán xâm lấn phụ thuộc vào người thực hiện và cần dùng thuốc an thần · Nguy cơ suy tim mất bù trong suốt quá trình (thực hiện tốt nhất trong phòng phẫu thuật) · Không thể đánh giá đáng toàn bộ cung ĐMC cũng như ĐMC bụng (bên dưới cơ hoành) · Cần kết hợp với một xn hình ảnh khác để đánh giá kỹ lưỡng bóc tách động mạch chủ |
|
TOE: Siêu âm tim qua thực quản, TTE: Siêu âm tim qua thành ngực, ĐMC: động mạch chủ |
||
Ở Việt Nam, với độ nhạy cao và sẵn có, CT là phương tiện chẩn đoán AD thường dùng nhất. Yêu cầu cần xác định các vấn đề sau khi chẩn đóan AAS nêu ở Bảng 3 và chiến lược chẩn đoán AD nêu ở Hình 8
Bảng 3: Xác định các vấn đề sau khi chẩn đóan AAS
|
1. Chẩn đóan xác định có bóc tách ĐMC hoặc các biến thể (IHM, PAU) |
|
2. Xác định vị trí bóc tách (type A, type B) |
|
3. Các đặc điểm giải phẫu a. Độ dài của bóc tách b. Vị trí của lỗ vào và lỗ ra c. Lòng giả, huyết khối bán phần, huyết khối toàn phần |
|
4. Các biến chứng của bóc tách a. Type A + Hở van ĐMC + Liên quan đến Động mạch vành + Tràn dịch/ tràn máu màng tim b. Vỡ hoặc dò ĐMC c. Liên quan đến cách động mạch phân nhánh d. Giảm tái tưới máu e. Dãn phình động mạch |
IV. ĐIỀU TRỊ
Điều trị AAS đòi hỏi một cách tiếp cận đa phương thức và nhiều mặt, liên quan đến phòng ngừa, điều trị nội khoa, can thiệp nội mạch và phẫu thuật thích hợp. Nhiều báo cáo cho thấy phương pháp điều trị đa phương thức, bao gồm, nhưng không giới hạn, phẫu thuật tim, phẫu thuật mạch máu, điều trị nội tim mạch, chăm sóc hồi sức tích cực, gây mê tim, X quang can thiệp, cải thiện cả về tỷ lệ tử vong và giảm thời gian điều trị thích hợp.
IV.1. Thay đổi lối sống / Ngăn ngừa yếu tố nguy cơ
Nhận biết các yếu tố nguy cơ cần được điều chỉnh và điều trị dự phòng là cần thiết. Nhiều nghiên cứu đã thu thập các yếu tố nguy cơ liên quan đến AAS và đã xác định rằng tăng huyết áp và sử dụng thuốc lá là những yếu tố ảnh hưởng phổ biến nhất. Ngoài ra, các yếu tố nguy cơ khác bao gồm tăng lipid máu, sử dụng ma tuý, chấn thương dập trực tiếp, phát hiện các rối loạn mô liên kết tiềm ẩn, đột biến gen di truyền hoặc các yếu tố gây bệnh khác có liên quan cũng cần quan tâm. Nên kiểm tra định kỳ về tăng huyết áp và mỡ máu cao, cũng như đánh giá và khuyến khích cai thuốc lá và ma tuý.
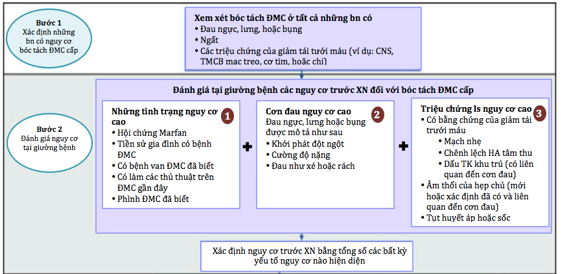
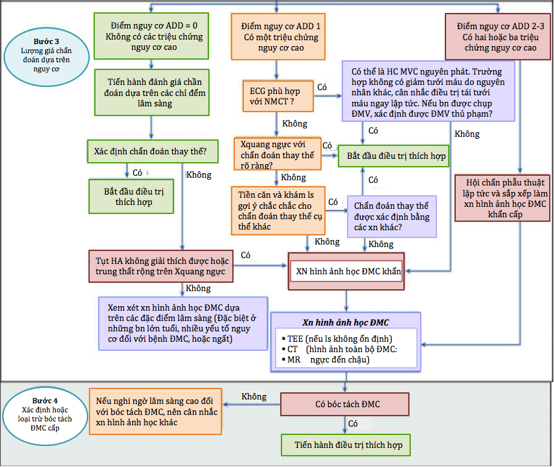
Hình 8. Cách tiếp cận chẩn đoán AD. ACS: Acute coronary syndrome; ADD: aortic dissection detection; BP: blood pressure; CNS: central nervous system; CXR: chest x-ray film; STEMI: ST-segment elevation myocardial infarction.
IV.2. Điều trị bằng thuốc
IV.2.1. Bóc tách động mạch chủ (hình 9)
AD type A có tiên lượng xấu và tỷ lệ tử vong chung trong bệnh viện là 30%, với tỷ lệ tử vong tăng 1 – 2% mỗi giờ sau nhập viện. Nếu được điều trị nội khoa mà không can thiệp phẫu thuật cấp cứu, tỷ lệ tử vong cao tới 58%, so với 26% khi có can thiệp phẫu thuật. Thông thường, AD được điều trị bằng phẫu thuật mở cửa sổ động mạch và cố định vạt gần bằng lòng động mạch giả (prosthetic graft). Ngược lại, bóc tách động mạch chủ type B không biến chứng được điều trị bảo tồn hơn bằng sử dụng thuốc cũng như can thiệp stent qua da. Trên thực tế, dữ liệu từ Cơ quan đăngký quốc tế về bóc tách động mạch chủ cấp tính (IRAD) đã chứng minh rằng bóc tách type B không biến chứng được điều trị bằng thuốc có giảm tỷ lệ tử vong so với những bệnh nhân được phẫu thuật (10% so với 32%, tương ứng). Hướng dẫn của cáchiệp hội Hoa Kỳ 2010 và ESC 2014 đề nghị điều trị nội khoa cho những bệnh nhân này. Điều trị ban đầu gồm kiểm soát đau và thuốc hạ huyết áp, với ức chế beta tiêm tĩnh mạch để làm giảm nhịp tim, giảm co bóp cơ tim và giảm huyết áp bằng cách giảm hậu tải – là những thành phần thiết yếu để giảm áp lực trên thành động mạch chủ.
a. Thuốc đối kháng thụ thể beta 1 adrenergic
Dùng thuốc chẹn beta tiêm tĩnh mạch (metoprolol, esmolol hoặc labetol) để giảm áp lực thành mạch bằng cách giảm nhịp tim và huyết áp, trong khi vẫn duy trì đầy đủ tưới máu não, mạch vành và thận là thuốc đầu tiên. Chỉ định thuốc chẹn beta nên bắt đầu trước khi giảm huyết áp động mạch bằng các thuốc giảm hậu tải khác. Các hướng dẫn khuyến cáo giảm huyết áp tâm thu xuống 100 – 120mmHg và nhịp tim dưới 60-80 nhịp/phút trong vòng 30 ph. Điều trị với thuốc chẹn beta giúp cải thiện khả năng sống sót ở tất cả các bệnh nhân bị AD cấp. Thuốc chẹn beta tác dụng ngắn esmolol thường là lựa chọn đầu tiên, và được dùng dưới dạng bolus ban đầu là 500 µg/kg và sau đó truyền liên tục từ 50 đến 200 µg/kg/phút. Labetolol là thuốc chẹn alpha, beta-adrenergic và có thể được chỉ định tiêm tĩnh mạch trong trường hợp cấp tính hoặc đường uống.Labetolol được dùng với liều ban đầu 20 mg IV trong 2 phút, và sau đó với liều 40 – 80 mg IV sau mỗi 15 phút (liều tối đa 300 mg), cho đến khi đạt được đáp ứng đầy đủ.Sau đó truyền tĩnh mạch thuốc liên tục với tốc độ 2 – 8 mg / phút.Propranolol và metoprolol có thể được sử dụng qua đường tĩnh mạch hoặc đường uống trong điều trị AD. Khi hở van động mạch chủ nặng do biến chứng của AD, cần thận trọng khi sử dụng thuốc chẹn beta. Ở bệnh nhân không dung nạp với thuốc chẹn beta, thuốc chẹn kênh canxi non-dihydropyridine (verapamil hoặc diltiazem) có thể được sử dụng thay thế. Các thuốc này có tác dụng inotropic và chronotropic âm tính nên không dùng cho bệnh nhân kẻm suy tim. Thuốc dùng qua dường tiêm tĩnh mạch với liều diltiazem 0,25 mg/kg trong 2 phút và sau đó tiếp tục dưới dạng tiêm truyền với tốc độ 5 – 15 mg/giờ, tùy thuộc vào hiệu quả. Trường hợp không có diltiazem hoặc chống chỉ định, dùng nicardipine thay thế. Một nghiên cứu đơn trung tâm cho thấy rằng các thuốc chẹn kênh canxi có liên quan đến việc cải thiện khả năng sống sót lâu dài ở những người bị AD type B.
b. Giảm hậu tải
Sau liều chẹn beta đầy đủ, giảm hậu tải là ưu tiên tiếp theo. Việc sử dụng thuốc ức chế men chuyển chưa được chứng minh là có lợi ích tử vong đáng kể. Tuy nhiên, sử dụng thuốc ức chế men chuyển được khuyến cáo để kiểm soát huyết áp bổ sung và có thể làm giảm các biến cố động mạch chủ ở những người bị bóc tách type B. Các nhóm thuốc bổ sung khác có thể được sử dụng để kiểm soát huyết áp bao gồm nitroprusside- có chức năng như một thuốc giãn mạch và thuốc an thần. Điều quan trọng cần phải nhớ: không bao giờ sử dụng thuốc giãn mạch như đơn trị liệu, vì điều này có thể làm tăng đột ngột áp lực thành động mạch chủ, dẫn đến tiến triển bóc tách.
c. Điều trị chống kết tập tiểu cầu
Hầu hết các hiệp hội y khoa lớn đều khuyến cáo hỗ trợ điều trị bằng các thuốc chống kết tập tiểu cầu, như aspirin hoặc kháng thụ thể P2Y12 như clopidogrel hoặc ticagrelor với phình ĐMC cấp (AAA) vì tiểu cầu được biết là phản ứng mạnh hơn. Không có chỉ định nào cho ức chế tiểu cầu cấp tính trong việc kiểm soát AD cấp tại thời điểm này nhưng đây là một lĩnh vực đang được nghiên cứu.
d. Các chất ức chế HMG-CoA reductase
Các nghiên cứu khác nhau đã chỉ ra rằng nhóm thuốc Statin ức chế men khử HMG-CoA làm giảm tốc độ tăng trưởng AAA cũng như giảm khả năng vỡ tái phát sau khi phẫu thuật sửa chữa. Tuy nhiên, trong khi thuốc Statin được biết là có đặc tính chống viêm, thì vai trò của Statin trong AAS hiện chưa rõ ràng.
e. Giảm đau
Đau làm tăng phản ứng giao cảm và do đó, làm tăng huyết áp động mạch, nên giảm đau là một cân nhắc quan trọng trong AAS. Kiểm soát đau bằng morphin sulfate, fentanyl hoặc thuốc tương tựopiat, là một khía cạnh quan trọng và thường bị bỏ qua trong điều trị AAS.
IV.2.2. Máu tụ trong thành động mạch
Vị trí của máu tụ trong thành động mạch có ảnh hưởng quan trọng đến điều trị, vì gia tăng tỷ lệ tử vong được ghi nhận với IHM gần vị trí gốc động mạch chủ đến van động mạch chủ. Thông thường, dựa trên dữ liệu IRAD, IMH type A có liên quan đến tỷ lệ tử vong khoảng 40% khi điều trị nội khoa. Do đó, khuyến cáo IMH type A nên được điều trị bằng phẫu thuật. Ngược lại, hầu hết IMH type B được điều trị nội khoa với theo dõi bằng các xét nghiệm hình ảnh học liên tiếp. Vì mục tiêu của điều trị IMH là ngăn ngừa vỡ và AD tiến triển, điều cần thiết là phải hiểu các yếu tố có liên quan đến sự phát triển các biến chứng. Yếu tố dự báo tiến triển của các biến chứng bao gồm đường kính động mạch chủ, độ dày thành và không được điều trị với chẹn beta. Điều trị nội khoa bao gồm kiểm soát đau và huyết áp. Có rất ít dữ liệu trong tài liệu liên quan đến điều trị IMH không phẫu thuật, với các quyết định được đưa ra chỉ sử dụng bằng chứng không có độ tin cậy và trên cơ sở từng trường hợp. Ngoài ra, các nghiên cứu quan sát cho thấy rằng phẫu thuật sửa chữa động mạch chủ ngực (TEVAR) có liên quan đến kết quả cải thiện ở bệnh nhân IMH type B, và sau đó, nó đã được đưa vào khuyến cáo của Hướng dẫn y tế chung của các hiệp hội Hoa Kỳvà ESC để điều trịIMH type B có biến chứng.
a. Nhóm thuốc chẹn Beta
Thuốc chẹn beta là một liệu pháp hiệu quả ở bệnh nhân IMH. Von Kodolitsch và cộng sự, trong một nghiên cứu đa trung tâm trên 66 bệnh nhân IMH, đã chứng minh rằng việc điều trị hiệu quả bằng chẹn beta đã làm giảm tốc độ tiến triển muộn của IHM dẫn đến bóc tách hoặc vỡ động mạch chủ.
b. Thuốc chống đông máu
Tại thời điểm này, chưa có bằng chứng để ủng hộ điều trị IMH với thuốc chống đông máu. Trên thực tế, khi phát hiện IMH nên ngưng thuốc kháng đông ở bệnh nhân đang dùng thuốc chống đông nếu lợi ích không nhiều. Hơn nữa, có những báo cáo trong y văn cho thấy bệnh nhân dùng thuốc chống đông máu có thể phát triển IMH nguyên phát, hoặc thuốc chống đông máu có thể tạo điều kiện cho sự tiến triển của khối máu tụ. Ngược lại, trong một nghiên cứu nhỏ trên hàng loạtca lâm sàng, sự tái hấp thu IMH đã được ghi nhận mặc dù vẫn sử dụng thuốc chống đông máu, và do đó điều này sẽ đặt câu hỏi về tính hữu ích của thực hành lâm sàng này. IMH thường bị nhầm lẫn và nên được phân biệt với huyết khối trong lòng động mạch chủ, có thể thấy trong bệnh cảnh có hay không có bệnh lý động mạch chủ như bệnh phình động mạch.
Sự khác biệt này đặc biệt liên quan đến chống đông máu vì huyết khối trong lòng động mạch chủ có thể là một dấu hiệu của rối loạn đông máu tiềm ẩn và do đó, có thể cần phải điều trị chống đông máu.
c. Thuốc ức chế men HMG-CoA reductase
Tại thời điểm này, không có bằng chứng cho thấy việc điều trị lipid tích cực trong trường hợp không có rối loạn lipid máu tiềm ẩn rõ ràng làm thay đổi diễn tiến lâm sàng của IMH.
IV.2.3. Loét xuyên thấu động mạch chủ
Tổn thương loét do thấm nhập xơ vữa vào thành động mạch chủ chiếm 2 – 7% AAS và trong hơn 90% bệnh nhân có tổn thương nằm ở đoạn động mạch chủ xuống. Mục tiêu điều trị được hướng vào phòng ngừa bóc tách và tiến triển dẫn đến vỡ. Giống như trong bất kỳ trường hợp của AAS nào, điều trị ban đầu liên quan đến ổn định nội khoa với huyết áp, nhịp tim và giảm đau. Can thiệp phẫu thuật với mổ hở sữa chữa động mạch chủ thường được chỉ định cho PAU động mạch chủ đoạn lên, vì có đến 50% nguy cơ tiến triển thành vỡ động mạch chủ hoặc chèn ép tim. Mặc dù thông thường, PAU tái phát, đau kháng trị hoặc các biến chứng (bao gồm PAU lớn, tiến triển nhanh, xuất hiện tụ máu quanh động mạch chủ hoặc tràn dịch màng phổi) liên quan đến PAU của động mạch chủ đoạn xuống được điều trị bằng phẫu thuật, ngày nay can thiệp nội mạch ngày càng được ưa chuộng. Hướng dẫn thực hàng ESC 2014 cho chẩn đoán và điều trị các bệnh động mạch chủ năm 2014 khuyến cáo Class IIA đối với TEVAR cho những bệnh nhân này. Mặt khác, đối với PAU type B không biến chứng, điều trị nội khoa ban đầu được khuyến cáo là theo dõi cẩn thận bằng các xét nghiệm hình ảnh làm lại nhiều lần. Các điều trị nội khoa và không phẫu thuật trong AAS theo các hướng dẫn đã được ban hành hoặc được ghi chép trong y văn được tóm tắt ở Bảng 4 và 5
Bảng 4. Các điều trị nội khoa và không phẫu thuật cho AAS
|
|
||||||
|
|
Thuốc chống kết tập tiểu cầu |
Statin |
Chẹn beta |
Thuốc hạ áp |
Giảm đau |
Có khả năng làm TEVAR |
|
AAD (Stanford type B) |
Không |
Có |
Có (hàng đầu) |
Có (hàng thứ hai) |
Có |
Có |
|
IMH |
Không |
Không |
Có |
Có |
Có |
Có |
|
PAU |
Không |
Có |
Có |
Có |
Có |
Có |
|
AAD phình bóc tách ĐMC cấp, IMH huyết khối thành ĐMC, PAU Tổn thương loét do thấm nhập xơ vữa vào thành ĐMC |
||||||
Bảng 5.Khuyến cáo điều trị IMH và PAU
|
Khuyến cáo điều trị IMH không có khuyết nội mạch (intimal defect) or PAU Class I |
IV.3. Thủ thuật can thiệp / các liệu pháp mới khác
Can thiệp nội mạch đã được nghiên cứu như là một lựa chọn bổ sung cho điều trị AAS. Hầu hết dữ liệu có sẵn đều cho AD. Phẫu thuật TEVAR có khả năng mang lại lợi ích vì nó cho phép đóng một vết rách sâu hoặc thủng động mạch chủ đoạn gần bằng cách sử dụng stent graft, có tác dụng cải thiện dòng chảy vào lòng mạch thực sự và ngăn ngừa tiến triển của bệnh. Mặc dù Hướng dẫn thực hành của các hiệp hội y khoa Hoa Kỳ năm 2010 và ESC năm 2014 chỉ khuyến cáo can thiệp phẫu thuật hở đối với AD type A, nhưng trong thực hành hiện tại, phẫu thuật sửa chữa động mạch chủ ngực đã xuất hiện như một lựa chọn điều trị khả thi cho cảAD type B có, hoặc không có biến chứng và đối với các huyết khối thành động mạch chủ phức tạp. Đối với AD type B cấp tính, dựa trên dữ liệu IRAD, tỷ lệ tử vong tại bệnh viện ở bệnh nhân có phẫu thuật được báo cáo là 33,9% so với điều trị can thiệp nội mạch ở mức 10,6%. Có ý kiến cho rằng trong khi những bệnh nhân bị dãn động mạch chủ gốc có xu hướng cần can thiệp phẫu thuật, can thiệp nội mạch có thể có lợi hơn cho những bệnh nhân có đường kính động mạch chủ xuống nhỏ hơn. Ngoài ra, TEVAR đã cho thấy kết quả tương tự hoặc được cải thiện so với điều trị nội khoa đơnthuần, đặc biệt trong trường hợp bệnh nhân mắc nhiều bệnh đồng mắc có nguy cơ cần phẫu thuật.
IV.4. Phẫu thuật
AAS liên quan đến động mạch chủ lên hoặc động mạch chủ xuống và giảm tưới máu nội tạng hoặc chi, bóc tách tiến triển, tụ máu ngoài tim, đau kháng trị, hoặc tăng huyết áp không kiểm soát được, là những tình trạng khẩn cấp thường được điều trị tốt hơn bằng phẫu thuật. Thông thường, phẫu thuật cho AAS được thực hiện bằng phẫu thuật cắt xương ức và cầu nối tuần hoàn tim phổi và đã có nhiều phương pháp phẫu thuật được mô tả trước đây. Một lần nữa, phẫu thuật vẫn là phương pháp điều trị hiệu quả nhất đối với AD type A. Mặc dù điều trị can thiệp nội mạch đã được thực hiện ở những bệnh nhân chọn lọc trên cơ sở thực nghiệm, nhưng điều này không được coi là điều trị căn bản tại thời điểm này. AD type B tiến triển các biến chứng thiếu máu cục bộ bao gồm suy thận, thiếu máu cục bộ các tạnghoặc vỡ có liên quan đến tăng tỷ lệ tử vong lên 25% trong vòng 30 ngày nhập viện. Những điều còn tranhcãi là vai trò của can thiệp phẫu thuật, đặc biệt là can thiệp nội mạch, đối với phình bóc tách động mạch chủ type B không biến chứng hoặc không triệu chứng. Bằng chứng từ cơ sở dữ liệu IRAD cho thấy 30% bóc tách type B không biến chứng sẽ thoái hóa thành phình động mạch. Trong khi các nghiên cứu gần đây cho thấy rằng phẫu thuật sửa chữa TEVAR có thể ngăn chặn sự tiến triển của bóc tách thành phình động mạch, tuy nhiên sử dụng TEVAR trong trường hợp này có nguy cơ cao bị thiếu máu cục bộ tủy sống sau phẫu thuật, liệt chi và không mang lại lợi ích cải thiện tử vong sớm sau phẫu thuật cho bệnh nhân. Một nghiên cứu hợp tác gần đây giữa nhà sản xuất stent graft nội mạch và Hiệp hội phẫu thuật mạch máu hyvọng sẽ cung cấp dữ liệu để hướng dẫn bác sĩ phẫu thuật khi sử dụng TEAVR cho phình bóc tách ĐMC type B không biến chứng, và liệu rằng chỉ nên lựa chọn phương pháp này khi có chống chỉ định phẫu thuật (hình 9).
IV.5. Điều trị chèn ép tim cấp
Chèn ép tim, xảy ra ở 19% các trường hợp bóc tách động mạch chủ type A cấp tính, là một trong những cơ chế phổ biến nhất cho tử vong trong bệnh cảnh này. Bệnh nhân bị chèn ép tim có nhiều khả năng biểu hiện hạ huyết áp, ngất hoặc tình trạng tri giác thay đổi. Tỷ lệ tử vong tại bệnh viện trong số những bệnh nhân bị chèn ép tim cao gấp đôi so với những người không bị (54% so với 25%). Bởi vì sự mất ổn định huyết động với hạ huyết áp thường gây ra biến chứng tụ máu màng ngoài tim trong bóc tách cấp tính, phẫu thuật mở màng ngoài tim thường được coi là điều trị ban đầu trong tình trạng này, để cố gắng ổn định những bệnh nhân này trước khi phẫu thuật. Tuy nhiên đột tử do hoạt động điện vô mạch đã được ghi nhận vài phút sau khi mở màng ngoài tim. Sự tăng tương đối của áp lực trong lòng động mạch chủ xảy ra sau khi phẫu thuật mở màng ngoài tim có thể dẫn đến rách lại làm tăng lượng máu dưới áp lực từ các kênh giả vào khoang màng tim, dẫn đến chảy máu cấp tính và chèn ép tim gây tử vong. Do đó, ở bệnh nhân tương đối ổn định với bóc tách cấp type A có chèn ép tim, các nguy cơ của phẫu thuật mở màng ngoài tim có thể lớn hơn so với lợi ích của nó. Điều trị ban đầu nên là tiến hành khẩn cấp đến phòng phẫu thuật để sửa chữa phẫu thuật mổ hở động mạch chủ và sau đó dẫn lưu màng ngoài tim. Ở bệnh nhân chèn ép tim cấp rất nặng gây hoạt động điện vô mạch hoặc tụt huyết áp kháng trị, hãy nỗ lực hồi sinh tim phổi với mở màng ngoài tim có thể cứu sống bệnh nhân. Trong trường hợp này, chỉ nên cố gắng hút dịch màng ngoài tim đủ để ổn định bệnh nhân, sau đó tiến hành phẫu thuật khẩn cấp.Các báo cáo về phẫu thuật mở màng ngoài tim thành công trong IMH type A trên các bệnh nhân châu Á đã gợi ý rằng điều này có thể có hiệu quả.
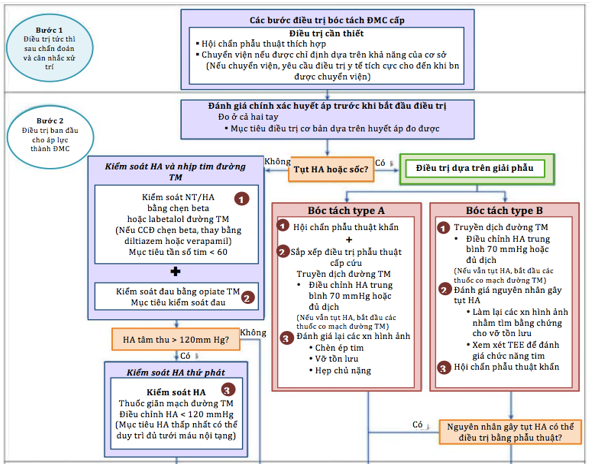
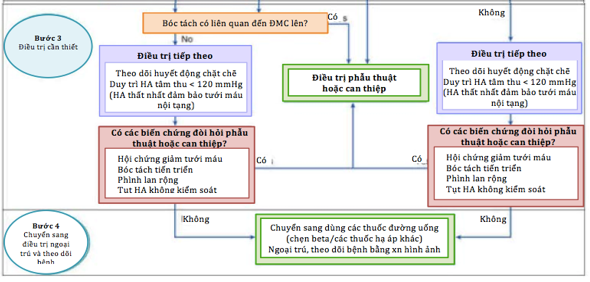
Hình 9. Chiến lược điều trị AD
Tóm tắt:
Hội chứng động mạch chủ cấp (AAS) là một thuật ngữ mô tả các tình trạng khẩn cấp, bao gồm bóc tách động mạch chủ (Aortic dissection-AD), máu tụ trong thành động mạch (Intramural hematoma-IMH), loét động mạch chủ xuyên thấu (Penetrating aortic ulcer-PAU)và là một cấp cứu cả nội và ngoại khoa. Tất cả các tình trạng này đều có nguy cơ đe dọa tính mạng nên cần khẩn trương trong chẩn đoán, theo dõi và điều trị.
Những tiến bộ trong điều trị nội khoa và các phương pháp can thiệp qua da không phẫu thuật của hội chứng động mạch chủ cấp (AAS) giúp cải thiện cả về tỷ lệ mắc bệnh và tỷ lệ tử vong của bệnh nhân. Có những đặc điểm chính trong tiền sử bệnh nhân và thăm khám ban đầu mà các bác sĩ cần phải làm nhằm chẩn đoán xác định AAS. CT, TEE, TOE và MRI tim là những phương tiện hình ảnh rất có giá trị chẩn đoán AAS.
Sau khi xác định chẩn đoán, bắt đầu điều trị thuốc thích hợp là rất quan trọng và được đánh giá cao hơn so với những hạn chế của nó trước khi tiếp cận xem xét phẫu thuật là cần thiết để cải thiện dự hậu cho bệnh nhân. Đặc biệt, đối với bệnh nhân không thể chẩn đoán chính xác bóc tách động mạch chủ cấp tính, khi nhập viện tại các cơ sở y tế không thường xuyên điều trị tình trạng bệnh này, việc điều trị thuốc theo trình tự chính xác đảm bảo hạn chế rủi ro cho bệnh nhân.Điều trị nội khoa trước hết là giảm đau, ổn định HA, hạn chế nguy cơ vỡ. Điều trị ngoại khoa hay can thiệp là điều trị chuẩn hiện nay và đang có nhiều tiến bộ và sẽ thay đổi dần trong tương lai.
TÀI LIỆU THAM KHẢO:
1. 2010 ACCF/AHA/AATS/ACR/ASA/SCA/SCAI/SIR/STS/SVM
Guidelines for the Diagnosis and Management of Patients With
Thoracic Aortic Disease
2. 2014 ESC Guidelines on the diagnosis andtreatment of aortic diseases
3. Morris. JH et al: Acute Aortic Syndromes: Update in Current Medical. Curr Treat Options Cardio Med (2017) 19:29 DOI 10.1007/s11936-017-0523-9
4. Labruto.F et al: Imaging the Intraluminal Thrombus of Abdominal
Aortic Aneurysms: Techniques, Findings, andClinical Implications. J Vasc Interv Radiol 2011; 22:1069–1075
5. Patel. R et al: Endovascular versus open repair of abdominal aortic aneurysm
in 15-years follow-up of the UK endovascular aneurysm repairtrial 1 (EVAR trial 1): a randomised controlled trial. http://dx.doi.org/10.1016/
S0140-6736(16)31840-2
6. Nienaber. CA & Powell. JT: Management of acute aortic syndromes. European Heart Journal (2012) 33, 26–35
7. Kamalakannan. D et al: Acute Aortic Dissection. Crit Care Clin 23 (2007) 779–800
8. Braverman. AC: Disesea Of Aortic. In Mann.DL et al: Braunwalds Heart Disease. Braunwalds Heart DiseaseA Textbook of Cardiovascular Medicine. 10th 2015: 1277-1305.
9. Maron. BA &OGara. PT: Pathophysiology, Clinical Evaluation, and Medical Management of Aortic Dissection. In Creager. MA et al: Vascular Medicine: A Companion to Braunwalds Heart Disease. 2th 2013: 419-433.
10. Spittell. PC: Acute Aortic Syndromes. In Brown. DL:CARDIAC
INTENSIVE CARE. 3th 2019: 292-300.
11. Vilacosta. I et al: Acute Aortic Syndrome: a new sight to an old conundrum. Heart published online 8 Jan 2009; doi:10.1136/hrt.2008.153650
12. Manning.WJ &Black. JH: Overview of acute aortic dissection and other acute aortic syndromes. Uptodate 2019.







