1. ĐẠI CƯƠNG
Huyết khối tĩnh mạch sâu (HKTMS) – deep venous thrombosis – là một biểu hiện của huyết khối thuyên tắc tĩnh mạch, thường gặp ở bệnh nhân nằm viện. Bệnh lý này liên quan đến việc hình thành cục máu đông trong các tĩnh mạch nằm bên trong cơ thể, thường là ở chi trên hoặc chi dưới, gây tắc nghẽn hoàn toàn hoặc một phần dòng máu trong lòng tĩnh mạch.
BS CK II Nguyễn Thanh Hiền
Ths Bs Thượng Thanh Phương
Ths Bs Phạm Tú Quỳnh
Ths Bs Nguyễn Ngọc Phương Thư
Ths Bs Thái Thị Mai Yến
Trong những năm qua, sinh lý bệnh của HKTMS đã được hiểu rõ hơn, dẫn đến nhiều tiến bộ trong chẩn đoán và điều trị.
HKTMS có thể theo dòng máu đến phổi gây tắc động mạch phổi gọi là thuyên tắc phổi. Đây là một bệnh lý nặng nề, có thể dẫn đến tử vong đột ngột[1]. Khoảng 80% HKTMS không có triệu chứng cho đến khi xảy ra biến chứng nặng là thuyên tắc phổi. Nếu không gặp biến chứng thuyên tắc phổi thì sẽ có đến 20-50% bệnh nhân sau này bị hội chứng hậu huyết khối với biểu hiện loét, đau nhức và giới hạn vận độngchi dưới[1].
Chẩn đoán và điều trị sớm HKTMS làm gia tăng tỷ lệ sống còn. Trước đây, chụp tĩnh mạch cản quang được xem là tiêu chuẩn vàng trong chẩn đoán HKTMS nhưng ngày nay kỹ thuật này đã được thay thế bằng các kỹ thuật không hoặc ít xâm lấn hơn.
2. DỊCH TỄ HỌC
HKTMS là một trong những vấn đề y khoa thường gặp ngày nay với tỷ lệ tử vong, bệnh tật cao và chi phí y tế lớn. Ước lượng có khoảng 900.000 ca bệnh thuyên tắc phổi và HKTMS mỗi năm ở Mỹ gây ra 60.000 đến 300.000 ca tử vong mỗi năm[2]. Một số nghiên cứu dịch tễ học cho thấy tần suất mới mắc hàng năm là 80/100.000 dân. Nguy cơ HKTMS ở bệnh nhân nằm viện mà không được phòng ngừa thì cao hơn, vào khoảng 10-80%[3].HKTMS được quan sát trong 24%-60% những ca tử thiết ở châu Âu và Mỹ, và 0,8% ở Nhật Bản[4]. Khoảng 2/3 ca bệnh HKTMS liên quan đến nhập viện trong vòng 90 ngày trước đó với các yếu tố nguy cơ như bệnh lý nội khoa, đại phẫu hay bất động[2].
Tại Việt Nam, tuy chưa có số liệu chính xác, nhưng nghiên cứu INCIMEDI đã chứng minh tỷ lệ HKTMS không hiếm gặp ở nước ta. Kết quả nghiên cứu cho thấy có đến 22% bệnh nhân nội khoa nhập viện có HKTMS không triệu chứng dựa trên siêu âm Duplex[5].
Chẩn đoán thường bị bỏ sót ở người cao tuổi và có khi chỉ chẩn đoán được sau khi bệnh nhân đã tử vong.
3. ĐẶC ĐIỂM SINH LÝ BỆNH[6]
Ba yếu tố chính góp phần gây huyết khối tĩnh mạch đã được Rudolf Virchow mô tả hơn một thế kỷ qua là: ứ trệ tĩnh mạch, tăng đông và tổn thương nội mạc tĩnh mạch (hình 1). Ứ trệ tĩnh mạch thường là hậu quả của việc làm chậm hoặc tắc nghẽn dòng máu tĩnh mạch, làm tăng độ nhớt của máu và hình thành vi huyết khối. Các vi huyết khối có thể lớn dần và gây tắc tĩnh mạch. Tình trạng tăng đông có thể là do mất cân bằng sinh hóa giữa các yếu tố trong hệ tuần hoàn, do tăng yếu tố hoạt hóa mô và giảm antithrombin cũng như các chất tiêu sợi huyết trong huyết tương. Tổn thương nội mạc tĩnh mạch có thể là vô căn hoặc thứ phát do chấn thương từ bên ngoài.
Trong những năm qua, tầm quan trọng của các yếu tố nguy cơ này ngày càng được hiểu rõ. Nguồn gốc của huyết khối tĩnh mạch thường là đa yếu tố, với các thành phần là bộ ba tam giác Virchow và cuối cùng là sự tương tác giữa huyết khối và nội mạc. Sự tương tác này kích thích sản xuất cytokine tại chỗ và tạo điều kiện cho bạch cầu bám dính vào lớp nội mạc.Cả hai quá trình này đều thúc đẩy huyết khối tĩnh mạch. Tùy thuộc vào sự cân bằng tương đối giữa quá trình đông máu và làm tan huyết khối, huyết khối có thể được hình thành.
Giảm co bóp thành tĩnh mạch và rối loạn chức năng van tĩnh mạch góp phần vào sự phát triển của suy tĩnh mạch mạn tính. Tăng áp lực tĩnh mạch khi đi đứng gây ra một loạt các triệu chứng lâm sàng của chứng giãn tĩnh mạch, phù chi dưới và loét tĩnh mạch.
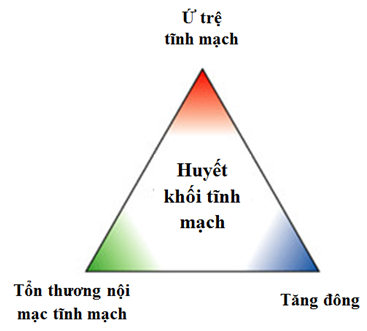
Hình 1: Đặc điểm sinh lý bệnh của HKTM
3.1 Sự phát triển của huyết khối
Sự tạo lập huyết khối là một trong những cơ chế giúp cân bằng nội môi. Theo đó sự thành lập cục máu đông là quá trình quan trọng giúp cầm máu sau khi bị thương. Huyết khối có thể được hình thành bằng một số cách, thông thường là hoạt hóa dòng thác enzyme, làm khuyếch đại hiệu ứng của tác nhân kích thích ban đầu. Một phức bộ các phản ứng tương tự sẽ làm tiêu hoặc ly giải cục huyết khối. Sự hình thành và ly giải vi huyết khối là một quá trình liên tục. Khi tình trạng ứ trệ tăng lên, tăng các yếu tố tiền đông máu hoặc tăng tổn thương nội mạc, cán cân đông máu-tiêu sợi huyết sẽ lệch về phía tạo lập huyết khối. Trên lâm sàng, huyết khối tĩnh mạch sâu là hậu quả lâu dài của sự hình thành các vi huyết khối trong các tĩnh mạch sâu.
Huyết khối tĩnh mạch thường được hình thành ở phía sau các lá van hoặc ở những nơi hợp lưu của tĩnh mạch và đa phần bắt đầu ở cẳng chân.Giãn tĩnh mạch làm phá vỡ hàng rào các tế bào nội mô và làm biểu lộ lớp dưới nội mạc. Tiểu cầu sẽ kết dính vào lớp dưới nội mạc bằng yếu tố von Willebrand hoặc fibrinogen trong thành mạch. Bạch cầu trung tính và tiểu cầu được kích hoạt sẽ giải phóng các hóa chất trung gian tiền đông máu và các hóa chất trung gian gây viêm. Bạch cầu trung tính cũng kết dính vào màng đáy và di chuyển vào lớp dưới nội mạc.Các thành phần này bao quanh bề mặt tiểu cầu và đẩy nhanh tốc độ hình thành thrombin và fibrin. Các bạch cầu đã hoạt hóa gắn với các thụ thể nội mạc không hồi phục được và xâm lấn sâu vào thành tĩnh mạch bởi các yếu tố hóa hướng động ở thành. Nhiều nghiên cứu cho thấy, những nơi có dòng chảy thấp (các xoang của gan bàn chân, phía sau các túi van tĩnh mạch và ở nơi hợp lưu tĩnh mạch) là những nơi có nguy cơ tạo lập huyết khối tĩnh mạch cao nhất.
3.2 Sự phát triển của suy tĩnh mạch
Theo thời gian, có sự xâm nhập của các tế bào viêm vào cục máu đông, dẫn đến tăng sinh sợi đàn hồi ở lớp nội mạc, làm nội mạc dày lên ngay tại vị trí huyết khối trong hầu hết các bệnh nhân. Ở nhiều bệnh nhân, mối tương tác giữa thành mạch và huyết khối dẫn đến rối loạn chức năng van tĩnh mạch và xơ hóa thành tĩnh mạch. Hình ảnh mô học của tái cấu trúc thành tĩnh mạch sau huyết khối tĩnh mạch cho thấy có sự mất cân bằng trong việc điều hòa chất nền mô liên kết và mất sự co bóp của tĩnh mạch, góp phần vào sự phát triển của suy tĩnh mạch mạn tính. Suy tĩnh mạch mạn tính gặp trong 29 đến 79% và loét tĩnh mạch được ghi nhận ở 4-6%bệnh nhân với huyết khối tĩnh mạch sâu cấp. Nguy cơ suy tĩnh mạch được ghi nhận cao hơn 6 lần ở những bệnh nhân có huyết khối tái phát. Sau vài tháng, phần lớn huyết khối tĩnh mạch sâu cấp sẽ thông thương một phần hoặc hoàn toàn và tuần hoàn bàng hệ phát triển. Mặc dù lưu lượng máu có thể được khôi phục, huyết khối tồn lưu hoặc hẹp được ghi nhận trong 50% trường hợp sau 1 năm. Ngoài ra, tổn thương các van tĩnh mạch bên dưới kèm giãn và suy tĩnh mạch ngoại biên thường kéo dài và tiến triển. Ứ trệ, trào ngược tĩnh mạch và phù mạn tính rất thường gặp ở bệnh nhân có huyết khối tĩnh mạch sâu lớn.
Hậu quả cấp của tắc nghẽn dòng chảy tĩnh mạch sẽ ít nếu tuần hoàn bàng hệ phát triển đủ. Ngược lại, người bệnh sẽ có triệu chứng đau và sưng chân nhiều. Khi có tắc nghẽn tĩnh mạch sâu, sự co cơ cẳng chân làm giãn các tĩnh mạch xuyên, gây rối loạn chức năng van và gây ứ máu ở hệ tĩnh mạch nông, làm giãn, suy van tĩnh mạch nông. Vì vậy, trên lâm sàng, bệnh nhân huyết khối tĩnh mạch sâu có thể biểu hiện triệu chứng của suy tĩnh mạch.
Một cơ chế khác góp phần làm suy tĩnh mạch là sự hồi phục tự nhiên của tĩnh mạch bị huyết khối. Huyết khối bị vỡ ra sau vài tuần đến vài tháng do phản ứng viêm và tiêu sợi huyết; các van và thành tĩnh mạch bị thay đổi do sự tăng sinh của các tế bào cơ trơn và lớp nội mạc. Từ đó làm tổn thương và suy van. Phản ứng viêm ở thành tĩnh mạch làm phá hủy collagen và elastin, giảm tính đàn hồi của thành tĩnh mạch.Vòng xoắn bệnh lý của huyết khối tĩnh mạch và tổn thương van làm tổn thương tĩnh mạch không hồi phục. Suy tĩnh mạch sau đó là biểu hiện của hội chứng hậu huyết khối.Nếu tổn thương nhiều van tĩnh mạch, sẽ dẫn đến ứ trệ và tăng áp hệ tĩnh mạch. Khi đó, fibrin thoát mạch và quá trình viêm xảy ra, các mô ở nông sẽ bị phù và lắng đọng sắc tố. Ở giai đoạn nặng, các sợi fibrin bao quanh mô làm giảm cung cấp oxy cho mô, dẫn đến loét. Khi điều trị bằng kháng đông đơn thuần, khoảng 75% bệnh nhân bị huyết khối tĩnh mạch sâu có triệu chứng sẽ xuất hiện hội chứng hậu huyết khối sau 5 đến 10 năm. Tỷ lệ bị loét do nguyên nhân tĩnh mạch vào khoảng 5%.
4. YẾU TỐ NGUY CƠ
Nhiều yếu tố nguy cơ thường kết hợp gây ra HKTMS như bất động kéo dài,bệnh lý ác tính, phẫu thuật lớn, đa chấn thương… Các yếu tố nguy cơ chính được thể hiện ở bảng 1 và được đề cập chi tiết hơn bên dưới.
Bảng 1: Các yếu tố nguy cơ của HKTMS[7]
|
– Phẫu thuật gần đây: chỉnh hình, ngực, bụng và niệu dục – Ung thư: tụy, phổi, buồng trứng, tinh hoàn, tiết niệu, vú, dạ dày – Chấn thương: gãy cột sống, khung chậu, đùi, xương chày, chấn thương tủy sống – Bất động lâu: nhồi máu cơ tim cấp, suy tim ứ huyết, đột quỵ, giai đoạn sau mổ… |
– Mang thai – Điều trị thay thế estrogen hoặc ngừa thai bằng estrogen – Tăng đông – Viêm mạch – Tiền căn bị HKTMS |
– Phẫu thuật[8]: nguy cơ huyết khối tăng ở người bệnh có phẫu thuật chỉnh hình (nhất là phẫu thuật chỉnh hình chi dưới có nguy cơ đặc biệt cao), mạch máu lớn, phẫu thuật bắc cầu động mạch vành, phẫu thuật thần kinh và phẫu thuật bệnh ung thư. Người bệnh phẫu thuật có nguy cơ cao là những người tuổi trên 40, tiền căn bị huyết khối tĩnh mạch, có bệnh ác tính, thời gian phẫu thuật và gây mê kéo dài trên 30 phút, bất động lâu. Nếu không phòng ngừa, nguy cơ huyết khối tĩnh mạch và thuyên tắc phổi tăng cao.
– Ung thư[8]: người bệnh ung thư thường kèm tình trạng tăng đông do tăng tạo các chất có hoạt tính tiền đông. Huyết khối thuyên tắc tĩnh mạch xảy ra trong khoảng 5% người bệnh ung thư và biểu hiện lâm sàng thường nặng, như xuất huyết nặng và tử vong, nhất là ở người bệnh lớn tuổi cũng như người có bệnh ác tính ở giai đoạn nặng vào lúc chẩn đoán (ví dụ: ung thư tụy). Nguy cơ cao nhất trong những ngày đầu nhập viện và vào lúc khởi phát hóa trị liệu, cũng như ở giai đoạn bệnh tiến triển nặng.
– Chấn thương[8]: nguy cơ huyết khối tăng trong tất cả các trường hợp chấn thương nặng, nhất là tổn thương cột sống, gãy khung chậu hoặc gãy chi dưới… Cơ chế vẫn chưa rõ, có thể là do giảm lưu lượng máu tĩnh mạch ở chi dưới, giảm khả năng tiêu sợi huyết của cơ thể, bất động kéo dài, do tiếp xúc với các yếu tố được tiết ra từ mô tổn thương và giảm chất kháng đông nội sinh như antithrombin. Tần suất mới mắc của HKTMS trong vòng 3 tháng bị liệt do tổn thương tủy sống là 38% và tần suất thuyên tắc phổi là 5%, với nguy cơ cao nhất trong vòng 2 tuần đầu tiên.
– Bất động kéo dài[8]: là yếu tố nguy cơ của huyết khối tĩnh mạch do gây ứ trệ tĩnh mạch và phần lớn là gây huyết khối ở đoạn xa.
– Thai kỳ[8]: làm tăng nguy cơ huyết khối, một phần là do cản trở hồi lưu tĩnh mạch cũng như là tình trạng tăng đông liên quan với thai. Nguy cơ thuyên tắc tĩnh mạch ở phụ nữ có thai cao hơn phụ nữ không mang thai từ 5-50 lần.
– Điều trị thay thế estrogen hoặc ngừa thai bằng estrogen[8]: là nguyên nhân thường gặp nhất của huyết khối tĩnh mạch ở phụ nữ trẻ và phụ nữ lớn tuổi được dùng estrogen với mục đích điều trị chứng tiền mãn kinh. Nguy cơ cao nhất trong vòng 4 tháng đầu điều trị và không bị ảnh hưởng bởi thời gian sử dụng. Nguy cơ trở về bình thường trong vòng 3 tháng sau ngưng thuốc. Nguy cơ cũng tăng khi sử dụng thuốc ngừa thai dạng dán ngoài da.
– Tăng đông[8]: nguyên nhân thường nhất của tình trạng tăng đông di truyền là đột biến yếu tố V Leiden và đột biến gen prothrombin, chiếm 50-60% trường hợp. Khiếm khuyết protein S, protein C và antithrombin là những nguyên nhân còn lại.
– Tiền căn bị HKTMS[8]: nguy cơ bị tái phát huyết khối tùy thuộc vào nguyên nhân gây huyết khối lần đầu. Nguy cơ tái phát cao ở nhóm huyết khối vô căn hoặc yếu tố nguy cơ dai dẳng (như ung thư).
5. CHẨN ĐOÁN XÁC ĐỊNH [9]
Chẩn đoán xác định HKTMS có tầm quan trọng đặc biệt bởi vì nếu không được điều trị có thể gây tử vong, trong khi có sẵn nhiều phương pháp điều trị hiệu quả. Tiếp cận chẩn đoán HKTMS thay đổi tùy thuộc vào nguồn lực y tế và kinh nghiệm sẵn có. Mục đích của bất kỳ tiếp cận nào là nhằm giúp nhằm cân bằng lợi ích giữa HKTMS không được nhận biết và nguy cơ của dùng thuốc kháng đông không đúng. Hướng dẫn này đề cập chủ yếu HKTMSCD.
Cần lưu ý là chỉ khoảng ¼ bệnh nhân bị nghi ngờ HKTMSCD được xác định là có bệnh. HKTMSCD được chẩn đoán dựa trên bệnh sử, thăm khám thực thể, đánh giá các yếu tố nguy cơ [9](bảng 1) và phân tầng nguy cơ bị HKTMSCD (bảng 2 và 3). Bệnh nhân bị nghi ngờ có HKTMSCD giai đoạn cấp cần được đánh giá bằng các phương tiện chẩn đoán hình ảnh thích hợp (siêu âm tĩnh mạch hoặc MRI tĩnh mạch…) nhằm phát hiện nhanh HKTMSCD.Siêu âm đè ép tĩnh mạch là kỹ thuật không xâm lấn được ưa thích để đánh giá HKTMSCD. Chụp CT tương phản xâm lấn tối thiểu hoặc chụp cộng hưởng từ hệ tĩnh mạch nên được thực hiện để đánh giá những bệnh nhân bị nghi ngờ có HKTMSCD vùng bụng hoặc ngực[4,9]. Khi không thể xác định HKTMSCD bằng các phương tiện trên, cần chụp cản quang hệ tĩnh mạch.Chẩn đoán phân biệt có thể được thực hiện bằng cách định lượng D-dimer. Nên định lượng D-dimer ở bệnh nhân với nguy cơ thấp bị HKTMSCD giai đoạn cấp[2]. Bệnh nhân có D-dimer bất thường cần được đánh giá bằng kỹ thuật hình ảnh để khẳng định chẩn đoán. Cần lưu ý là D-dimer bình thường có thể loại trừ HKTMSCD giai đoạn cấp nhưng không thể loại trừ HKTMSCD giai đoạn mạn[9]. Khi đó, nên sử dụng các kỹ thuật hình ảnh thích hợp để loại trừhuyếtkhối.Trước khi điều trị, cần tìm nguyên nhân của HKTMSCD[4].
Trên lâm sàng, HKTMS thường được chia thành HKTMS chi trên hay HKTMSCD và tĩnh mạch chậu hoặc HKTMS đoạn xa (vd: huyết khối ở vùng cẳng chân) hay HKTMS đoạn gần (huyết khối ở vùng khoeo, đùi và chậu).HKTMSCD đoạn gần có tầm quan trọng đặc biệt trên lâm sàng do thường gây thuyên tắc phổi hơn, liên quan nhiều hơn đến các bệnh lý nặng, mạn tính (ung thư đang diễn tiến, suy tim ứ huyết, suy hô hấp…).Trong khi đó, HKTMSCD đoạn xa thường liên quan với các yếu tố nguy cơ thoáng qua (phẫu thuật gần đây, bất động)…
Bước đầu tiên trong chẩn đoán HKTMSCD là đánh giá nguy cơ thuyên tắc phổi.Ở giai đoạn cấp, bệnh nhân cần được đánh giá vị trí của huyết khối, đặc điểm các vị trí có thể gây thuyên tắc của huyết khối và độ nặng của suy tĩnh mạch nhằm chọn lựa chiến lược điều trị thích hợp.
5.1 Triệu chứng lâm sàng
Triệu chứng cơ năng và thực thể của HKTMSCD có độ nhạy và độ đặc hiệu thấp.Hỏi bệnh nhân về các yếu tố nguy cơ của HKTMSCD (bảng 1) giúp ích cho chẩn đoán. Ở phụ nữ, cần hỏi về việc sử dụng thuốc ngừa thai đường uống hoặc điều trị hormon thay thế cũng như tiền căn sản khoa. Tiền căn sảy thai liên tiếp trong 3 tháng thứ 2 hoặc 3 tháng cuối thai kỳ (tam cá nguyệt thứ 2 hoặc thứ 3) gợi ý chứng tăng tạo huyết khối di truyền hoặc kháng thể kháng phospholipid. Một số thuốc cũng có thể gây hội chứng kháng thể kháng phospholipid như hydralazine, procainamide và phenothiazine.
Khả năng chẩn đoán trên lâm sàng chắc chắn hơn nếu triệu chứng xuất hiện ở 1 bên chân. Thường khó ở giai đoạn đầu do triệu chứng kín đáo, cần lưu ý tìm, phát hiện triệu chứng ở các đối tượng có yếu tố nguy cơ. Nên nghi ngờ HKTMSCD giai đoạn cấp khi có sưng, đau hoặc thay đổi màu sắc của chi bị bệnh. Không có mối liên hệ giữa vị trí có biểu hiện triệu chứng và vị trí của huyết khối. Đau cẳng chân có thể gặp ở HKTMSCD đoạn gần hoặc đoạn xa.HKTMSCD đoạn xa thường không có triệu chứng và cần nghĩ đến khi bệnh nhân có khó thở và hoặc đau ngực.
Khám thực thể cần phải so sánh 2 chân. Những vị trí thường gặp HKTMSCD là tĩnh mạch đùi nông, khoeo, chày sau và mác.Các bất thường xảy ra ở một bên chân trong trường hợp điển hình là:
– Đau khi sờ vào bắp chân, có thể tìm thấy thừng tĩnh mạch (tư thế gập chân một nửa)
– Dấu hiệu Homans: đau khi gấp mặt mu của bàn chân vào cẳng chân (khớp gối duỗi)
– Tăng cảm giác nóng tại chỗ
– Tăng thể tích bắp chân (đo chu vi bắp chân và đùi mỗi ngày)> 3cm
– Phù mắt cá chân
– Giảm sự đu đưa thụ động cẳng chân
– Giãn tĩnh mạch nông
Triệu chứng lâm sàng của bệnh HKTMSCD đôi khi không điển hình, thường phải kết hợp triệu chứng lâm sàng, các yếu tố nguy cơ và phân tầng nguy cơ bị HKTMSCDdựa trên các thang điểm chẩn đoán nguy cơ mắc bệnh mà thang điểm Well thường được dùng hiện nay.
5.2 Đánh giá khả năng bị HKTMSCD trên lâm sàng
Cùng với việc đánh giá các yếu tố nguy cơ của HKTMS và biểu hiện của các triệu chứng trên lâm sàng, các thang điểm giúp phân tầng nguy cơ HKTMSnhư Hamilton score, Amuse score, Geneva score… hỗ trợ rất nhiều cho người thầy thuốc trong chẩn đoán HKTMS. Hiện tại, hai thang điểm thường được sử dụng nhất là Hamilton score (bảng 2) và Modified Wells Score (bảng 3). Thang điểm Hamilton score gồm 7 thành phần trong khi Modified Wells Score gồm 10 thành phần. Trong 2 thang điểm này, Modified Wells Score được dùng trong nhiều thử nghiệm lâm sàng của HKTMS nên được khuyến cáo dùng rộng rãi nhất. Theo thang điểm Well, những bệnh nhân từ 3 điểm trở lên thì xác suất mắc bệnh cao (khả năng bị HKTMSCD 80%), từ 1-2 điểm xác suất mắc bệnh trung bình (khả năng bị HKTMSCD 30%), từ 0 điểm trở xuống thì ít có khả năng bị bệnh (khả năng bị HKTMSCD 5%).
Bảng 2: Phân tầng nguy cơ huyết khối tĩnh mạch sâu dựa vào thang điểm Hamilton
(American Roentgen Ray Society 2006)
|
Tiêu chuẩn lâm sàng |
Điểm |
|
Bất động chi dưới |
2 |
|
Bệnh lý ác tính đang diễn tiến (trong vòng 6 tháng) |
2 |
|
Nghi ngờ cao bị HKTMS bởi các thầy thuốc ở phòng cấp cứu và không có chẩn đoán nào khác thay thế |
2 |
|
Nằm liệt giường > 3 ngày hoặc phẫu thuật trong vòng 4 tuần gần đây |
1 |
|
Giới nam |
1 |
|
Chu vi bắp chân > 3cm so với bên không bệnh (được đo ở vị trí 10 cm dưới mào xương chày) |
1 |
|
Hồng ban |
1 |
|
£2 điểm: ít nguy cơ bị HKTMS; ≥ 3 điểm: nhiều nguy cơ bị HKTMS |
|
Bảng 3: Phân tầng nguy cơ huyết khối tĩnh mạch sâu dựa vào thang điểm Well[2]
|
Tiêu chuẩn lâm sàng |
Điểm |
|
Bệnh lý ác tính đang diễn tiến (trong vòng 6 tháng) |
1 |
|
Liệt hay mới bó bột |
1 |
|
Nằm liệt giường > 3 ngày; phẫu thuật lớn ≤4 tuần |
1 |
|
Đau dọc tĩnh mạch sâu |
1 |
|
Sưng toàn bộ chân |
1 |
|
Sưngbắp chân 1 bên > 3 cm |
1 |
|
Có tuần hoàn bàng hệ của các tĩnh mạch nông (không phải là chứng giãn tĩnh mạch) |
1 |
|
Phù lõm |
1 |
|
Đã từng được chẩn đoán huyết khối tĩnh mạch sâu |
1 |
|
Có chẩn đoán khác thay thế, ít nguy cơ bị HKTMSCD |
-2 |
|
Nguy cơ thấp: ≤ 0 điểm; Nguy cơ trung bình: 1-2 điểm; Nguy cơ cao: ≥ 3 điểm; Thuyên tắc phổi: > 4 điểm |
|
5.3 Cận lâm sàng
5.3.1 Các xét nghiệm thường quy[2,4]:
Xét nghiệm cận lâm sàng ban đầu cần làm ở bệnh nhân HKTMSCD là tổng phân tích tế bào máu, đếm số lượng tiểu cầu, xét nghiệm về đông máu cơ bản (INR, aPTT), chức năng thận, chức năng gan và tổng phân tích nước tiểu.
5.3.2 Các xét nghiệm giúp chẩn đoán[2,4]:
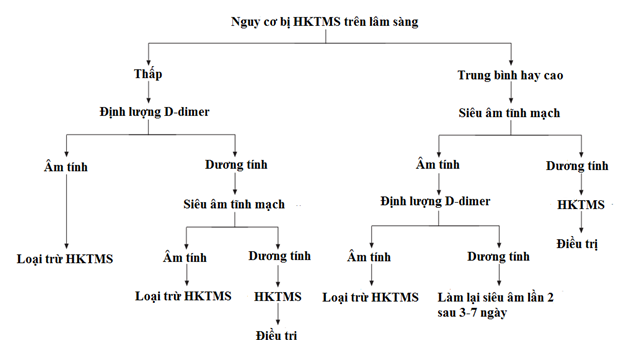
Khi nghi ngờ bệnh nhân bị HKTMSCD, cần làm thêm một số xét nghiệm nhằm giúp chẩn đoán xác định hoặc loại trừ bệnh, được đề cập chi tiết bên dưới (hình 2).
Siêu âm tĩnh mạch[2,4]: siêu âm tĩnh mạch tương đối dễ sử dụng, tránh được các nguy cơ do nhiễm xạ hoặc chất cản quang, có độ nhạy và đặc hiệu cao khi được thực hiện bởi người làm siêu âm có kinh nghiệm. Siêu âm đè ép tĩnh mạch có độ nhạy từ 89 – 96% và độ đặc hiệu từ 94 – 99% ở bệnh nhân nghi bị HKTMSCD chi dưới đoạn gần. Tùy theo khả năng bị HKTMSCD trên lâm sàng là thấp, trung bình hay cao, D-dimer hay siêu âm tĩnh mạch được chọn là xét nghiệm khởi đầu.Ở bệnh nhân với nguy cơ trung bình hay cao bị HKTMSCD, siêu âm tĩnh mạch nên là xét nghiệm đầu tay. Kết quả dương tính giúp chẩn đoán xác định bệnh.Ở bệnh nhân có kết quả siêu âm tĩnh mạch âm tính, cần định lượng D-dimer.Siêu âm tĩnh mạch và D-dimer cùng âm tính giúp loại trừ bệnh.Ở bệnh nhân với nguy cơ trung bình hoặc cao bị HKTMSCD, siêu âm lần đầu âm tính chưa đủ để loại trừ HKTMSCD, cần làm thêm D-dimer và làm lại siêu âm đè ép tĩnh mạch lần 2 trong vòng 1 tuần nếu D-dimer tăng. Hạn chế của siêu âm đè ép tĩnh mạch là độ nhạy và độ đặc hiệu thấp khi bị HKTMSCD ở bắp chân hoặc chi trên, khả năng phân biệt giữa cục máu đông cũ và mới có độ tin cậy thấp, không phát hiện được HKTMSCD vùng chậu đơn độc và có thể cho kết quả dương tính giả khi bị u hoặc apxe vùng chậu. Độ nhạy của siêu âm doppler mạch máu ở bệnh nhân bị HKTMS vùng cẳng chân giảm còn dưới 50%. Các đặc điểm của cục máu đông giúp phân biệt HKTMSCD cấp và mạn tính được đề cập ở bảng 4.
D-dimer[2,4]: là sản phẩm thoái giáng của fibrin và là 1 loại protein nhỏ, được phát hiện trong máu sau quá trình tiêu sợi huyết của cục máu đông. D-dimer tăng trong trường hợp huyết khối cấp tính. Độ tin cậy của định lượng D-dimer tùy thuộc phương pháp sử dụng. Nên sử dụng các kỹ thuật định lượng D-dimer có độ nhạy cao như ELISA (độ nhạy khoảng 95%). Độ đặc hiệu của các xét nghiệm định lượng D-dimer không cao (55%). Giá trị tiên đoán âm của xét nghiệm D-dimer có độ nhạy cao là 94%. Định lượng D-dimer chỉ có giá trị loại trừ HKTMSCD khi kết quả âm tính. Kết quả dương tính không giúp cho chẩn đoán do D-dimer tăng trong nhiều tình huống khác như bệnh lý ác tính, các bệnh lý viêm, suy thận, suy gan, mất máu đang diễn tiến, chấn thương, thai kỳ và bệnh tim (rung nhĩ)… D-dimer âm tính ở bệnh nhân có nguy cơ HKTMSCD thấp giúp loại trừ HKTMSCD, không cần làm thêm xét nghiệm nào khác, kể cả khi bệnh nhân đã có tiền căn bị HKTMSCD. Ở bệnh nhân với nguy cơ bị HKTMSCD trung bình hoặc cao, không nên xem định lượng D-dimer như là xét nghiệm đầu tay do kết quả âm tính cũng không thể loại trừ chẩn đoán HKTMSCD. Giá trị quy ước mà dưới đó D-dimer được xem âm tính là 500mg/L. D-dimer được xem là dương tính khi trên 500mg/L. Bất kỳ kết quả D-dimer dương tính nào, kể cả ở bệnh nhân có nguy cơ thấp cũng cần làm thêm các kỹ thuật khác giúp cho chẩn đoán, thường là siêu âm đè ép tĩnh mạch.
Ngoài ra, do nồng độ D-dimer tăng lên khi tuổi cao, dẫn đến một tỷ lệ lớn bệnh nhân lớn tuổi có D-dimer cao hơn điểm cắt quy ước là 500mg/L, làm giảm độ đặc hiệu của D-dimer ở bệnh nhân lớn tuổi. Độ đặc hiệu của D-dimer vào khoảng 50 đến 65% ở bệnh nhân dưới 50 tuổi và chỉ còn 11-18% ở người từ 80 tuổi trở lên. Các nghiên cứu gần đây cho thấy sử dụng giá trị ngưỡng hiệu chỉnh theo tuổi (tuổi X 10 mg/L) ở người trên 50 tuổi làm tăng độ đặc hiệu mà độ nhạy vẫn trên 97%. Ví dụ, nồng độ D-dimer được xem là bình thường ở người 78 tuổi là dưới 780 mg/L. Tuy nhiên, do các nghiên cứu sử dụng D-dimer hiệu chỉnh theo tuổi đa phần là những nghiên cứu hồi cứu nên cần có thêm nhiều nghiên cứu tiền cứu để có thể ứng dụng D-dimer hiệu chỉnh trong thực hành lâm sàng.
Bảng 4: Phân biệt HKTMSCD cấp và mạn dựa vào siêu âm tĩnh mạch[4]
|
|
Tiêu chuẩn |
Giai đoạn cấp |
Giai đoạn mãn |
|
Tĩnh mạch |
Đè xẹp Giãn |
Đè không xẹp (tắc hoàn toàn) Giãn to |
Đè xẹp 1 phần Co lại |
|
Cục máu đông |
Độ di động Mật độ Bề mặt Độ phản âm Tính đồng nhất |
Tự do Mềm Trơn láng Thấp/trung bình Đồng nhất |
Cố định Cứng Không đều Cao/trung bình Không đồng nhất |
|
Lưu lượng máu |
Khiếm khuyết Tái lưu thông (trong huyết khối) và bàng hệ |
Toàn bộ Không có |
Một phần Có
|
Chụp tĩnh mạch cản quang[2,4]:từ lâu, chụp tĩnh mạch cản quang được xem là tiêu chuẩn vàng trong chẩn đoán HKTMSCD nhưng hiện nay, kỹ thuật này đã dần dần được thay thế bởi siêu âm đè ép tĩnh mạch vì siêu âm đè ép tĩnh mạch là kỹ thuật không xâm lấn, tiện dùng, có độ chính xác tương đương. Chụp tĩnh mạch cản quang cũng không được khuyến cáo để đánh giá ban đầu HKTMSCD vì là kỹ thuật xâm lấn, khó thực hiện và nhiều tai biến (tụ máu, đau, tổn thương mạch máu, dị ứng thuốc cản quang). Chụp tĩnh mạch cản quang được chỉ định khi nguy cơ mắc bệnh cao trên lâm sàng nhưng các xét nghiệm không xâm lấn cho kết quả trái ngược nhau hoặc không kết luận được hoặc không thể thực hiện được.
Chụp cộng hưởng từ hệ tĩnh mạch[2,4]: có độ nhạy và độ đặc hiệu tương tự như siêu âm đè ép tĩnh mạch nhưng chi phí cao hơn nhiều và vẫn chưa được nghiên cứu rộng rãi.
5.4 Lưu đồ chẩn đoán xác định HKTMSCD[2,4](hình 2)
Hiện tại, nhiều khuyến cáo về chẩn đoán HKTMSCD đã được công bố. Tùy theo điều kiện thực tế của từng nơi mà xét nghiệm định lượng D-dimer hay siêu âm tĩnh mạch được ưa thíchhơn. Hình 2 mô tả lưu đồ chẩn đoán HKTMSCD.
Hình 2: Lưu đồ chẩn đoán xác định HKTMSCD[2,4,10]
Khuyến cáo:
1. Có thể sử dụng các thang điểm phân tầng nguy cơ bị HKTMS đã được công nhận để ước tính nguy cơ bị HKTMS trên lâm sàng (mức bằng chứng C)
2. Bệnh nhân có nguy cơ thấp bị HKTMSCD, định lượng D-dimer âm tính (với kỹ thuật có độ nhạy cao) đủ để loại trừ HKTMS (mức bằng chứng C)
3. Siêu âm đè ép tĩnh mạch nên là kỹ thuật khởi đầu ở bệnh nhân có nguy cơ bị HKTMSCD là trung bình – cao (mức bằng chứng C)
4. Bệnh nhân có nguy cơ bị HKTMSCD là trung bình – cao, siêu âm tĩnh mạch lần đầu âm tính chưa đủ để loại trừ chẩn đoán HKTMSCD. Cần làm thêm định lượng D-dimer và lặp lại siêu âm lần 2 trong vòng 1 tuần nếu D-dimer tăng (mức bằng chứng C)
5.5 Chẩn đoán phân biệt [10]
Nhiều rối loạn khác nhau có biểu hiện giống HKTMSCD. Chẩn đoán phân biệt HKTMSCD với một số bệnh lý thường gặp được đề cập bên dưới[10](bảng 5).
Bảng 5:Các chẩn đoán phân biệt thường gặp của HKTMSCD[10]
|
Bệnh lý |
Đặc điểm giúp phân biệt |
Xét nghiệm cần làm |
|
Viêm mô tế bào |
Viêm mô tế bào thường biểu hiện bằng sưng, nóng và đỏ ở chân bị bệnh. Diện tích tổn thương ở chân thường nhỏ hơn trong HKTMSCD nhưng triệu chứng thường nặng hơn Vùng da bị tổn thương có giới hạn rõ hơn là trong HKTMSCD Có thể thấy đường vào của vi trùng Thường kèm sốt và tiền căn viêm mô tế bào trước đây Cũng có thể xảy ra đồng thời với HKTMSCD |
Bạch cầu thường tăng, > 10.000/mm3 Siêu âm mô mềm và siêu âm tĩnh mạch giúp chẩn đoán. Nếu có tụ dịch, khả năng bị apxe |
|
Viêm tĩnh mạch nông do huyết khối |
Có thể xảy ra tự phát hoặc biến chứng của tiêm truyền tĩnh mạch Tĩnh mạch bị viêm trở nên đỏ tấy, sưng nề và nổi lên như một sợi dây thừng ở đùi hoặc cẳng chân |
Siêu âm duplex được chỉ định khi tổn thương lan đến 1/3 giữa của đùi, phù chi quá nhiều hoặc chẩn đoán chưa rõ |
|
Vỡ nang Baker |
Là nang chứa dịch nằm ở cạnh trong hố khoeo, lành tính hoàn toàn Có thể thông vào khớp gối, có thể kết hợp với thoái hóa sừng sau sụn chêm trong có hay không có kèm theo rách sụn chêm Thường biểu hiện bằng đau đột ngột bắp chân |
Siêu âm thấy dịch trong mô mềm bắp chân |
|
Tụ máu trong cơ bắp chân |
Đau bắp chân đột ngột, có thể có dấu bầm máu ở trên da Nếu không do chấn thương, khả năng là do tụ máu bắp chân, rách cơ hoặc gân cơ bắp chân |
Siêu âm tĩnh tĩnh mạch không thấy huyết khối. Siêu âm mô mềm nghĩ khả năng máu tụ |
|
Khối u vùng chậu, đùi chèn ép tĩnh mạch |
Thường gặp phù nhưng không có triệu chứng đau |
Siêu âm tĩnh mạch, CT hoặc MRI bụng, chậu và đùi |
5.6 Xác định yếu tố nguy cơ[8,10,11]
Đối với bất kỳ bệnh lý nào, việc tìm và điều trị nguyên nhân là rất quan trọng. Tuy nhiên, cần lưu ý có khoảng 1/3 trường hợp HKTMSCD là vô căn. Nếu nguyên nhân rõ ràng (bất động, phẫu thuật, chấn thương…), không cần tìm nguyên nhân. Các trường hợp cần tìm nguyên nhân của HKTMSCD được đề cập bên dưới.
– Các xét nghiệm về tăng đông: hiện nay, chưa có đồng thuận về chỉ định làm xét nghiệm tăng đông ở bệnh nhân HKTMCD. Phần lớn tác giả khuyến cáo nên xem xét làm các xét nghiệm về tăng đông trong những trường hợp sau:
· Ở người bệnh bị HKTMSCD lần đầu dưới 50 tuổi mà không có yếu tố nguy cơ rõ ràng
· Ở người bệnh có tiền căn gia đình bị huyết khối thuyên tắc tĩnh mạch
· Ở người bệnh bị huyết khối thuyên tắc tĩnh mạch tái phát hoặc huyết khối tại những vị trí không thường gặp như tĩnh mạch cửa, tĩnh mạch gan, tĩnh mạch mạc treo hoặc tĩnh mạch não
· Ở người bệnh có tiền căn bị hoại tử da do warfarin, gợi ý khả năng thiếu protein C.
– Các xét nghiệm tầm soát ung thư: được chỉ định khi người bệnh có các triệu chứng cơ năng và thực thể gợi ý đến bất thường của một hệ cơ quan nào đó.
5.7 Một số thể lâm sàng HKTMS[11]
5.7.1 HKTMS cẳng chân
HKTMS cẳng chân hiếm khi gây thuyên tắc phổi trừ khi nó lan đến tĩnh mạch sâu đoạn gần (25% trường hợp nếu huyết khối tĩnh mạch cẳng chânkhông được điều trị). Các kỹ thuật không xâm lấn có độ nhạy kém trong việc phát hiện huyết khối tĩnh mạch cẳng chân đơn độc.
5.7.2 HKTMS vùng chậu-đùi
HKTMS vùng chậu-đùi đề cập đến tình trạng huyết khối làm tắc nghẽn một phần hoặc hoàn toàn tĩnh mạch chậu hoặc tĩnh mạch đùi chung, có kèm hoặc không kèm theo huyết khối của các tĩnh mạch chi dưới khác hoặc tĩnh mạch chủ dưới. Thông thường, HKTMSCD thường được phân loại dựa trên nguy cơ gây thuyên tắc phổi thành HKTMSCD đoạn gần hoặc đoạn xa. HKTMS vùng chậu đùi thuộc HKTMSCD đoạn gần nhưng được đề cập đến như một thể lâm sàng riêng do thường có kết cục lâm sàng xấu hơn bệnh nhân bị HKTMSCD đoạn gần nhưng huyết khối ít lan rộng hơn và cần được điều trị tích cực hơn.
5.7.3 HKTMS chi trên
Hai dạng thường gặp của HKTMS chi trên là huyết khối tự phát (hội chứng Paget-von Schrötter, chiếm 25%) và huyết khối thứ phát (75%).
Paget ở Anh và Schrötter ở Đức đã mô tả độc lập huyết khối tự phát hơn 100 năm trước đây. Ở thể bệnh này, tĩnh mạch vùng ngực bị chèn ép bất thường bởi các cấu trúc cơ xương trong khoang sườn đòn. Trong thể huyết khối thứ phát, tăng đông và hoặc đặt catheter tĩnh mạch trung tâm là những nguyên nhân quan trọng.
Siêu âm đè ép tĩnh mạch vừa nhạy vừa đặc hiệu trong việc phát hiện HKTMS chi trên và đây là kỹ thuật khởi đầu được ưa thích khi nghi ngờ bị HKTMS vùng nách, dưới đòn.Khi không có sự phù hợp giữa nguy cơ bị HKTMS trên lâm sàng và siêu âm đè ép tĩnh mạch, chụp tĩnh mạch cản quang hoặc cộng hưởng từ thì có ích.
5.7.4 HKTMS tái phát
Tiếp cận chẩn đoán HKTMS tái phát cũng tương tự như chẩn đoán HKTMS lần đầu. Tuy nhiên, chẩn đoán thường khó khăn hơn do thiếu những thang điểm đánh giá nguy cơ mắc bệnh trên lâm sàng và sự tồn lưu của huyết khối gây phức tạp cho việc diễn giải kết quả siêu âm đè ép hoặc chụp tĩnh mạch cản quang. Hai yếu tố quan trọng ảnh hưởng đến nguy cơ bị HKTMS tái phát là có hay không có hội chứng hậu huyết khối và có đang điều trị kháng đông không. Ở bệnh nhân đã được xác định hội chứng hậu huyết khối, khó phân biệt giữa đợt cấp trên nền mạn tính hay là HKTMS tái phát. Ở bệnh nhân đang điều trị kháng đông, nguy cơ bị HKTMS tái phát thì thấp khi INR ở trong giới hạn điều trị. Ngoại lệ là bệnh nhân có bệnh lý ác tính đang diễn tiến hoặc hội chứng kháng thể kháng phospholipid, hai trường hợp này có thể bị HKTMS tái phát dù INR vẫn ở ngưỡng điều trị.
5.7.5 HKTMS ở phụ nữ mang thai
Thai kỳ và hậu sản liên quan đến tăng tần suất các biến cố huyết khối thuyên tắc tĩnh mạch, khoảng 0,05-0,2%[12]. Huyết khối thuyên tắc tĩnh mạch có thể biểu hiện HKTMS đơn thuần hay bằng biến chứng thuyên tắc phổi. Thuyêntắc phổi là nguyên nhân tử vong cho mẹ hàng đầu ở Anh với tần suất 1,56 chết mỗi 100 000 thai phụ [12], chiếm khoảng 9% tử vong mẹ [13]. Nguy cơ biến cố huyết khối thuyên tắc cao nhất trong 3 tháng giữa thai kỳ và sau mổ bắt con, giảm dần nguy cơ như người không có thai sau 6 tuần hậu sản.
Các yếu tố nguy cơ góp phần làm tăng xác suất bị huyết khối thuyên tắc tĩnh mạch. 79% thai phụ tử vong do thuyên tắc phổi trước khi sinh ở Anh là có yếu tố nguy cơ. Vì vậy, nhận định các yếu tố nguy cơ giúp chọn lựa chiến lược dự phòng (bảng 6), sau đó phân tầng nguy cơ thuyên tắc (bảng 7)
Bảng 6. Nguy cơ huyết khối thuyên tắc hiệu chỉnh theo trường hoàng gia bác sỹ sản phụ khoa[12]
|
Những yếu tố nguy cơ đã có từ trước |
|
Tiền căn huyết khối thuyên tắc tái phát* Huyết khối thuyên tắc trước đây- không có yếu tố thúc đẩy hay liên quan đến oestrogen** Tiền căn gia đình có huyết khối thuyên tắc Chứng tăng đông đã biết Bệnh nội khoa như bệnh tim phổi, lupus hệ thống, những tình trạng viêm, hội chứng thận hư, bệnh hồng cầu hình liềm, dùng heroin tĩnh mạch Tuổi > 35 Béo phì, BMI > 30kg/m2 Số lần sinh ≥3 lần Hút thuốc lá Dãn tĩnh mạch lớn |
|
Những yếu tố nguy cơ sản khoa |
|
Tiền sản giật Mất nước/ nôn ói nhiều/ hội chứng tăng kích thích buồng trứng Phẫu thuật bắt con cấp cứu Phẫu thuật bắt con chọn lọc Giúp sanh bằng forceps Thời gian chuyển dạ lâu(>24 giờ) Xuất huyết chu sinh (> 1 lit hay truyền máu) |
|
Những yếu tố nguy cơ thoáng qua |
|
Đang nhiễm trùng toàn thân Bất động Phẫu thuật trong thai kỳ hay trong giai đoạn < 6 tuần hậu sản |
|
*Tiền căn huyết khối thuyên tắc tái phát (>1) hay **Huyết khối thuyên tắc trước đây- không có yếu tố thúc đẩy hay liên quan đến oestrogen được xếp vào nhóm nguy cơ cao |
Bảng 7. Phân tầng nguy cơ huyết khối thuyên tắc[12]
|
Nhóm nguy cơ |
|
|
Nguy cơ cao |
(i) Tiền căn huyết khối thuyên tắc tái phát (>1) hay (ii)Huyết khối thuyên tắc trước đây- không có yếu tố thúc đẩy hay liên quan đến oestrogen hay (iii)Tiền căn huyết khối thuyên tắc kèm chứng tăng đông của bản thân hay tiền căn gia đình có chứng tăng đông |
|
Nguy cơ trung bình |
(i) ≥ 3 yếu tố (trừ yếu tố nguy cơ cao) hay (ii) ≥ 2 yếu tố (trừ yếu tố nguy cơ cao) kèm bệnh nhân đang nằm viện |
|
Nguy cơ thấp |
< 3 yếu tố |
Biểu hiện lâm sàng
Sưng phù nhanh chi dưới cần nghi ngờ HKTMS, đặc biệt là chân trái (vì tĩnh mạch chậu phải và tử cung đè ép tĩnh mạch chậu trái làm ứ trệ tuần hoàn chân trái)
Huyết khối tĩnh mạch chậu có thể biểu hiện đau ở vùng mông, háng, hông, bụng
Trong thai kỳ, HKTMS thường xảy ra ở cẳng chân trái hoặc vùng chậu. Chẩn đoán HKTMS ở thai phụ tương đối khó vì sưng một bên chân trái có thể là do chèn ép tĩnh mạch chậu trái vì thai to. Sưng chân cũng có thể do huyết khối tĩnh mạch chậu chung nhưng lại khó có thể phát hiện được bằng kỹ thuật không xâm lấn như siêu âm đè ép. Thêm vào đó, chụp cản quang tĩnh mạch vùng chậu cũng là một vấn đề khó ở thai phụ vì nguy cơ gây nhiễm xạ cho thai nhi. Vì vậy, cần phối hợp kỹ thuật khác như cộng hưởng từ, đặc biệt khi nghi ngờ huyết khối tĩnh mạch vùng chậu đơn độc (biểu hiện bằng phù toàn bộ cẳng chân).
5.7.6 HKTM mạc treo tràng
Tắc tĩnh mạch mạc treo tràng có thể là nguyên nhân giảm tưới máu ruột đột ngột và gây ra thiếu máu cấp tính mạc treo tràng. Huyết khối tĩnh mạch mạc treo tràng gây ra xấp xỉ 5%-15% nguyên nhân thiếu máu cấp mạc treo tràng[14].
HKTM mạc treo tràng có thể phân loại thành tiên phát và thứ phát. Tiên phát khi không có các nguyên nhân đã biết.
Nguyên nhân của HKTM mạc treo tràng thứ phát[14]
– Chấn thương
– Phẫu thuật
– Ung thư
– Xơ gan
– Tăng áp tĩnh mạch cửa
– Bệnh viêm ruột
– Dùng thuốc ngừa thai uống
– Lách to
– Viêm tụy
– Mất nước
– Nhiễm trùng
– Bệnh túi thừa
– Tình trạng tăng đông
Từ bệnh căn có thể tiên đoán vị trí tắc của huyết khối. Huyết khối do nguyên nhân viêm hay phẫu thuật trong ổ bụng thường bắt đầu từ vị trí những mạch máu lớn bị đè ép và lan xa đến những mạch máu vòng cung. Ngược lại, huyết khối do tình trạng tăng đông thường bắt đầu ở những mạch máu nhỏ và cuối cùng lanđến những mạch máu lớn. Tắc nghẽn những tĩnh mạch thẳng và những mạch máu trong thành ruột gây rối loạn dẫn lưu tĩnh mạch, cuối cùng dẫn đến nhồi máu xuất huyết đoạn ruột liên quan[14]. Do đó, diễn tiến tự nhiên của HKTM mạc treo tràng cũng thay đổi theo bệnh căn, trong hầu hết trường hợp không gây hoại tử ruột
Triệu chứng rất đa dạng có thể từ không triệu chứng đến trụy tuần hoàn. Đa số bệnh nhân có đau bụng, ban đầu là mơ hồ và nặng dần theo thời gian. Huyết khối mãn có dự hậu tốt hơn do có sự thành lập tuần hoàn bàng hệ giúp làm tăng dẫn lưu tĩnh mạch ruột[14]. Xấp xỉ 25% HKTM mạc treo tràng có dẫn đến thiếu máu cấp mạc treo tràng. Đaubụng là triệu chứng thường gặp nhất chiếm 80% trường hợp. Khoảng 20-30% trường hợp có buồn nôn, nôn, xuất huyết tiêu hóa, nếu nhồi máu ruột xuyên thành có thể có dấu hiệu viêm phúc mạc[15].
HKTM mạc treo tràng có thể phân thành 3 cấp độ: cấp, bán cấp và mạn tính.
– HKTM mạc treo tràng cấp tính xảy ra đột ngột với những cơn đau bụng dữ dội, nôn ói, ăn uống không tiêu, đại tiện máu, bụng chướng căng, biểu hiện của viêm phúc mạc, nhồi máu ruột non, sốt cao liên tục. Nặng hơn có thể có tình trạng nhiễm khuẩn nhiễm độc, tình trạng sốc nặng và khi tiến triển lên với suy nhiều cơ quan như tim, phổi, thận, gan, rối loạn đông máu…, bệnh nhân sẽ tử vong.
– HKTM mạc treo tràng bán cấp diễn biến trong vòng một tuần với triệu chứng đau bụng là chủ yếu. Ở thể này không có nhồi máu ruột và viêm phúc mạc cũng như các triệu chứng biểu hiện nhẹ hơn thể cấp tính.
– Thể mạn tính có thời gian tồn tại dài hơn bằng những cơn đau bụng không điển hình và hay kèm huyết khối tĩnh mạch lách hoặc tĩnh mạch cửa.
Cận lâm sàng
Siêu âm doppler mạch máu bị hạn chế do trong HKTM mạc treo tràng thường kém tăng lượng khí, dịch trong lòng ruột và mức độ đau bụng của bệnh nhân[15].
CT scan bụng có cản quang cần làm khi nghi ngờ HKTM mạc treo tràng. Khi kết quả CT scan bụng không xác định rõ hay nghi ngờ thiếu máu động mạch ruột, cần chụp mạch máu cản quang[15].
5.7.7 HKTMS ở bệnh nhân ung thư
Ung thư tiến triển và các phương pháp hóa trị, xạ trị cũng như các rối loạn yếu tố tăng trưởng và các tác nhân sinh hóa khác làm tăng nguy cơ HKTMS. Bệnh nhân trong giai đoạn ung thư tiến triển thường bị giới hạn hoạt động càng làm tăng nguy cơ HKTMS. Cần tầm soát khi bệnh nhân có dấu hiệu nghi ngờ HKTMS[1].
6. DIỄN TIẾN VÀ TIÊN LƯỢNG[4]
Điều trị sớm và đầy đủ giúp cải thiện tiên lượng của HKTMSCD.Nếu không được điều trị, ½ bệnh nhân sẽ tái phát HKTMSCD có triệu chứng trong vòng 3 tháng. Điều trị không đầy đủ, nguy cơ bị tử vong do thuyên tắc phổi là 3%. Sau ngưng điều trị kháng đông, tỷ lệ tái phát là 5-15% mỗi năm.
Tiên lượng ngắn hạn của HKTMSCD phụ thuộc vào độ nặng của chứng dẫn lưu tĩnh mạch bất thường, có biến chứng thuyên tắc phổi cấp và thuyên tắc động mạch hay không.Dẫn lưu tĩnh mạch bất thường cấp tính thường giảm sau vài tháng. Thuyên tắc phổi cấp là tình trạng nặng nhất, cần phòng ngừa tiên phát và thứ phát.Ở bệnh nhân bị biến chứng thuyên tắc động mạch, cần phải đánh giá thêm để tìm lỗ bầu dục thông thương.
Tiên lượng dài hạn tùy thuộc vào độ nặng của hội chứng hậu huyết khối, có bị HKTMSCD tái phát không, có biến chứng thuyên tắc phổi mãn tính không và có biến chứng thuyên tắc động mạch không. Hội chứng hậu huyết khối xuất hiện ở 40% người bệnh HKTMSCD đoạn gần. Khi bị tái phát HKTMSCD, các triệu chứng cấp sẽ xuất hiện trở lại, nguy cơ thuyên tắc phổi và hội chứng hậu huyết khối tăng lên.
7. TIÊU CHUẨN NHẬP VIỆN
Không phải tất cả các trường hợp HKTMSCD đều cần nhập viện. Chỉ định nhập viện cho HKTMSCD được trình bày ở bảng 6. Khi điều trị ngoại trú, phải giải thích, giáo dục kỹ cho người bệnh về cách dùng, cách theo dõi khi dùng thuốc kháng đông và kháng vitamin K. Thử INR sau 48 giờ, sau đó lặp lại cho đến khi đạt được INR từ 2 đến 3.
Bảng 6: Tiêu chuẩn nhập viện của HKTMSCD[2,10]

TÀI LIỆU THAM KHẢO
1. Weitz IJ, Eikelbom WJ, Venous Thrombosis, in Vascular Medicine – A Companion to Braunwalds Heart Disease. 2013, Saunders. p. 619-625.
2. Landaw SA, Bauer KA, Leung LK, and et al (2014),”Approach to the diagnosis and therapy of lower extremity deep vein thrombosis”, Uptodate.
3. Patel K, Brenner BE, Basson MD (2014),”Epidermiology. Deep Venous Thrombosis”, Emedicine.
4. Group JCS Joint Working (2011),”Guidelines for the Diagnosis, Treatment and Prevention of Pulmonary Thromboembolism and Deep Vein Thrombosis”, JCS (75), pp. 1258-1281.
5. Đặng Vạn Phước ( 2010),”Huyết khối tĩnh mạch sâu: chẩn đoán bằng siêu âm Duplex trên bệnh nhân nội khoa cấp nhập viện”, Tạp chí Tim Mạch học ( 56), pp. 24-36.
6. Patel K, Brenner BE, Basson MD (2014),”Pathophysiology. Deep Venous Thrombosis”, Emedicine.
7. Bates SM, Jaeschke R, Stevens SM, and et al (2012),”Evidence-Based Clinical Practice Guidelines American College of Chest Physicians and Prevention of Thrombosis, 9th ed: Diagnosis of DVT : Antithrombotic Therapy”, Chest (141), pp. e351S-e418S.
8. Bauer KA, Leung LK, Finlay G, and et al (2014),”Overview of the causes of venous thrombosis”, Uptodate.
9. Wilbur J, Shian B (2012),”Diagnosis of Deep Venous Thrombosis and Pulmonary Embolism”, Am Fam Physician (86), pp. 913-919.
10. Douketis JD (2014),”Deep venous thrombosis”, The Merck manual online.
11. Patel K, Brenner BE, Basson MD (2014),”Deep Venous Thrombosis”, Emedicine .
12. Regitz-Zagrosek V, Lundqvist BC, Borghi C (2011),”ESC Guidelines on the management of cardiovascular diseases during pregnancy”, European Heart Journal (32), pp. 3147–3197.
13. Schwartz RD, Malhotra A, Weinberger ES Deep vein thrombosis in pregnancy: Epidemiology, pathogenesis, and diagnosis”, Uptodate.
14. Danczyk CR, Landry JG, Moneta LG, Epidemiology and pathophysiology of mesenteric vascular disease, in Vascular medicine: A companion to braunwald’s heart disease. p. 323-327.
15. Danczyk CR, LG Moneta, Clinical Evaluation and Treatment of Mesenteric Vascular Disease, in Vascular medicine: A companion to braunwald’s heart disease. 2013. p. 328-339.







