Allan Davies1,2, Kim Fox1,2, Alfredo R. Galassi3, Shmuel Banai4,5,
Seppo Yla¨ -Herttuala6, and Thomas F. Lu¨ scher1,2,7*
1National Heart and Lung Institute, Imperial College, Guy Scadding Building, Dovehouse Street, London SW3 6LY, UK; 2Royal Brompton & Harefield Hospitals, London, UK; 3University of Palermo, Palermo, Italy; 4Slezak Super Centre for Cardiac Research, Tel Aviv University, Tel Aviv, Israel; 5Tel Aviv Medical Centre, Tel Aviv, Israel; 6Faculty of Health Sciences, University of Eastern Finland; and 7University of Zurich, Center for Molecular Cardiology, University of Zurich, Switzerland.
Biên dịch: BS. CKI. NGUYỄN VIỆT PHƯƠNG THÙY
Hiệu đính: TS. BS. NGÔ MINH HÙNG
Khoa Tim mạch can thiệp – Bệnh viện Chợ Rẫy
Phục hồi chức năng tim
Phục hồi chức năng tim (PHCNT) là liệu pháp được khuyến nghị cho bệnh nhân sau nhồi máu cơ tim cấp, bị suy tim và đau thắt ngực ổn định. Lợi ích của PHCNT trên các bệnh nhân nhồi máu cơ tim và suy tim, mặc dù cũng có một số nghiên cứu nhỏ hơn đã chứng minh lợi ích ở bệnh nhân đau thắt ngực kháng trị. Lợi ích này không chỉ về cải thiện khả năng thể chất mà còn cải thiện điểm số trên Bảng câu hỏi mối quan tâm về sức khỏe và thang điểm York Angina Belief. Một phân tích tổng hợp lại kết luận rằng PHCNT có thể cải thiện khả năng gắng sức ngắn hạn ở những bệnh nhân có cơn đau thắt ngực ổn định, tuy nhiên, không đủ bằng chứng để đưa ra kết luận về các kết quả khác bao gồm chất lượng cuộc sống liên quan đến sức khỏe.
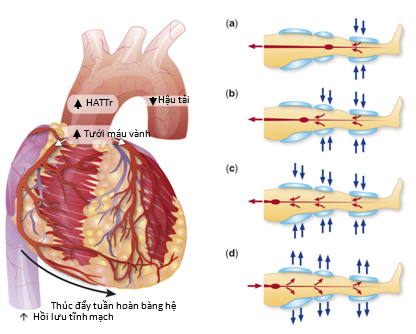
Hình 5: Các túi khí được bơm lên ở phần trên đùi, phần dưới đùi và bắp chân. Các túi khí được bơm lên theo một mô típ thứ tự trong thì tâm trương từ xa về gần làm tăng áp lực cuối tâm trương và lưu lượng và tăng hồi lưu tĩnh mạch. Các túi này xẹp xuống vào đầu thời tâm thu.
PHCNT cũng tạo cơ hội tư vấn cho bệnh nhân, đặc biệt liên quan đến việc nhận biết về tình trạng đau thắt ngực thường xuyên của họ. Bệnh nhân nên được khuyến khích thông báo cho bác sĩ của họ nếu có bất kỳ sự thay đổi nào về các triệu chứng thông thường (bao gồm mức độ, thời gian và tần suất của các cơn đau thắt ngực).
Điều trị đối xung động ngoại biên tăng cường
Điều trị đối xung động ngoại biên tăng cường (EECP) sử dụng một số máy đo huyết áp ở cả hai chân bóp không liên tục đến 300 mmHg trong thời kỳ đầu thì tâm trương, đầu tiên là ở cẳng chân, sau đó là đùi và mông (Hình 5). Tại phía động mạch EECP hoạt động theo cách tương tự như một máy bơm bóng trong động mạch chủ và dẫn đến tăng huyết áp tâm trương, cải thiện tưới máu mạch vành do phụt ngược dòng động mạch chủ cuối tâm trương, và giảm huyết áp cuối tâm trương thất trái.Về phía tĩnh mạch, EECP tăng cường áp lực đổ đầy thất do tăng trở áp lực tĩnh mạch. Thông thường, toàn bộ một liệu trình bao gồm 35 buổi, mỗi buổi 1 giờ.
Điều trị phản xung động ngoại biên tăng cường đã được chứng minh là giảm chứng đau thắt ngực kháng trị trong một số thử nghiệm (Mức bằng chứng IIb B) và được sự chấp thuận của Cơ quan Quản lý Thuốc và Dược phẩm Liên bang (FDA) cho việc này chỉ định từ năm 1996. Trong thử nghiệm MUST-EECP gồm 139 bệnh nhân bị đau thắt ngực và nghiệm pháp gắng sức dương tính, tiếp nhận 35 giờ EECP trong 4–7 tuần hoặc sử dụng giả dược chống co thắt (nhóm giả), EECP an toàn và dung nạp tốt, giảm đau thắt ngực và kéo dài thời gian gắng sức ở những bệnh nhân bị đau ngực kháng trị này. Điều quan trọng là tác dụng của EECP dường như được duy trì ở phần lớn bệnh nhân đến 2 năm. Một giải thích có thể là EECP cải thiện chức năng nội mô ngoại vi lên đến 1 tháng theo dõi ở những bệnh nhân có phản ứng lâm sàng tích cực. Điều này cho thấy rằng chức năng nội mô được cải thiện góp phần vào lợi ích lâm sàng của EECP ở bệnh nhân đau thắt ngực kháng trị.
Đóng xoang vành
Trong những năm 1950 và 1960, bác sĩ phẫu thuật tim Claude Beck đã phẫu thuật thu hẹp xoang vành ở những bệnh nhân đau thắt ngực nặng, để tăng áp lực xoang vành và để đạt được sự phân phối lại lưu lượng máu cơ tim vào các vùng thiếu máu cục bộ. Thủ thuật này rõ ràng có liên quan đến giảm đau thắt ngực đáng kể, cải thiện chức năng, và thậm chí giảm tỷ lệ tử vong trong 5 năm. Kể từ khi Rene ́ Favaloro áp dụng phương pháp phẫu thuật bắc cầu mạch vành vào năm 1968, thủ thuật thu hẹp xoang vành đã bị loại bỏ. Với số lượng ngày càng tăng của bệnh nhân bị đau thắt ngực mạn tính không điều trị được bằng các liệu pháp thuốc và can thiệp, khái niệm về thu hẹp xoang vành và nâng cao áp lực xoang vành đã quay trở lại.
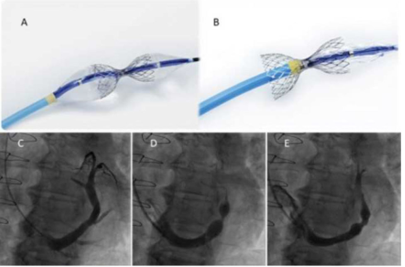
Hình 6: Thiết bị giảm xoang vành. (A) Thiết bị giảm xoang vành gắn trên quả bóng được bơm phồng lên. Đường kính của đầu gần và đầu xa của thiết bị giảm xoang vành được xác định bởi áp lực bơm của quả bóng. Tâm của thiết bị giảm xoang vành luôn là 3 mm. (B) Thiết bị giảm xoang vành đã được mở rộng sau khi bóng bơm lên. (C) Chụp xoang vành bằng ống thông chẩn đoán đa mục đích ở góc LAO 300. (D) Tiêm thuốc cản quang qua ống thông can thiệp trong khi thiết bị giảm xoang vành đang bơm lên. Việc tạo kích thước của thiết bị giảm xoang vành hơi to hơn kích cở xoang vành là rất quan trọng. (E) Chụp xoang vành ngay sau khi cấy thiết bị giảm xoang vành.
Giống như phẫu thuật của Beck, thủ thuật qua da với dụng cụ thu hẹp xoang vành viêm là một lưới thép không gỉ có thể giãn nở bằng quả bóng, được thiết kế để tạo ra một điểm thu hẹp vĩnh viễn trong lòng của xoang vành để tạo ra một chênh lệch áp suất trên nó. Dụng cụ được cấy vào da qua tĩnh mạch vành phải vào xoang vành. Một vài tuần sau khi cấy ghép, các khoảng trống giữa kim loại nhanh chống được bao phủ bởi mô thâm nhập, để tạo ra sự thu hẹp trung tâm và thiết lập một chênh lệch áp suất trên thiết bị (Hình 6). Gần đây, FDA đã cấp cho dụng cụ Coronary Sinus Reducer (CSR) là chỉ định ‘Đột phá’, một chương trình dành cho các thiết bị mang lại những lợi ích đáng kể so với các liệu pháp thay thế đã được phê duyệt hiện có cho những bệnh nhân bị đau thắt ngực tái phát và chứng thiếu máu cục bộ cơ tim không đáp ứng mặc dù điều trị theo các liệu pháp hướng dẫn (Mức độ Bằng chứng IIb B).
Đặc tính chống đau thắt ngực và chống thiếu máu cục bộ của CSR là dựa trên những quan sát cho thấy việc tăng áp suất ngược trong hệ thống tĩnh mạch vành làm giãn nhẹ các tiểu động mạch dẫn đến giảm đáng kể sức cản mạch máu trong cơ tim dưới nội tâm mạc. Lưu lượng máu trong lớp dưới nội tâm mạc do thiếu máu cục bộ được tăng cường, cải thiện khả năng co bóp và áp suất cuối tâm trương thất trái (LVEDP) giảm, làm giảm thêm sức cản của dòng chảy trong các lớp dưới nội tâm mạc của cơ tim, điều này sẽ dẫn đến giảm triệu chứng. Điều quan trọng là, CSR chỉ có hiệu quả trong điều trị đau thắt ngực do tổn thương động mạch vành trái, vì dẫn lưu tĩnh mạch của động mạch vành phải chảy vào xoang vành gần lỗ thông của nó, hoặc trực tiếp vào tâm nhĩ phải.
CSR đã được đánh giá tiền lâm sàng và các nghiên cứu lâm sàng. Thử nghiệm COSIRA là thử nghiệm đa trung tâm, ngẫu nhiên, mù đôi, đối chứng thu nhận 104 bệnh nhân đau thắt ngực nặng với các triệu chứng nhóm III-IV và nguy cơ thiếu máu cục bộ cơ tim (Hình 7). Nhóm điều trị CSR cho thấy giảm đau thắt ngực nhiều hơn so với nhóm kiểm soát giả, với việc cải thiện đau thắt ngực hơn một mức CCS 71% so với 42% ở nhóm được kiểm soát giả. Cải thiện hai hoặc nhiều hơn điểm CCS lần lượt là 35% và 15% (Hình 7). Những thay đổi này rất có ý nghĩa, cũng như sự thay đổi trong chất lượng cuộc sống, được đo bằng Bảng câu hỏi về chứng đau thắt ngực Seattle. Trong một nghiên cứu có sử dụng MRI, sự cải thiện về LVEF cũng được ghi nhận. Độ an toàn, độ bền trong ngắn hạn và dài hạn và hiệu quả của CSR đã được chứng minh trong nhiều thử nghiệm quan sát lâm sàng có chụp cắt lớp vi tính CT mạch máu dài hạn và đánh giá theo dõi lâm sàng trên bảy bệnh nhân, 12 năm sau khi cấy Reducer, chứng minh rằng của tất cả các thiết bị được cấy ghép không có dấu hiệu sai lệch, huyết khối, hoặc di chuyển, cũng như như sự cải thiện bền vững trong mức độ đau thắt ngực.
Các nghiên cứu quan sát lâm sàng chứng minh tỷ lệ thành công thủ thuật rất cao, với tính an toàn cao và cải thiện rõ ràng về mức độ đau thắt ngực, chất lượng cuộc sống và chức năng (Hình 7). Sự cải thiện có bằng chứng khách quan về thiếu máu cục bộ cơ tim và chức năng tâm trương bằng cách sử dụng MRI tưới máu, nghỉ ngơi và siêu âm tim gắng sức cũng đã được chứng minh. Hiện tại, tích lũy bằng chứng hỗ trợ lợi ích lâm sàng của CSR trong việc làm giảm các triệu chứng đau thắt ngực ở 70–80% bệnh nhân có bệnh động mạch vành tắc nghẽn của hệ thống vành trái ở những người không phù hợp để tái thông. Thủ thuật này cũng có thể có vai trò trong việc điều trị bệnh nhân mắc bệnh vi mạch. Việc lựa chọn bệnh nhân thích hợp và giới thiệu đến các trung tâm chuyên khoa là rất quan trọng để tối đa hóa hiệu quả của phương pháp điều trị này và cải thiện tỷ lệ thành công (Mức bằng chứng IIb B).
TÁI TƯỚI MÁU CƠ TIM BẰNG SÓNG XUNG KÍCH NGOÀI CƠ THỂ
Tái tưới máu cơ tim bằng bằng sóng xung kích ngoài cơ thể (ESMR) là một phương pháp điều trị mới không xâm lấn, thông qua việc áp dụng sóng xung kích mục tiêu, có thể cải thiện sự tưới máu cơ tim và các triệu chứng của đau thắt ngực kháng trị. Thông qua một máy phát sóng xung kích có bán trên thị trường, các xung năng lượng sóng xung kích được áp dụng cho cơ tim thiếu máu cục bộ. Trong khi hầu hết các thử nghiệm đều ở quy mô nhỏ (<50 bệnh nhân trong mỗi nghiên cứu), những cải thiện về triệu chứng và ngưỡng thiếu máu cục bộ đã được ghi nhận, nhiều trong số đó đã trải qua cả hai lần trước đó CABG và PCI. Ở những bệnh nhân bị dãn mạch vành, ESMR ghi nhận là làm giảm gánh nặng thiếu máu cục bộ, được đánh giá bằng xạ hình cơ tim gắng sức, đồng thời cải thiện khả năng gắng sức. Cải thiện nhỏ trong các thông số dựa trên siêu âm như điểm chỉ số chuyển động thành tim trên SA gắng sức được ghi nhận [96].

Hình 7: Thử nghiệm lâm sàng ngẫu nhiên có đối chứng giả thủ thuật COSIRA đã chứng minh sự cải thiện > 2 độ CCS ở 35% (18/52) bệnh nhân được điều trị thiết bị giảm xoang vành giảm so với 15% (8/52) ở bệnh nhân đối chứng giả (P = 0,02), và cải thiện ít nhất 1 độ đau thắt ngực CCS ở 71% (37/52) so với 42% (22/52) trong nhóm đối chứng giả thủ thuật (P = 0,003) (trái). Mức độ cải thiện trung bình của CCS đối với các nhóm là từ 3,2 lên 2,1 ở nhóm điều trị và từ 3,1 lên 2,6 ở nhóm được kiểm soát giả thủ thuật (P = 0,001) (phải).[84]
KÍCH THÍCH TUỶ SỐNG
Trong cơ tim, sự tích tụ của kali, lactate và các chất trung gian khác kích hoạt các sợi dẫn truyền cảm giác đau truyền hoạt động điện đến tủy sống nơi tín hiệu được truyền tiếp đến nhân đồi thị và cuối cùng là vỏ não trước, nơi cơn đau được cảm nhận. Lý thuyết cánh cổng của cơn đau cho thấy rằng sự kích hoạt các khu vực của tủy sống nơi các sợi dẫn truyền đau chèn vào, sẽ ức chế hoặc ngăn tín hiệu đau. Dựa trên khái niệm này, kích thích tủy sống được phát triển để điều trị đau thắt ngực kháng trị. Quy trình bao gồm việc đưa một hoặc hai đường dẫn truyền ngoài màng cứng qua một cây kim vào khoang ngoài lồng ngực, dưới gây mê cục bộ. Bệnh nhân được đặt nằm sấp, nghiêng hoặc ngồi tùy theo ý thích của người thực hiện. Các vị trí phổ biến nhất để đặt là C7 / T1 và T1 / T2.
Các tác động của kích thích tủy sống bao gồm cải thiện tưới máu cơ tim và khả năng tiêu thụ oxy, dẫn đến giảm đoạn ST ở bệnh nhân thiếu máu cục bộ. Các giải thích được cung cấp cho đến nay vẫn chưa đầy đủ và chủ yếu liên quan đến các kết quả thu được trong các nghiên cứu trên động vật suy ra con người.
Một số thử nghiệm nhỏ hơn đã được thực hiện và cho các kết quả khác nhau. Một phân tích tổng hợp của năm thử nghiệm cho thấy rằng kích thích tủy sống có thể có tác dụng giảm đau nhẹ ở những bệnh nhân này. Trong phân tích tổng hợp này, người ta cho rằng kích thích tủy sống có thể được coi là một liệu pháp hỗ trợ trong điều trị. Nhìn chung, phương pháp mang lại thời gian gắng sức dài hơn và tần suất đau thắt ngực thấp hơn và giảm lượng tiêu thụ nitrat ở những bệnh nhân bị đau thắt ngực kháng trị không phù hợp cho PCI hoặc CABG (Mức bằng chứng IIb B). Tuy nhiên, việc cấy ghép và theo dõi các thiết bị này bị hạn chế ở các trung tâm chuyên sâu và không được phổ biến rộng rãi.
THUỐC GIẢM ĐAU
Tín hiệu và nhận thức cơn đau được điều chỉnh rõ rệt bởi endorphin đó là lý do chính tại sao opioid hoạt động như thuốc giảm đau. Thật vậy, thuốc giảm đau, đặc biệt là opioid và các dẫn xuất của chúng có hiệu quả về mặt triệu chứng, không chỉ trong các trường hợp cấp tính, mà còn ở bệnh nhân bị đau mạn tính, nhưng các thuốc này tồn tại những bất lợi. Những loại thuốc này có tác dụng phụ bao gồm mệt mỏi, chán ăn, buồn ngủ, táo bón, lệ thuộc thuốc nên cần được cân nhắc kỹ. Chúng cũng có tác dụng tốt trong chứng đau thắt ngực, tuy nhiên, không ảnh hưởng đến chứng thiếu máu cục bộ, mà là nhận thức ở thuỳ trán vỏ não. Vấn đề thứ hai là mối quan tâm đặc biệt trong bối cảnh lạm dụng opioid hiện nay ở Hoa Kỳ.
LIỆU PHÁP TĂNG SINH MẠCH MÁU
Tại các vùng thiếu máu cơ tim cục bộ, các con đường phân tử như yếu tố-1 giảm oxy, oxit nitric, và VEGF được biểu hiện để thúc đẩy hình thành mạch máu. Trong một số trường hợp, tim và các cơ quan khác có thể phát triển bàng hệ để khôi phục lưu lượng máu đến các vùng thiếu máu cục bộ. Đáng chú ý, những người hút thuốc lá có xu hướng phát triển bàng hệ ở mạch vành vì bản chất nicotine là chất tạo mạch. Hơn nữa, chứng thiếu máu cục bộ lặp đi lặp lại cũng kích thích sự hình thành mạch. Thật vậy, tập luyện đi bộ được sử dụng như liệu pháp đầu tay ở bệnh nhân mắc bệnh động mạch ngoại biên và làm giảm các triệu chứng ở nhóm bệnh nhân này, mặc dù thiếu bằng chứng hỗ trợ, tuy nhiên, thì mối quan tâm về nguy cơ loạn nhịp tim gây tử vong ở bệnh nhân đau thắt ngực vẫn hiện hữu. Do đó, các phương tiện khác để kích thích hình thành mạch khác đã được đánh giá ví dụ như kích hoạt trực tiếp các con đường phân tử.
Các yếu tố tăng trưởng nội mô mạch máu và các yếu tố tăng trưởng nguyên bào sợi (FGFs) đã được sử dụng phổ biến trong các thử nghiệm gây ung thư. Cả hai đều là các protein tự nhiên có thể gây ra sự hình thành mạch máu và tăng trưởng mao mạch. Trong một loạt các thử nghiệm AGENT, việc phân phối adenoviral adenoviral FGF-4 được tìm thấy để cải thiện thời gian tập thể dục, đặc biệt là ở phụ nữ sau mãn kinh. Tuy nhiên, trong tất cả các bệnh nhân được điều trị, kết quả không đạt được mức có ý nghĩa thống kê, một phần do tác dụng giả dược lớn được tìm thấy trong nhóm đối chứng ngẫu nhiên. Các thử nghiệm Euroinject One, KAT, và NORTHERN đã thử nghiệm bơm plasmid đơn thuần vào trong cơ tim hoặc bơm adenoviral đã mã hóa định hướng VEGF-A. Mặc dù kết quả có xu hướng tích cực, vẫn không có hiệu quả điều trị đáng kể nào được tìm thấy mặc dù tính an toàn của liệu pháp bơm VEGF-A adenoviral và plasmid là tuyệt vời ngay cả khi theo dõi 8 năm. Tác dụng giả dược đáng kể ở các nhóm chứng cũng được tìm thấy trong các thử nghiệm này.
Gần đây hơn, một chất mới mới của nhóm VEGF, VEGF-D, đã được thử nghiệm bằng cách sử dụng adenoviral bơm vào trong cơ tim cho những bệnh nhân đau thắt ngực kháng trị. Thử nghiệm KAT cho kết quả khả quan trong 1 năm theo dõi bằng cách sử dụng phân tích tưới máu bằng PET so với nhóm ngẫu nhiên và có đối chứng (Hình 8). PET cũng được sử dụng lúc ban đầu để xác định cơ tim còn sống và đang ngủ đông và lập bản đồ NOGA điện cơ chồng lên Bản đồ PET để nhắm đến mục tiêu các khu vực thiếu máu cục bộ để điều trị liệu phát gen. Trong phân tích PET, dự trữ tưới máu cơ tim tăng đáng kể ở vùng được điều trị với nhóm VEGF-D adenoviral so với ban đầu từ 1,00 lên 1,31 lúc 3 tháng và lên 1,44 vào thời điểm 12 tháng. Một thử nghiệm đa trung tâm lớn hơn ở pha IIb hiện đang thử nghiệm cách tiếp cận này để điều trị chứng đau thắt ngực kháng trị tại sáu trung tâm ở Châu Âu. Yếu tố tăng trưởng nội mô mạch máu D đại diện cho một chiến lược mới để điều trị tăng trưởng mạch máu vì trong cơ tim, yếu tố này kích thích cả hình thành mạch lẫn tạo bạch huyết, do đó làm giảm đáng kể nguy cơ tăng tính thấm và tích tụ tràn dịch màng ngoài tim vốn là hạn chế chính vì tác dụng phụ của thử nghiệm liệu pháp gen đã được tiến hành trước đó ở nhóm VEGF- A. Cũng có một số bằng chứng về sự hiện diện của phân nhóm có mức Lp(a) cao có thể được hưởng lợi nhiều nhất từ liệu pháp gen VEGF-D.
LIỆU PHÁP TẾ BÀO GỐC
Y học tái tạo là tầm nhìn của tương lai. Trong tim mạch, sự tái tạo các mô cơ tim bị nhồi máu và các vết sẹo cũng như sự hình thành các tân mạch nuôi dưỡng các mô tái sinh sẽ có tác động rất lớn đến kết quả của bệnh nhân sau nhồi máu cơ tim, những người bị suy tim và loạn nhịp tim gây tử vong. Có một số cách tiếp cận để đạt được điều đó, đặc biệt là thông qua việc sử dụng các tế bào gốc từ nhiều nguồn khác nhau. Thông thường nhất, các tế bào tiền thân có nguồn gốc từ tủy xương đã được sử dụng với các kết quả trái ngược nhau, chủ yếu là trung tính. Tuy nhiên, giá trị của một số thử nghiệm này đã bị nghi ngờ gần đây. Bằng chứng hiện tại cho thấy rằng các tế bào tiền thân có nguồn gốc từ tủy xương không biến đổi thành tế bào cơ, tuy nhiên lại có thể tạo ra các tác dụng nội tiết thông qua việc giải phóng chemokine, cytokine và autocoids. Một phân tích tổng hợp gần đây của ba thử nghiệm giai đoạn II đã báo cáo bằng chứng cho thấy rằng việc bơm tế bào CD34 vào trong cơ tim đã cải thiện tần suất đau thắt ngực, khả năng chịu đựng khi tập thể dục và giảm tổng tỷ lệ tử vong ở nhóm bệnh nhân kháng trị bị ảnh hưởng nặng nề nhất. Mặc dù có một số bằng chứng về khả năng tạo tân mạch của các tế bào như vậy, tuy nhiên, bằng chứng lâm sàng về hiệu quả của tế bào gốc trong chứng đau thắt ngực kháng trị vẫn không chắc chắn mặc dù một số thử nghiệm tích cực nhỏ hơn phần nào đó đã cho thấy tác dụng giả dược mạnh mẽ ở nhóm bệnh nhân này . Tuy nhiên, một phân tích tổng hợp gần đây trên các thử nghiệm sử dụng CD133þ, BMNC và CD34þ đã báo cáo cho thấy giảm nguy cơ biến cố tim nghiêm trọng với liệu pháp dựa trên tế bào.
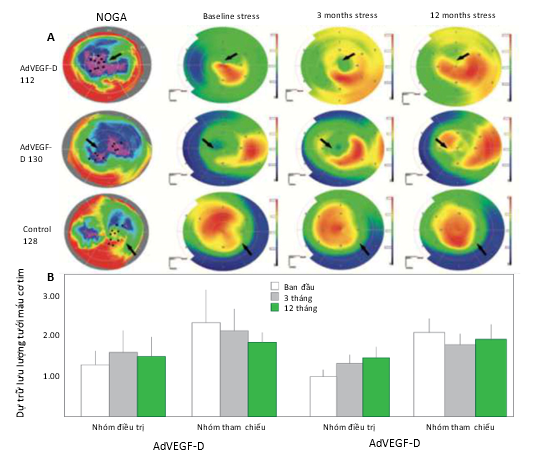
Hình 8: (A) Hình ảnh đại diện của kết hợp NOGA và hình ảnh chụp cắt lớp phát xạ positron điều trị cho hai bệnh nhân được điều trị AdVEGF-D và một bệnh nhân đối chứng. Các chấm đen và mũi tên chỉ ra các vị trí tiêm gen vào cơ tim có thể sống được nhưng tưới máu kém. Lưu lượng máu cơ tim được cải thiện ở bệnh nhân AdVEGF-D được hình dung khi màu đỏ tăng lên trong quá trình theo dõi. Sự tưới máu không tăng ở bệnh nhân chứng. (B) Dự trữ tưới máu cơ tim trong các phân đoạn được điều trị và tham chiếu của nhóm chứng và bệnh nhân được điều trị bằng AdVEGF-DDNDC. Giá trị là trung bình ± độ lệch chuẩn. [115] VEGF, yếu tố tăng trưởng nội mô mạch máu.
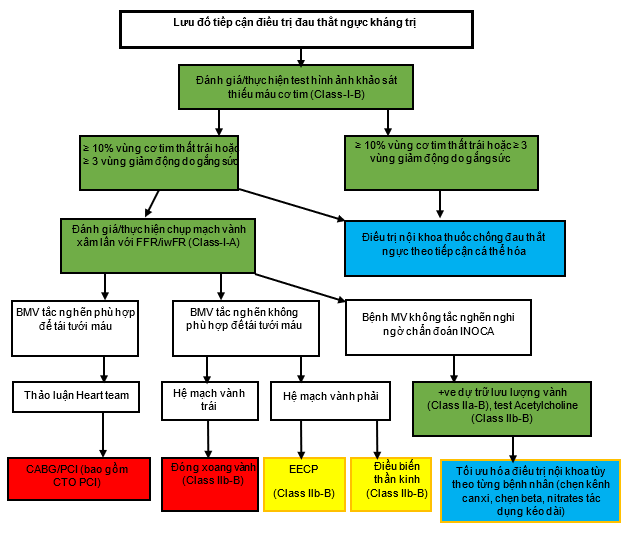
Hình ảnh lưu đồ thông điệp mang về: Cách tiếp cận điều trị và quản lý được đề xuất cho bệnh nhân đau thắt ngực kháng trị. CABG, phẫu thuật bắc cầu động mạch vành; CTO PCI, can thiệp mạch vành qua da cho tổn thương tắc hoàn toàn mạn tính; EECP, Điều trị đối xung động ngoại biên tăng cường; FFR, dự trữ phân suất lưu lượng; INOCA, thiếu máu cục bộ với động mạch vành không tắc nghẽn; iwFR, tỷ số tức thời của sóng tự do; LV, tâm thất trái.
KẾT LUẬN
Đau thắt ngực kháng trị có thể có tác động đáng kể đến chất lượng cuộc sống và kết quả của những bệnh nhân bị ảnh hưởng. Đánh giá cẩn thận các nguyên nhân cơ bản và các biện pháp điều trị có thể là điều quan trọng hàng đầu (Sơ đồ mang về). Thật vậy, có nhiều lựa chọn điều trị phù hợp với một số bệnh nhân, nhưng không phù hợp với những bệnh nhân khác. Do đó, nên sử dụng phương pháp tiếp cận cá nhân hóa dùng tất cả các công cụ có sẵn cho từng bệnh nhân. Liệu các phương pháp tiếp cận thử nghiệm như liệu pháp tăng sinh mạch máu và tế bào gốc cuối cùng có trở thành một phần của quá trình quản lý lâm sàng đối với chứng đau thắt ngực kháng trị hay không còn phải chờ các nghiên cứu tiếp theo.
TÀI LIỆU THAM KHẢO
- Heberden W. Some account of a disorder of the breast. Med Trans R Coll Phys Lond 1772;2:59–67.
- Rosen SD, Camici PG. The brain-heart axis in the perception of cardiac pain: the elusive link between ischaemia and pain. Ann Med 2000;32:350–364.
- Montalescot G, Sechtem U, Achenbach S, Andreotti F, Arden C, Budaj A, Bugiardini R, Crea F, Cuisset T, Di Mario C, Ferreira JR, Gersh BJ, Gitt AK, Hulot JS, Marx N, Opie LH, Pfisterer M, Prescott E, Ruschitzka F, Sabate M, Senior R, Taggart DP, van der Wall EE, Vrints CJ, Zamorano JL, Achenbach S, Baumgartner H, Bax JJ, Bueno H, Dean V, Deaton C, Erol C, Fagard R, Ferrari R, Hasdai D, Hoes AW, Kirchhof P, Knuuti J, Kolh P, Lancellotti P, Linhart A, Nihoyannopoulos P, Piepoli MF, Ponikowski P, Sirnes PA, Tamargo JL, Tendera M, Torbicki A, Wijns W, Windecker S, Knuuti J, Valgimigli M, Bueno H, Claeys MJ, Donner-Banzhoff N, Erol C, Frank H, Funck-Brentano C, Gaemperli O, Gonzalez-Juanatey JR, Hamilos M, Hasdai D, Husted S, James SK, Kervinen K, Kolh P, Kristensen SD, Lancellotti P, Maggioni AP, Piepoli MF, Pries AR, Romeo F, Ryden L, Simoons ML, Sirnes PA, Steg PG, Timmis A, Wijns W, Windecker S, Yildirir A, Zamorano JL. 2013 ESC guidelines on the management of stable coronary artery disease: the Task Force on the management of stable coronary artery disease of the European Society of Cardiology. Eur Heart J 2013;34:2949–3003.
- Neumann F-J, Sousa-Uva M, Ahlsson A, Alfonso F, Banning AP, Benedetto U, Byrne RA, Collet J-P, Falk V, Head SJ, Ju¨ni P, Kastrati A, Koller A, Kristensen SD, Niebauer J, Richter DJ, Seferovic PM, Sibbing D, Stefanini GG, Windecker S, Yadav R, Zembala MO; ESC Scientific Document Group. 2018 ESC/EACTS Guidelines on myocardial revascularization. Eur Heart J 2019;40:87–165. 5. Knuuti J, Wijns W, Saraste A, Capodanno D, Barbato E, Funck-Brentano C, Prescott E, Storey RF, Deaton C, Cuisset T, Agewall S, Dickstein K, Edvardsen T, Escaned J, Gersh BJ, Svitil P, Gilard M, Hasdai D, Hatala R, Mahfoud F, Masip J, Muneretto C, Valgimigli M, Achenbach S, Bax JJ. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J 2020;41: 407–477.
- Steg PG, Greenlaw N, Tendera M, Tardif JC, Ferrari R, Al-Zaibag M, Dorian P, Hu D, Shalnova S, Sokn FJ, Ford I, Fox KM, Prospective Observational Longitudinal Registry of Patients With Stable Coronary Artery Disease I. Prevalence of anginal symptoms and myocardial ischemia and their effect on clinical outcomes in outpatients with stable coronary artery disease: data from the International Observational CLARIFY Registry. JAMA Intern Med 2014;174: 1651–1659.
- Henry TD, Satran D, Hodges JS, Johnson RK, Poulose AK, Campbell AR, Garberich RF, Bart BA, Olson RE, Boisjolie CR, Harvey KL, Arndt TL, Traverse JH. Long-term survival in patients with refractory angina. Eur Heart J 2013;34:2683–2688.
- Head SJ, Milojevic M, Daemen J, Ahn JM, Boersma E, Christiansen EH, Domanski MJ, Farkouh ME, Flather M, Fuster V, Hlatky MA, Holm NR, Hueb WA, Kamalesh M, Kim YH, Makikallio T, Mohr FW, Papageorgiou G, Park SJ, Rodriguez AE, Sabik JF 3rd, Stables RH, Stone GW, Serruys PW, Kappetein AP. Mortality after coronary artery bypass grafting versus percutaneous coronary intervention with stenting for coronary artery disease: a pooled analysis of individual patient data. Lancet 2018;391:939–948.
- Jespersen L, Hvelplund A, Abildstrom SZ, Pedersen F, Galatius S, Madsen JK, Jorgensen E, Kelbaek H, Prescott E. Stable angina pectoris with no obstructive coronary artery disease is associated with increased risks of major adverse cardiovascular events. Eur Heart J 2012;33:734–744.
- D’Antono B, Dupuis G, Fortin C, Arsenault A, Burelle D. Angina symptoms in men and women with stable coronary artery disease and evidence of exerciseinduced myocardial perfusion defects. Am Heart J 2006;151:813–819.
- Maron DJ, Hochman JS, Reynolds HR, Bangalore S, O’Brien SM, Boden WE, Chaitman BR, Senior R, Lopez-Sendon J, Alexander KP, Lopes RD, Shaw LJ, Berger JS, Newman JD, Sidhu MS, Goodman SG, Ruzyllo W, Gosselin G, Maggioni AP, White HD, Bhargava B, Min JK, Mancini GBJ, Berman DS, Picard MH, Kwong RY, Ali ZA, Mark DB, Spertus JA, Krishnan MN, Elghamaz A, Moorthy N, Hueb WA, Demkow M, Mavromatis K, Bockeria O, Peteiro J, Miller TD, Szwed H, Doerr R, Keltai M, Selvanayagam JB, Steg PG, Held C, Kohsaka S, Mavromichalis S, Kirby R, Jeffries NO, Harrell FE Jr, Rockhold FW, Broderick S, Ferguson TB Jr, Williams DO, Harrington RA, Stone GW, Rosenberg Y; ISCHEMIA Research Group. Initial Invasive or Conservative Strategy for Stable Coronary Disease. N Engl J Med 2020;382:1395–1407.
- Manka R, Paetsch I, Kozerke S, Moccetti M, Hoffmann R, Schroeder J, Reith S, Schnackenburg B, Gaemperli O, Wissmann L, Wyss CA, Kaufmann PA, Corti R, Boesiger P, Marx N, Luscher TF, Jahnke C. Whole-heart dynamic threedimensional magnetic resonance perfusion imaging for the detection of coronary artery disease defined by fractional flow reserve: determination of volumetric myocardial ischaemic burden and coronary lesion location. Eur Heart J 2012;33:2016–2024.
- Nkoulou R, Fuchs TA, Pazhenkottil AP, Kuest SM, Ghadri JR, Stehli J, Fiechter M, Herzog BA, Gaemperli O, Buechel RR, Kaufmann PA. Absolute myocardial blood flow and flow reserve assessed by gated spect with cadmium-zinctelluride detectors using 99mTc-tetrofosmin: head-to-head comparison with 13N-ammonia PET. J Nucl Med 2016;57:1887–1892.
- Nazir MS, Ismail TF, Reyes E, Chiribiri A, Kaufmann PA, Plein S. Hybrid positron emission tomography-magnetic resonance of the heart: current state of the art and future applications. Eur Heart J Cardiovasc Imaging 2018;19:962–974.
- Collet C, Onuma Y, Andreini D, Sonck J, Pompilio G, Mushtaq S, La Meir M, Miyazaki Y, de Mey J, Gaemperli O, Ouda A, Maureira JP, Mandry D,
Camenzind E, Macron L, Doenst T, Teichgraber U, Sigusch H, Asano T, Katagiri Y, Morel MA, Lindeboom W, Pontone G, Luscher TF, Bartorelli AL, Serruys PW. Coronary computed tomography angiography for heart team decisionmaking in multivessel coronary artery disease. Eur Heart J 2018;39:3689–3698.
- Zimmermann FM, Omerovic E, Fournier S, Kelbæk H, Johnson NP, Rothenbu¨hler M, Xaplanteris P, Abdel-Wahab M, Barbato E, Høfsten DE,
Tonino PAL, Boxma-de Klerk BM, Fearon WF, Køber L, Smits PC, De Bruyne B, Pijls NHJ, Ju¨ni P, Engstrøm T. Fractional flow reserve-guided percutaneous coronary intervention vs. medical therapy for patients with stable coronary lesions: meta-analysis of individual patient data. Eur Heart J 2019;40:180–186.
- Davies RF, Goldberg AD, Forman S, Pepine CJ, Knatterud GL, Geller N, Sopko G, Pratt C, Deanfield J, Conti CR. Asymptomatic Cardiac Ischemia Pilot (ACIP) study two-year follow-up: outcomes of patients randomized to initial strategies of medical therapy versus revascularization. Circulation 1997;95:2037–2043.
- Collins P, Fox KM. Pathophysiology of angina. Lancet 1990;335:94–96. 19. Lanza GA, Crea F. Primary coronary microvascular dysfunction: clinical presentation, pathophysiology, and management. Circulation 2010;121:2317–2325.
- Crea F, Camici PG, Bairey Merz CN. Coronary microvascular dysfunction: an update. Eur Heart J 2014;35:1101–1111.
- Crea F, Bairey Merz CN, Beltrame JF, Berry C, Camici PG, Kaski JC, Ong P, Pepine CJ, Sechtem U, Shimokawa H. Mechanisms and diagnostic evaluation of persistent or recurrent angina following percutaneous coronary revascularization. Eur Heart J 2019;40:2455–2462.
- Ferrari R, Pavasini R, Camici PG, Crea F, Danchin N, Pinto F, Manolis A, Marzilli M, Rosano GMC, Lopez-Sendon J, Fox K. Anti-anginal drugs-beliefs and evidence: systematic review covering 50 years of medical treatment. Eur Heart J 2019;40:190–194.
- Herlitz J, Elmfeldt D, Holmberg S, Malek I, Nyberg G, Pennert K, Ryden L, Swedberg K, Vedin A, Waagstein F. Goteborg Metoprolol Trial: mortality and causes of death. Am J Cardiol 1984;53:9D–14D.
- The Cardiac Insufficiency Bisoprolol Study II (CIBIS-II): a randomised trial. Lancet 1999;353:9–13.
- Sorbets E, Steg PG, Young R, Danchin N, Greenlaw N, Ford I, Tendera M, Ferrari R, Merkely B, Parkhomenko A, Reid C, Tardif JC, Fox KM. Beta-blockers, calcium antagonists, and mortality in stable coronary artery disease: an international cohort study. Eur Heart J 2019;40:1399–1407.
- Ferrari R, Camici PG, Crea F, Danchin N, Fox K, Maggioni AP, Manolis AJ, Marzilli M, Rosano GMC, Lopez-Sendon JL. Expert consensus document: a ‘diamond’ approach to personalized treatment of angina. Nat Rev Cardiol 2018;15: 120–132.
- Borer JS, Fox K, Jaillon P, Lerebours G; Ivabradine Investigators Group. Antianginal and antiischemic effects of ivabradine, an I(f) inhibitor, in stable angina: a randomized, double-blind, multicentered, placebo-controlled trial. Circulation 2003;107:817–823.
- Tarkin JM, Kaski JC. Vasodilator therapy: nitrates and nicorandil. Cardiovasc Drugs Ther 2016;30:367–378.
- Herscovici R, Sedlak T, Wei J, Pepine CJ, Handberg E, Bairey Merz CN. Ischemia and no obstructive coronary artery disease (INOCA): what is the risk? J Am Heart Assoc 2018;7:e008868.
- Chaitman BR. Ranolazine for the treatment of chronic angina and potential use in other cardiovascular conditions. Circulation 2006;113:2462–2472.
- Wimmer NJ, Stone PH. Anti-anginal and anti-ischemic effects of late sodium current inhibition. Cardiovasc Drugs Ther 2013;27:69–77.
- Bairey Merz CN, Handberg EM, Shufelt CL, Mehta PK, Minissian MB, Wei J, Thomson LE, Berman DS, Shaw LJ, Petersen JW, Brown GH, Anderson RD, Shuster JJ, Cook-Wiens G, Rogatko A, Pepine CJ. A randomized, placebocontrolled trial of late Na current inhibition (ranolazine) in coronary microvascular dysfunction (CMD): impact on angina and myocardial perfusion reserve. Eur Heart J 2016;37:1504–1513.
- Peng S, Zhao M, Wan J, Fang Q, Fang D, Li K. The efficacy of trimetazidine on stable angina pectoris: a meta-analysis of randomized clinical trials. Int J Cardiol 2014;177:780–785.
- Weisz G, Ge´ne´reux P, I~ niguez A, Zurakowski A, Shechter M, Alexander KP, Dressler O, Osmukhina A, James S, Ohman EM, Ben-Yehuda O, Farzaneh-Far R, Stone GW.Ranolazine in patients with incomplete revascularisation after percutaneous coronary intervention (RIVER-PCI): a multicentre, randomised, double-blind, placebo-controlled trial. Lancet (London, England) 2016;387:136–145.
- Ferrari R, Ford I, Fox K, Challeton JP, Correges A, Tendera M, Widimsky P, Danchin N.Efficacy and safety of trimetazidine after percutaneous coronary intervention (ATPCI): a randomised, double-blind, placebo-controlled trial. Lancet (London, England) 2020;396:830–838.
- Crea F, Lanza GA. Treatment of microvascular angina: the need for precision medicine. Eur Heart J 2016;37:1514–1516.
- Montone RA, Niccoli G, Fracassi F, Russo M, Gurgoglione F, Camma G, Lanza GA, Crea F. Patients with acute myocardial infarction and non-obstructive coronary arteries: safety and prognostic relevance of invasive coronary provocative tests. Eur Heart J 2018;39:91–98.
- Ong P, Athanasiadis A, Sechtem U. Treatment of angina pectoris associated with coronary microvascular dysfunction. Cardiovasc Drugs Ther 2016;30: 351–356.
- Reriani M, Raichlin E, Prasad A, Mathew V, Pumper GM, Nelson RE, Lennon R, Rihal C, Lerman LO, Lerman A. Long-term administration of endothelin receptor antagonist improves coronary endothelial function in patients with early atherosclerosis. Circulation 2010;122:958–966.
- Sdringola S, Gould KL, Zamarka LG, McLain R, Garner J. A 6 month randomized, double blind, placebo controlled, multi-center trial of high dose atorvastatin on myocardial perfusion abnormalities by positron emission tomography in coronary artery disease. Am Heart J 2008;155:245–253.
- Lardizabal JA, Deedwania PC. The anti-ischemic and anti-anginal properties of statins. Curr Atheroscler Rep 2011;13:43–50.
- Gould KL, Ornish D, Scherwitz L, Brown S, Edens RP, Hess MJ, Mullani N, Bolomey L, Dobbs F, Armstrong WT. Changes in myocardial perfusion abnormalities by positron emission tomography after long-term, intense risk factor modification. JAMA 1995;274:894–901.
- Forstermann U, Sessa WC. Nitric oxide synthases: regulation and function. Eur Heart J 2012;33:829–837, 837a–837d.
- Spieker LE, Flammer AJ, Amacker N, Sudano I, Badimon JJ, Ruschitzka F, Luscher TF, Noll G, Corti R. C-reactive protein influences shear stressdependent platelet adhesion in patients with familiar hypercholesterolemia and coronary artery disease undergoing LDL apheresis. Thromb Haemost 2006;96:540–542.
- Moriarty PM, Parhofer KG, Babirak SP, Cornier MA, Duell PB, Hohenstein B, Leebmann J, Ramlow W, Schettler V, Simha V, Steinhagen-Thiessen E Thompson PD, Vogt A, von Stritzky B, Du Y, Manvelian G. Alirocumab in patients with heterozygous familial hypercholesterolaemia undergoing lipoprotein apheresis: the ODYSSEY ESCAPE trial. Eur Heart J 2016;37:3588–3595.
- Khan TZ, Hsu LY, Arai AE, Rhodes S, Pottle A, Wage R, Banya W, Gatehouse PD, Giri S, Collins P, Pennell DJ, Barbir M. Apheresis as novel treatment for refractory angina with raised lipoprotein(a): a randomized controlled cross-over trial. Eur Heart J 2017;38:1561–1569.
- Szijgyarto Z, Rampat R, Werner GS, Ho C, Reifart N, Lefevre T, Louvard Y, Avran A, Kambis M, Buettner HJ, Di Mario C, Gershlick A, Escaned J, Sianos G, Galassi A, Garbo R, Goktekin O, Meyer-Gessner M, Lauer B, Elhadad S, Bufe A, Boudou N, Sievert H, Martin-Yuste V, Thuesen L, Erglis A, Christiansen E, Spratt J, Bryniarski L, Clayton T, Hildick-Smith D. Derivation and validation of a chronic total coronary occlusion intervention procedural success score from the 20,000-patient EuroCTO Registry: the EuroCTO (CASTLE) score. JACC Cardiovasc Interv 2019;12:335–342.
- Ramunddal T, Hoebers LP, Henriques JP, Dworeck C, Angeras O, Odenstedt J, Ioanes D, Olivecrona G, Harnek J, Jensen U, Aasa M, Albertsson P, Wedel H, Omerovic E. Prognostic impact of chronic total occlusions: a report from SCAAR (Swedish Coronary Angiography and Angioplasty Registry). JACC Cardiovasc Interv 2016;9:1535–1544.
- Watanabe H, Morimoto T, Shiomi H, Kawaji T, Furukawa Y, Nakagawa Y, Ando K, Kadota K, Kimura T, on behalf of the CREDO-Kyoto AMI Investigators. Chronic total occlusion in non-infarct-related artery is associated with increased short-and long-term mortality in patients with ST-segment elevation acute myocardial infarction complicated by cardiogenic shock (from the CREDO-Kyoto AMI registry). Catheter Cardiovasc Interv 2018;92:455–463.
- Behnes M, Akin I, Kuche P, Schupp T, Reiser L, Bollow A, Taton G, Reichelt T, Ellguth D, Engelke N, El-Battrawy I, Lang S, Brilakis ES, Azzalini L, Galassi AR, Boukhris M, Neuser H, Neumann FJ, Nienaber C, Weiss C, Borggrefe M, Mashayekhi K. Coronary chronic total occlusions and mortality in patients with ventricular tachyarrhythmias. EuroIntervention 2020;15:1278–1285.
- Galassi AR, Werner GS, Boukhris M, Azzalini L, Mashayekhi K, Carlino M, Avran A, Konstantinidis NV, Grancini L, Bryniarski L, Garbo R, Bozinovic N, Gershlick AH, Rathore S, Di Mario C, Louvard Y, Reifart N, Sianos G. Percutaneous recanalization of chronic total occlusions: 2019 consensus document from the EuroCTO Club. EuroIntervention 2019;15:198–208.
- Galassi AR, Sianos G, Werner GS, Escaned J, Tomasello SD, Boukhris M, Castaing M, Bu¨ttner JH, Bufe A, Kalnins A, Spratt JC, Garbo R, Hildick-Smith D, Elhadad S, Gagnor A, Lauer B, Bryniarski L, Christiansen EH, Thuesen L, MeyerGeßner M, Goktekin O, Carlino M, Louvard Y, Lefe`vre T, Lismanis A, Gelev VL, Serra A, Marza` F, Di Mario C, Reifart N. Retrograde recanalization of chronic total occlusions in europe: procedural, in-hospital, and long-term outcomes from the multicenter ERCTO registry. J Am Coll Cardiol 2015;65:2388–2400.
- Galassi AR, Boukhris M, Azzarelli S, Castaing M, Marza F, Tomasello SD. Percutaneous coronary revascularization for chronic total occlusions: a novel predictive score of technical failure using advanced technologies. JACC Cardiovasc Interv 2016;9:911–922.
- Patel SM, Menon RV, Burke MN, Jaffer FA, Yeh RW, Vo M, Karmpaliotis D, Azzalini L, Carlino M, Mashayekhi K, Galassi AR, Rinfret S, Ellis SG, Patel M, Rangan BV, Karatasakis A, Danek BA, Karacsonyi J, Resendes E, Banerjee S, Brilakis ES. Current perspectives and practices on chronic total occlusion percutaneous coronary interventions. J Invasive Cardiol 2018;30:43–50.
- Werner GS, Martin-Yuste V, Hildick-Smith D, Boudou N, Sianos G, Gelev V, Rumoroso JR, Erglis A, Christiansen EH, Escaned J, di Mario C, Hovasse T, Teruel L, Bufe A, Lauer B, Bogaerts K, Goicolea J, Spratt JC, Gershlick AH, Galassi AR, Louvard Y, EUROCTO Trial Investigators. A randomized multicentre trial to compare revascularization with optimal medical therapy for the treatment of chronic total coronary occlusions. Eur Heart J 2018;39:2484–2493.
- Obedinskiy AA, Kretov EI, Boukhris M, Kurbatov VP, Osiev AG, Ibn Elhadj Z, Obedinskaya NR, Kasbaoui S, Grazhdankin IO, Prokhorikhin AA, Zubarev DD, Biryukov A, Pokushalov E, Galassi AR, Baystrukov VI. The IMPACTOR-CTO trial. JACC Cardiovasc Interv 2018;11:1309–1311.
- Sapontis J, Salisbury AC, Yeh RW, Cohen DJ, Hirai T, Lombardi W, McCabe JM, Karmpaliotis D, Moses J, Nicholson WJ, Pershad A, Wyman RM, Spaedy A, Cook S, Doshi P, Federici R, Thompson CR, Marso SP, Nugent K, Gosch K, Spertus JA, Grantham JA. Early procedural and health status outcomes after chronic total occlusion angioplasty: a report from the OPEN-CTO Registry (Outcomes, Patient Health Status, and Efficiency in Chronic Total Occlusion Hybrid Procedures). JACC Cardiovasc Interv 2017;10:1523–1534.
- Christakopoulos GE, Christopoulos G, Carlino M, Jeroudi OM, Roesle M, Rangan BV, Abdullah S, Grodin J, Kumbhani DJ, Vo M, Luna M, Alaswad K, Karmpaliotis D, Rinfret S, Garcia S, Banerjee S, Brilakis ES. Meta-analysis of clinical outcomes of patients who underwent percutaneous coronary interventions for chronic total occlusions. Am J Cardiol 2015;115:1367–1375.
- Joyal D, Afilalo J, Rinfret S. Effectiveness of recanalization of chronic total occlusions: a systematic review and meta-analysis. Am Heart J 2010;160:179–187.
- Ybarra LF, Dautov R, Gibrat C, Dandona S, Rinfret S. Midterm angina-related quality of life benefits after percutaneous coronary intervention of chronic total occlusions. Can J Cardiol 2017;33:1668–1674.
- Tomasello SD, Boukhris M, Giubilato S, Marza F, Garbo R, Contegiacomo G, Marzocchi A, Niccoli G, Gagnor A, Varbella F, Desideri A, Rubartelli P, Cioppa A, Baralis G, Galassi AR. Management strategies in patients affected by chronic total occlusions: results from the Italian Registry of Chronic Total Occlusions. Eur Heart J 2015;36:3189–3198.
- Jang WJ, Yang JH, Choi SH, Song YB, Hahn JY, Choi JH, Kim WS, Lee YT, Gwon HC. Long-term survival benefit of revascularization compared with medical therapy in patients with coronary chronic total occlusion and welldeveloped collateral circulation. JACC Cardiovasc Interv 2015;8:271–279.
- Galassi AR, Boukhris M, Toma A, Elhadj Z, Laroussi L, Gaemperli O, Behnes M, Akin I, Luscher TF, Neumann FJ, Mashayekhi K. Percutaneous coronary intervention of chronic total occlusions in patients with low left ventricular ejection fraction. JACC Cardiovasc Interv 2017;10:2158–2170.
- Megaly M, Saad M, Tajti P, Burke MN, Chavez I, Gossl M, Lips D, Mooney M, Poulose A, Sorajja P, Traverse J, Wang Y, Kohl LP, Bradley SM, Brilakis ES. Meta-analysis of the impact of successful chronic total occlusion percutaneous coronary intervention on left ventricular systolic function and reverse remodeling. J Interv Cardiol 2018;31:562–571.
- Henriques JPS, Hoebers LP, Ra˚munddal T, Laanmets P, Eriksen E, Bax M, Ioanes D, Suttorp MJ, Strauss BH, Barbato E, Nijveldt R, van Rossum AC, Marques KM, Elias J, van Dongen IM, Claessen BEPM, Tijssen JG, van der Schaaf RJ; EXPLORE Trial Investigators. Percutaneous intervention for concurrent chronic total occlusions in patients with STEMI: the EXPLORE trial. J Am Coll Cardiol 2016;68: 1622–1632.
- Mashayekhi K, Nuhrenberg TG, Toma A, Gick M, Ferenc M, Hochholzer W, Comberg T, Rothe J, Valina CM, Loffelhardt N, Ayoub M, Zhao M, Bremicker J, Jander N, Minners J, Ruile P, Behnes M, Akin I, Schaufele T, Neumann FJ, Buttner HJ. A randomized trial to assess regional left ventricular function after stent implantation in chronic total occlusion: the REVASC trial. JACC Cardiovasc Interv 2018;11:1982–1991.
- Horvath KA, Chiu E, Maun DC, Lomasney JW, Greene R, Pearce WH, Fullerton DA. Up-regulation of vascular endothelial growth factor mRNA and angiogenesis after transmyocardial laser revascularization. Ann Thorac Surg 1999; 68:825–829.
- Al-Sheikh T, Allen KB, Straka SP, Heimansohn DA, Fain RL, Hutchins GD, Sawada SG, Zipes DP, Engelstein ED. Cardiac sympathetic denervation after transmyocardial laser revascularization. Circulation 1999;100:135–140.
- Leon MB, Kornowski R, Downey WE, Weisz G, Baim DS, Bonow RO, Hendel RC, Cohen DJ, Gervino E, Laham R, Lembo NJ, Moses JW, Kuntz RE. A blinded, randomized, placebo-controlled trial of percutaneous laser myocardial revascularization to improve angina symptoms in patients with severe coronary disease. J Am Coll Cardiol 2005;46:1812–1819.
- Frazier OH, March RJ, Horvath KA. Transmyocardial revascularization with a carbon dioxide laser in patients with end-stage coronary artery disease. N Engl J Med 1999;341:1021–1028.
- Briones E, Lacalle JR, Marin-Leon I, Rueda JR. Transmyocardial laser revascularization versus medical therapy for refractory angina. Cochrane Database Syst Rev 2015;CD003712.
- Teragawa H, Oshita C, Ueda T. The myocardial bridge: potential influences on the coronary artery vasculature. Clin Med Insights Cardiol 2019;13:117954681984649.
- Ryan N, Escaned J. Myocardial bridge as a cause of persistent post percutaneous coronary intervention angina identified with exercise intracoronary physiology. Eur Heart J 2017;38:1001.
- Boyd JH, Pargaonkar VS, Scoville DH, Rogers IS, Kimura T, Tanaka S, Yamada R, Fischbein MP, Tremmel JA, Mitchell RS, Schnittger I. Surgical unroofing of hemodynamically significant left anterior descending myocardial bridges. Ann Thorac Surg 2017;103:1443–1450.
- Varghese MJ, Bhatheja S, Baber U, Kezbor S, Chincholi A, Chamaria S, Buckstein M, Bakst R, Kini A, Sharma S. Intravascular brachytherapy for the management of repeated multimetal-layered drug-eluting coronary stent restenosis. Circ Cardiovasc Interv 2018;11:e006832.
- Asbury EA, Webb CM, Probert H, Wright C, Barbir M, Fox K, Collins P. Cardiac rehabilitation to improve physical functioning in refractory angina: a pilot study. Cardiology 2012;122:170–177.
- Long L, Anderson L, He J, Gandhi M, Dewhirst A, Bridges C, Taylor R. Exercise-based cardiac rehabilitation for stable angina: systematic review and meta-analysis. Open Heart 2019;6:e000989.
- Arora RR, Chou TM, Jain D, Fleishman B, Crawford L, McKiernan T, Nesto RW. The multicenter study of enhanced external counterpulsation (MUSTEECP): effect of EECP on exercise-induced myocardial ischemia and anginal episodes. J Am Coll Cardiol 1999;33:1833–1840
- Soran O, Kennard ED, Kfoury AG, Kelsey SF. Two-year clinical outcomes after enhanced external counterpulsation (EECP) therapy in patients with refractory angina pectoris and left ventricular dysfunction (report from The International EECP Patient Registry). Am J Cardiol 2006;97:17–20.
- Bonetti PO, Barsness GW, Keelan PC, Schnell TI, Pumper GM, Kuvin JT, Schnall RP, Holmes DR, Higano ST, Lerman A. Enhanced external counterpulsation improves endothelial function in patients with symptomatic coronary artery disease. J Am Coll Cardiol 2003;41:1761–1768.
- Beck CS, Leighninger DS. Scientific basis for the surgical treatment of coronary artery disease. J Am Med Assoc 1955;159:1264–1271.
- Guven A, Villares GJ, Hilsenbeck SG, Lewis A, Landua JD, Dobrolecki LE, Wilson LJ, Lewis MT. Carbon nanotube capsules enhance the in vivo efficacy of cisplatin. Acta Biomater 2017;58:466–478.
- Konigstein M, Giannini F, Banai S. The Reducer device in patients with angina pectoris: mechanisms, indications, and perspectives. Eur Heart J 2018;39:925–933.
- Verheye S, Jolicœur EM, Behan MW, Pettersson T, Sainsbury P, Hill J, Vrolix M, Agostoni P, Engstrom T, Labinaz M, de Silva R, Schwartz M, Meyten N, Uren NG, Doucet S, Tanguay J-F, Lindsay S, Henry TD, White CJ, Edelman ER, Banai S. Efficacy of a device to narrow the coronary sinus in refractory angina. N Engl J Med 2015;372:519–527.
- Tzanis G, Palmisano A, Gallone G, Ponticelli F, Baldetti L, Esposito A, Colombo A, Giannini F. The impact of the coronary sinus reducer upon left ventricular function in patients with refractory angina pectoris. Catheter Cardiovasc Interv 2020;95:1104–1108.
- Parikh P, Bhatt P, Shah D, Thakar P, Naik A, Baxi H, Banai S, Parikh K. First-inhuman use of coronary sinus reducer in patients with refractory angina. J Am Coll Cardiol 2018;72:3227–3228.
- Giannini F, Baldetti L, Konigstein M, Rosseel L, Ruparelia N, Gallone G, Colombo A, Banai S, Verheye S. Safety and efficacy of the reducer: a multicenter clinical registry—REDUCE study. Int J Cardiol 2018;269:40–44.
- Konigstein M, Bazan S, Revivo M, Banai S. Coronary Sinus Reducer implantation improves symptoms, ischaemia and physical capacity in patients with refractory angina unsuitable for myocardial revascularisation: a single-centre experience. EuroIntervention 2018;14:e452–e458.
- Szekely Y, Topilsky Y, Bazan S, Revivo M, Banai S, Konigstein M. The impact of coronary sinus narrowing on diastolic function in patients with refractory angina. Int J Cardiol 2019;291:8–12.
- Gallone G, Baldetti L, Palmisano A, Ponticelli F, Tzanis G, Colombo A, Esposito A, Giannini F. Coronary sinus reducer implantation to reduce the ischemic burden in refractory angina. JACC Cardiovasc Interv 2019;12:e11–e13.
- Giannini F, Baldetti L, Ielasi A, Ruparelia N, Ponticelli F, Latib A, Mitomo S, Esposito A, Palmisano A, Chieffo A, Colombo A. First experience with the coronary sinus reducer system for the management of refractory angina in patients without obstructive coronary artery disease. JACC Cardiovasc Interv 2017;10:1901–1903.
- Alunni G, Marra S, Meynet I, D’Amico M, Elisa P, Fanelli A, Molinaro S, Garrone P, Deberardinis A, Campana M, Lerman A. The beneficial effect of extracorporeal shockwave myocardial revascularization in patients with refractory angina. Cardiovasc Revasc Med 2015;16:6–11.
- Schmid JP, Capoferri M, Wahl A, Eshtehardi P, Hess OM. Cardiac shock wave therapy for chronic refractory angina pectoris. A prospective placebocontrolled randomized trial. Cardiovasc Ther 2013;31:e1–e6.
- Kikuchi Y, Ito K, Ito Y, Shiroto T, Tsuburaya R, Aizawa K, Hao K, Fukumoto Y, Takahashi J, Takeda M, Nakayama M, Yasuda S, Kuriyama S, Tsuji I, Shimokawa H. Double-blind and placebo-controlled study of the effectiveness and safety of extracorporeal cardiac shock wave therapy for severe angina pectoris. Circ J 2010;74:589–591.
- Vainer J, Habets JH, Schalla S, Lousberg AH, de Pont CD, Voo SA, Brans BT, Hoorntje JC, Waltenberger J. Cardiac shockwave therapy in patients with chronic refractory angina pectoris. Neth Heart J 2016;24:343–349.
- Celutkien e J, Burneikait _ e G, Shkolnik E, Jakutis G, Vajauskas D, _ Cerlinskait e K, Zuoziene G, Petrauskien _ e B, Puronait _ e R, Komiagien _ e R, Butkuvien _ e I, _Steponenien _ e R, Misi _ ura J, Laucevicius A. The effect of cardiac shock wave therapy on myocardial function and perfusion in the randomized, triple-blind, shamprocedure controlled study. Cardiovasc Ultrasound 2019;17:13.
- Foreman RD, Garrett KM, Blair RW. Mechanisms of cardiac pain. Compr Physiol 2015;5:929–960.
- Eldabe S, Thomson S, Duarte R, Brookes M, deBelder M, Raphael J, Davies E, Taylor R. The Effectiveness and Cost-Effectiveness of Spinal Cord Stimulation for Refractory Angina (RASCAL study): a pilot randomized controlled trial. Neuromodulation 2016;19:60–70.
- Sanderson JE, Brooksby P, Waterhouse D, Palmer RB, Neubauer K. Epidural spinal electrical stimulation for severe angina: a study of its effects on symptoms, exercise tolerance and degree of ischaemia. Eur Heart J 1992;13:628–633.
- Sanderson JE, Ibrahim B, Waterhouse D, Palmer RB. Spinal electrical stimulation for intractable angina–long-term clinical outcome and safety. Eur Heart J 1994; 15:810–814.
- Smith FM, Vermeulen M, Cardinal R. Long-term spinal cord stimulation modifies canine intrinsic cardiac neuronal properties and ganglionic transmission during high-frequency repetitive activation. Physiol Rep 2016;4:e12855.
- Coote JH, Chauhan RA. The sympathetic innervation of the heart: important new insights. Auton Neurosci 2016;199:17–23.
- Imran TF, Malapero R, Qavi AH, Hasan Z, de la Torre B, Patel YR, Yong RJ, Djousse L, Gaziano JM, Gerhard-Herman MD. Efficacy of spinal cord stimulation as an adjunct therapy for chronic refractory angina pectoris. Int J Cardiol 2017; 227:535–542.
- Tucker HR, Scaff K, McCloud T, Carlomagno K, Daly K, Garcia A, Cook CE. Harms and benefits of opioids for management of non-surgical acute and chronic low back pain: a systematic review. Br J Sports Med 2020;54:664.
- Vijay A, Rhee TG, Ross JUS. Prescribing trends of fentanyl, opioids, and other pain medications in outpatient and emergency department visits from 2006 to 2015. Prev Med 2019;123:123–129.
- Heeschen C, Jang JJ, Weis M, Pathak A, Kaji S, Hu RS, Tsao PS, Johnson FL, Cooke JP. Nicotine stimulates angiogenesis and promotes tumor growth and atherosclerosis. Nat Med 2001;7:833–839.
- Regensteiner JG, Steiner JF, Hiatt WR. Exercise training improves functional status in patients with peripheral arterial disease. J Vasc Surg 1996;23:104–115.
- Long L, Anderson L, Dewhirst AM, He J, Bridges C, Gandhi M, Taylor RS. Exercise-based cardiac rehabilitation for adults with stable angina. Cochrane Database Syst Rev 2018;2:CD012786.
- Yla-Herttuala S, Bridges C, Katz MG, Korpisalo P. Angiogenic gene therapy in cardiovascular diseases: dream or vision? Eur Heart J 2017;38:1365–1371.
- Henry TD, Grines CL, Watkins MW, Dib N, Barbeau G, Moreadith R, Andrasfay T, Engler RL. Effects of Ad5FGF-4 in patients with angina: an analysis of pooled data from the AGENT-3 and AGENT-4 trials. J Am Coll Cardiol 2007;50:1038–1046.
- Kastrup J, Jorgensen E, Ruck A, Tagil K, Glogar D, Ruzyllo W, Botker HE, Dudek D, Drvota V, Hesse B, Thuesen L, Blomberg P, Gyongyosi M, Sylven C, Euroinject OG. Direct intramyocardial plasmid vascular endothelial growth factor-A165 gene therapy in patients with stable severe angina pectoris A randomized double-blind placebo-controlled study: the Euroinject One trial. J Am Coll Cardiol 2005;45:982–988.
- Hedman M, Hartikainen J, Syva¨Nne M, Stjernvall J, Hedman A, Kivela¨ A, Vanninen E, Mussalo H, Kauppila E, Simula S, Na¨Rva¨Nen O, Rantala A, Peuhkurinen K, Nieminen MS, Laakso M, Yla¨-Herttuala S, Safety and feasibility of catheter-based local intracoronary vascular endothelial growth factor gene transfer in the prevention of postangioplasty and in-stent restenosis and in the treatment of chronic myocardial ischemia: phase II results of the Kuopio Angiogenesis Trial (KAT). Circulation 2003;107:2677–2683.
- Stewart DJ, Kutryk MJ, Fitchett D, Freeman M, Camack N, Su Y, Della Siega A, Bilodeau L, Burton JR, Proulx G, Radhakrishnan S, Northern Trial Investigators. VEGF gene therapy fails to improve perfusion of ischemic myocardium in patients with advanced coronary disease: results of the NORTHERN trial. Mol Ther 2009;17:1109–1115.
- Hedman M, Muona K, Hedman A, Kivela A, Syvanne M, Eranen J, Rantala A, Stjernvall J, Nieminen MS, Hartikainen J, Yla-Herttuala S. Eight-year safety
follow-up of coronary artery disease patients after local intracoronary VEGF gene transfer. Gene Ther 2009;16:629–634.
- Hartikainen J, Hassinen I, Hedman A, Kivela A, Saraste A, Knuuti J, Husso M, Mussalo H, Hedman M, Rissanen TT, Toivanen P, Heikura T, Witztum JL, Tsimikas S, Yla-Herttuala S. Adenoviral intramyocardial VEGF-DDeltaNDeltaC gene transfer increases myocardial perfusion reserve in refractory angina patients: a phase I/IIa study with 1-year follow-up. Eur Heart J 2017;38:2547–2555.
- Mathur A, Fernandez-Aviles F, Dimmeler S, Hauskeller C, Janssens S, Menasche P, Wojakowski W, Martin JF, Zeiher A, the BAMI Investigators. The consensus of the Task Force of the European Society of Cardiology concerning the clinical investigation of the use of autologous adult stem cells for the treatment of acute myocardial infarction and heart failure: update 2016. Eur Heart J 2017;38:2930–2935.
- Lu¨scher TF. Back to square one. Eur Heart J 2019;40:1031–1033.
- Velagapudi P, Turagam M, Kolte D, Khera S, Hyder O, Gordon P, Aronow HD, Leopold J, Abbott JD. Intramyocardial autologous CD34þ cell therapy for refractory angina: A meta-analysis of randomized controlled trials. Cardiovasc Revasc Med 2019;20:215–219.
- Bassetti B, Nigro P, Catto V, Cavallotti L, Righetti S, Achilli F, Scacciatella P, Carbucicchio C, Pompilio G. Cell therapy for refractory angina: a reappraisal. Stem Cells Int 2017;2017:1–11.
- Losordo DW, Henry TD, Davidson C, Sup Lee J, Costa MA, Bass T, Mendelsohn F, Fortuin FD, Pepine CJ, Traverse JH, Amrani D, Ewenstein BM, Riedel N, Story K, Barker K, Povsic TJ, Harrington RA, Schatz RA, the ACT34-CMI Investigators. Intramyocardial, autologous CD34þ cell therapy for refractory angina. Circ Res 2011;109:428–436.
- Jones DA, Weeraman D, Colicchia M, Hussain MA, Veerapen D, Andiapen M, Rathod KS, Baumbach A, Mathur A. The impact of cell therapy on cardiovascular outcomes in patients with refractory angina. Circ Res 2019;124:1786–1795







