* Đại học Y khoa Phạm Ngọc Thạch;
Bệnh viện tim Tâm Đức; Viện Tim TP.HCM
Nghiên cứu TIBET (Total Ischemic Burden European Trial) (37) chứng minh Atenolol và Nifedipine phối hợp giảm tử vong, giảm NMCT và CĐTN không ổn định. Hiệu quả riêng biệt của Atenolol và Nifedipine tương đương.
Nghiên cứu TIBBS (Total Ischemie Burden Bisoprolol Study) (38) chứng minh Bisoprolol và Nifedipine giảm số CĐTN ổn định . Bisoprolol hiệu quả hơn Nifedipine.
Hiệu quả của chẹn bêta trong thiếu máu cục bộ cơ tim được tóm tắt trong hình (4).
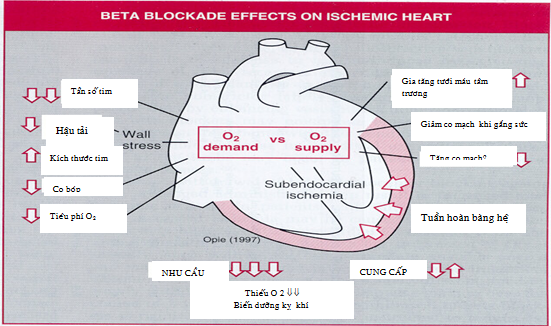
Hình 14 : Hiệu quả của chẹn bêta trên tim TMCB ( TL : Opie LH. Drugs for the Heart 4th ed. Phil. WB Saunders Co. 1995)
Lựa chọn thuốc chẹn bêta trong điều trị CĐTN ổn định nên dựa vào một số dược tính chính như tính chọn lọc bêta 1 bêta 2, hoạt tính giống giao cảm nội tại và tính tan trong mỡ hay trong nước. Bảng 19 tóm tắt đặc điểm những bệnh nhân nào nên dùng hay không nên dùng chẹn bêta (39)
Nebivolol (NODON, NEBILOX, TEMERIT) là thuốc chẹn bêta có tính giãn mạch qua trung gian NO. Thuốc được nghiên cứu nhiều trên bệnh nhân THA và suy tim mạn ở người cao tuổi (55). Đây là chẹn bêta một chọn lọc, chuyển hoá ở gan và đào thải qua thận và đường ruột. Thuốc không cần chỉnh liều ở bệnh nhân suy thận nhẹ và vừa, giảm liều ở bệnh nhân suy thận nặng. Không nên sử dụng ở bệnh nhân suy gan. Trên bệnh nhân bệnh động mạch vành mạn, có thể sử dụng được tính làm chậm nhịp tim và giảm co cơ tim của Nebivolol để giảm bớt số cơn đau thắt ngực. Liều khởi đầu cần thấp 1,25mg/ngày, chỉ tăng liều sau 2 đến 4 tuần. Tần số tim cần đạt là 55-60 nhát/ phút. Do ưu điểm có thể sử dụng trên bệnh nhân suy tim, thuốc có thể sử dụng trên bệnh nhân có cơn đau thắt ngực trên nền bệnh cơ tim thiếu máu cục bộ có suy tim. Nghiên cứu SENIORS (55) thực hiện trên 2128 bệnh nhân cao tuổi ³ 70 tuổi có bệnh sử suy tim (nhập viện vì suy tim trong năm trước hoặc phân suất tống máu 35%). Có 1067 bệnh nhân thuộc nhóm nebivolol (liều lượng từ thấp 1,25 mg/ ngày đến cao 10mg/ngày) và 1061 bệnh nhân nhóm placebo, cả hai nhóm đều được điều trị thuốc cơ bản suy tim: lợi tiểu, UCMC, chẹn thụ thể angiotensin II, đối kháng aldosterol, digoxin, giảm lipid máu, aspirin hoặc thuốc chống vitamin K. Tiêu chí chính là tử vong do mọi nguyên nhân hoặc nhập viện vì tim mạch. Theo dõi trung bình 21 tháng. Tiêu chí chính xảy ra trên 332 bệnh nhân (31,1 %) nhóm Nebivolol và 375 bệnh nhân (35,3%) nhóm placebo (p = 0,039). Không khác biệt có ý nghĩa về ảnh hưởng của tuổi, giới tính và phân suất tống máu trên hiệu quả điều trị của nebivolol. Như vậy nebivolol là chẹn bêta có hiệu quả và dung nạp tốt trên người cao tuổi.

6.1.3 Nitrates
Nitrates có hiệu quả dãn cả tĩnh mạch lẫn động mạch. hiệu quả dãn tĩnh mạch cao hơn dãn động mạch , do đó giảm tiền tải nhiều hơn giảm hậu tải. Nhờ giảm tiền tải sẽ giảm sức căng thành cơ tim và giảm nhu cầu oxy cơ tim. Do tác động trên cả tiền tải lẫn hậu tải, tác động trên cả động mạch vành bình thường lẫn động mạch vành tổn thương, Nitrates có hiệu quả trong điều trị thiếu máu cục bộ cơ tim và suy tim.
Bảng 21 tóm tắt liều lượng và cách dùng các Nitrate hiện đang dùng trong điều trị thiếu máu cục bộ cơ tim.
Một số điều cần chú ý khi sử dụng Nitrates trong điều trị CĐTN ổn định
– Nên có khoảng trống không thuốc Nitrate (12-14 giờ) để tránh hiện tượng lờn thuốc.
– Các liều đầu nên thấp để bệnh nhân bớt nhức đầu, sau vài ngày có thể tăng liều
– Ở bệnh nhân đang dùng Nitrate liều cao , nếu ngưng đột ngột có thể làm tăng CĐTN
– Không được sử dụng chung với Sildenafil, nguy cơ tụt huyết áp nặng có thể tử vong (40)
– Isosorbide Mononitrate có hiệu quả mạnh hơn Isosorbide Dinitrate.
6.1.4. Ức chế calci
Các thuốc ức chế calci sử dụng trong điều trị bệnh Tim mạch thường là loại ngăn cản sự vận chuyển calci qua kênh chậm ở màng tế bào cơ tim.
Ba nhóm ức chế calci chính là:
1. Nhóm Dihydropyridine (Nifedipine, Nicardipine, Felodipine, Amlodipine…)
2. Nhóm Phenylalkylamines (TD: Verapamil)
3. Nhóm Benzothiazepine (TD: Diltiazem)
Bepridil cũng là ức chế calci nhưng không thuộc 3 nhóm trên
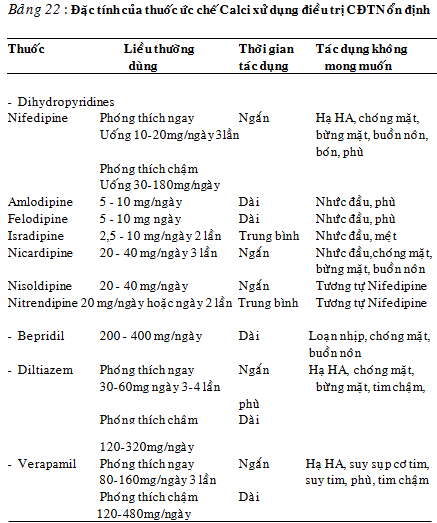
Đặc điểm của các thuốc ức chế calci sử dụng trong điều trị CĐTN ổn định được tóm tắt trong bảng 22.
Ức chế calci có hiệu quả trong giảm CĐTN ổn định. Nghiên cứu tổng hợp về hiệu quả của thuốc cho kết quả trái ngược nhau. Furberg và cộng sự trong một nghiên cứu tổng hợp 16 nghiên cứu về Nifedipine cho thấy thuốc này giảm CĐTN nhưng tăng tử vong tim mạch (41). Tuy nhiên, nghiên cứu tổng hợp khác lại không cho thấy như vậy (42). Gần đây nghiên cứu ABCD (The Appropriate Blood Pressure Control in Diabetes) sử dụng một ức chế calci tác dụng tương đối ngắn (Nisoldipine) cho thấy thuốc này tăng tử vong do NMCT và bệnh nhân NMCT, so với Enalpril (43). Nghiên cứu FACET (Fosinopril Versus Amlodipine Cardiovascular Events Randomized Trial) cho thấy Amlodipine phối hợp với chẹn bêta trong cơn đau thắt ngực ổn định cho nhiều biến cố tim mạch hơn Fosinopril (Ức chế men chuyển) phối hợp với chẹn bêta (44). Do đó, nên sử dụng ức chế calci trong những trường hợp sau:
– CĐTN ổn định trên bệnh nhân có kèm bệnh suyễn, bệnh phổi mạn tắc nghẽn hoặc có ran rít lúc khám lâm sàng.
– CĐTN ổn định trên bệnh nhân có bệnh suy nút xoang, nhịp xoang chậm hoặc rối loạn dẫn truyền nhĩ thất nặng.
– CĐTN Prinzmetal
– CĐTN ổn định trên bệnh nhân có bệnh động mạch ngoại vi
– Thuốc thứ 3 khi chẹn bêta và Nitrate không ngăn chận hoàn toàn CĐTN.
6.1.5 Ức chế men chuyển
UCMC không có khả năng giảm CĐTN, tuy nhiên có khả năng giảm các biến cố thiếu máu cục bộ cơ tim.
Nghiên cứu tổng hợp dựa trên 4 nghiên cứu ngẫu nhiên (11000 bệnh nhân) thực hiện trên bệnh nhân sau NMCT hay rối loạn chức năng thất trái do TMCB hay không TMCB cho thấy nhóm có UCMC giảm 21% NMCT, giảm 15% CĐTN không ổn định (45).
Nghiên cứu HOPE thực hiện 9297 bệnh nhân bệnh ĐMV do xơ vữa động mạch, có hay không kèm đái tháo đường, 92% bệnh nhân có chức năng tâm thu thất trái bình thường, theo dõi trong 5 năm, một nhóm có UCMC, một nhóm có placebo. Nhóm có UCMC giảm tiêu chí tổng hợp chính (tử vong tim mạch, NMCT, đột quị) 22% (p < 0,001) (35). Các tiêu chí phụ như tái lưu thông ĐMV và tử vong do mọi nguyên nhân cũng giảm.
Một số nghiên cứu khác như nghiên cứu PEACE (Prevention of Events with Angiotensin Converting Enzyme Inhibition) và nghiên cứu EUROPA ( European trial on Reduction of cardiac events with Perindopril in stable coronary artery disease) đang được thực hiện sẽ làm rõ kết quả của UCMC trên bệnh nhân BĐMV có chức năng tâm thu thất trái bình thường.
Dựa vào các hiểu biết trên, một số tác giả khuyên sử dụng UCMC cho tất cả bệnh nhân CĐTN ổn định nếu không có chống chỉ định (46).
6.1.6 Phối hợp điều trị
Các bước điều trị sau cần cân nhắc thực hiện trên tất cả bệnh nhân suy ĐMV mạn :
– Xác định và điều trị các yếu tố làm nặng thêm (TD: THA, cường giáp, thiếu máu, loạn nhịp nhanh, suy tim nặng, bệnh van tim phối hợp)
– Giảm các yếu tố nguy cơ, tiết chế dinh dưỡng, vận động thể lực. giảm LDL-cholesterol dưới 100mg/dL bằng statins và tăng HDL-cholesterol bằng biện pháp thích hợp (vận động, Fibrates)
– Điều trị chống TMCB bằng chẹn bêta, Nitrate và ức chế calci. Ưu tiên phối hợp chẹn bêta và Nitrates. Quan tâm việc sử dụng UCMC cho mọi bệnh nhân.
– Aspirin cho tất cả bệnh nhân suy động mạch vành mạn
– Nitrates ngậm dưới lưỡi để giảm và phòng ngừa CĐTN
– Ưc chế calci có thể phối hợp nhằm giảm CĐTN, giảm THA, giảm suy tim.
– Phối hợp 3 thuốc chống CĐTN (chẹn bêta, Nitrates, ức chế calci) có thể cần khi sử dụng 2 thuốc vẫn còn CĐTN.
Chụp động mạch vành được thưc hiện trong các trường hợp sau :
1. Phối hợp tất cả các thuốc chống CĐTN vẫn còn triệu chứng cơ năng
2. Bệnh nhân có nguy cơ cao khi khảo sát bằng trắc nghiệm không xâm nhập
. Bệnh nhân mà nghề nghiệp hoặc lối sống cần được biết rõ tình trạng ĐMV
6.2 Tái tưới máu cơ tim
Tái tưới máu cơ tim bằng phẫu thuật bắc cầu ĐMV (thực hiện từ 1967) hoặc bằng tái tạo ĐMV qua da (nong ĐMV bằng bóng, thực hiện từ 1977, đặt Stents….) là tiến bộ quan trọng trong điều trị suy động mạch vành mạn. Tái tưới máu cơ tim bằng laser xuyên cơ tim (Translaser myocardial revascularization) còn trong giai đoạn nghiên cứu.
6.2.1 Phẫu thuật bắc cầu ĐMV
Phẫu thuật bắc cầu ĐMV (BC ĐMV) có lịch sử trên 30 năm ; nguyên tắc là sử dụng động mạch vú trong, động mạch cổ tay… hoặc tĩnh mạch hiển trong tạo dòng máu từ động mạch chủ vượt qua chỗ nghẽn nối với ĐMV tới nuôi cơ tim. Nhược điểm của sử dụng cầu bằng tĩnh mạch hiển trong là tắc nghẽn sớm, khoảng 40% sau 10 năm. Động mạch vú trong có ưu điểm là sau 10 năm tới > 90% còn lưu thông máu tốt (47).
Hinh 15 : Phau thuat BC/DMV bang mang tinh mach hien noi tu DMC toi DMV (hinh A, B) (TL : Cohn LH : Surgical techniques of emergency revascularization – In Cohn LH (ed) : The Treatment of Acute Myocardial Ischemia : an integrated medical surgical approach Mt Kisco, NY, Futura 1979, p. 87
6.2.2 Can thiệp động mạch vành qua da (Percutaneous Coronary Intervention)
Can thiệp động mạch vành qua da (CT/ĐMV) bao gồm nong ĐMV bằng bóng, đặt stent và các kỹ thuật liên quan (Cắt bỏ mảng xơ vứa bằng Rotablator, bằng laser…).
Ưu điểm của CT/ĐMV rất nhiều : tật bệnh và tử vong liên quan đến thủ thuật thấp, thời gian nằm viện ngắn, trở lại công việc sớm và khả năng can thiệp được nhiều tổn thương cao. Tuy nhiên cũng có một số nhược điểm như không thể thực hiện được ở một số bệnh nhân do vị trí tắc nghẽn , tắc nghẽn lan tỏa (TD : bệnh nhân đái tháo đường), biến chứng tắc ĐMV cấp trong khi nong và tần suất cao tắc nghẽn (30-40%) trong vòng 6 tháng (48).
Tiến bộ của chế tạo stent đã giảm được tắc nghẽn : stent có chất phóng xạ, stent tẩm thuốc. Hy vọng trong tương lai có thể có được stent giảm gần hoàn toàn hiện tượng tắc nghẽn.
6.2.3 Chỉ định tái tưới máu cơ tim
Theo khuyến cáo của ACC/AHA/ACP/ASIM (13) không nên tái tưới máu cơ tim các trường hợp sau :
– Bệnh nhân tổn thương một hoặc hai nhánh ĐMV, nhưng không nghẽn có ý nghĩa phần gần nhánh xuống trước ĐMV trái; các bệnh nhân này chỉ có các triệu chứng cơ năng nhẹ không chắc là do thiếu máu cục bộ ở tim hoặc chưa được điều trị nội khoa đầy đủ, có kèm: · Chỉ có vùng nhỏ cơ tim còn sống, hoặc
- Không có vùng TMCB chứng minh bằng trắc nghiệm không xâm nhập
– Bệnh nhân có hẹp giới hạn ĐMV (nghẽn 50-60% các nhánh ĐMV, ngoại trừ thân chính ĐMV)
– Bệnh nhân có nghẽn không ý nghĩa ĐMV( <50% đường kính ĐMV)
– Thực hiện CT/ĐMV trên bệnh nhân nghẽn thân chính ĐMV trái (bệnh nhân cần phẫu thuật bắc cầu ĐMV)
Khuyến cáo cũng thống nhất nên thực hiện tái tưới máu cơ tim (loại 1) các trường hợp sau :
Loại I :
1. BC/ĐMV / Nghẽn thân chính ĐMV trái (Mức A)
2. BC/ĐMV / Nghẽn 3 nhánh ĐMV – Lợi ích cao hơn khi PXTM < 50% (Mức A)
3. BC/ĐMV / Nghẽn 2 nhánh trong đó nghẽn phần gần nhánh xuống trước ĐM trái,có kèm PXTM < 50% hoặc có biểu hiện TMCB khi khảo sát không xâm nhập (Mức A)
4. CT/ĐMV / Nghẽn 2 – 3 nhánh ĐMV, trong đó có phần gần nhánh xuống trước ĐMV trái, tuy nhiên có cấu trúc giải phẫu thích hợp cho nong và chức năng thất trái bình thường, không có tiểu đường (Mức B)
5. CT/ĐMV hoặc BC/ĐMV cho bệnh nhân nghẽn 1 hay 2 nhánh ĐMV mà không tổn thương phần gần nhánh xuống trước ĐMV trái, có kèm vùng rộng cơ tim còn sống và có nguy cơ cao (Mức B)
6. BC/ĐMV cho bệnh nhân nghẽn 1 hay 2 nhánh ĐMV, không tổn thương phần gần nhánh xuống trước ĐMV trái, đã sống sót sau đột tử hoặc nhịp nhanh thất kéo dài (Mức C)
7. CT/ĐMV hoặc BCĐMV cho bệnh nhân điều trị nội khoa không hiệu quả và có nguy cơ của tái lưu thông máu chấp nhận được.
6.2.4 Lợi điểm của phẫu thuật BCĐMV so với điều trị nội khoa
BCĐMV đạt cả 2 mục tiêu điều trị giảm triệu chứng cơ năng và kéo dài đời sống người bệnh.
Nghiên cứu tổng hợp từ 3 nghiên cứu VA Study (Veterans Administration Cooperative Study), nghiên cứu ECSS (European Coronary Surgery Study) và nghiên cứu CASS (49) cho thấy sau 10 năm BCĐMV cải thiện tử vong so với điều trị nội ở những bệnh nhân tổn thương 3 nhánh ĐMV, 2 nhánh ĐMV và ngay cả 1 nhánh nhưng là phần gần xuống trước ĐMV trái. Sống còn cải thiện ở bệnh nhân có hay không rối loạn chức năng tâm thu thất trái. Nếu không nghẽn phần gần nhánh trái xuống trước ĐMV trái, chỉ các tổn thương hai nhánh và 3 nhánh ĐMV mới cho thấy ưu điểm của BCĐMV so với điều trị nội.
6.2.5 Lợi điểm của CT/ĐMV qua da so với điều trị nội
Nghiên cứu ACME (Veterans Affairs Angioplasty Compared to Medicine) (50) thực hiện trên bệnh nhân thiếu máu cục bộ cơ tim có tổn thương 1 nhánh ĐMV, cho thấy CT/ĐMV giảm cơn đau thắt ngực nhiều hơn điều trị nội.
Nghiên cứu RITA-2 (Randomized Intervention Treatment at Angina) (51) thực hiện trên bệnh nhân phần lớn tổn thương1 nhánh ĐMV (60%) và theo dõi trong 2,7 năm ; cho thấy nhóm điều trị nội giảm tử vong hoặc NMCT có ý nghĩa hơn CT/ĐMV (P=0,02).
Nghiên cứu AVERT (Atorvastatin Versus Revascularization Treatment Trial) (52) so sánh điều trị bằng statin (Atorvastatin) với CT/ĐMV trên bệnh nhân tổn thương1 hoặc 2 nhánh ĐMV. Nhóm Atorvastatin giảm biến cố TMCB nhiều hơn nhóm CT/ĐMV (p=0,024).
Dữ liệu của BV Duke trên 9263 bệnh nhân từ năm 1984-1990 được điều trị nội hay CT/ĐMV hay BC/ĐMV (53). Sau 5 năm sống còn của bệnh nhân tổn thương 1 nhánh ĐMV tương đương giữa nhóm CT/ĐMV và nhóm điều trị nội (95% so với 94%) ; tuy nhiên sẽ là 91% so với 86% nếu tổn thương 2 nhánh ĐMV và 81% so với 72% nếu tổn thương 3 nhánh ĐMV. Như vậy CT/ĐMV sẽ có lợi điểm cải thiện tử vong hơn điều trị nội nếu bệnh nhân tổn thương nhiều nhánh ĐMV.
Một vài đặc điểm về điều trị bệnh động mạch vành mạn ở người cao tuổi:
– Statin có hiệu quả trong phòng ngừa thứ phát và phòng ngừa tiêm phát. Ở người trên 80 tuổi hoặc người gầy yếu, cần chú ý đến biến chứng bệnh cơ (đau cơ) của statin
– Chẹn bêta không ai mỡ (TD: atenolol, nadolol), ít gây tác dụng phụ lên hệ thần kinh trung ương (TD: ác mộng)
– Ức chế calci nhóm dihydropyridine thường làm phù cổ chân người cao tuổi, nhiều hơn người trẻ, verapamil tăng táo bón
Theo ACC/ AHA Coronary Artory Bypass Surgery and PC I Guideline tuổi đơn thuần không được dùng là tiêu chí trong chỉ định tái lưu thông ĐMV (8), mặc dù tật bệnh và tử vong của thủ thuật gia tăng theo tuổi. (bảng 23). Còn có thể can thiệp hoặc BC ĐMV ở người tuổi 90 hoặc tuổi 100.
Bảng 23: Tử vong trong bệnh viện theo tuổi/ bệnh nhân bắc cầu ĐMV hoặc can thiệp ĐMV qua da

– Một vài điểm còn tồn tại trong tái lưu thông ĐMV người cao tuổi:
Giảm nguy cơ tật bệnh và tử vong bằng: N- acetylcysteine có giúp giảm bệnh thận do chất cản quang, kiểm soát tốt đường chu phẫu, điều chỉnh quy trình theo tuổi
Phòng ngừa suy giảm nhận thức sau BC ĐMV
Lợi điểm của phẫu thuật BC ĐMV có hay không tuần hoàn ngoài cơ thể, nhất là ở phụ nữ
So sánh giữa điều trị nội với tái lưu thông ĐMV
Tiêu chuẩn phù hợp lựa chọn điều trị người ở tuổi 90 và tuổi 100.
Tài liệu tham khảo
1. Schwartz I on, Zipes DP. Cardiovascular Disease in the Elderly. In Braunwald’s Heart Disease, ed by Libby, Bonow, Mann, Zipes. Saemders Elsevier 2008, 8 th ed p 1923 – 1953
2. Lakatta EG, Najjar SS, Schulman SP, Gerstenblith G. Aging and Cardiovascular Disease in the Elderly. In Hurst’s The Heart, ed by Fuster, O’ Rourke, walsk, Poole Wilson; Mc Grawhill 2008, 12 th ed, p 2247 -2274
3. Fleg IL, o’ connor FC, Gerstenblith G et al. Impact of age on the cardiovascular response to dynamic upright exercise in healthy men and woman. I Appl Physivl 1995; 78: 890 – 900
4. Pearson I D, Morrell CH, Brant L I et al. The Baltimore Longitudinal study of Aging. I. Gerontol. Med Sci 1997; 53: M 177 -M 183
5. Manjunath G, Sarnak M, Levey A: Prediction equation to estimate glomerular filtration rate: on up date. Curr opin Nephrol Hespertens 2001; 10: 785- 792
6. ACC/ AHA Guidelines on Exercise Testing www. acc. org
7. Waghavi M, Falk E, Hecht H et al. SHAPE Task Force: From vulnerabk plaque to vulnerable patient – Part III: Executive summary of the Screening for Heart Attack Prevention and Education (SHAPE) Task Force report. Am I cardiol 2006; 98 (Supple) : 2 H- 15 H
8. ACC/AHA Coronary Artery Bypass Surgery and PCI Guideline. www. acc. org or www. Americanheart. org.
9. Gersh BJ, Braunwald E, Bonow RO : Chronic coronary artery disease ; in Heart Disease ed by Braunwald, Zipes, Libby ; WB Saunders Co 6th ed 2001, p. 1273-1353.
10. Phạm Nguyễn Vinh : Suy Động mạch vành mạn ; trong Siêu âm tim và Bệnh lý tim mạch ; NXB Y học, xuất bản lần 2, 2001, tr. 215-224.
11. Virmani R, Forman MB : Nonatherosclerotic Ischemic Heart Disease, New York, Raven 1989.
12. Kannel WB, Feinlcib M. Natural history of angina pectoris in the Framingham study. Prognosis and Survival. Am J Cardiol 1972 ; 29 : 154-163.
13. Gibbons RJ, Chatterjee K. Daley J et al : AC/AHA/ACP – ASIM guidelines for the management of patients with chronic stable angina. J. Am Coll Cardiol 1999 ; 33 : 2092-2197.
14. Diamond GA, Staniloff HM, Forrester JS et al : Computer – assisted diagnosis in the noninvasive evaluation of patients with suspected coronary disease. J Am Coll Cardiol 1983 ; 1 : 444-455.
15. Diamond GA, Forrester JS. Analysis of probability as an aid in the clinical diagnosis of coronary artery disease. N. Engl J Med 1979 ; 300 : 1350-1358.
16. Chaitman BR, Bourassa MG, Davis K et al. Angiographic prevalence of high-risk coronary artery disease in the patient subsets (CASS). Circulation 1981 ; 64:360-367.
17. Connolly AC, Elveback LR, Oxman HA. Coronary heart disease in residents at Rochester, Minnesota IV. Prognostic value of the resting electrocardiogram at the time of initial diagnosis of angina pectoris. Mayo. Clin. Proc. 1984 ; 59 : 247-250.
18. Fisch C. Electrocardiography and vectocardiography. In : Braunwald E, ed. Heart Disease : A Textbook of Cardiovascular medicine, 4th ed. Philadelphia PA, WB Saunders 1992 : 145.
19. Margolis JR, Chen JT, Kong Y et al ; The diagnostic and prognostic singificance of coronary artery calcification : a report of 800 cases. Radiology 1980 ; 132 : 609-616.
20. Stuart RJ, Ellestad MH. National survey of exercise stress testing facilities. Chest 1980 ; 77 : 94-97.
21. Froelicher VF, Lehmann KG, Thomas R et al. The electrocardiographic exercise test in a population with reduced work up bias : diagnostic performance, computerized interpretation, and multivariable prediction. Veteran Affairs Cooperative study in Health Services # 016 (QUEXTA) study Group. (Quantitative Exercise Testing and Angiography) Ann. Intern Med 1998 ; 128 : 965-974.
22. Mark DB, Califf RM, Morris KG et al : Clinical characteristic and long-term survival of patients with variant angina. Circulation 1984 ; 69 : 880-888.
23. Roberts WC. Major anomalies of Coronary arterial origin seen in adulthood. Am. Heart J 1986 ; 111 : 941-963.
24. Burus JC, Shike H, Gordon JB et al ; Sequelac of Kawasaki disease in adolescents and young adults. J Am Coll Cardiol 1996 ; 28 : 253-257.
25. Proudfit WL, Shirey EK, Sones FM Jr. Selective cinecoronary arteriography. Correlations with clinical findings in 1000 patients. Circulation 1996 ; 33 : 901-910.
26. Douglas JS ; Jr, Hurst JW. Limitations of symptoms in the recognition of coronary atherosclerotic heart disease. In : Hurst JW, ed. Update I. The Heart. NewYork McGraw Hill 1979 : 3-12.
27. Douglas PS, Ginsburg GS. The evaluation of chest pain in women. N Engl J Med 1996 ; 334 : 1311-1315.
28. Kim C, Kwok YS, Saha S et al : Diagnosis of suspected coronary artery disease in women : a cost-effectiveness analysis. Am Heart J 1999 ; 137 : 1019-1922.
29. Maseri A, Crea F, Lanza, GA. Coronary Vasoconstriction : where do we stand in 1999. Ann important multifacet but elusive rôle (editorial). Cardiologia 44 : 115, 1999.
30. Maseri A, Chierchia S, Kaski JC. Mixed angina pectoris. Am J Cardiol 56 : 30 E, 1985.
31. Rosen SD, Paulesu E, Frith CD et al : Central nervous pathways mediating angina pectoris Lancet 344 : 147, 1994.
32. Rubins HB, Robins SJ, Collins D et al. Gemfibrozil for the secondary prevention of coronary heart disease in men with low levels of high density lipoprotein cholesterol. Veterans Affairs High-Density Lipoprotein Cholesterol Intervention Trial Study Group. N. Engl J Med 341 : 410, 1999.
33. Antiplatelet Trialists Collaboration : Collaborative overview of randomized trials of antiplatelet therapy. I : prevention of death, myocardial infarction and stroke by prolonged antiplatelet therapy in various categories of patients . BMJ 308 : 81, 1994.
34. Leor J, Reicher-Reiss H, Goldbourt U et al : Aspirin and mortality in patients treated with Angiotensin converting enzyme Inhibitions. A Cohort study of 11575 patients with coronary artery disease. J Am Coll Cardiol 33 : 1920, 1999.
35. Yusuf S, Dagenais G, Pogue J et al : Vitamin E supplementation and Cardiovascular events in high-risk patients. The Heart Outcomes Prevention Evaluation Study Investigators. N. Engl J Med 342 : 154, 2000.
36. Gottlieb SS, McCarter RJ, Vogel RA : Effect of beta-blockade on mortality among high-risk and low-risk patients after myocardial infarction. N. Eng J Med 339 : 489, 1998.
37. Dargic HJ, Ford I, Fox KM. Total Ischemic Burden Trial (TIBET). Effects of ischemia and treatment with Atenolol, Nifedipine SR and their combination on outcome in patients with chronic stable angina. The TIBET Sdudy Group. Eur. Heart J I 17 : 104-112, 1996.
38. The TIBBS Investigators. Medical treatment to reduce total ischemic burden : a multicenter trial comparing bisoprolol and nifedipine. J Am Coll Cardiol 25 : 231-238, 1995.
39. Abrams JA : Medical therapy of stable angina pectoris. In Beller G : Chronic Ischemic Heart Disease. In Braunwald E (ed) : Atlas of Heart Disease. Vol 5. Philadelphia, Mosby 1995, p.7 : 22.
40. Cheitlin MD, Hutter AM Jr, Brindis RG et al : ACC/AHA expert consensus document : Use of sildenafil (Viagra) in patients with cardiovascular disease/American College of Cardiology/American Heart Association. J Am Coll Cardiol 33 : 273, 1999.
41. Furberg CD, Psaty BM, Meyer JV. Nifedipine dose-related increase in mortality in patients with coronary heart disease. Circulation 92 : 1326-1331, 1995.
42. Ad Hoc Subcommittee of the Liaison Committee of the World Health Organization and the International Society of Hypertension Effects of calcium antagonistes on the risks of coronary heart disease, cancer and bleeding. J Hypertens 15 ; 105-115, 1997.
43. EStacio RO, Jeffers BW, Hiatt WR et al : The effect of nisoldipine as compared with enalapril on cardiovascular outcomes in patients with non-insulin dependent diabetes and hypertension. N. Engl J Med 338 : 645-652, 1998.
44. Tatti P, Pahor M, Byington RP et al. Outcome results of the Fosinopril Versus Amlodipine Cardiovascular Events Randomized Trial (FACET) in patients with hypertension and non-insulin dependent diabetes mellitus. Diabetes Carc 21 : 597-603, 1998.
45. Lonn EM, Yusuf S, Jha P et al : Emerging role of Angiotensin – Converting enzyme inhibitors in cardiac and vascular protection. Circulation 90 : 2056, 1994.
46. Gersh BJ, Braunwald E, Bonow RO : Chronic coronary Artery disease. In : Heart Disease, ed. by Braunwald, Zipes, Libby. WB Saunders Co, 6th ed 2001, p. 1285.
47. Lytle BW, Loop FD, Cosgrove DM et al : Longterm (5 to 12 years) serial studies of internal mammary artery and saphenous vein coronary bypass graft. J. Thorac Cardiovasc Surg 89 : 248-258, 1985.
48. Fischman DL, Leon MB, Baim DS et al. A randomized comparison of coronary – stent placement and balloon angioplasty in the treatment of coronary artery disease. Stent Restenosis Study Investigators. N. Eng J Med 331 : 496-501, 1994.
49. Yusuf S, Zucker D, Peduzzi P et al. Effect of coronary artery graft surgery on survival : overview of 10 years results from randomised trials by the Coronary Artery Bypass Graft Surgery Trialists Collaboration. Lancet 344 : 563-570, 1994.
50. Parisi AF, Folland ED, Hartigan P. A comparison of angioplasty with medical therapy in the treatment of single-vessel coronary artery disease. Veterans Affairs ACME Investigators N. Engl J Med 326 : 10-16, 1992.
51. Coronary angioplasty versus medical therapy for angina : the second Randomised Intervention Treatment of Angina (RITA-2) trial. RITA-2 trial participants. Lancet 350 : 461-468, 1997.
52. Pitt B, Waters D, Brown WV et al. Aggressive lipid lowering therapy compared with angioplasty in stable coronary artery disease. Atorvastation versus Revascularization Treatment Investigators. N. Engl J Med 341 : 70, 1999.
53. Mark DB, Nelson CL, Califf RM et al. Continuing evolution of therapy for coronary artery disease : Initial results from the era of coronary angioplasty. Circulation 89 : 2015, 1994.
54. Campeau L. Grading of angina pectoris. Circulation 1976; 54: 522-523.
55. Flather UD, Shibata MC, Coats A J et al. Randomized trial to determine the effect of nebivolol on mortality and cardiovascular hospital admission in elderly patients with heart failure (SENIORS) Eur. Heart J 2005; 26: 215- 225.












