Hiện nay ngày càng có nhiều bệnh nhân được điều trị dài hạn bằng thuốc chống đông uống.
TS Hồ Huỳnh Quang Trí
Viện Tim TP HCM
Chỉ định điều trị chống đông dài hạn có thể liên quan với bệnh van tim (thay van tim nhân tạo cơ học hoặc sinh học, sửa van hai lá kèm đặt ṿng van nhân tạo, hẹp van hai lá kèm rung nhĩ hoặc huyết khối trong nhĩ trái), huyết khối thành thất trái (sau nhồi máu cơ tim), thuyên tắc huyết khối tĩnh mạch (huyết khối tĩnh mạch sâu hoặc thuyên tắc động mạch phổi) hoặc rung nhĩ không do bệnh van tim. Một t́nh huống không hiếm gặp là bệnh nhân cần được phẫu thuật hoặc thực hiện một thủ thuật xâm lấn (có chảy máu). Nếu không ngưng thuốc chống đông uống trước cuộc mổ, bệnh nhân có thể bị chảy máu chu phẫu nặng. Ngược lại, ngưng thuốc chống đông uống trước cuộc mổ để giảm nguy cơ chảy máu chu phẫu có thể làm tăng nguy cơ biến cố huyết khối. Giữ được cân bằng chống đông-cầm máu để tránh chảy máu nặng lẫn biến cố huyết khối chu phẫu là một nhiệm vụ không dễ dàng đối với ê-kíp chăm sóc bệnh nhân trước, trong và ngay sau cuộc mổ.
XỬ TRÍ CHU PHẪU CHO BỆNH NHÂN ĐƯỢC ĐIỀU TRỊ CHỐNG ĐÔNG BẰNG THUỐC KHÁNG VITAMIN K
Các thuốc kháng vitamin K (KVK) được dùng phổ biến ở Việt Nam gồm acenocoumarol và warfarin. Các thuốc này được hấp thu tốt qua đường uống và được thải chủ yếu qua thận. Thuốc KVK có đặc điểm là bắt đầu tác dụng chậm: Thường 4-5 ngày sau khi bắt đầu dùng, nồng độ tất cả các yếu tố đông máu phụ thuộc vitamin K mới giảm xuống mức cần thiết cho hiệu quả chống đông.1 Đặc điểm thứ hai của các thuốc này là chậm hết tác dụng sau khi ngưng thuốc: Thường 48-72 giờ sau khi ngưng thuốc, INR mới giảm xuống mức thấp hơn 1,5 (mức an toàn để không bị chảy máu nặng khi mổ).1 Do hai đặc tính này, ở những bệnh nhân có nguy cơ cao bị biến cố huyết khối phải ngưng thuốc KVK trong giai đoạn chu phẫu (để tránh chảy máu nặng khi mổ) việc dùng một thuốc chống đông tiêm được xem là cần thiết. Thuốc chống đông tiêm (heparin không phân đoạn hoặc heparin trọng lượng phân tử thấp – TLPTT) bắt đầu tác dụng nhanh sau khi tiêm và hết tác dụng cũng nhanh sau khi ngưng nên thích hợp cho việc sử dụng trong giai đoạn chu phẫu. Việc thay thế thuốc KVK uống bằng thuốc chống đông tiêm trong giai đoạn chu phẫu được gọi là bắc cầu chống đông (anticoagulation bridging).
Hướng dẫn 2012 của Trường Môn các thầy thuốc lồng ngực Hoa Kỳ (American College of Chest Physicians – ACCP) khuyến cáo như sau: Đối với bệnh nhân cần tạm ngưng thuốc KVK trước mổ, nên ngưng thuốc 5 ngày trước và cho uống thuốc lại 12-24 giờ sau cuộc mổ khi cầm máu đă ổn.2 Những bệnh nhân phải uống thuốc KVK dài hạn do mang van tim nhân tạo, bị rung nhĩ hoặc thuyên tắc huyết khối tĩnh mạch được phân thành hai nhóm nguy cơ thấp và nguy cơ cao. Bệnh nhân có nguy cơ biến cố huyết khối thấp không cần phải bắc cầu chống đông chu phẫu, c̣n bệnh nhân có nguy cơ biến cố huyết khối cao nên được bắc cầu chống đông chu phẫu.2 Nếu chọn bắc cầu bằng heparin không phân đoạn truyền tĩnh mạch th́ ngưng heparin 4-6 giờ trước cuộc mổ. Nếu chọn bắc cầu bằng heparin TLPTT tiêm dưới da th́ tiêm liều cuối 24 giờ trước cuộc mổ (48-72 giờ trước nếu cuộc mổ có nguy cơ chảy máu cao).
Nhóm nguy cơ biến cố huyết khối thấp được nêu trên bảng 1. Những đối tượng nào không được liệt kê trên bảng này được xếp vào nhóm nguy cơ biến cố huyết khối cao. Trong trường hợp tiểu phẫu ngoài da hay mổ đục thủy tinh thể th́ không cần ngưng thuốc KVK uống trước cuộc mổ. Khi cần tiểu phẫu răng có thể chọn một trong hai cách tiếp cận: hoặc tiếp tục thuốc KVK kết hợp với dùng một thuốc cầm máu tại chỗ (tranexamic acid súc miệng), hoặc ngưng thuốc KVK 2-3 ngày trước.2
Bảng 1:Nguy cơ biến cố huyết khối thấp, không cần bắc cầu chống đông chu phẫu.2
|
1. Van tim nhân tạo cơ học: van động mạch chủ 2 cánh, không có rung nhĩ hoặc yếu tố nguy cơ khác của đột quị (tiền sử đột quị/cơn thiếu máu cục bộ năo thoáng qua, tăng huyết áp, đái tháo đường, suy tim/phân suất tống máu thất trái < 40%, tuổi ≥ 75). 2. Rung nhĩ không do bệnh van tim: CHA2DS2-VASc 0-1. 3. Thuyên tắc huyết khối tĩnh mạch: thuyên tắc huyết khối tĩnh mạch > 12 tháng trước và không có yếu tố nguy cơ khác (t́nh trạng tăng đông, ung thư tiến triển). |
Năm 2014 Trường Môn Tim mạch và Hiệp hội Tim Hoa Kỳ đưa ra hướng dẫn xử trí bệnh van tim, trong đó có khuyến cáo về chống đông chu phẫu cho bệnh nhân mang van tim nhân tạo cơ học.3 Khuyến cáo này có nhiều điểm tương đồng với khuyến cáo của ACCP và được tóm tắt trên bảng 2.
Bảng 2:Xử trí chống đông chu phẫu cho bệnh nhân mang van tim nhân tạo cơ học.3
|
1. Bệnh nhân mang van tim nhân tạo cơ học cần tiểu phẫu (nhổ răng hoặc mổ đục thủy tinh thể): tiếp tục thuốc KVK với INR trong khoảng trị liệu. 2. Bệnh nhân mang van động mạch chủ cơ học 2 cánh không có yếu tố nguy cơ*: tạm ngưng thuốc KVK trước mổ, không cần bắc cầu. 3. Bệnh nhân (1) mang van động mạch chủ cơ học có yếu tố nguy cơ*, (2) mang van động mạch chủ cơ học kiểu cũ, hoặc (3) mang van hai lá cơ học: Bắc cầu bằng heparin không phân đoạn tĩnh mạch hoặc heparin TLPTT tiêm dưới da trong thời gian tạm ngưng thuốc KVK trước mổ. |
*Yếu tố nguy cơ gồm: rung nhĩ, tiền sử thuyên tắc huyết khối, t́nh trạng tăng đông, van cơ học kiểu cũ, phân suất tống máu thất trái dưới 30%, nhiều hơn một van nhân tạo cơ học.
Gần đây có 2 nghiên cứu lớn đánh giá lợi ích của việc bắc cầu chống đông chu phẫu được công bố là BRUISE CONTROL và BRIDGE. Nghiên cứu BRUISE CONTROL (Bridge or Continue Coumadin for Device Surgery Randomized Controlled Trial) là một thử nghiệm lâm sàng phân nhóm ngẫu nhiên thực hiện trên 681 bệnh nhân có nguy cơ cao bị thuyên tắc huyết khối (xác suất ≥ 5%/năm, gồm những người đă được thay van tim nhân tạo cơ học, bị rung nhĩ hoặc thuyên tắc huyết khối tĩnh mạch mới) được phẫu thuật đặt máy tạo nhịp tim vĩnh viễn hoặc máy chuyển nhịp-phá rung cấy trong người (implantable cardioverter-defibrillator – ICD).4 Bệnh nhân được phân ngẫu nhiên vào một trong hai nhóm: nhóm bắc cầu chống đông (ngưng warfarin 5 ngày trước và bắt đầu heparin 3 ngày trước phẫu thuật, ngưng heparin không phân đoạn hơn 4 giờ trước và heparin TLPTT hơn 24 giờ trước phẫu thuật) hoặc nhóm chứng (tiếp tục warfarin và chỉnh liều để đạt INR vào ngày phẫu thuật ≤ 3).Tiêu chí đánh giá chính là xuất hiện khối máu tụ có ư nghĩa lâm sàng ở vị trí cấy hộp máy dưới da (khối máu tụ được xem là có ư nghĩa lâm sàng nếu kéo dài thời gian nằm viện ít nhất 24 giờ hoặc khiến phải mổ lại hoặc phải tạm ngưng điều trị chống đông uống hơn 24 giờ). Kết quả BRUISE CONTROL cho thấy tỉ lệ xuất hiện khối máu tụ có ư nghĩa lâm sàng ở nhóm bắc cầu chống đông cao hơn rơ rệt so với ở nhóm chứng (16,0% so với 3,5%; P < 0,001).4
Nghiên cứu BRIDGE (Bridging Anticoagulation in Patients who Require Temporary Interruption of Warfarin Therapy for an Elective Invasive Procedure or Surgery) là một thử nghiệm lâm sàng phân nhóm ngẫu nhiên mù đôi thực hiện trên 1884 bệnh nhân rung nhĩ (85% là rung nhĩ không do bệnh van tim) đang dùng warfarin được phẫu thuật hoặc làm thủ thuật xâm lấn.5 Warfarin được ngưng 5 ngày trước và bắt đầu lại trong ṿng 24 giờ sau phẫu thuật/thủ thuật. Bệnh nhân được phân ngẫu nhiên vào một trong hai nhóm: nhóm bắc cầu chống đông bằng dalteparin tiêm dưới da (100 IU/kg x 2/ngày từ 3 ngày đến 24 giờ trước và 5-10 ngày sau phẫu thuật/thủ thuật) hoặc nhóm chứng (tim placebo). Kết quả BRIDGE cho thấy tần suất đột quị, thuyên tắc mạch hệ thống hoặc cơn thiếu máu cục bộ năo thoáng qua của hai nhóm không khác biệt (0,3% ở nhóm bắc cầu chống đông và 0,4% ở nhóm chứng), trong khi đó tỉ lệ chảy máu nặng ở nhóm bắc cầu chống đông cao hơn có ư nghĩa so với ở nhóm chứng (3,2% so với 1,3%; P = 0,005).5
Dựa vào kết quả của BRUISE CONTROL và BRIDGE có thể kết luận là bắc cầu chống đông không có lợi so với việc tiếp tục warfarin cho đến tận cuộc mổ (đặt máy tạo nhịp tim vĩnh viễn hoặc máy ICD) hoặc so với việc ngưng warfarin trước cuộc mổ và không dùng thuốc chống đông tiêm chu phẫu (ở bệnh nhân rung nhĩ không do bệnh van tim). Các khuyến cáo điều trị trong tương lai chắc chắn sẽ phải thay đổi dựa vào kết quả của hai nghiên cứu này.
XỬ TRÍ CHU PHẪU CHO BỆNH NHÂN DÙNG THUỐC CHỐNG ĐÔNG UỐNG MỚI
Các thuốc chống đông uống mới bắt đầu tác dụng nhanh sau khi uống và cũng hết tác dụng sớm sau khi ngưng. V́ thuốc hết tác dụng sớm sau khi ngưng, có thể ngưng thuốc gần cuộc mổ và không cần bắc cầu chống đông. Năm 2013, Hiệp hội Nhịp tim Châu Âu (European Heart Rhythm Association – EHRA) đưa ra hướng dẫn về việc dùng thuốc chống đông uống mới cho bệnh nhân rung nhĩ không do bệnh van tim, trong đó có khuyến cáo về thời gian ngưng thuốc chống đông uống mới trước phẫu thuật.6 Thời gian này tùy thuộc hai yếu tố là chức năng thận và loại phẫu thuật/thủ thuật có nguy cơ chảy máu thấp hay cao. Trên bảng 3 là xếp loại phẫu thuật/thủ thuật theo nguy cơ chảy máu và trên bảng 4 là thời gian ngưng thuốc tùy theo thanh thải creatinin và nguy cơ chảy máu của phẫu thuật/thủ thuật.
Về thời điểm bắt đầu lại thuốc chống đông uống mới sau mổ, hướng dẫn này khuyến cáo bắt đầu thuốc lại 6-8 giờ sau cuộc mổ (khi bệnh nhân uống được) nếu cầm máu ngoại khoa nhanh và hoàn toàn và gây tê tủy sống hoặc gây tê ngoài màng cứng không chạm thương.6
Bảng 3:Xếp loại phẫu thuật/thủ thuật theo nguy cơ chảy máu.6
|
Phẫu thuật/thủ thuật không cần ngưng thuốc chống đông |
Phẫu thuật/thủ thuật nguy cơ chảy máu thấp |
Phẫu thuật/thủ thuật nguy cơ chảy máu cao |
|
Can thiệp trên răng Nhổ 1 đến 3 răng Mổ cạnh chân răng Rạch áp-xe Đặt implant Mổ mắt Mổ đục thủy tinh thể, glaucoma Nội soi không kèm mổ Mổ nông (áp-xe, ngoài da)
|
Nội soi kèm sinh thiết Sinh thiết tuyến tiền liệt Sinh thiết bàng quang Khảo sát điện sinh lư hoặc cắt đốt bằng sóng tần số radio nhịp nhanh trên thất Chụp mạch máu Đặt máy tạo nhịp hoặc ICD (trừ trường hợp giải phẫu phức tạp, ví dụ bệnh tim bẩm sinh) |
Cắt đốt phức tạp bên tim trái (cô lập tĩnh mạch phổi, hủy nhịp nhanh thất) Gây tê tủy sống hoặc gy t ngoài màng cứng; chọc dịch năo tủy chẩn đoán Phẫu thuật ngực Phẫu thuật bụng Phẫu thuật chỉnh hình lớn Sinh thiết gan Cắt tuyến tiền liệt qua niệu đạo Sinh thiết thận |
Bảng 4:Thời gian ngưng thuốc chống đông uống mới trước phẫu thuật/thủ thuật.6
|
|
Dabigatran |
Apixaban |
Rivaroxaban |
|||
|
Nguy cơ thấp |
Nguy cơ cao |
Nguy cơ thấp |
Nguy cơ cao |
Nguy cơ thấp |
Nguy cơ cao |
|
|
CrCl ≥ 80 ml/min |
≥ 24 giờ |
≥ 48 giờ |
≥ 24 giờ |
≥ 48 giờ |
≥ 24 giờ |
≥ 48 giờ |
|
CrCl 50-80 ml/min |
≥ 36 giờ |
≥ 72 giờ |
≥ 24 giờ |
≥ 48 giờ |
≥ 24 giờ |
≥ 48 giờ |
|
CrCl 30-50 ml/min |
≥ 48 giờ |
≥ 96 giờ |
≥ 24 giờ |
≥ 48 giờ |
≥ 24 giờ |
≥ 48 giờ |
|
CrCl 15-30 ml/min |
Không có chỉ định |
Không có chỉ định |
≥ 36 giờ |
≥ 48 giờ |
≥ 36 giờ |
≥ 48 giờ |
|
CrCl < 15 ml/min |
Không có chỉ định chính thức cho việc dùng thuốc |
|||||
XỬ TRÍ CHỐNG ĐÔNG KHI CẦN PHẪU THUẬT KHẨN
Ở bệnh nhân đang uống thuốc KVK, nếu cần phẫu thuật khẩn th́ có thể hóa giải tác dụng của thuốc bằng vitamin K1 tim hoặc truyền huyết tương tươi ră đông. Khi INR giảm xuống dưới 1,5 th́ có thể mổ an toàn.
Đối với bệnh nhân đang dùng thuốc chống đông uống mới cần phẫu thuật khẩn, Tran và cộng sự đề nghị một cách tiếp cận như trên h́nh 1: Đồng thời với việc ngưng thuốc, cần làm một số xét nghiệm để đánh giá hiệu lực chống đông. Nếu bệnh nhân đang uống dabigatran th́ cho làm aPTT (activated partial thromboplastin time), c̣n nếu bệnh nhân đang uống rivaroxaban th́ cho làm PT (prothrombin time). Nếu có điều kiện th́ làm thêm xét nghiệm TT (thrombin time) cho bệnh nhân đang uống dabigatran. Nếu hiệu lực chống đông rất thấp hoặc không c̣n (aPTT b́nh thường và TT b́nh thường hoặc kéo dài nhẹ ở người đang dùng dabigatran, hoặc PT b́nh thường ở người đang dùng rivaroxaban) th́ tiến hành phẫu thuật ngay. C̣n nếu hiệu lực chống đông vẫn c̣n th́ bàn lại trong ê-kíp phẫu thuật xem có thể hoăn cuộc mổ hay không (xem h́nh 1).
Trong năm 2015 Cơ quan quản lư thực phẩm và thuốc Hoa Kỳ (Food and Drug Administration – FDA) đă chấp thuận cho lưu hành idarucizumab (biệt dược Praxbind) là thuốc hóa giải tác dụng của dabigatran. Kết quả bước đầu của nghiên cứu RE-VERSE AD (Reversal Effects of Idarucizumab on Active Dabigatran) cho thấy idarucizumab (liều 5 g tiêm tĩnh mạch) giúp hóa giải hoàn toàn tác dụng của dabigatran trong ṿng vài phút ở những bệnh nhân đang dùng dabigatran cần phẫu thuật khẩn.8 Trong hai nghiên cứu ANNEXA-A và ANNEXA-R, andexanet (một thuốc hóa giải tác dụng chống Xa) tiêm tĩnh mạch giúp hóa giải hoàn toàn tác dụng của apixaban và rivaroxaban sau 2-5 phút ở những người t́nh nguyện khỏe mạnh được cho uống apixaban (5 mg x 2/ngày) hoặc rivaroxaban (20 mg/ngày) từ 4 ngày trước.9 Nếu trong tương lai andexanet được FDA chấp thuận cho lưu hành, y giới sẽ có trong tay đầy đủ phương tiện để xử trí các trường hợp đang dùng thuốc chống đông uống mới (cả dabigatran lẫn chống Xa) cần phẫu thuật khẩn.
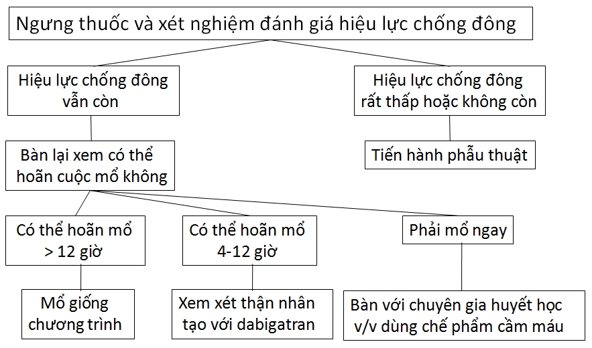
Hình 1:Xử trí khi cần phẫu thuật khẩn cho bệnh nhân đang dùng thuốc chống đông uống mới.7
TÀI LIỆU THAM KHẢO
1) Ageno W, Gallus AS, Wittkowsky A, et al. Oral anticoagulant therapy. Antithrombotic therapy and prevention of thrombosis, 9th ed: American College of Chest Physicians evidence-based practice guidelines. Chest 2012;141(suppl):e44S-e88S.
2) Douketis JD, Spyropoulos AC, Spencer FA, et al. Perioperative management of antithrombotic therapy. Antithrombotic therapy and prevention of thrombosis, 9th ed: American College of Chest Physicians evidence-based practice guidelines. Chest 2012;141(suppl):e326S-e350S.
3) Nishimura RA, Otto CM, Bonow RO, et al. 2014 AHA/ACC Guideline for the management of patients with valvular heart disease: A report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation, published online March 3, 2014.
4) Birnie DH, Healey JS, Wells GA, et al, for the BRUISE CONTROL Investigators. Pacemaker or defibrillator surgery without interruption of anticoagulation. N Engl J Med 2013;368:2084-2093.
5) Douketis JD, Spyropoulos AC, Kaatz S, et al, for the BRIDGE Investigators. Perioperative bridging anticoagulation in patients with atrial fibrillation. N Engl J Med 2015;373:823-833.
6) Heidbuchel H, Verhamme P, Alings M, et al. EHRA Practical Guide on the use of new oral anticoagulants in patients with non-valvular atrial fibrillation. Europace 2013;15:625-651.
7) Tran H, Joseph J, Young L, et al. New oral anticoagulants: a practical guide on prescription, laboratory testing and peri-procedural/bleeding management. Intern Med J 2014;44:525-536.
8) Pollack CV, Reilly PA, Eikelboom J, et al. Idarucizumab for dabigatran reversal. N Engl J Med 2015. DOI:10.1056/NEJMoa1502000.
9) Siegal DM, Curnutte JT, Connolly SJ, et al. Andexanet alfa for the reversal of factor Xa inhibitor activity. N Engl J Med 2015. DOI:10.1056/NEJMoa1510991.







