Bệnh đái tháo đường hiện nay đang trở thành dịch tễ trên toàn thế giới. Theo ước tính của WHO và Liên Đoàn Đái Tháo Đường Quốc Tế (IDF-International Diabetes Federation) đến năm 2030 sẽ có khoảng 438 triệu người trên thế giới bị ĐTĐ týp 2 1, và sự gia tăng nhanh nhất ở các nước đang phát triển. Tỉ lệ bệnh gia tăng cùng với tỉ lệ béo phì, tình trạng đô thị hóa, lối sống tĩnh tại, quá trình lão hóa. Kể từ khi phát hiện ra Insulin, cuộc sống của bệnh nhân đái tháo đường đã cải thiện rất nhiều, tuy nhiên sau vài năm sử dụng Insulin GS Joslin đã nhận định, đái tháo đường chính là bệnh lý của mạch máu.
Điều này càng ngày càng được khẳng định qua nhiều nghiên cứu dịch tễ và khoa học cơ bản.
Năm 1990 trong một báo cáo thuộc nhóm nghiên cứu Framingham, người ta đã ghi nhận bệnh nhân đái tháo đường có các bệnh lý tim mạch nhiều hơn người không đái tháo đường khoảng từ 2-4 lần, nguy cơ này còn cao hơn ở nữ giới 2.
Nghiên cứu MRFIT 3, thực hiện vào khoảng đầu thập niên 80, khảo sát về mối liên hệ giữa việc kiểm soát lipid máu và các biến cố tim mạch trên những người có rối loạn chuyển hóa lipid. Phân tích phân nhóm của nghiên cứu này, được công bố vào khoảng đầu thập niên 90 3, trên khoảng 5000 bệnh nhân ĐTĐ type 2 có rối loạn chuyển hóa lipid đã cho thấy tỉ lệ tử vong do bệnh tim mạch tăng theo mức độ cholesterol trên những cá thể không mắc ĐTĐ, và tỉ lệ tử vong này tăng lên cao gấp 3-4 lần trên những cá thể bị ĐTĐ type 2.
Cơ chế bệnh nền tảng của người bị ĐTĐ là thiếu hụt hoặc giảm tính nhạy cảm của insulin, vì vậy, người ta thường nghĩ rằng nếu bù đắp được sự thiếu hụt insulin hay tăng tính nhạy cảm của insulin, đưa được glucose huyết về bình thường thì sẽ cải thiện được tình trạng bệnh. Tuy nhiên, trên người bệnh ĐTĐ type 2, ngoài tình trạng tăng glucose huyết thì người bệnh vốn có tiềm ẩn những nguy cơ tim mạch khác đi cùng như tăng huyết áp, rối loạn chuyển hóa lipid.
Mối tương quan giữa tăng glucose huyết, xơ vữa động mạch và rối loạn chức năng nội mạc rất chặt chẽ. Tăng glucose huyết làm tăng tính trạng glycat hóa tất cả các protein, do đó làm tăng liên kết chéo giữa các sợi protein và dày lớp mô nền ngoại bào ở thành mạch máu. Tăng glucose huyết cũng làm tăng biểu lộ các phân tử kết dính ở lớp nội mạc mao mạch. Rối loạn chuyển hóa lipid cũng góp phần vào quá trình xơ vữa động mạch.
Trong tình trạng đề kháng insulin, men hormone sensitive lipase ở mô mỡ không bị ức chế, do đó một lượng lớn triglycerides ở mỡ tạng sẽ bị thủy phân thành glycerol và acid béo, acid béo sẽ đi vào tĩnh mạch cửa đến gan. Gan sẽ tổng hợp các acid béo không bị oxyd hóa thành triglycerides và gắn vào lõi các phân tử VLDL (đây là nguốn triglycerides nội sinh). Trong khi lưu thông trong máu, dưới tác dụng của men CETP (Cholesterol Ester Transfer Protein) có sự trao đổi Triglycerides của VLDL với cholesterol ester trong lõi các tiểu phân HDL và LDL, sau đó triglycerides trong các tiểu phân HDL và LDL cholesterol sẽ tiếp tục được thủy phân bởi men hepatic lipase gia tăng hoạt tính. Các tiểu phân HDL và LDL sẽ trở thành HDL nhỏ và LDL nhỏ tỉ trọng cao. HDL nhỏ sẽ được dễ dàng thải qua thận, do đó sự chuyên chở ngược cholesterol bị suy giảm. LDL nhỏ tỉ trọng cao sẽ dễ dàng bị glycat hóa trong môi trường glucose huyết tăng cao, các tiểu phân LDL bị glycat hoá sẽ tồn tại lâu hơn trong máu do đó rất dễ bị bắt giữ vào trong thành mạch và bị oxyd hóa, tạo thuận lợi cho quá trình xơ vữa động mạch. Bộ ba tăng triglycerides, giảm HDL, tăng tiểu phân LDL nhỏ tỉ trọng cao là đặc trưng của rối loạn chuyển hóa lipid gặp ở bệnh nhân đái tháo đường týp 2 đề kháng insulin.4
Nhiều thử ngiệm lâm sàng tìm cách trả lời câu hỏi, giảm glucose huyết có giảm được các biến chứng hay không?
Năm 1993, DCCT là thử nghiệm lâm sàng ngẫu nhiên có đối chứng ở bệnh nhân ĐTĐ týp 1 chứng minh nếu giảm glucose huyết tích cực, sẽ giảm biến chứng mạch máu nhỏ ở võng mạc, thận và thần kinh được từ khoảng >50% đến 76 % sau thời gian theo dõi trung bình 6,3 năm 5. Tại thời điểm này, nhóm giảm glucose huyết tích cực không thấy có sự khác biệt về biến chứng mạch máu lớn so với nhóm chứng điều trị theo chuẩn thông thường. Sau đó cả hai nhóm bệnh nhân trong nghiên cứu DCCT đều được điều trị tích cực, dù vậy sau khoảng 17 năm theo dõi trung bình kể từ khi bắt đầu nghiên cứu nhóm được điều trị tích cực từ đầu có biến cố tim mạch ít hơn 6. (Nghiên cứu giai đoạn đầu được thực hiện từ 1983-1993, thời gian theo dõi trung bình là 6,5 năm; sau đó cả hai nhóm đều được điều trị tích cực, có 93% được theo dõi đến tháng 02 năm 2005)
Năm 1998, nghiên cứu UKPDS trên hơn năm ngàn bệnh nhân đái tháo đường týp 2 mới chẩn đoán được công bố sau thời gian theo dõi trung bình 11 năm (nghiên cứu này bắt đầu thực hiện năm 1978, công bố kết quả chính vào năm 1998 tại Hội Nghị Đái Tháo Đường Châu Âu ở Barcelona). Kết quả cho thấy nhóm được điều trị tích cực bằng thuốc (sulfonylurea, metformin, hoặc insulin) có HbA1c trung bình là 7,0% và nhóm điều trị theo chuẩn thông thường có HbA 1c trung bình là 7,9%. Sự khác biệt 0,9% HbA1c giữa 2 nhóm làm giảm biến chứng mạch máu nhỏ nói chung được khoảng 25%. Tuy nhiên các biến cố tim mạch không khác biệt. Tiếp theo đó trong vòng 10 năm, cả hai nhóm đều được điều trị tích cực và theo dõi tại bác sĩ đa khoa, sau tổng thời gian theo dõi 30 năm,nhóm điều trị tích cực từ đầu có biến cố tim mạch ít hơn, dù lúc đầu được điều trị bằng sulfonylurea, insulin hay metformin.7
Do vậy việc kiểm soát đường huyết riêng thôi vẫn chưa đủ kiếm soát được các biến chứng về tim mạch.
Nhìn lại những nghiên cứu xuất hiện trong thời điểm thập niên 80 – 90, chúng ta có thể thấy rằng khá nhiều các nghiên cứu được thực hiện nhằm xác định xem liệu việc điều trị rối loạn chuyển hóa lipid có làm giảm biến cố tim mạch. Đa phần các nghiên cứu này được thiết kế với mục tiêu chính là đánh giá sự cải thiện lipid máu, không quan tâm đến bệnh nhân có đái tháo đường hay không nên thực tế vẫn chưa có nghiên cứu nào khảo sát chuyên biệt trên đối tượng bệnh nhân ĐTĐ.
HPS là một nghiên cứu phòng ngừa thứ phát rất lớn được thực hiện vào cuối thập niên 90. Nghiên cứu này được hình thành trên nền tảng nghiên cứu 4S. Nghiên cứu 4S là nghiên cứu phòng ngừa thứ phát đầu tiên của statin chứng minh được hiệu quả của statin trong giảm biến cố tim mạch 8. Kết quả nghiên cứu 4S không chỉ chứng minh hiệu quả cải thiện biến cố tim mạch của statin trên những bệnh nhân rối loạn lipid máu mà còn cho thấy mang lại nhiều lợi ích hơn trên những người bị ĐTĐ. Tuy nhiên phân nhóm bệnh nhân ĐTĐ này có số lượng còn khá khiêm tốn, chỉ vào khoảng 200 người 8. Trên cơ sở đó, nghiên cứu HPS 9 được thực hiện cũng nhằm khảo sát hiệu quả cải thiện biến cố tim mạch khi sử dụng statin cho những bệnh nhân rối loạn lipid máu đã có biến cố tim mạch rồi, và định trước ngay từ đầu là khảo sát thêm hiệu quả của statin trên những bệnh nhân rối loạn lipid máu kèm theo ĐTĐ. Đã có khoảng 5963 bệnh nhân ĐTĐ được tuyển chọn trong tổng số 20536 của toàn thể nghiên cứu. Tiêu chuẩn đưa vào nghiên cứu là các bệnh nhân có mức cholesterol ≥135mg/dL cùng với ít nhất 1 trong các tình trạng bệnh lý sau đây: bệnh mạch vành, bệnh mạch máu ngoại vi, bệnh mạch máu não, ĐTĐ týp 1, týp 2, đang điều trị tăng huyết áp (chỉ với nam trên 65 tuổi). Bệnh nhân sẽ được chia ngẫu nhiên thành hai nhóm, dùng 40mg simvastatin hoặc placebo, và nhóm dùng các vitamin kháng oxyd hóa hoặc placebo. Mức cholesterol trung bình lúc đưa vào nghiên cứu là cholesterol toàn phần 228mg/dL, LDL 131mg/dL, HDL 41mg/dL, có 3424 bệnh nhân có mức LDL nền<100mg/dL, thời gian theo dõi là 5 năm. Căn cứ theo mức LDL ban đầu của bệnh nhân, các nhà nghiên cứu phân thành 2 nhóm với mốc là 116mg/dL (đây là LDL mục tiêu theo khuyến cáo của châu Âu đối với phân tầng nguy cơ cao) khi đưa vào phân tích. Kết quả cho thấy điều trị với statin không chỉ giảm được biến cố tim mạch ở những bệnh nhân có mức LDL<116mg/dL không có ĐTĐ mà còn giảm tốt hơn trên những bệnh nhân có mức LDL<116mg/dL mà có ĐTĐ. Nghiên cứu cũng đã đưa ra được kết luận là cho dù bệnh nhân có mức LDL trên hoặc dưới 116mg/dL và có ĐTĐ hay không thì điều trị với statin cũng đều cho kết quả tốt 10.
Dù kết quả của HPS rất khả quan nhưng đó vẫn chưa phải là một nghiên cứu riêng biệt cho bệnh nhân ĐTĐ. Nghiên cứu riêng biệt khảo sát hiệu quả điều trị của statin cho bệnh nhân ĐTĐ có rối loạn chuyển hóa lipid chính là nghiên cứu CARDS 11. Đây là 1 nghiên cứu có đối chứng, so sánh hiệu quả của atovastatin 10 mg với placebo trên 2838 bệnh nhân đái tháo đường chưa có bệnh tim mạch lâm sàng, LDL≤ 160mg/dL và có ít nhất 1 yếu tố nguy cơ như bệnh võng mạc, tiểu albumin vi lượng, đang hút thuốc lá, tăng huyết áp. Bệnh nhân được chia ngẫu nhiên thành 2 nhóm, dùng atorvasatin 10 mg và placebo. Nghiên cứu này được ngưng sớm trước thời hạn (thời gian theo dõi trung bình là 3,9 năm) vì đã cho thấy hiệu quả rõ rệt ở nhóm được dùng atorvastatin so với nhóm chứng: Atorvastatin làm giảm 37% (5,8 sv 9,0%; p= 0,001) sự xuất hiện lần đầu của biến cố tim mạch chính (biến cố mạch vành chính, tái thông mạch vành, đột quị). Tử vong do mọi nguyên nhân giảm 27% (sự khác biệt giữa hai nhóm ở mức giới hạn ý nghĩa thống kê). Mức LDL trung bình nền là 116mg/dL và ở nhóm điều trị bằng atorvastatin khi kết thúc nghiên cứu là 73mg/dL. Nhóm dùng Atorvastatin không tăng các biến cố ngoại ý. Kết quả nghiên cứu cũng cho thấy chỉ cần điều trị 27 người thì sẽ giảm biến cố tim mạch cho 1 người. Ước lượng dựa trên kết quả nghiên cứu CARDS là 1000 bệnh nhân trong nghiên cứu CARDS được điều trị bằng Atorvastatin sẽ giảm được 37 biến cố tim mạch chính lần đầu và 50 biến cố tim mạch lần đầu hoặc tiếp theo, kết quả này không khác biệt giữa giới, nhóm tuổi và mức lipid nền.11
Nhóm các nhà nghiên cứu CTT đã thực hiện một phân tích tổng hợp độc lập, phân tích gộp 14 thử nghiệm lâm sàng ngẫu nhiên có đối chứng lớn của statin với tổng số hơn 90000 bệnh nhân 12. Trong số này có 18.686 bệnh nhân ĐTĐ (1466 ĐTĐ týp 1) và 71370 bệnh nhân không ĐTĐ. Kết quả nghiên cứu cho thấy, khi giảm mỗi 1 mmol/L LDLc với điều trị bằng statin sẽ làm giảm 21% biến cố tim mạch chính (tử vong do bệnh mạch vành, nhồi máu cơ tim không tử vong, đột quị, tái thông mạch vành) ở nhóm bệnh nhân ĐTĐ (RR 0.79, 99% CI 0.72-0.86, P <0.0001). Kết quả này cũng tương tự ở nhóm không bị ĐTĐ. Kết quả từ nghiên cứu gộp này cho thấy mức độ lợi thế tùy thuộc chủ yếu vào sự giảm nồng độ tuyệt đối của LDL 12. Điều này góp phần cho khuyến cáo của Hướng Dẫn về Cholesterol (National Cholesterol Education Guiudelines) năm 2004 tại Mỹ: mức LDL mục tiêu là <70mg/dL (1,8mmol/L) cho nhóm người có nguy cơ bị biến cố tim mạch cao nhất, đó là các bệnh nhân đã có bệnh tim mạch và kèm theo ĐTĐ.
Trên cơ sở đã chứng minh được hiệu quả của điều trị statin làm giảm biến cố tim mạch cho những bệnh nhân ĐTĐ cũng giống với những bệnh nhân không có ĐTĐ qua nghiên cứu tổng hợp CTT, các nhà nghiên cứu đi thêm một bước nữa là đánh giá xem việc điều trị statin tích cực, tức là dùng liều cao, thì như thế nào?
Cannon đã thực hiện một phân tích tổng hợp 4 thử nghiệm lâm sàng lớn đánh giá việc điều trị tích cực bằng statin: gồm nghiên cứu PROVE IT- TIMI 22, nghiên cứu A to Z, nghiên cứu TNT, và nghiên cứu IDEAL 13. Trong các nghiên cứu đó, chỉ có nghiên cứu TNT so sánh hiệu quả giữa việc sử dụng atorvastatin liều 80mg so với 10mg là có kết quả đạt ý nghĩa thống kê khi cho thấy dùng liều cao giúp giảm được 21% nguy cơ biến cố tim mạch. Các nghiên cứu còn lại không đủ bằng chứng để nói lên rằng việc điều trị liều cao statin có lợi hơn. Tổng kết chung thì việc sử dụng liều cao statin cũng cho thấy mang lại lợi ích khi giảm được 16% nguy cơ (OR 0,84; CI 0,77-0,91; p=0,00003) và kết quả cũng đạt được tương tự trên bệnh nhân ĐTĐ 13. Tuy nhiên, khi xem xét đến ý nghĩa lâm sàng của nghiên cứu gộp này, vấn đề đặt ra là sau biến cố tim mạch, cần sử dụng statin với liều cao trong thời gian bao lâu để phòng ngừa thứ phát cho bệnh nhân. Trên thực tế bệnh nhân thường phải dùng thêm nhiều loại thuốc như thuốc hạ huyết áp, thuốc chống đông máu hoặc chống kết dính tiểu cầu, thuốc điều trị ĐTĐ. Do đó sẽ nảy sinh ra vấn đề về tính an toàn, dung nạp, tương tác thuốc, lợi ích kinh tế, khả năng tuân trị của bệnh nhân.
Nhìn chung trong tất cả các nghiên cứu về điều trị statin với liều thông thường, mức giảm nguy cơ biến cố tim mạch xấp xỉ ở khoảng 30%. Các nghiên cứu này chủ yếu thực hiện ở người đã có nguy cơ tim mạch kinh điển hoặc đã có biến cố tim mạch.
Năm 2008, nghiên cứu JUPITER được công bố kết quả cho thấy một lợi thế mới của điều trị bằng Statin 14. Nghiên cứu JUPITER được thực hiện trên 17.802 người khỏe mạnh, có mức LDL< 130 mg/dL (<3,4 mmol/L) và mức hsCRP≥ 2mg/L. Các đối tượng được chia ngẫu nhiên thành 2 nhóm, một nhóm dùng Rosuvastatin 20mg/ngày và 1 nhóm dùng placebo. Kết cục chính của nghiên cứu là tổng hợp các trường hợp nhồi máu cơ tim (NMCT) không tử vong, đột quị không tử vong, nhập viện vì cơn đau thắt ngực không ổn định, tái thông mạch máu, tử vong liên quan đến bệnh tim mạch 14. [Hình 1]

Nghiên cứu này ngưng trước thời hạn sau khoảng thời gian theo dõi trung vị là 1.9 năm so với thời gian theo dự tính ban đầu là 5 năm. Ở nhóm dùng Rosuvastatin, chỉ sau 12 tháng, các thông số lipid máu cải thiện rất tốt. LDL giảm được hơn 50%, hsCRP giảm hơn 37%, HDL tăng được khoảng 4% và TG giảm 17% 14. [Hình 2]
Sau khoảng thời gian theo dõi trung vị là 1.9 năm, nghiên cứu đã cho thấy được hiệu quả điều trị của rosuvastatin 20mg/ngày khi làm giảm được 44% nguy cơ biến cố tim mạch chính, trong đó giảm 54% nguy cơ NMCT, 48% nguy cơ đột quỵ, 46% nguy cơ tái thông mạch vành và 20% nguy cơ tử vong chung. Jupiter là nghiên cứu đầu tiên trong các nghiên cứu về phòng ngừa tiên phát cho kết quả giảm được tỉ lệ tử vong chung một cách đáng kể 20% và đạt ý nghĩa thống kê rõ rệt 14. Nhân rộng kết quả của nghiên cứu này, chúng ta thấy được là nếu ở những người được xem là khỏe mạnh, với mức LDL thấp và chỉ có tăng hsCRP, thì số người cần được điều trị trong 5 năm để giảm biến cố cho 1 người chỉ là 25, một con số rất có ý nghĩa nhất là đối với các chính sách quản lý và chăm sóc sức khỏe ban đầu 14. [Hình 3]
Các phân tích phân nhóm của nghiên cứu Jupiter cho kết quả rất tương đồng với kết quả chung của toàn bộ nghiên cứu. Hiệu quả bảo vệ tim mạch đạt được khi điều trị với rosuvastatin rất rõ rệt cho dù ở lứa tuổi cao hay không, giới nam hay nữ, chủng tộc hay vùng lãnh thổ nào và cho dù có bị THA, hội chứng chuyển hóa hay nguy cơ 10 năm theo Framingham thấp hay cao 14. [Hình 4]
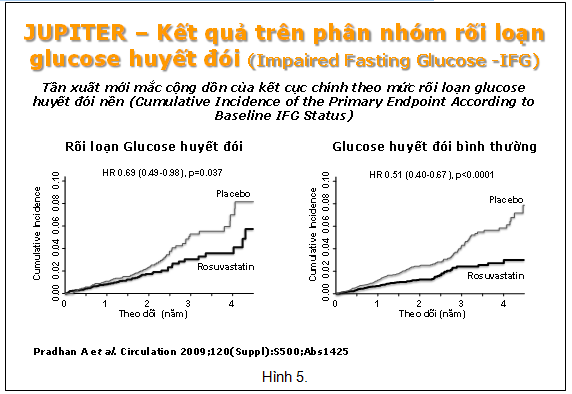
Đặc biệt trên phân nhóm những bệnh nhân có rối loạn đường huyết đói, dấu hiệu sớm của ĐTĐ, kết quả nghiên cứu cũng cho thấy điều trị rosuvastatin cho những đối tượng này giúp làm giảm biến cố tim mạch với HR 0.69 (p=0.037 so với placebo) chỉ sau khoảng thời gian theo dõi trung vị là 1.9 năm 10. Kết quả này cũng tương tự với những đối tượng có glucose huyết đói bình thường HR 0.51 (p<0.001 so với placebo) 15. [Hình 5]
cũng nhận thấy có khoảng 35% trường hợp NMCT cấp do xơ vữa động mạch nhập viện mà nồng độ LDL ở những người này gần như bình thường. Như vậy, nếu chỉ dựa vào LDL hoặc vào bộ lipid máu, có khi chúng ta đã bỏ mất một số đối tượng trong kế hoạch phòng ngừa tiên phát.










