Dẫn nhập
Tử vong do nguyên nhân tim mạch là một trong những nguyên nhân gây tử vong hàng đầu ở các nước phát triển và đang phát triển, với hội chứng mạch vành cấp (HCMV cấp) chiếm khoảng 50 % của tất cả các trường hợp tử vong tim mạch.
GS. Đặng Vạn Phước
Dữ liệu nghiên cứu lâm sàng cho thấy nhồi máu cơ tim cấp là một trong những nguyên nhân tử vong tim mạch thường gặp nhất tại các đơn vị hồi sức tim mạch35 . Theo Hiệp hội tim mạch Hoa Kỳ, cứ mỗi 1 trong 3 người Mỹ trưởng thành có bệnh tim thiếu máu cục bộ, 16,8 triệu người với bệnh mạch máu ngoại biên, 6,5 triệu người bị đột quỵ thiếu máu cấp34 . Năm 2005, có 35% bệnh nhân bệnh tim thiếu máu cục bộ tử vong do mọi nguyên nhân34 . Ở những bệnh nhân có hội chứng mạch vành cấp, tỉ lệ tử vong trong cộng đồng là 3% – 5% ở thời điểm 30 ngày và 5% – 8% ở thời điểm 6 tháng sau34 . Và theo ước tính của WHO, khoảng 17 triệu người chết vì bệnh tim mạch mỗi năm,1 trong đó bệnh mạch vành chiếm 7,1 triệu trường hợp tử vong. Hình thành huyết khối động mạch là nguyên nhân chính dẫn đến hội chứng mạch vành cấp và tiểu cầu đóng vai trò trung tâm trong việc hình thành huyết khối. Kích hoạt tiểu cầu bởi ADP là tâm điểm cho sự phát triển của huyết khối trên mảng xơ vữa bị nứt-vỡ. Vì vai trò quan trọng của tương tác ADP-thụ thể P2Y12, nên trong các hướng dẫn thực hành lâm sàng về điều trị hội chứng mạch vành cấp có hay không có ST chênh lên đều khuyến cáo điều trị kháng kết tập tiểu cầu kép gồm aspirin và một thuốc thuộc nhóm ức chế thụ thể P2Y12. Clopidogrel, thuốc ức chế thụ thể P2Y12, thuộc nhóm Thienopyridine, đóng một vai trò quan trọng và đã được sử dụng rộng rãi trong điều trị HCMV cấp trong thập kỷ qua. Tuy nhiên, Clopidogrel vẫn bộc lộ một vài hạn chế: thời gian khởi phát tác dụng ức chế kết tập tiểu cầu chậm, là 1 tiền thuốc cần phải được chuyển hóa ở gan để thành dạng hoạt động có tác động và nó gây ức chế không hồi phục thụ thể P2Y12. Các dữ liệu nghiên cứu về Clopidogrel ghi nhận có khoảng 15%-30% bệnh nhân không đáp ứng với clopidogrel, làm tăng nguy cơ nhồi máu cơ tim tái phát, tỷ lệ tử vong sau HCMV cấp và huyết khối trong stent gia tăng20. Prasugrel, 1 thuốc mới thuộc nhóm thienopyridine, cũng là 1 tiền thuốc, có hiệu lực ức chế kết tập tiểu cầu mạnh hơn, làm giảm tỉ lệ NMCT và huyết khối trong stent nhiều hơn so với clopidogrel, nhưng lại liên quan với nguy cơ cao xuất huyết nặng đối với nhóm bệnh nhân hội chứng mạch vành cấp được thực hiện PCI22.
Do đó, có một nhu cầu về thuốc kháng tiểu cầu mới có thể khắc phục một số hạn chế của phương pháp điều trị kháng tiểu cầu hiện tại. Ticagrelor là một thuốc kháng tiểu cầu mới, có sự khởi phát tác động nhanh hơn, tạo ra ức chế tiểu cầu mức độ cao hơn với biến đổi tối thiểu giữa các bệnh nhân. Bài đánh giá này tóm tắt các đặc điểm dược động học, dược lực học và bằng chứng lâm sàng của ticagrelor trong điều trị HCMV cấp.
1. Vai trò của tiểu cầu trong HCMV cấp và sự quan trọng của liệu pháp kháng tiểu cầu
Khi mảng xơ vữa nứt-vỡ, tiểu cầu được kích hoạt, phóng thích ADP, TXA2, thrombin…tiểu cầu được kích hoạt đến kết dính vào vị trí tổn thương của mảng xơ vữa và được kết tập thông qua cầu nối fibrinogen của thụ thể GPIIb/IIIa cuả tiểu cầu, đồng thời tiểu cầu phóng thích yếu tố 3, khởi phát con đường đông máu và hình thành huyết khối (hình 1).
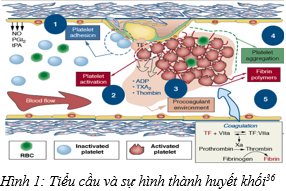
Các biểu hiện của hội chứng mạch vành cấp sẽ tùy theo sự tiến triển của huyết khối trên mảng xơ vữa: huyết khối gây bán tắc lòng mạch thì biểu hiện lâm sàng bằng hội chứng mạch vành cấp không ST chênh lên, nếu huyết khối gây tắc lòng mạch thì lâm sàng có hội chứng mạch vành cấp ST chênh lên32,33
Nhiều thử nghiệm mang tính bước ngoặt của aspirin và thienopyridines đã xác lập vai trò của thuốc kháng tiểu cầu đường uống trong điều trị HCMV cấp. Aspirin là loại thuốc kháng tiểu cầu lâu đời nhất và đã được kiểm chứng qua thời gian, hiện Aspirin được công nhận như một phần của điều trị nền tảng trong HCMV cấp.5-8 Việc sử dụng thienopyridines, hoạt động bằng cách ức chế thụ thể P2Y12 trên bề mặt tiểu cầu, đã cho thấy lợi ích rõ rệt khi được bổ sung với aspirin trong bối cảnh này.9-12 Vì vậy, liệu pháp kháng tiểu cầu kép được khuyến cáo là tiêu chuẩn hiện hành về điều trị cho các bệnh nhân HCMV cấp trong thời gian ít nhất là 1 năm. Tuy nhiên, mặc dù đã có điều trị kháng tiểu cầu, nguy cơ huyết khối động mạch và tỷ lệ tử vong sau HCMV cấp vẫn không ngừng tăng lên trong thời gian qua. Do đó có nhu cầu cần một thuốc kháng tiểu cầu mới có thể vượt qua những hạn chế của phương pháp điều trị kháng tiểu cầu hiện nay như khởi đầu tác động chậm, mức độ ức chế kết tập tiểu cầu thấp, biến thiên nhiều giữa các bệnh nhân với các biến cố chảy máu chấp nhận được về lâm sàng.
2. Ticagrelor: phát hiện phân tử
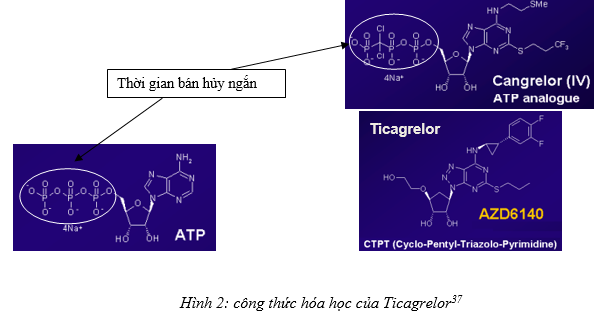
Adenosine triphosphate (ATP) đối kháng cạnh tranh kết tập tiểu cầu do ADP. Nhưng ATP có hiệu lực tác động thấp và thiếu ổn định nên việc sử dụng nó như một chất đối kháng thụ thể P2Y12 cho thấy không thuận lợi. Nhiều nghiên cứu đã được tiến hành nhằm phát minh một chất tương tự như ATP với hiệu lực tác động cao và ổn định hơn. Tuy nhiên do có sự hiện diện của nhóm triphosphate trong công thức hóa học của thuốc, nên các thuốc này có thời gian bán hủy trong huyết tương rất ngắn và vì vậy, chúng cần phải được tiêm tĩnh mạch liên tục. Bằng việc thay đổi các gốc hóa học trong công thức hoạt chất của ATP, các nhà khoa học đã phát hiện ra một chất đối kháng thụ thể P2Y12 không chứa phosphate có đặc tính chọn lọc và ổn định hơn, đó chính là Ticagrelor (AZD6140) thuộc về một nhóm phân loại hóa học mới là Cyclo pentyl Triazolo Pyrimidine (CPTP). Mặc dù cấu trúc ATP đã được sử dụng làm cơ sở cho việc phát minh ra công thức thiết kế của ticagrelor, nhưng ticagrelor không chứa một nhóm adenosine và đây chính là sự khác biệt với Cangelor, một chất tương tự như ATP đã được đề cập ở trên.13
3. Ticagrelor: cơ chế tác động
Ticagrelor là thuốc kháng kết tập tiểu cầu đường uống, khác với thienopyridines, ticagrelor không phải là 1 tiền thuốc nên không cần phải được chuyển hóa để thành dạng có hoạt tính, nó gắn kết tại một điểm khác biệt với vị trí gắn kết ADP, khóa các thụ thể P2Y12 ở trong trạng thái không hoạt động do đó ức chế tín hiệu ADP và những thay đổi hình dạng của thụ thể, và sự ức chế thụ thể P2Y12 này có thể hồi phục khi ticagrelor phân ly khỏi vị trí gắn kết với thụ thể. Vì vậy, ticagrelor khởi phát tác động nhanh, mạnh, tạo ra hiệu quả ức chế kết tập tiểu cầu cao và đồng nhất, cho thấy sự biến thiên về mức độ đáp ứng với thuốc rất ít giữa các cá thể sử dụng thuốc.14 Không giống như các thuốc thienopyridine, ticagrelor là thuốc đối kháng không cạnh tranh của thụ thể P2Y12 nên mặc dù nồng độ ADP có tăng nhưng vẫn không kích hoạt thụ thể.
4. Ticagrelor: dược lí học
Ticagrelor khi uống được hấp thu nhanh chóng ở ruột non, sự hấp thu thuốc không bị ảnh hưởng đáng kể bởi thức ăn. Tmax của ticagrelor là 1.3-2 giờ và thời gian bán hủy trong huyết tương (T1/2) là 7-12 giờ.15 Thuốc được chuyển hóa trong gan bởi men CYP3A4, và tạo ra chất chuyển hóa có hoạt tính: AR-C124910XX. Chất chuyển hóa có hoạt tính này đạt hiệu lực tác động tương tự như ticagrelor trên thụ thể P2Y12 và hiện diện trong tuần hoàn khoảng 1/3 nồng độ của thuốc gốc.16 Vì ticagrelor được chuyển hóa bởi CYP3A4, cần phải tránh việc chỉ định thuốc đồng thời với các chất ức chế mạnh CYP3A4. Ticagrelor và AR-C124910XX được thải trừ chủ yếu thông qua chuyển hóa ở gan và bài tiết mật, có dưới 1% lượng thuốc được thải trừ ra nước tiểu. Do đó không cần thiết điều chỉnh liều cho bệnh nhân bệnh thận.
5. Ticagrelor: phát triển lâm sàng
Tính an toàn và khả năng dung nạp của ticagrelor đã được kiểm định trong các thử nghiệm giai đoạn I và giai đoạn II. Trong thử nghiệm giai đoạn I, ticagrelor đã được kiểm định ở người tình nguyện khỏe mạnh ở liều 50-600 mg mỗi ngày một lần hoặc 50-300 mg hai lần mỗi ngày. Kết quả của giai đoạn I đã cho thấy rằng dược động học của ticagrelor dự đoán được và có liên quan đến sự ức chế đồng nhất hoạt động tiểu cầu. Hiệu lực ức chế kết tập tiểu cầu (IPA) của ticagrelor đạt được nhiều hơn và tốt hơn, đồng thời được duy trì ở mức cao hơn khi dùng ticagrelor hai lần mỗi ngày so với phác đồ một lần mỗi ngày.17
Kết quả của nghiên cứu giai đoạn II: nghiên cứu DISPERSE cho thấy ticagrelor 100 mg và 200 mg, hai lần mỗi ngày, có đặc tính an toàn và dung nạp có lợi hơn và do đó hai liều này đã được quyết định tiếp tục đưa vào nghiên cứu và phát triển ở các thử nghiệm tiếp theo sau đó.18 DISPERSE II là một nghiên cứu tiếp nối với DISPERSE nhằm xác nhận liều điều trị và tính an toàn của các mức liều ở những bệnh nhân nhồi máu cơ tim (NMCT) cấp không ST chênh lên. Kết quả của DISPERSE II đã chứng minh rằng tình trạng xuất huyết nặng hoặc nhẹ lúc 4 tuần, là không khác nhau giữa các nhóm ticagrelor 90 mg hai lần mỗi ngày, ticagrelor 180 mg hai lần mỗi ngày và clopidogrel 75 mg một lần mỗi ngày. Tuy nhiên ticagrelor 180 mg hai lần mỗi ngày làm gia tăng chảy máu nhẹ và chảy máu tối thiểu (theo định nghĩa của nghiên cứu). Dựa trên đặc tính an toàn và hiệu quả, ticagrelor 90 mg hai lần mỗi ngày đã được lựa chọn cho nghiên cứu giai đoạn III.19 Nghiên cứu ONSET/OFFSET cho thấy rằng hiệu lực ức chế kết tập tiểu cầu (IPA) với liều tải khởi đầu của ticagrelor 180 mg mạnh hơn và lớn hơn so với liều tải khởi đầu của clopidogrel 600 mg ở tất cả các thời điểm.
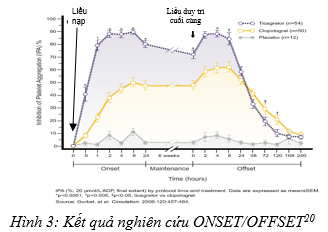
Hình 3: Ở thời điểm 30 phút sau liều khởi đầu, IPA với ticagrelor là 41% so với 8 % của nhóm clopidogrel. 2 giờ sau liều khởi đầu, IPA của ticagrelor là 88% so với 38% của nhóm clopidogrel. Sau 2 giờ từ liều khởi đầu, 90 % bệnh nhân trong nhóm ticagrelor đạt được IPA lớn hơn 70 % so với 16% trong nhóm clopidogrel. Ticagrelor đạt hiệu lực IPA cao hơn và duy trì trong suốt 6 tuần của thời gian nghiên cứu cho thấy rằng tác động kháng kết tập tiểu cầu của ticagrelor kéo dài và đồng nhất. Sau liều cuối cùng, tác dụng chống kết tập tiểu cầu của ticagrelor giảm rất nhanh so với clopidogrel. 24 giờ sau liều cuối cùng, IPA với ticagrelor tương tự như clopidogrel. Điều này có nghĩa là bệnh nhân bỏ lỡ 1 liều ticagrelor vẫn sẽ có IPA ở giờ 24 tương đương với bệnh nhân điều trị clopidogrel. IPA vào ngày thứ 3 và 5 sau liều dùng cuối cùng của ticagrelor tương đương với IPA vào ngày thứ 5 và 7 sau liều dùng cuối cùng với clopidogrel.20
Hiệu lực và mức độ đáp ứng của ticagrelor ở những người không đáp ứng với clopidogrel đã được khảo sát trong nghiên cứu RESPOND. Kết quả cho thấy rằng điều trị với ticagrelor đem lại IPA cao hơn và đồng nhất bất kể tình trạng đáp ứng. Nghiên cứu cũng đã phát hiện ticagrelor có hiệu quả trong việc khắc phục phản ứng tiểu cầu cao bên dưới điểm giới hạn thiếu máu cục bộ trong cả những người đáp ứng và không đáp ứng với điều trị clopidogrel. Nghiên cứu này cũng cho thấy việc chuyển bệnh nhân từ clopidogrel qua ticagrelor đem lại IPA nhanh, cao hơn và đồng nhất.21
6. Bằng chứng ticagrelor trong HCMV cấp: nghiên cứu PLATO
Thử nghiệm PLATO được thiết kế để kiểm định giả thuyết rằng ticagrelor vượt trội hơn so với clopidogrel trong phòng ngừa các biến cố huyết khối tái phát trong dân số HCMV cấp với một tỷ lệ xuất huyết về lâm sàng chấp nhận được và đặc tính an toàn chung. Đây là một nghiên cứu giai đoạn III, ngẫu nhiên, mù đôi, giả dược đôi, đa trung tâm, đa quốc gia, theo biến cố, nhóm song song so sánh tính hiệu quả và tính an toàn của ticagrelor so với clopidogrel ở những bệnh nhân HCMV cấp. Nghiên cứu được tiến hành trên 43 quốc gia, tại 862 trung tâm với 18.624 bệnh nhân đã được tuyển chọn. Thử nghiệm PLATO được thiết kế phản ánh thực tế trong thực hành lâm sàng bằng cách tuyển chọn nhiều loại bệnh nhân HCMV cấp (đau thắt ngực không ổn định, NMCT không ST chênh lên, NMCT có ST chênh lên) trong vòng 24 giờ sau khi khởi phát biến cố, dựa trên triệu chứng biểu hiện ban đầu, và điện tâm đồ bất kể họ được điều trị nội khoa hoặc đang điều trị xâm lấn. Tất cả các bệnh nhân được điều trị ban đầu bằng aspirin ở liều chuẩn theo quy định thực tế tại trung tâm tham gia nghiên cứu. Trong nhóm ticagrelor, bệnh nhân được dùng liều tải khởi đầu 180 mg, tiếp theo với liều duy trì 90 mg hai lần mỗi ngày. Trong nhóm clopidogrel, những bệnh nhân chưa dùng clopidogrel được điều trị liều tải 300 mg như liều khởi đầu và 75 mg là liều duy trì trong khi ở những bệnh nhân đã có sử dụng clopidogrel thì không có liều tải clopidogrel. Bệnh nhân được phép bổ sung thêm 300 mg Clopidogrel trước PCI dựa trên quyết định của bác sĩ. Điều trị ngẫu nhiên tiếp tục từ ít nhất là 6 tháng đến tối đa là 12 tháng. Điểm nhấn quan trọng của thiết kế thử nghiệm PLATO là đưa vào dân số HCMV cấp mở rộng, bao gồm các bệnh nhân trước đó được điều trị bằng clopidogrel và cho phép liều tải khởi đầu clopidogrel lớn hơn 300 mg.22 Tiêu chuẩn nhận bệnh quan trọng cho NMCT cấp không ST chênh lên đạt hai trong số ba tiêu chí: ST thay đổi cho thấy thiếu máu cục bộ cơ tim; chỉ dấu sinh học hoại tử cơ tim dương tính, hoặc một trong những các yếu tố nguy cơ. Đối với bệnh nhân NMCT cấp ST chênh lên, hai tiêu chí phải được đáp ứng: ST chênh lên hằng định và dự định thực hiện PCI tiên phát. Tiêu chuẩn loại trừ chính là điều trị tiêu sợi huyết trong vòng 24 giờ trước khi phân ngẫu nhiên, nhu cầu điều trị chống đông đường uống, tăng nguy cơ nhịp tim chậm, và điều trị đồng thời với một chất ức chế mạnh hoặc chất nhạy cảm với CYP3A4.22 Đặc điểm cơ bản ban đầu cân bằng tốt giữa hai nhóm bệnh nhân. Đại diện đầy đủ cho dân số nữ với 28% phụ nữ ở cả hai nhóm. Không giống như các thử nghiệm về HCMV cấp khác, PLATO có cỡ mẫu đáng chú ý ở người lớn tuổi với 15,5% số bệnh nhân được phân ngẫu nhiên trong độ tuổi >75. Việc tuân thủ điều trị với các thuốc nghiên cứu sẽ được đánh giá theo nghiên cứu viên, theo đó tuân thủ được xác định khi bệnh nhân sử dụng hơn 80% thuốc được phân phát cho cả hai nhóm ticagrelor và clopidogrel. Khoảng 46% bệnh nhân ở cả hai nhóm đã nhận được nhãn mở clopidogrel trước khi phân ngẫu nhiên. Khoảng 20% bệnh nhân trong nhóm clopidogrel đã nhận được >600 mg Clopidogrel trong liều tải khởi đầu. Phương pháp điều trị được dự kiến ban đầu tại thời điểm phân ngẫu nhiên đã được cân bằng giữa các nhóm điều trị. Khoảng 64% bệnh nhân ở cả hai nhóm được dự định làm PCI và khoảng 10% được dự định làm CABG.
Tiêu chí hiệu quả chính PLATO là thời gian từ lúc phân ngẫu nhiên đến lúc xuất hiện lần đầu tiên bất kỳ biến cố nào từ tổ hợp biến cố bao gồm tử vong do nguyên nhân tim mạch, nhồi máu cơ tim (NMCT) hoặc đột quỵ. Vào thời điểm cuối sau 12 tháng điều trị, ticagrelor giảm đáng kể tỷ lệ tiêu chí gộp chính của tử vong do tim mạch, NMCT, và đột quỵ so với clopidogrel (giảm nguy cơ tương đối 16%, giảm nguy cơ tuyệt đối 1,9%; P= 0,0003). Đường cong Kaplane-Meier cho tiêu chí chính tách sớm và tiếp tục khác biệt trong khoảng thời gian 12 tháng (hình 4).
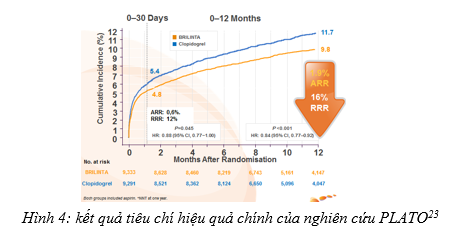
Điều này cho thấy lợi ích khi điều trị với ticagrelor đến sớm, được duy trì và phát triển theo thời gian. Nguy cơ tương đối giảm 12% trong vòng 30 ngày đầu tiên và giảm đến 20% từ ngày 31 đến cuối nghiên cứu. Trong PLATO, cứ 54 bệnh nhân HCMV cấp được điều trị với ticagrelor thay vì clopidogrel thì giảm được một bệnh nhân bị biến cố huyết khối do xơ vữa động mạch. Đối với các tiêu chí thành phần thuộc tiêu chí gộp chính về hiệu quả, khác biệt có ý nghĩa thống kê trong giảm tử vong tim mạch và giảm NMCT, không có sự khác biệt về tỉ lệ đột quị.23
Bảng 1: Kết quả về tiêu chí hiệu quả của nghiên cứu PLATO23
|
Tất cả bệnh nhân |
Ticagrelor (n=9333) |
Clopidogrel (n=9291) |
HR (KTC 95%) |
Giá trị p |
|
Tiêu chí chính, n (%) Tử vong tim mạch + NMCT + đột quị
Tiêu chí phụ, n (%) § Tử vong chung+ NMCT + đột quị
§ Tử vong tim mạch + NMCT + đột quị + nhồi máu +TIA + biến cố huyết khối động mạch
§ Nhồi máu cơ tim § Tử vong tim mạch § Đột quỵ § Tử vong chung |
864 (9,8)
901 (10,2)
1290 (14,6)
504 (5,8) 353 (4,0) 125 (1,5) 399 (4,5) |
1,014 (11,7)
1065 (12,3)
1456 (16,7)
593 (6,9) 442 (5,1) 106 (1,3) 506 (5,9) |
0,84 (0,77-0,92)
0,84 (0,77-0,92)
0,88 (0,81-0,95)
0,84 (0,75-0,95) 0,79 (0,69-0,91) 1,17 (0,91-1,52) 0,78 (0,69-0,89) |
0,0003
0,0001
0,0006
0,0045 0,0013 0,2249 0,0003 |
Phân tích các tiêu chí hiệu quả phụ cho thấy điều trị ticagrelor dẫn đến giảm có ý nghĩa thống kê trong cả tử vong tim mạch ( 4,0 % so với 5,1% ; HR = 0.79, KTC95%: 0.69-0.91) và tử vong do mọi nguyên nhân ( 4,5 % so với 5,9%; HR = 0.78 , KTC95%: 0,69-0,98 ; P = 0,001). Kết quả ticagrelor đạt được lợi ích giảm tử vong so với clopidogrel trong nghiên cứu Plato được xem là một tiến bộ lâm sàng quan trọng, tương tự như những tiến bộ quan trọng khác đã từng đạt được trong chăm sóc bệnh nhân bị nhồi máu cơ tim có ST chênh lên, chẳng hạn như hiệu quả điều trị của streptokinase hoặc aspirin so với giả dược, chất hoạt hóa plasminogen mô so với streptokinase, và PCI tiên phát so với chất hoạt hóa plasminogen mô. Với nhóm bệnh nhân hội chứng mạch vành cấp không có ST chênh lên, lợi ích về giảm tỷ lệ tử vong của ticagrelor đáng chú ý hơn, khi phương pháp điều trị chống huyết khối trước đó đã thất bại trong việc cải thiện sống còn bằng cách giảm biến cố thiếu máu cục bộ. Theo đó, liệu pháp ức chế kết tập tiểu cầu với aspirin phối hợp với clopidogrel hoặc prasugrel, và chất ức chế glycoprotein IIb/IIIa, hoặc điều trị bằng heparin không phân đoạn hoặc heparin trọng lượng phân tử thấp, hoặc một chiến lược điều trị xâm lấn sớm đã không có bất kỳ tác dụng đồng nhất nào trong việc giảm tỉ lệ tử vong chung trong bối cảnh của hội chứng mạch vành cấp không có ST chênh lên.
Dữ liệu trong nghiên cứu PLATO cũng cho thấy ticagrelor làm giảm tỷ lệ huyết khối trong stent so với clopidogrel (1,3% so với 1,9%; HR = 0,68, KTC 95%: 0,50-0,91; p = 0,009).
Tiêu chí an toàn chính trong thử nghiệm PLATO là thời gian từ lúc phân ngẫu nhiên đến khi xảy ra biến cố xuất huyết nặng đầu tiên (theo định nghĩa xuất huyết của PLATO). Định nghĩa xuất huyết trong thử nghiệm PLATO sẽ xem xét cả hai thông số: lâm sàng và xét nghiệm cận lâm sàng. Kết quả của nghiên cứu ghi nhận tỷ lệ xuất huyết nặng ở nhóm điều trị với ticagrelor không có sự khác biệt có ý nghĩa thống kê so với nhóm được điều trị bằng clopidogrel (ticagrelor là 11,6% và 11,2% ở nhóm clopidogrel, p = 0,43). Và cũng không có khác biệt có ý nghĩa về tỷ lệ xuất huyết gây tử vong hay xuất huyết đe dọa tính mạng giữa hai nhóm điều trị (5,8% ở cả hai nhóm, P = 0,70). Tuy nhiên, ở nhóm điều trị với ticagrelor có tăng xuất huyết nội sọ gây tử vong so với clopidogrel (11 [0,1%] ở nhóm ticagrelor so với 1 [0.01%] ở nhóm clopidogrel, p = 0,02). Dù rằng, có ít hơn những đợt xuất huyết tiêu hóa gây tử vong và các tình trạng xuất huyết khác gây tử vong khác trong nhóm ticagrelor so với nhóm clopidogrel (9 [0,1%], vs 21 [0,3%], p = 0,03). Không có khác biệt có ý nghĩa về tỷ lệ xuất huyết nặng liên quan CABG giữa hai nhóm điều trị. Tuy nhiên, ở nhóm không liên quan CABG, ticagrelor gây xuất huyết nặng nhiều hơn so với clopidogrel (4,5% so với 3,8%, p = 0,03). Biến cố khó thở cũng xảy ra thường xuyên hơn ở nhóm ticagrelor so với nhóm clopidogrel (13,8% so với 7,8%).23 Tuy nhiên biến cố khó thở này thường có mức độ từ nhẹ đến trung bình và trong đa số các trường hợp, tình trạng khó thở tự hồi phục một cách tự nhiên. Quan trọng nhất, lợi ích giảm tỷ lệ tử vong của ticagrelor được duy trì bất kể tình trạng khó. Lý giải cho sự xuất hiện biến cố khó thở, các nhà nghiên cứu đưa ra giả thuyết adenosine: Ticagrelor ức chế tái hấp thu adenosine vào hồng cầu, vì vậy làm gia tăng nồng độ adenosine trong máu, do đó khởi phát khó thở. Trong nghiên cứu PLATO, theo dõi Holter được thực hiện trong 2.866 bệnh nhân và được lặp lại vào ngày 30 ở 1.991 bệnh nhân. Dữ liệu nghiên cứu cho thấy trong nhóm điều trị với ticagrelor có tỷ lệ ngừng xoang > 3 giây trong tuần đầu tiên cao hơn so với nhóm clopidogrel, tuy nhiên tỷ lệ này thuyên giảm một cách tự nhiên và không có sự khác biệt về ngừng xoang vào ngày thứ 30 ở cả 2 nhóm.23 Ngừng xoang chủ yếu có nguồn gốc ở xoang nhĩ, không có triệu chứng và không tương quan với bất kỳ biến cố ngoại ý nhịp tim chậm trên lâm sàng. Tính hiệu quả của ticagrelor không bị ảnh hưởng bởi tình trạng ngừng xoang và giảm tỷ lệ tử vong chung với ticagrelor là đồng nhất trong toàn bộ thử nghiệm PLATO. Nồng độ acid uric và creatinin tăng nhẹ khi điều trị ticagrelor so với nhóm clopidogrel.23 Sự gia tăng axit uric và creatinine do ticagrelor không tiến triển thêm và không ghi nhận có biến cố ngoại ý lâm sàng có ý nghĩa ở cả hai nhóm điều trị.
Tóm lại, PLATO được thiết kế để phản ánh thực hành y khoa hiện tại bằng cách tuyển chọn đầy đủ các dạng bệnh nhân HCMV cấp (ĐTN không ổn định, NMCT không ST chênh, NMCT ST chênh) và theo dõi họ cho dù họ được điều trị nội khoa hoặc trải qua điều trị xâm lấn. Kết quả của nghiên cứu đã chứng minh rằng ticagrelor có hiệu quả vượt trội hơn clopidogrel về việc giảm tử vong do tim mạch so với clopidogrel mà không có sự gia tăng xuất huyết nặng. Các kết quả của thử nghiệm PLATO cho thấy điều trị 1.000 bệnh nhân trên 12 tháng với ticagrelor thay vì clopidogrel sẽ giảm được 14 trường hợp tử vong, giảm 11 trường hợp nhồi máu cơ tim, hoặc giảm 6 trường hợp huyết khối trong stent.
7. Khuyến cáo hướng dẫn về việc sử dụng kháng kết tập tiểu cầu trong HCMV cấp
Bảng 2: Tóm lược các khuyến cáo về việc sử dụng Ticagrelor trong HCMV cấp
|
Các khuyến cáo |
Nội dung khuyến cáo |
Mức độ khuyến cáo |
|
ESC_2011: HCMV cấp không ST chênh lên |
Khuyến cáo Ticagrelor cho tất cả bệnh nhân có nguy cơ trung bình đến cao của biến cố TMCT, bất chấp đã điều trị trước đó với clopidogrel |
IB |
|
ACC/AHA/SCAI_2011: HCMV cấp làm PCI
|
Liều nạp thuốc kháng thụ thể P2Y12 nên cho khi bệnh nhân được PCI, trong đó Ticagrelor 180mg, liều duy trì 90mg 2 lần/ngày kéo dài ít nhất 1 năm ở bệnh nhân nhận stent BMS hoặc DES |
IB |
|
ACCF/AHA_2012: HCMV cấp không ST chênh lên |
Liều nạp Ticagrelor 180mg, liều duy trì 90mg 2 lần/ngày cho càng sớm càng tốt trước hoặc ngay tại thời điểm PCI, và kéo dài ít nhất 12 tháng |
IB |
|
ACCF/AHA_2013: HCMV cấp ST chênh lên |
Liều nạp Ticagrelor 180mg, liều duy trì 90mg 2 lần/ngày cho càng sớm càng tốt trước hoặc ngay tại thời điểm PCI, và kéo dài ít nhất 12 tháng |
IB |
|
ACCP_2012: HCMV cấp |
Ticagrelor được khuyến cáo sử dụng hơn clopidogrel dù bệnh nhân có đặt stent hay không đặt stent. |
Mức độ 1B |
9. Kết luận
Với việc gia tăng đáng kể tỷ lệ mắc bệnh và tử vong do HCMV cấp, có một nhu cầu thật sự để tối ưu hóa chiến lược điều trị HCMV cấp. Tiểu cầu đóng một vai trò chủ yếu trong sinh bệnh học của HCMV cấp và liệu pháp kháng tiểu cầu kép vẫn là một nền tảng điều trị cơ bản quan trọng trong điều trị HCMV cấp, tuy nhiên vẫn còn một tỷ lệ đáng kể của huyết khối động mạch ở những bệnh nhân được điều trị bằng liệu pháp kháng tiểu cầu hiện nay.
Ticagrelor – Thuốc ức chế thụ thể P2Y12 mới, cho thấy những tiến bộ hơn so với các thuốc kháng tiểu cầu đường uống hiện có. Lợi thế của Ticagrelor bao gồm: khởi phát tác dụng nhanh, ức chế kết tập tiểu cầu cao và đồng nhất, không cần phải chuyển hóa để thành dạng có hoạt tính, đặc tính an toàn chấp nhận được, và bằng chứng ghi nhận được trong việc giảm biến cố tim mạch và tử vong ở nhiều nhóm bệnh nhân HCMV cấp.
Tài liệu tham khảo
1. WHO. Cardiovascular Diseases e Prevention and Control; 2001.
2. Global Atlas on Cardiovascular Disease Prevention and Control (2012). WHO [Internet] Available from: www.who.int/ncd/cvd; 2012.
3. Xavier Denis, Pais P,Devereaux PJ, et al. Treatment andoutcomes of acute coronary syndromes in India (CREATE): a prospective analysis of registry data. Lancet. 2008;371:1435e1442.
4. Michelson AD, ed. Platelets. 2nd ed. San Diego: Elsevier/ Academic Press; 2007.
5. Cairns JA, Gent M, Singer J, et al. Aspirin, sulfinpyrazone, or both in unstable angina. Results of a Canadian multicenter trial. N Engl J Med. 1985;313:1369e1375.
6. Lewis Jr HD, Davis JW, Archibald DG, et al. Protective effects of aspirin against acute myocardial infarction and death in men with unstable angina. Results of a Veterans Administration
Cooperative Study. N Engl J Med. 1983;309:396e403.
7. The´roux P, Ouimet H, McCans J, et al. Aspirin, heparin, or both to treat acute unstable angina. N Engl J Med. 1988;319:1105e1111.
8. Wallentin LC. Aspirin (75 mg/day) after an episode of unstable coronary artery disease: long-term effects on the risk for myocardial infarction, occurrence of severe angina and the need for revascularization. Research Group on Instability in Coronary Artery Disease in Southeast Sweden. J Am Coll Cardiol. 1991;18:1587e1593.
9. Fox KAA, Mehta SR, Peters R, et al. Benefits and risks of the combination of clopidogrel and aspirin in patients undergoing surgical revascularization for non-ST-elevation acute coronary syndrome: the clopidogrel in unstable angina to prevent recurrent ischemic events (CURE) trial. Circulation.
2004;110:1202e1208.
10. Chen ZM, Jiang LX, Chen YP, et al. Addition of clopidogrel to aspirin in 45,852 patients with acute myocardial infarction: randomised placebo-controlled trial. Lancet. 2005;366: 1607e1621.
11. Sabatine MS, Cannon CP, Gibson CM, et al. Effect of clopidogrel pretreatment before percutaneous coronary intervention in patients with ST-elevation myocardial infarction treated with fibrinolytics: the PCI-CLARITY study. JAMA. 2005;294:1224e1232.
12. Wang TH, Bhatt DL, Fox KAA, et al. An analysis of mortality rates with dual-antiplatelet therapy in the primary prevention population of the CHARISMA trial. Eur Heart J. 2007;28:2200e2207.
13. Storey Robert F. Pharmacology and clinical trials of reversibly-binding P2Y12 inhibitors. Thromb Haemost. 2011;105(suppl 1):S75eS81.
14. Storey RF, Husted S, Harrington RA, et al. Inhibition of platelet aggregation by AZD6140, reversible oral P2Y12 receptor antagonist, compared with clopidogrel in patients with acute coronary syndromes. J Am Coll Cardiol. 2007;50:1852e1856.
15. Van Giezen JJ, Humphries RG. Preclinical and clinical studies with selective reversible direct P2Y12 antagonists. Semin Thromb Hemost. 2005;31:195e204.
16. Butler K, Mitchell PD, Teng R. No significant food effect on the pharmacokinetics of AZD6140, the first reversible oral P2Y12 receptor antagonist, in healthy subjects [abstract PI-39]. Clin Pharmacol Ther. 2009;85:S20.
17. Butler K, Teng R. Pharmacokinetics, pharmacodynamics, safety and tolerability of multiple ascending doses of ticagrelor in healthy volunteers. Br J Clin Pharmacol. 2010;70(1):65e77.
18. Husted S, Emanuelsson H, Heptinstall S, et al. Pharmacodynamics, pharmacokinetics, and safety of the oral reversible P2Y12 antagonist AZD6140 with aspirin in patients with atherosclerosis: a double-blind comparison to clopidogrel with aspirin. Eur Heart J. 2006;27:1038e1047.
19. Cannon CP, Husted S, Harrington RA, et al. Safety, tolerability, and initial efficacy of AZD6140, the first reversible oral adenosine diphosphate receptor antagonist, compared with clopidogrel, in patients with non-ST-segment elevation acute coronary syndrome: primary results of the DISPERSE-2 trial.
J Am Coll Cardiol. 2007;50:1844e1851 [Erratum, J Am Coll Cardiol. 2007;50:2196].
20. Gurbel PA, Bliden KP, Butler K, et al. Randomized double-blind assessment of the onset and offset of the antiplatelet effects of ticagrelor versus clopidogrel in patients with stable coronary artery disease: the onset/offset study. Circulation. 2009;120:2577e2585.
21. Gurbel PA, Bliden KP, Butler K, et al. Response to ticagrelor in clopidogrel nonresponders and responders and effect of switching therapies. The respond study. Circulation. 2010;121:1188e1199.
22. James S, Akerblom A, Cannon CP. Comparison of ticagrelor, the first reversible oral P2Y(12) receptor antagonist, with clopidogrel in patients with acute coronary syndromes: rationale, design, and baseline characteristics of the platelet inhibition and patient Outcomes (PLATO) trial. Am Heart J.
2009;157:599e605.
23. Wallentin L, Becker RC, Budaj A, et al. Ticagrelor versus clopidogrel in patients with acute coronary syndromes. N Engl J Med. 2009;361:1045e1057.
24. Cannon CP, Harrington RA, James S, et al. Comparison of ticagrelor with clopidogrel in patients with a planned invasive strategy for acute coronary syndromes (PLATO): a randomised double-blind study. Lancet. 2010;375: 283e293.
25. James SK, Roe MT, Cannon CP, et al. Ticagrelor versus clopidogrel in patients with acute coronary syndromes intended for non-invasive management: substudy from prospective randomised platelet inhibition and patient outcomes (PLATO) trial. BMJ. 2011;342:d3527.
26. James S, Angiolillo DJ, Cornel JH, et al. Ticagrelor vs. clopidogrel in patients with acute coronary syndromes and diabetes: a substudy from the platelet inhibition and patient outcomes (PLATO) trial. Eur Heart J. 2010;31:3006e3016.
27. James S, Budaj A, Aylward P, et al. Ticagrelor versus clopidogrel in acute coronary syndromes in relation to renal function: results from the platelet inhibition and patient outcomes (PLATO) trial. Circulation. 2010;122:1056e1067.
28. Hamm CW, Bassand J-P, Agewall S, et al. ESC guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: the task force for the management of acute coronary syndromes (ACS) in patients presenting without persistent ST-segment
elevation of the European Society of Cardiology (ESC). Eur Heart J. 2011;32:2999e3054.
29. Steg Ph G, James SK, Atar D, et al. ESC guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. Eur Heart J; 2012 [Epub ahead of print].
30. Jneid H, Anderson JL, Wright RS, et al. 2012 ACCF/AHA focused update of the guideline for the management of patients with unstable angina/non-ST-elevation myocardial infarction (updating the 2007 guideline and replacing the 2011 focused update): a report of the American College of Cardiology Foundation/American Heart Association task force on practice guidelines. Circulation; 2012 [Epub ahead of print].
31. Levine GN, Bates ER, Blankenship JC, et al. 2011 ACCF/AHA/SCAI guideline for percutaneous coronary intervention: a report of the American College of Cardiology Foundation/American Heart Association task force on practice guidelines and the Society for Cardiovascular Angiography and
Interventions. Circulation. 2011;124:e574ee651.
32. Braunwald, John M. Canty Jr. . Metabolic and funtional consequences of ischemia. Coronary blood flow and myocardial ischemia. Braunwalds Heart disease, p1066, 13th edition, 2011.
33. Braunwald, Elliot M. Antman. ST- segment elevation myocardial infarction. Braunwalds Heart disease, pp1087, 13th edition,2011.
34. David A. Morrow . “cardiovascular risk prediction in patients with stable and unstable coronary heart disease”. Circulation 2010; 121:2681-2691.
35. Marumoto K, Hamada M, Hiwada K.(1995). “Increased secretion of atrial and brain natriuretic peptides during acute myocardial ischaemia induced by dynamic exercise in patients with angina pectoris”. Clin Sci 1995; 88:551– 6
36. Fuster V., Waish RA, Harrington RA. Hursts the heart, 13th edition, 2011.
37. Van Giezen et al. Sem Thromb Haemost 2005;31:195–204







