 Bệnh phổi tắc nghẽn mạn tính và suy tim mạn là nguyên nhân hàng đầu gây tàn phế và tử vong trên thế giới. Chỉ tính riêng tại Mỹ, 14 triệu người bị bệnh phổi tắc nghẽn mạn tính và 5 triệu người bị suy tim mạn(7)
Bệnh phổi tắc nghẽn mạn tính và suy tim mạn là nguyên nhân hàng đầu gây tàn phế và tử vong trên thế giới. Chỉ tính riêng tại Mỹ, 14 triệu người bị bệnh phổi tắc nghẽn mạn tính và 5 triệu người bị suy tim mạn(7)
*Bệnh viện Nhân Dân Gia Định,
** Đại học Y Dược thành phố Hồ Chí Minh
Bệnh phổi tắc nghẽn mạn tính và suy tim mạn là nguyên nhân hàng đầu gây tàn phế và tử vong trên thế giới. Chỉ tính riêng tại Mỹ, 14 triệu người bị bệnh phổi tắc nghẽn mạn tính và 5 triệu người bị suy tim mạn(7). Tử vong do bệnh phổi tắc nghẽn mạn tính tiếp tục gia tăng trên toàn thế giới, hiện nay đứng hàng thứ tư và dự kiến sẽ là thứ ba vào năm 2020(12)
Suy tim mạn và bệnh phổi tắc nghẽn mạn tính là hai bệnh lý thường gặp trong thực hành lâm sàng. Do có yếu tố nguy cơ chung là hút thuốc lá và lớn tuổi, triệu chứng thường là khó thở nên việc chẩn đoán bệnh phổi tắc nghẽn mạn tính và suy tim thường nhầm lẫn hoặc không nhận ra một khi bệnh nhân có cùng lúc hai bệnh, nhất là khi bệnh nhân được điều trị tại hai chuyên khoa khác nhau. Trước một bệnh nhân khó thở có tiền căn suy tim, bác sĩ tim mạch thường có khuynh hướng điều trị suy tim mà không cần làm thêm xét nghiệm để chẩn đoán có bệnh phổi tắc nghẽn mạn tính kèm theo hay không. Ngược lại trước một bệnh nhân khó thở và có tiền căn bệnh phổi tắc nghẽn mạn tính, bác sĩ hô hấp thường nghĩ nguyên nhân khó thở do đợt kịch phát của bệnh phổi tắc nghẽn mạn tính. Bệnh nhân bệnh phổi tắc nghẽn mạn tính tăng nguy cơ bị suy tim, và bệnh phổi tắc nghẽn mạn tính là yếu tố nguy cơ độc lập cho tàn phế và tử vong của bệnh tim mạch(5). Một số nghiên cứu cho thấy bệnh phổi tắc nghẽn mạn tính và suy tim thường phối hợp(14). Tỷ lệ suy tim là 20.5% ở bệnh nhân bệnh phổi tắc nghẽn mạn tính(13). Tỷ lệ bệnh phổi tắc nghẽn mạn tính ở bệnh nhân suy tim là 23,6% đến 39,2%(8,10). Bệnh phổi tắc nghẽn mạn tính kèm suy tim làm tiên lượng của bệnh nhân xấu đi (8).
NHỮNG KHÓ KHĂN TRONG CHẨN ĐOÁN:
Bệnh sử và triệu chứng: Bệnh phổi tắc nghẽn mạn tính và suy tim có yếu tố nguy cơ chung là lớn tuổi và hút thuốc lá, bệnh nhân thường có những bệnh phối hợp. Nhận diện ra suy tim trên bệnh nhân có sẵn bệnh phổi tắc nghẽn mạn tính và ngược lại rất khó vì bệnh nhân có triệu chứng và dấu hiệu lâm sàng tương tự.
X quang lồng ngực: X quang lồng ngực ít nhạy để chẩn đoán suy tim vì chỉ số tim/ ngực có thể bị ảnh hưởng bởi căng phồng phổi, dãn thất trái có thể bị che khuất bởi lớn thất phải gây ra do bệnh phổi tắc nghẽn mạn tính. Hơn nữa, ở bệnh nhân bệnh phổi tắc nghẽn mạn tính nặng, có một mức độ nào đó sung huyết phổi, thậm chí phù phổi có thể thấy trên phim X quang ngực mà không có biểu hiện suy tim
Điện tâm đồ: những dấu hiệu bất thường trên điện tâm đồ của bệnh nhân bệnh phổi tắc nghẽn mạn tính có thể trùng lắp với những biểu hiện trên điện tâm đồ của bệnh nhân suy tim.
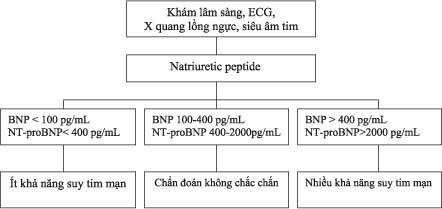
Natriuretic peptide như B type natriuretic peptide (BNP) và amino-terminal pro B type natriuretic peptide (NT-proBNP) có thể giúp thầy thuốc phân biệt bệnh phổi tắc nghẽn mạn tính với suy tim ở bệnh nhân có khó thở cấp tính (hình 1). Nồng độ Natriuretic peptide có thể tăng trong thiếu oxy cấp ở bệnh phổi tắc nghẽn mạn tính, mặc dù không cao như trong suy tim, có thể gây ra do áp lực và/hay tăng gánh thể tích trên thất phải.
Siêu âm tim: Cửa số siêu âm tim bị giới hạn bởi căng phồng phổi và có thể gây khó khăn cho đo lường chính xác đến 10 đến 30% bệnh nhân bệnh phổi tắc nghẽn mạn tính (15).
Cộng hưởng từ tim (CMR) có thể thay thế cho cho siêu âm tim vì không bị ảnh hưởng bởi căng phồng phổi. Cộng hưởng từ tim có thể đo lường dễ dàng hình thái và thể tích tim, có khả năng rất tốt để phát hiện ra suy tim trái không biết trước đó trên bệnh nhân bị bệnh phổi tắc nghẽn mạn tính nhẹ đến vừa. Thích hợp cho trường hợp phì đại thất phải đồng tâm trên bệnh nhân bệnh phổi tắc nghẽn mạn tính và có suy tim trái mạn. Nhược điểm là tốn thời gian lưu- xử lý dữ liệu và giá thành cao hơn so với siêu âm tim(15,16).
Chẩn đoán suy tim ở bệnh nhân bệnh phổi tắc nghẽn mạn tính trong đợt kịch phát
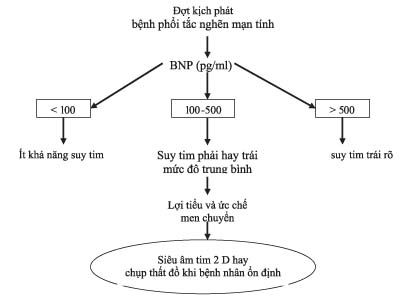
Ở bệnh nhân nhập viện cấp cứu vì khó thở cấp, bên cạnh thăm khám lâm sàng, X quang ngực thẳng và điện tâm đồ thì xét nghiệm hữu ích để để phân biệt bệnh nhân có suy tim kèm theo hay không là đo B-type natriuretic peptide (BNP) ( hình1). Khi nồng độ BNP > 500 pg/ml ở bệnh nhân đã biết bị bệnh phổi tắc nghẽn mạn tính với tình trạng lâm sàng xấu đi báo động bệnh nhân có suy tim mạn dù bệnh nhân đã biết hay chưa biết có suy tim trước đó. Nồng độ BNP > 500 pg/ml không phân biệt tình trạng lâm sàng xấu đi là do nguyên nhân tim hay phổi nhưng nên khởi đầu điều trị suy tim hay tăng liều thêm vào với điều trị bệnh phổi tắc nghẽn mạn tính. Nồng độ BNP < 100 pg/ml ít có khả năng suy tim là nguyên nhân làm cho lâm sàng xấu đi. Nồng độ BNP giữa 100 tới 500 pg/ml hướng tới suy thất phải, suy thất trái trung bình, hay cả hai và cần bắt đầu điều trị với ức chế men chuyển và có thể dùng lợi tiểu quai. Khi bệnh nhân đợt kịch phát bệnh phổi tắc nghẽn mạn tính trở về tình trạng ban đầu của họ, cần thực hiện thêm các chẩn đoán hình ảnh học tim và điều chỉnh thuốc điều trị cho phù hợp (7,11).
Hình 1: chẩn đoán suy tim ở bệnh nhân trong đợt kịch phát bệnh phổi tắc nghẽn mạn tính

Phát hiện suy tim mạn ở bệnh nhân bệnh phổi tắc nghẽn mạn tính giai đoạn ổn định.
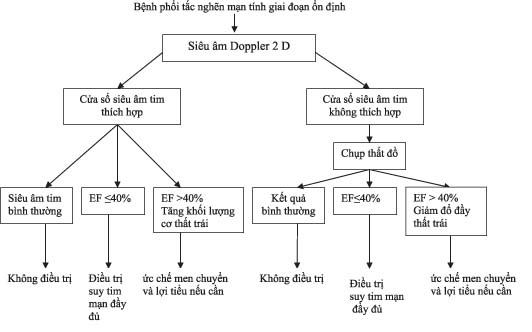
Vì 20% tới 25% bệnh nhân suy tim có nồng độ BNP < 100 pg/ml, siêu âm tim tỏ ra thích hợp hơn hơn BNP để phát hiện rối loạn chức năng tâm thu thất trái ở bệnh nhân bệnh phổi tắc nghẽn mạn tính giai đoạn ổn định (13) (hình 2).
Khi khó đánh
giá chức năng thất trái bằng siêu âm trên bệnh nhân bệnh phổi tắc nghẽn mạn tính do cửa sổ siêu âm kém, có thể chụp thất đồ (hình 3). Bệnh nhân bệnh phổi tắc nghẽn mạn tính khi có phân suất tống máu thất trái £ 40% cần được điều trị suy tim mạn đầy đủ, có thể gồm cả ức chế beta. Bệnh nhân bệnh phổi tắc nghẽn mạn tính có phân suất tống máu thất trái bình thường, khối lượng cơ thất trái bình thường hay đổ đầy thất trái bình thường không cần phải điều trị suy tim mạn. Chẩn đoán suy tim tâm trương đặc biệt khó khăn ở bệnh nhân bệnh phổi tắc nghẽn mạn tính. Chẩn đoán suy tim tâm trương cần được lưu ý ở bệnh nhân bệnh phổi tắc nghẽn mạn tính với phân suất tống máu thất trái >40% và bất thường khối lượng cơ thất trái hay lớn nhĩ trái hay suy giảm đổ đầy thất trái, và cần theo dõi sát đáp ứng với ức chế men chuyển và lợi tiểu quai. Các chỉ số siêu âm tim tiêu chuẩn của rối loạn chức năng tâm trương thất trái không đáng tin cậy cho phép chẩn đoán suy tim tâm trương, nhưng chẩn đoán có thể được củng cố bằng siêu âm tim Doppler toàn diện và hình ảnh học mô cơ tim, cung cấp bằng chứng cho suy giảm thư dãn cơ tim, giảm độ chun giãn thất trái, và tăng áp lực đổ đầy thất trái.
Hình 2: Phát hiện suy tim mạn ở bệnh nhân bệnh phổi tắc nghẽn mạn tính giai đoạn ổn định (3 ).
Hình 3: Phát hiện và điều trị suy tim mạn ở bệnh nhân bệnh phổi tắc nghẽn mạn tính giai đoạn ổn định(7)
NHỮNG VẤN ĐỀ TRONG ĐIỀU TRỊ
Ảnh hưởng của thuốc điều trị bệnh phổi tắc nghẽn mạn tính đến chức năng tim
Thuốc chủ yếu để điều trị bệnh phổi tắc nghẽn mạn tính là đồng vận ß2 và kháng cholinergic. Thụ thể đồng vận ß2 không có chọn lọc cao và vì thế thụ thể ß2 nằm chủ yếu trên mô cơ tim có thể bị kích thích. Một số nghiên cứu cho thấy sử dụng đồng vận ß2 làm tăng nguy cơ tử vong và thúc đẩy nặng suy tim ở bệnh nhân rối loạn chức năng thất trái(1). Tuy nhiên, một phân tích gộp (n = 2.853) từ 7 thử nghiệm lâm sàng về hiệu quả của salmeterol ở bệnh phổi tắc nghẽn mạn tính không thấy khác biệt lâm sàng đáng kể nào về tỷ lệ biến cố tim mạch giữa salmeterol và giả dược(4). Mặc dù vậy, đồng vận ß nên được dùng thận trọng ở bệnh nhân bệnh phổi tắc nghẽn mạn tính có sẵn bệnh tim mạch, gồm cả bệnh tim thiếu máu cục bộ.
Theophylline có thể gây ra, tuy không thường xuyên rối loạn nhịp tim. Nguy cơ của tác dụng phụ có thể giảm bằng cách theo dõi nồng độ thuốc trong máu và giảm liều thích hợp. Theophylline liều thấp còn có tác động kháng viêm, còn được cho là chống lại đề kháng corticosteroid ở bệnh nhân bệnh phổi tắc nghẽn mạn tính(2,12).
Ảnh hưởng của thuốc điều trị suy tim đến bệnh phổi tắc nghẽn mạn tính
Các thuốc được chọn lựa trong điều trị suy tim gồm ức chế beta, lợi tiểu, ức chế men chuyển angiotensin, ức chế thụ thể angiotensin-II, đối vận aldosterone và digitalis. Hầu như các thuốc đã được chứng minh giảm tàn phế và tử vong trong suy tim vẫn được đề nghị dùng ở bệnh nhân kèm bệnh phổi tắc nghẽn mạn tính, bao gồm cả ức chế beta chọn lọc trên tim.
-Phần lớn bệnh nhân bị suy tim đồng thời có bệnh phổi tắc nghẽn mạn tính có thể dung nạp an toàn với điều trị ức chế beta (3,6,18). Cần điều trị theo nguyên tắc khởi đầu với liều thấp tăng liều chậm dần đến liều chuẩn. Không nên giảm liều nhanh chóng nếu có suy giảm chức năng phổi và triệu chứng nhẹ. Tuy nhiên nếu triệu chứng xấu hơn, có thể phải giảm liều hay ngưng thuốc. Ức chế beta chọn lọc là chọn lựa được ưa chuộng hơn(17). Tuy nhiên, nếu bệnh nhân có tiền sử hen nên coi là một chống chỉ định với bất kỳ chẹn beta nào, và nên tránh dùng trong đợt kịch phát bệnh phổi tắc nghẽn mạn tính vì không đủ dữ liệu an toàn (3,7)
-Thận trọng thuốc lợi tiểu liều cao có thể gây kiềm chuyển hoá ở bệnh nhân bệnh phổi tắc nghẽn mạn tính và điều này làm giảm kích thích hô hấp, nhưng với liều thông thường thì chức năng phổi không bị ảnh hưởng.
-Thuốc digoxin nên thận trọng vì có thể gây co thắt mạch máu phổi.
-Hệ thống renin-angiotensin có hoạt động ảnh hưởng không chỉ lên hệ tuần hoàn, mà còn trên mô cơ quan như mô phổi. Angiotensin-II có khả năng co thắt đường thở. Vì thế, thuốc ức chế men chuyển và ức chế thụ thể Angiotensin II có thể có lợi ích trong điều trị bệnh phổi tắc nghẽn mạn tính. Thuốc ức chế men chuyển còn có hiệu quả ích lợi cộng thêm vì có thể giảm tình trạng viêm của phổi và co thắt mạch máu phổi, và cải thiện trao đổi khí qua màng phế nang mao mạch (2,9).
– Thuốc đối vận aldosterone như spironolactone có thể có hiệu quả tích cực lên khuyếch tán khí vì aldosterone có thể phá huỷ màng phế nang mao mạch.
Các thuốc tim mạch – phải chăng là chọn lựa mới cho điều trị bệnh phổi tắc nghẽn mạn tính ?
Các nghiên cứu quan sát và dịch tễ cho thấy rằng thuốc điều trị bệnh phối hợp với bệnh phổi tắc nghẽn mạn tính, ví dụ như statin và ức chế men chuyển, có thể có lợi cho bệnh phổi tắc nghẽn mạn tính, với giảm đợt kịch phát và tử vong. Điều này có thể do hiệu quả của thuốc lên các bệnh thường đi kèm với bệnh phổi tắc nghẽn mạn tính như bệnh tim mạch, nhưng cũng có thể do ảnh hưởng của điều trị tác động lên tiến trình viêm của bệnh phổi tắc nghẽn mạn tính(2)
Thuốc ức chế men chuyển:
Thuốc ức chế men chuyển được sử dụng rộng rãi trong điều trị suy tim và tăng huyết áp. Kết quả từ các nghiên cứu quan sát cho thấy những thuốc này làm giảm tàn phế và tử vong ở bệnh nhân bệnh phổi tắc nghẽn mạn tính(9). Ức chế men chuyển làm giảm tăng áp phổi nhưng có thể có lợi ích khác lên bệnh phổi tắc nghẽn mạn tính, như angiotensin II có thể có hiệu lực tiền viêm(9). Thực vậy, thuốc ức chế thụ thể angiotensin II (AT1), irbe
sartan, làm giảm căng phồng phổi ở bệnh nhân bệnh phổi tắc nghẽn mạn tính, mặc dù cơ chế ảnh hưởng chưa được biết rõ (9,10).
Statin
Là thuốc giảm cholesterol máu bằng cách ức chế men 3 hydroxy-3-methylglutaryl coenzyme A (HMG-CoA) và có vai trò trong điều trị bệnh xơ vữa mạch. Các nghiên cứu gần đây chứng minh statin có khả năng kháng viêm, chống oxy hoá và điều hoà miễn dịch do đó có ảnh hưởng tốt đến bệnh phổi tắc nghẽn mạn tính. Kết quả cho thấy statin có thể làm giảm đợt kịch phát, giảm nhập viện cấp cứu, giảm tỷ lệ tử vong, tăng khả năng gắng sức, làm chậm suy giảm chức năng phổi của bệnh phổi tắc nghẽn mạn tính(9). Tuy nhiên, cần có thêm thử nghiệm lâm sàng có đối chứng để khẳng định hiệu quả của statin trên bệnh phổi tắc nghẽn mạn tính, đặc biệt ở những bệnh nhân có biến chứng toàn thân và bệnh phối hợp. Liều lượng-đáp ứng cho hiệu quả của statin trên bệnh phổi tắc nghẽn mạn tính chưa được thiết lập, có thể sẽ khác với liều điều trị hạ cholesterol máu. Liều cao của statin có thể gây ra tác dụng phụ, đặc biệt trên hệ cơ xương(2)
KẾT LUẬN
Bệnh phổi tắc nghẽn mạn tính và suy tim mạn thường phối hợp. Bệnh nhân bệnh phổi tắc nghẽn mạn tính tăng nguy cơ bị suy tim, và bệnh phổi tắc nghẽn mạn tính là yếu tố nguy cơ độc lập cho tàn phế và tử vong của bệnh tim mạch. Do đó, cần chú ý ýphát hiện mối liên quan này và đánh giá mức độ liên quan tương đối của thành phần tim hay phổi vào mức độ nặng bệnh của bệnh nhân một khi hai bệnh xảy ra đồng thời vì nó cần thiết cho việc điều trị thích hợp. Cần có kế hoạch phối hợp điều trị nhằm mang lại hiệu quả và cải thiện tiên lượng bệnh nhân.
TÀI LIỆU THAM KHẢO
1) Au DH, Udris EM, Fan VS, Curtis JR, McDonell MB, Fihn SD (2003). Risk of mortality and heart failure exacerbations associated with inhaled beta-adrenoceptor agonists among patients with known left ventricular systolic dysfunction. Chest;123:1964- 9.
2) Barnes PJ (2008). Future Treatments for Chronic Obstructive Pulmonary Disease and Its Comorbidities. Proc Am Thorac Soc; 5: 857-864.
3) ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2008. The Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2008 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association of the ESC (HFA) and endorsed by the European Society of Intensive Care Medicine (ESICM). European Journal of Heart Failure 2008; 933-989
4) Ferguson GT, Funck-Brentano C, Fischer T, Darken P, Reisner C(2003). Cardiovascular safety of salmeterol in COPD. Chest;123:1817-1824.
5) Finkelstein J, Cha E, Scharf SM (2009). Chronic obstructive pulmonary disease as an independent risk factor for cardiovascular morbidity. International Journal of COPD:4 337-349.
6) Hunt SA, Abraham WT, Chin MH, et al (2005). ACC/AHA 2005 Guideline Update for the Diagnosis and Management of Chronic Heart Failure in the Adult: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committee to Update the 2001 Guidelines for the Evaluation and Management of Heart Failure). J Am Coll Cardiol.;46:e1- 82.
7) Le Jemtel TH, Padeletti M, Jelic S (2007). Diagnostic and therapeutic challenges in patients with coexistent chronic obstructive pulmonary disease and chronic heart failure. Journal of the American College of Cardiology ;49:171-180.
8) Macchia A, Monte S, Romero M, D’Ettorre A, Tognoni G (2007). The prognostic influence of chronic obstructive pulmonary disease in patients hospitalised for chronic heart failure. European Journal of Heart Failure; 9: 942-948.
9) Mancini, GBJ, Etminan, M, Zhang, B, et al (2006). Reduction of morbidity and mortality by statins, angiotensin-converting enzyme inhibitors, and angiotensin receptor blockers in patients with chronic obstructive pulmonary disease. J Am Coll Cardiol;47,2554-2560.
10) Mascarenhas J,Lourenço P, Lopes R, Azevedo A, Bettencourt P (2008). Chronic obstructive pulmonary disease in heart failure. Prevalence, therapeutic and prognostic implications. Am Heart J. ;155(3):521-5.
11) Morrison LK, Harrison A, Krishnaswamy P, Kazanegra R, Clopton P, Maisel A (2002). Utility of a rapid B-natriuretic peptide assay in differentiating congestive heart failure from lung disease in patients presenting with dyspnea. J Am Coll Cardiol ;39:202-9
12) National Heart, Lung and Blood Inistitute and World Health Organization (2008). Global Initiative for Chronic Obstructive Lung Disease (GOLD). Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease. National Heart, Lung and Blood Institute. Washington DC (update 2008), GOLD Web site www.goldcopd.com
13) Rutten FH, Moons KGM, Cramer MJ, Grobbee DE, Zuithoff NPA, Lammers JW, Hoes AW (2005). Recognising heart failure in elderly patients with stable chronic obstructive pulmonary disease in primary care: cross sectional diagnostic study. BMJ ;331:1379 .
14) Rutten FH, CramerMJ, GrobbeeDE, et al (2005). Unrecognized heart failure in elderly patients with stable chronic obstructive pulmonary disease. Eur Heart J ;26:1887-94.
15) Rutten FH, Cramer MJ, Lammers JW, Grobbee DE, Hoes AW (2006). Heart failure and chronic obstructive pulmonary disease: An ignored combination? European Journal of Heart Failure 8; 706 – 711
16) Rutten FH, Vonken EJ, Cramer MJ, Moons KG, Velthuis BB, Prakken NH, Lammers JW, Grobbee DE, Mali WP, Hoes AW (2008). Cardiovascular magnetic resonance imaging to identify left-sided chronic heart failure in stable patients with chronic obstructive pulmonary disease. Am Heart J.;156(3):506-12.
17) Salpeter S, Ormiston T, Salpeter E (2005). Cardioselective beta-blockers for chronic obstructive pulmonary disease. Cochrane Database Syst Rev;(4):CD003566.
18) 2009 Focused Update Incorporated Into the ACC/AHA 2005 Guidelines for the Diagnosis and Management of Heart Failure in Adults. A Report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation. 2009;119:e391-e479.