I. ĐẶT VẤN ĐỀ
Trong số trước, chúng ta đã cùng thảo luận về cơ chế phóng thích và tại sao troponin tăng trong một số tình huống lâm sàng, ranh giới giữa tổn thương – nhồi máu cơ tim (NMCT) và ranh giới giữa NMCT type 1- type 2(7).
BS Nguyễn Thanh Hiền
BS Thượng Thanh Phương
Trong số này chúng ta sẽxem xét 2 vấn đề những đặc điểm lâm sàng NMCT type 2 trong thế giới thực và phân tích cách tiếp cận điều trịtrên thực tế. Trước hết, chúng ta cùng trải nghiệm2 trường hợp từ thực tế lâm sàng:
Trường hợp 1:Bệnh nhân (BN) nữ 80 tuổi, tiền căn bị tăng huyết áp (THA), đái tháo đường (ĐTĐ2), nhập viện vì nhiễm trùng bàn chân và tăng đường huyết. Sau 2 ngày điều trị, BN diễn tiến nặng hơn vào sốc nhiễm trùng, toan chuyển hóa, lâm sàng không đau ngực, men tim tăng động học, ECG ghi nhận có thay đổi động học đoạn ST, BNP tăng. Bệnh nhân được chẩn đoán thêm NMCT không ST chênh, chuyển khoa hồi sứctích cực và cho khởi trị 3 thuốc chống huyết khối (enoxaparin+ clopidogrel+aspirin). Sau 4 ngày điều trị, BN bị xuất huyết tiêu hóa (XHTH) hồng cầu từ 4 M/mL giảm còn 2,4 M/mL.lúc này BN được hồi sức chung, ngưng các thuốc chống huyết khối, tiếp tục các điều trị khác và nội soi cầm máu. Sau 7 ngày diễn tiến bệnh tạm ổn, BS cho lại clopidogrel, dùng tiếp được 3 ngày BN bị XHTH lại phải nội soi cầm máu lần 2, ngưng clopidogrel , truyền máu và sau đó cải thiện. Sau 2 tuần cho lại clopidogrel và BN ổn định cho đến nay.
Trường hợp 2:BN nữ 84 tuổi, nhập viện vì XHTH biểu hiện với tiêu phân đen, khó thở, đau ngực và có ho khạc đàm trắng đục. HC: 3.6 M/ml, Hct 30%, Hb 10.1 g/dl. Troponin tăng động học: 320 -680 – 1330 – 280. Siêu âm tim: đường kính thất trái 59/43mm, RL vận động vùng, phân suất tống máu thất trái (EF) 24%, hở van 2 lá 2.5/4. ECG ban đầu của BN:
Điều trị ban đầu: điều trịXHTH (thuốc + nội soi cầm máu), cắt cơn nhịp nhanh 1 lần bằng digoxin TM, truyền nitrat, UCMC, lợi tiểu, statin, kháng sinh 7 ngày. ECG sau điếu trị ổn định ban đầu
Điều trị sau đó: thêm clopidogrel sau 1 tuần khi XHTH ổn, thêm digoxin 1/4v, sau 8 ngày thêm ức chế β, sau 14 ngày cắt digoxin.
Cả 2 trường hợp trên gia dình BN đều không đồng ý tầm soát thêm về bệnh động mạch vành.
Như vậy từ quan sát 2 tình huống trên để đúc kết kinh nghiệm, trong tương lai nếu gặp những trường hợp tương tự, chúng ta sẽ làm gì để hạn chế biến chứng trong điều trị NMCT type 2?
II. GIẢI QUYẾT VẤN ĐỀ
1. Đặc điểm lâm sàng NMCT type 2 trong thế giới thực như thế nào?
Như chúng ta đã biết cơ chế bên dưới của NMCT type 2 là do mất cân bằng cán cân cung-cầu oxy cơ tim có thể trên nền mạch vành bình thường hay mạch vành bệnh lý(1, 5). Theo số liệu từ nghiên cứu quan sát của Stein GY và cộng sự, cơ chế gây giảm cung cấp oxy cơ tim chiếm đa số (52%), cơ chế tăng nhu cầu ít hơn (26%), cùng kết hợp cả 2 cơ chế trên chiếm 15% các trường hợp và có 7% các trường hợp cơ chế không rõ(8). Trong các nhóm cơ chế trên, 3 nguyên nhân đứng đầu gây NMCT type 2 là thiếu máu, nhiễm trùng huyết và rối loạn nhịp (hình 1).
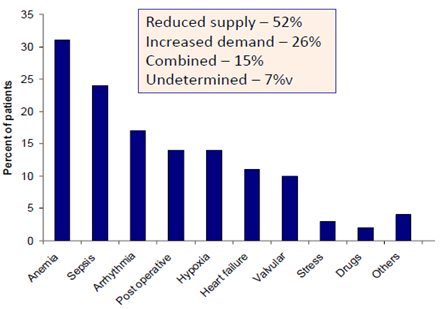
Hình 1: Các nguyên nhân của NMCT type 2
Về các bệnh lý đi kèm và đặc điểm lâm sàng: So với NMCT type 1, NMCT type 2 cũng có những đặc điểm lâm sàng khác biệt như tuổi lớn hơn (trung bình 75 tuổi), dân số nữ giới cao hơn trong NMCT type 1, ít quá cân-béo phì hơn và thường gặp ở đối tượng có suy yếu về mặt chức năng hơn (15.7% với 4.7%). Về các dạng bệnh lý đi kèm, NMCT type 2 thường gặp hơn trên bệnh nhânsuy tim, suy thận, COPD. Và một điều mà khiến các nhà lâm sàng dễ nhầm lẫn là ngay cả những BN đã từng bị các biến cố tim mạch do xơ vữa hay có nhiều yếu tố nguy cơ cho các bệnh lý tim mạch do xơ vữa như: tiền sử NMCT, đột quỵ và bệnh lý mạch máu ngoại biên trước đây, THA, ĐTĐ .. thì tần suất NMCT type 2 trên thực tế ở các đối tượng này vẫn cao hơn NMCT type 1(3, 8).
Trong NMCT type 2, biểu hiện lâm sàng với kiểu đau ngực không điển hình là thường gặp hơn trong NMCT type 1 với biểu hiện bằng khó thở hoặc loạn nhịp, phân độ Killip nặng hơn (II-IV) và chức năng tâm thu thất trái giảm (EF < 40%) chiếm nhiều hơn. Biểu hiện trên ECG chủ yếu là ST chênh xuống hoặc không thay đổi ST-T hay chỉ là sóng T đảo hoặc giả bình thường. Bệnh nhân thường được chỉ định nhập vào các khoa nội thuộc chuyên ngành khác hoặc ở các đơn vị hồi sức hơn là nhập viện vào các khoa tim mạchvới thang điểm lượng giá nguy cơ GRACE cao hơn (> 50% NMCT type 2 có điểm nguy cơ ở phân lớp nguy cơ cao cho biến cố tim mạch > 140điểm (điểm trung vị 153 (130-172)) tuy nhiên 50% không có tổn thương mạch vành có ý nghĩa (bảng 1)(3, 8).
Bảng 1: Vài đặc điểm lâm sàng khác biệt giữa NMCT type 1 và type 2
|
|
NMCT type 1 (n = 2691) |
NMCT type 2 (n = 127) |
Giá trị P |
|
Tuổi |
63.8±13.4 |
75±11.9 |
< 0.0001 |
|
Nữ (%) |
22.3 |
43.4 |
< 0.0001 |
|
Suy giảm chức năng (%) |
17 |
45.7 |
< 0.0001 |
|
NMCT trước đây |
28.1 |
44.4 |
0.0001 |
|
Suy tim |
9.2 |
25.6 |
< 0.0001 |
|
Bệnh mmáu NB |
8.5 |
17.3 |
0.0007 |
|
TIA/đột quỵ trước |
8 |
17.3 |
0.0002 |
|
THA |
60.6 |
84.9 |
< 0.0001 |
|
ĐTĐ |
35.1 |
48 |
0.003 |
|
Suy thận mạn |
12.2 |
35.7 |
< 0.0001 |
|
COPD |
7.2 |
14.8 |
0.01 |
|
Đau ngực không điển hình |
7.5 |
20.5 |
< 0.0001 |
Về mặt tiên lượng:2 nghiên cứu quan sát trong thế giới thực, 1 của Stein GY và 1 của Saby, đều ghi nhận kết quả tương đồng là NMCT type 2 có biến chứng tim mạch, chảy máu và nhiễm trùng nhiều hơn, thời gian nằm viện lâu hơn và cuối cùng là thời gian sống còn ít hơn với tỷ lệ tử vong cao gấp 3 lần so với NMCT type 1(3, 8). Điều này đã được các tác giả giải thích là do BN thường lớn tuổi và có nhiều bệnh nặng kết hợp. (Hình 2 và 3 )
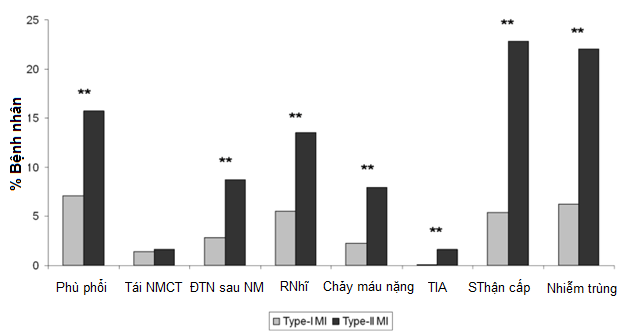
Hình 2: Biến chứng trong bệnh viện của NMCT type 1 và type 2
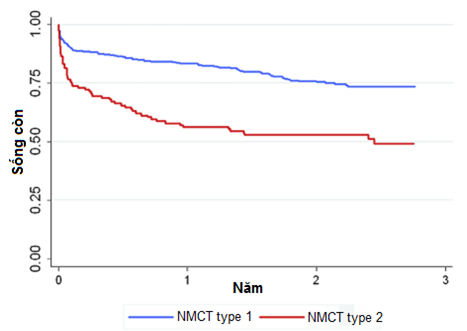
Hình 3: Tỷ lệ sống còn NMCT type 1 và type 2
2. Tiếp cận điều trị trên thực tế ra sao?
Hiện tại y văn có rất ít dữ liệu đề cập đến điều trị NMCT type 2, nên việcđiều trị theo kinh nghiệm và cá thể hóa trong từng bối cảnh cụ thể trên cơ sở cân nhắc lợi ích-nguy cơ của điều trị mang lại là cần thiết:
Điều trị nguyên nhân nền là quan trọng nhất: tích cực điều chỉnh các nguyên nhân đã tác động xấu đến cán cân cung-cầu oxy cơ tim là yếu tố then chốt trong điều trị vì nó tác động đúng trên sinh bệnh NMCT type 2, bao gồm: cải thiện lưu lượng vành (ổn định huyết động nếu có sốc, điều trị co thắt mạch vành khi có nghi ngờ..), điều chỉnh tình trạng thiếu máu (nếu có thiếu máu), hỗ trợ hô hấp (nếu có giảm oxy máu) và điều chỉnh các yếu tố tăng nhu cầu oxy cơ tim (loạn nhịp, nhịp nhanh, THA, nhiễm trùng..)(5, 6).Cần lứu ý trong bệnh sinh của NMCT type 2 có thể có yếu tố co thắt mạch vành. Nếu điều này được khẳng định, cần truyền nitrat nếu không có chống chỉ định và lưu ý dùng chẹn beta sau này.
vTrong giai đoạn cấp: bên cạnh điều trị nguyên nhân nền và điều chỉnh các yếu tố mới xuất hiện có thể làm kích phát hoặc gây thiếu máu cơ tim cục bộ tái phát (như XHTH, sốt cao, nhịp nhanh, co giật…), các BS lâm sàng phải quyết định với sự cân nhắc rất kỹ lưỡng 3 vấn đề trên người bệnh: 1)có tái tưới máu cấp cứu không? 2)chiến lược chống huyết khối như thế nào?3)các thuốc tim mạch khác điều trị ra sao?
Có tái tưới máu cấpcứu không?
Về cơ chế, NMCT type 2 bệnh sinh là do mất cân bằng cán cân cung-cầu oxy cơ tim nên khi lâm sàng hướng đến NMCT là type 2 thì chỉ định chup MV và tái tưới máu cấp cứu không được đặt ra. Can thiệp này chỉ được xem xét khi chẩn đoán NMCT type 1 và type 2 không rõ ràng mà việc CMV dự kiến sẽ mang lại nhiều lợi ích cho quyết định điều trị. Tuy nhiên ACC/AHA và ESC trong khuyến cáo về xử trí NMCT không ST chênh lên cho rằng chiến lược can thiệp sớm không được thực hiệnkhi bệnh nhân ở trong tình trạng bệnh đi kèm quá nặng ngay cả khi NMCT được cho là type 1(2, 6). Các nghiên cứu quan sát trong thế giới thực ghi nhận tỷ lệ CMV(giúp định hướng chẩn đoán và điều trị) trên thực tế chỉ định khoảng 36%, và trong những trường hợp có CMV đókết quả mạch vành bình thường chiếm tỷ lệ cao (50%)(4, 8).
Chiến lược điều trị chống huyết khối như thế nào?
Như trên đã đề cập, vì bệnh sinh NMCT type 2 không liên quan đến sinh huyết khối mới trên nền xơ vữa nên các thuốc chống huyết khối ít có vai trò trong bối cảnh này, đặc biệt khi BN có nhiều bệnh kết hợp nặng và nguy cơ chảy máu cao. Trên thực hành, chúng ta sẽ gặp 3 tình huống sau:
♦ Bệnh cảnh khó phân định NMCT type 1 hoặc type 2 trên nền BN đã biết BMV hoặc có YTNC xơ vữa (khả năng có BMV nhưng chưa xác định)
Trong trường hợp này, tình trạng lâm sàng nặng hoặc điều kiện BN không cho phép chúng ta CMV để làm rõ chẩn đoán để điều trị đúng theo bệnh sinh và khuyến cáo hiện hành. Trên thực hành, cách chọn lựa làchúng ta vừa điều trị nguyên nhân nền tác động vào cán cân cung-cầu oxy cơ tim (NMCT type 2)vừa xem xét điều trị chống huyết khối (NMCT type 1). Vàđể quyết định điều trị thuốc chống huyết khối cần xem xét thận trọng 2 vấn đề sau nhằm đảm bảo an toàn và mang lại lợi ích nhiều nhất cho người bệnh đang trong tình trạng nặng: Hiện tại BN có chống chỉ định (tuyệt đối và tương đối) thuốc chống huyết khối? Nếu không có chống chỉ định thì Nguy cơ chảy máu là cao hay rất cao khi điều trị chống đông?(thang điểm CRUSADE> 10-15%)khi đó chúng ta xem xét chỉ nên dùng 2 thuốc chống huyết khối (1chống đông + 1 kháng kết tập tiểu cầu), thậm chí 1 thuốc kháng kết tập tiểu cầu (BN lớn tuổi, tình trạng chức năng kém, suy mòn)(box 1)thay vì dùng đủ phác đồ 3 thuốc chống huyết khối (1 kháng đông+kháng tiểu cầu kép) như khuyến cáo hiện hành trong NMCT type 1 đã có chẩn đoán rõ.
Bảng1: NÊN DÙNG CHẾ ĐỘ 1-2 THUỐC:
|
♦ Nguy cơ NMCT tái phát thấp kèm ít nhất một trong các dấu hiệu sau: – Nguy cơ chảy máu cao-rất cao – Sau bệnh lý nội khoa nặng – Thiếu máu nặng – Mới XH gần đây – Dùng thuốc tương tác (NSAID, cocticoid…) |
♦ Chẩn đoán rõ NMCT type 2 trên nền BN đã biết BMV trước đây hoặc có YTNC xơ vữa
Bên cạnh tích cực điều trị nguyên nhân nền tác đông vào cán cân cung-cầu oxy cơ tim(tình trạng bệnh đã gây NMCT type 2), chúng ta cần tiếp tục điều trị chế độ chống huyết khối BN đang dùng nếu hiện tại không có chống chỉ định (BN đã biết BMV trước đây) và xem xét dùng 1 thuốc kháng kết tập tiểu cầu ở BN chưa có chẩn đoán BMV trước đây nhưng khả năng có BMV (BN có nhiều hoặc mức độ nặng YTNC xơ vữa). Những BN này chúng ta sẽ có kế hoạch xác định BMV sau giai đoạn cấp.
♦ Chẩn đoán NMCT type 2 trên nền BN chưa có chẩn đoán BMV trước đây và nguy cơ xơ vữa thấp
Trong trường hợp này không có chỉ định thuốc chống huyết khối, điều trị sai lầm có thể gây xuất huyết làm xấu thêm kết cục BN, đặc biệt trên nền người bệnh vốn dĩ đã nặng và có nhiều bệnh kết hợp.Việc quyết định có tầm soát mạch vành hay không tùy thuộc vào đánh giá lại nguy cơ của BN và khả năng co thắt mạch vành nhiều hay ít…
Các thuốc tim mạch khác điều trị ra sao?
Các thuốc UCMC, UCTT, ức chế β, statin…thường xem xét theo đúng các chỉ định được khuyến cáo, tuy nhiên các thuốc này thường bị giới hạn sử dụng do tình trạng huyết động của BN, thuốc có chống chỉ định tại thời điểm quyết định do các tình trạng bệnh đi kèm. Do vậy tùy theo tình trạng ban đầu của BN mà chúng ta quyết định dùng thuốc nào trước, đon độc hay phối hợp…
Những ghi nhận từ 2 nghiên cứu quan sát của Stein GY và Saaby trong thế giới thực cũng cho thấy so với NMCT type 1, các thuốc kháng tiểu cầu, UCMC, ức chế β và statin.. sử dụng thấp hơntrong bệnh cảnh NMCT type 2 ngay cả tại thời điểm xuất viện (bang 2)(3, 8).
Bảng 2: Thuốc điều trị theo khuyến cáo tại thời điểm xuất viện giữa NMCT type 1 và type 2
|
|
NMCT type 1 (n = 2691) |
NMCT type 2 (n = 127) |
Giá trị P |
|
Aspirin |
97 |
86 |
< 0.0001 |
|
Clopidogrel |
86 |
50 |
< 0.0001 |
|
Ức chế β |
83 |
72 |
0.001 |
|
UCMC/UCTT |
79 |
69 |
0.006 |
|
Statin |
94 |
87 |
0.003 |
– Trong xử trí lâu dài:phân tầng nguy cơ tim mạch sau nhồi máu để có chiến lược cụ thể trên từng người bệnh là quan trọng như dự phòng đột tử sau nhồi máu (ức chế β, ICD..), điều trị ngăn ngừa suy tim (UCMC/UCTT, ức chế β, điều trị tốt HA..) và các điều trị chuẩn được khuyến cáo cho BMV. Ở những bệnh nhân có bệnh cảnh không rõ ràng, cần đánh giá các yếu tố nguy cơ xơ vữa và tầm soát bệnh mạch vànhđúng theo khuyến cáo hiện hành khi bệnh nhân thật sự ổn định. Phát hiện và điều trị tốt các yếu tố có thể góp phần kích phát thiếu máu cục bộ cơ tim tái phát luôn là cần thiết.
Trở lại 2 tình huống lâm sàng trên chúng ta ghi nhận:
Trường hợp 1: BN có chẩn đoán rõ là NMCT không ST chênh (có động học troponin + tiêu chuẩn thiếu máu cục bộ cấp là thay đổi ST-T), có yếu tố kích phát rõ làm tăng troponin để đưa BN vào bệnh cảnh NMCT và cung cấp 1 bằng chứng tác động trên cán cân cung cầu oxy cơ tim (sốc nhiễm trùng gây cơ chế giảm cung). Như vậy BN này rõ là NMCT type 2 trên nền có YTNC xơ vữa ĐTĐ, THA (khả năng có BMV chưa được chẩn đoán), có thang điểm nguy cơ chảy máu khi dùng chống đông là rất cao (điểm CRUSADE 19.5%) nên cho 1 thuốc kháng tiểu cầu nếu không có chống chỉ định là phù hợp hơn thay vì dùng đủ bộ 3 thuốc chống huyết khối.
Trường hợp 2: BN lớn tuổi với kết hợp cả 2 cơ chế giảm cung (thiếu máu, XHTH) và tăng cầu (nhịp nhanh) gây bệnh cảnh NMCT type 2 rõ, việc điều trị tích cực nguyên nhân nền như đã làm là quan trọng. Khi BN thật sự ổn định và không còn chống chỉ định tương đối thuốc chống huyết khối, bắt đầu lại 1 thuốc kháng tiểu cầu của BN trước đây là phù hợp. Tương tự, khi tình trạng suy tim thật ổn định, bắt đầu cho chẹn beta.
III. KẾT LUẬN
NMCT type 2 thường gặp ở ICU, sau mổ và phòng bệnh nặng tại các khoa. BN thường lớn tuổi, đa bệnh lý, có suy giảm về mặt chức năng với biểu hiện lâm sàng không điển hình, chỉ số nguy cơ GRACE rất cao trong đó 50% không có tổn thương mạch vành có ý nghĩa. Về tiên lượng, NMCT type 2 có tử vong ngắn hạn và trung hạn cao gấp 3 lần NMCT type 1. Hiệnvẫn chưa có tiêu chuẩn vàng cho chẩn đoán, cách tiếp cận trên lâm sàng cần theo từng bước,tôn trọngcác tiêu chuẩn trong định nghĩa toàn cầu về NMCT và tìm bằng chứng gây mất cung-cầu oxy cơ tim. Do chưa có nhiều dữ liệu nghiên cứu và khuyến cáo chuyên biệt cho NMCT type 2, điều trị cần cá thể hóa trên từng người bệnh cụ thể dựa trên cân bằng giữa lợi ích-nguy cơ, chủ yếu nhắm đến điều trị tích cực nguyên nhân nền, còn biện pháp tái tưới máu và điều trị bằng thuốc chống huyết khối thường bị hạn chế dù BN có chỉ số nguy cơ GRACE cao do tình trạng bệnh thường nặng với nhiều bệnh kết hợp./.
TÀI LIỆU THAM KHẢO CHÍNH
1. Benjamin M. Scirica and David A. Morrow. ST-Elevation Myocardial Infarction: Pathology, Pathophysiology, and Clinical Features. In: 10th, editor. Braunwalds Heart Disease – A Textbook of Cardiovascular Medicine2015. p. 1068-94.
2. Ezra A. Amsterdam, Nanette K. Wenger. AHA/ACC Guideline for the Management of Patients With Non-ST-Elevation Acute Coronary Syndromes. Circulation 2014;130(25):2354-94.
3. Gideon Y. Stein, Gabriel Herscovici. Type-II Myocardial Infarction – Patient Characteristics, Management and Outcomes. PLOS ONE 2014;9(1):e84285.
4. Joseph S. Alpert, Kristian A. Thygesen. Diagnostic and Therapeutic Implications of Type 2 Myocardial Infarction: Review and Commentary. The American Journal of Medicine. 2014;127:105-8.
5. Kristian Thygesen, S. J. Third Universal Definition of Myocardial Infarction. Journal of the American College of Cardiology. 2012;60:1581–98.
6. Marco Roffi, Carlo Patrono. 2015 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation. European Heart Journal. 2016;37:267-315.
7. Nguyễn Thanh Hiền, Thượng Thanh Phương. Nhồi máu cơ tim Type 2: Sinh bệnh và những lưu ý trong chẩn đoán. Chuyên đề tim mạch học. 2017;Tháng 2.
8. Saaby. L. Mortality Rate in Type 2 MI: Observations from an Unselected Hospital Cohort. The American Journal of Medicine. 2014;127:295-300.
9. Kidd. SJ et al: Universal Classification System Type of Incident Myocardial Infarction in Patients With Stable atherosclerosis: Observations From Thrombin Receptor Antagonist in Secondary Prevention of Atherothrombotic Ischemic Events (TRA 2°P)-TIMI 50. J Am Heart Assoc. 2016;5: e003237 doi: 10.1161/JAHA.116.003237.
10. Saaby. L& et al: Classification of Myocardial Infarction: Frequency and Features of Type 2 Myocardial Infarction. The American Journal of Medicine (2013) 126, 789-797.







