Cho sớm ticagrelor tại thời điểm cấp cứu ngoài viện hay ngay trong phòng thông tim trong nhồi máu cơ tim cấp ST chênh lên:
TS. BS Hoàng Văn Sỹ
Lược dịch
Cơ sở lý luận và thiết kế ngẫu nhiên, mù đôi của nghiên cứu ATLANTIC về việc cho Ticagrelor ngay trong phòng thông tim hay tại thời điểm cấp cứu ngoài viện đối với nhồi máu cơ tim cấp ST chênh lên để mở động mạch vành – Ambulance for New ST elevation myocardial Infarction to open the Coronary artery (ATLANTIC) study
Can thiệp cấp cứu mạch vành qua da (PCI) là lựa chọn điều trị cho bệnh nhân nhồi máu cơ tim cấp ST chênh lên (STEMI). Tuy nhiên, nếu các phòng thông tim không sẵn sàng ngay lập tức để tiến hành can thiệp mạch vành thì hiệu quả của PCI có thể bị ảnh hưởng bởi sự chậm trễ do việc vận chuyển bệnh nhân. Bằng chứng cho thấy điều trị kháng tiểu cầu sớm, tốt nhất là trong lúc vận chuyển, có thể cung cấp tưới máu tốt hơn và sớm hơn. Ticagrelor, một chất ức chế trực tiếp thụ thể P2Y12 tiểu cầu, được chỉ định điều trị hội chứng mạch vành cấp.
Nghiên cứu ATLANTIC là một nghiên cứu quốc tế được thiết kế ngẫu nhiên, có kiểm chứng, nhóm song song, trong 30 ngày ở bệnh nhân ≥ 18 tuổi được chẩn đoán STEMI, với dự định sẽ PCI cấp cứu. Trong tổng số 1770 bệnh nhân sẽ được phân ngẫu nhiên ngay sau khi chẩn đoán để cho ticagrelor 180 mg trước khi nhập viện, nhóm ticagrelor 180 mg được cho trong bệnh viện và được cân đối với nhóm được cho giả dược trong hay trước khi vào bệnh viện. Sau đó tất cả các bệnh nhân sẽ được cho ticagrelor 90 mg hai lần mỗi ngày trong 30 ngày. Tiêu chí chính là tỷ lệ bệnh nhân đạt dòng chảy TIMI-3 trong động mạch thủ phạm tại thời điểm chụp mạch vành qua da hay đạt được đoạn ST giảm chênh hơn 70% trước PCI. Tiêu chí an toàn chính là xuất huyết nặng, đe dọa tính mạng, hoặc xuất huyết nhẹ sau khi điều trị ticagrelor.
Kết quả của nghiên cứu này có thể có tác động trên các khuyến cáo trong tương lai về điều trị STEMI.
Nghiên cứu được thực hiện bởi Gilles Montalescotvà cộng sự – Viện tim, trung tâm bệnh viện trường Pitié-Salpêtrière, Paris,Pháp
Mục tiêu chính trong điều trị STEMI là tái tưới máu hiệu quả và nhanh chóng động mạch thủ phạm bị tắc để giảm thiểu tổn thương cơ tim và cải thiện sự sống còn. PCI cấp cứu là điều trị được chọn lựa cho bệnh nhân STEMI nếu các cơ sở thông tim thuận lợi và chuyên gia can thiệp có kinh nghiệm có thể tiến hành thủ thuật ngay lập tức.
Có bằng chứng cho rằng tái tưới máu tốt hơn và sớm hơn có thể đạt được với việc cho sớm, tốt nhất khi cấp cứu trong lúc chuyển bệnh nhân đến phòng thông tim, thuốc ức chế thụ thể glycoprotein (GP) IIb/IIIa tiểu cầu tiêm tĩnh mạch, mà không có biến chứng xuất huyết quan trọng.
Tuy nhiên, dữ liệu theo dõi từ nghiên cứu EPICOR (the ongoing international longtErm follow-uP of antithrombotic management patterns In acute CORonary syndrome patients study)ghi nhận có ít hơn 1% bệnh nhân STEMI thực sự được sử dụng thuốc này trước nhập viện. Mặc dù việc sử dụng kháng tiểu cầu đường uống trước nhập viện có thể là một lựa chọn dễ dàng hơn, nhưng hiệu quả của thuốc đối kháng thụ thể P2Y12 đường uống có thể cải thiện tái tưới máu hay không vẫn chưa được biết, ngay cả cho sớm trước khi PCI ở bệnh nhân STEMI. Nghiên cứu CIPAMI (Clopidogrel to Improve Primary percutaneous coronary intervention in Acute Myocardial Infarction study) thực hiện trên bệnh nhân nhồi máu cơ tim cấp được PCI cấp cứu đã cho thấy không có sự khác biệt có ý nghĩa về biến cố tim mạch cũng như tỉ lệ xuất huyết giữa nhóm cho clpidogrel 600 mg trước nhập viện và nhóm cho sau khi có chẩn đoán chụp mạch vành. Một nghiên cứu sổ bộ đa trung tâm, tiền cứu trên 5.955 bệnh nhân STEMI trải qua PCI cấp cứu đã cho thấy clopidogrel được cho trước nhập viện giảm đáng kể tử vong trong bệnh viện so với nhóm cho clopidogrel trong bệnh viện, 3,4% so với 6,1%, P < 0,01. Nghiên cứu CLARITY và sau đó một nghiên cứu phân tích gộp cũng đã cho thấy clopidogrel được cho sớm trước khi can thiệp mạch vành có cải thiện sự thông dòng sớm và tiên lượng lâm sàng khi so với nhóm không điều trị clopidogrel trước can thiệp. Tuy nhiên, lợi ích của clopidogrel cho trước khi can thiệp có thể bị hạn chế do khởi phát tác dụng của clopidogrel chậm và đáp ứng của thuốc thay đổi.
Cơ sở sử dụng ticagrelor
Liệu pháp kháng tiểu cầu kép (DAPT), kinh điển sử dụng aspirin phối hợp với clopidogrel, đã được chứng minh là một trị liệu hỗ trợ quan trọng trong điều trị tái tưới máu, đặc biệt trong PCI. Năm 2009, trong hướng dẫn của Trường môn Tim Hoa Kỳ và Hội tim Hoa Kỳ về điều trị STEMI đã đưa prasugrel là một trong các thuốc kháng tiểu cầu mới như một thành phần của DAPT, và hướng dẫn mới nhất về can thiệp mạch vành của Châu Âu bao gồm cả prasugrel và ticagrelor như là một thành phần của DAPT. Khuyến cáo mới của Trường môn tim Hoa Kỳ về sử dụng thuốc chống huyết khối cũng khuyến cáo DAPT trong năm đầu sau PCI bao gồm aspirin liều thấp cộng với ticagrelor, clopidogrel, hoặc prasugrel. Tuy nhiên, thời điểm tối ưu của DAPT trong STEMI vẫn chưa chắc chắn.
Khác với thienopyridines, ticagrelor là một chất ức chế trực tiếp thụ thể P2Y12 tiểu cầu và do đó không cần hoạt tính chuyển hóa. Ngoài ra, không giống như thienopyridines, ticagrelor liên kết có phục hồi với các thụ thể P2Y12 và tại một vị trí độc lập với adenosine diphosphate (ADP) nhưng vẫn có hiệu quả ức chế hoạt tính tiểu cầu do ADP bằng cách “khóa” tạm thời các thụ thể ở trạng thái không hoạt động cho đến khi nó phân ly. Các đặc tính riêng biệt của ticagrelor đã được chứng minh là tạo ra tác động khởi phát và kết thúc nhanh hơn đáng kể so với clopidogrel trong hội chứng mạch vành cấp cũng như trong bệnh mạch vành ổn định.
Ticagrelor cũng đã được chứng minh hiệu quả trên đối tượng không đáp ứng với clopidogrel, với hiệu quả kháng tiểu cầu tương tự trong đối tượng có đáp ứng và không đáp ứng với clopidogrel. Tất cả những phát hiện này cho thấy ticagrelor có tiềm năng để cải thiện tái tưới máu và cải thiện tiên lượng ở bệnh nhân STEMI trải qua PCI cấp cứu.
Nghiên cứu PLATO tiến hành trên 18.624 bệnh nhân hội chứng mạch vành cấp đã cho thấy, ticagrelor (liều tải 180 mg, sau đó 90 mg hai lần mỗi ngày) ưu việt hơn so với clopidogrel (liều tải 300-600 mg, sau đó 75mg mỗi ngày). So với clopidogrel, ticagrelor giảm đáng kể tỷ lệ tiêu chí chính (tử vong do nguyên nhân mạch máu, nhồi máu cơ tim, hoặc đột quỵ) tại thời điểm 12 tháng (9,8% với ticagrelor so với 11,7% với clopidogrel; P = 0,001), và trong ngắn hạn, 1-30 ngày (4,8% so với 5,4%, p = 0,045). Trong một phân nhóm của 7.544 bệnh nhân STEMI hoặc blốc nhánh trái với PCI cấp cứu, ticagrelor có khuynh hướng giảm tiêu chí chính 12 tháng (tử vong, NMCT, hay đột quỵ). So với clopidogrel, ticagrelor làm giảm đáng kể các tiêu chí phụ như NMCT (P = 0,03) và huyết khối trong stent chắc chắn (P = 0,03) và khuynh hướng giảm tỉ lệ tử vong (P = 0,05).
Hiệu quả của việc cho ticagrelor sớm hơn, trong khi cấp cứu, có cải thiện tiên lượng bệnh nhân STEMI hay không vẫn chưa được biết. Nghiên cứu ATLANTIC được thiết kế để trả lời câu hỏi này.
Phương pháp
Mục tiêu
Mục tiêu chính của nghiên cứu ATLANTIC là đánh giá hiệu quả của điều trị ticagrelor cho trước nhập viện so với điều trị ticagrelor cho trong bệnh viện về các tiêu chí chính: tỷ lệ bệnh nhân đạt dòng chảy TIMI-3 trong động mạch thủ phạm tại thời điểm chụp mạch vành qua da hay đạt được đoạn ST giảm chênh hơn 70% trước PCI. Mục tiêu thứ cấp là so sánh hiệu quả của các phác đồ điều trị về sự liên quan giữa thời gian với mỗi tiêu chí chính, số khung TIMI điều chỉnh và mức độ tưới máu mô TIMI, biến cố tim mạch, và nhu cầu cần thuốc ức chế GP IIb/IIIa.
Thiết kế nghiên cứu
Nghiên cứu ATLANTIC là nghiên cứu đối chứng giả dược pha 4, ngẫu nhiên, nhóm song song, mù đôi, quốc tế, theo dõi 30 ngày. Nghiên cứu sẽ chọn bệnh nhân tại 120 trung tâm của 12 quốc gia (Pháp, Đức, Hà Lan, Vương quốc Anh, Áo, Đan Mạch, Thụy Điển, Ý, Tây Ban Nha, Canada, Úc, và Algeria). Tất cả các trung tâm được yêu cầu có đội ngũ nhân viên giàu kinh nghiệm, đã được đào tạo, và có hệ thống cấp cứu. Nghiên cứu sẽ được thực hiện phù hợp với các nguyên tắc đạo đức đã được quy định trong Tuyên bố Helsinki và phù hợp với Hội nghị quốc tế về hài hòa/thực hành tốt lâm sàng và các quy định hiện hành và các chính sách của AstraZeneca trên đạo đức sinh học.
Dân số nghiên cứu
Bệnh nhân nam và nữ 18 tuổi trở lên được chẩn đoán STEMI và điều trị ban đầu bởi dịch vụ y tế khẩn cấp và có kế hoạch PCI cấp cứu sẽ được chọn vào thử nghiệm. Bệnh nhân phải có các triệu chứng NMCT cấp trên 30 phút nhưng trong vòng 6 giờ và thời gian dự kiến từ khi có điện tâm đồ (ECG) tới lúc can thiệp nong bóng đầu tiên trong bệnh viện không vượt quá 120 phút. Tiêu chuẩn thu nhận và loại trừ quan trọng được liệt kê trong Bảng 1 và 2.
Điều trị và thủ thuật nghiên cứu
Qui trình nghiên cứu tổng thể được tóm tắt trong hình 1. Chẩn đoán STEMI sẽ được thực hiện bởi các nhân viên y tế cấp cứu, những người đã được đào tạo ít nhất 6 tháng về chẩn đoán và chăm sóc bệnh nhân nhồi máu cơ tim ngoại viện hay trong xe cấp cứu. Những nơi chỉ có đội ngũ nhân viên sơ cứu trong xe cấp cứu, điện tâm đồ sẽ được truyền đến một bác sĩ tại trung tâm PCI để cho phép khẳng định chẩn đoán. Lúc nhập viện đến phòng thông tim, các tiêu chí đủ điều kiện sẽ được xác nhận, và đánh giá cơ bản đầy đủ sẽ được hoàn thành khi cần thiết, bao gồm cả đo troponin I hoặc T.
Ngay sau khi chẩn đoán STEMI trong xe cấp cứu, bệnh nhân sẽ được phân ngẫu nhiên vào nhóm điều trị trước hay trong bệnh viện bằng cách mở các gói điều trị có sẵn. Bệnh nhân trong nhánh trước nhập viện sẽ được cho liều tải ticagrelor 180 mg uống trước khi nhập viện (ngay sau khi phân ngẫu nhiên) và bắt cặp nhánh cho giả dược trong bệnh viện (ngay trước khi chụp động mạch khi vừa đến phòng thông tim). Bệnh nhân trong nhánh trong bệnh viện sẽ được cho giả dược trước nhập viện và liều tải ticagrelor 180 mg cho trong bệnh viện. Tất cả bệnh nhân sau đó sẽ được cho ticagrelor 90 mg ngày 2 lần trong 30 ngày, sau đó được khuyến cáo điều trị ticagrelor tiếp tục đến 12 tháng.
Tất cả các bệnh nhân không có chống chỉ định cũng sẽ được điều trị nhãn mở với aspirin liều tải 150 – 300 mg uống, hoặc 250 – 500 mg TM trong giai đoạn mù đôi, sau đó điều trị duy trì liều 75 – 100 mg uống. Các thuốc kháng tiểu cầu đường uống khác (clopidogrel, prasugrel, ticlopidine, dipyridamole, và cilostazol) và thuốc kháng đông không được phép sử dụng phối hợp trong nghiên cứu. Điều trị tiêu sợi huyết cũng không được phép. Thuốc ức chế GP IIb/IIIa trong xe cấp cứu không được khuyến cáo nhưng quyết định tùy thuộc vào bác sĩ. Điều trị thuốc ức chế GP IIb/IIIa trong phòng thông tim có thể được chỉ định nhưng phải được xác định là một trong hai chiến lược lựa chọn hoặc điều trị giải cứu trong PCI. Điều trị ngắn hạn với thuốc chống đông đường tiêm đã được phê duyệt (heparin không phân đoạn, heparin trọng lượng phân tử thấp, bivalirudin hoặc fondaparinux) được cho phép trong xe cấp cứu hoặc trong bệnh viện, tùy thuộc vào thực tế địa phương. Sau khi PCI, việc sử dụng đồng thời các thuốc chống huyết khối không được khuyến cáo.
Tiêu chí chính
Tiêu chí chính là tỷ lệ bệnh nhân đạt dòng chảy TIMI-3 trong động mạch thủ phạm tại thời điểm chụp mạch vành qua da hay đạt được đoạn ST giảm chênh hơn 70% trước PCI. Các tiêu chí chính này đã được lựa chọn bởi vì, lý do thứ nhất, dòng chảy TIMI-3 đã được chứng minh là một yếu tố tiên lượng độc lập về sự sống còn và biến cố tim mạch ở những bệnh nhân PCI cấp cứu; lý do thứ hai là sự giảm đoạn ST ≥ 70% đã được tìm thấy là một yếu tố tiên lượng chính xác về sự sống còn trong thời gian ngắn hạn và dài hạn tốt hơn, kích thước vùng nhồi máu, và chức năng thất trái.
Tiêu chí về thời gian (trước khi PCI) đã được lựa chọn để giới hạn việc đánh giá thời gian điều trị bằng thuốc trong lúc chuyển bệnh nhân. Mặc dù cũng giống các tiêu chí chính, tiêu chí này có thể được đánh giá sau thủ thuật tái tưới máu, và sau đó có thể sẽ bị ảnh hưởng bởi tất cả các yếu tố không liên quan trực tiếp tới thủ thuật đối với giả thuyết nghiên cứu. Tuy nhiên, dòng chảy TIMI và sự phục hồi đoạn ST sau PCI sẽ được coi là tiêu chí thứ cấp. Thật thú vị khi lưu ý rằng phân tích dưới nhóm ECG trong nghiên cứu PLATO đã cho thấy không có sự khác biệt về thay đổi ST sau PCI lúc xuất viện giữa ticagrelor so với clopidogrel, mặc dù lợi ích quan sát với ticagrelor về tỉ lệ các biến cố lâm sàng. Các tác giả nhận xét rằng quan sát của họ cho thấy hiệu quả chính của ticagrelor có thể liên quan đến phòng ngừa tái phát các biến cố mạch máu thông qua sự ức chế tiểu cầu mạnh (hoặc các cơ chế khác), chứ không phải là tốc độ hay sự triệt để của tái tưới máu cấp tính.
Tiêu chí thứ cấp bao gồm tử vong, NMCT, đột quỵ, tái thông mạch máu khẩn cấp, hoặc huyết khối cấp trong stent trong thời gian 30 ngày điều trị với các thuốc nghiên cứu. Các tiêu chí phụ khác bao gồm sự liên quan về thời gian từ lúc khởi phát triệu chứng tới liều thuốc uống đầu tiên và mỗi tiêu chí chính và tương tự cho thời gian từ lúc cho liều thuốc đầu tiên tới khi đánh giá bằng ECG/chụp động mạch. Sự phục hồi hoàn toàn độ chênh đoạn ST thời điểm 60 phút sau PCI, số khung TIMI điều chỉnh tại thời điểm chụp mạch vành và sau PCI, mức độ tưới máu cơ tim TIMI tại thời điểm chụp mạch vành và sau PCI, dòng chảy TIMI-3 vào cuối thủ thuật, và sự cần thiết phải điều trị bằng thuốc ức chế GP IIb/IIIa khi bắt đầu PCI cũng sẽ được đánh giá.
Tiêu chí an toàn chính là xuất huyết quan trọng, đe dọa tính mạng, hoặc xuất huyết nhẹ (không bao gồm xuất huyết liên quan tới bắc cầu động mạch vành) trong vòng 48 giờ đầu tiên và trong thời gian điều trị 30 ngày. Đánh giá an toàn bổ sung bao gồm các biến cố bất lợi trước nhập viện, trong bệnh viện và trong thời gian điều trị 30 ngày. Nguy cơ xuất xuyết sẽ được đánh giá bằng cách sử dụng định nghĩa xuất huyết trong nghiên cứu PLATO và theo dõi sự an toàn sẽ tiếp tục trong vòng 7 ngày sau giai đoạn 30 ngày theo dõi đầu tiên.
Một trung tâm độc lập xem xét dữ liệu chụp mạch vành và ECG sẽ được tiến hành lần lượt bởi Phòng thí nghiệm Cardialysis Core (CoreLab) tại Rotterdam, Hà Lan và ERT tại Peterborough, Anh, và một ủy ban đánh giá độc lập, mù với phân bổ điều trị, sẽ xem xét kết quả.
Xem xét thống kê
Cỡ mẫu cần thiết cho việc đánh giá các tiêu chí chính bắt nguồn từ giả thuyết về sự phục hồi độ chênh đoạn ST. Điều này dựa trên dữ liệu từ nghiên cứu On-TIME 2, là nghiên cứu đã cho thấy sự phục hồi đoạn ST hoàn toàn (≥ 70%) xảy ra ở 20,7% số bệnh nhân trong nhóm điều trị GP IIb/IIIa trước nhập viện so với 15,4% ở nhóm dùng giả dược (tất cả được điều trị bằng clopidogrel liều tải, aspirin và heparin), và từ nghiên cứu ASSENT-4 PCI, là nghiên cứu đã cho thấy sự phục hồi đoạn ST xảy ra ở 14,9% trong nhóm PCI cấp cứu (tất cả được điều trị bằng aspirin và heparin). Do vậy, với giả thuyết 15 % bệnh nhân trong nhóm ticagrelor trong bệnh viện sẽ đạt được sự phục hồi đoạn ST hoàn toàn so với 21% ở nhóm trước nhập viện.
Tính toán cỡ mẫu được dựa trên một mức độ ý nghĩa 2,5% và sức mạnh 80% và một sự khác biệt tuyệt đối về sự phục hồi đoạn ST là 6% (40% sự khác biệt tương đối). Giả sử tỷ lệ mất mẫu 12% do tiêu chuẩn ECG không thể đánh giá hay mất dấu, thì tổng kích cỡ mẫu được xác định là 1.770 bệnh nhân sẽ cho phép phát hiện một sự khác biệt tương đối như vậy.
Mức độ dòng chảy TIMI lúc chụp động mạch đầu tiên có giá trị thay đổi từ 15% đến 27% được báo cáo trong các nghiên cứu trước đây. Với kích cỡ mẫu này và giả sử < 8% dữ liệu chụp mạch vành không thể đánh giá, nghiên cứu có sức mạnh 83% để phát hiện khác biệt về tiêu chí mức độ dòng chảy TIMI, dựa trên mức trung bình của các giá trị được giả định cho 2 nhóm (21% cho tỉ lệ trong bệnh viện).
Sức mạnh của nghiên cứu để phát hiện sự khác biệt giữa 2 nhóm theo một loạt mức tỉ lệ khác nhau được trình bày trong bảng 3 (mức độ phục hồi đoạn ST) và bảng 4 (mức độ dòng chảy TIMI).
Mỗi tiêu chí chính sẽ được phân tích một cách riêng biệt bằng cách sử dụng test χ2.
Phân tích hiệu quả sẽ được dựa trên các thiết lập phân tích dân số mục tiêu để điều trị có điều chỉnh, trong đó sẽ bao gồm tất cả các bệnh nhân nhận ít nhất 1 liều thuốc nghiên cứu. Phân tích mục tiêu để điều trị có điều chỉnh đã được lựa chọn bởi vì ngẫu nhiên và cho liều đầu tiên của thuốc nghiên cứu xảy ra đồng thời, trong xe cấp cứu. Phân tích dân số an toàn sẽ bao gồm tất cả các bệnh nhân ngẫu nhiên nhận được ít nhất 1 liều thuốc nghiên cứu. Tiêu chí chính an toàn sẽ được phân tích sử dụng phương pháp mô tả.
Tài trợ và trách nhiệm
Nghiên cứu ATLANTIC, và thuốc nghiên cứu ticagrelor được tài trợ bởi AstraZeneca. Các tác giả và AstraZeneca chịu trách nhiệm cho việc thiết kế và tiến hành nghiên cứu cũng như phân tích tất cả các nghiên cứu. Ủy ban điều hành tổng thể nghiên cứu ATLANTIC bao gồm Gilles Montalescot, Jens Flensted Lassen, Christian W. Hamm, Frédéric Lapostolle, và Anne Tsatsaris từ AstraZeneca chịu trách nhiệm quản lý dữ liệu tổng thể, và Shaun G. Goodman, Warren J. Cantor, Johanne Silvain, và Jurriën M. Ten Berg là các nhà nghiên cứu khu vực. Tất cả các tác giả chịu trách nhiệm chuẩn bị bản thảo. Bản thảo đầu tiên được chấp bút bởi Gilles Montalescot, và tất cả các tác giả sau đó đóng góp vào sự phát triển của bản thảo này và nội dung cuối cùng. AstraZeneca xem xét lại các bản thảo trong quá trình phát triển và được phép đưa ra đề nghị, nhưng nội dung cuối cùng được xác định bởi các tác giả.
Nghiên cứu bắt đầu vào tháng 9 năm 2011 và dự kiến sẽ kết thúc tháng 3 năm 2013. Tại thời điểm viết bài, 712 bệnh nhân đã được nhận vào nghiên cứu. Kết quả cuối cùng dự kiến vào tháng chín năm 2013.
Nghiên cứu phân nhóm tiểu cầu có kế hoạch
Nghiên cứu phân nhóm PRIVATE-ATLANTIC (P2Y12 Receptor Inhibition usingVASP Assay ELISA kit To evaluate Efficacy of Administration ofTicagrelor in the cath Lab or in the Ambulance for New STelevation myocardial Infarction to open the Coronary artery) sẽ xác định hiệu quả của ticagrelor trên sự ức chế tiểu cầu ở những thời điểm khác nhau. Người ta vẫn chưa rõ liệu sự ức chế tiểu cầu mạnh, như ticagrelor chẳng hạn, có thể đạt được nhanh chóng trong quá trình vận chuyển bệnh nhân STEMI có cải thiện tưới máu mạch vành và tiên lượng hay không.
Mục đích của nghiên cứu PRIVATE-ATLANTIC là đánh giá hiệu quả của ticagrelor khi được cho sớm qua việc đo lường một loạt các chỉ số sinh hóa: trước chụp mạch vành, tại thời điểm liều tải thứ hai khi bắt đầu thông tim (T1); ngay sau PCI (T2); 1 giờ sau PCI (T3); 6 giờ sau PCI (T4); và 12 giờ sau PCI trước khi cho liều duy trì (T5).
Mục tiêu chính của nghiên cứu PRIVATE-ATLANTIC là đánh giá sự ức chế tiểu cầu của ticagrelor trước nhập viện so với trong bệnh viện bằng kỹ thuật VASP (vasodilator-stimulated phosphoproteinphosphorylation assay). Mục tiêu thứ cấp là đánh giá sự ức chế tiểu cầu của ticagrelor trước nhập viện so với trong bệnh viện bằng kỹ thuật VASP tại thời điểm T2, T3, T4, T5 và bằng kỹ thuật VerifyNow tại thời điểm T1, T2, T3 , T4, và T5. Mục tiêu nghiên cứu cũng đánh giá mối liên hệ giữa chỉ số hoạt tính tiểu cầu VASP, đơn vị hoạt tính P2Y12, và tiên lượng.
Tóm tắt và kết quả chờ đợi
Nghiên cứu ATLANTIC đang được tiến hành để xác định xem liệu việc cho ticagrelor trước nhập viện sẽ cho kết quả phục hồi độ chênh đoạn ST trước PCI cũng như cải thiện trên phương diện chụp mạch vành hay không, và nếu như vậy, ticagrelor có thể tạo thuận lợi cho thủ thuật PCI và cải thiện kết quả lâm sàng ở bệnh nhân STEMI. Kết quả của nghiên cứu này có thể có một tác động trực tiếp lên điều trị bệnh nhân STEMI và khuyến cáo điều trị trong tương lai.
Bảng 1. Tiêu chuẩn nhận bệnh trong nghiên cứu ATLANTIC
|
1. Bệnh nhân nam hay nữ ≥ 18 tuổi (phụ nữ sau mãn kinh ≥ 1 năm, hoặc phẫu thuật triệt sản) 2. Các triệu chứng của NMCT cấp > 30 phút nhưng trong vòng 6 giờ 3. Đoạn ST chênh lên mới kéo dài ≥ 1 mm trong ≥ 2 đạo trình ECG có liên quan 4. Văn bản đồng ý tham gia nghiên cứu trước nhập viện |
Bảng 2. Tiêu chuẩn loại trừ trong nghiên cứu ATLANTIC
|
1. Thời gian dự kiến từ khi có ECG tới can thiệp bơm bóng đầu tiên > 120 phút 2. Từ chối tham gia nghiên cứu trước khi uống liều duy trì ticagrelor 90 mg hai lần mỗi ngày 3. Đang điều trị đồng thời thuốc ức chế mạnh cytochrome P450 đường uống hoặc TM mà không thể ngưng trong quá trình nghiên cứu 4. Chống chỉ định ticagrelor (ví dụ, quá mẫn cảm với hoạt chất hoặc bất kỳ tá dược, xuất huyết bệnh lý đang diễn tiến, tiền căn xuất huyết nội sọ, và suy gan từ trung bình đến nặng) 5. Đã uống liều tải clopidogrel, prasugrel, hoặc ticagrelor (gói thương mại) cho chỉ số biến cố, hoặc điều trị lâu dài với clopidogrel, prasugrel, hoặc ticagrelor (gói thương mại) 6. Sử dụng đồng thời thuốc có thể làm tăng nguy cơ xuất huyết (ví dụ, các loại thuốc kháng viêm không steroid, thuốc kháng đông đường uống, và/hoặc thuốc tiêu sợi huyết), sẽ được cho hay đã cho trong vòng 24 giờ trước khi phân ngẫu nhiên 7. Kế hoạch phẫu thuật trong thời gian nghiên cứu. 8. Bất kỳ các trường hợp sau nếu không có máy tạo nhịp tim: Hội chứng suy nút xoang, block nhĩ thất độ hai hoặc độ ba, hoặc ngất nghi ngờ nguồn gốc nhịp chậm 9. Cần chạy thận nhân tạo 10. Giảm tiểu cầu quan trọng trên lâm sàng 11. Thiếu máu quan trọng trên lâm sàng 12. Phụ nữ đang mang thai hoặc cho con bú 13. Tình trạng có thể đặt bệnh nhân vào nguy cơ hoặc ảnh hưởng đến kết quả nghiên cứu (ví dụ, sốc tim hoặc không ổn định huyết động nặng, ung thư hoạt động, nguy cơ không tuân thủ, và nguy cơ bị mất dấu khi theo dõi) 14. Tham gia tích cực trong việc lập kế hoạch và/hoặc tiến hành nghiên cứu 15. Đã được phân ngẫu nhiên trước đây trong nghiên cứu đang tiến hành 16. Tham gia vào một nghiên cứu lâm sàng khác với một sản phẩm nghiên cứu hoặc một thiết bị nghiên cứu trong thời gian trước đó 30 ngày và trong thời gian nghiên cứu |
Bảng 3. Sức mạnh thống kê về tiêu chí phục hồi đoạn ST
|
Tỉ lệ trước nhập viện (p2): sự khác biệt tương đối |
|||
|
Tỉ lệ trong bệnh viện (p1) |
30% |
40% |
50% |
|
12% |
Tỉ lệ = 15,6% |
Tỉ lệ = 16,8% |
Tỉ lệ = 18% |
|
Sức mạnh = 43% |
Sức mạnh = 68% |
Sức mạnh = 86% |
|
|
15% |
Tỉ lệ = 19,5% |
Tỉ lệ = 21% |
Tỉ lệ = 22,5% |
|
Sức mạnh = 54% |
Sức mạnh = 80% |
Sức mạnh = 94% |
|
|
18% |
Tỉ lệ = 23,4% |
Tỉ lệ = 25,2% |
Tỉ lệ = 27% |
|
Sức mạnh = 65% |
Sức mạnh = 89% |
Sức mạnh = 98% |
|
Bảng 4. Sức mạnh thống kê về tiêu chí mức độ dòng chảy TIMI
|
Tỉ lệ trước nhập viện (p2): sự khác biệt tương đối |
|||
|
Tỉ lệ trong bệnh viện (p1) |
30% |
32,5% |
35% |
|
15% |
Tỉ lệ = 19,5% |
Tỉ lệ = 20,25% |
|
|
Sức mạnh = 56% |
Sức mạnh = 71% |
||
|
21% |
Tỉ lệ = 27,3% |
Tỉ lệ = 27,825% |
Tỉ lệ = 28,35% |
|
Sức mạnh = 77% |
Sức mạnh = 83% |
Sức mạnh = 89% |
|
|
27% |
Tỉ lệ = 35,1% |
Tỉ lệ = 36,45% |
|
|
Sức mạnh = 90% |
Sức mạnh = 97% |
||
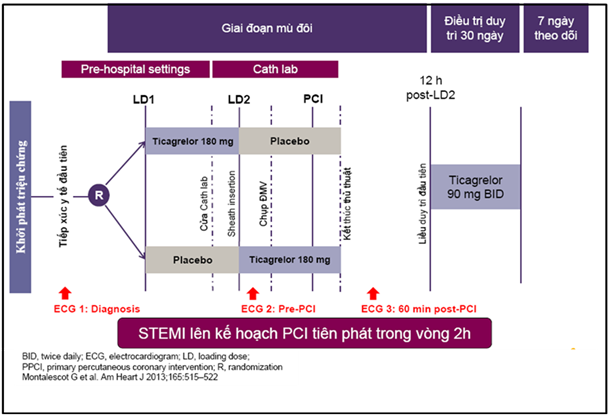
Hình 1. Thiết kế nghiên cứu ATLANTIC
Tài liệu tham khảo
MontalescotG et al. Ambulance or in-catheterization laboratoryadministration of ticagrelor for primary percutaneouscoronary intervention for ST-segment elevationmyocardial infarction: Rationale and design of therandomized, double-blind Administration of Ticagrelorin the cath Lab or in the Ambulance for New STelevation myocardial Infarction to open the Coronaryartery (ATLANTIC) study. Am J tim 2013;0:1-8.







