Tóm tắt
Muc đích: phẫu thuật điều trị hở van hai lá bẩm sinh thường gặp nhiều khó khăn do phẫu trường nhỏ và kỹ thuật ứng dụng hạn chế. Nghiên cứu này nhằm xác định kết quả dài hạn của phẫu thuật hở van hai lá bẩm sinh theo phương pháp Carpentier tại Viện Tim TPHCM
TS.BS. Nguyễn văn Phan,
ThS.BS. Phan kim Phương,
ThS.BS. Nguyễn minh Trí Viên
Viện Tim TP.HCM
Tóm tắt
Muc đích: phẫu thuật điều trị hở van hai lá bẩm sinh thường gặp nhiều khó khăn do phẫu trường nhỏ và kỹ thuật ứng dụng hạn chế. Nghiên cứu này nhằm xác định kết quả dài hạn của phẫu thuật hở van hai lá bẩm sinh theo phương pháp Carpentier tại Viện Tim TPHCM.
Phương pháp: nghiên cứu hồi cứu từ năm 1993 đến 2009, 77 bệnh nhân hở van hai lá bẩm sinh được phẫu thuật theo phương pháp sửa van hai lá của Carpentier.
Kết quả: Tuổi trung bình là 9,4 tuổi (6 tháng – 45 tuổi), trong đó nhóm tuổi dưới 6 tuổi chiếm 25 trường hợp (32,5%). Nam giới 40 (52%). Siêu âm tim qua thành ngực chỉ chẩn đoán chính xác nguyên nhân bẩm sinh trong 40% trường hợp.
Tạo hình van chiếm 75 trường hợp (97,4%), hai trường hợp phải thay van nhân tạo.Số kỹ thuật trung bình được thực hiện trên một bệnh nhân là 2,5 (ít nhất 1, nhiều nhất 5 kỹ thuật), 64 trường hợp (83%) có đặt vòng van nhân tạo. Biến chứng gần sau mổ thấp (suy tim nặng 3, rối loạn nhịp tim 10, suy thận cấp 1, nhiễm trùng huyết 1, viêm phổi 3). Tử vong phẫu thuật là 1.3% (1 trường hợp). So sánh trước và sau mổ sớm, có sự giảm có ý nghĩa độ hở van hai lá: trước mổ (100% đều hở van nặng) và sau mổ: không hở hoặc hở nhẹ 86%(66), hở trung bình 14%(11) và hở nặng 0%, p< 0.001.
Thời gian theo dõi trung bình 88,4 ± 62 tháng. 3,8% số BN mất theo dõi. Ở thời điểm theo dõi sau cùng (ngắn nhất 6 tháng và dài nhất 16 năm) có 6 BN hở van nặng tái phát,4 hở van trung bình còn lại hở nhẹ hoặc không hở. 5 BN phải mổ lại vì hở van tái phát (từ 1 đến 29 tháng sau mổ).
Tỉ lệ còn sống thực tế sau 16 năm theo dõi là 96,1 ± 2,7%. Tỉ lệ thực tế BN không bị mổ lại sau 16 năm theo dõi là 88,5 ± 6,4%.
Kết luận: Chẩn đoán xác định hở van hai lá bẩm sinh chủ yếu dựa vào kết quả phân tích trong mổ. Tạo hình van là chọn lựa ch? yếu đối với hở van hai lá bẩm sinh ở trẻ em. Kết quả điều trị phẫu thuật theo phương pháp Carpentier về dài hạn rất tốt.
***
Objective: surgical treatment for congenital mitral regurgitation especially in young children often encounter many difficulties because of small surgical field and limited techniques used. This study determines the long-term result of the surgical treatment for isolated congenital mitral regurgitation with Carpentier’s techniques
Methods: A retrospective study from Feb 1993 to Dec 2009, 77 patients with isolated congenital mitral regurgitation were operated with Carpentier’s techniques at The Heart Instituteof HCM City, Viet Nam.
Results: Mean age was 9.4 ± 7.8 years (range from 0.7 to 45 years old), among them there were 25 patients (32.5%) under 6 year of ages. Female patients was 37 (48%). Diagnosis pre-op by echocardiography was exact only in 40% patients.
Valve repair was performed sucessfully in 97.6% and only 2 cases had to change the native valve by prosthetic valve. The mean number of techniques per patients is 2,5 (min 1, max 5), Carpentier-Edwards ring was used in 64 patients (83%). Immediate postoperative complications were low (severe LCO 3.9%, arrhythmias 13%, severe infection 5.2% and re-operation 1.3%). 30-day mortality rate was only 1 patient (1.3%). The mean time of follow-up was 88.4 ± 62 months (6 – 192 months). During follow-up, 5 patients need to re-operation (1 – 29 months). Evaluation MR by echocardiography at the last follow-up showed 6 patients has severe MR, 5 others has moderate MR and the rest has mild or no MR. Actuarial rate of freedom from re-operation at 16-year follow-up was 88.5 ± 6.4%. Late death was two patients. Actuarial rate of survival at 16 year was 96.1 ± 2.7%.
Conclusion: Isolated congenital MR is always complex and difficult to diagnose before operation. Mitral valve repair should be the primary choice to congenital MR. Mitral valve repair in children with Carpentier’s techniques has very good long-term results with low mortality and re-operation rate.
Mở đầu
Hở van hai lá có thể gặp ở bất kỳ lứa tuổi nào từ sơ sinh cho đến người lớn tuổi và có thể do nhiều nguyên nhân khác nhau. Hở van hai lá có thể đơn thuần là một bệnh duy nhất hoặc kết hợp với các thương tổn van tim khác hoặc dị tật tim khác. Chẩn đoán có hở van hai lá nặng thì không quá khó với phương tiện hiện nay nhưng chẩn đoán đúng nguyên nhân gây hở van thì không đơn giản. Trên siêu âm tim, tuỳ theo nguyên nhân gây hở van sẽ có các hình ảnh chẩn đoán khá đặc thù. Các dạng tổn thương của lá van, vòng van và bộ máy dưới van phối hợp hoặc không đi kèmvới các dị tật tim khác sẽ giúp chẩn đoán nguyên nhân.Tóm tắt có thể chia làm 5 nhóm nguyên nhân gây hở van hai lá như sau:
– Hở van hai lá do viêm nhiễm: hậu thấp, viêm nội tâm mạc…
– Hở van hai lá do thoái hoá: bệnh thoái hoá nhày, bệnh Barlow, hội chứng Marfan…
– Hở van hai lá bẩm sinh: đơn thuần hoặc phối hợp với dị tật khác
– Hở van hai lá do thiếu máu cơ tim: sau nhồi máu, ALCAPA…
– Hở van hai lá do nguyên nhân khác: chấn thương, u nhày…
Tại Việt Nam, hở van hai lá bẩm sinh thể đơn thuần thường được nghĩ tới ở trẻ nhũ nhi nhưng với trẻ lớn hơn hở van hai lá đơn thuần thường do nguyên nhân hậu thấp. Trong nghiên cứu này chúng tôi chỉ khảo sát những trường hợp hở van hai lá bẩm sinh đơn thuần ở mọi lứa tuổi được mổ.
Bệnh nhân và phương pháp nghiên cứu:
Nghiên cứu tiến hành theo kiểu hồi cứu, cắt dọc. Thu thập các kết quả trước, trong và sau mổ đồng thời phân tích các khối dữ liệu thu được trong quá trình theo dõi bệnh nhân về dài hạn.
Dân số được chọn là tất cả các bệnh nhân được phẫu thuật tại Viện Tim thành phố Hồ Chí Minh từ năm 1993 đến hết năm 2009 với chẩn đoán sau mổ là hở van hai lá bẩm sinh đơn thuần. Loại trừ các bệnh nhân hở van hai lá do nguyên nhân khác hoặc hở van hai lá bẩm sinh phối hợp với các dị tật tim khác như thông liên thất, thông liên nhĩ, còn ống động mạch…
Các khối dữ liệu cần thu thập bao gồm: các đặc điểm bệnh lý trước mổ, chẩn đoán dạng tổn thương và nguyên nhân hở van hai lá trong mổ, thời gian theo dõi và kết quả siêu âm tim xa nhất sau mổ cũng như các biến cố ghi nhận được trong quá trình theo dõi.
Các biến định lượng được trình bày dưới dạng trung bình ± độ lệch chuẩn
Các biến định tính, các biến cố liên quan được trình bày đưới dạng tần suất phần trăm và hoặc tần suất đường thẳng ( linearized rate).
Tỷ lệ bệnh nhân còn sống đến cuối quá trình theo dõi cũng như tỷ lệ bệnh nhân không gặp biến cố liên quan được trình bày theo biểu đồ Kaplan-Meier.
Phân tích kết quả thống kê được thực hiện bằng chương trình SPSS for Window phiên bản 13.0
Kết quả: từ tháng 2 năm 1993 đến hết tháng 12 năm 2009, tại Viện Tim thành phố Hồ chí Minh chúng tôi đã mổ cho 77 trường hợp hở van hai lá bẩm sinh đơn thuần. Tuổi trung bình là 9,4 tuổi ± 7,8 năm (nhỏ nhất 6 tháng và lớn nhất 45 tuổi), trong đó nhóm tuổi dưới 6 tuổi chiếm 25 trường hợp (32,5%). Trẻ em dưới 16 tuổi chiếm đa số với 71 trường hợp. Nam giới: 40 (51,9%).
Siêu âm tim qua thành ngực chỉ chẩn đoán chính xác nguyên nhân bẩm sinh trong 40% trường hợp. Các trường hợp còn lại, nguyên nhân hở van do bẩm sinh được chẩn đoán trong mổ với các thương tổn đặc trưng như van hai lá có dạng 2 lỗ, chẻ lá van trước hoặc lá van sau (mitral valve cleft)… Trong các trường hợp tồn tại chẻ lá van, chỉ 2 BN có chẻ không hoàn toàn còn lại 10 trường hợp có chẻ hoàn toàn và không có dây chằng treo. Tất cả các trường hợp được mổ với hở van hai lá nặng trước mổ. Có 2 đường tiếp cận van hai lá. Ở người lớn, vào van hai lá qua đường xẻ chọn lọc trên nhĩ trái. Ở trẻ em, van hai lá được bộc lộ qua đường xẻ vách liên nhĩ theo hình vòng cung hướng về tĩnh mạch phổi phải.
|
Dạng thương tổn |
Số TH |
% |
|
Dãn vòng van Chẻ lá van trước Chẻ lá van sau Thiếu dây chằng lá van trước Lá van sau Dài dây chằng ( lá van trước ) Hội chứng dây chằng ngắn Dính mép van Van hai lá dạng 2 lỗ Van dạng Hammock- Parachute |
74 9 3 48 2 8 5 3 2 1 |
96,1 11,7 3,9 62.3 2,6 10,4 6,5 3,9 2,6 1,3 |
Tạo hình van chiếm 75 trường hợp (97,4%), hai trường hợp phải thay van nhân tạo.Một trường hợp van có dạng Hammock-Parachute phải thay van ngay từ đầu. Trường hợp còn lại, tạo hình van cho kết quả không tốt và BN được thay van ngay sau đó. Chúng tôi áp dụng chủ yếu các kỹ thuật sửa van của Carpentier, các kỹ thuật này được liệt kê trong bảng 2. Số kỹ thuật trung bình được thực hiện trên một bệnh nhân là 2,5 (ít nhất 1, nhiều nhất 5 kỹ thuật), 64 trường hợp (83%) có đặt vòng van nhân tạo Carpentier-Edward. Các trường hợp còn lai được tạo hình vòng van sau bằng một dải màng ngoài tim hoặc Teflon.

Hình 1: Chẻ lá trước van hai lá: trước và sau khi phẫu thuật tạo hình van
Bảng 2: các kỹ thuật tạo hình van hai lá được áp dụng
|
Kỹ thuật mổ |
Số TH |
% |
|
-Tạo hình vòng van với vòng CE -Tạo hình vòng van sau bằng màng ngoài tim hoặc PTFE -Đóng chẻ van hai lá -Cắt tam giác lá van trước -Cắt tứ giác lá van sau -Nới rộng lá van trước bằng màng ngoài tim -Rút ngắn dây chằng -Chuyển vị dây chằng -Bờ hóa dây chằng – Khâu gấp mô van -Cắt mép van – Xẻ cửa sổ dây chằng – Tách trụ cơ |
60 17 12 24 26 5 7 23 4 4 3 2 3 |
81 19 15,6 32 34,6 6,5 9,1 29,9 5,2 5,2 3,9 2,6 3,9 |
Biến chứng gần sau mổ thấp: suy tim nặng 3, rối loạn nhịp tim 10 (chủ yếu là nhịp chậm xoang hoặc nhịp bộ nối: 8 trường hợp, 2 trường hợp còn lại bị rung nhĩ tạm thời sau mổ), suy thận cấp 1 trường hợp cần làm thẩm phân phúc mạc, nhiễm trùng 4 (nhiễm trùng huyết 1, viêm phổi 3). Tử vong phẫu thuật là 1,3% (1 trường hợp do nhiễm trùng huyết dẫn đến suy đa cơ quan). So sánh trước và sau mổ sớm, có sự giảm có ý nghĩa độ hở van hai lá: trước mổ (100% đều hở van nặng) và sau mổ: không hở hoặc hở nhẹ 86%(66), hở trung bình 14%(11) và hở nặng 0%, p< 0,001.
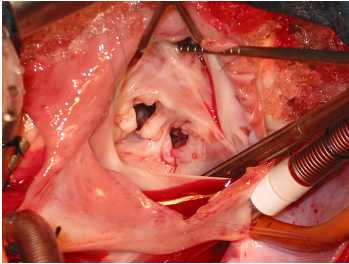
Hình 2 : Van hai lá dạng 2 lỗ
Thời gian thở máy TB là 22 ± 47 giờ và thời gian nằm hồi sức TB là 2,3 ± 2,9 ngày ( 1- 18 ngày).
Thời gian theo dõi trung bình là 88,4 ± 62 tháng. 3,8% số BN mất theo dõi. Ở thời điểm theo dõi sau cùng (ngắn nhất 6 tháng và dài nhất 17 năm) có 6 BN hở van nặng tái phát, 4 hở van trung bình còn lại hở nhẹ hoặc không hở. 5 BN phải mổ lại vì hở van tái phát (từ 1 đến 29 tháng sau mổ). Tử vong muộn: 2 trường hợp (1 do nhũn não tái phát vào tháng thứ 50 sau mổ và 1 không rõ nguyên nhân). Tỉ lệ còn sống thực tế sau 16 năm theo dõi là 96,1 ± 2,7%. Tỉ lệ thực tế BN không bị mổ lại sau 16 năm theo dõi là 88,5 ± 6,4%.
Bàn luận:
1. Chẩn đoán nguyên nhân hở nặng van hai lá trước mổ:
để chẩn đoán chính xác nguyên nhân hở van hai lá đơn thuần do nguyên nhân bẩm sinh thường không dễ nếu chỉ có siêu âm tim. Hở van hai lá đi kèm với các dị tật tim bẩm sinh khác như còn ống động mạch, thông liên thất, thông liên nhĩ… đa phần có nguyên nhân bẩm sinh tuy nhiên ở người lớn, trẻ lớn dạng hở van kết hợp này vẫn có nguyên nhân hậu thấp hoặc viêm nội tâm mạc. Chính vì vậy, chẩn đoán chính xác là hở van hai lá bẩm sinh đơn thuần chỉ thực hiện ngay trong mổ. Trong nghiên cứu này, chỉ khoảng 40% số trường hợp của chúng tôi được chẩn đoán đúng nguyên nhân gây hở van trước mổ. Các tác giả nước ngoài khác không nêu rõ tỉ lệ chẩn đoán đúng nguyên nhân hở van trước mổ nhưng đưa ra một số dấu chứng siêu âm đặc thù giúp gợi ý chẩn đoán {1], [3], [4], [7].
2. Sửa van hay thay van:
Tạo hình van luôn luôn là chọn lựa ưu tiên cho đại đa số trường hợp đặc biệt là ở trẻ em nhỏ.Quan điểm này đã được thống nhất mặc dù có rất nhiều kỹ thuật tạo hình van khác nhau được áp dụng. Nhiều tác giả chấp nhận một mức độ hở van tồn lưu trung bình và sau đó mổ lại cho bệnh nhi với mục tiêu là đợi cho bệnh nhi đủ lớn để có thể thay được một van nhân tạo với kích cỡ phù hợp (từ 23 – 25mm trở lên) [2], [6], [9], [13], [16].
3. Có nên đặt vòng van nhân tạo ở trẻ em hay không?
Có thể tạo hình vòng van đã bị dãn hay đã biến dạng của bệnh nhi bằng nhiều kỹ thuật khác nhau. Tùy vào lứa tuổi lúc được mổ hay độ dãn của vòng van, độ lớn của thất trái và còn tùy thuộc vào chọn lựa của bác sĩ phẫu thuật sẽ có khá nhiều phương pháp để tạo hình vòng van như chỉ tạo hình vùng hai mép van [12 ], tạo hình thu nhỏ vùng vòng van sau bằng một dải Teflon [12],[15 ] hoặc dải màng ngoài tim tự thân, tạo hình toàn bộ bằng vòng van nhân tạo [2], [5], [16] hoặc bằng vòng van sinh học tự tiêu của Kalangos [17]… Mục tiêu lớn nhất của việc đặt vòng van là giảm thiểu mức độ hở van tồn lưu sau mổ cũng như kéo dài tính ổn định của phẫu thuật tạo hình van. Nghiên cứu của Chauvaud và Opido cho thấy tỉ lệ mổ lại ở BN có đặt vòng van là 11,4% và 0% trong khi tỉ lệ mổ lại ở BN không đặt vòng van lần lượt là 40% và 27%. Nghiên cứu của chúng tôi, tỉ lệ mổ lại trên BN có và không đặt vòng van nhân tạo lần lượt là 2,7% và 21% ( p< 0,001). Các số liệu này chứng minh vai trò quan trọng của vòng van nhân tạo trong phẫu thuật tạo hình van hai lá. Tuy nhiên, khi trẻ lớn lên vòng van nhân tạo không tiêu sẽ là vật cản và là tác nhân gây hẹp van hai lá thứ phát. Vấn đề này chỉ thực sự nghiêm trọng khi phải đặt 1 vòng van nhân tạo khá nhỏ cỡ 16-18 cho bệnh nhi nhỏ cân. Với kích cỡ này khi phải mổ lại để thay van nhân tạo thì khó mà có thể đặt được cỡ van lớn.
4. Chọn thời điểm mổ
Hiện nay, đa số các tác giả đều đồng ý nên trì hoãn thời điểm mổ, nói khác đi là chỉ xét chỉ định phẫu thuật khi trẻ càng lớn càng tốt. Chỉ một số ít các trường hợp cần phẫu thuật sớm khi trẻ có biểu hiện suy tim tiến triển nặng không đáp ứng điều trị nội khoa.
Kết luận:
– Chẩn đoán hở van hai lá bẩm sinh trước mổ thường không dễ dàng. Đối với người có nhiều kinh nghiệm thường tìm các dấu hiệu đặc trưng và phối hợp với phương pháp loại trừ.
– Cho đến nay, phẫu thuật tạo hình bảo tồn van là chọn lựa tối ưu cho đa số trường hợp đặc biệt ở trẻ nhũ nhi. Trong các trường hợp phức tạp, phẫu thuật tạo hình van có thể thực hiện nhiều lần như là một giai đoạn chuyển tiếp nhằm chờ đợi bệnh nhi đủ lớn để có thể thay van nhân tạo.
– Phẫu thuật tạo hình van hai lá theo phương pháp Carpentier cho kết quả rất tốt về dài hạn với tỉ lệ tử vong muộn và tỉ lệ mổ lại thấp.
Tài liệu tham khảo:
1. Abadir S, Fouilloux V , Metras D, Ghez O, Kreitmann B and Fraisse A. Isolated Cleft of the Mitral Valve: Distinctive Features and Surgical Management . Ann Thorac Surg 2009;88:839-843.
2. Chauvaud S, Fuzellier JF, Houel R, Berrebi A, Mihaileanu S. Reconstructive surgery in congenital mitral valve insufficiency (Carpentier’s techniques): Long-term results. J Thorac Cardiovasc Surg 1998;115:84-93.
3. Creech O, JR., Ledbetter MK and Reemtsma K. Congenital Mitral Insufficiency with Cleft Posterior Leaflet. Circulation 1962;25;390-394.
4. Federici D, Palmerini E, Lisi M, Centola L, Chiavarelli M and Mondillo S. Congenital Mitral Disease: Anomalous Mitral Arcade in a Young Man. Ann Thorac Surg 2010;89:629-631.
5. Fuzellier JF, Chauvaud SM, Fornes P, Berrebi AJ, Lajos PS, Bruneval P and Carpentier AF. Surgical management of mitral regurgitation associated with marfan’s syndrome. Ann Thorac Surg 1998;66:68-72.
6. Lee C, Lee CH, Kwak JG, Park CS, Kim SJ, Song JY and Shim WS. Long-term results after mitral valve repair in children. Eur J Cardiothorac Surg 2010;37:267-272.
7. Lorussoa R, Borghettia V, Totaroa P, Parrinellob G, Colettia G, Minzioni G. The double-orifice technique for mitral valve reconstruction :predictors of postoperative outcome. Eur J Cardio-thorac Surg 2001 ;20: 583-589.
8. Maisano F, Redaelli A, Pennati G, Fumero R, Torracca L and Alfieri O. The hemodynamic effects of double-orifice valve repair for mitral regurgitation: a 3D computational model. Eur J Cardiothorac Surg 1999;15:419-425.
9. McCarthy JF, Neligan MC, Wood AE. Ten year ‘ experience of an aggressive reparative approach to congenital mitral valve anormalies. Eur J Cardiothorac Surg 1996;10:534-539.
10. Minami K, Kado H, Sai S, Tatewaki H, Shiokawa Y, Nakashima A, Fukae K, Hirose H. Midterm results of mitral valve repair with artificial chordae in children. J Thorac Cardiovasc Surg 2005;129:336-42.
11. Kanter KR, Forbess JM and Kirshbom PM. Redo Mitral Valve Replacement in Children. Ann Thorac Surg 2005;80:642-646 .
12. Ohno H, Imai Y, Terada M, and Hiramatsu T. The Long-Term Results of Commissure Plication Annuloplasty for Congenital Mitral Insufficiency. Ann Thorac Surg 1999;68:537- 41.
13. Opido G, Davies B, McMullan M, Cochrane AD et al. Surgical treatment of congenital mitral valve disease:midterm results of a repair-oriented policy.J Thorac Cardiovasc Suyg 2008;135:1313-21
14. Prifti E, Vanini V, Bonacchi M, Frati G, Bernabei M, Giunti G, Crucean A, Vincenzo Luisi S, and Murzi B. Repair of Congenital Malformations of the Mitral Valve: Early and Midterm Results.
Ann Thorac Surg 2002;73:614 -21.
15. Wood AE, Healy DG, Nolke L, Duff D, Oslizlok P and Walsh K. Mitral valve reconstruction in a pediatric population: Late clinical results and predictors of long-term outcome. J Thorac Cardiovasc Surg 2005;130:66-73.
16. Zegdi R, Amahzoune B, Ladjali M, Sleilaty G, Jouan J, Latremouille C, Deloche A and Fabiani JN. Congenital mitral valve regurgitation in adult patients. A rare, often misdiagnosed but repairable , valve disease. Eur J Cardiothorac Surg 2008;34:751-754 .
17.Cikirikcioglu M, Pektok E, O Myers P, Christenson JT, Kalangos A. Pediatric mitral valve repair with the novel annuloplasty ring : KALANGOS-BIORING®. Asian Cardiovasc Thorac Ann 2008;16:515-516.







