I. Mở đầu:
Hơn 200 triệu phẫu thuật nặng không tim mạch được thực hiện hàng năm trên toàn thế giới và số lượng này tiếp tục gia tăng. Tỉ lệ tử vong 30 ngày sau phẫu thuật ở nhóm nguy cơ tim mạch cao khoảng 5% (1).
BS. Nguyễn Thanh Hiền
BV Nhân dân 115
I. Mở đầu:
Hơn 200 triệu phẫu thuật nặng không tim mạch được thực hiện hàng năm trên toàn thế giới và số lượng này tiếp tục gia tăng. Tỉ lệ tử vong 30 ngày sau phẫu thuật ở nhóm nguy cơ tim mạch cao khoảng 5% (1). Biến chứng tim mạch tiếp tục là nguyên nhân hàng đầu gây tử vong và bệnh tật sau phẫu thuật. Nhồi máu cơ tim quanh phẫu thuật (Perioperative Myocardial Infarction-PMI) làm kéo dài thời gian nằm viện, tăng tỉ lệ tử vong và chi phí điều trị. Những bệnh nhân có bệnh tim mạch hay nguy cơ tim mạch cao có tỉ lệ PMI cao nhất (2,3). Nhiều nghiên cứu và các hướng dẫn gần đây đã tập trung vào dự phòng các biến cố tim mạch ở bệnh nhân quanh phẫu thuật và đã được thực hiện một cách chuẩn mực (4,5). Tuy nhiên, tài liệu về điều trị PMI còn rất hạn chế và chưa có các thử nghiệm ngẫu nhiên về điều trị bệnh lý này. Vì vậy, điều trị hiện nay chủ yếu dựa vào kinh nghiệm của thầy thuốc. Bài viết này tổng quát lại các vấn đề chính trong điều trị PMI hiện nay.
II. Định nghĩa sinh lý bệnh và phân loại:
PMI thường khó xác định do hầu hết bệnh nhân không triệu chứng ( do tác dụng của thuốc mê và an thần ), biến đổi ECG hay thay đổi thoáng qua và CK- MB thường không có giá trị chẩn đoán.
Định nghĩa PMI: là tăng và / hoặc giảm troponin kèm một trong các dấu hiệu chứng tỏ thiếu máu cục bộ cơ tim: triệu chứng đau ngực, thay đổi ECG, hoặc dấu hiệu hình ảnh học xảy ra trên người phẫu thuật không tim mạch (1-3,6).
Phân loại theo thời gian chia làm 2 loại: sớm ( < 24 giờ ) và muộn ( >24 giờ ) sau phẫu thuật.
Phân loại theo sinh lý bệnh: Dù chưa hiểu biết đầy đủ nhưng có 2 cơ chế riêng biệt có thể dẫn tới NMCT quanh phẫu thuật là: do bong mảng xơ vữa không ổn định, dẫn tới hình thành huyết khối mạch vành cấp ( NMCT type 1 theo định nghĩa và phân loại mới ) hoặc do mất cân bằng cung cầu oxy cơ tim kéo dài ( NMCT týpe 2 theo phân lọai mới ) ở bệnh nhân thường đã có bệnh mạch vành đang ổn định trước mổ (2,6,7).
- Do bong mảng xơ vữa không ổn định, dẫn tới hình thành huyết khối mạch vành cấp (type 1):
PMI xảy ra do bong mảng xơ vữa không ổn định, dẫn tới hình thành huyết khối mạch vành cấp ( type 1 ) gây thiếu máu cục bộ và NMCT. Các yếu tố kích hoạt tình trạng này là:
– Stress sinh lý, xúc cảm dẫn tới họat hóa giao cảm gây co mạch vành và tăng đông là rất thường gặp sau phẫu thuật. Các chất catecholamin và cortisol thường tăng sau phẫu thuật và có thể kéo dài trong vài ngày. Các chất này cũng có thể tăng do đau, chấn thương ngoại khoa, thiếu máu và giảm thân nhiệt.
– Tăng huyết áp và nhịp nhanh quanh phẫu thuật cũng có thể dẫn tới vỡ mảng xơ vữa.
– Tình trạng tăng đông sau phẫu thuật ( fibrinogen, yếu tố VIII, yếu tố Von Willebrand ), tăng hoạt tính tiểu cầu, giảm yếu tố chống đông nội sinh ( protein C, antithrombin III, a2-macroglobulin ), giảm fibrinolysis.
- Mất cân bằng cung cầu oxy cơ tim kéo dài ( type 2 PMI ):
– Một số nghiên cứu sử dụng Holter ECG ở bệnh nhân nguy cơ tim mạch cao trải qua phẫu thuật mạch máu cho thấy ST chênh xuống liên quan với tần số tim. ST chênh xuống yên lặng là thường gặp sau mổ và kết hợp với tăng tỉ lệ tử vong trong bệnh viện cũng như dài hạn. Biến chứng tim mạch sau phẫu thuật bao gồm cả tử vong xuất hiện sau ST chênh xuống yên lặng kéo dài > 30 phút với kèm tăng troponin. Điều này xảy ra do:
+ Tăng nhu cầu oxy do loạn nhịp, tăng huyết áp, tăng sức căng thành cơ tim, quá tải thể tích, tăng hoạt tính giao cảm, đau, ngưng chẹn β.
+ Giảm cung cấp oxy cơ tim như nhịp chậm , tụt huyết áp, giảm thể tích, mất máu, thiếu oxy, co mạch. . .
– Trong những trường hợp PMI tử vong, Dawool và cộng sự thấy bong mảng xơ vữa gặp ở 55% và xuất huyết mảng xơ vữa là 45%. Cohen và Arets cũng cho thấy bong mảng xơ vữa kết hợp với 46% PMI tử vong trên giải phẫu tử thi. Huyết khối trong lòng mạch vành gặp ở 35% bệnh nhân. Nhưng khoảng một nửa bệnh nhân tử vong sau PMI không tìm thấy bằng chứng bong mảng xơ vữa hay huyết khối trong hệ mạch vành ngay cả khi có bệnh mạch vành nặng. Tử vong tim mạch ở những bệnh nhân này thường xuất hiện sớm sau phẫu thuật ( ngày 1-3 ) khi là đỉnh điểm của TMCB cơ tim sau phẫu thuật.
Tóm lại, bong mảng xơ vữa với hình thành huyết khối là cơ chế quan trọng nhất của PMI. Ngoài ra cũng cần nhớ PMI có thể do hậu quả thiếu máu cục bộ kéo dài ( biểu hiện ST chênh xuống ) ở bệnh nhân có bệnh mạch vành ổn định nhưng nặng. Tuy nhiên cũng cần lưu ý là 2 cơ chế này đôi khi khó phân biệt và nó cũng có thể xảy ra đồng thời trên cùng 1 bệnh nhân ( hình 1 ).
III. Tỉ lệ:
Tỉ lệ PMI ở bệnh nhân trải qua phẫu thuật không tim mạch khác nhau tùy theo định nghĩa NMCT được sử dụng, nguy cơ bệnh nhân và quần thể nghiên cứu, vào khoảng từ 1,4% bệnh nhân không chọn lọc trên 40 tuổi đến 6,9% ở bệnh nhân chọn lọc có làm xạ hình tim trước phẫu thuật. Tỉ lệ này còn thấp hơn với thực tế vì các tổng kết còn chưa sử dụng thường quy xét nghiệm troponin sau mổ. Nếu xét riêng nhóm bệnh nhân đã biết có bệnh mạch vành trải qua phẫu thuật mạch máu, tỉ lệ này là 27% theo thử nghiệm CARP (8,9,10).
Yếu tố dự đoán: Nhiều yều tố nguy cơ cho các biến cố tim mạch sau phẫu thuật đã được xác định, nhưng chỉ số nguy cơ tim mạch GOLDMAN là có giá trị nhất và đang được sử dụng phổ biến trên lâm sàng ( bảng 1 ). Bên cạnh đó yếu tố tuổi cao ( > 70 ) cũng cần được lưu ý (4,5,10).
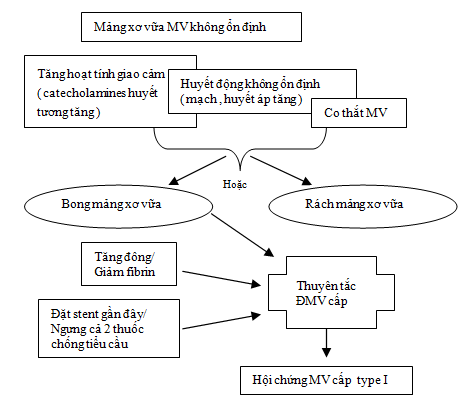
Hình 1. Hai cơ chế gây PMI (2)( xin phép để thêm hình tiếng anh để dễ hình dung )
Bảng 1: 6 yếu tố nguy cơ độc lập dự báo biến cố tim mạch nặng (4,5).
|
1. Phẫu thuật loại nguy cơ cao ( PT mạch máu và bất kỳ PT mổ ngực và bụng nào ). |
|
2. Tiền căn bệnh tim mạch: NMCT trước đây, trắc nghiệm gắng sức (+) nguy cơ cao, đau ngực do thiếu máu cục bộ cơ tim, sử dụng nitrate, sóng Q bệnh lý trên ECG. |
|
3. Suy tim. |
|
4. Tiền căn đột quỵ. |
|
5. Đái tháo đường đang dùng insulin |
|
6. Creatinin trước mổ > 2 mg%. |
IV. Chẩn đoán- hình ảnh lâm sàng và tiên lượng:
1. Chẩn đoán (2,3,6,9,11):
Hiện chưa có tiêu chuẩn chẩn đoán cho PMI ở bệnh nhân phẫu thuật không tim mạch. Tiêu chuẩn chẩn đoán phải quan tâm đến hình ảnh lâm sàng đặc biệt của PMI là rất yên lặng. Chỉ có 14% bệnh nhân trải qua phẫu thuật không tim mạch có triệu chứng đau ngực và chỉ có khoảng 50% có dấu hiệu hoặc triệu chứng khiến bác sĩ quan tâm tới chẩn đoán thiếu máu cục bộ cơ tim. Do vậy để chẩn đoán được PMI cần theo dõi troponin ở bệnh nhân nguy cơ cao. Vì PMI thường xuất hiện trong 3 ngày đầu nên cần theo dõi troponin trong thời gian này.
PMI thường ở dạng ST chênh xuống hơn là trên lên, đặc biệt ở đạo trình V2 – V4. Do vậy, bệnh nhân có nguy cơ cao nên được theo dõi 12 đạo trình thay vì chỉ 2 hoặc 5 đạo trình. Xuất hiện sóng Q mới càng có ý nghĩa chẩn đoán.
Tiêu chuẩn chẩn đoán nêu ở bảng 2. Để tránh chẩn đoán nhầm PMI khi áp dụng tiêu chuẩn 1 chúng ta nên kết hợp với chẩn đoán hình ảnh ( siêu âm tim, xạ hình ).
Bảng 2: Tiêu chuẩn chẩn đóan PMI (6,11)
|
Chẩn đoán PMI đòi hỏi bất kỳ một trong 3 tiêu chuẩn sau: Tiêu chuẩn 1: Tăng điển hình nồng độ troponin hoặc giảm điển hình nồng độ troponin mà đã tăng ở lúc đỉnh của nó sau phẫu thuật ở bệnh nhân không có các biến chứng khác làm tăng troponin ( như: thuyên tắc phổi, shock nhiễm trùng. . . ); hoặc tăng hay giảm điển hình nồng độ CK-MB khi không đo được troponin và kèm ít nhất một trong các dấu hiệu sau: – Dấu hiệu thiếu máu cục bộ cơ tim ( đau ngực, khó thở, phù phổi . . .). – Xuất hiện sóng Q mới trên ECG. – Thay đổi ECG chứng tỏ thiếu máu cục bộ cơ tim. – Can thiệp mạch vành. – Bất thường vận động mới trên siêu âm tim hay các khiếm khuyết tưới máu cố định trên xạ hình tim. Tiêu chuẩn 2: Giải phẫu bệnh chứng tỏ NMCT cấp. Tiêu chuẩn 3: – Xuất hiện sóng Q mới trên ECG nếu không thu được nồng độ troponin hay lấy ở thời điểm bỏ sót biến cố lâm sàng.
|
2. Đặc điểm lâm sàng:
PMI xảy ra trong vòng 30 ngày sau phẫu thuật, cao nhất là trong 48 giờ đầu ( 70%), hầu hết là không triệu chứng ( 65%) và thường là dạng ST không chênh lên (1-3).
3. Tiên lượng: PMI kết hợp với tăng tử vong ngắn và dài hạn (8,10):
Bệnh nhân PMI có hoặc không triệu chứng đều là nguy cơ cao cho biến cố tim mạch và tử vong trong 30 ngày. Đa số là tử vong trong 48 giờ đầu ( 58,3%). Những bệnh nhân tăng men đơn độc ( thường khoảng 3,6 lần trên giá trị bình thường ) cũng có nguy cơ cao hơn cho tử vong và tái tưới máu mạch vành so với những người không tăng men tim nhưng thời gian tử vong trung bình muộn hơn so với PMI ( ngày thứ 8 ).
Tử vong trong bệnh viện sau phẫu thuật không tim mạch thay đổi từ 15 – 25% trong đó PMI chiếm 2/3 nguyên nhân với chủ yếu là do suy tim và loạn nhịp.
Tăng troponin cũng dự đoán khả năng tử vong trong 6 tháng. Tăng troponin I > 1,5ng/l kết hợp với tăng tử vong ( tỉ số chênh 5,9 ).
Khả năng sống sót sau 2,5 năm là thấp hơn có ý nghĩa so với người không bị PMI ( 0,75 so với 0,84 ).
Bên cạnh đó, PMI cũng là yếu tố nguy cơ đơn độc của hội chứng mạch vành cấp không tử vong hay đau ngực tiến triển đòi hỏi phải tái thông sau này.
V. Điều trị:
1. Các vấn đề cần quan tâm trước khi điều trị:
(1).Loại phẫu thuật: nhằm mục đích để biết nguy cơ chảy máu có cao hay không? có ảnh hưởng đến việc uống thuốc hay không? Ví dụ: bệnh nhân bị PMI sau phẫu thuật tiêu hóa sẽ không thể uống thuốc được nếu xảy ra trong những ngày đầu sau phẫu thuật. Khi đó chúng ta phải dùng thuốc bằng đường tĩnh mạch, dán ở ngực ( nitrate ) hay ngậm dưới lưỡi ( như captopril ).
(2). Thời gian bị PMI sau phẫu thuật và nguy cơ chảy máu còn hay hết để quyết định có dùng được kháng đông hay không?
(3). Phẫu thuật có ảnh hưởng đến việc uống kháng đông lâu dài hay không để cho thuốc kháng tiểu cầu và chọn stent phù hợp nếu phải can thiệp.
2. Chiến lược điều trị cụ thể:
Việc điều trị cũng tương tự như bệnh nhân không phẫu thuật. Cũng chia bệnh nhân làm 2 nhóm: ST không chênh và ST chênh lên ( hình 2 và 3 ).
- Điều trị cụ thể:
2.1. Điều trị nội khoa ở bệnh nhân này bao gồm: giảm đau, oxy, chẹn thụ thể beta, chống tiểu cầu và kháng đông nếu không có chống chỉ định ( bệnh nhân hết nguy cơ chảy máu. . .). Nếu dùng heparin nên dùng loại không phân đoạn để kịp xử trí nếu có biến chứng xuất huyết. Dùng aspirin và clopidogrel như bệnh nhân không phẫu thuật, tuy nhiên lưu ý thời điểm uống và nguy cơ xuất huyết có thể xảy ra. Giảm đau bằng morphin và nitroglycerin dùng đường tĩnh mạch. Chẹn thụ thể beta cũng dùng đường tĩnh mạch và sau đó chuyển sang đường uống nếu không chống chỉ định (2,3,12,13).
2.2. Điều trị tái tưới máu cấp:
PCI là biện pháp được lựa chọn nếu bệnh nhân chấp nhận dùng được heparin vì tiêu sợi huyết có nguy cơ chảy máu cao. Các tổng kết PCI tiên phát sau PMI cho thấy không có chảy máu nặng tại vị trí chọc động mạch. Chụp mạch vành ngay và can thiệp động mạch vành thủ phạm nếu thích hợp là an toàn ở bệnh nhân bị PMI. Biện pháp can thiệp có thể là nong bóng không đặt stent ( ít dùng ) hoặc đặt stent. Ở BN sau can thiệp, sau đó sẽ phải dùng thuốc chống tiểu cầu và / hoặc kháng đông nên nguy cơ chảy máu và máu tụ rất cao. Do vậy, cần có sự thống nhất giữa phẫu thuật viên và bác sĩ tim mạch để hạn chế biến chứng này. Thuốc ức chế thụ thể GP IIb/IIIa chỉ dùng khi bệnh nhân đau ngực diễn tiến nặng và tăng troponin nhiều. Riêng ở BN bị PMI sau phẫu thuật thần kinh, việc dùng thuốc chống tiểu cầu và can thiệp phải cân nhắc kỹ hơn vì nguy cơ xuất huyết não rất cao (3,12).
2.3. Các điều trị khác:
Điều trị nhịp nhanh, tăng huyết áp, giảm huyết áp, thiếu máu, đau. Điều trị nhịp nhanh với tụt huyết áp là đặc biệt khó khăn. Thông thường dùng vận mạch để duy trì huyết áp và liều thấp ức chế thụ thể beta để làm chậm nhịp tim trong lúc điều chỉnh thể tích máu, đau sau phẫu thuật và thông khí. Truyền máu khi Hct < 25%, huyết động không ổn định, giảm Hb > 10% so với giá trị ban đầu. HCT 25 – 30% là ” vùng xám” và điều trị tùy theo từng người bệnh (2,3,12,13).
Hình 3. Chiến lược điều trị NMCT ST chênh lên ở bệnh nhân sau phẫu thuật không tim mạch (3).
2.4. Chăm sóc bệnh nhân sau PMI:
Bệnh nhân ổn định đánh giá trắc nghiệm gắng sức sau 4 – 6 tuần. Bệnh nhân nguy cơ cao thực hiện chụp mạch vành ngay. Điều trị lâu dài cũng dùng aspirin, chẹn thụ thể beta, statin, ức chế men chuyển, có thể kèm clopidogrel (3,12).
VI.Kết luận
Suy tim tâm thu và tâm trương là nguyên nhân phổ biến gây ST chênh xuống kéo dài và NMCT không ST chênh lên ở BN có bệnh động mạch vành ổn định trải qua phẫu thuật không tim mạch nặng.
Dự phòng là biện pháp tốt nhất để ngăn chặn PMI.
Do nhịp nhanh sau phẫu thuật, tăng hoặc giảm HA, thiếu máu, suy cơ tim tâm thường yên lặng và thay đổi ECG thường thoáng qua nên theo dõi sát ECG và định kỳ thử troponin ở bệnh nhân nguy cơ cao là cần thiết.
Cần điều trị sớm và tích cực các tình trạng nhịp nhanh, tụt hoặc tăng HA, suy tim… để ngăn chặn PMI.
Nếu NMCT xảy ra, cần hội chẩn bác sĩ phẫu thuật, bác sĩ tim mạch để quyết định chiến lược điều trị bảo tồn hay can thiệp dựa trên từng bệnh nhân ( loại nhồi máu cơ tim, loại phẫu thuật, tình trạng chảy máu …). Điều trị bảo tồn cũng tương tự như BN nhồi máu không phẫu thuật. Tuy nhiên phải lưu ý tình trạng chảy máu và thiếu dịch, để cân nhắc kỹ dùng heparine và các thuốc có thể làm tụt HA.
Chăm sóc sau nhồi máu cũng tương tự như ở bệnh nhân không phẫu thuật nhưng thời gian làm trắc nghiệm gắng sức để phân tầng nguy cơ muộn hơn ( 4-6 tuần ).
Tài liệu tham khảo:
- Devereaux.P.J et al: Characteristics and Short-Term Prognosis of Perioperative Myocardial infarction in Patients undergoing Noncardiac surgery. Ann Intern Med 2011; 154: 523-528.
- Landesberg . G et al : Perioperative Myocardial infarction. Circulation 2009; 119: 2936-2944.
- A desanya .A.O et al: Management of perioperative Myocardial Infarction in Noncardiac Surgical patients. Chest 2006; 130: 584-596
- Gregoratos.G: Current Guideline – Based Preoperative Evaluation Provides the best management of Patients undergoing Non Cardiac Surgery. Circulation 2008; 117 : 3134-3144
- Lee.A et al: ACC/HA 2007 Guidelines on Perioperative Cardiovascular Evaluation and Care for Noncardiac surgery. Circulation 2007; 116:2418-2500.
- Devereaux.P.J et al: Surveillance and prevention of major perioperative ischemic cardiac events in patients undergoing noncardiac surgery: a review. C M A J .2005; 173(7) : 779-788.
- Devereaux.P.J et al: Perioperative cardiac events in Patients undergoing noncardiac surgery : a review of the magnitude of the problem, the pathophysiology of the events and methods to estimate and communicate risk. C M A J .2005; 173(6) : 627-634
- Shammash.B.J et al: Perioperative myocardial infarction after noncardiac surgery. Uptodate 18.3.2010
- H.J Priebe: Perioperative myocardiac infarction-aetiology and prvention. Br J Anaesth 2005; 95: 3-19
- Mc Falls EO et al: Predictors and out come of a perioperative myocardial infarction following elective vascular surgery in Patients with documented coronary artery disease : results of the CAPP trial. Eur Heart J. 2008; 29: 394-401
- Thygesen.K et al : Universal definition of myocardial infarction. Eur Heart J 2007; 28: 2525-2538
- Fleisher.LA et Beck man .J : Anesthesia and Noncardiac surgery in Patients with heart disease. In Bonow R O et al: Braunwald’s heart disease. 9 th 2011: 1811-1828
- Crawford .MH: Perioperative evalusion and management of the cardiac patient. In Crawford.MH: Cardiology. 3th. 2010: 1863-1868












