BS. TRẦN DUY BÁCH*
BS. NGUYỄN THANH HIỀN
* Khoa Tim mạch tổng quát, Bệnh viện Nhân dân 115
Tóm tắt:
Tăng huyết áp kháng trị (THAKT) được định nghĩa là huyết áp không kiểm soát được mặc dù đã sử dụng ≥ 3 nhóm thuốc hạ huyết áp ở liều tối đa hoặc liều tối đa dung nạp được, bao gồm lợi tiểu, thường là thiazide- like, ức chế kênh canxi tác dụng dài và ức chế hệ RAA (Renin-Angiotensin-Aldosterone), như ức chế men chuyển (UCMC) hay ức chế thụ thể (UCTT). Việc không tuân trị thuốc huyết áp và hội chứng áo choàng trắng- định nghĩa là huyết áp tăng khi do tại các cơ sở y tế nhưng kiểm soát tốt khi ở ngoài cơ sở y tế- cần được loại trừ để xác lập chẩn đoán. THAKT làm tăng nguy cơ tử vong do mọi nguyên nhân và làm nặng thêm kết cục bệnh tim mạch. Thói quen sống lành mạnh giúp làm giảm nguy cơ tim mạch trên bệnh nhân tăng uyết áp kháng trị. Trên bệnh nhân THAKT thường có tình trạng dư thừa Aldosteron, nên việc bổ sung spironolacton hoặc amiloride vào chế độ 3 thuốc hạ huyết áp sẽ giúp đạt được huyết áp mục tiêu ở đa số bệnh nhân. Tăng huyết áp bất trị được định nghĩa là huyết áp không kiểm soát được với ≥ 5 nhóm thuốc hạ huyết áp ở liều tối đa hoặc liều tối đa dung nạp được, đã bao gồm thuốc lợi tiểu Thiazide-like tác dụng dài và kháng thụ thể mineralcorticoid. Giữ nước thường do dư thừa Aldosterone là cơ chế chiếm đa số các trường hợp tăng huyết áp kháng trị, trong khi tăng huyết áp bất trị thường là do tăng hoạt tính giao cảm.
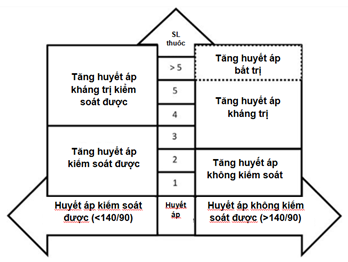
| Bảng thuật ngữ | |
| THAKT
(tăng huyết áp kháng trị) |
HA vẫn duy trì ở trên mục tiêu mặc dù sử dụng đồng thời ≥3 thuốc hạ huyết áp loại, thường bao gồm một thuốc ức chế kênh canxi tác dụng dài, một thuốc ức chế hệ thống renin-angiotensin và thuốc lợi tiểu, ờ liều tối đa hoặc tối đa dung nạp được và đã được loại bỏ nguyên nhân gây kháng trị giả |
| Kháng trị giả | Yếu tố làm tăng huyết áp giả tạo ở bệnh nhân dùng từ 3 thuốc hạ huyết áp trở lên, như kỹ thuật đo huyết áp không phù hợp, HC áo choàng trắng, điều trị dưới mức, sai sót lâm sàng và không tuân thủ thuốc. |
| Sai sót lâm sàng | Thất bại trong việc thất lập mục tiêu phù hợp và leo thang điều trị để đạt mục tiêu |
| THAKT kiểm soát được | Huyết áp được kiểm soát với ≥4 thuốc hạ áp với liều tối đa hoặc tối đa dung nạp được. |
| THAKT giả | Thuật ngữ dùng khi bệnh nhân dùng ≥3 thuốc hạ áp mà chưa loại trừ các yếu tố gây kháng trị giả như: liều thuốc chưa đủ, không tuân trị,chưa theo dõi huyết áp ngoài phòng khám. |
| THAKT áo choàng trắng | Thuật ngữ sử dụng khi HA tại phòng khám không kiểm soát được nhưng huyết áp ngoài phòng khám lại kiểm soát được ( cả HA tâm thu và tâm trương) ở bệnh nhân dùng ≥3 thuốc hạ áp. |
| THABT
(tăng huyết áp bất trị) |
Huyết áp vẫn không kiểm soát được với liều tối đa hoặc gần tối đa của ≥5 nhóm thuốc hạ áp, đã bao gồm 1 lợi tiểu thiazide- like tác dụng dài (vd clorthalidone) và spironolactone. |
Tăng huyết áp kháng trị (THAKT) được định nghĩa là huyết áp cao trên bệnh nhân có tiền sử tăng huyết áp dùng từ 3 nhóm thuốc hạ huyết áp khác nhau ở liều tối đa hoặc tối đa dung nạp được nhưng vẫn không đạt được huyết áp mục tiêu (các thuốc bao gồm: ức chế kênh canxi tác dụng dài, ức chế hệ RAA như ức chế men chuyển hay ức chế thụ thề, lợi tiểu). Định nghĩa cũng bao gồm các trường hợp kiểm soát được huyết áp nhưng cần từ 4 nhóm thuốc hạ huyết áp trở lên, gọi là THAKT kiểm soát được. Cần loại trừ một số nguyên nhân gây kháng trị giả như đo huyết áp sai kỹ thuật làm tăng chỉ số huyết áp; THAKT áo chàng trắng- huyết không kiểm soát được huyết áp tại phòng khám ở bệnh nhân sử dụng ≥3 thuốc hạ huyết áp; điều trị dưới mức, do sai sót lâm sáng dẫn đến đưa ra mục tiêu huyết áp không phù hợp và phải điều trị nhiều thuốc để đạt mục tiêu; và cuối cùng là do không tuân thủ điều trị. Thuật ngữ điều trị không triệt để được dùng để chỉ tình huống bệnh nhân được chẩn đoán THAKT dựa trên số lượng thuốc được kê và chỉ số huyết áo tại phóng khám mà chưa loại trừ các nguyên nhân gây kháng trị giả tạo bởi không theo dõi được sự tuân thủ thuốc hoặc mức huyết áp ngoài phòng khám.
Thuật ngữ THAKT dùng để xác định bệnh nhân tăng huyết áp khó điều trị và có thể đạt được lợi ích từ chẩn đoán hay qui trình điều trị đặc biệt hoặc được giới thiệu đến chuyên khoa về tăng huyết áp. Các nguyên cứu quan sát và thử nghiệm lâm sàng của điều trị huyết áp chỉ ra rằng những bệnh nhân THAKT đều tăng nguy cơ mắc bệnh tim mạch, so sánh với các bệnh nhân tăng huyết áp dễ trị, cũng như tăng nguy cơ biến cố tim mạch mặc dù kiểm soát huyết áp hiệu quả. Định nghĩa này cũng hữu ích để xác định chuẩn cơ bản của THAKT cho mục đích nghiên cứu, đặc biệt là các tiêu chí tuyển bệnh cho các nghiên cứu lâm sàng để đưa ra hướng điều trị cho các bệnh nhân THAKT trên toàn thế giới, bao gồm cả những thành tựu dựa trên các thiết bị mới.
Trong THAKT, có nhiều cơ chế gây bệnh nhưng quá tải dịch được cho là cơ chế chính. Hiện tượng giữ nước do lượng muối ăn vào, do tăng nhạy cảm muối, tuổi, béo phì, bệnh thận mạn và đặc biệt là cường Aldosteron làm tăng hoạt quá mức trục RAA, dẫn đến tình trạng huyết áp khó kiểm soát. Khi ngủ, áp lực lồng ngực âm kèm theo những cơn ngưng thở làm cho dịch di chuyển từ chân về vùng cổ, kết quả là phù nề vùng mô quanh thanh quản dễ gây ra nghẽn đường thở. Độ nặng của OSA tỉ lệ thuận với tăng hoạt giao cảm, tác động trên trục RAA, lại càng gây giữ nước, không chỉ làm tăng huyết áp mà còn tăng phù nề và tắc nghẽn đường thở, tạo ra vòng xoắn bệnh lý.
Kháng trị giả
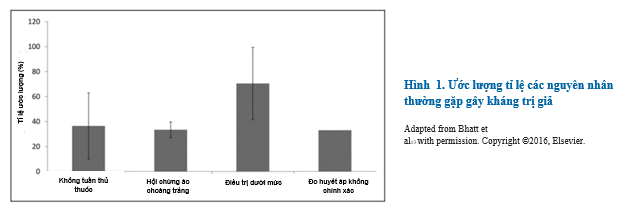
Đa số các trường hợp huyết áp không kiểm soát được không thật sự do kháng thuốc mà do nhiều yếu tố dẫn đến hoặc duy trì mức huyết áp cao độc lập với điều trị thuốc, gọi là kháng trị giả. Trường hợp thường gặp nhất là do đo huyết áp không chính xác, dẫn đến đọc kết quả sai; hội chứng áo choàng trắng( huyết áp tại phòng khám thì cao mà ngoài phòng khám thì kiểm soát được); điều trị dưới mức, bao gồm sai sót lâm sàng và không tuân thủ thuốc (Hình 1). Xác định yếu tố gây kháng trị giả rất quan trọng để giảm chi phí và giảm nguy cơ tiềm tàng việc điều trị các bệnh nhân không thật sự kháng trị, cũng như tránh việc tăng cường điều trị không thích hợp có thể dẫn đến tăng chi phí và tăng nguy cơ xảy ra các biến cố nặng.
Sử dụng kĩ thuật đo huyết áp kém rất thường thấy ở các phòng khám, dẫn đến chỉ số huyết áp không chính xác. Một số lỗi thường gặp là không để người bệnh nghỉ ngơi trong một khu vực yên tĩnh, đo huyết áp khi người bệnh đứng hoặc nằm ngửa nói chuyện với người bệnh trong khi đo sử dụng băng quấn huyết áp quá nhỏ, quấn băng trên áo, và cuối cùng là sai số của máy đo huyết áp không tự động. Những lỗi này thường dẫn đến kết quả huyết áp cao giả và thường gặp ở những bệnh nhân được cho là THAKT không kiểm soát được. Trong một đánh giá tiên lượng được thực hiện ở phòng khám huyết áp, Bhatt và cộng sự so sánh huyết áp đo theo quy trình lọc bệnh với huyết áp được đo bởi những người được huấn luyện kỹ thuật đo trên cùng một bệnh nhân. Cách đo sau dùng một thiết bị dao động tự động có tên là BpTRU(VSM Med Tech, Ltd, Coquitlam, Canada). Tổng cộng 130 bệnh nhân được cho là THAKT không kiểm soát được đưa vào phân tích. Sau khi đo huyết áp theo quy trình lọc bệnh, người bệnh được đua vào một khu vực yên tĩnh, dùng băng quấn huyết áp đúng kích thước quấn vào ngay trên động mạch cánh tay và để yên trong 3-5 phút, ta gọi đây là quy trình chuẩn. Sau sáu lần đo tự động và không gây chú ý, 5 lần cuối được ghi nhận và tính kết quả trung bình. Giá trị huyết áp đo được ở quy trình lọc bệnh luôn cao hơn so với huyết áp ở quy trình chuẩn. Huyết áp tâm thu và huyết áp tâm trương ở quy trình lọc bệnh cao hơn ≤ 33/21 mmHg so với quy trình chuẩn, khác biệt trung bình là 23/13 mmHg. Nhìn tổng thể, qua so sánh này ta có thể loại được 33% người bệnh được chẩn đoán là THAKT không kiểm soát nếu chỉ dựa trên ở quy trình lọc bệnh. Phát hiện này cho thấy khoảng 1/3 người bệnh khám tại các phòng khám huyết áp có thể đã bị chẩn đoán sai là THAKT không kiểm soát nếu chỉ dựa trên các đo huyết áp thông thường, nhấn mạnh sự cần thiết của việc chuẩn hóa, tự động hóa phương pháp đo huyết áp để xác định THAKT thật sự.
THAKT áo choàng trắng là một nguyên nhân thường gặp khác gây kháng trị giả. De la Sierra và cộng sự đã xác định tỷ lệ THAKT áo choàng trắng trên hơn 8200 bệnh nhân đang mắc THAKT trong nghiên cứu Spanish Ambulatory Blood Pressure Monitoring Registry. Kết quả là 62.5% được phân loại đúng dựa trên huyết áp không kiểm soát được tại phòng khám cũng như theo dõi trên huyết áp 24h, tuy nhiên vẫn còn 37.5% được xác định là hội chứng áp choàng trắng. Phát hiện này chỉ rõ hội chứng áo choàng trắng khá thường gặp trên bệnh nhân được nghi ngờ là THAKT không kiểm soát. Qua đó cho thấy tầm quan trọng của việc đo huyết áp ở ngoài phòng khám một cách chính xác, mà lý tưởng là dựa trên huyết áp 24h để xác định THAKT thật sự. Một nghiên cứu khác của Muxfeldt và cộng sự nhấn mạnh sự cần thiết của việc liên tục theo dõi huyết áp ngoài phòng khám với THAKT áo choàng trắng. Trong 198 bệnh nhân được chẩn đoán THAKT áo choàng trắng được kiểm tra lại huyết áp 24h sau 18 tháng, khoảng 50% đúng là hội chứng áo choàng trắng, nhưng còn 50% được phân loại đúng là THAKT. Nghiên cứu này chỉ ra rằng đo huyết áp ngoài phòng khám là cần thiết để loại hội chứng áo choàng trắng và xác nhận THAKT thật sự, ngoài ra cũng tránh những điều trị không cần thiết với những bệnh nhân THAKT giả này. Phát hiện này cũng nhấn mạnh việc giám sát liên tục mức huyết áp ngoài phòng khám là cần thiết bởi nhiều bệnh nhân THAKT áo choàng trắng có thể diễn tiến thành THAKT thật sự và cần điều trị hạ huyết áp tích cực.
Điều trị dưới mức bao gồm thiếu điều trị tích cực ở bệnh nhân không kiểm soát huyết áp, gọi là trì trệ trong điều trị, thường gặp và càng ngày càng phổ biến vì số lượng thuốc ngày càng tăng. Egan và cộng sự làm nghiên cứu > 44000 bệnh nhân THAKT không kiểm soát (sử dụng thiết bị theo dõi điện tử) tham gia vào các khóa thực hành vì cộng đồng ở đông nam nước Mỹ. Chì có 15% các trường hợp ghi nhận là được tối ưu chế độ hạ áp ( sử dụng 1 lợi tiểu và thêm ≥ 2 thuốc hạ huyết áp với hơn 50% liều tối đa khuyến cáo điều trị hạ áp. Ở các bệnh nhân được tối ưu chế độ điều trị, bao gồm cả lợi tiểu thì trung bình 4.2 loại thuốc được sử dụng ở bệnh nhân huyết áp chưa kiểm soát được và 4.9 loại thuốc ở bệnh nhân kiểm soát được. Phát hiện này cung cấp bằng chứng rằng việc trì trệ trong điều trị sẽ làm huyết áp không kiểm soát được trong thực hành lâm sàng.
Một nguyên nhân kháng gây kháng trị giả là kém tuân trị. Jung và cộng sự đánh giá tuân trị bằng cách đếm số lượng thuốc hạ huyết áp hoặc đo mức độ chuyển hóa thuốc trong nước tiểu của người bệnh THAKT thuộc các phòng khám huyết áp. Sau khi loại trừ các bệnh nhân kiểm soát được huyết áp khi tối ưu điều trị, bệnh nhân THAKT áo choàng trắng hay tăng huyết áp thứ phát, người ta cho kiểm tra 76 bệnh nhân được cho là THAKT thật sự. Dựa trên sự hiện diện thuốc trong nước tiểu hoặc mức độ chuyển hóa thuốc, chỉ có 36 người (47%) tuân thủ đầy đủ, 40 bệnh nhân (53%) là không tuân thủ. 12/40 người hoàn toàn không sử dụng thuốc do không phát hiện thuốc trong nước tiểu hay chuyển hóa thuốc, và phần lớn những bệnh nhân này là tuân trị 1 phần do chỉ sử dụng nửa liều thuốc được kê. Một nghiên cứu khác dựa trên nồng độ thuốc trong máu hay nước tiểu để phát hiện sự tuân trị ở bệnh nhân THAKT. Người ta thấy rằng số lượng thuốc kê toa ngày càng tăng và lịch sử dụng thuốc ngày càng phức tạp, tuân thủ chế độ điều trị lại giảm. Theo đó, điều trị THAKT thường trở nên phức tạp bởi tuân thủ ngày càng kém do quá nhiều thuốc. Thách thức lớn nhất trong việc quản lý bệnh nhân là đánh giá chính xác sự tuân thủ thuốc. Linh cảm của nhà lâm sàng thường không chính xác và bệnh nhân thường cường điệu khi báo cáo tuân thủ. Sự phát triển cách theo dõi y tế điện tử cho phép theo dõi tốt hơn các trường hợp từ chối theo dõi. Đối với những trường hợp từ chối dùng thuốc, đặc biệt các trường hợp từ chối thông qua mail, thì sự tuân thủ sẽ không chắc là thích hợp. Theo dõi bệnh nhân dùng thuốc để ghi nhận đáp ứng huyết áp không phù hợp thì không khả thi ở nhiều phòng khám do hạn chế về không gian và nhân sự. Các phòng thí nghiệm theo hướng thương mại hóa đang gia tăng kéo theo yêu cầu chuẩn hóa xét nghiệm hiện diện thuốc trong máu và nước tiểu và chuyển hóa thuốc, nhưng vấn đề về sự đồng ý của bệnh nhân và thiếu bảo hiểm chi trả cho xét nghiệm cần phải được giải quyết để cho phép sử dụng thường quy trên lâm sàng.
Hội chứng ngưng thở lúc ngủ (OSA)
Hiện nay càng có nhiều nghiên cứu chỉ ra mối liên quan mật thiết giữa THAKT và THABT với hội chứng ngưng thở lúc ngủ. Các nghiên cứu cắt ngang cho thấy trong các bệnh nhân THAKT có khoảng 60-90% có OSA, tùy thuộc vào ngưỡng AHI của mỗi nghiên cứu. Mối liên hệ này được mô tả lần đầu bởi Logan và cộng sự vào năm 2001 với cỡ mẫu nhỏ ( 24 nam và 17 nữ), tỉ lệ OSA trong các bệnh nhân THAKT là 83%. Pedrosa và cộng sự cũng báo cáo con số thu được là 64% trong một nghiên cứu đoàn hệ bao gồm 125 bệnh nhân. Một nghiên cứu tương tự với 204 bệnh nhân có trên 5 cơn ngưng thở trong 1 giờ, cho kết quả là 72.1%. Một số nghiên cứu khác được liệt kê trong bảng sau
| TÊN NGHIÊN CỨU | SỐ LƯỢNG BỆNH NHÂN | TUỔI | PHƯƠNG PHÁP ĐO HA- CHỈ SỐ HA | PHƯƠNG PHÁP NGHIÊN CỨU GIẤC NGỦ (ĐỊNH NGHĨA OSA THEO AHI) | TẦN SUẤT MẮC OSA- CHỈ SỐ AHI |
| LOGAN 2001 | 41 BN THAKT
(24 nam và 17 nữ) |
57.2 ±1.6
Nam 54.6±1.8 Nữ 58.3±3.0 |
Huyết áp 24h
HATT: Nam149.0±2.6, Nữ 150.6±3.7 HATTr: Nam 86.3±2, Nữ 83.7± 1.9 |
Đa kí giấc ngủ
(AHI ≥ 10) |
82,9% (96% ở nam, 65% ở nữ)
AHI trung bình: 32,2±4,5 ở nam, 14,0±3,1 ở nữ |
| Martinez-Garcia 2006 | 49 BN với THAKT
(40,8% nam) |
68.1±9.1 | Huyết áp 24h
HATT: 152.5 ±13 |
Đa ký hô hấp
(AHI ≥ 10) |
AHI ≥ 10: 71,4%
AHI ≥ 30: 40,8% AHI trung bình: 26,2±19,5 |
| Gonçalves 2007 | 63 BN THAKT
(21 nam, 42 nữ) và 63 BN có HA được kiểm soát (23 nam, 40 nữ) |
59±7 ở 2
nhóm THAKT và THA được kiểm soát |
Huyết áp 24h
HATT: 141±17 ở nhóm THAKT so với 121±10 trong nhóm THA được kiểm soát HATTr: 84±12 trong nhóm THAKT so với 74±7 trong nhóm THA được kiểm soát |
Đa ký hô hấp
(AHI ≥ 10) |
71% ở nhóm THAKT so với 38% ở nhóm
THA được kiểm soát (p<0,001) Nam giới: 86% so với 52% (p=0,016) Nữ: 64% so với 30% (p=0,002) |
| Prat-Ubunama 2007 | 71 BN THAKT | 56.0±9.9 | Huyết áp tại phòng khám
SBP: 155,8±27 DBP: 88.3±15 |
Đa kí giấc ngủ
(AHI ≥ 5) |
85% (90% ở nam, 77% ở nữ)
AHI trung bình: 24,1±24,7 (Nam 20,8; Nữ 10,8) |
| Lloberes 2010 | 62 BN THAKT
(67,3% nam giới) |
59±10 | Huyết áp 24h
SBP: 139,1±1,6 DBP: 80,9±1,2 |
Đa kí giấc ngủ
(AHI ≥ 5) |
AHI ≥ 5: 90,3%
AHI ≥30: 70% AHI trung bình: 47,8±23,4 |
| Pedrosa 2011 | 125 BN THAKT
(43% nam giới) |
52±10 | Huyết áp 24h
SBP: 176±31 DBP: 107±19 |
Đa kí giấc ngủ
(AHI ≥ 15) |
AHI ≥ 15: 64%
AHI ≥ 30: 32% AHI trung bình: 18 (khoảng tứ phân vị 10–40) |
| Florczak 2013 | 204 BN với THAkháng
(123 nam, 81 nữ) |
48,4±10,6 | Huyết áp 24h
HATT ban ngày: 145±19, HATTr: 90±13 HATT ban đêm: 132±19, HATTr: 79±12 |
Đa kí giấc ngủ
(AHI ≥ 5) |
AHI ≥ 5: 72,1%
AHI ≥ 30: 26,5% |
| Ruttanaum–pawan 2009 | 42 BN với THAKT và
22 BN với THA được kiểm soát,phù hợp với tuổi, giới tính và BMI |
56,5±1,6 trong nhóm THAKT
60,1±1,8 trong nhóm THA được kiểm soát |
Huyết áp 24 giờ trong nhóm THAKT
HATT: 149±2 HATTr: 85±1 |
Đa kí giấc ngủ
(AHI ≥ 10) |
81% ở nhóm THAKT so với 55% trong nhóm THA được kiểm soát (p = 0,03), AHI trung bình: 24,9±3,2 trong nhóm THAKT so với 16,5±2,7 trong nhóm THA được kiểm soát (p = 0,13) |
| Johnson 2019 | 664 người da đen THA (205 nam), trong đó 96
(14,5%) có THAKT |
64,9±10,6 | Huyết áp tại phòng khám
|
Đa ký hô hấp
(AHI ≥ 15) |
25,7% tổng số bệnh nhân THA.
Bệnh nhân có THAKT mắc OSA cao gấp 1,92 lần (95% CI 1,15–3,20) so với những người có THA được kiểm soát |
| Abdel-Kader 2012 | 407 BN (229 nam,
178 nữ), phân bổ như sau: 224 BN từ dân số chung không bệnh thận mạn 88 BN bệnh thận mạn không phụ thuộc vào lọc máu và 95 BN với bệnh thận mạn giai đoạn cuối |
60.0±7.2 cho người không bệnh thận mạn 52,2±14 cho bệnh thận mạn
không phụ thuộc vào lọc máu và 53,8±14,9 cho nhóm bệnh thận mạn giai đoạn cuối |
Huyết áp tại phòng khám
THAKT chiếm 4,9% trong nhóm không bệnh thận mạn, 35,2% trong nhóm bệnh thận mạn không phụ thuộc lọc máu và 22,1% trong nhóm bệnh thận mạn giai đoạn cuối.
|
Đa kí giấc ngủ
(AHI ≥ 30) |
THAKT có liên quan đến OSA mức độ rất nặng
ở những người tham gia bị bệnh thận mạn giai đoạn cuối (OR hiệu chỉnh 7,1, KTC 95% 2,2–23,2), nhưng không ghi nhận ở nhóm không bệnh thận mạn (OR hiệu chỉnh 3,5, KTC 95% 0,8–15,4) hoặc nhóm bệnh thận mạn không phụ thuộc lọc máu nhóm bệnh (OR hiệu chỉnh 1,2, KTC 95% 0,4–3,7) |
| Bhandari 2016 | Nghiên cứu hồi cứu
trong số 470.386 BN từ cơ sở dữ liệu của bảo hiểm y tế |
65±11 | THA và THAKT được xác định bởi
ICD theo ICD-9 HATT: 139±20 HATTr: 75±13 |
OSA được xác định bởi ICD theo ICD-9 hoặc bằng phân tích các BN có thở áp lực dương | 9,6% trong nhóm THAKT so với 6,8% trong nhóm THA (p <0,01). Chứng ngưng thở khi ngủ phổ biến hơn đáng kể trong nhóm THAKT so với nhóm THA (OR 1,16 hiệu chỉnh,
KTC 95% 1,12–1,19) |
| Martinez-Garcia 2018 | 229 BN với THAKT (nam 63%). Trong số này,
42 (18,3%) THABT
|
58,3±9,6 ở nhóm THAKT và 58,4±8,5 ở
nhóm THABT |
Huyết áp 24h
Ở nhóm THAKT: HATT: 141,6±11,2 HATTR: 82,2±10 Ở nhóm THABT: HATT: 152,4±13,9 HATTR: 85,6±11,8 |
Đa ký hô hấp
(AHI ≥ 5) |
AHI ≥ 5
THAKT: 89,3%, THABT: 100%, (p = 0,027) AHI ≥ 30: THAKT: 48,6%, THABT: 64,3%, (p = 0,044) |
| BMI: Body Mass Index; OSA: Hội chứng ngưng thở lúc ngủ (Obstructive Sleep Apnoea); HATT: huyết áp tâm thu, HATTr: Huyết áp tâm trương, AHI: chỉ số ngưng thở- giảm tần số thở(Apnoea–Hypopnoea Index); ICD: Phân loại bệnh tật quốc tế(International Classification of the disease)., THAKT: tăng huyết áp kháng trị, THABT: tăng huyết áp bất trị | |||||
Bảng 1. Các nghiên cứu khảo sát mối liên quan giữa tăng huyết áp kháng trị hau tang huyết áp bất trị và hội chứng ngưng thở khi ngủ. Chỉ những nghiên cứu đã sử dụng bài kiểm tra giấc ngủ (hoặc đa ký hô hấp hoặc đa ký giấc ngủ) được đưa vào. Các nghiên cứu đánh giá nguy cơ ngưng thở khi ngủ dựa trên bảng câu hỏi sàng lọc thì bị loại ra.
Tiên lượng
THAKT là một loại tăng huyết áp tiềm ẩn nhiều nguy cơ. Huyết áp không kiểm soát được là một yếu tố nguy cơ quan trọng có thể điều chỉnh được đối với tỉ lệ tần phế và tử vong tim mạch trên toàn thế giới. Người bệnh THAKT thường có bề dày bệnh sử tăng huyết áp nặng, và có khuynh hướng tăng nguy cơ bệnh lý tim mạch hơn những bệnh nhân kiểm soát được huyết áp. Một nghiên cứu đoàn hệ hồi cứu thực hiện bởi Daugherty và cộng sự trong 2 dự án tích hợp kiểm tra mối liên hệ giữa kết cục tim mạch và tỷ lệ tăng huyết áp tiến triển thành THAKT. Họ thấy rằng những bệnh nhân diễn tiến thành THAKT tăng nguy cơ tử vong, nhồi máu cơ tim, suy tim, đột quỵ hoặc suy thận mạn khi so sánh với nhựng bệnh nhân huyết áp kiểm soát được (18% so với 13.5%; P<0.001; hazard ratio, 1.47; 95% CI, 1.33–1.62) theo dõi trung bình là 3.8 năm. Ở một phân tích hồi cứu khác >400000 người, bệnh nhân THAKT tăng nguy cơ mắc bệnh thận giai đoạn cuối, thiếu máu cơ tim, suy tim, đột quỵ và tử vong so với bệnh nhân huyết áp kiểm soát được (tỉ số rùi ro đa hiệu chỉnh lần lượt là 1.32 [95% CI, 1.27–1.37], 1.24 [95% CI, 1.20–1.28], 1.46 [95% CI,1.40–1.52], 1.14 [95% CI, 1.10–1.19], và 1.06 [95% CI, 1.03–1.08]).
Bệnh nhân THAKT cũng tăng tỉ lệ mắc bệnh đồng mắc, bao gồm tiểu đường ( 48% so với 30% ở bệnh nhân huyết áp kiểm soát được), bệnh thận mạn ( 45% so với 24%), thiếu máu cơ tim ( 41% so với 22%%) và bệnh lý mạch máu não ( 16% so với 9%), tất cả đuề làm tăng nguy cơ xảy ra biến cố lâm sàng. Trong nghiên cứu quan sát , đa trung tâm, tiến cứu CRIC ( nghiên cứu đoàn hệ về giảm chức năng thận mạn tính) các yếu tố nguy cơ tiến triển bệnh thận mạn, những bệnh nhân THAKT mắc bệnh thận mạn nhưng chưa lọc máu( mặc dù huyết áp đạt mục tiêu) vẫn tăng nguy cơ hỗn hợp biến cố nhồi máu cơ tim, đột quỵ, bệnh mạch máu ngoại biên, suy tim sung huyết và tử vong do mọi nguyên nhân so với những bệnh nhân bệnh thận mạn kiểm soát được huyết áp. Ở bệnh nhân tăng huyết áp có bệnh mạch vành, THAKT làm tăng nguy cơ tử vong do mọi nguyên nhân, nhồi máu cơ tim không tử vong và đột quỵ không tử vong so với bệnh nhân kiểm soát được huyết áp. Một nghiên cứu khác ở bệnh nhân bệnh mạch vành, nguy cơ tử vong và tàn phế tăng từ 64-73% ở bệnh nhân THAKT so với bệnh nhân kiểm soát được huyết áp. Phụ nữ mắc THAKT và có triệu chứng thiếu máu cơ tim có dự hậu xấu hơn, bao gồm tăng nguy cơ tử vong, so với người bệnh kiểm soát huyết áp tốt. Mặt khác, tỉ lệ tử vong 10 năm là hằng định từ lúc xác định là kháng trị cho dù có tắc nghẽn mạch vành hay không.
Không rõ liệu nguy cơ tim mạch tăng lên trong THAKT chỉ liên quan đến tăng HA kéo dài hay liệu các yếu tố sinh lý bệnh cụ thể có liên quan hay không. Gánh nặng bệnh lý mạch vành cao trong THAKT là kết quả của sự tương tác của nhiều quá trình, ví dụ, tăng hệ thống reninangiotensin và tăng hoạt giao cảm, cường aldosteron và tăng xơ cứng động mạch, có liên quan đến tăng nguy cơ tim mạch. Trong một phân tích cuối đợt của INVEST (International Verapamil SR-Trandolapril Research), một thử nghiệm tiến cứu mù đôi ngẫu nhiên, nhãn mở, so sánh kết cục lâm sàng ở 22576 người tham gia có bệnh mạch vành và tăng huyết áp được chỉ định ngẫu nhiên cho thuốc chẹn kênh canxi hoặc chẹn beta, không có sự khác biệt về kết quả giữa bệnh nhân mắc THAKT không kiểm soát được so với bệnh nhân mắc THAKT có kiểm soát, mặc dù có sự khác biệt về HA trung bình ≈27/10 mmHg giữa 2 nhóm. Hơn nữa, người ta đã chứng minh rằng những bệnh nhân được kê đơn nhiều thuốc hạ huyết áp đã tăng nguy cơ tim mạch độc lập với mức HA. Chương trình The Reduction of Atherothrombosis for Continued Health Registry theo dõi những người ≥45 tuổi với ≥3 yếu tố nguy cơ xơ vữa động mạch gây bệnh mạch vành, chết do nguyên nhân tim mạch hoặc bệnh động mạch ngoại biên được ghi nhận trong 4 năm trước đó.Những người tham gia chương trình Reduction of Atherothrombosis for Continued Health với THAKT trên 4 thuốc huyết áp có nguy cơ cao hơn 15% về tiêu chí chính, tử vong do tim mạch, nhồi máu cơ tim, hoặc đột quỵ sau 4 năm, khi so sánh với bệnh nhân tăng huyết áp kiểm soát được (20,1% so với 13,9%; hazard ratio, 1,15; 95% CI, 1,06 Nott1.24; P = 0,0004). Những người tham gia có trên trên 5 yếu tố thậm chí còn có nguy cơ cao hơn so với những người có HA được kiểm soát; nguy cơ cao hơn 20% của tiêu chí chính (21,3% so với 14,7%; hazard ratio, 1,20; KTC 95%, 1,01-1,43; P = 0,036). Trong nghiên cứu REGARDS (Reasons for Geographic and Racial Differences in Stroke), sự khác biệt trong kiểm soát HA ở bệnh nhân mắc THAKT không liên quan đến sự khác biệt về đột quỵ hoặc tử vong. Hơn nữa, hạ HA có thể giúp cải thiện ít hơn về mức độ rủi ro tim mạch của bệnh nhân mắc THAKT so với những bệnh nhân THAKT.Nói chung, những nghiên cứu này cung cấp bằng chứng cho thấy sự hiện diện của THAKT, không phải chỉ theo dõi mức huyết áp đơn độc, mà quan trong là phải dự báo về nguy cơ tim mạch ở bệnh nhân tăng huyết áp. Tiên lượng của bệnh nhân mắc THAKT có thể được cải thiện với sự điều chỉnh lối sống. Các yếu tố như lối sống lành mạnh, bao gồm có chu vi vòng eo bình thường, tham gia các hoạt động thể chất ≥4 lần mỗi tuần, không hút thuốc, uống rượu vừa phải, phương pháp ăn kiêng để ngăn chặn THA và giảm tiêu thụ natri-kali ; được khuyến nghị cho tất cả bệnh nhân tăng huyết áp, có liên quan đến việc làm giảm nguy cơ mắc các biến cố tim mạch và tử vong ở những người mắc THAKT. Đặc biệt, những người không hút thuốc và những người tham gia hoạt động thể chất ≥4 lần mỗi tuần có nguy cơ biến cố tim mạch thấp nhất trong thời gian theo dõi trung bình 4,5 năm.
Điều trị thuốc
Bắt đầu chế độ 3 thuốc
Liệu pháp điều trị THAKT dựa trên hiệu quả phối hợp 3 thuốc huyết áp. Trong khi cách phối hợp đơn lẻ cần cá thể hóa theo các bệnh đồng mắc của bệnh nhân, dung nạp thuốc trước đó và xem xét khả năng tài chính, thì chế độ 3 thuốc nên được chuẩn hóa càng nhiều càng tốt để ít nhất phải có 3 loại thuốc là ức chế hệ renin- angiotensin, đặc biệt là ức chế men chuyển, ức chế thụ thể; 1 thuốc ức chế kênh canxi tác dụng dài, thường dùng amlodipine; và 1 lợi tiểu tác dụng dài nhóm thiazide-like, thường là chlorthalidone hoặc indapamide. Chế độ 3 thuốc chuẩn ( ức chế men chuyển/ ức chế thụ thể, ức chế kênh canxi tác dụng dài và chlorthalidone) với cơ chế tác dụng bổ sung nhau cho thấy hiệu quả ở cả tác dụng hạ huyết áp và tác dụng phòng ngừa bệnh tim mạch và tử vong. Tất cả các thuốc khuyến cáo đều có sẵn hàng generic, tác dụng dài và dung nạp tốt. Các thuốc này có lợi thế là có sẵn dạng kết hợp 2 hay 3 loại trong cùng 1 viên phối hợp, cho phép đơn giản hóa, giảm gánh nặng về số lượng thuốc và chi phí kể cả chi phí bảo hiểm. Viên thuốc chuẩn phối hợp 3 loại thuốc ức chế renin-angiotensin, amlodipine và lợi tiểu thiazide-like được sử dụng như liệu pháp căn bản ở nhiều nghiên cứu THAKT, như PATHWAY-2 (Prevention and Treatment of Hypertension With Algorithm Based Therapy), được mô tả là ưu việt hơn khi thêm spironolacton vào thành nhóm thuốc thứ tư.
Lợi ích của việc thêm spironolactone vào phối hợp các loại thuốc khác ngoài thuốc ức chế men chuyển hoặc ARB, amlodipine và chlorthalidone hoặc indapamide chưa được xác định một cách có hệ thống. Ngoài ra, sự kết hợp ba loại thuốc này tiếp tục được sử dụng rộng rãi như là liệu pháp cơ bản tiêu chuẩn cho các thử nghiệm lâm sàng đang diễn ra để đánh giá hiệu quả và khả năng dung nạp của các thuốc mới tiềm năng trong điều trị THAKT, cũng như nhiều nghiên cứu đánh giá các liệu pháp dựa trên thiết bị mới cho THAKT. Việc sử dụng rộng rãi viên kết hợp ba loại thuốc trong các nghiên cứu trước và hiện tại giúp đánh giá các chiến lược điều trị mới cho THAKT cung cấp giá trị lâm sàng quan trọng của chế độ 3 thuốc về mặt lợi ích lâm sàng, bao gồm cả việc dễ sử dụng.
Thuốc ức chế men chuyển và ARB đóng vai trò quan trọng trong điều trị bệnh nhân THAKT vì hiệu quả và khả năng dung nạp thuốc tốt, cũng như phòng ngừa và kiể m soát bệnh đồng mắc thông thường, chẳng hạn như đái tháo đường, suy tim , và bệnh thận mạn. Cả thuốc ức chế men chuyển và ARB đều làm giảm tỷ lệ mắc đái tháo đường từ 20% đến 30% so với với các nhóm thuốc hạ huyết áp khác. Hơn nữa, ACE và ARB được chỉ định để kiểm soát bệnh nhân suy thận và suy tim, bệnh thường gặp ở bệnh nhân mắc THAKT.
Một loại thuốc lợi tiểu giống thiazide tác dụng dài, đặc biệt là chlorthalidone, nếu có, được khuyến cáo hơn hydrochlorothiazide(HCTZ) cho hiệu quả vượt trội và lợi ích rõ ràng được thể hiện trong nhiều nghiên cứu về tăng huyết áp. Mặc dù tác dụng của chlorthalidone chưa được so sánh với HCTZ ở những bệnh nhân mắc THAKT, một số báo cáo chứng minh rằng việc thay thế chlorthalidone cho HCTZ ở những bệnh nhân HA không kiểm soát trong chế độ đa thuốc giúp giảm HA hơn nữa và cải thiện tỷ lệ kiểm soát tổng thể. Sự vượt trội của chlorthalidone so với HCTZ trong giảm HA, đặc biệt là HA ban đêm, có khả năng liên quan đến thời gian bán hủy dài hơn. Tuy nhiên, việc sử dụng chlorthalidone có liên quan đến tác dụng chuyển hóa bất lợi, đặc biệt là hạ kali máu và hạ natri máu, khi so sánh với HCTZ. Những tác dụng phụ này có thể đủ nghiêm trọng để yêu cầu ngưng chlorthalidone và điều quan trọng là phải theo dõi điện giải thường xuyên khi kê đơn chlorthalidone.
Sự kết hợp liều cố định của thuốc ức chế men chuyển hoặc ARB, amlodipine và HCTZ hiện có sẵn và phổ biến cho phép đơn giản hóa liều lượng, giảm số lượng thuốc và có thể giảm chi phí, các yếu tố quan trọng để cải thiện tuân thủ thuốc. Sự kết hợp với chlorthalidone ít phổ biến hơn nhưng nên được sử dụng nếu có sẵn và giá cả phải chăng cho bệnh nhân.
Sử dụng Spironolactone làm thuốc thứ tư để điều trị THAKT
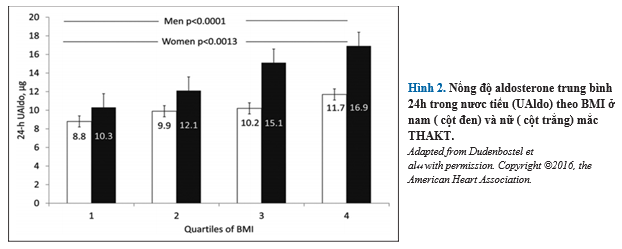
Nhiều tài liệu chứng minh rằng tăng aldosterone là nguyên nhân phổ biến (≈20%) trong THAKT. Quan trọng hơn, mức độ tăng aldosterone thấp hơn các tiêu chí chẩn đoán nghiêm ngặt đối với hội chứng aldosteron nguyên phát có thể góp phần làm tăng kháng thuốc. Dư thừa aldosterone có liên quan đến thừa cân hoặc béo phì, là bệnh đi kèm thường gặp ở bệnh nhân mắc bệnh THAKT. Có mối quan hệ tích cực giữa cân nặng tăng và mức độ aldosterone tăng ở cả phụ nữ và nam giới, nhưng điều này ảnh hưởng rõ trên nam giới (Hình 2). Phát hiện này khuyến cáo dư thừa mỡ bụng, đặc trưng hơn của nam giới, có thể trực tiếp giải phóng aldosterone hoặc gián tiếp kích thích quá trình giải phóng aldosterone. Điều này phù hợp với các nghiên cứu nuôi cấy tế bào cho thấy các tế bào mỡ, đặc biệt là tế bào mỡ ở bụng, hoạt hóa hormon và các chất giải phóng chất kích thích tiết aldosterone từ tế bào zona cầu thận.
Người ta cho rằng thừa aldosterone là một nguyên nhân phổ biến của kháng trị hạ huyết áp, không có gì đáng ngạc nhiên khi thuốc đối kháng MR (mineralocorticoid receptor), ngăn chặn hoạt động của aldosterone trên MR, lại đặc biệt hiệu quả trong điều trị THAKT. Ba chất đối kháng MR, spironolactone, eplerenone và canrenone (không có sẵn ở Hoa Kỳ), có sẵn để điều trị tăng huyết áp và spironolactone được nghiên cứu nhiều nhất ở THAKT. Spironolactone là thuốc thứ tư hiệu quả nhất để điều trị THAKT ở những bệnh nhân đã điều trị bằng ba chế độ bao gồm thuốc ức chế men chuyển hoặc ARB, amlodipine và thuốc lợi tiểu giống thiazide. Các nghiên cứu trước, đánh giá lợi ích bổ sung của spironolactone là thuốc thứ tư để điều trị THAKT, đã chứng minh được hiêu quả hạ áp đáng kể, với mức giảm HA trung bình ≥ 20/10 mmHg. Những nghiên cứu này thường gặp những hạn chế, bao gồm các đánh giá nhãn mở về sử dụng thuốc, thiếu một bộ so sánh tích cực, không thể xác nhận THAKT thực sự và bao gồm cỡ mẫu nhỏ. Tuy nhiên, quan trọng là chúng cho thấy sự ổn định của spironolactone trong điều trị tăng huyết áp không kiểm soát được trên chế độ đa thuốc.
Nghiên cứu mang tính bước ngoặt PATHWAY-2 đã chứng minh lợi ích lớn của spironolactone trong điều trị bệnh nhân THAKT không kiểm soát được trên chế độ điều trị 3 thuốc chuẩn bao gồm một loại thuốc men chuyển thuốc ức chế hoặc ARB, amlodipine và thuốc lợi tiểu giống thiazide indapamide. PATHWAY-2 là nghiên cứu chéo 4 chiều, mù đôi, so sánh 3 tháng điều trị với spironolactone liều 25-50 mg mỗi ngày với bisoprolol-blocker liều 5-10 mg, thuốc chẹn α doxazosin liều 5-10 mg hoặc giả dược dưới dạng bổ sung trị liệu cho THAKT. THAKT thực sự được xác nhận khi huyết áp tại nhà vẫn không kiểm soát được khi dùng chế độ điều trị ba thuốc chuẩn, dưới sự giám sát dùng thuốc. Tuân thủ trong quá trình nghiên cứu được theo dõi bởi số lượng thuốc và bằng cách đo hoạt tính ACE trong huyết thanh. PATHWAY-2 cho thấy spironolactone vượt trội so với giả dược và 2 hoạt chất so sánh để giảm HA ở bệnh nhân không kiểm soát được THAKT. Trung bình, spironolactone làm giảm HA tâm thu tại nhà 8,70 mm Hg so với giả dược, 4,48 mm Hg so với bisoprolol và 4,03 mm Hg so với doxazosin (P <0,0001). Tỷ lệ bệnh nhân bị HA được kiểm soát là 58,0% cho spironolactone so với 23,9% cho giả dược, 43,3% cho bisoprolol và 41,5% cho doxazosin (P <0,001 cho tất cả các nhóm).
Spironolactone được dung nạp tốt ở những người tham gia nghiên cứu PATHWAY-2 với chức năng thận bình thường (mức lọc cầu thận ước tính> 45 mL /phút, và mức lọc cầu thận ước tính trung bình là 91,1 mL / phút). Nhìn chung, không có sự khác biệt trong gia tăng các biến cố bất lợi giữa các phương pháp điều trị, bao gồm các tác dụng phụ liên quan spironolactone, chẳng hạn như nữ hóa tuyến vú hoặc tăng kali máu. Sáu trong số 285 bệnh nhân (2%) khi dùng spironolactone có kali huyết thanh> 6.0 mmol / L trong 1 khoảng thời gian ngắn. Không có tình trạng nữ hóa tuyến vú nào đã được báo cáo trong nghiên cứu, tuy nhiên những người tham gia nghiên cứu chỉ có 3 tháng sử dụng spironolactone. Tương tự như vậy, theo kinh nghiệm của chúng tôi, nguy cơ tăng kali máu do spironolactone thấp ở bệnh nhân chức năng thận bình thường, đặc biệt nếu họ đã dùng chlorthalidone, giúp thúc đẩy bài tiết kali. Tuy nhiên, vẫn còn nguy cơ tăng kali máu ở bệnh nhân suy giảm chức năng thận.
PATHWAY-2 cung cấp thêm 2 phát hiện quan trọng về mặt lâm sàng. Đầu tiên là tác dụng hạ huyết áp bổ sung khi bắt đầu dùng liều spironolactone ≤50 mg. Các nghiên cứu trước đây đánh giá lợi ích của spironolactone cho điều trị THAKT thường được giới hạn ở liều 25 mg. Trong PATHWAY-2, spironolactone được tăng đến 50 mg và ở tuần thứ 12 đã tạo ra mức giảm HA lớn hơn so với các chế độ điều trị khác sau khi tăng liều (-3,86 [CI, −5.28 đến −2.45] so với -0.88 mmHg [CI, 2.32 đến 0.56] đối với doxazosin, -1.49 mmHg [CI, -2.94 đến -0.04] đối với bisoprolol và -0.68 mmHg [CI, −2.10 đến 0.75] cho giả dược; P <0,0001). Thêm một phát hiện quan trọng là lợi ích của spironolactone ở những bệnh nhân bị ức chế nồng độ renin. Mặc dù spironolactone làm giảm HA ở mọi mức độ renin, vẫn có một mối quan hệ nghịch đảo mạnh mẽ giữa các mức renin nền và mức độ giảm HA, với những bệnh nhân có mức renin thấp nhất, mức giảm HA tâm thu tại nhà trung bình 20 mm Hg. Mức giảm HA này là quá phi thường, đặc biệt ở những bệnh nhân đã được điều trị bằng 3 nhóm thuốc khác, và được dự đoán bởi một đánh giá sinh hóa thông thường.
Sinh bệnh học của THAKT: Vai trò giữ nước do Aldosterone
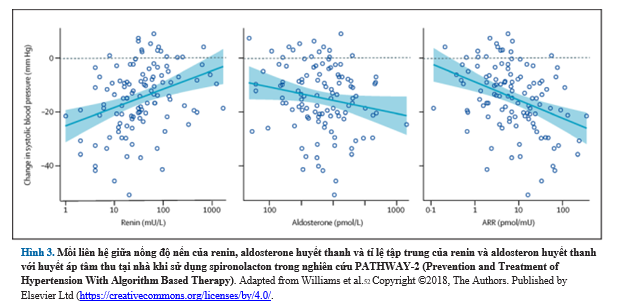
PATHWAY-2 bao gồm nhiều nghiên cứu con được thiết kế để khám phá sinh bệnh học của THAKT. Nghiên cứu con đầu tiên cho thấy mối liên hệ giữa tỷ lệ aldosterone-renin nền và mức renin nền dự đoán mạnh đáp ứng HA với spironolactone, trong khi mức độ aldosterone cơ bản chỉ cho dự đoán yếu về đáp ứng HA (Hình 3). Ngược lại, Phản ứng HA với thuốc chẹn β và thuốc chẹn α không liên quan đến tỷ lệ aldosterone-renin nền. Nghiên cứu con thứ hai đã chứng minh rằng tác dụng hạ huyết áp của spironolactone có liên quan đến việc giảm đáng thể tích dịch trong lồng ngực, một chỉ số của việc giữ nước. Ngược lại, ức chế β không có tác dụng đáng kể đối với thể dịch trong lồng ngực, trong khi ức chế ? lại làm tăng chỉ số này. Ba yếu tố này cũng có liên hệ đến việc giảm nhẹ trở kháng mạch máu.
Người ta cho rằng tỷ lệ aldosterone-renin là chỉ số mạnh biểu thị tình trạng quá tải dịch, khi renin giảm tiết và tỷ lệ aldosterone-renin cao cho thấy sự quá tải thể tích, các nghiên cứu con của PATHWAY-2 chỉ ra rằng THAKT phần lớn là do giữ nước quá mức qua trung gian thừa aldosterone. Do đó, lợi ích của spironolactone ở bệnh nhân mắc THAKT có liên quan đến việc đảo ngược tình trạng giữ nước của aldosterone. Những kết quả này phù hợp với các phát hiện trước đó về tình trạng giữ nước nội mạch đã được chứng minh bởi nồng độ peptide natriuretic cao và tăng cung lượng tim đo bằng hình ảnh cộng hưởng từ ở bệnh nhân THAKT. Ngoài ra, một nghiên cứu về độ nhạy muối ở bệnh nhân với THAKT đã chứng minh rằng đặc điểm giữ nước quá mức của những bệnh nhân này có thể được khắc phục bằng cách hạn chế natri trong chế độ ăn uống. Kết quả nghiên cứu trước đó, kết hợp với các phát hiện của PATHWAY-2, ngụ ý mạnh mẽ sự giữ nước thứ phát do ăn nhiều natri và dư thừa aldosterone, như một chất trung gian quan trọng của kháng trị với chế độ hạ huyết áp, được khắc phục tốt nhất bằng tác dụng thải natri và lợi tiểu của spironolactone ở bệnh nhân mắc THAKT.
Nghiên cứu con thứ ba của PATHWAY-2 đánh giá tác dụng hạ huyết áp của amiloride như là một thuốc thay thế cho spironolactone. Đây là một nghiên cứu nhãn mở được thực hiện sau hoàn thành qui trình nghiên cứu chính ngẫu nhiên, mù đôi, trong đó những người tham gia có nguyện vong tiếp tục nghiên cứu được chuyển từ spironolactone sang amilorid trong 6 đến 12 tuần. Trong 146 đối tượng, amiloride liều 10 đến 20 mg làm giảm HA tâm thu tại nhà hàng ngày 20.4 mmHg, hiệu quả so sánh với mức giảm 18,3 mm Hg của spironolactone, điều đó cho thấy rằng amiloride có thể hiệu quả như spironolactone như một loại thuốc thứ tư trong điều trị THAKT. Các nghiên cứu con về amiloride thiếu tính chính xác khoa học trong qui trình vì thiết kế nhãn mở và cỡ mẫu ít. Tuy nhiên, nó cung cấp ý tưởng dùng amiloride thay thế cho spironolactone, nếu thuốc này không dung nạp ở bệnh nhân mắc THAKT.
Tóm lại, PATHWAY-2 và các nghiên cứu con của nó cung cấp những hướng dẫn lâm sàng quan trọng về cách điều trị THAKT. Nghiên cứu chỉ rõ rằng spironolactone là thuốc thứ tư thích hợp nhất cho điều trị THAKT không kiểm soát được với sự kết hợp ba thuốc tiêu chuẩn gổm ức chế men chuyển hoặc ARB, amlodipine và thuốc lợi tiểu giống thiazide tác dụng kéo dài (chlorthalidone hoặc indapamid). Chứng minh spironolactone ≤50 mg mỗi ngày có hiệu quả hạ huyết áp tốt và khuyến cáo sử dụng amiloride như là thuốc thay thế hiệu quả nếu spironolactone không dung nạp. Từ quan điểm cơ chế, các phát hiện cung cấp bằng chứng thuyết phục rằng kháng trị đối với các nhóm thuốc huyết áp có thể quy cho giữ nước không thích hợp thứ phát sau dư thừa aldosterone, ngay cả ở mức thấp. Điều này được chứng minh hiệu quả rõ rệt trong việc giảm mức HA nhiều khi dùng ức chế MR và tiên đoán bằng các mức renin bị ức chế. Điều này cho cái nhìn sâu sắc về cơ học, nhấn mạnh sự cần thiết phải khắc phục tình trạng giữ nước tiềm ẩn ở bệnh nhân mắc THAKT thông qua điều trị chiến lược dựa trên việc hạn chế natri trong chế độ ăn uống và kết hợp sử dụng thuốc lợi tiểu giống thiazide và thuốc đối kháng MR. Eplerenone, được lựa chọn nhiều trong nhóm ức chế MR, cũng đã cho thấy hiệu quả qua các nghiên cứu nhỏ trong điều trị bệnh nhân THAKT và có thể được xem xét khi spironolactone có tác dụng phụ, chẳng hạn như nữ hóa tuyến vú hoặc chảy máu âm đạo.
Liệu pháp không thuốc
Một số lượng lớn y văn chứng minh lợi ích của chế độ ăn hạn chế natri trên giảm HA. Lợi ích này có thể lớn hơn ở những bệnh nhân mắc THAKT, ở bệnh nhân mà cơ chế giảm thải muối nước của Aldosterone đóng vai trò quan trọng. Một nghiên cứu nhỏ đã chứng minh lợi ích trên bằng việc dánh giá chế độ ăn uống cực kỳ hạn chế natri (50mEq/d) trong 7 ngày với chế độ ăn nhiều natri (250mEq/ngày) trong đánh giá chéo 12 bệnh nhân đã được xác nhận THAKT. Chế độ ăn ít natri giảm đáng kể HA so với chế độ natri cao, theo dõi bằng HA 24 giờ giảm được 20.1/9.8 mmHg. Mặc dù nghiên cứu bị giới hạn bởi cỡ mẫu nhỏ, nhưng cho thấy một số bệnh nhân mắc THAKT có thể đặc biệt nhạy cảm với muối và mang lợi ích lớn trên hạ HA với chế độ kiểm soát natri nghiêm ngặt, phù hợp khi aldosterone đóng vai trò trong sinh bệnh học của THAKT.
Thay đổi lối sống , như giảm cân và tập thể dục thường xuyên, được biết đến là mang lại hiệu quả hạ huyết áp tốt trong dân số chung nhưng chưa được đánh giá đầy đủ ở bệnh nhân mắc THAKT. Những can thiệp như vậy rõ ràng mang lại lợi ích cho tim mạch và chuyển hóa, và có khả năng sẽ mang lợi lợi ích giảm HA ở bệnh nhân THAKT tương tự hoặc nhiều hơn so với dân số chung tăng huyết áp, vì thế nên được khuyến cáo rộng rãi. Hội chứng ngưng thở khi ngủ (HCNTKN) đặc biệt phổ biến ở bệnh nhân mắc THAKT, với các nghiên cứu quan sát cho thấy tỷ lệ hiện mắc cao tới 90%, đặc biệt là ở nam giới. Nghiên cứu cho thấy tỷ lệ mắc OSA cao có liên quan với sự dư thừa aldosterone thường gặp ở bệnh nhân mắc THAKT. Có giả thuyết cho rằng THAKT và HCNTKN có chung cơ chế, trong đó aldosterone thúc đẩy giữ nước trong nội mạch, do đó làm tăng HA và tụ dịch vùng quanh hầu họng, làm tăng kháng trở đường hô hấp trên và làm tăng mức độ nghiêm trọng của HCNTKN. Theo cơ chế trên, nhiều nghiên cứu chứng minh rằng spironolactone làm giảm mức độ nghiêm trọng của HCNTKN khoảng 50% trong bệnh nhân mắc THAKT.
Sử dụng phương pháp thở áp lực dương liên tục (CPAP) để điều trị OSA có có thể giảm HA ở mức độ khiêm tốn ở những bệnh nhân mắc THAKT, cũng như trong dân số chung bệnh nhân tăng huyết áp. Trong một so sánh nghiêm ngặt của CPAP sử dụng để điều trị ở 194 đối tượng bị THAKT, CPAP giảm HA tâm trương 24 giờ xuống 3.2 mmHg và không tác dụng trên HA tâm thu 24 giờ nói chung. Tuy nhiên, 28% số người tham gia chỉ dùng CPAP sử dụng <4 giờ mỗi đêm. Ở giữa những người đã sử dụng CPAP> 4 giờ mỗi đêm, CPAP đáng kể giảm HA tâm thu và tâm trương 24 giờ tương ứng 4.4 và 4.1 mmHg, . Lợi ích đặc biệt nổi bật vào ban đêm, với mức giảm 7.7 và 4.1 mmHg tương ứng với HA tâm thu và HA tâm trương. Điều quan trọng là có một mối tương quan tích cực giữa việc sử dụng CPAP và giảm HA: bệnh nhân tuân thủ đầy đủ với CPAP (> 8 giờ / đêm) giảm được HA tâm thu 24 giờ> 10 mmHg. Tóm lại, nghiên cứu chỉ ra rằng HCNTKN là phổ biến ở bệnh nhân mắc THAKT, và vì vậy những bệnh nhân này nên được kiểm tra chuyên khoa về HCNTKN và khi mắc nên điều trị bằng CPAP. Lợi ích trên HA của CPAP ở bệnh nhân mắc THAKT và HCNTKN tương đương thêm một loại thuốc HA ở bệnh nhân tuân thủ đầy đủ.
Tăng huyết áp bất trị
Tăng huyết áp bất trị (THABT) là một loại của thất bại điều trị hạ huyết áp trong đó HA vẫn không kiểm soát trên liệu pháp tối đa hoặc gần tối đa. Định nghĩa hiện tại của THABT dựa trên việc không kiểm soát được HA với ≥5 chất thuốc tăng huyết áp khác loại, bao gồm một thuốc lợi tiểu giống thiazide tác dụng dài, chẳng hạn như chlorthalidone và spironolactone. Bệnh nhân THABT được xác định bằng cách theo dõi lâm sàng thường quy ≥ 3 trong vòng hơn 6 tháng, vẫn không kiểm soát được HA mặc dù tuân thủ chế độ> 5 thuốc khác loại, bao gồm chlorthalidone 25 mg/ngày và thuốc đối kháng MR (spironolactone 25 mg/ngày hoặc eplerenone, 50 mg hai lần/ ngày) mà không có bằng chứng tăng huyết áp thứ phát. Yếu tố nguy cơ của THABT bao gồm các yếu tố chồng lấp lên nhau như: chủng tộc da đen, béo phì, đái tháo đường và bệnh thận mạn. Tuy nhiên, bệnh nhân mắc THABT thường lại là người trẻ và phụ nữ. Không quá ngạc nhiên với tiền căn HA kiểm soát kém, tăng huyết áp nặng, bệnh nhân mắc THABT thường bị tổn thương cơ quan đích, bao gồm phì đại thất trái và suy tim với phân suất thất trái bảo tồn.
Các bệnh nhân mắc THABT trong nghiên cứu của một số tác giả được đo trở kháng tim- lồng ngực để tính thể tích dịch trong lồng ngực và sức cản mạch máu hệ thống, cũng như đánh giá tốc độ xung mạch. một cách đo độ xơ vữa động mạch. Bằng chứng gián tiếp cho thấy điều trị hạ huyết áp thất bại trong THABT, trái ngược với nhiều bệnh nhân mắc THAKT, có thể không phải do sự giữ nước, mà do nguyên nhân thần kinh, có thể quy cho tăng hoạt giao cảm. Cơ chế khác biệt này dựa trên tăng nhịp tim liên tục, xơ vữa mạch máu nặng hơn dựa trên tốc độ xung mạch và norepinephrine tiết ra trong nước tiểu 24 giờ ở bệnh nhân mắc THABT cao hơn nhiều so với bệnh nhân THAKT kiểm soát được. Ngược lại, các chỉ số về tình trạng thể tích, bao gồm mức độ hoạt động renin, aldosterone, bài tiết natri qua nước tiểu, mức peptide natriuretic, và cung lượng tim lại tương tự hoặc thấp hơn ở những bệnh nhân bị THABT so với bệnh nhân mắc THAKT có kiểm soát,chỉ ra rằng hiện tượng giữ nước không góp phần làm thất bại điều trị hạ huyết áp. Những phát hiện này cho thấy dù sử dụng chlorthalidone và spironolactone hiệu quả, giải quyết được vấn đề giữ nước thì vẫn có thể thất bại trong việc kiểm soát HA ở bệnh nhân THABT, bởi vì còn có các nguyên nhân khác, đặc biệt là tăng hoạt giao cảm.
Theo định nghĩa, điều trị hiệu quả THABT vẫn chưa khả thi. Khi mắc THABT, những bệnh nhân này hầu như không kiểm soát được huyết áp với tất cả hoặc gần như tất cả các loại thuốc hạ huyết áp có sẵn. Việc sử dụng chlorthalidone và spironolactone giúp bình thường hóa tình trạng thể tích nhưng vẫn không kiểm soát được HA ở bệnh nhân THABT, chỉ ra rằng liệu pháp lợi tiểu tăng cường dường như không hiệu quả. Dựa trên những bằng chứng ám chỉ tăng hoạt giao cảm là một yếu tố quan trọng gây thất bại điều trị, các thuốc giao cảm có thể có hiệu quả, nhưng sử dụng liều hiệu quả của các thuốc ức chế giao cảm hiện có, chẳng hạn như clonidine, thường bất khả thi bởi tác dụng phụ không dung nạp. Theo đó, kiểm soát hiệu quả THABT có thể phụ thuộc vào sự phát triển của thuốc chẹn giao cảm có hiệu quả hơn và dung nạp tốt hơn. Theo kinh nghiệm hiện nay của nhiều tác giả cũng như của chúng tôi, chúng ta nên dùng loại chẹn beta có tác dụng alpha như labetalol (nếu không có có thể dùng carvedilol, nebivolol thay thế) để điều trị. Hoặc nhờ tiến bộ khoa học, các chiến lược dựa trên thiết bị mới, chẳng hạn như cắt bỏ thần kinh tại thận hoặc kích hoạt xoang động mạch cảnh, nhưng hiện tại vẫn chưa được chứng minh hiệu quả cũng như chỉ định cụ thể trên bệnh nhân THAKT .
Tài liệu tham khảo
- Cristina NS et al: Factors Associated With The Changes From A Resistant To A Refractory Phenotype In Hypertensive Patients: A Factors Associated With The Changes From A Resistant To A Refractory Phenotype In Hypertensive Patients: A Pragmatic Longitudinal Study. The Japanese Society of Hypertension 2019, Hypertens Res 42, 1708–1715 (2019) https://doi.org/10.1038/s41440-019-0285-8
- Juan. CYT et al: Managing resistant hypertension: focus on mineralocorticoid-receptor antagonists. Dove Press journal, 16 October 2017 Volume 2017:13 Pages 403—411 https://doi.org/10.2147/VHRM.S138599
- Pedro. A, MD, PhD . Prevalence And Clinical Characteristics Of Refractory Hypertension. Journal of the American Heart Association Vol. 6, No. 12 https://doi.org/10.1161/JAHA.117.007365
- Elizabeth. SM et al: Bernardo Chedier, MD.Resistant And Refractory Hypertension: Two Sides Of The Same Disease? Brazilian Journal of Nephrology.vol.41 no.2 São Paulo Apr./June 2019. Epub Dec 06, 2018 DOI: 10.1590/2175-8239-jbn-2018-0108
- Mohammed. S, MD et al: Resistant And Refractory Hypertension: Antihypertensive Treatment Resistance Vs Treatment Failure. Can J Cardiol. 2016 May ; 32(5): 603–606. https://doi.org/10.1016/j.cjca.2015.06.033
- Grace. O et al: Resistant/Refractory Hypertension And Sleep Apnoea:Current Knowledge And Future Challenges. J. Clin. Med.2019, 8(11), 1872; https://doi.org/10.3390/jcm8111872
- Tanja. D et al:Refractory Hypertension: Evidence Of Heightened Sympathetic Activity As A Cause Of Antihypertensive Treatment Failure. AHA journal Hypertension. 2020;75:510–515.9 Dec 2019 https://doi.org/10.1161/HYPERTENSIONAHA.119.14137
- Raymond. RT et al: Definition, Risk Factors, And Evaluation Of Resistant Hypertension. Uptodate https://www.uptodate.com/contents/definition-risk-factors-and-evaluation-of-resistant-hypertension
- Raymond. RT et al : Treatment of resistant hypertension. Uptodate https://www.uptodate.com/contents/treatment-of-resistant-hypertension
- BS.CKII. Nguyễn Thanh Hiền: Chiến Lược Mới Chẩn Đoán Và Xử Trí Tăng Huyết Áp Kháng Trị. Chuyên đề Tim mạch học. tháng 10/2010








