I. ĐẶT VẤN ĐỀ:
Thuốc kháng đông uống (kháng vitamin K và kháng đông đường uống mới-NOAC) dùng để điều trị bệnh nhân có nguy cơ cao biến cố huyết khối thuyên tắc do rung nhĩ, thuyên tắc tĩnh mạch, thuyên tắc phổi,có dùng van nhân tạo và huyết khối thất trái (NOAC chưa được chỉ định)(1-4).
BS. Nguyễn Thanh Hiền
BS. Nguyễn Thị Lệ Trang
BS. Trần Thúy Anh Trang
Sử dụng các thuốc này làm tăng nguy cơ chảy máu, và chảy máu nặng có thể đe dọa tính mạng. Thuốc kháng vitamin K đã được sử dụng hơn 50 năm nay, và chúng ta cũng đã quen với cách xử trí biến chứng chảy máu do thuốc gây ra. NOAC là thuốc mới sử gần đây và biến chứng chảy máu do thuốc đang được quan tâm vì thuốc ngày càng được sử dụng rộng rãi nhưng lại chưa có thuốc giải độc (antidote), ngoại trừ dabigatran đã có nhưng chưa có ở Việt nam. Ngoài ra, các xét nghiệm đông máu thông thường không được sử dụng để xác định mức độ của thuốc chống đông máu, làm cho nó khó khăn hơn để xác định khi nào tác dụng kháng đông đã được giải quyết.
Tại Việt Nam, NOAC đã được dùng trong vài năm gần đây với tỉ lệ sử dụng ngày càng tăng, đặc biệt khi thuốc đã được chấp thuận cho chỉ định ngay từ giai đoạn đầu thuyên tắc tĩnh mạch và thuyên tắc phổi nếu phù hợp(5). Dù chưa có báo cáo trường hợp nào chảy máu nặng đe dọa tính mạng, nhưng chúng tôi nghĩ các BS lâm sàng cũng cần phải chuẩn bị để đối mặt với tình huống này. Bài viết nhằm cập nhật và hướng dẫn xử trí biến chứng chảy máu do NOAC.
II. CƠ CHẾ TÁC ĐỘNG, HIỆU QUẢ, ĐỘ AN TOÀN VÀ NGUY CƠ CHẢY MÁU KHI DÙNG NOAC
II.1. Cơ chế tác động
Các thuốc kháng đông đường uống mới(NOAC) là thuốc uống ức chế một enzym đặc biệt trong dòng thác đông máu.
Trên dòng thác đông máu, yếu tố Xa là nơi gặp gỡ của 2 con đường đông máu nội sinh và ngoại sinh,và yếu tố IIa là khâu cuối cùng của tiến trình này. Vì vậy, các thuốc NOAC hiện tại có 2 đích nhắm trên dòng thác này với chỉ ức chế một khâu quan trọng nhất trong quá trình đông máu là Xa (rivaroxaban, apixaban) hoặc IIa (dabigatran) (hình 1). Điều này khác hẳn với VKA (warfarin, acenocumarol) ức chế nhiều khâu trong quá trình đông máu do nó làm giảm tổng hợp các yếu tố đông máu phụ thuộc vitamin K(6-9).
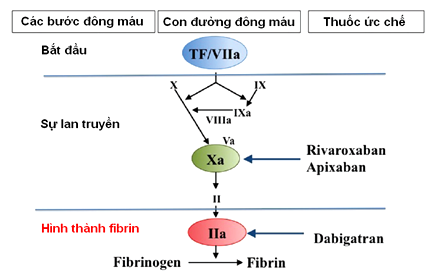
Hình 1: Cơ chế tác động của các thuốc NOAC trên dòng thác đông máu
II.2.Hiệu quả và độ an toàn:
Thành công từ 3 thử nghiệm lâm sàng ngẫu nhiên (RCT) so sánh không kém hơn, đối đầu với warfarin: RE-LY (Dabigatran 110mg, 150 mg x 2 lần/ngày), ROCKET-AF (Rivaroxaban 20mg X 1 lần/ngày) và ARISTOTLE (Apixaban 5mg x 2 lần/ngày), đã đưa các thuốc NOAC vào thực hành lâm sàng. Kết quả phân tích gộp từ 3 RCT này với tổng số gồm 44.563 BN (22.327 cho NOAC; 22.326 cho warfarin) và theo dõi trung bình 657 – 730 ngày, càng cho thấy NOAC hiệu quả hơn warfarin trong phòng ngừa đột quỵ và thuyên tắc hệ thống (RR 0,78; 95% CI 0,67-0,92%), tử vong do mọi nguyên nhân (RR 0,88; 95% CI 0,82-0,95), và đặc biệt giảm tỷ lệ chảy máu nội sọ (RR 0,49; 95% CI 0,36-0,66). Hiệu quả và độ an toàn cũng tương tự như trong dự phòng và điều trị DVT/PE(hình 2)(10-14)
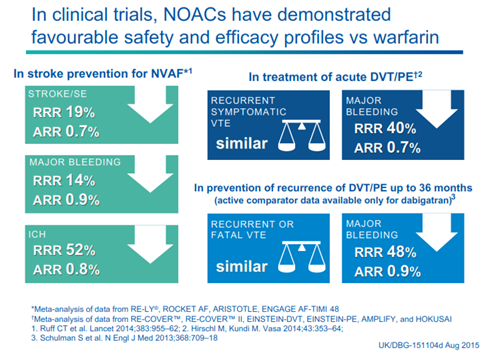
Hình 2: Hiệu quả và độ an toàn của NOAC trong các thử nghiệm lâm sàng
II.3.Nguy cơ chảy máu từ NOAC:
Mối liên quan giữa nguy cơ chảy máu của NOAC so với thuốc kháng đông khác (ví dụ, warfarin, heparin trọng lượng phân tử thấp) đã được đánh giá trong nghiên cứu lâm sàng khác nhau. Nguy cơ chảy máu từ NOACs nói chung thấp hơn hoặc tương tự so với các thuốc khác, trừ một số trường hợp ngoại lệ (ví dụ, nguy cơ xuất huyết tiêu hóa cao hơn trên bệnh nhân trên 65 tuổi điều trị dabigatran 150 mg hai lần mỗi ngày so với warfarin)(11,13,15).
Các nguy cơ chảy máu của NOAC so với thuốc kháng vitamin K được xem xét trong một phân tích tổng hợp của 12 thử nghiệm ngẫu nhiên bao gồm 102.607 bệnh nhân rung nhĩ hoặc huyết khối tĩnh mạch [8]. So với thuốc đối kháng vitamin K, NOAC có giảm nguy cơ chảy máu nặng (nguy cơ tương đối [RR] 0,72; 95% CI 0,62-0,85), gây tử vong chảy máu (RR 0,53; 95% CI 0,43-0,64), và chảy máu nội sọ (0,43; 95% CI 0,37-0,50); xuất huyết tiêu hóa nặng không tăng (RR 0,94; 95% CI 0,75-1,99). Việc giảm thấp hơn nguy cơ chảy máu gây tử vong với NOAC là đáng chú ý vì không có thuốc giải độc có sẵn trong các thử nghiệm lâm sàng(11,13).
Các yếu tố có thể làm tăng nguy cơ chảy máu cần quan tâm là: tuổi cao (đặc biệt >80 tuổi), chức năng thận giảm, nhẹ cân (<60 kg), dùng kèm NSAID, kháng tiểu cầu, corticoide toàn thân, mới phẫu thuật lớn gần đây, thang điểm HAS-BLEED >=3, giảm tiểu cầu (do hóa trị…)(16, 17,18).
III. ĐÁNH GIÁ BỆNH NHÂN CÓ CHẢY MÁU KHI DÙNG NOAC:
Việc điều trị thích hợp các biến cố chảy máu do dùng NOAC phụ thuộc vào phân tầng nguy cơ độ nặng của chảy máu, tình trạng kháng đông, bệnh nền chỉ định điều trị kháng đông.
III.1. Đánh giá ban đầu:
Đánh giá mức độ nghiêm trọng của chảy máu và mức độ tổn thương cầm máu.Khai thác kỹ bệnh sử và các thuốc đang sử dụng. Cần trả lời các câu hỏi qua khai thác bệnh sử:
– BN còn đang chảy máu hay không?
– BN đang dùng thuốc kháng đông nào?
– Liều cuối cùng BN dùng khi nào?
– BN có cố ý hay vô tình uống quá liều kháng đông.
– BN có tiền căn suy gan hay thận không?
– BN có dùng chung với các thuốc gây ảnh hưởng đến đông máu không?
– BN có bệnh đi kèm làm tăng nguy cơ chảy máu không?
– Nguy cơ thuyên tắc có nặng không khi phải ngưng thuốc NOAC (thang điểm CHA2DS2– VASc)?
Mức độ nặng của chảy máu và nơi chảy máu (hình 3).Chảy máu nặng hoặc nghiêm trọng là mất lượng lớn máu (ví dụ: xuất huyết tiêu hoá) cần phải truyền máu hoặc các dạng xuất huyết trong khoang kín (như xuất huyết nội sọ, hội chứng khoang). Chảy máu nặng cũng có thể bao gồm chảy máu đòi hỏi phải có sự điều trị can thiệp (ví dụ: phẫu thuật, điều trị nội soi). Chảy máu nhỏ, nhưng vẫn có thể có ý nghĩa lâm sàng, là chảy máu đòi hỏi phải có một đánh giá y tế hoặc ít hơn là có điều trị xâm lấn, như rong kinh nặng, bầm máu, hoặc chảy máu cam. Tất cả các loại chảy máu rất quan trọng đối với bệnh nhân.Tuy nhiên, chảy máu rất nhỏ thường sẽ không bị yêu cầu gián đoạn điều trị chống đông(16-20).

Hình 3: Đánh giá mức độ chảy máu
III.2.Xét nghiệm đo lường hiệu quả kháng đông:
Đo lường hiệu quả kháng đông (KĐ) thường quy là không cần thiết, tuy nhiên định lượng tác dụng này rất cẩn thiết trong những tình huống cấp cứu như khi có biến cố thuyên tắc hoặc chảy máu nặng, cần phẫu thuật khẩn cấp hoặc trong những tình huống đặc biệt như bệnh nhân có suy gan, suy thận, có dùng thuốc gây tương tác hay nghi ngờ quá liều…
Không giống như VKAs, kiểm tra hoạt tính NOAC phụ thuộc nhiều vào thời điểm lấy mẫu máu.Hiệu quả tối đa (nồng độ đỉnh) đạt được 3 giờ sau uống và hiệu quả thấp (nồng độ đáy) khoảng 12 – 24 sau uống thuốc. Do đó, thời gian từ lúc uống đến lúc lấy máu cần ghi lại cẩn thận khi theo dõi hoạt tính chống đông.
Có thể định tính hoạt tính KĐ của Dabigatran bằng aPTT và của thuốc ức chế Xa (như Rivaroxaban) bằng PT (Prothrombin time) nhưng nó không nhạy cho việc đánh giá định lượng.Xét nghiệm định lượng cho chất ức chế thrombin trực tiếp (Direct thrombin Inhibitors-DTIs) và ức chế yếu tố Xa đã có nhưng lại không có thường qui ở tất cả các bệnh viện.Không sử dụng INR để đánh giá hiệu quả KĐ cho các BN điều trị NOACs (bảng 1, hình 4). Các XN khác cần làm là aPTT, fibrinogen, công thức máu, chức năng thận và điện giải đồ (có cả canxi)(16,17).
Bảng 1: Những mẫu thử hoạt tính KĐ ở BN điều trị NOACs khác nhau(11).
|
|
Dabigatran |
Apixaban |
Edoxaban |
Rivaroxaban |
|
Nồng độ đỉnh |
2 giờ sau uống |
1-4 giờ sau uống |
1-2 giờ sau uống |
2-4 giờ sau uống |
|
Nồng độ đáy/HT |
12-24 giờ sau uống |
12-24 giờ sau uống |
12-24 giờ sau uống |
16-24 giờ sau uống |
|
PT |
Không dùng |
Không dùng |
Kéo dài nhưng không biết liên quan NC chảy máu |
Kéo dài: có thể tăng NC chảy máu nhưng tùy vào giá trị cài đặt địa phương |
|
INR |
Không dùng |
Không dùng |
Không dùng |
Không dùng |
|
aPTT |
Tại mức độ đáy: > 2 lần giới hạn trên là tăng NC chảy máu |
Không dùng |
Kéo dài nhưng không biết liên quan NC chảy máu |
Không dùng |
|
dTT |
Tại mức độ đáy: > 200 ng/ml hoặc > 65 giây: tăng NC chảy máu |
Không dùng |
Không dùng |
Không dùng |
|
Hoạt tính chống Xa |
Không áp dụng |
Chưa có dữ liệu |
Ðịnh lượng: không có dữ liệu giá trị ngưỡng cho chảy máu hoặc huyết khối |
Ðịnh lượng: không có dữ liệu giá trị ngưỡng cho chảy máu hoặc huyết khối |
|
ECT |
Tại mức độ đáy: ≥ 3 lần giới hạn trên là tăng NC chảy máu |
Không ảnh hưởng |
Không ảnh hưởng |
Không ảnh hưởng |
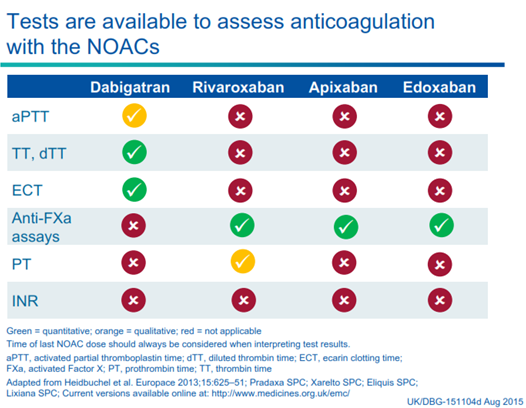
Hình 4: Các xét nghiệm (XN) có sẵn để đánh giá hiệu quả kháng đông của NOAC. Hình màu xanh chứng tỏ XN có giá trị đánh giá trực tiếp hiệu quả kháng đông của các NOAC, tuy nhiên hiện chưa phổ biến trong thực hành.Màu vàng là đánh giá gián tiếp và tạm chấp nhận trong thực hành hiện nay. Màu đỏ là XN không có giá trị theo dõi (từ Hội nghị Tim mạch châu Âu 9/2015).
IV. Xử trí biến chứng chảy máu khi dùng NOAC như thế nào?
IV.1. Xử trí chung:
Do chưa có antidote đặc hiệu nên không thể trung hòa ngay hậu quả của thuốc trong trường hợp quá liều, chảy máu cấp tính, hay cần can thiệp cấp cứu. Ngoài ra, điều trị chảy máu do các thuốc này phức tạp hơn do còn thiếu các biện pháp theo dõi. Nguyên tắc chung là ngưng thuốc kháng đông, tận dụng mọi biện pháp cầm máu có thể được như biện pháp cơ học, các chế phẩm đông máu, các thuốc chống tiêu sợi huyết, các biện pháp lấy bỏ thuốc (bệnh nhân uống dưới 3h có thể rửa dạ dày và dùng than hoạt tính). Cũng cần lưu ý là chạy thận nhân tạo chỉ có hiệu quả với dabigatran nhưng không có hiệu quả với rivaroxaban.Tổng quát về xử trí chảy máu thể hiện trong bảng 2 và hình 5, trong đó cần phân biệt chảy máu có hay không có đe dọa tính mạng(16-20).
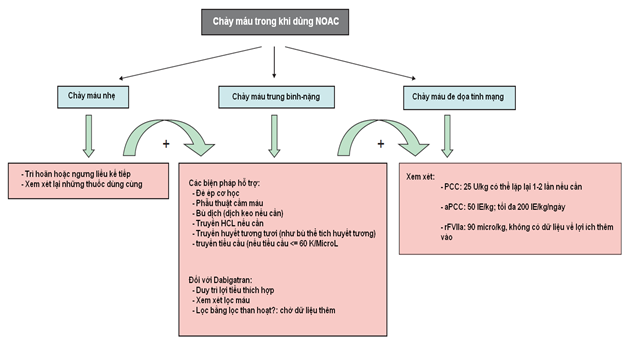
Hình 5:Xử trí chảy máu ở BN đang uống NOAC.
Bảng 2: Xử trí chảy máu ở BN đang uống NOAC
|
|
Ức chế thrombin trực tiếp (dabigatran) |
Ức chế yếu tố Xa (apixaban, edoxaban, rivaroxaban) |
|
Chảy máu không đe dọa tính mạng |
Ðiều tra chế độ liều và lần uống thuốc sau cùng Ước tính sự bình thường hóa cầm máu: Chức năng thận bình thường: 12-24 giờ CrCl 50-80 ml/p: 24-36 giờ CrCl 30-50 ml/p: 36-48 giờ CrCl< 30 ml/p: ≥ 48 giờ Duy trì lợi tiểu Cầm máu tại chỗ Bù dịch (dịch keo nếu cần) Hồng cầu lắng nếu cần Truyền tiểu cầu (nếu TC £60 X 109/l hoặc bệnh lý huyết khối) Truyền huyết tương tươi để tăng thể tích HT (không như vai trò đảo ngược kháng đông) Tranxamic acid có vai trò hỗ trợ Desmopressin xem xét trong những TH đặc biệt (bệnh lý đông máu hoặc bệnh lý huyết khối) Xem xét lọc máu (bằng chứng cho dự báo thải trừ : 62% sau 2 giờ, 68% sau 4 giờ) Uống than hoạt tính nếu uống dưới 3h. |
Ðiều tra chế độ liều và lần uống thuốc sau cùng Bình thường hóa cầm máu: 12-24 giờ
Cầm máu tại chỗ Bù dịch (dịch keo nếu cần) Hồng cầu lắng nếu cần Truyền tiểu cầu (nếu TC £60 X 109/l hoặc bệnh lý huyết khối) Truyền huyết tương tươi để tăng thể tích huyết thanh (không như vai trò đảo ngược kháng đông) Tranxamic acid có vai trò hỗ trợ Desmopressin xem xét trong những trường hợp đặc biệt (bệnh lý đông máu hoặc bệnh lý huyết khối) |
|
Chảy máu đe doạ tính mạng* |
Tất cả những điều trên Phức hợp prothrombin đậm đặc (PCC) 25 U/kg (có thể lặp lại 1-2 lần) (không có bằng chứng lâm sàng) PCC hoạt hóa (aPCC) 50 IE/kg, tối đa 200 IE/kg/ngày, không có dữ liệu về lợi ích thêm so với PCC. Có thể xem xét trước PCC nếu sẵn có Yếu tố VII hoạt hóa (rFVIIa: 90 mg/kg) không có dữ liệu về lợi ích thêm vào + đắt tiền (chỉ có bằng chứng trên động vật) |
Tất cả những điều trên Phức hợp prothrombin đậm đặc (PCC) 25 U/kg (có thể lặp lại 1-2 lần) (không có bằng chứng lâm sàng) PCC hoạt hóa (aPCC) 50 IE/kg, tối đa 200 IE/kg/ngày, không có dữ liệu về lợi ích thêm so với PCC. Có thể xem xét trước PCC nếu sẵn có. Yếu tố VII hoạt hóa (rFVIIa: 90 mg/kg) không có dữ liệu về lợi ích thêm vào + đắt tiền (chỉ có bằng chứng trên động vật) |
IV.2. Điều trị đặc hiệu:
Hiện nay mới có antidote của dabigatran (Idarucizumab-biệt dược: Praxbind) được chấp nhận dùng trong lâm sang; là kháng thể đơn dòng từ người (humanized monoclonal antibody fragment) có tác dụng trung hòa hiệu quả kháng đông của dabigatran. Thuốc được FDA chấp thuận vào 10/2015 cho 2 chỉ định: (1) phẫu thuật cấp cứu, (2) chảy máu đe dọa tính mạng hoặc không kiểm soát.
Liều dùng: 5g truyền tĩnh mạch (TM) chia 2 lần, cách nhau ít nhất 15 phút (một lần 2,5g/50ml nước muối sinh lý truyền TM nhanh). Thuốc sẽ trung hòa tới gần 99% nồng độ dabigatran.Thuốc chủ yếu thải qua thận, không tương tác với các thuốc khác, và thời gian bán hủy ngắn(21, 22).
IV.3. Điều trị sau chảy máu:
Đây là vấn đề khó khăn trong lâm sàng. Sau biến cố chảy máu, cần đánh giá lại tình trạng BN, cân nhắc lợi ích và nguy cơ để quyết định xem có dùng lại hay không và dùng như thế nào. Nguyên tắc chung là:
· Liều thấp hơn hoặc như cũ hoặc chuyển thuốc khác cùng nhóm ít tác dụng phụ hơn
· Chuyển kháng Vitamin K
· Giảm hoặckháng tiểu cầu
· Dùng thuốc bảo vệ (ví dụ thuốc PPI dự phòng xuất huyết dạ dày…)
· Biện pháp không thuốc thay thế
Với chảy máu nhẹcó thể giảm liều, hoặc đổi thuốc trong nhóm NOAC (từ dabigatran, rivaroxaban sang apixaban nếu do xuất huyết tiêu hóa nhẹ), hoặc đổi sang kháng vitamin K
Với chảy máu nặng, hiện chưa có câu trả chính xác.Quyết định hoàn toàn dựa trên từng người bệnh cụ thể.Sau xuất huyết tiêu hóa, dùng lại ít nhất sau 48h cầm máu (thường sau một tuần). Sau giai đoạn cấp tính của đột quỵ xuất huyết não, có thể bắt đầu dùng lại NOACs sau xuất huyết nội sọ 14-21 ngày nếu nguy cơ thuyên tắc từ tim cao và nguy cơ xuất huyết nội sọ tái phát thấp(16,17,23).
IV.4. Dự phòng
Điều trị biến chứng chảy máu từ những thuốc này phải được bắt đầu trước tiên với dự phòng chảy máu. Các BS cần lựa chọn liều phù hợp cho mỗi BN với thời gian ngắn nhất có thể. Cần giảm liều cho những BN có các yếu tố nguy cơ chảy máu cao (xem phần trên và hình 6). Những BN phải dùng dài hạn cần được đánh giá kỹ và theo dõi chức năng gan thận, bệnh và những thuốc dùng kết hợp để tránh tích tụ thuốc (hình 7). Bên cạnh đó, cần tuân thủ đúng chỉ định và chống chỉ định của thuốc hiện nay(16,18).

Hình 6: Các yếu tố cần giảm liều khi dùng NOAC
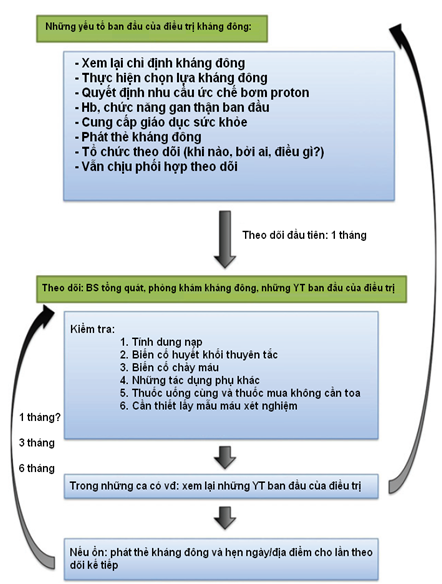
Hình 7: Chế độ theo dõi khi dùng NOAC
Nếu BN vừa uống quá liều thuốc gần đây (<3h), cần sử dụng than hoạt để làm giảm hấp thu, bất kể loại NOAC nào (với liều chuẩn cho người lớn là 30-50g). Trong những trường hợp chỉ nghi quá liều thuốc nhưng không chảy máu, xét nghiệm đông máu có thể giúp xác định có hay không và mức độ của nguy cơ chảy máu. Với những thuốc NOAC có thời gian bán hủy ngắn và không có chảy máu, biện pháp xử trí thích hợp là chờ đợi và theo dõi.
V. KẾT LUẬN:
Các thuốc kháng đông đường uống mới (NOACs) ức chế các yếu tố đông máu và có thời gian bán huỷ ngắn hơn warfarin.Có nhiều nhóm bao gồm ức chế trực tiếp thrombin như dabigatran (Pradaxa) và các yếu tố trực tiếp Xa rivaroxaban (Xarelto), apixaban (Eliquis), và edoxaban (Lixiana, Savaysa).
Nguy cơ chảy máu nặng với NOACs là thấp hoặc tương đương so với các thuốc chống đông khác, nhưng vẫn có thể có xuất huyết đe dọa tính mạng. Vì thế khi có chảy máu do dùng NOACs chúng ta cần có đánh giá toàn diện về phương diện lâm sàng và cận lâm sàng để phân loại và có chiến lược điều trị thích hợp.
Điều trị hiện tại chủ yếu là hỗ trợ.Hy vọng các thuốc antidote sớm có ở Việt Nam và khi đó chúng ta sẽ yên tâm hơn khi sử dụng.
Tài liệu tham khảo
1. Maddali.S et al: ICSI health care guideline: antithrombotic therapy. 11th may. 2012.
2. You.JJ et al: Antithrombotic therapy for AF. ACCP 2012: e531S-e569S.
3. Weitz.JI: New antithrombotic drugs: antithrombotic therapy and prevention of thrombosis , 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest 2012;141: e120S-e151S.
4. January CT, Wann LS, Alpert JS: 2014 AHA/ACC/HRS Guideline for the Management of Patients With Atrial Fibrillation. Journal of the American College of Cardiology(2014), doi: 10.1016/j.jacc.2014.03.022.
5. Antithrombotic Therapy for VTE Disease: CHEST Guideline 2016
6. Graner.CB et: Newer oral should be first – line agents to prevent throbembolism in patient with AF and risk factor for stroke or thromembolism. Circulation 2012;125: 159-164.
7. Nguyễn thanh Hiền, Nguyễn quang Khiên: Vai trò thuốc kháng đông đường uống mới trong bệnh tim mạch. Chuyên đề Tim mạch học. 8/2012.
8. Gerald A. Soff: A New Generation of Oral Direct Anticoagulants. Arterioscler Thromb Vasc Biol. 2012;32:569-574
9. Galanis T et al: New oral anticoagulants. J thromb Thrombolysis 2011; 31: 310-320.
10. Steffel.J & Braunwald.E: Novel oral anticoagulations: focus on stroke prevention and treatment of venous thrombo-embolism. EHJ 2011;32: 1968-1976.
11. Christian T Ruff, Eugene Braunwald, et al: Comparison of the efficacy and safety of new oral anticoagulants with warfarin in patients with atrial fibrillation: a meta-analysis of randomised trials , Lancet . 2013,, December 4, 1-8.
12. Connolly SJ, Ezekowitz MD, et al: Dabigatran versus warfarin in patients with atrial fibrillation , N Engl J Med 2009, 361, 1139-1151.
13. Corey S. Miller, BAa,c, Sonia M. Grandi: Meta-Analysis of Efficacy and Safety of New Oral Anticoagulants (Dabigatran, Rivaroxaban, Apixaban) Versus Warfarin in Patients With Atrial Fibrillation – AJC. 2012, 110: 453-460.
14. Patel.MR et the ROCKET AF investigators. NEJM tháng 8/2011
15. 3. Eikelboom JW, Wallentin L, et al: Risk of bleeding with 2 doses of dabigatran compared with warfarin in older and younger patients with atrial fi brillation: an analysis of the randomized evaluation of long-term anticoagulant therapy (RE-LY) trial. Circulation 2011, 123, 2363-2372.
16. European Heart Rhythm Association Practical Guide on the use of new oral anticoagulants in patients with non-valvular atrial fibrillation. Europace (2013) 15, 625–651.
17. Kovacs.RJ et al:Practical Management of Anticoagulation in Patients With Atrial Fibrillation. JACC 2015. Vol 65, N 13: 1340-1360.
18. Seivelieva. I & Camm.AJ: Practical Considerations for Using Novel Oral Anticoagulants in Patients With Atrial Fibrillation. Clin Cardio 2014;1: 32-47.
19. Fawole.A, Daw.HA, Crowther.MA: Practical management of bleeding due to the anticoagulants dabigatran, rivaroxaban, and apixaban. Cleveland Clinic J of Med. 2013, vol 80, N 7: 443-452.
20. Newzealands Guidelines for management of bleeding with dabigatran.
21. PRAXBIND® (idarucizumab) injection, for intravenous use
Initial U.S. Approval: 2015
22. Pollack C et al. N Engl J Med 2015;373:511–520
23. Desai. L et al: Novel oral anticoagulants in gastroenterology practice. GASTROINTESTINAL ENDOSCOPY 2013. Vol 78, N 02: 227-239.







