TÓM TẮT
Mục tiêu nghiên cứu: Xây dựng một mô hình đơn giản cho tiên lượng tử vong trong ngắn hạn và dài hạn trên bệnh nhân NMCTC tại Viện Tim Thành phố Hồ Chí Minh.
Ngô Tuấn Hiệp*
Châu Ngọc Hoa**
*Trường Trung cấp Y tế Long An
** Đại học Y Dược TP Hồ Chí Minh
Đối tượng và phương pháp nghiên cứu: Đoàn hệ tiến cứu trên dân số nhồi máu cơ tim cấp nhập viện từ tháng 1/2009 đến tháng 6/2011 tại Viện Tim Thành phố Hồ Chí Minh. Tất cả các biến số trong các thang điểm nguy cơ đã được khuyến cáo được đưa vào phân tích hồi quy đa biến. Mô hình hiệu chỉnh được xây dựng trên những biến số có giá trị p <0,05 qua phân tích hồi quy đa biến phương pháp backward stepwise. Giá trị tiên lượng của mô hình hiệu chỉnh được so sánh với thang điểm nguy cơ GRACE trong tiên lượng tử vong 30 ngày và 1 năm.
Kết quả: Mô hình hiệu chỉnh bao gồm 5 yếu tố: tuổi, huyết áp tâm thu, tần số tim, phân độ Killip, và creatinine máu lúc nhập viện, có khả năng tiên lượng tử vong trong 30 ngày và 1 năm tốt (AUC lần lượt là 0,879 và 0,872). Mô hình hiệu chỉnh cho thấy tính phù hợp cao (phép kiểm Hosmer-Lemeshow trong 30 ngày và 1 năm có giá trị p lần lượt là 0,657 và 0,274). Khả năng phân biệt tốt cho cả 2 nhóm điều trị can thiệp và không can thiệp trong tiên lượng tử vong 30 ngày (AUC lần lượt là 0,904 và 0,866) và 1 năm (AUC là 0,886 và 0,85). Mô hình hiệu chỉnh và thang điểm nguy cơ GRACE tương tự nhau trong dự đoán tử vong 30 ngày và 1 năm, phép kiểm DeLong cho thấy sự khác biệt không có ý nghĩa thống kê (p=0,924 và 0,643).
Kết luận: Mô hình hiệu chỉnh là công cụ dự đoán chính xác tử vong ngắn hạn và dài hạn. So sánh với mô hình GRACE mô hình hiệu chỉnh đơn giản hơn nhưng khả năng phân biệt tương đương nhau.
Từ khóa: Nhồi máu cơ tim cấp, thang điểm nguy cơ GRACE.
ABSTRACT
DEVELOPMENT OF A MODIFIED RISK STRATIFICATION MODEL FOR PATIENTS WITH ACUTE MYOCARDIAL INFARCTION AT THE HEART INSTITUTE, HCM CITY
Objectives:The aim of this study is to develop a simple model to assess the risk for both short- and long-term mortality for patients with acute myocardial infarction at the Heart Institute, Ho Chi Minh city.
Subjects and research method:This was a prospective cohort study with data collected from all patients admitted to Heart Institute of Ho Chi Minh city from 01/2009 to 6/2011. All variables in the risk scores recommended in previous guidelines were considered in multivariate analysis. A modified model was obtained with the variables that attained p<0,05 in a backward stepwise logistic regression analysis. The modified stratisfication model was compared with the Global Registry of Acute Coronary Events (GRACE) risk scores on prognosis of 30-day and 1-year mortality.
Results:The modified stratisfication model included age, heart rates, systolic blood pressure, Killip class, and serum creatinine on admission to hospital, all of which have good 30-day and 1-year mortality prognosis (AUC = 0,879 and 0,872, respectively). The modified model demonstrated good calibration (Hosmer-Lemeshow P-test value for the 30-day and 1-year mortality, p = 0,657 and 0,274, respectively). Discrimination was also good for both patients with and without PCI in predicting 30-day mortality (AUC =0,904 and 0,866, respectively) and 1-year mortality (AUC =0,886 and 0,85). There were no significant differences between the GRACE score and the modified stratisfication model in predicting 30‐day and 1-year mortality, proven by the DeLong non-parametric method (p=0,924 and 0,643).
Conclusion:The modified stratisfication model showed good predictive value for short- and long-term mortality. Compared to the GRACE risk score, the modified model were simpler but showed the same discriminatory ability.
Keywords: Acute myocardial infarction, GRACE risk score.
ĐẶT VẤN ĐỀ
Hội chứng mạch vành cấp (HCMVC) gồm nhiều dạng lâm sàng và có tiên lượng rất khác nhau bao gồm đau thắt ngực không ổn định (ĐTNKÔĐ), nhồi máu cơ tim cấp khôngST chênh lên (NMCTC KSTCL) và nhồi máu cơ tim cấp ST chênh lên (NMCTC STCL). Do đó, xác định nguy cơ là chìa khóa để đánh giá ban đầu cho bệnh nhân HCMVC, nhằm giúp bác sĩ lâm sàng chọn lựa chiến lược điều trị thích hợp dựa trên nguy cơ của từng bệnh nhân khác nhau[3], phân tầng nguy cơ còn là một trong các tiêu chí đánh giá chất lượng chăm sóc bệnh nhân nhồi máu cơ tim cấp[12],[18].
Trong những thập niên gần đây nhiều mô hình tiên lượng được thành lập nhằm đánh giá nguy cơ trên bệnh nhân HCMVC. Bao gồm những mô hình tiên lượng được xây dựng từ những thử nghiệm lâm sàng như thang điểm PURSUIT và thang điểm TIMI [2], bên cạnh đó một số mô hình được xây dựng dựa trên dân số không chọn lọc như thang điểm GRACE dựa trên dân số đăng ký sổ bộ đa quốc gia[5]. Song song với tiến bộ vượt bậc trong can thiệp động mạch vành, nhiều mô hình tiên lượng khác được xây dựng kết hợp với đặc điểm tổn thương mạch vành và kết quả sau điều trị tái thông góp phần đa dạng hoá việc phân tầng nguy cơ NMCTC như thang điểm CADILLAC[6], thang điểm Zwolle[4], thang điểm PAMI[1],[16]. Tuy nhiên, những thang điểm nguy cơ được xây dựng và kiểm chứng dựa trên các thử nghiệm lâm sàng hoặc nghiên cứu sổ bộ của Châu Âu và Hoa Kỳ. Do vậy, nhiều quốc gia đã tiến hành hiệu chỉnh các thang điểm nguy cơ đặc biệt là các nước thuộc khu vực châu Á do có những đặc điểm nhân trắc học không hoàn toàn giống với người Phương Tây[9],[10].
Việc xây dựng một mô hình lý tưởng chính xác, dễ áp dụng và có thể sử dụng rộng rãi trên lâm sàng phù hợp với tình hình thực hành hằng ngày tại Việt Nam là cần thiết để tiên lượng cho tử vong. Mục đích của nghiên cứu là dựa trên các biến số trong các thang điểm nguy cơ được khuyến cáo xây dựng một mô hình tiên lượng tử vong trong ngắn hạn và dài hạn cho bệnh nhân NMCTCnói chung.
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Thiết kế nghiên cứu
Đoàn hệ tiến cứu
Dân số nghiên cứu
Bệnh nhân nhập viện ViệnTim TP.HCM từ tháng 01/2009 cho đến tháng 6/2011 được chẩn đoán nhồi máu cơ tim cấp.
Tiêu chí chọn mẫu: Bệnh nhân thoả tiêu chuẩn chẩn đoán nhồi máu cơ tim cấp.
• NMCTC KSTCL: Cần có (1 và 2) và (3 hoặc 4):
(1) Không có sự hiện diện của ST chênh lên >0,1 mV mới xuất hiện (hoặc có thể mới xuất hiện) ở 2 hoặc hơn 2 chuyển đạo liên tục trên ECG. (2) Triệu chứng lâm sàng phù hợp NMCTC. (3) Tăng men tim. (4) Sóng Q mới xuất hiện.
• NMCTC STCL: Cần có (1 và 2) và (3 hoặc 4)
(1) Có sự hiện diện của ST chênh lên > 0,1mV mới xuất hiện (hoặc có thể mới xuất hiện) trên 2 hoặc nhiều hơn 2 chuyển đạo liên tiếp được cho là do thiếu máu cục bộ mà không có thể giải thích bằng các nguyên nhân khác như viêm màng ngoài tim hay phình vách thất. (2) Lâm sàng phù hợp NMCTC. (3) Tăng men tim. (4) Sóng Q mới xuất hiện.
Tiêu chí loại trừ:
Những trường hợp không có đủ dữ liệu để tính điểm nguy cơ GRACE và những truờng hợp mất theo dõi sau 1 năm.
Tiêu chí đánh giá:là tử vong ngắn hạn và dài hạn. Theo đó, tử vong ngắn hạn được coi là tử vong do mọi nguyên nhân trong thời gian 30 ngày. Tử vong dài hạn là tử vong do mọi nguyên nhân tại thời điểm 1 năm sau chẩn đoán NMCTC.
Phương pháp nghiên cứu
Thu thập số liệu
Dữ liệu được thu thập tại Viện Tim TP.HCM từ tháng 1/2009 đến tháng 6/2011, việc theo dõi 1 năm được hoàn tất bằng phỏng vấn qua điện thoại. Các biến số thu thập là các biến số lâm sàng, cận lâm sàng có mặt trong các thang điểm nguy cơtrong HCMVC đãđược khuyến cáo.
Tính điểmnguy cơGRACE
Điểm GRACE cho tiên lượng tử vong sau NMCTCđược tính ở mỗi bệnh nhân dựa trên các biến số: tuổi, tần số tim, huyết áp tâm thu lúc nhập viện, phân độ Killip, thay đổi ST, nồng độ creatinine máu, tăng men tim và ngưng tim lúc nhập viện.
Xử lý số liệu
Nhập số liệu từ bảng thu thập vào máy vi tính và xử lý số liệu bằng phần mềm thống kê Epidata. Phân tích số liệu bằng phần mềm thống kê SPSS for Window18 và phần mềm thống kê R.
Phân tích thống kê các biến số
Các biến số định lượng được biểu hiện dưới dạng số trung bình (độ lệch chuẩn). Các biến số định tính được biểu diễn dưới dạng tần số và phần trăm. Phép kiểm chi bình phương hoặc Fischer’s được dùng để so sánh các biến số định tính và Student t dùng cho các biến định lượng. So sánh diện tích dưới đường cong ROC bằng phép kiểm DeLong.
Xây dựng mô hình nguy cơ:
Tất cả các biến số trong các thang điểm nguy cơ đã được khuyến cáo được đưa vào phân tích hồi quy đa biến. Mô hình hiệu chỉnh được xây dựng trên những biến số có giá trị p <0,05 qua phân tích hồi quy đa biến phương pháp backward stepwise. Giá trị tiên lượng của mô hình hiệu chỉnh được so sánh với thang điểm nguy cơ GRACE trong tiên lượng tử vong 30 ngày và 1 năm.
Kiểm tính phù hợp:
Tính phù hợpcủa mô hình được đánh giá bằng phép kiểm Hosmer-Lemeshow. Phép kiểm này dựa trên sự khác biệt giữa tỷ lệ tử vong quan sát được và tỷ lệ tử vong ước tính bởi mô hình tiên lượng. Giá trị p >0,05 chứng tỏ mô hình phù hợp với dân số nghiên cứu.
Kiểm định tính phân biệt:
Tính phân biệt của mô hìnhdựa trên khả năng phân loại những bệnh nhân nào sẽ tử vong trong thời gian theo dõivới những bệnh nhân còn sống. Tính phân biệtđược phân tích bằng diện tích dưới đường cong (AUC) ROC. Giá trị AUCđược tính trên toàn bộ dân số trong dự đoán tỷ lệ tử vong trong 30 ngàyvà sau xuất viện 1 năm.Mô hình có AUC-ROC từ 0,8 đến 0,9 được xem là có khả năng phân biệt tốt.
KẾT QUẢ
Đặc điểm dân số nghiên cứu
Nghiên cứu chúng tôi thực hiện tại Viện Tim Thành phố Hồ Chí Minh từ 1/2009 – 6/2011, tổng cộng có 527 bệnh nhân đưa vào nghiên cứu, trong đó có 305 bệnh nhân NMCTCSTCL và 222 bệnh nhân NMCTC KSTCL, đặc điểm của nhóm bệnh nhân NMCTC được tóm tắt trong bảng sau:
Bảng 1.Đặc điểm dân số nghiên cứu
|
|
Dân số nghiên cứu (n=527) |
Dữ liệu GRACE (n=11389) |
|
|
Trung bình hoặc tỷ lệ |
|
|
Tuổi (năm) |
65,7 |
66,3 |
|
Giới nam |
62,2 |
66,5 |
|
Cân nặng (kg) |
57,1 |
76 |
|
Chiều cao (cm) |
158,9 |
168 |
|
Các yếu tố nguy cơ trong tiền sử |
||
|
Tăng huyết áp |
60,3 |
57,8 |
|
Hút thuốc lá |
46,3 |
56,7 |
|
Đái tháo đường |
20,5 |
23,3 |
|
Tăng lipid máu |
24,9 |
43,6 |
|
Can thiệp mạch vành |
3,2 |
14,0 |
|
Nhồi máu cơ tim cấp |
17,8 |
32 |
|
Suy tim |
5,9 |
8,3 |
|
Suy thận |
5,9 |
6,4 |
|
Đặc điểm lâm sàng và cận lâm sàng |
||
|
Ngưng tim lúc nhập viện |
5 (1) |
1,5 |
|
Tần số tim tim lúc nhập viện (nhịp/phút) |
83,5 (21,4) |
76 |
|
Huyết áp tâm thu lúc nhập viện (mmHg) |
126,8 (29,8) |
140 |
|
Killip lúc nhập viện (%) I II III IV |
84,6 8,7 2,3 4,4 |
82,7 13,2 3,1 1 |
|
Thay đổi ST |
409 (77,6) |
54,1 |
|
Tăng men tim lúc nhập viện (%) |
486 (92,2) |
31,6 |
|
Creatinine lúc nhập viện (mg/dL) |
1,15 (0,49) |
1 |
Tỷ lệ tử vong dân số nghiên cứu
Bảng 2.Tỷ lệ tử vong ngắn và dài hạn trong nghiên cứu
|
|
NMCTC STCL |
NMCTC KSTCL |
NMCTC |
|
Số trường hợp (tỷ lệ) |
|||
|
Tử vong bệnh viện |
25 (8,2) |
8 (3,6) |
33 (6,3) |
|
Tử vong 30 ngày |
27 (8,9) |
10 (4,5) |
37(7) |
|
Tử vong 1 năm |
35 (11,5) |
27 (12,2) |
62 (11,8) |
Tỷ lệ tử vong trong bệnh viện nhóm NMCTC STCL cao hơn nhóm NMCTC KSTCL (p= 0,044), tuy nhiên tỷ lệ tử vong 30 ngày và một năm tương tự nhau ở cả 2 nhóm (giá trị p lần lượt là 0,059 và 0,891).
Phân tích đa biến các yếu tố tiên lượng cho mô hình hiệu chỉnh
Dựa trên phân tích đa biến từng biến số nguy cơ trong mô hình TIMI và GRACE chúng tôi nhận thấy có 5 biến số có mức nguy cơ cao có ý nghĩa thống kê so với các biến số khác bao gồm: tuổi, phân độ killip, tần số tim lúc nhập viện, huyết áp tâm thu lúc nhập viện, creatinine lúc nhập viện.Từ đó, chúng tôi xây dựng mô hình hiệu chỉnh, đơn giản hơn với 5 biến số lâm sàng được đánh giá vào thời điểm nhập viện bao gồm: tuổi, huyết áp tâm thu, tần số tim và phân độ Killip lúc nhập viện và nồng độ creatinine máu.
Bảng 4. Phân tích hồi quy đa biến các yếu tố nguy cơ.
|
Biến số |
Hệ số B |
OR |
P |
|
Tử vong 30 ngày |
|||
|
Tuổi (tăng mỗi 10 năm ) |
0,501 |
1,65 |
0,003 |
|
Tần số tim (tăng 30 lần/ phút) |
0,44 |
1,553 |
<0,016 |
|
Huyết áp tâm thu lúc nhập viện (giảm 20mmHg) |
0,315 |
1,37 |
0,037 |
|
Phân độ Killip (tăng mỗi độ) |
0,859 |
2,36 |
<0,001 |
|
Creatinine (tăng mỗi 1mg/dl) |
0,788 |
2,199 |
0,003 |
|
Tử vong 1 năm |
|||
|
Tuổi (tăng mỗi 10 năm ) |
0,623 |
1,864 |
<0,001 |
|
Tần số tim (tăng 30 lần/ phút) |
0,542 |
1,72 |
<0,001 |
|
Huyết áp tâm thu lúc nhập viện (giảm 20mmHg) |
0,326 |
1,385 |
0,008 |
|
Phân độ Killip (tăng mỗi độ) |
0,729 |
2,074 |
<0,001 |
|
Creatinine (tăng mỗi 1mg/dl) |
0,811 |
2,249 |
0,001 |
Kiểm định tính phân biệt và tính phù hợp của mô hìnhhiệu chỉnh
Bảng 4.Diện tích dưới đường cong ROC và tính phù hợp của mô hình hiệu chỉnh
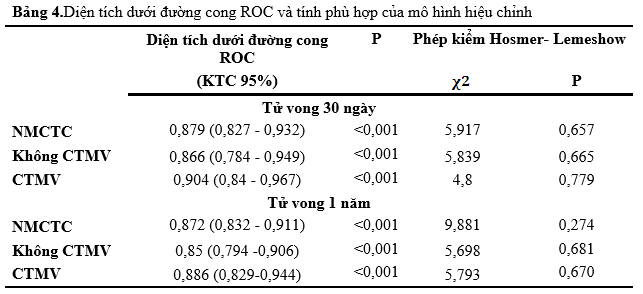
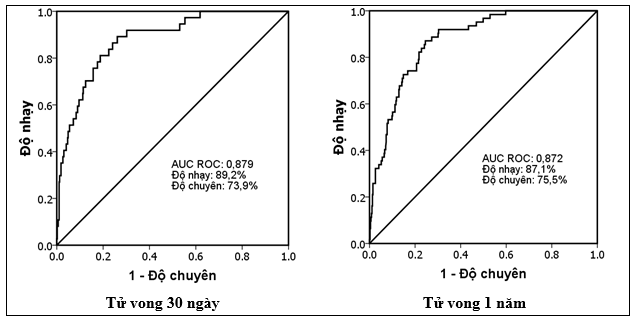
Biểu đồ 1.Diện tích dưới đường cong ROC của mô hình hiệu chỉnh
Với tử vong 30 ngày, mô hình hiệu chỉnh có khả năng tiên lượng tốt với độ nhạy 89,2% và độ chuyên 73,9%.Với tử vong 1 năm mô hình hiệu chỉnh có khả năng tiên lượng tốt với độ nhạy cao 87,1% và độ chuyên 75,5%.
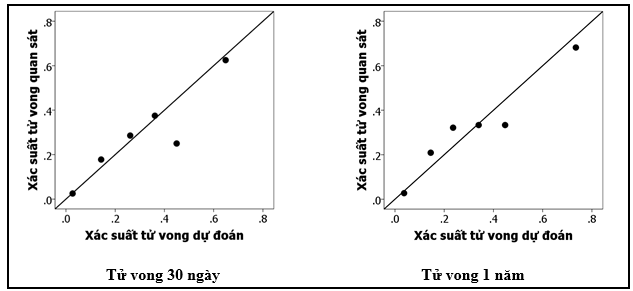
Biểu đồ 2. Mối tương quan của tử vong quan sát và tử vong dự đoán bằng mô hình hiệu chỉnh
Phép kiểm Hosmer Lemeshow cho kết quả giá trị p lần lượt là0,657 và 0,274 ở thời điểm 30 ngày và 1 năm.Biểu đồ phân tán cho thấy mô hình hiệu chỉnh dự đoán tử vong 30 ngày và 1 năm rất tốt ở quần thể bệnh nhân NMCTC nói chung.
So sánh khả năng tiên lượng của mô hình hiệu chỉnh và thang điểm GRACE trên dân số NMCTC
Bảng 5.So sánh diện tích dưới đường cong ROC của mô hình hiệu chỉnh và thang điểm nguy cơ GRACE trên bệnh nhân NMCTC
|
Diện tích dưới đường cong ROC (KTC 95%) |
Phép kiểm DeLong ( Giá trị P) |
|
|
Thang điểm GRACE |
Mô hình hiệu chỉnh |
|
|
|
Tử vong 30 ngày |
|
|
0,891 (0,84 -0,94) |
0,879 (0,827-0,932) |
0,924 |
|
|
Tử vong 1 năm |
|
|
0,850 (0,81-0,9) |
0,872 (0,832- 0,911) |
0,643 |
Kiểm chứng mô hình hiệu chỉnh
Mô hình hiệu chỉnh được kiểm chứng dựa trên dữ liệu hồi cứu trên dân số NMCTC tại Viện Tim từ 1/1/2008 -31/12/2008. Mô hình được kiểm chứng trên 100 bệnh nhân NMCTC có độ tuổi trung bình là 62,9, nam giới chiếm tỷ lệ 64%, tỷ lệ tử vong trong 30 ngày là 9% và 1 năm là 13%.
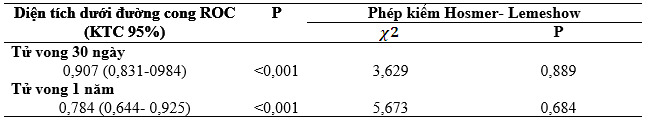
Trên dân số kiểm chứng mô hình hiệu chỉnh có khả năng tiên lượng rất tốt tử vong 30 ngày, diện tích dưới đường cong ROC là 0,907 với độ nhạy và độ chuyên cao (88,9% và 80,2%). Với tử vong một năm mô hình hiệu chỉnh cho thấy khả năng tiên lượng tương đối tốt, diện tích dưới đường cong ROC là 0,784 với độ chuyên cao (84,6%), tuy nhiên độ nhạy tương đối thấp (66,7%).
Bảng 5.Diện tích dưới đường cong ROC của mô hình hiệu chỉnh trên nhóm kiểm chứng
BÀN LUẬN
Nghiên cứu của chúng tôi thực hiện trên dân số bệnh nhân NMCTC không chọn lọc tại Viện Tim TP.HCM. Khác với những nghiên cứu nước ngoài cũng tiến hành áp dụng thang điểm nguy cơ trong NMCTC, chúng tôi không loại ra những tình trạng nặng như sốc tim, rung thất hay tử vong sớm sau nhập viện điều này tạo cho dân số nghiên cứu của chúng tôi có tính thực tế lâm sàng. So với nghiên cứu GRACE nghiên cứu chúng tôi có chiều cao, trọng lượng và chỉ số khối cơ thể thấp hơn[15]. Tỷ lệ các yếu tố nguy cơ trong tiền sử như: tăng huyết áp, đái tháo đường và bệnh thận mạn tính tương tự nghiên cứu GRACE. Các yếu tố nguy cơ tim mạch khác bao gồm tiền sử hút thuốc lá, tiền sử tăng lipid máu, tiền sử CTMV, tiền sử NMCTC, tiền sử PTBC và tiền sử suy tim có tỷ lệ cao hơn nghiên cứu chúng tôi (p<0,001)[5].
Tỷ lệ tử vong chung cho NMCTC trong bệnh viện là 6,3% và 30 ngày là 7% và một năm là 11,8%. Kết quả tương tự đã được quan sát nghiên cứu GUSTO-IIb[25], GRACE[14], OPERA[13].
Tử vong trong bệnh viện NMCTC STCL là 8,2% cao hơn so với NMCTC KSTCL là 3,6%,(p=0,044). Tỷ lệ này phù hợp với nghiên cứu GRACE (tử vong bệnh viện nhóm NMCTC STCL là 7% và nhóm NMCTC KSTCL là 5%)[14].Tuy nhiên tỷ lệ tử vong 30 ngày cả 2 nhóm tương tự nhau (p =0,059), điều này được lý giải do nhóm bệnh nhân NMCTC STCL được CTMV nhiều hơn so với nhóm NMCTC KSTCL vì thế cải thiện được tỷ lệ tử vong đáng kể.
Phân tích đa biến các yếu tố nguy cơ trong các thang điểm tiên lượng được khuyến cáo, 5 biến số có ý nghĩa tiên lượng độc lập với tử vong 30 ngày và 1 năm bao gồm: tuổi, huyết áp tâm thu, tần số tim, phân độ Killip và Creatinine lúc nhập viện. Trong đó,biến số tuổi, huyết áp tâm thu lúc nhập viện, tần số tim lúc nhập viện đã được chứng minh là chiếm 70% giá trị tiên lượng[8]và đã được đưa vào ứng dụng trong các mô hình đơn giảnnhư của tác giả Timóte gồm: tuổi, phân độ Killip, ngưng tim lúc nhập viện[17]hay thang điểm nguy cơ C-ACS (gồm tuổi, huyết áp tâm thu, tần số tim và phân độ Killip)[7]. Bên cạnh đó, biến số creatinine máu là yếu tố được nghiên cứu nhiều gần đây trên đối tượng bệnh nhân NMCTCvà đưa vào các mô hình tiên lượng NMCTCtại Hàn Quốc[10],[11].
Mô hình hiệu chỉnh có khả năng dự báo tử vong trong 30 ngày tốt với diện tích dưới đường cong ROC là 0,879 (KTC 95% là 0,827 -0,932). Như vậy mô hình hiệu chỉnh có khả năng phân biệt tử vong ngắn hạn tốt hơn thang điểm nguy cơ GRACE trong nghiên cứu phát triển mô hình là 0,83 và nghiên cứu kiểm chứng trong dân số GRACE là 0,84, cũng như trên dân số nghiên cứu GUSTO-IIb là 0,79[5].
Đối với tử vong 1 năm mô hình hiệu chỉnh vẫn cho thấy khả năng tiên lượng tốt (AUC= 0,872, KTC 95% là 0,832- 0,911) với độ nhạy cao 87,1%. Phép kiểm Hosmer- Lemeshow cho thấy mô hình hiệu chỉnh đạt tính phù hợp cao với dân số NMCTC tại Viện Tim Thành phố Hồ Chí Minh. Riêng đối với NMCTC được CTMV giá trị dự đoán của mô hình hiệu chỉnh là 0,904 với tử vong 30 ngày và là 0,886 với tử vong sau 1 năm (p< 0,001). Nhóm NMCTC không CTMV khi áp dụng mô hình hiệu chỉnh để phân tầng nguy cơ cũng cho khả năng phân biệt cao với tử vong trong 30 ngày là 0,866 và tử vong sau 1 năm là 0,85 (p<0,001). Phép kiểm Hosmer-Lemeshow cho thấy mô hình hiệu chỉnh phù hợp với dân số NMCTC được CTMV và điều trị nội khoa đơn thuần.
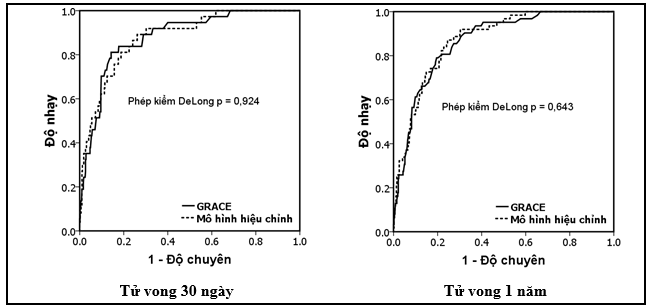
Biểu đồ 3.So sánh diện tích dưới đường cong ROC của mô hình hiệu chỉnh và thang điểm GRACE trong tiên lượng bệnh nhân NMCTC.
So sánh tính phân biệtcủa mô hình hiệu chỉnhvới thang điểm nguy cơ GRACE, nghiên cứu chúng tôicho thấy diện tích dưới đường cong ROC của mô hình hiệu chỉnh tương tự thang điểm nguy cơGRACE trong tiên lượng tử vong 30 ngày và 1 năm (AUC lần lượt là 0,891 và 0,85). Biểu đồ phân tán cho thấy mối tương quan chặt giữa tử vong quan sát và tử vong dự đoán. Mô hình hiệu chỉnh có giá trị tiên lượng tốt cho cả 2 phân nhóm được can thiệp mạch vành và điều trị nội khoa đơn thuần.Như vậy,so với thang điểm nguy cơ GRACE, mô hình của chúng tôi đơn giản được 3 biến số tuy vậy khả năng tiên lượng vẫn tốt với độ nhạy và độ chuyên cao và là mô hình đầu tiên được xây dựng trên dân số người Việt Nam nhằm tiên lượng tử vong 30 ngày và 1 năm cho bệnh nhân NMCTC.Cũng như mô hình GRACE hoàn chỉnh, nhược điểm của mô hình hiệu chỉnh là cần phải có sự hỗ trợ của máy tính để tính toán nguy cơ cụ thể cho từng bệnh nhân.
Mô hình hiệu chỉnh được kiểm chứng trên 100 bệnh nhân NMCTC nhập viện từ tháng 1/2008 đến 31/12/2008. Kết quả nội kiểm chứng cho thấy mô hình hiệu chỉnh có khả năng tiên lượng rất tốt với tử vong 30 ngày với độ nhạy và độ chuyên cao. Áp dụng mô hình hiệu chỉnh trong tiên lượng tử vong 1 năm kết quả cho thấy mô hình có khả năng tiên lượng khá tốt với độ chuyên cao. Mô hình hiệu chỉnh đạt tính phù hợp cao với phép kiểm Hosmer- Lemershow có giá trị p >0,05.Như vậy, có thể kết luận mô hình hiệu chỉnh được kiểm chứng thành công trên dân số NMCTC tại Viện Tim Thành phố Hồ Chí Minh ở thời điểm khác với thời điểm xây dựng mô hình.
KẾT LUẬN
Mô hình hiệu chỉnh là được xây dựng trên dân số NMCTC tại Viện Tim là một công cụ dự báo chính xác tử vong ngắn hạn và dài hạn. Mô hình đạt tính phù hợp cao với dân số nghiên cứu. Kết quả nghiên cứu chúng tôi cho thấy mô hình hiệu chỉnh có thể áp dụng cho nhóm NMCTC được can thiệp mạch vành và nhóm điều trị nội khoa đơn thuần. So với mô hình GRACE mô hình hiệu chỉnh đơn giản hơn nhưng khả năng tiên lượng vẫn tương đương nhau.
Hạn chế
Nghiên cứu của chúng tôi chỉ được tiến hành trên dân số của một trung tâm duy nhất. Mô hình hiệu chỉnh chưa được kiểm chứng trên dân số bên ngoài Viện Tim TP Hồ Chí Minh nên hạn chế khả năng ứng dụng của trên thực hành. Kết quả nghiên cứu chúng tôi gợi ý cho việc nghiên cứu một mô hình tiên lượng chung cho bệnh nhân NMCTCtrên dân số người Việt Nam.
TÀI LIỆU THAM KHẢO
1. Addala S, Grines C L, và cs. (2004), “Predicting mortality in patients with ST-elevation myocardial infarction treated with primary percutaneous coronary intervention (PAMI risk score)”, The American journal of cardiology, 93 (5), pp. 629-632.
2. Boersma E, KS P, và cs. (2000), “Predictors of outcome in patients with acute coronary syndromes without persistent ST-segment elevation. Results from an international trial of 9461 patients. The PURSUIT Investigators “, Circulation, 101, pp. 2557 – 2567.
3. Christopher P C (2002), “Evidence-Based Risk Stratification to Target Therapies in Acute Coronary SYndromes”, Circulation, 106, pp. 1588-1591.
4. De Luca G, Suryapranata H, và cs. (2004), “Prognostic Assessment of Patients With Acute Myocardial Infarction Treated With Primary Angioplasty Implications for Early Discharge”, Circulation, 109 (22), pp. 2737-2743.
5. Granger C B, Goldberg R J, và cs. (2003), “Predictors of hospital mortality in the global registry of acute coronary events”, Arch Intern Med, 163 (19), pp. 2345-53.
6. Halkin A, Singh M, và cs. (2005), “Prediction of Mortality After Primary Percutaneous Coronary Intervention for Acute Myocardial Infarction (The CADILLAC Risk score)”, JACC, 45, pp. 1397-1405.
7. Huynh T, Kouz S, và cs. (2013), “Canada Acute Coronary Syndrome Risk Score: A new risk score for early prognostication in acute coronary syndromes”, American heart journal, 166 (1), pp. 58-63.
8. Khot U N, Jia G, và cs. (2003), “Prognostic importance of physical examination for heart failure in non–st-elevation acute coronary syndromes: The enduring value of killip classification”, JAMA, 290 (16), pp. 2174-2181.
9. Kim H K, Jeong M H, và cs. (2011), “Hospital Discharge Risk Score System for the Assessment of Clinical Outcomes in Patients With Acute Myocardial Infarction (Korea Acute Myocardial Infarction Registry [KAMIR] Score)”, The American Journal of Cardiology, 107 (7), pp. 965-971.e1.
10. Kim H K, Jeong M H, và cs. (2010), “A new risk score system for the assessment of clinical outcomes in patients with non-ST-segment elevation myocardial infarction”, International Journal of Cardiology, 145 (3), pp. 450-454.
11. Kim H K, Jeong M H, và cs. (2010), “A new risk score system for the assessment of clinical outcomes in patients with non-ST-segment elevation myocardial infarction”, Int J Cardiol, 145 (3), pp. 450-454.
12. Krumholz H M, Anderson J L, và cs. (2008), “ACC/AHA 2008 Performance Measures for Adults With ST-Elevation and Non–ST-Elevation Myocardial InfarctionA Report of the American College of Cardiology/American Heart Association Task Force on Performance Measures (Writing Committee to Develop Performance Measures for ST-Elevation and Non–ST-Elevation Myocardial Infarction) Developed in Collaboration With the American Academy of Family Physicians and American College of Emergency Physicians Endorsed by the American Association of Cardiovascular and Pulmonary Rehabilitation, Society for Cardiovascular Angiography and Interventions, and Society of Hospital Medicine”, Journal of the American College of Cardiology, 52 (24), pp. 2046-2099.
13. Montalescot G, Dallongeville J, và cs. (2007), “STEMI and NSTEMI: are they so different? 1 year outcomes in acute myocardial infarction as de?ned by the ESC/ACC de?nition (the OPERA registry)”, Eur Heart J 2007, 28, pp. 1409-1417.
14. Steg P, Goldberg R, và cs. (2002), ” GRACE Investigators. Baseline characteristics, management practices, and in-hospital outcomes of patients hospitalized with acute coronary syndromes in the Global Registry of Acute Coronary Events (GRACE)”, Am J Cardiol 2002, 90, pp. 358-363.
15. Steg P G, Goldberg R J, và cs. (2002), “Baseline characteristics, management practices, and in-hospital outcomes of patients hospitalized with acute coronary syndromes in the Global Registry of Acute Coronary Events (GRACE)”, The American Journal of Cardiology, 90 (4), pp. 358-363.
16. Steg P G, James S K, và cs. (2012), “ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation The Task Force on the management of ST-segment elevation acute myocardial infarction of the European Society of Cardiology (ESC)”, European heart journal, 33 (20), pp. 2569-2619.
17. Timóteo A T, Papoila A L, và cs. (2013), “Is it possible to simplify risk stratification scores for patients with ST-segment elevation myocardial infarction undergoing primary angioplasty?”, Revista Portuguesa de Cardiologia, 32 (12), pp. 967-973.
18. Tu J V, Khalid L, và cs. (2008), “Indicators of quality of care for patients with acute myocardial infarction”, Canadian Medical Association Journal, 179 (9), pp. 909-915.








