ĐẠI CƯƠNG
Khi William Heberden lần đầu tiên đặt tên và mô tả cơn đau thắt ngực vào năm 1772, vấn đề điều trị dường như là giấc mơ xa vời: “(…) Về khía cạnh điều trị này, tôi có ít hoặc không có gì để nói: thực ra cũng không mong đợi chúng ta sẽ đạt được nhiều tiến bộ trong điều trị bệnh lý này mà cho đến nay hầu như không được nhắc đến trong y văn” [1].
ThS.BS TRẦN CÔNG DUY
Bộ môn Nội, Đại học Y Dược TP. Hồ Chí Minh
Thời thế thay đổi. Kể từ khi được mô tả cách đây gần 250 năm về biểu hiện lâm sàng của tình trạng đau ngực mà William Heberden ghi nhận, các nhà tim mạch học hiện đại đang đối mặt với một thử thách hoàn toàn khác: đề ra một chiến lược điều trị toàn diện cho các bệnh nhân đau thắt ngực ổn định sử dụng nhiều lựa chọn sẵn có bao gồm các thuốc giảm đau thắt ngực và tái thông mạch vành (qua da hoặc phẫu thuật). Nhưng đối với các bác sĩ trong quá khứ, viễn cảnh điều trị đã rất khác: gần một thế kỷ trôi qua sau mô tả của Heberden đến khi bác sĩ người Scotland Thomas Brunton [2] lần đầu tiên sử dụng amyl nitrite trong điều trị cơn đau thắt ngực vào năm 1867. “Trong cơn đau thắt ngực, chúng tôi mong ước một thuốc sẽ dãn mạch máu rất nhanh nhưng không kéo dài”, Brunton nói về loại tác dụng dược lý mà ông ấy nghĩ sẽ hữu ích [3]. Trong khi Brunton sử dụng amyl nitrite, một bác sĩ người Anh khác, William Murrell bắt đầu sử dụng nitroglycerine trong điều trị đau thắt ngực [4]. Sau gần một thế kỷ việc sử dụng nitrat đã trở nên phổ biến như là phương pháp điều trị nội khoa đau thắt ngực duy nhất, có hai thuốc mới quan trọng xuất hiện vào thế kỷ XX: ức chế beta [5] (đầu thập niên 1960) và ức chế canxi [6] (cuối thập niên 1960 đến giữa thập niên 1970). Các thuốc này đã hình thành cơ sở điều trị nội khoa mới để giảm triệu chứng ở bệnh nhân đau thắt ngực; có thể được sử dụng đơn trị hoặc phối hợp nếu dung nạp và không có chống chỉ định sử dụng.
Mặc dù nhiều bệnh nhân chắc chắn hưởng lợi từ phối hợp các thuốc ảnh hưởng huyết động nhưng rõ ràng là nhiều bệnh nhân vẫn còn triệu chứng dù sử dụng liều tối đa dung nạp được của các thuốc này. Hơn nữa, thậm chí sau khi tăng sử dụng các phương pháp tái thông mạch vành bao gồm sự bùng nổ số lượng can thiệp mạch vành qua da (CTMVQD), các bệnh nhân không đau thắt ngực trong một thời gian, trở lại than phiền đau thắt ngực một vài năm sau đó. Ví dụ, trong thử nghiệm ngẫu nhiên MASS (Medicine, Angioplasty, or Surgery Study) II [7], ở bệnh nhân đau thắt ngực bệnh nhiều nhánh mạch vành và chức năng thất trái bảo tồn ban đầu, 45% bệnh nhân lúc đầu được phân vào nhóm điều trị nội khoa tối ưu (phối hợp ức chế beta và/hoặc nitrat tác dụng dài và/hoặc ức chế canxi) vẫn còn triệu chứng sau 5 năm theo dõi; tuy nhiên, nên lưu ý rằng thậm chí những bệnh nhân được tái thông mạch vành, tỉ lệ đau thắt ngực là 22% (nhóm CTMVQD) và 25% ở nhóm phẫu thuật. Trong thử nghiệm COURAGE (Clinical Outcomes Utilizing Revascularization and Aggressive drug Evaluation) [8], bệnh nhân đau thắt ngực được điều trị nội khoa tối ưu có hoặc không CTMVQD, khoảng 40% bệnh nhân vẫn còn than phiền về đau thắt ngực chỉ sau 3 năm theo dõi bất kể chiến lược điều trị. Những quan sát này không phải duy nhất trong y văn, đã đặt ra câu hỏi “Khi cần kiểm soát triệu chứng tối ưu, thế nào là điều trị nội khoa tối ưu thực sự ở bệnh nhân đau thắt ngực ổn định?” Điều này dẫn đến việc tìm kiếm tích cực những thuốc với cơ chế tác dụng thay thế điều hòa huyết động để thêm vào chiến lược điều trị bệnh nhân bệnh tim thiếu máu cục bộ.
TỐI ƯU HÓA CHUYỂN HÓA NĂNG LƯỢNG LÀ MỘT MỤC TIÊU ĐIỀU TRỊ Ở BỆNH NHÂN ĐAU THẮT NGỰC ỔN ĐỊNH
Mặc dù đau thắt ngực là dấu hiệu lâm sàng tiêu biểu của bệnh mạch vành như mô tả của Heberden nhưng thiếu máu cục bộ cơ tim không thể chỉ được xem đơn thuần là một biến cố gồm khởi phát và thoái lui đau thắt ngực. Thực ra, việc nhận diện dòng biến cố sinh lý thiếu máu cục bộ [9] không chỉ mở rộng hiểu biết của chúng ta về các biểu hiện lâm sàng khác nhau của bệnh mạch vành mà còn mở ra những cơ hội mới cho các chiến lược điều trị mới.
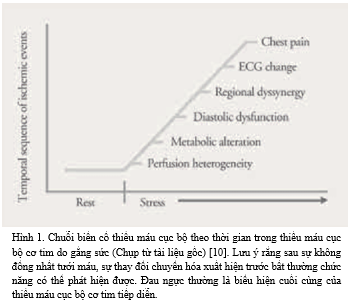
Những quan niệm cơ bản trong chuyển hóa tại cơ tim
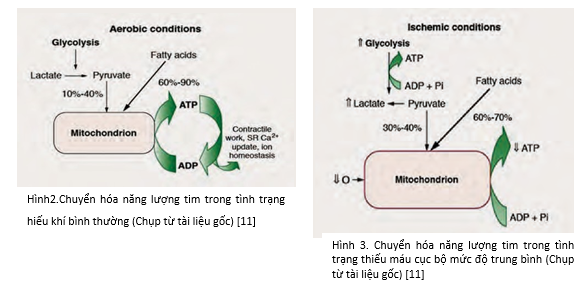
Vì rối loạn chuyển hóa xảy ra sớm trong thiếu máu cục bộ cơ tim nên nhà lâm sàng cần nhớ những quan niệm cơ bản liên quan chuyển hóa tại cơ tim. Ở tim người khỏe mạnh, axit béo tự do cung cấp khoảng 60% đến 90% năng lượng để tổng hợp adenosine triphosphate, trong khi 10% đế 40% năng lượng còn lại đến từ các cơ chất khác như glucose và lactate [11]. Trong ty thể, axit béo tự do được beta oxy hóa, một quá trình phức tạp gồm nhiều bước có sự tham gia của enzyme để sản xuất ATP cho công co bóp cơ tim, thu nhận canxi bởi lưới cơ tương và cân bằng ion nội mô [12]. Glucose được thu nhận bởi cơ tim và dự trữ dưới dạng glycogen hoặc phân giải thành pyruvate ở bào tương. Pyruvate được oxy hóa thành acetyl-CoA trong ty thể bởi enzyme pyruvate dehydrogenase. Oxy hóa glucose và lactate bị ức chế mạnh bởi tỉ lệ cao oxy hóa axit béo tự do ở tim (Hình 2) [11].
♦ Chuyển hóa tại cơ tim trong thiếu máu cục bộ
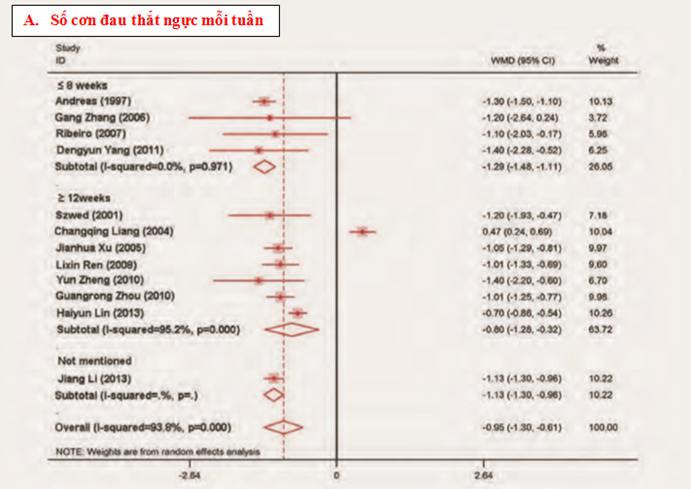
Giảm cung cấp oxy cho tế bào cơ tim trong thiếu máu cục bộ dẫn đến rối loạn chức năng chuyển hóa của ty thể, gây ra giảm hình thành ATP bởi phosphoryl hóa oxy và tăng ly giải glucose. Pyruvate được sản xuất bởi ly giải glucose không được oxy hóa trong ty thể, chuyển thành lactate trong bào tương và tăng nồng độ lactate mô [13]. Rối loạn chuyển hóa này trong thiếu máu cục bộ cơ tim làm phá vỡ đáng kể cân bằng nội mô với tình trạng tích tụ lactate và ion H+, giảm pH nội bào và giảm công co bóp (Hình 3) [11].
♦ Nhắm đến oxy hóa axit béo tự do và carbohydrat trong bệnh tim thiếu máu cục bộ
Ức chế trực tiếp oxy hóa axit béo tự do trong ty thể bằng ức chế 3-ketoacyl coenzyme A thiolase (3-KAT), trimetazidine làm tăng tỉ lệ thu nhận và oxy hóa glucose và/hoặc lactate [14]. Việc ức chế oxy hóa axit béo tự do và tăng oxy hóa pyruvate bởi pyruvate dehydrogenase trong ty thể làm giảm phá vỡ chuyển hóa tại cơ tim do thiếu máu cục bộ. Mặc khác, ức chế oxy hóa axit béo tự do và tăng oxy hóa pyruvate dẫn đến giảm sản xuất lactate và ít giảm pH tế bào, mang lại lợi ích lâm sàng cho bệnh nhân bệnh tim thiếu máu cục bộ. Tiếp cận chuyển hóa trực tiếp này thích hợp tối ưu cho những tình trạng không cung cấp đủ oxy tồn dư cho cơ tim để hỗ trợ oxy hóa pyruvate trong ty thể [15]. Mặt khác, điều quan trọng là có tỉ lệ oxy hóa acetyl-CoA và tiêu thụ oxy đầy đủ để tăng tỉ lệ oxy hóa pyruvate ảnh hưởng có ý nghĩa lên tỉ lệ sản xuất lactate. Sự thay đổi chuyển hóa từ oxy hóa axit béo tự do sang oxy hóa glucose đã chứng minh hiệu quả trong các bệnh cảnh khác nhau ở những bệnh nhân bệnh tim thiếu máu cục bộ và/hoặc suy tim.
LỢI ÍCH LÂM SÀNG CỦA TRIMETAZIDINE Ở BỆNH NHÂN ĐAU THẮT NGỰC ỔN ĐỊNH
Trở lại vào cuối thập niên 1960, trimetazidine được đề nghị sử dụng ở bệnh nhân đau thắt ngực và sử dụng thành công ở một số lượng nhỏ bệnh nhân mặc dù cơ chế tác dụng chính xác trong giảm đau thắt ngực chưa rõ ràng tại thời điểm đó [15,16]. Sau đó, các tác dụng của trimetazidine được so sánh với propranolol trong một nghiên cứu đa trung tâm, mù đôi, nhóm song song ở 149 bệnh nhân nam đau thắt ngực ổn định [17]. Sau 3 tháng, hiệu quả giảm đau thắt ngực tương đương nhau ở nhóm trimetazidine và nhóm proparanolol. Hai nhóm không khác nhau có ý nghĩa về số cơn đau thắt ngực mỗi tuần, thời gian gắng sức hoặc thời gian đến lúc ST chênh xuống 1 mm. Các kết quả tương tự cũng được phát hiện khi so sánh trimetazidine với nifedipine [18]. Hơn nữa, trimetazidine có thể được phối hợp hiệu quả và an toàn với những thuốc giảm đau thắt ngực khác như ức chế canxi [19,20], ức chế beta [21,22] và nitrat tác dụng dài [23]. Phối hợp trimetazidine với một thuốc ảnh hưởng huyết động đạt được chứng cứ chủ quan (giảm tần số cơn đau thắt ngực) và khách quan (tăng khả năng gắng sức được đánh giá bằng nghiệm pháp gắng sức thảm lăn) về vai trò trong điều trị bệnh nhân đau thắt ngực ổn định không được kiểm soát đầy đủ bởi một thuốc ảnh hưởng huyết động.
Do hầu hết các thử nghiệm lâm sàng của trimetazidine bao gồm số lượng giới hạn bệnh nhân, một nghiên cứu được xuất bản gần đây xem xét 13 thử nghiệm lâm sàng ngẫu nhiên có nhóm chứng gồm 1.628 bệnh nhân để xác định hiệu quả của phối hợp trimetazidine với các thuốc giảm đau thắt ngực khác so với các thuốc giảm đau thắt ngực khác trong điều trị đau thắt ngực ổn định [24]. Hình 4 cho thấy số cơn đau thắt ngực trung bình mỗi tuần giảm (hình A) và thời gian gắng sức cải thiện (hinh B) ở bệnh nhân điều trị trimetazidine trên nền điều trị đau thắt ngực thường quy [24].
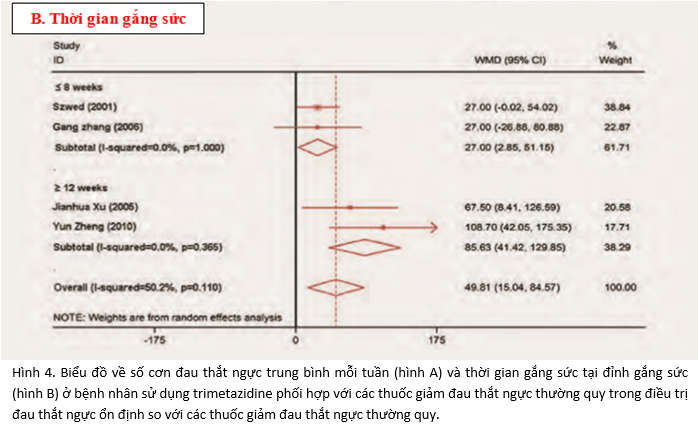
TRIMETAZIDINE Ở BỆNH NHÂN ĐAU THẮT NGỰC ỔN ĐỊNH: CÁC HƯỚNG DẪN THỰC HÀNH LÂM SÀNG NÓI GÌ?
Những lợi ích rõ ràng của trimetazidine ở bệnh nhân bệnh tim thiếu máu cục bộ ổn định bao gồm: (1) giảm tần số cơn đau thắt ngực và nhu cầu nitrat tác dụng ngắn để giảm đau [24]; (2) tăng khả năng gắng sức [25]; (3) cải thiện chất lượng cuộc sống [26]; (4) tăng co bóp cơ tim ở bệnh nhân rối loạn chức năng thất trái [27]; (5) giảm tổn thương cơ tim trong tái thông mạch vành như can thiệp mạch vành qua da [28] hoặc phẫu thuật bắc cầu mạch vành [29]. Về biến cố tim mạch, trimetazidine có thể làm giảm nguy cơ nhập viện ở bệnh nhân suy tim [30]; có liên quan với giảm nguy cơ tử vong ở bệnh nhân sau nhồi máu cơ tim cấp [31] và bệnh nhân suy tim [30],[32]. Vậy các Hiệp hội y khoa đã đánh giá những lợi ích này và đưa trimetazidine vào các hướng dẫn thực hành lâm sàng về đau thắt ngực ổn định như thế nào?
♦ Quan điểm Châu Âu
Các hướng dẫn gần đây nhất về đau thắt ngực ổn định của Hội Tim Châu Âu [33] xác định trimetazidine là thuốc điều hòa chuyển hóa chống thiếu máu cục bộ cơ tim với hiệu quả giảm đau thắt ngực tương đương propranolol và không ảnh hưởng huyết động. Vào tháng 6/2012, Cơ Quan Dược Phẩm Châu Âu (European Medicines Agency- EMA) đánh giá dữ liệu sẵn có về hiệu quả của trimetazidine trong thiếu máu cục bộ cơ tim do gắng sức [34]. Một phân tích toàn diện của EMA về hiệu quả và tính an toàn của trimetazidine kết luận rằng thuốc này an toàn mặc dù các rối loạn vận động (bao gồm hội chứng Parkinson) không thường gặp và có thể hồi phục sau khi ngưng thuốc. Do đó, ở bệnh nhân đau thắt ngực ổn định, trimetazidine nên được xem xét thêm vào điều trị hiện tại ở bệnh nhân không được kiểm soát đầy đủ hoặc không dung nạp với các thuốc giảm đau thắt ngực khác. Hướng dẫn của Hội Tim Châu Âu khuyến cáo trimetazidine có thể được xem xét là thuốc hàng thứ hai điều trị đau thắt ngực/giảm thiếu máu cục bộ cơ tim ở bệnh nhân đã sử dụng ức chế beta và/hoặc ức chế canxi để kiểm soát triệu chứng (mức độ khuyến cáo: IIb; mức độ chứng cứ: B) [33].
♦ Quan điểm Bắc Mỹ
Mặc dù trimetazidine không được tiếp thị ở Hoa Kỳ, các chuyên gia Hoa Kỳ trong Trường Môn Tim Hoa Kỳ/Hội Tim Hoa Kỳ đã công nhận khả năng cải thiện sự dung nạp của tế bào cơ tim với thiếu máu cục bộ, trì hoãn sự khởi phát thiếu máu cục bộ cơ tim do gắng sức, giảm số cơn đau thắt ngực và sử dụng nitroglycerine trong hướng dẫn về điều trị bệnh nhân đau thắt ngực ổn định [35].
♦ Quan điểm mới
Trimetazidine được tiếp thị khắp thế giới, do đó được đề cập trong các hướng dẫn điều trị bệnh nhân bệnh mạch vành ổn định ở nhiều quốc gia khác nhau. Do thiếu thông tin chi tiết sử dụng trimetazidine ở Bắc Mỹ, nhiều quốc gia thực hiện theo các khuyến cáo của Hội Tim Châu Âu. Tuy nhiên, một số nước có cách tiếp cận khác về vị trí của trimetazidine trong điều trị bệnh nhân đau thắt ngực ổn định. Theo cách tiếp cận này, ức chế beta giữ vị trí hàng thứ nhất để điều trị dự phòng cơn đau thắt ngực và nitrat tác dụng ngắn vẫn là điều trị hòn đá tảng để giảm đau ngực tức thời do bệnh mạch vành. Nhưng đối với các bệnh nhân có triệu chứng kiểm soát kém với ức chế beta, một số hướng dẫn khuyến cáo bác sĩ xem xét thêm trimetazidine sớm miễn là kiểm soát được huyết áp và tần số tim. Tuy nhiên, nếu cần kiểm soát huyết áp tốt hơn, ức chế canxi có thể được ưa thích hơn.
Có một số nghiên cứu có thể ủng hộ cách tiếp cận mới này. Trong những nghiên cứu này, tác dụng của điều trị sớm trimetazidine trên nền của các thuốc giảm đau thắt ngực khác được đánh giá. Trong một nghiên cứu, 53 bệnh nhân đau thắt ngực ổn định có triệu chứng sử dụng propranolol 40 mg 3 lần/ngày được phân nhóm ngẫu nhiên bổ sung nitrat tác dụng dài hoặc trimetazidine trong 6 tuần [37]. Bệnh nhân được phối hợp ức chế beta + nitrat tác dụng dài giảm 30% số cơn đau thắt ngực mỗi tuần so với giảm 62% ở bệnh nhân được phối hợp ức chế beta + trimetazidine (P=0,001). Nghiệm pháp gắng sức bằng thảm lăn phát hiện phối hợp ức chế beta + trimetazidine tăng 6 lần thời gian gắng sức (95 giây so với 16 giây).
Trong một nghiên cứu khác, các nhà nghiên cứu đánh giá lợi ích của thêm trimetazidine ở 1.213 bệnh nhân đau thắt ngực ổn định có triệu chứng đang được điều trị bằng các thuốc giảm đau thắt ngực khác nhau, bao gồm đơn trị ức chế beta, ức chế beta + nitrat tác dụng dài, hoặc ức chế beta + ức chế canxi [38]. Việc sử dụng trimetazidine làm giảm có ý nghĩa số cơn đau thắt ngực và sử dụng nitrat tác dụng ngắn mỗi tuần ở tất cả bệnh nhân bất kể chiến lược điều trị. Nhưng, điều có thể quan trọng hơn là phối hợp nitrat tác dụng dài hoặc ức chế canxi với ức chế beta không giảm thêm số cơn đau thắt ngực so với bệnh nhân sử dụng ức chế beta + trimetazidine.
Chính vì những chứng cứ trên, một số quốc gia khuyến cáo trimetazidine với mức độ IIa (mức độ chứng cứ: B) làm giảm triệu chứng ở điều trị hàng thứ hai, bổ sung ngay sau ức chế beta (trừ khi cần kiểm soát huyết áp tốt hơn, ức chế canxi được ưa thích hơn) [36]. Nitrat tác dụng dài được xếp hàng thứ ba để kiểm soát đau thắt ngực. Lý do là ít nhất hai nghiên cứu chứng minh rằng sử dụng dài hạn nitrat tác dụng dài dẫn đến tăng nguy cơ biến cố tim mạch bao gồm tử vong ở bệnh nhân nhồi máu cơ tim [39] và bệnh nhân đái tháo đường trải qua can thiệp mạch vành qua da chương trình [40]. Rối loạn chức năng nội mô nặng hơn là một biến chứng tiềm năng của nitrat tác dụng dài có thể liên quan với các kết cục nặng [41].
Trimetazidine là thuốc điều hòa chuyển hóa năng lượng, không ảnh hưởng huyết động và có thể phối hợp với các thuốc ảnh hưởng huyết động để có tác dụng toàn diện trong điều trị bệnh tim thiếu máu cục bộ, không làm giảm hay triệt tiêu tác dụng của các thuốc ảnh hưởng huyết động. Do đó, trimetazidine có thể được sử dụng ngay từ đầu ở tất cả bệnh nhân bệnh tim thiếu máu cục bộ có hoặc không có sử dụng các thuốc giảm đau thắt ngực ảnh hưởng huyết động khác; hoặc phối hợp ngay từ đầu với các thuốc ảnh hưởng huyết động ở các bệnh nhân đau thắt ngực ổn định mức độ nặng với phân độ CCS III, IV mà không cần chờ tiếp cận từng bước. Quan điểm mới về các cách tiếp cận điều trị này sẽ được ủng hộ và khuyến cáo mạnh mẽ hơn nếu có đầy đủ chứng cứ từ các thử nghiệm trong tương lai.
KẾT LUẬN
Những lợi ích của trimetazidine ở bệnh nhân bệnh tim mạch đã được chứng minh ở nhiều nghiên cứu và phân tích gộp, cho phép đưa vào các hướng dẫn thực hành không chỉ đối với đau thắt ngực ổn định mà còn đối với suy tim. Mặc dù theo quan điểm truyền thống, trimetazidine là thuốc bổ sung nhưng quan điểm mới cho rằng trimetazidine nên được phối hợp sớm như thuốc điều trị hàng thứ hai. Quan điểm truyền thống của Hội Tim Châu Âu khuyến cáo trimetazidine là thuốc hàng thứ hai chỉ sử dụng khi phối hợp các thuốc ảnh hưởng huyết động thường quy như ức chế beta và ức chế canxi không thể kiểm soát triệu chứng thỏa đáng. Mặc khác, quan điểm mới xem xét trimetazidine có thể được phối hợp sớm – trước nitrat tác dụng dài – với các thuốc ảnh hưởng huyết động (ức chế beta và/hoặc ức chế canxi) miễn là huyết áp và tần số tim được kiểm soát thích hợp.
Nhìn chung, nhiều quan điểm khác mới nổi trong điều trị bệnh nhân bệnh tim thiếu máu cục bộ ổn định mở rộng quan niệm điều trị nội khoa tối ưu và cho phép sử dụng trimetazidine trước vị trí thông thường “sau khi mọi thứ khác thất bại”. Đề xuất này có thể dường như độc đáo và mới mẻ nhưng thực ra đã được tiên đoán trước cách đây gần 50 năm bởi hai nhà nghiên cứu người Anh với phát biểu rằng “trimetazidine dường như có một vị trí trong điều trị dài hạn cơn đau thắt ngực (…) và có thể được sử dụng cho tất cả trường hợp đau thắt ngực” [16]. Không bao giờ quá muộn để làm những gì lẽ ra chúng ta đã nên làm.
TÀI LIỆU THAM KHẢO
1. Heberden, W. Some account of a disorder of the breast. Medical Transactions. The Royal College of Physicians of London. 1772;2:59-67.
2. Brunton TL. On the use of nitrite of amyl in angina pectoris. Lancet. 1867;2: 97-98.
3. Brunton TL, Bokenham TJ. Note on the effect of amyl nitrite. Pharm J. 1888;19: 491.
4. Murrell W. Nitro-glycerine in angina pectoris. Lancet. 1879;1:80-81.
5. Black JW, Duncan WA, Shanks rG. Comparison of some properties of pronethalol and propranolol. Br J Pharmacol Chemother. 1965;25(3):577-591.
6. Fleckenstein A. History of calcium antagonists. Circ Res.1983;52(2 pt 2):I3-I16.
7. Hueb W, Lopes NH, Gersh BJ, et al. Five-year follow-up of the Medicine, Angioplasty, or Surgery Study (MASS II): a randomized controlled clinical trial of 3 therapeutic strategies for multivessel coronary artery disease. Circulation. 2007;115(9):1082-1089.
8. Weintraub WS, Spertus JA, Kolm P, et al. Effect of PCI on quality of life in patients with stable coronary disease. N Engl J Med. 2008;359(7):677-687.
9. Nesto RW, Kowalchuk GJ. The ischemic cascade: temporal sequence of hemodynamic, electrocardiographic and symptomatic expressions of ischemia. Am J Cardiol. 1987;59(7):23C-30C.
10. Kim TS, Youn HJ. Role of echocardiography in the emergency department. J Cardiovasc Ultrasound. 2009;17(2):40-53.
11. Stanley WC. Changes in cardiac metabolism: a critical step from stable angina to ischaemic cardiomyopathy. Eur Heart J Suppl. 2001;3(suppl O):O2-O7.
12. Lopaschuk GD, Ussher JR, Folmes CDL, Jaswal JS, Stanley WC. Myocardial fatty acid metabolism in health and disease. Physiol Rev. 2010;90(1):207-258.
13. Abozguia K, Shivu GN, Ahmed I, Phan TT, Frenneaux MP. The heart metabolism: pathophysiological aspects in ischaemia and heart failure. Curr Pharm Des. 2009;15(8):827-835.
14. Kantor PF, Lucien A, Kozak R, Lopaschuk GD. The antianginal drug trimetazidine shifts cardiac energy metabolism from fatty acid oxidation to glucose oxidation by inhibiting mitochondrial long-chain 3-ketoacyl coenzyme A thiolase. Circ Res. 2000;86(5):580-588.
15. Mehrotra TN, Bassadone ET. Trimetazidine in the treatment of angina pectoris. Br J Clin Pract. 1967;21(11):553-554.
16. Brodbin P, OConnor CA. Trimetazidine in the treatment of angina pectoris. Br J Clin Pract. 1968;22(9):395-396.
17. Detry JM, Sellier P, Pennaforte S, Cokkinos D, Dargie H, Mathes P. Trimetazidine: a new concept in the treatment of angina. Comparison with propranolol in patients with stable angina. Trimetazidine European Multicenter Study Group. Br J Clin Pharmacol. 1994;37(3):279-88.
18. Dalla-Volta S, Maraglino G, Della-Valentina P, Viena P, Desideri A. Comparison of trimetazidine with nifedipine in effort angina: a double-blind, crossover study. Cardiovasc Drugs Ther. 1990;4(suppl 4):853-839.
19. Manchanda SC, Krishnaswami S. Combination treatment with trimetazidine and diltiazem in stable angina pectoris. Heart. 1997;78(4):353-357.
20. Manchanda SC. Treatment of stable angina with low dose diltiazem in combination with the metabolic agent trimetazidine. Int J Cardiol. 2003;88(1):83-89.
21. Szwed H, Sadowski z, Elikowski W, et al. Combination treatment in stable effort angina using trimetazidine and metoprolol: results of a randomized, double-blind, multicentre study (TrIMPOL II). TrIMetazidine in POLand. Eur Heart J. 2001;22(24):2267-2274.
22. Vitale C, Spoletini I, Malorni W, Perrone-Filardi P, Volterrani M, Rosano GM. Efficacy of trimetazidine on functional capacity in symptomatic patients with stable exertional angina—the VASCO-angina study. Int J Cardiol. 2013;168(2): 1078-1081.
23. Chazov EI, Lepakchin VK, zharova EA, et al. Trimetazidine in Angina Combination Therapy — the TACT study: trimetazidine versus conventional treatment in patients with stable angina pectoris in a randomized, placebo-controlled, multicenter study. Am J Ther. 2005;12(1):35-42.
24. Peng S, zhao M, Wan J, Fang Q, Fang D, Li K. The efficacy of trimetazidine on stable angina pectoris: a meta-analysis of randomized clinical trials. Int J Cardiol. 2014;177(3):780-785.
25. Zhao Y, Peng L, Luo Y, et al. Trimetazidine improves exercise tolerance in patients with ischemic heart disease: a meta-analysis. Herz. 2015 Dec 14. Epub ahead of print. doi: 10.1007/s00059-015-4392-2.
26. César LA, Gowdak LH, Mansur AP. The metabolic treatment of patients with coronary artery disease: effects on quality of life and effort angina. Curr Pharm Des. 2009;15(8):841-849.
27. Lopatin YM, Rosano GM, Fragasso G, et al. Rationale and benefits of trimetazidine by acting on cardiac metabolism in heart failure. Int J Cardiol. 2016;203: 909-915.
28. Bonello L, Sbragia P, Amabile N, et al. Protective effect of an acute oral loading dose of trimetazidine on myocardial injury following percutaneous coronary intervention. Heart. 2007;93(6):703-707.
29. Zhang N, Lei J, Liu Q, Huang W, Xiao H, Lei H. The effectiveness of preoperative trimetazidine on myocardial preservation in coronary artery bypass graft patients: a systematic review and meta-analysis. Cardiology. 2015;131(2):86-96.
30. Fragasso G, Rosano G, Baek SH, et al. Effect of partial fatty acid oxidation inhibition with trimetazidine on mortality and morbidity in heart failure: results from an international multicentre retrospective cohort study. Int J Cardiol. 2013; 163(3):320-325.
31. Kim JS, Kim CH, Chun KJ, et al. Effects of trimetazidine in patients with acute myocardial infarction: data from the Korean Acute Myocardial Infarction registry. Clin Res Cardiol. 2013;102(12):915-922.
32. Grajek S, Michalak M. The effect of trimetazidine added to pharmacological treatment on all-cause mortality in patients with systolic heart failure. Cardiology. 2015;131(1):22-29.
33. Montalescot G, Sechtem U, Achenbach S, et al. 2013 ESC guidelines on the management of stable coronary artery disease: the Task Force on the management of stable coronary artery disease of the European Society of Cardiology. Eur Heart J. 2013;34(38):2949-3003.
34. European Medicines Agency. Questions and answers on the review of medicines containing trimetazidine (20 mg tablets, 35 mg modified release tablet and 20 mg/ml oral solution): outcome of a procedure under Article 31 of Directive 2001/83/EC as amended. September 3, 2012. Accessed: April 13, 2016. Available at: http://www.ema.europa.eu/docs/en_GB/document_library/Referrals_document/Trimetazidine_31/WC500129195.pdf.
35. Fihn SD, Gardin JM, Abrams J, et al. 2012 ACCF/AHA/ACP/AATS/PCNA/SCAI/ STS Guideline for the diagnosis and management of patients with stable ischemic heart disease: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines, and the American College of Physicians, American Association for Thoracic Surgery, Preventive Cardiovascular Nurses Association, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons. J Am Coll Cardiol. 2012;60(24):e44-e164.
36. Cesar LA, Ferreira JF, Armaganijan D, et al. Guideline for stable coronary artery disease. Arq Bras Cardiol. 2014;103(2 suppl 2):1-56.
37. Michaelides AP, Spiropoulos K, Dimopoulos K, Athanasiades D, Toutouzas P. Antianginal efficacy of the combination of trimetazidine-propranolol compared with isosorbide dinitrate-propranolol in patients with stable angina. Clin Drug Invest. 1997;13(1):8-14.
38. Nesukay E. Treatment of stable angina in Ukraine: CLASSICA study. Ukr J Cardiol. 2014;2:43-47.
39. Kanamasa K, Hayashi T, Kimura A, Ikeda A, Ishikawa K. Long-term, continuous treatment with both oral and transdermal nitrates increases cardiac events in healed myocardial infarction patients. Angiology. 2002;53(4):399-408.
40. Yiu KH, Pong V, Siu CW, Lau CP, Tse HF. Long-term oral nitrate therapy is associated with adverse outcome in diabetic patients following elective percutaneous coronary intervention. Cardiovasc Diabetol. 2011;10:52.
41. Daiber A, Münzel T. Organic nitrate therapy, nitrate tolerance, and nitrate-induced endothelial dysfunction: Emphasis on redox biology and oxidative stress. Antioxid Redox Signal. 2015;23(11):899-942








