Vấn đề rối loạn nhịp thất sau nhồi máu cơ tim là một vấn đề lớn, mặc dù đã có nhiều tiến bộ trong điều trị như can thiệp động mạch vành tiên phát và các thuốc điều trị đã có một dự hậu tốt gián tiếp và trực tiếp làm giảm rối loạn nhịp tim.
TS Phạm Hữu Văn
Ở Việt Nam chúng ta do thiếu phương tiện nghiên cứu chuẩn, nên những thống kê về rối loạn nhịp trong và sau nhồi máu cơ tim (MI) vẫn còn chưa được biết chính xác.
Đột tử do tim (SCD) trong bối cảnh nhồi máu cơ tim cấp tính (MI) thường gặp nhất do nhịp nhanh thất gây ra. Sự xuất hiện nhịp nhanh thất dai dẳng sau nhồi máu, như nhịp nhanh thất (VT) hay rung thất (VF), trong giai đoạn đầu sau MI có thể là dấu hiệu của thiếu máu cục bộ cơ tim tiếp diễn, sự phát triển của tổ chức sẹo cơ tim thúc đẩy loạn nhịp hoặc rối loạn điện giải như hạ kali máu.
Tử suất trong bệnh viện gần 20% hoặc hơn ở những bệnh nhân VT hay VF sau nhồi máu cơ tim. Như vậy, nhận biết và điều trị nhanh chóng các rối loạn nhịp này có thể cứu sống được tính mạng bệnh nhân.
Do sự gia tăng đáng kể tỷ lệ tử vong liên quan đến loạn nhịp thất sau nhồi máu cơ tim, nhiều nhà nghiên cứu đã tập trung vào cách để ngăn chặn loạn nhịp thất trong thời kỳ sau MI sớm. Chủ đề này sẽ tập trung vào phòng ngừa loạn nhịp thất sau nhồi máu cơ tim (MI), chủ yếu tập trung vào việc sử dụng phù hợp hoặc không sử dụng các thuốc chống loạn nhịp.
Các loại rối loạn nhịp thất
Trong khi nhiều nghiên cứu đã đánh giá tỷ lệ mắc loạn nhịp thất trong giai đoạn quanh nhồi máu, khó có thể so sánh những nghiên cứu này do sự khác biệt trong các quần thể (liệu pháp can thiệp qua da với điều trị tiêu sợi huyết so với không điều trị), loại nhồi máu (nhồi máu cơ tim ST chênh lên (STEMI) so với nhồi máu cơ tim ST không chênh lên (NSTEMI) so với cả hai) và các loại loạn nhịp tim đã được thông báo (ví dụ, các nhát bóp thất sớm, nhịp nhanh thất, rung thất). Ý nghĩa lâm sàng của các loại ngoại vị thất sau nhồi máu cơ tim cũng thay đổi rõ rệt.
Các nhắt bóp thất sớm — Các nhắt bóp thất sớm (VPBs) hay còn gọi là ngoại tâm thu thất, thường không có triệu chứng, hay xảy ra sau khi MI cấp với một tỷ lệ được thông báo là cao 93%. VPBS sớm không dự đoán tỷ lệ tử vong ngắn hạn hay dài hạn, nhưng VPBS thường xuyên và / hoặc đa dạng, vẫn tồn tại trên 48 đến 72 giờ sau khi MI có thể được liên kết với một nguy cơ loạn nhịp dài hạn tăng lên.
Nhịp nhanh thất tạm thời (Non-sustained ventricular tachycardia: NSVT)
Tầm quan trọng của NSVT sau nhồi máu cơ tim (MI) hoặc hội chứng mạch vành cấp (ACS) là phụ thuộc vào thời gian gần của các rối loạn nhịp với thời gian của MI. Trong 24 đến 48 giờ đầu tiên sau khi MI, NSVT thường là do sự bất thường thoáng qua của tính tự động hoặc hoạt động khởi kích trong khu vực thiếu máu cục bộ hay nhồi máu; khi so sánh NSVT xảy ra sau đó lại thường do vào lại và nền rối loạn nhịp vĩnh viễn hơn. Tuy nhiên, trong điều trị bằng phương pháp tái tười máu qua da tiên phát hiện thời, tỷ lệ mắc và ý nghĩa tiên lượng của NSVT xuất hiện thấp hơn.
Tác động của cả hai NSVT đầu và cuối trên tỷ lệ tử vong đã được đánh giá trong 6560 bệnh nhân hội chứng mạch vành cấp ST chênh lên. Bệnh nhân trong nghiên cứu được điều trị y tế hiện đại bao gồm aspirin (96%), thuốc chẹn beta (89%), thienopyridine (64%), statin (82%) và các chất ức chế ACE – hoặc chẹn thụ thể angiotensin (78%). Ngoài ra, 59% bệnh nhân đã trải qua chụp động mạch vành xâm lấn sớm với tái tuần hoàn như đã nêu. Chỉ có 1,2% bệnh nhân không trải qua VT gây đột tử do tim (SCD). So với bệnh nhân không có VT, bệnh nhân 4-7 nhịp đập của NSVT ( 2,9% SCD; nguy cơ có điều chỉnh 2.3 , 95 % CI 1,5-3,5 ) và bệnh nhân với 8 hoặc nhiều hơn nhịp đập của NSVT ( 4,3% SCD ; HR điều chỉnh 2.8 , 95 % CI 1,5-4,9 ) có nguy cơ đột tử tim cao hơn.
Nhịp thất bị động gia tăng (Accelerated idioventricular rhythm)
Nhịp thất bị động gia tăng (AIVR), còn được gọi là “VT chậm”, xảy ra đến > 50% bệnh nhân MI cấp. Một số nghiên cứu cho thấy kết hợp với tái tưới máu sau khi điều trị tiêu sợi huyết. Tuy nhiên, AIVR không phải là một dấu hiệu nhạy cảm cũng như không đặc hiệu nhiều cho tái tưới máu thành công.
Nhịp nhanh thất dai dẳng (Sustained ventricular tachycardia)
Nhịp nhanh thất đơn hình dai dẳng (Sustained monomorphic ventricular tachycardia: SMVT)
Nhịp tim nhanh thất đơn hình dai dẳng ( SMVT ) trong giai đoạn quanh nhồi máu (tức là trong vòng 48 giờ đầu tiên sau khi nhồi máu) xảy ra ở khoảng 2-3% bệnh nhân có MI ST chênh lên (STEMI) và trong vòng chưa đầy 1% bệnh nhân MI ST không chênh lên (NSTEMI). Trong giai đoạn đầu của nhồi máu phát triển (ví dụ, trong vòng 48 giờ bắt đầu), SMVT có thể dẫn đến từ hiện tượng thúc đẩy loạn nhịp thoáng qua trong tổ chức thiếu máu cục bộ và đang nhồi máu, chẳng hạn như tính tự động bất thường, hoạt động khởi kích và vòng vào lại được tạo ra do dẫn truyền và tái cực không đồng nhất. SMVT xảy ra sau hơn 48 giờ được coi là một dấu hiệu của nền loạn nhịp tim vĩnh viễn và có liên quan đến nguy cơ lâu dài tăng lên của loạn nhịp tim tái phát và đột tử do tim.
Nhịp nhanh thất đa hình (Polymorphic ventricular tachycardia)
So với nhịp nhanh thất đơn hình (VT), nhịp nhanh thất đa hình ít phổ biến hơn trong các tình trạng nhồi máu cơ tim cấp tính (MI), xảy ra ở khoảng 0,3% bệnh nhân trong một báo cáo. Khi VT đa hình xảy ra sớm sau khi một MI cấp tính, nó thường được kết hợp với các triệu chứng hoặc dấu hiệu của thiếu máu cục bộ cơ tim tái phát hoặc rối loạn điện giải như hạ kali máu hoặc hạ magiê máu.
Rung thất (ventricular fibrillation)
Rung tâm thất (VF) là cơ chế thường gặp nhất của đột tử do tim (SCD). Phần lớn các cơn VF sau nhồi máu cơ tim (MI) xảy ra trong vòng 48 đến 72 giờ đầu tiên sau khi khởi phát triệu chứng. Các yếu tố có liên quan với tăng nguy cơ của VF bao gồm:
§MI ST chênh lên ( STEMI )
§Hạ kali máu
§Hạ huyết áp ( huyết áp tâm thu ≤ 120 mmHg lúc nhập viện )
§Kích thước vùng nhồi máu lớn hơn được đo bằng thải tiết enzyme cơ tim
§Nam
§Quan hệ tình dục
§Bệnh sử hút thuốc
Sự xuất hiện của VF sau MI chỉ ra tỷ lệ tử vong trong bệnh viện > 20% (so với 4% hoặc ít hơn ở những bệnh nhân không có VF).
Rối loạn nhịp trễ (Late arrhythmias)
Nhịp nhanh thất (VT) và rung thất (VF) trễ có liên quan đến quá trình lành sẹo của nhồi máu cơ tim (MI). Thông thường điều này phản ánh sự phát triển của mô sẹo, đóng vai trò như là một chất nền cho rối loạn nhịp có thể thúc đẩy sự phát triển của VT / VF. Xơ có trong vết sẹo dẫn đến các khu vực có blốc dẫn truyền với sự đan xen vào nhau của cơ tim còn sống; làm chậm dẫn truyền tiếp theo ở rìa của vùng nhồi máu có thể dẫn đến vòng vào lại ổn định và rối loạn nhịp tiếp theo.
Định nghĩa rối loạn nhịp thất “sớm” đối lại “muộn” có thể khác nhau giữa các chuyên gia tim mạch và điện sinh lý và cũng đang thay đổi theo thời gian. Bây giờ hầu hết xem xét rối loạn nhịp tim “muộn” là những người có rối loạn nhịp tim xảy ra vượt quá 24 đến 48 giờ sau MI. VT trễ là một yếu tố dự báo tiên lượng xấu hơn. Trong số bệnh nhân sau MI những người sống sót trong 30 ngày, tỷ lệ tử vong một năm sau cao hơn đáng kể trong số những người có VT trễ (24,7% so với những người không có rối loạn nhịp thất dai dẳng (2,7%).
Nghiên cứu quan sát tiền cứu Carisma ở 297 bệnh nhân có tiền sử NMCT và phân suất tống máu thất trái 40% hoặc ít hơn cho các rối loạn nhịp trễ ghi được bằng sử dụng vi mạch cấy vào cơ thể. Các bệnh nhân trong nghiên cứu này được điều trị bằng các thuốc hiện thời gồm các thuốc chẹn beta ( 96%), các kháng tiểu cầu ( 91%), thuốc ức chế ACE- hoặc chẹn thụ thể angiotensin (90%) và statin (82%) và được theo dõi trung bình hai năm. 13% bệnh nhân có ít nhất một cơn NSVT (được xác định trong nghiên cứu này là ≥ 16 nhịp thất đập, nhưng ≤ 30 giây), 3% đã có một cơn VT dai dẳng và 3% đã có một cơn VF. Tử suất có xu hướng tăng lên không có ý nghĩa ở những bệnh nhân với bất kỳ rối loạn nhịp thất.
DỰ PHÒNG– Thường là các nhát bóp thất sớm (VPBS), nhịp nhanh thất (VT) và rung tâm thất (VF) đều liên quan với tăng tỷ lệ tử vong dài hạn sau nhồi máu cơ tim cấp tính (MI).
Tăng tỷ lệ tử vong này đặt ra hai câu hỏi:
§Có giá trị để dự phòng chống loạn nhịp thất sau MI ?
§Phương pháp tốt nhất để phòng ngừa rối loạn nhịp thất sau MI là gì?
Sau đây là một bản tóm tắt các phương pháp tiếp cận đa phương thức để phòng ngừa rối loạn nhịp thất sau MI.
Bổ sung chất điện giải
Kali – Hạ kali máu trong MI cấp tính là một yếu tố nguy cơ rung thất (VF). Trong nghiên cứu GISSI -2, khả năng VF trong số những bệnh nhân có kali huyết thanh < 3,6 meq / L là gần như cao gấp đôi ở những bệnh nhân với kali huyết thanh cao hơn (tỉ số chênh 1,97). Trong thực thế chúng tôi đã gặp nhiều trường hợp tổn thương nhồi máu không lớn nhưng vẫn xẩy ra VF do nồng độ kali máu quá thấp (< 2.0 mEq/l).
Mặc dù không có thử nghiệm lâm sàng chứng minh những lợi ích thay thế kali trong cấp MI, hướng dẫn ACC / AHA khuyên cáo nên duy trì nồng độ kali huyết thanh trên 4,0 meq / L ở những bệnh nhân với MI cấp. Liều lượng và đường dùng kali phụ thuộc vào mức độ nghiêm trọng của thiếu hụt và chức năng thận của bệnh nhân.
Magiê –Giảm magiê máu có đến 40% bệnh nhân bị hạ kali máu. Ở những bệnh nhân như vậy, hạ kali máu thường có thể không được điều chỉnh cho đến khi thâm hụt magiê được sửa chữa; do đó hạ magiê có thể góp phần gián tiếp đến nguy cơ rung thất (VF). Hướng dẫn ACC / AHA khuyến cáo duy trì nồng độ magiê huyết thanh bình thường ( > 2,0 mg / dL) ở những bệnh nhân MI cấp.
Sử dụng thông thường magiê sulfate tĩnh mạch cho tất cả các bệnh nhân MI cấp là một chuyên đề lớn. Trong trường hợp không có hạ magiê hoặc hạ kali máu, có vẻ như không có giá trị từ sử dụng thường xuyên magiê sulfate tĩnh mạch trong các tình huống MI cấp. Như vậy, sử dụng thường xuyên của magiê cho tất cả các bệnh nhân có MI cấp tính là không nên.
Chẹn beta– Ngoài tác dụng có lợi khác, sử dụng ngay lập tức chẹn beta tĩnh mạch trong quá trình MI cấp làm giảm nguy cơ rung thất (VF). Tuy nhiên, đã có kết quả khác nhau về ảnh hưởng của chẹn beta tĩnh mạch lên tử suất trong giai đoạn sau MI sớm. Dữ liệu tổng hợp từ các nghiên cứu kiểm soát liên quan đến hơn 29.000 bệnh nhân diễn ra sớm, điều chỉnh ngắn hạn bằng chẹn beta tĩnh mạch cho thấy giảm 13% trong tỷ lệ tử vong cấp tính. Lợi ích này ít nhất một phần là do công tác phòng chống VF. Tuy nhiên sử dụng beta tĩnh mạch không liên quan đến lợi ích tổng thể tỷ lệ tử vong trong các nghiên cứu ngẫu nhiên COMMIT/CCS2 với gần 46.000 bệnh nhân ( 93% có nhồi máu ST chênh lên hoặc blốc nhánh trái), một nửa trong số đó được điều trị tiêu sợi huyết.
ACC / AHA tập trung cập nhật năm 2007 cho STEMI cho rằng nó là hợp lý để cung cấp cho các thuốc chẹn beta tĩnh mạch cho những bệnh nhân không có chống chỉ định, chẳng hạn như huyết động không ổn định. Người ta đồng ý với cách tiếp cận này, như thuốc chẹn beta có nhiều lợi ích tiềm năng vượt ra ngoài bất kỳ tác dụng chống loạn nhịp trong giai đoạn quanh nhồi máu.
Đối với việc sử dụng ngay lập tức, metoprolol tiêm tĩnh mạch hoặc atenolol có thể được thực hiện với liều 5 mg bolus để đạt được nhịp tim lúc nghỉ < 70 nhịp mỗi phút. Tiếp theo là các uống của metoprolol ( 25-50 mg hai lần ngày với thuốc tác dụng ngắn hoặc 50 đến 100 mg mỗi ngày với các thuốc tác dụng lâu dài XL) hoặc atenolol ( 50 đến 100 mg mỗi ngày).
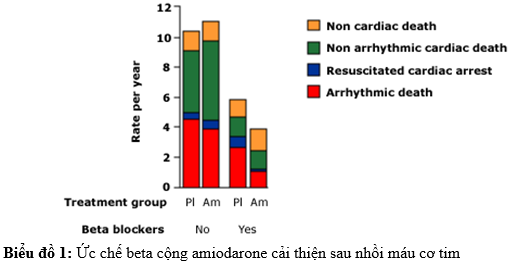
Một phân tích gộp của bệnh nhân trong các nghiên cứu CAMIAT EMIAT cho thấy tất cả các nguyên nhân tử vong sau nhồi máu cơ tim là thấp hơn với sự kết hợp amiodarone và một chẹn beta so với thuốc chẹn beta đơn thuần hoặc không chặn beta có hoặc không có amiodarone.
Thuốc chống loạn nhịp
Trong khi có một khối lượng khá nhiều nghiên cứu theo dõi thuốc chống loạn nhịp để ngăn chặn loạn nhịp nhanh thất sau nhồi máu (MI), nhiều nghiên cứu này được thực hiện trước khi sự ra đời của phương pháp điều trị hiệu quả tái tưới máu (ví dụ, liệu pháp tan huyết khối, can thiệp mạch vành qua da tiên phát). Ngoài ra, đa số các nghiên cứu tập trung vào ngăn chặn các nhắt bóp thất sớm (VPBS) bằng các thuốc chống loạn nhịp class I (xem bảng), một chiến lược thực sự dẫn đến sự gia tăng tỷ lệ tử vong liên quan đến rất nhiều các thuốc chống loạn nhịp. Nghiên cứu tiếp theo đánh giá amiodarone, một thuốc chống loạn nhịp class III, đã cho thấy giảm loạn nhịp thất và đột tử do tim sau MI nhưng không cải thiện tỷ lệ tử vong nói chung.
Người ta không sử dụng các thuốc chống loạn nhịp để dự phòng trong giai đoạn sau nhồi máu. Việc sử dụng các thuốc được dành riêng cho những bệnh nhân bị loạn nhịp nhanh thất đã được chứng minh bằng tư liệu. Lý do cho cách tiếp cận này sẽ được trình bầy tiếp sau đây.
Các thuốc nhóm Ic – Sử dụng dự phòng bằng các thuốc chống loạn nhịp class Ic (ví dụ, encainide, flecainide) trong thời kỳ sau MI có liên quan đến tỷ lệ tử vong tăng. Mặc dù thực tế này làm giảm các nhắt bóp thất sớm (VPBS), thử nghiệm ngẫu nhiên đã chứng minh có sự gia tăng trường hợp tử vong do loạn nhịp tim. Theo nguyên tắc chung, các thuốc không nên được sử dụng để điều trị rối loạn nhịp tim của bất kỳ ở những bệnh nhân có tiền sử bệnh tim thiếu máu cục bộ.
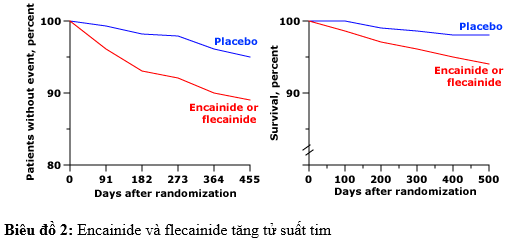
Các kết quả ức chế loạn nhịp tim (CAST) ở các bệnh nhân có nhắt bớp thât sớm sau MI. Các bệnh nhân nhận được encainide hoặc flecainide, khi so sánh với những người nhận được placebo, tần số tránh khỏi biến cố tim (tử vong hoặc ngừng tim được hồi sức) thấp hơn một cách có ý nghĩa (ô trái, p = 0.001) và sống sót toàn bộ thấp hơn (ô phải, p = 0.0006). Nguyên nhân tử vong do loạn nhịp hoặc ngừng tim. Data from Echt DS, Liebson PR, Mitchell B, et al. N Engl J Med 1991; 324:781
Lidocain – Các dữ liệu liên quan đến việc sử dụng lidocain dự phòng ( một loại thuốc chống loạn nhịp loại Ib ) trong thời kỳ hậu – MI đã chứng minh bằng chứng không phù hợp lợi ích và một số bằng chứng về tăng tỷ lệ tử vong nói chung. Hơn 20 nghiên cứu ngẫu nhiên đã đánh giá lidocain dự phòng trong trường hợp này. Mặc dù lidocaine có hiệu quả trong một số nghiên cứu, những người khác không cho thấy lợi ích. Trong một phân tích, điều trị lidocain được kết hợp với xu hướng giảm VF không có ý nghĩa (odd ratio 0,71) nhưng tỷ lệ tử vong tăng lên ( tỷ lệ chênh 1,12 ). Do sự gợi ý của tác hại và lợi ích có thể không chắc chắn, sử dụng thường xuyên dự phòng của lidocain trong thời kỳ sau MI làkhông được khuyến cáo.
Amiodarone – Amiodarone dường như có hiệu quả trong việc giảm loạn nhịp tim và đột tử do tim khi sử dụng dự phòng trong thời kỳ sau MI, nhưng không cải thiện tỷ lệ tử vong chung. Dữ liệu từ một thử nghiệm nhỏ ban đầu và một phân tích năm 1993 cho rằng amiodarone giảm loạn nhịp thất và có thể giảm tỷ lệ tử vong sau MI. Vai trò của amiodarone với các nhát bóp thất sớm (VPBS) ở những bệnh nhân sau MI được đánh giá hoàn thiện hơn so với nghiên cứu Amiodarone trong loạn nhịp ở bệnh nhân nhồi máu cơ tim ở Canada (Canadian Amiodarone Myocardial Infarction Arrhythmia Trial: CAMIAT). Trong khi rối loạn nhịp được ngăn chăn cao hơn và nguy cơ tử vong loạn nhịp tim thấp hơn ở những bệnh nhân được điều trị với amiodarone, không có khác biệt đáng kể trong tỷ lệ sống còn.
Nghiên cứu Amiodarone trong nhối máu cơ tim ở châu Âu (European Myocardial Infarct Amiodarone Trial: EMIAT) đánh giá amiodarone ở những bệnh nhân sau MI phân suất tống máu tâm thất trái dưới 40%. Tương tự như các kết quả từ CAMIAT, bệnh nhân được điều trị bằng amiodarone EMIAT đã giảm đáng kể tử vong loạn nhịp tim, nhưng không phải trong tử vong chung.
Tác dụng phụ của amiodarone và chẹn beta đã được khẳng định trong một phân tích gộp của CAMIAT và EMIAT (biểu đồ 1). Kết quả tương tự đã được ghi nhận trong một phân tích của 8 nghiên cứu bao gồm hơn 5000 bệnh nhân có MI trước: điều trị amiodarone có liên quan với giảm 35% có ý nghĩa trong loạn nhịp / cái chết đột ngột , và giảm 8 phần trăm không có ý nghĩa trong tổng số tử vong (hình dưới). Hiệu quả của amiodarone không bị ảnh hưởng do phân suất tống máu thất trái giảm, suy tim NYHA, hoặc sự hiện diện của chứng loạn nhịp tim không có triệu chứng trên theo dõi Holter.

Phân tích gộp các nghiên cứu ngẫu nhiên liên quan đến 6553 bệnh nhân có suy tim hoặc nhối máu cơ tim mới xẩy ra đã được xác nhận, so sanh với placebo hoặc chăm sóc thông thương, amiodarone đã làm giảm đáng kể toàn bộ tử suất bằng 13% và đột tử tim bằng 29%. Không có sự khác biệt trong hiệu quả điều trị giữa các nghiên cứu suy tim và sau nhồi máu cơ tim.Data from Amiodarone Trials Meta-Analysis Investigators, Lancet 1997. 350: 1417.
Không giống như các thuốc chống loạn nhịp khác, amiodarone dự phòng không liên quan đến sự gia tăng tỷ lệ tử vong. Tuy nhiên, sử dụng không được chọn trong tất cả các bệnh nhân không xuất hiện để cải thiện kết quả. Như vậy, người ta không điều chỉnh amiodarone dự phòng trong thời kỳ sau MI. Thay vào đó, người ta bảo lưu việc sử dụng trong giai đoạn sau nhồi máu cho những bệnh nhân có các nhắt bóp thất sớm có triệu chứng hoặc loạn nhịp thất dai dẳng đòi hỏi phải điều trị bằng thuốc chống loạn nhịp. Trong nhóm này, amiodarone có thể sẽ có hiệu quả và không xuất hiện để tăng tỷ lệ tử vong.
Điều trị thiết bị – Bệnh nhân có rối loạn chức năng tâm thất trái từ trung bình đến nặng hoặc nghiêm trọng sau MI có nguy cơ cao phát triển nhịp nhanh thất (VT) hay rung thất (VF) ngay cả trong trường hợp không có loạn nhịp trong bệnh viện. Những bệnh nhân này có thể được hưởng lợi từ việc sử dụng một máy khử rung tim mặc trước khi đánh giá để có thể cấy ICD vĩnh viễn (ảnh dưới). Bệnh nhân có phân suất tống máu 35% hoặc ít hơn sau nữa là có thể đáp ứng tiêu chuẩn hướng dẫn của ACC / AHA / HRS cho cấy ICD dự phòng [29]. Tuy nhiên, những hướng dẫn này, đề nghị một thời gian chờ đợi 40 ngày sau MI trước khi cấy dự phòng ICD để cho phép phục hồi tốt chức năng tâm thất. Ngoài ra, nhiều người phải chi trả sẽ không hoàn trả cho cấy ICD dự phòng trước khi đánh giá lại chức năng tâm thu 40 ngày sau MI. Như vậy, các máy khử rung tim có thể mặc có thể cung cấp điều trị có hiệu quả cao và dứt khoát cho loạn nhịp thất đe dọa tính mạng trong thời gian này.
Nghiên cứu khởi đầu cho thấy điện sinh (EP) thử nghiệm với kích thích tâm thất được lập trình có thể cho phép phân tầng nguy cơ cấy ICD ở bệnh nhân sau MI sớm mà không cần có VT dai dẳng trước đó. Tiếp tục nghiên cứu trong thử nghiệm lâm sàng ngẫu nhiên được chứng minh để xác nhận các tiện ích của test EP sau MI sớm.
Kết luận
Đột tử do tim (SCD ) xảy ra trong bối cảnh nhồi máu cơ tim cấp (MI) thường là kết quả của loạn nhịp nhanh thất dai dẳng, chẳng hạn như nhịp nhanh thất và rung thất.
Trong khi các nhắt bóp thất sớm (VPBS) là phổ biến trong thời kỳ sau MI, thường không có triệu chứng và VPBS mất đi trong vòng 48 giờ sau khi MI không dự đoán tỷ lệ tử vong ngắn hạn hay dài hạn. Tuy nhiên, VPBS thường xuyên và / hoặc đa dạng mà vẫn tồn tại hơn 48 đến 72 giờ sau khi một MI có thể được liên kết với một nguy cơ loạn nhịp kéo dài tăng lên. Người ta còn không rõ VPBS đóng một vai trò trong việc bắt đầu các loạn nhịp nhanh thất dai dẳng và cố gắng để giảm tần số loạn nhịp nhanh thất kéo dài bằng cách ức chế VPBS đã dẫn đến tỷ lệ tử vong tăng lên.
Thực hiện dự phòng bằng các thuốc chống loạn nhịp class Ic (ví dụ, encainide, flecainide) trong thời kỳ sau MI có liên quan đến tỷ lệ tử vong tăng lên. Mặc dù thực tế giảm VPBS, thử nghiệm ngẫu nhiên đã chứng minh có sự gia tăng các trường hợp tử vong do loạn nhịp tim.
– Chúng tôi đề nghị không sử dụng thuốc chống loạn nhịp class Ic để ngăn chặn VPBS hoặc để phòng ngừa loạn nhịp nhanh thất sau MI (Grade 1A).
– Chúng tôi đề nghị không sử dụng lidocaine (một class Ib thuốc chống loạn nhịp) như phòng ngừa rối loạn nhịp thất sau MI (Grade 1B).
Amiodarone dường như có hiệu quả trong việc giảm loạn nhịp tim và đột tử do tim khi sử dụng dự phòng trong thời kỳ sau MI, nhưng không cải thiện tỷ lệ tử vong chung. Ngoài ra, điều trị amiodarone có liên quan đến nhiều tác dụng phụ.
– Chúng tôi đề nghị không sử dụng amiodarone như phòng ngừa rối loạn nhịp thất sau MI (Grade 1B). Thay vào đó, chúng tôi bảo lưu việc sử dụng nó trong thời kỳ sau MI đối với bệnh nhân VPBS có triệu chứng đòi hỏi phải điều trị bằng thuốc chống loạn nhịp. Người ta ưa dùng amiodarone hơn các thuốc chống loạn nhịp khác trong trường hợp này do nó đã không được liên kết với tỷ lệ tử vong tăng.
Sử dụng ngay lập tức thuốc chẹn beta là một phần chuẩn của điều trị cấp tính MI. Trong số nhiều lợi ích, thuốc chẹn beta làm giảm nguy cơ loạn nhịp thất trong các trạng thái của một MI cấp.
Hạ kali máu là một yếu tố nguy cơ rung thất trong các tình trạng MI cấp. Hạ magiê đồng thời, hiện tại lên đến 40% bệnh nhân bị hạ kali máu, có thể làm giảm hiệu quả những nỗ lực để bổ xung kali đầy đủ cho đến khi thâm hụt magiê cũng được sửa chữa.
– Trong trạng thái sau nhồi máu cơ tim, người ta gợi ý duy trì kali máu ≥4.0 meq/L và magnesium ≥2.0 mg/dL (Grade 2C).
Bảng phân loại các thuốc chống loạn nhịp Vaughan Williams (classification of antiarrhythmic drugs)


Máy khử rung có thể đeo gồm hai bản cực sốc kết hợp áo gi lê và 4 điện cực nhận cảm kết nối với một đơn vị thắt lưng có chứa các thiết bị điện tử theo dõi và khử rung tim
Reproduced with permission from: ZOLL Medical Corporation. Copyright © 2012. All rights reserved.
Loại và tỷ lệ các tác dụng phụ chính của điều trị amiodarone
|
Tác dụng phụ |
Tỷ lệ, % |
|
Phổi |
|
|
Ho, đặc biệt là với thâm nhiễm trên X quang phổi và giảm DLCO
|
5 đến 15 (>400 mg/ngày) |
|
1 đến 2 (≤400 mg/ngày) |
|
|
Tuyến giáp |
|
|
Suy giáp và cường giáp |
2 đến 24 |
|
3 đến 4 (≤400 mg/ngày) |
|
|
Tim |
|
|
Nhịp chậm và bloc AV |
3 to 5 |
|
Thúc đẩy loạn nhịp |
<1 |
|
Gan |
|
|
AST hoặc ALT tăng hơn 2 lần bình thường |
15 đến 50 |
|
|
1 đến 2 (≤400 mg/ngày) |
|
Viêm gan và xơ gan |
<3 |
|
Mắt |
|
|
Viêm vi giác mạc |
>90 |
|
Nhìn quầng, đặc biệt vào đêm |
<5 |
|
Viêm thần kinh thị giác (Optic neuritis) |
1 |
|
Da |
|
|
Nhậy cảm ánh sáng (Photosensitivity) |
25 đến 75 |
|
Đổi màu xanh (Blue discoloration) |
<10 |
|
Đường tiêu hóa (Gastrointestinal tract) |
|
|
Buồn nôn , chán ăn, táo bón (Nausea, anorexia, and constipation) |
30 |
|
4 đến 5 (≤400 mg/ngày) |
|
|
Hệ thống thần kinh trung ương (Central nervous system) |
|
|
Biểu hiện đa dạng bao gồm cả mất điều hòa, dị cảm , bệnh thần kinh ngoại vi, rối loạn giấc ngủ , trí nhớ suy giảm, và run |
3 đến 30 |
|
4 đến 5 (≤400 mg/ngày) |
|
|
Đường sinh dục (Genitourinary tract) |
|
|
Viêm mào tinh hoàn và rối loạn cường dương (Epididymitis and erectile dysfunction) |
<1 |
Data from: Goldschlager N, Epstein AE, Naccarelli G, et al. Practical guidelines for clinicians who treat patients with amiodarone. Practice Guidelines Subcommittee, North American Society of Pacing and Electrophysiology. Arch Intern Med 2000; 160:1741; Vorperian VR, Havighurst TC, Miller S, et al. Adverse effects of low dose amiodarone: A meta-analysis. J Am Coll Cardiol 1997; 30:791; and Harjai KJ, Licata AA. Effects of amiodarone on thyroid function. Ann Intern Med 1997; 126:63.
Tài liệu tham khảo
1. Bigger JT Jr, Dresdale FJ, Heissenbuttel RH, et al. Ventricular arrhythmias in ischemic heart disease: mechanism, prevalence, significance, and management. Prog Cardiovasc Dis 1977; 19:255.
2. Scirica BM, Braunwald E, Belardinelli L, et al. Relationship between nonsustained ventricular tachycardia after non-ST-elevation acute coronary syndrome and sudden cardiac death: observations from the metabolic efficiency with ranolazine for less ischemia in non-ST-elevation acute coronary syndrome-thrombolysis in myocardial infarction 36 (MERLIN-TIMI 36) randomized controlled trial. Circulation 2010; 122:455.
3. Mehta RH, Starr AZ, Lopes RD, et al. Incidence of and outcomes associated with ventricular tachycardia or fibrillation in patients undergoing primary percutaneous coronary intervention. JAMA 2009; 301:1779.
4. Thomsen PE, Jons C, Raatikainen P, et al. Long-term recording of cardiac arrhythmias with an implantable cardiac monitor in patients with reduced ejection fraction after acute myocardial infarction: the cardiac arrhythmias and risk stratification after acute myocardial infarction (CARISMA) study. Circulation 2010; 121:1258.
5. Volpi A, Cavalli A, Santoro L, Negri E. Incidence and prognosis of early primary ventricular fibrillation in acute myocardial infarction–results of the Gruppo Italiano per lo Studio della Sopravvivenza nell’Infarto Miocardico (GISSI-2) database. Am J Cardiol 1998; 82:265.
6. Whang R, Whang DD, Ryan MP. Refractory potassium repletion. A consequence of magnesium deficiency. Arch Intern Med 1992; 152:40.
7. Teo KK, Yusuf S, Furberg CD. Effects of prophylactic antiarrhythmic drug therapy in acute myocardial infarction. An overview of results from randomized controlled trials. JAMA 1993; 270:1589.
8. Rydén L, Ariniego R, Arnman K, et al. A double-blind trial of metoprolol in acute myocardial infarction. Effects on ventricular tachyarrhythmias. N Engl J Med 1983; 308:614.
9. Chen ZM, Pan HC, Chen YP, et al. Early intravenous then oral metoprolol in 45,852 patients with acute myocardial infarction: randomised placebo-controlled trial. Lancet 2005; 366:1622.
10. Sadowski ZP, Alexander JH, Skrabucha B, et al. Multicenter randomized trial and a systematic overview of lidocaine in acute myocardial infarction. Am Heart J 1999; 137:792.
11. Boutitie F, Boissel JP, Connolly SJ, et al. Amiodarone interaction with beta-blockers: analysis of the merged EMIAT (European Myocardial Infarct Amiodarone Trial) and CAMIAT (Canadian Amiodarone Myocardial Infarction Trial) databases. The EMIAT and CAMIAT Investigators. Circulation 1999; 99:2268.
12. Epstein AE, DiMarco JP, Ellenbogen KA, et al. ACC/AHA/HRS 2008 Guidelines for Device-Based Therapy of Cardiac Rhythm Abnormalities: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committee to Revise the ACC/AHA/NASPE 2002 Guideline Update for Implantation of Cardiac Pacemakers and Antiarrhythmia Devices): developed in collaboration with the American Association for Thoracic Surgery and Society of Thoracic Surgeons. Circulation 2008; 117:e350.








