Mở đầu
Trong bài viết trước, chúng tôi đã trình bầy về giải phẫu đường dẫn truyền phụ (AP) và cách xác định vị trí một cách định hướng bằng điện tâm đồ (ECG) bề mặt. để tiện theo dõi chúng tôi nhắc lại sơ đồ đường phụ như hình dưới (hình 1).
TS. Phạm Hữu Văn
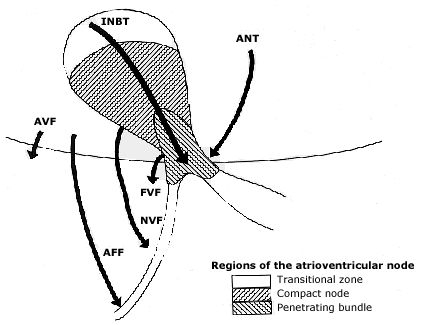
Hình 1.Sơ đồ các đường phụ.
Chủ đề này sẽ đưa ra định nghĩa, tính phổ biến và triệu chứng lâm sàng của hội chứng WPW. Các lựa chọn điều trị cho bệnh nhân bị loạn nhịp nhanh và hội chứng WPW sẽ được đưa ra ở các chuyên đề tiếp theo.
Nhắc lại một số khái niệm
Dẫn truyền AV bình thường so với dẫn truyền phụ nhĩ thất (AV)
Ở tim bình thường, tâm nhĩ và tâm thất là cách điện, với dẫn truyền xung điện từ tâm nhĩ đến tâm thất thường được dẫn truyền thông qua nút nhĩ thất (AV) và hệ thống His- Purkinje. Bệnh nhân có hội chứng kích thích sớm có đường thêm vào, được gọi là đường dẫn truyền phụ (AP), kết nối trực tiếp tâm nhĩ và tâm thất, do đó cho phép hoạt động điện bỏ qua nút nhĩ thất (bảng 1). Tổ chức trong các đường phụ, là bẩm sinh ở nguồn gốc và là kết quả của sự suy yếu tái hấp thu của hợp bào cơ tim ở xơ sợi vòng của các van nhĩ thất trong quá trình phát triển của thai nhi, thường các xung điện được dẫn truyền nhanh hơn so với nút nhĩ thất, kết quả là khoảng thời gian PR ngắn hơn được nhìn thấy trên điện tâm đồ bề mặt.
Bảng 1.Các thuật ngữ và liên kết giải phẫu của các đường phụ
|
Thuật ngữ trước đây |
Thuật ngữ được để nghị hoặc sử dụng thông thường |
Liên kết giải phẫu |
|
Bó Kent* |
Nối phụ nhĩ thất (AV) hoặc đường tắt nhĩ thất |
Nhĩ đến thất |
|
Sợi James • |
Đường tắt nhĩ nút |
Nhĩ đến nút AV thấp |
|
Đường tắt nhĩ bó |
Nhĩ đến bó His |
|
|
Sợi Mahaim |
Đường tắt nhĩ bó |
Nhĩ đến nhánh bó |
|
Đường tắt nút bó |
Nút AV đến nhánh bó |
|
|
Đường nút thất |
Nút AV đến tổ chức thất |
|
|
Đường tắt bó thất |
Nhánh bó đến tổ chức thất |
* Các đường tắt này tạo ra sóng delta và hội chứng Wolff-Parkinson-White.
• Các đường này gây ra hội chứng Lown-Ganong-Levine và dẫn truyên nút AV gia tăng.
Người ta ước tính hầu hết các đường phụ (từ 60 đến 75%) có khả năng dẫn hai chiều (anterograde và retrograde) giữa tâm nhĩ và tâm thất. Tuy nhiên, một số đường phụ (17-37%) chỉ có khả năng dẫn một cách ngược từ tthất sang nhĩ. Khi đường phụ dẫn truyền theo hướng ngược đơn độc (còn gọi là đường phụ “ẩn”), chúng không tạo ra sóng delta và các mẫu WPW trên điện tâm đồ bề mặt nhưng vẫn có khả năng hỗ trợ nhịp tim nhanh vào lại. Dẫn ngược có thể xảy ra sau các nhắt bóp thạo nhịp hoặc thất sớm, có thể hình thành một phần ngược ủa nhịp nhanh vào lại nhĩ thất orthodromic (AVRT). Phần lớn các đường phụ ẩn ở bên trái.
Ít gặp hơn (5 đến 27%), đường phụ chỉ có khả năng dẫn truyền theo đường xuôi (anterograde); trong trường hợp này, có thể tạo thành nhịp nhanh vào lại nhĩ thất (AVRT) thể antidromic. Các cơ chế chịu trách nhiệm về dẫn theo một hướng dọc theo đường phụ (chỉ xuôi hoặc ngược) vẫn chưa xác định.
Ở một số bệnh nhân, các đường phụ có vẻ như ẩn dấu có thể có khả năng dẫn truyền xuôi trong một số tình huống:
● Nếu dẫn truyền nút AV được gia tăng và / hoặc đường phụ ở bên trái (ví dụ, từ xa đến nút xoang), dẫn có thể tiến hành qua hệ thống nút AV bó His Purkinje bình thường nhanh hơn so với AP. Trong những trường hợp này, dẫn xuôi qua đường phụ xảy ra, nhưng không phải là biểu hiện trên điện tâm đồ bề mặt. Blốc tạm thời dẫn truyền qua nút AV bằng adenosine có thể bộc lộ đường “ẩn” này.
● Ở một số bệnh nhân có đường phụ ở thành tự do thất trái, nhịp tâm nhĩ trái qua xoang vành, tại một khu vực gần với đường phụ, có thể là cần thiết để đưa đến dẫn truyền qua đường xuôi và kích thích sớm được bộc lộ.
● Một số đường phụ (ở bất kỳ khu vực nào) có thể bị hạn chế khả năng dẫn truyền xuôi do thời kỳ trơ kéo dài và chỉ trở nên biểu hiện ở tần số tim chậm hơn.
Mẫu WPW đối lại với hội chứng WPW
Hai thuật ngữ, được phân biệt bằng có hay không có rối loạn nhịp, đã được sử dụng để mô tả những bệnh nhân có đường phụ (AP):
● Mẫu Wolff -Parkinson-White (WPW) được áp dụng cho bệnh nhân có biểu hiện kích thích sớm trên điện tâm đồ trong trường hợp không có triệu chứng loạn nhịp tim.
● Hội chứng Wolff – Parkinson-White (WPW) được áp dụng cho các bệnh nhân có biểu hiện cả kích thích sớm trên điện tim và loạn nhịp tim có triệu chứng liên quan đến đường phụ.
Người có một trong hai mẫu hoặc hội chứng WPW WPW có thể có kết quả giống hệt nhau trên điện tâm đồ bề mặt. Trong cả hai tình huống, dẫn xuôi qua đường phụ gây ra hoạt động sớm hơn, hoặc kích thích sớm của một phần của tâm thất. Các mô hình điện tâm đồ cổ điển trong các mẫu và hội chứng WPW (hình 2) có hai đặc tính chính: một khoảng PR ngắn và QRS mở rộng do có sóng delta. Các kết quả điện tâm đồ sẽ được thảo luận chi tiết hơn.
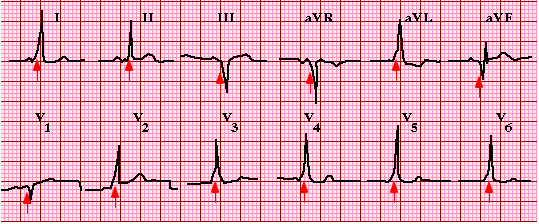
Hình 2.Hình ảnh điện tâm đồ của mẫu WPW và hội chứng WPW.
Hai đặc tính chính của mẫu Wolff-Parkinson-White (WPW) gồm khoảng PR ngắn (<0.12 s) và sóng delta (các mũi tên đỏ). Phức hợp QRS rộng (>0.12 s) và biểu hiện nhắt bóp hỗn hợp; phần khởi đầu (sóng delta) hậu quả từ hoạt động thất nhanh qua đường phụ (kích thích sớm), trong khi kết thúc hoạt động thất do đi qua hệ thống dẫn truyền bình thường đưa đến phần kết thúc khá bình của QRS.
Các đường phụ phức tạp biểu hiện ở khoảng 13% bệnh nhân tìm đến bác sỹ điện sinh lý do hội chứng WPW. Xác suất được tăng lên ở những người có tiền sử gia đình có kích thích sớm.
Định khu đường phụ
Các nghiên cứu điện sinh lý và lập bản đồ đã chỉ ra đường phụ nhĩ thất có thể ở bất cứ nơi nào dọc theo vòng AV (rãnh) hoặc vách ngăn. Vị trí thường gặp nhất là trái bên (50%), vách sau (30%), vách trước bên phải (10%) và bên phải (10%). Nhiều nghiên cứu đã cố gắng tim tương quan các vị trí của các đường phụ với các mô hình điện tâm đồ . Tuy nhiên, sự xuất hiện trên điện tâm đồ kích hoạt phụ thuộc vào mức độ kích thích sớm và phản ứng tổng hợp, kết quả, đường tương tự có thể không phải luôn luôn tạo ra các mô hình điện tâm đồ giống nhau. Hơn nữa, lên đến 13% của các cá nhân với kích thích sớm có nhiều hơn một đường phụ.
Mặc dù các kết quả điện tâm đồ có một chút biến đổi liên quan đến dẫn truyền qua đường phụ, đường bên trái thường biểu hiện với mẫu giả nhồi máu cơ tim thành bên (Q sóng trong đạo trình I và aVL), và đường vách sau thường biểu hiện giả mẫu nhồi máu cơ tim thành dưới (Q sóng đạo trình II, III và aVF). Phần này xin xem trong bài trước chúng tôi đã trình bầy kỹ vấn đề này. (số tháng 10 năm 2014)
Các bất thường tim kết hợp
Hầu hết các bệnh nhân có đường phụ nhĩ thất không có cùng tồn tại bất thường tim cấu trúc. Bệnh tim bẩm sinh có liên quan, khi có, có nhiều khả năng ở bên phải hơn so với bên trái. Bất thường Ebstein là tổn thương bẩm sinh liên quan chặt chẽ nhất với hội chứng WPW. Có đến 10-20% những bệnh nhân này có một hoặc nhiều đường phụ; phần lớn trong số này nằm trong thành tự do phải và khoang vách sau phải.
Mối liên hệ giữa sa van hai lá và đường nối tắt bên trái cũng đã được báo cáo. Tuy nhiên, sự kết hợp này chỉ đơn giản có thể phản ánh sự cùng tồn tại ngẫu nhiên của hai điều kiện tương đối phổ biến.
Ngoài ra, hình thái WPW gia đình có liên quan đến bệnh cơ tim phì đại.
Tình phổi biến – Tỷ lệ
Khi thảo luận về sự phổ biến của WPW, điều quan trọng là phải phân biệt giữa mẫu WPW (ví dụ, ECG bất thường ở bệnh nhân không có triệu chứng) và hội chứng WPW. Cả hai đều khá thường xuyên, xảy ra trong vòng chưa đầy 1% dân số nói chung, với các mẫu WPW từ 10 đến 100 lần phổ biến hơn hội chứng WPW.
Tỷ lệ mẫu WPW
Sự phổ biến của mẫu WPW trên điện tâm đồ bề mặt ước tính khoảng 0,13-0,25% trong dân số chung. Tỷ lệ xuất hiện cao hơn (lên đến 0,55%) trong số người thân đầu tiên người có mẫu WPW, cho thấy thành phần gia đình.
Các mẫu WPW trên điện tâm đồ có thể lúc có lúc không và thậm chí có thể biến mất vĩnh viễn theo thời gian. Trong một nghiên cứu thuần tập, 22% những người biểu hiện mẫu WPW sau cùng trên điện tâm đồ ban đầu đã có tầm soát bình thường, và 40% các bệnh nhân mẫu WPW biến mất trên điện tâm đồ tiếp theo. Kết quả tương tự đã được ghi nhận trong nhóm nhỏ khác.
Mất liên tục và / hoặc kéo dài của kích thích sớm có thể cho thấy đường phụ có một khoảng thời gian trơ cơ bản kéo dài tương đối, làm cho nó dễ bị thay đổi và các biến thể thoái hóa liên quan đến tuổi trong trương lực tự động. So với những bệnh nhân có mẫu WPW dai dẳng, những người dẫn truyền xuôi qua đường phụ biến mất khi lớn tuổi hơn (50 so với 39 tuổi) và đã có thời gian trơ của đường phụ dài hơn trong nghiên cứu điện sinh lý khởi đầu (414 so với 295 ms).
Tỷ lệ hội chứng WPW
Sự phổ biến của hội chứng WPW là thấp hơn đáng kể hơn so với các mẫu WPW đơn thuần. Giá trị chính xác đã thay đổi trong các nghiên cứu khác nhau, tùy thuộc một phần vào thời gian theo dõi:
● Khi xem xét 22.500 nhân viên hàng không lành mạnh, mẫu WPW trên điện tâm đồ đã được nhìn thấy ở 0,25%, và chỉ có 1,8% của những người này có bằng chứng rối loạn nhịp tim.
● Trong một báo cáo của 228 đối tượng với mẫu WPW bằng ECG người được theo dõi trong 22 năm, tỷ lệ tổng thể của rối loạn nhịp tim dẫn đến hội chứng WPW là 1% mỗi năm.
● Trong một nghiên cứu của 432.166 trẻ em, độ tuổi từ 6 đến 20 tuổi, tỷ lệ hội chứng WPW là 0,07%.
Các loại loạn nhịp trên thất xảy ra trong hội chứng WPW. Trên 80% bệnh nhân bị rối loạn nhịp có nhịp nhanh vào lại nhĩ thất, từ 15 đến 30% bị rung nhĩ, và 5% cuồng nhĩ. Tỷ lệ đột tử do tim (SCD ) là khá thấp. Theo một phân tích gộp 20 nghiên cứu (1869 bệnh nhân) ước tính nguy cơ ở 0,13% mỗi năm. Hầu hết các báo cáo đã cho thấy không có trường hợp tử vong đột ngột ở những bệnh nhân không có triệu chứng. Tuy nhiên, một báo cáo ghi nhận 3 trường hợp ở 162 bệnh nhân không có triệu chứng ban đầu sau 5 năm ; cả ba bệnh nhân phát triển rung nhĩ có triệu chứng trước khi có cơn đột tử.
Sự xuất hiện của rối loạn nhịp tim có liên quan đến tuổi tại thời gian kích thích sớm được phát hiện. Trong một nghiên cứu thuần tập 113 người có mẫu WPW, 1/3 các cá nhân không có triệu chứng < 40 tuổi tại thời gian mẫu WPW được xác định cuối cùng đã bị rối loạn nhịp tim có triệu chứng, so với không ai trong số những người 40 tuổi hoặc già hơn khi chẩn đoán.
Như đã nói ở trên, mẫu WPW có thể biến mất ở những bệnh nhân không có triệu chứng; một khoảng thời gian tương tự có thể xảy ra ở bệnh nhân có hội chứng WPW. Trong một nghiên cứu thuần tập trong tổng số 113 bệnh nhân có hội chứng WPW hoặc nhịp tim nhanh vào lại nút nhĩ thất người được theo dõi trong 9 năm, 23% bị mất dẫn truyền xuôi và kich thích thất sớm, 8% bị mất dẫn ngược trong đường phụ và 10% đã biến mất loạn nhịp tim.
Tỷ lệ đường phụ ẩn
Tỷ lệ thực sự của đường phụ ẩn không được biết. Kể từ sự hiện diện của một đường phụ ẩn chỉ xác định trong một rối loạn nhịp tim (ví dụ, nhịp tim nhanh vào lại nhĩ thất [AVRT]), một đường như vậy có thể không được xác định trong lúc nhịp xoang bằng cách sử dụng một điện tâm đồ đơn thuần. Như vậy, chỉ những bệnh nhân có triệu chứng rối loạn nhịp đã trải qua nghiên cứu điện sinh lý chẩn đoán khi các đường phụ ẩn được chẩn đoán. Trong số những bệnh nhân có nhịp nhanh trên thất có triệu chứng biểu hiện cho triệt phá qua catheter, sự phổ biến của đường phụ ẩn giấu khoảng 15%.
WPW gia đình
Trong số những bệnh nhân có hội chứng WPW, 3,4% người thân thế hệ thứ nhất có hội chứng kích thích sớm. Hình thái WPW gia đình hiếm khi đã được báo cáo và thường được di truyền như là một đặc điểm nổi trội nhiễm sắc thể thường. Hai nghiên cứu của ba gia đình với các đối tượng bị ảnh hưởng, người đã có khởi đầu sớm bệnh dẫn truyền và thường có cơn rung nhĩ được lập bản đồ gen chịu trách nhiệm của hội chứng WPW là nhiễm sắc thể 7q34 – Q36. Các đột biến Missense đã được xác định trong gene PRKAG2, mã hóa tiểu đơn vị điều hòa gamma -2 của AMP – activated protein kinase.
Một hình thức di truyền của WPW kết hợp với bệnh cơ tim phì đại gia đình đã được mô tả và có thể là do một trong hai đột biến ở gen PRKAG2, như WPW gia đình đơn độc, hoặc trong gen LAMP2, có trách nhiệm đối với bệnh dự trữ glycogen IIb (bệnh Danon).
BIỂU HIỆN LÂM SÀNG
Như đã nói ở trên, đa số bệnh nhân với các mẫu WPW trên điện tâm đồ ( ECG ) vẫn không có triệu chứng. Tuy nhiên, một tỷ lệ nhỏ bệnh nhân với mẫu WPW phát triển loạn nhịp (ví dụ như rung nhĩ với đáp ứng thất nhanh) như là một phần của hội chứng WPW. Hầu hết các bệnh nhân phát triển rối loạn nhịp sẽ biểu hiện trên một các triệu chứng sau:
● Đánh trống ngực
● Đầu óc quay cuồng và / hoặc chóng mặt
● Ngất hoặc gần ngất
● Đau ngực
● Đột tử do tim
Rối loạn nhịp kết hợp với WPW
Tim nhanh kèm với hội chứng WPW có thể được phân loại thành những người trong đó đường phụ cần thiết cho khởi đầu và duy trì nhịp tim nhanh và những người trong đó các hoạt động của bó nối tắt như một “người ngoài cuộc, cung cấp một đường dẫn từ các vị trí giải phẫu của nguồn gốc nhịp nhanh với các vùng khác của tim (hình 3).
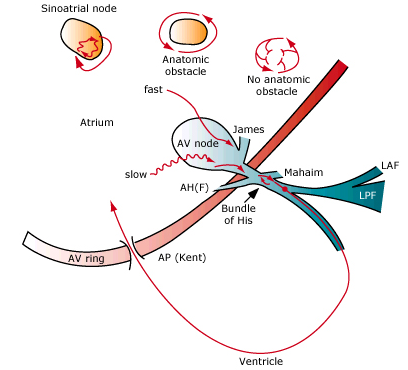
Hình 3.Các vị trí vào lại trong nhịp nhanh trên thất
Nhịp tim nhanh đòi hỏi phải có một đường phụ khởi đầu và duy trì
Nhịp nhanh vào lại nhĩ thất (hoặc lặp lại) (AVRT) là một nhịp nhanh vào lại với vòng được xác định bằng giải phẫu gồm 2 đường khác biệt, hệ thống dẫn truyền AV bình thường và một đường phụ AV, liên kết bằng các tổ chức đầu gần thông thường (tâm nhĩ) và đầu xa (tâm thất). Nếu có đủ sự khác biệt về thời gian dẫn và trơ tồn tại giữa các hệ thống dẫn truyền thông thường và bó tắt, một xung sớm có nguồn gốc nhĩ, bộ nối, thất được định thời gian phù hợp có thể khởi phát vào lại.
Hai hình thức chủ yếu của loại rối loạn nhịp trong hội chứng WPW là AVRT orthodromic và antidromic. Chiều rộng của QRS thường có thể phân biệt giữa các cơn rối loạn nhịp. Chúng tôi sẽ trình bầy riêng một chuyên đề về vần đề rối loạn nhịp này.
Nhịp tim nhanh không đòi hỏi phải có một đường phụ khởi đầu và bảo trì
Nhịp nhanh nhĩ, nhịp nhanh bộ nối gồm cả nhịp nhanh vào lại nút nhĩ thất ( AVNRT ), nhịp nhanh thất và rung thất tất cả có thể xảy ra ở bệnh nhân có một đường phụ (hình 4). Trong các tình huống này, đường phụ có thể phục vụ như là một đường cho hoạt động của thất hoặc nhĩ nhưng thường không liên quan đến việc khởi đầu của chứng loạn nhịp tim và đòi hỏi cho duy trì loạn nhịp.
Nhịp nhanh vào lại nút nhĩ thất – Nhịp nhanh vào lại nút nhĩ thất (AVNRT) có thể sử dụng đường phụ ngoại cuộc để dẫn truyền xung giữa nhĩ đến thất (hình 4). Khi AVNRT xảy ra trong hội chứng WPW, các rối loạn nhịp tim không thể phân biệt với AVRT hoặc antidromic hoặc orthodromic mà không cần đến nghiên cứu điện sinh lý.
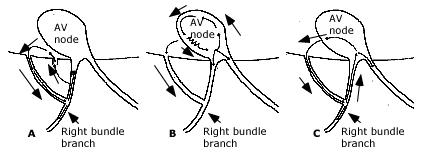
Hình 4.Sơ đồ vòng vào lại có sử dụng đường phụ và không sử dụng đường phụ
Vòng nhịp nhanh sợi Mahaim điển hình liên quan đến sợi Mahain như là nhánh xuôi và nút AV / hệ thống /His Purkinje như là nhánh ngược (panel C). Ngoài ra, có thể có đường AV phụ thứ hai giữ chức năng như nhánh ngược (pannel A). Một nhịp nhanh QRS rộng, giống như nhịp nhanh sợi Mahaim, có thể xảy ra khi một sợi Mahaim hoạt động như một con đường đứng bên ngoài, dẫn truyền xuôi, trong nhịp nhanh vào lại nút nhĩ thất (pannel B). Các mũi tên màu đỏ chỉ hướng dẫn truyền xung trong phạm vi vòng.
Nhĩ rung
Rung nhĩ (AF) xảy ra ở 10 đến 30% những người có hội chứng WPW (hình 5). AF thường bắt nguồn trong tâm nhĩ hoặc tĩnh mạch phổi, độc lập với đường phụ, nhưng các chức năng đường phụ như là một đường khác cho các xung dẫn truyền từ nhĩ xuống thất. Tuy nhiên, tần số 10 đến 30% trong đó AF từng lúc xảy ra ở bệnh nhân có hội chứng WPW gây chú ý vì tỷ lệ thấp cùng tồn tại bệnh tim cấu trúc, đó là một yếu tố nguyên nhân nền chính cho AF ở người không có đường phụ. Quan sát này cho thấy đường phụ tự bản thân nó có thể được liên quan đến nguồn gốc của AV, có lẽ do dẫn ngược đến tâm nhĩ tại một thời điểm khi nó là dễ bị tổn thương đưa đến sự phát triển của AF.
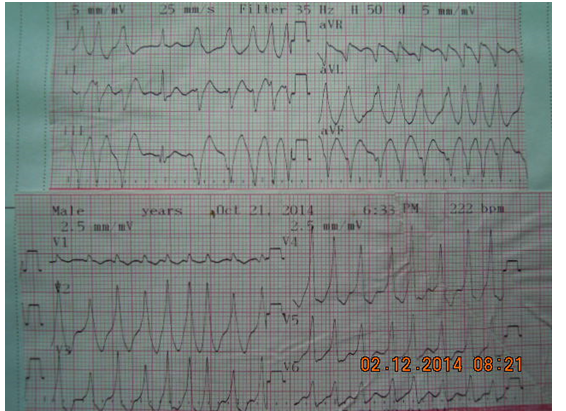
Hình 5.Rung nhĩ nhanh xẩy ra ở một bệnh nhân có hội chứng WPW.
12 chuyển đạo ECG ở bệnh nhân có hội chứng Wolff-Parkinson-White cho thấy rung nhĩ có đáp ứng thất nhanh trên 300 ck/ph và các phức bộ thất dẫn truyên lệch hướng hoàn toàn. Kết quả này do truyền xung nhĩ thất nhanh qua đường phụ nhĩ thất dẫn truyền nhanh.
Phát hiện đặc trưng trên điện tâm đồ ở bệnh nhân RN và đường phụ bao gồm nhịp bất quy tắc không đều với hình thái QRS thay đổi từ nhịp này sang nhịp khác và có thể kết hợp với dẫn truyền AV nhanh. Một tần số thất dai dẳng lớn hơn 180-200 ck / phút có thể tạo ra các khoảng RR “giả đều” “pseudoregularized” khi ECG được ghi ở tốc độ tiêu chuẩn (25 mm mỗi giây). Khi xung nhĩ được truyền đi dọc theo đường phụ trong AF, tần số thất có thể vượt quá 300 nhịp mỗi phút và có thể biến thành rung thất.
Các hình thái QRS và tốc độ dẫn truyền xung trong AF dọc theo đường phụ phụ thuộc vào một số yếu tố, gồm:
● Thời gian trơ của đường phụ càng ngắn, các xung dẫn xuối càng nhanh, do kích thích sớm nhiều hơn, phức hợp QRS rộng hơn. Bệnh nhân với thời gian trơ rất ngắn và AF nhanh biểu hiện nhóm nguy cơ lớn nhất cho thóa hóa thành rung thất.
● Mức độ hệ thống nút AV / His – Purkinje cạnh tranh với hệ thống đường phụ để kích hoạt tâm thất.
● Kích hoạt đường phụ ngược dòng.
AF thường bắt đầu bằng nhịp nhanh vào lại nhĩ thất ( AVRT ) ở người có WPW, một báo cáo cho thấy có đến 35% các cơn AF được dẫn trước bằng AVRT. Tuy nhiên, cơ chế AVRT thúc dẩy AF chưa được hiểu rõ, nhưng tăng kéo dài do tăng áp lực tâm nhĩ và dẫn truyền rối loạn trong cơ tim tâm nhĩ do tính trơ giảm có thể đóng một vai trò.
Cuồng nhĩ
Cuồng nhĩ là do vòng vào lại trong phạm vị nhĩ và do đó tồn tại độc lập của đường phụ. Cuồng nhĩ có thể, giống như rung nhĩ, dẫn truyền xuôi qua đường phụ gây ra nhịp nhanh được kích thích sớm (hình 6). Tùy thuộc vào thời gian trơ khác nhau của đường phụ AV bình thường và bệnh lý, cuồng nhĩ có khả năng dẫn truyền 1: 1 đến tâm thất trong quá trình nhịp nhanh được kích thích sớm, làm cho rối loạn nhịp tim khó phân biệt với nhịp nhanh thất. Khi cuồng nhĩ được truyền xuôi dọc theo đường phụ, tần số thất có thể vượt quá 300 nhịp mỗi phút và có thể biến thành rung thất.
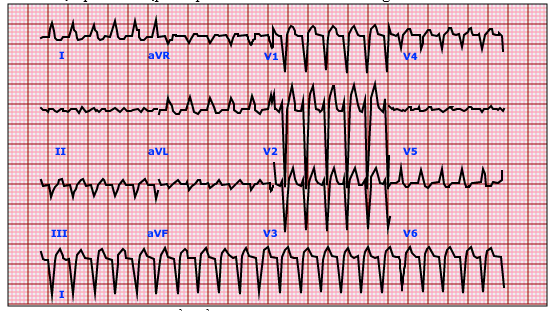
Hình 6. Điện tâm đồ cuồng nhĩ trong hội chứng WPW.
Cuồng nhĩ được tạo ra trong tâm nhĩ phải và các xung nhĩ trong trường hợp này được dẫn truyền xuống tâm thất bằng đường phụ. Dẫn truyền là 1: 1 với tần số thất 300 nhịp / phút. Các phức hợp QRS rộng hay khác thường và có hình thái blốc nhanh bó và độ trục lệch trái, cho thấy sự hiện diện của đường phụ nhĩ bó (Mahaim).
Nhịp nhanh thất
Cùng tồn tại nhịp nhanh thất là không phổ biến do những bệnh nhân có hội chứng WPW ít khi bị bệnh tim cấu trúc.
Rung thất và đột tử
Trong hầu hết các trường hợp, rung tâm thất (VF) xảy ra ở bệnh nhân có hội chứng WPW kết quả từ phản ứng thất nhanh trong rung nhĩ (AF) mà đã kéo dài và cuối cùng trở thành VF. Mặc dù tần suất AF với dẫn AV nhanh chóng thông qua đường phụ thoái hóa thành VF là không rõ, VF là biểu hiện ban đầu của WPW dường như là khá hiếm, chỉ xảy ra 8 trong số 690 bệnh nhân WPW trong nghiên cứu thuần tập duy nhất. Ngoài ra, có thể yên tâm cần lưu ý tỷ lệ tử vong đột ngột ở bệnh nhân có hội chứng WPW là khá thấp.
Bệnh nhân có mẫu WPW có nguy cơ gia tăng VF bao gồm những người có tiền sử AVRT và / hoặc AF, những người có thời gian trơ đường xuôi rất ngắn (< 250 ms) của đường phụ được ghi nhận trong nghiên cứu điện sinh lý và những với khoảng RR ngắn (< 250 ms) trong cơn rung nhĩ tự phát hoặc tạo ra. Ngược lại, kích thích sớm từng lúc, đặc trưng bằng mất liên tục các sóng delta, cho thấy đường tắt có một thời gian trơ dài, ít khả năng phát triển VF hơn. Tuy nhiên, kích thích sớm và loạn nhịp đã không được chẩn đoán trước đó lên đến 25% các cá nhân có VF hoặc tử vong đột ngột.
Một số thuốc, chủ yếu là thuốc chẹn nút AV (ví dụ, verapamil, adenosine, digoxin, amiodarone theo đường truyền tĩnh mạch. Thuốc này đã là chống chỉ định truyền tĩnh mạch khi có rung cuồng nhĩ trong hội chứng WPW), có liên quan với tăng nguy cơ VF ở những bệnh nhân kích thích sớm và AF do dẫn truyền ưu tiên thông qua đường phụ. Phần này chúng tôi sẽ trình bày trong một chuyên luận tiếp theo.
CHẨN ĐOÁN
Chẩn đoán mẫu WPW thường chỉ đòi hỏi điện tâm đồ bề mặt (ECG ), thường được thúc đẩy cơ bản bằng xác định ngẫu nhiên trên ECG thu được do một chỉ định lâm sàng khác. Xác định một khoảng PR ngắn và sóng delta thường là đủ để xác định chẩn đoán mẫu WPW. Trong một số trường hợp hiếm, nghiên cứu điện sinh lý xâm lấn có thể hữu ích trong việc xác định chẩn đoán đường phụ hoặc phát hiện bệnh nhân có khoảng thời gian trơ có hiệu quả ngắn (< 250ms), ví dụ như trong các vận động viên cạnh tranh.
Việc chẩn đoán hội chứng WPW thường được làm ở một bệnh nhân với một tồn tại trước mẫu WPW trên ECG những người phát triển một rối loạn nhịp tim có liên quan đến đường phụ, mặc dù một số bệnh nhân ban đầu có biểu hiện rối loạn nhịp và không có tiền sử được biết đến với mẫu WPW. Chẩn đoán này nên được nghi ngờ ở những người có rối loạn nhịp và nhịp tim thất rất nhanh, đặc biệt khi một làn sóng delta có thể được xác định và đặc biệt là ở trẻ em hoặc thanh thiếu niên xuất hiện rối loạn nhịp tim kịch phát.
ĐÁNH GIÁ
Các nhận định điện tâm đồ (ECG)
Các dấu hiệu chức năng đường phụ AV trong quá trình nhịp xoang là kích thích sớm trong đó quá trình khử cực của tất cả hoặc một phần của tâm thất xảy ra thông qua đường phụ (ví dụ, bằng cách kích hoạt cơ tim trực tiếp) là tách biệt với hệ thống dẫn AV bình thường và xảy ra sớm hơn dự kiến sau khi khử cực tâm nhĩ. Điều này dẫn đến rút ngắn khoảng PR, một sóng delta, và QRS giãn rộng.
Mẫu WPW trên điện tâm đồ
Các mẫu điện tâm đồ cổ điển của kích thích sớm trong nhịp xoang được đặc trưng bằng một sự kết hợp giữa dẫn truyền qua đường phụ và nút nhĩ thất bình thường / – hệ thống His – Purkinje. Các mẫu điện tâm đồ kích thích sớm kinh điển trong nhịp xoang ở những người có một trong hai mẫu hoặc hội chứng WPW WPW (hình 1) có hai đặc trưng chính:
● Khoảng PR ngắn (< 0,12 giây) do dẫn AV nhanh chóng thông qua đường phụ và bỏ qua của nút nhĩ thất.
● Các phức hợp QRS bao gồm kết hợp giữa hoạt hóa sớm và trực tiếp cơ tim thất gây ra do kích thích sớm và hoạt hóa tâm thất do dẫn truyền qua nút nhĩ thất thu được từ truyền qua nút nhĩ thất và hệ thống dẫn truyền dưới nút đến tâm thất. Trong khi bắt đầu sớm hơn dự kiến, phần khởi đầu của kích hoạt tâm thất bị chậm lại và phần khử cực nhanh của phức hợp QRS bị líu díu do dẫn truyền sợi cơ đến sợi cơ chậm. Điều này được gọi là sóng delta. Dẫn truyền qua đường phụ càng nhanh, số các cơ tim bị khử cực qua đường phụ càng lớn, dẫn đến một làn sóng delta nổi bật hơn hoặc rộng hơn và QRS rộng hơn.
Một số đường phụ không dẫn truyền xuôi đến thất nhưng lại có khả năng dẫn truyền ngược từ thất lên nhĩ. Vì không có dẫn truyền xuôi qua đường phụ, kết quả không có điện tâm đồ đặc trưng của mẫu WPW. Việc chẩn đoán ở bệnh nhân có một đường phụ ẩn dấu chỉ có thể được thực hiện sau ngoại vị thất hoặc nhịp tâm thất hoặc trong quá trình tham dò điện sinh lý.
Kích thích sớm và sóng delta có thể không rõ ràng trong nhịp xoang ở bệnh nhân WPW có đường phụ bên trái khi đường xuôi cho dẫn truyền. Trong tình huống này, thời gian xung nhĩ để đạt được qua của đường phụ dài hơn thời gian để đạt nút nhĩ thất, do đó giảm thiểu kích thích sớm.
Sóng delta đôi khi có thể được nhìn thấy ở những bệnh nhân với một số đường dẫn không điển hình mà không kết nối theo cách thông thường nhĩ thất. Một trong những con đường như vậy, đôi khi được gọi là “sợi Mahaim,” bây giờ được hiểu rõ hơn là đường nhĩ bó (atriofascicular). Các đường này được tìm thấy dọc theo đường rãnh nhĩ thất bên phải và chạy như một sợi dây điện dài dọc theo thành tự do thất phải để gần (hoặc có thể kết nối với) các phần xa của nhánh bó bên phải. Các đường nhĩ bó (Atriofascicular) chỉ dẫn truyền theo hướng xuôi nhưng có thể tham gia vào nhịp nhanh antidromic sử dụng các tổ chức dẫn bình thường như vào nhịp tim nhanh antidromic sử dụng các mô dẫn truyền bình thường như phần của vòng ngược ( hình 3). Đặc điểm lâm sàng của các đường dẫn không điển hình được thảo luận một cách riêng biệt.
Gắng sức hiếm gây ra mất đột ngột kích thích sớm khi tăng tần số xoang. Điều này là tin tưởng nhưng không phải là chỉ số tuyệt đối nói lên đường phụ không có khả năng dẫn đến AF với đáp ứng nhanh. Thường xuyên hơn, kích thích sớm trở nên không biểu hiện do tăng trương lực giao cảm và giảm trương lực phế vị gia tăng dẫn truyền nút AV.
Mẫu WPW và giải thích điện tâm đồ cho các rối loạn khác
Chuỗi bất thường của kích hoạt xảy ra với dẫn truyền điện thông qua đường phụ làm phát sinh một chuỗi bất thường của quá trình tái cực, dẫn đến những bất thường sóng ST- T. Các vectơ hoặc hướng của các thay đổi sóng ST-T thứ phát thường hướng ngược với các vectors của sóng delta và phức hợp QRS. Như một kết quả của chuỗi hoạt động bất thường, các bất thường ảnh hưởng đến tâm thất, chẳng hạn như thiếu máu cục bộ, nhồi máu, phì đại và viêm màng ngoài tim, có thể thường không được chẩn đoán chắc chắn trong sự hiện diện mẫu WPW.
Test điện sinh lý
Các chỉ định cho nghiên cứu điện sinh lý (EPS) ở bệnh nhân có hội chứng WPW đã biết hoặc nghi ngờ vẫn còn đang phát triển. Trong hầu hết các trường hợp, EPS là không cần thiết cho việc chẩn đoán hội chứng WPW hay mẫu, nhưng EPS đôi khi được kết hợp với lập bản đồ và triệt phái đường phụ qua catheter cho cả hai mục đích chẩn đoán và điều trị trong cùng một lần. Người ta tiến hành EPS trong các tình huống khi chẩn đoán chưa chắc chắn dựa trên điện tâm đồ bề mặt, cho các mục đích phân tầng nguy cơ khi nguy cơ cao sẽ làm thay đổi cách tiếp cận với điều trị và là một phần của một thủ tục điều trị triệt phá qua catheter. Vì vậy, đối với bệnh nhân có triệu chứng với bệnh sử có một hoặc nhiều biến cố nhịp tim nhanh và kích thích sớm biểu hiện trên điện tâm đồ của họ, EPS với triệt phá ngày nay thường lựa chọn sớm trong quá trình điều trị như là một điều trị có khả năng dứt khoát cho tình trạng này.
EPS xâm lấn cũng được chỉ định ở những bệnh nhân chắc chắn không có triệu chứng với mẫu WPW khi có một bệnh tim cùng tồn tại. Điều kiện như bệnh cơ tim, bệnh động mạch vành, bệnh van tim đáng kể và các khuyết tật tim bẩm sinh sẽ làm giảm khả năng chịu bất kỳ nhịp bất thường và làm tăng nguy cơ cho bệnh nhân. Lập bản đồ và triệt phá thường sẽ được thực hiện trong tất cả các trường hợp như vậy để đơn giản hóa việc điều trị.
Quyết định khó khăn hơn liên quan đến bệnh nhân khỏe mạnh bị kích thích sớm trên ECG nhưng không có triệu chứng (ví dụ, mẫu WPW) và không có bệnh tim đi kèm. Trong trường hợp này, những lý do về nguyên tắc cho EPS là:
● Để xác định chẩn đoán, nếu nghi ngờ tồn tại.
● Để xác định đường phụ có khả năng hỗ trợ nhịp tim nhanh vào lại.
● Để đo lường các đặc tính dẫn truyền của đường phụ trong một nỗ lực để ước tính nguy cơ của bệnh nhân cho dẫn truyền nhanh nếu có cơn rung nhĩ phát triển trong tương lai.
Về bản chất, EPS được sử dụng ở những bệnh nhân WPW không có triệu chứng như một công cụ phân tầng nguy cơ, với việc triệt phá được thực hiện đồng thời nếu rủi ro được coi là cao. Trước khi tiến hành EPS cho mục đích này, người ta có thể để ước tính rủi ro trong một số trường hợp bằng phương tiện ít xâm lấn. Các quan sát cho thấy mất đột ngột và rõ ràng của kích thích sớm ở tần số xoang nhanh hơn trên điện tâm đồ, theo dõi Holter, hoặc test gắng sức có thể là một dấu hiệu đầy đủ là đường phụ đã hạn chế dẫn xuôi tiềm tàng và không có khả năng dẫn đến tần số thất đe dọa tính mạng trong rung nhĩ. Sự đồng thuận của các chuyên gia là những bệnh nhân “nguy cơ thấp” thường có thể được theo dõi mà không cần xét nghiệm xâm lấn miễn là họ vẫn không có triệu chứng. Nếu kích thích sớm vẫn còn ở mức tần số tim tối đa trong quá trình gắng sức, nó không nhất thiết có nghĩa là bệnh nhân có “nguy cơ cao”, đúng hơn là nguy cơ không thể được xác định bằng các phương tiện không xâm lấn. Quyết định thực hiện EPS trong những trường hợp không xác định để giải quyết tốt hơn các tư liệu đường phụ phải được thực hiện trên cơ sở từng trường hợp cụ thể có thảo luận kỹ lưỡng giữa bác sĩ và bệnh nhân. Trong EPS, kích thích sớm thất trong sự hiện diện của khoảng nhĩ thất cố định (AV) gợi ý đường phụ nhĩ thất.
Chẩn đoán phân biệt
Chẩn đoán phân biệt các kết quả điện tâm đồ – Các điện tâm đồ ( ECG ) phát hiện ở những người có mẫu WPW có thể tương tự như điện tâm đồ phát hiện thấy trong các bệnh lý tim mạch khác:
● Nhồi máu cơ tim – Một sóng delta âm (biểu hiện như một làn sóng Q) có thể bắt chước một mô hình nhồi máu cơ tim. Ngược lại, một sóng delta dương có thể che giấu sự hiện diện của một nhồi máu cơ tim trước đó.
● Các nhắt bóp thất sớm hoặc nhịp thất bị động – WPW từng lúc có thể bị nhầm với các nhát bóp thất sớm thường xuyên. Các mẫu WPW thỉnh thoảng nhìn thấy trên các nhắt bóp thay đổi và có thể gợi ý thất nhịp đôi (bigeminy). Nếu mẫu WPW tồn tại trong vài nhắt bóp, nhịp có thể bị chẩn đoán nhầm nhịp thất bị động gia tăng.
Mẫu WPW luân phiên và bình thường đôi khi có thể gợi ý luân phiên điện học.
● Blốc nhánh bó – Khoảng thời gian QRS bằng hoặc lớn hơn 0,12s do kích thích sớm (tức sóng delta). Các nhắt bóp được kích thích sớm đôi khi nhầm với blốc nhanh bó trái và phải như là một kết quả. Tuy nhiên, phần cuối cùng của QRS thường là bình thường, do dẫn truyền bình thường thông qua nút nhĩ thất và kích hoạt thông qua hệ thống Purkinje. Điều này trái ngược với các khiếm khuyết dẫn truyền trong thất như blốc nhánh bó phải hoặc trái, trong đó sự chậm trễ dẫn truyền xảy ra trong cả hai phần đầu hoặc cuối của QRS.
● Một số bệnh nhân bị bệnh cơ tim và một số bệnh tim bẩm sinh (ví dụ như, tâm thất độc nhất) có thể giãn tâm nhĩ kết hợp với kích hoạt thất bất thường có thể dẫn đến mẫu “kích thích sớm giả.” Một số trường hợp cơ tim phì đại có thể bắt chước mẫu WPW là PR thường là ngắn và QRS mở rộng do phì đại.
Chẩn đoán phân biệt nhịp tim nhanh trên thất với đáp ứng thất rất nhanh
Chẩn đoán phân biệt nhịp nhanh trên thất (SVT ) với đáp ứng thất nhanh là khá rộng sẽ được trình bày như một chuyên đề.
Tuy nhiên, chẩn đoán phân biệt SVT với đáp ứng thất rất nhanh (lớn hơn 180-200 nhịp mỗi phút ở người lớn, lớn hơn 200 nhịp đập mỗi phút ở trẻ em) có phần hẹp hơn. Do đặc tính dẫn truyền và tính trơ của nút nhĩ thất và do vì tần số nội tại của hầu hết các type SVT (ví dụ, nhịp tim nhanh xoang, nhịp nhanh vào lại nút AV, nhịp tim nhanh xoang không phù hợp) là < 200 nhịp / phút, SVT đi qua nút AV theo hướng xuôi sẽ hiếm khi đạt được nhịp tim lớn hơn 180-200 nhịp mỗi phút. Một SVT không phụ thuộc vào nút nhĩ thất, hoặc một với tần số nội tại nhanh hơn đáng kể, tuy nhiên, có thể đạt tới nhịp tim nhanh hơn nhiều. Thí dụ như:
● Rung nhĩ có dẫn đường phụ
● Cuồng nhĩ có dẫn đường phụ
● Nhịp nhanh vào lại nhĩ thất ( AVRT )
Phân tầng nguy cơ các bệnh nhân có mẫu WPW không có triệu chứng
Bệnh nhân biểu hiện đầu tiên mẫu WPW trên điện tâm đồ bề mặt (ECG) nhưng không có triệu chứng rối loạn nhịp tim là một thách thức lâm sàng quan trọng liên quan đến sự phân tầng nguy cơ và điều chỉnh. Trong khi phần lớn các bệnh nhân WPW không có triệu chứng như vậy, những người thường trẻ và khỏe mạnh, sẽ không triệu chứng, báo cáo tỷ lệ phát triển loạn nhịp tim có triệu chứng khoảng 20% trong ba năm. Một cách tiếp cận bệnh nhân không có triệu chứng mắc hội chứng WPW là phân tầng nguy cơ sử dụng các xét nghiệm không xâm lấn và / hoặc nghiên cứu điện sinh lý (EP ) để xác định những bệnh nhân có nguy cơ cao.
Cơ chế đột tử do tim (SCD) ở bệnh nhân có hội chứng WPW là rung tâm thất (VF) , thường xảy ra trong cơn rung nhĩ trong đó có dẫn truyền thường xuyên xuống tâm thất, dẫn đến một phản ứng tâm thất quá nhanh chóng gây thoái hóa thành VF. Xác định bệnh nhân không có triệu chứng có nguy cơ lớn nhất đối với VF sẽ cung cấp một lý do cho điều trị tích cực hơn (ví dụ, triệt phá qua catheter).
Có bằng chứng mâu thuẫn khi kết quả dự đoán sự phát triển của các triệu chứng và / hoặc SCD. Một số kết quả nghiên cứu đã được đề xuất để dự đoán một khả năng cao hơn các triệu chứng bao gồm:
● Tuổi trẻ
● Nam giới
● AVRT có thể thúc đẩy hoặc AF trong quá trình EPs
● Nhiều đường phụ
● Đường phụ có thời gian trơ ngắn
Thời gian trơ là thời gian cần thiết sau khi một xung được dẫn truyền qua đường phụ (hoặc bất kỳ tổ chức) để “thiết lập lại” và có thể dẫn truyền xung động tiếp theo. Đặc điểm này thường xác định mức độ thường xuyên một đường phụ có thể dẫn truyền vào tâm thất.
Phân tầng nguy cơ các bệnh nhân có mẫu WPW không có triệu chứng có thể được thực hiện thông qua nghiên cứu điện sinh lý không xâm lấn hoặc xâm lấn (EP).
● Đánh giá không xâm lấn
Mặc dù thời gian trơ của đường phụ thường được đo trong nghiên cứu điện sinh lý, bệnh nhân có đường phụ có một thời gian trơ dài thường có thể được xác định không xâm lấn. Mất liên tục kích thích sớm (được phát hiện bằng mất sóng delta trên ECG) cho thấy đường phụ có một khoảng thời gian trơ dài và sẽ không thể dẫn truyền thường xuyên trong quá trình AF đủ để thúc đẩy rung thất. Kích thích sớm liên tục hoặc mất kích thích sớm có thể được nhìn thấy trong các trạng thái sau đây:
• ECG lúc nghỉ
• Nhịp tim tăng lên khi gắng sức
• Sau khi tiêm tĩnh mạch một chẹn kênh natri, chẳng hạn như procainamide.
Một tiếp cận được gợi ý ở các bệnh nhân không có triệu chứng là để thực hiện các nghiên cứu không xâm lấn (ví dụ, test gắng sức hoặc test chịu đựng procainamide) để xác định những người có nguy cơ thấp, sẽ không yêu cầu đánh giá hoặc điều trị thêm. Bệnh nhân không có những phát hiện này có nguy cơ thấp, đặc biệt là những người dưới độ tuổi 35 đến 40, sau đó có thể xem xét tiếp tục phân tầng nguy cơ và điều trị với nghiên cứu điện sinh lý xâm lấn. Quyết định sẽ được tiến hành dựa trên các giá trị, nghề nghiệp, và mức độ hoạt động của bệnh nhân.
● Nghiên cứu điện sinh lý xâm lấn
Một phương pháp khác thay thế phân tầng nguy cơ không xâm lấn là thực hiện trực tiếp nghiên cứu điện sinh lý như là phương pháp khởi đầu phân tầng nguy cơ ở tất cả các bệnh nhân có mẫu ECG WPW không có triệu chứng. Trong một nghiên cứu thuần tập gồm 224 bệnh nhân kích thích thất sớm không có triệu chứng, 76 bệnh nhân tuổi 35 hoặc ít hơn đã được xác định có nhịp nhanh vào lại nhĩ thất hoặc rung nhĩ được tạo ra trong quá trình EPs và được phân ngẫu nhiên để triệt phá qua catheter (37 bệnh nhân, theo dõi trung bình 27 tháng) hoặc không điều trị (35 bệnh nhân, theo dõi trung bình 21 tháng). Trong nhóm triệt phá, chỉ có hai bệnh nhân (5%) có biến cố loạn nhịp tim, cả hai đều do một cơ chế đó là không liên quan đến đường phụ được triệt phá (AVNRT), trong khi ở nhóm đối chứng, 21 bệnh nhân (60%) có biến cố loạn nhịp tim (một bệnh nhân VF, nhịp tim nhanh trên thất ở 15 bệnh nhân và 5 AF). Năm năm ước tính tỷ lệ của các biến cố loạn nhịp tim thấp hơn đáng kể cho các bệnh nhân được điều trị bằng triệt phá so với nhóm chứng (7 đối lại 77%).
Tóm lại, phân tầng nguy cơ bằng EP nhận biết có hiệu quả các bệnh nhân có khả năng cao phát triển triệu chứng và điều trị các bệnh nhân có nguy cơ cao này bằng triệt phá làm giảm biến có loạn nhịp. Tuy nhiên, loạn nhịp tim đe dọa tính mạng rất hiếm trong trường hợp không triệt phá và các biến chứng nghiêm trọng được phát triển ở 2% bệnh nhân trải qua phân tầng nguy cơ. Vì vậy, nó chưa biết được liệu phân tầng nguy cơ ban đầu với nghiên cứu EPs đưa đến có thể giảm tử suất và bệnh suất.
Kết luận
● Hội chứng Wolff -Parkinson-White (WPW) là một hội chứng tim nhanh không thường xuyên ở bệnh nhân có khoảng PR ngắn và QRS rộng trên điện tâm đồ (ECG). Hội chứng WPW gây ra từ một đường phụ kết nối trực tiếp tâm nhĩ và tâm thất và bỏ qua nút nhĩ thất.
● Hầu hết các đường phụ có khả năng dẫn xuôi (hoặc dẫn xuôi đơn thuần hoặc dẫn hai chiều) từ tâm nhĩ đến tâm thất. Tuy nhiên, một số đường phụ chỉ dẫn truyền ngược từ thất lên nhĩ. Do đó không có dẫn xuôi qua đường phụ, mẫu WPW đặc trưng là không có và được xem xét là “ẩn”.
● Đường phụ có thể được ở bất cứ nơi nào dọc theo vòng AV (rãnh) hoặc vách. Vị trí thường gặp nhất là bên trái (50%), vách sau (10%).
● Sự phổ biến của mẫu WPW trên điện tâm đồ bề mặt ước tính khoảng 0,13-0,25% trong dân số chung. Các mẫu WPW trên điện tâm đồ có thể từng lúc, liên tục và thậm chí có thể biến mất vĩnh viễn theo thời gian, tùy thuộc vào tính chất của đường phụ. Sự phổ biến của hội chứng WPW (mẫu WPW cộng với rối loạn nhịp nhanh) là thấp hơn đáng kể hơn so với các mẫu WPW đơn độc, có lẽ thấp 2% bệnh nhân với các mẫu WPW trên điện tâm đồ bề mặt.
● Các mẫu điện tâm đồ cổ điển của kích thích sớm có nhịp xoang được đặc trưng bằng một sự kết hợp giữa dẫn qua đường phụ và nút nhĩ thất bình thường / hệ thống His – Purkinje, kết quả là đặc điểm điện tâm đồ sau đây:
• Khoảng PR ngắn ( ít hơn 0,12 giây) do dẫn AV nhanh chóng thông qua đường phụ và bỏ qua của nút nhĩ thất.
• Phần đầu tiên của kích hoạt tâm thất là làm chậm lại và nhanh đột ngột của QRS líu ríu do dẫn truyền từ sợi cơ đến sợi cơ; điều này gọi là sóng delta.
• Các QRS giãn rộng và bao gồm kết hợp giữa kích hoạt thất sớm gây ra với hoạt hóa thất chậm hơn do dẫn truyền qua nút AV và hệ dẫn truyền dưới nút đến thất.
● Phần lớn bệnh nhân với các mẫu WPW trên điện tâm đồ ( ECG ) vẫn không có triệu chứng, mặc dù một tỷ lệ nhỏ bệnh nhân có mẫu WPW phát triển loạn nhịp tim như là một phần của hội chứng WPW. Hầu hết các bệnh nhân bị rối loạn nhịp sẽ biểu hiện với đánh trống ngực, có ngất hoặc đột tử do tim xảy ra ít hơn.
● Nhịp nhanh kèm với hội chứng WPW có thể được phân loại thành những người trong đó đường phụ cần thiết để bắt đầu và duy trì nhịp tim nhanh và những người trong đó các các đường tắt biểu hiện như “người ngoài cuộc”, cung cấp một đường dẫn từ vị trí giải phẫu nguồn gốc của nhịp nhanh với các vùng khác của trái tim:
• Nhịp nhanh vào lại nhĩ thất (hoặc lắp lại) (AVRT) là một nhịp tim nhanh vào lại với một mạch giải phẫu được xác định bao gồm hai con đường riêng biệt, hệ thống dẫn AV bình thường và đường phụ AV, liên kết bằng tổ chức gần thông thường (tâm nhĩ) và tổ chức xa (các tâm thất). Hai hình thức chính của AVRT là orthodromic và antidromic, xác định bởi hướng dẫn truyền thông qua nút nhĩ thất và đường phụ.
• Rung nhĩ (AF) xảy ra ở 10 đến 30% những người có hội chứng WPW, cao hơn một chút so với dự kiến cho tỷ lệ thấp của các bệnh tim thực thể cùng tồn tại. Khi xung nhĩ được truyền đi dọc theo đường phụ trong AF, tần số thất có thể vượt quá 300 nhịp mỗi phút và có thể biến thành rung tâm thất (VF).
• Trong hầu hết các trường hợp, VF xảy ra ở bệnh nhân có hội chứng WPW kết quả từ phản ứng thất nhanh và kéo dài trong AF và cuối cùng trở thành VF. Mặc dù tần suất AF với dẫn AV nhanh chóng thông qua một đường phụ thoái hóa vào VF là không rõ, tỷ lệ tử vong đột ngột ở bệnh nhân có hội chứng WPW là khá thấp.
● Chẩn đoán mẫu WPW có thể gần như luôn luôn được thực hiện bằng cách xem xét trên điện tâm đồ bề mặt. Ngoài ra, trong một số trường hợp hiếm hơn trong nghiên cứu điện sinh xâm lấn có thể hữu ích trong việc xác định đường phụ. Hội chứng WPW được chẩn đoán sau sự phát triển rối loạn nhịp tim ở bệnh nhân có từ trước mẫu WPW trên điện tâm đồ.
● Các chỉ định cho nghiên cứu điện sinh lý (EPS) ở bệnh nhân có hội chứng WPW đã biết hoặc nghi ngờ vẫn còn đang phát triển. Trong hầu hết các trường hợp, EPS là không cần thiết để chẩn đoán mẫu hay hội chứng WPW, nhưng EPS đôi khi được kết hợp với lập bản đồ và triệt phá đường phụ qua catheter cho cả hai mục đích chẩn đoán và điều trị trong cùng một lần. Người tai tiến hành EPS trong các tình huống khi chẩn đoán chắc chắn dựa trên điện tâm đồ bề mặt, cho các mục đích phân tầng nguy cơ khi nguy cơ cao sẽ làm thay đổi cách tiếp cận với điều trị, và là một phần của thủ thuật triệt phái qua catheter.
● Các nhận định điện tâm đồ (ECG) ở những người có mẫu WPW có thể tương tự như các nhận định điện tâm đồ trong các bệnh lý tim mạch khác, kể cả nhồi máu cơ tim trước, các nhắt bóp thất sớm, nhịp thất bị động và blốc nhánh.
● Đối với một số bệnh nhân có kích thích sớm không có triệu chứng, kể cả trẻ em, những người có thời gian trơ của đường phụ rất ngắn và những người trong ngành nghề có nguy cơ cao liên quan đến nguy cơ cho bản thân và những người khác, người ta đề nghị nghiên cứu điện sinh lý và triệt phá (class 2B).
Tài liệu tham khảo
1. Zachariah JP, Walsh EP, Triedman JK, et al. Multiple accessory pathways in the young: the impact of structural heart disease. Am Heart J 2013; 165:87.
Vidaillet HJ Jr, Pressley JC, Henke E, et al. Familial occurrence of accessory atrioventricular pathways (preexcitation syndrome). N Engl J Med 1987; 317:65.
2. Epstein AE, Kirklin JK, Holman WL, et al. Intermediate septal accessory pathways: electrocardiographic characteristics, electrophysiologic observations and their surgical implications. J Am Coll Cardiol 1991; 17:1570.
3. Pediatric and Congenital Electrophysiology Society (PACES), Heart Rhythm Society (HRS), American College of Cardiology Foundation (ACCF), et al. PACES/HRS expert consensus statement on the management of the asymptomatic young patient with a Wolff-Parkinson-White (WPW, ventricular preexcitation) electrocardiographic pattern: developed in partnership between the Pediatric and Congenital Electrophysiology Society (PACES) and the Heart Rhythm Society (HRS). Endorsed by the governing bodies of PACES, HRS, the American College of Cardiology Foundation (ACCF), the American Heart Association (AHA), the American Academy of Pediatrics (AAP), and the Canadian Heart Rhythm Society (CHRS). Heart Rhythm 2012; 9:1006.
4. Josephson ME. Preexcitation syndromes. In: Clinical Cardiac Electrophysiology, 4th, Lippincot Williams & Wilkins, Philadelphia 2008. p.339.
5. SMITH RF. THE WOLFF-PARKINSON-WHITE SYNDROME AS AN AVIATION RISK. Circulation 1964; 29:672.
6. Fitzsimmons PJ, McWhirter PD, Peterson DW, Kruyer WB. The natural history of Wolff-Parkinson-White syndrome in 228 military aviators: a long-term follow-up of 22 years. Am Heart J 2001; 142:530.
7. Chiu SN, Wang JK, Wu MH, et al. Cardiac conduction disturbance detected in a pediatric population. J Pediatr 2008; 152:85.
8. Obeyesekere MN, Leong-Sit P, Massel D, et al. Risk of arrhythmia and sudden death in patients with asymptomatic preexcitation: a meta-analysis. Circulation 2012; 125:2308.
9. Leitch JW, Klein GJ, Yee R, Murdock C. Prognostic value of electrophysiology testing in asymptomatic patients with Wolff-Parkinson-White pattern. Circulation 1990; 82:1718.
10. Todd DM, Klein GJ, Krahn AD, et al. Asymptomatic Wolff-Parkinson-White syndrome: is it time to revisit guidelines? J Am Coll Cardiol 2003; 41:245.
11. Pappone C, Santinelli V, Rosanio S, et al. Usefulness of invasive electrophysiologic testing to stratify the risk of arrhythmic events in asymptomatic patients with Wolff-Parkinson-White pattern: results from a large prospective long-term follow-up study. J Am Coll Cardiol 2003; 41:239.
12 Farshidi A, Josephson ME, Horowitz LN. Electrophysiologic characteristics of concealed bypass tracts: clinical and electrocardiographic correlates. Am J Cardiol 1978; 41:1052.
12. Gollob MH, Green MS, Tang AS, et al. Identification of a gene responsible for familial Wolff-Parkinson-White syndrome. N Engl J Med 2001; 344:1823.
13. Gollob MH, Seger JJ, Gollob TN, et al. Novel PRKAG2 mutation responsible for the genetic syndrome of ventricular preexcitation and conduction system disease with childhood onset and absence of cardiac hypertrophy. Circulation 2001; 104:3030.
14. Campbell RW, Smith RA, Gallagher JJ, et al. Atrial fibrillation in the preexcitation syndrome. Am J Cardiol 1977; 40:514.
15. Sharma AD, Klein GJ, Guiraudon GM, Milstein S. Atrial fibrillation in patients with Wolff-Parkinson-White syndrome: incidence after surgical ablation of the accessory pathway. Circulation 1985; 72:161.
16. Wellens HJ, Durrer D. Wolff-Parkinson-White syndrome and atrial fibrillation. Relation between refractory period of accessory pathway and ventricular rate during atrial fibrillation. Am J Cardiol 1974; 34:777.








