Khởi bệnh 1 ngày trước nhập viện với tình trạng mệt, khó thở, đau ngực không điển hình. Tình trạng khó thở gia tăng, bệnh nhân nhập phòng cấp cứu bệnh viện Quận Thủ Đức.
Tiền căn: thuyên tắc phổi 4 năm trước, điều trị bằng kháng đông ở bệnh viện. Ra viện bệnh nhân tự ý ngưng kháng đông.
BS. HUỲNH MINH NHẬT
ThS.BS LÊ HỒNG TUẤN
BSCK I. NGUYỄN MINH QUÂN
BỆNH VIỆN QUẬN THỦ ĐỨC
I. TRƯỜNG HỢP LÂM SÀNG
Bệnh nhân: Mai Kim T sinh năm 1956, nhập viện 2/7/2012, số nhập viện: 12C08990
Lý do nhập viện: khó thở
Bệnh sử:
Khởi bệnh 1 ngày trước nhập viện với tình trạng mệt, khó thở, đau ngực không điển hình. Tình trạng khó thở gia tăng, bệnh nhân nhập phòng cấp cứu bệnh viện Quận Thủ Đức.
Tiền căn: thuyên tắc phổi 4 năm trước, điều trị bằng kháng đông ở bệnh viện. Ra viện bệnh nhân tự ý ngưng kháng đông.
Khám lâm sàng:
– Mạch 110 lần/phút, huyết áp 110/70 mmHg, thở 30 lần/phút, nhiệt độ 380C, SpO2 77% khí trời (95% oxy qua mask 10 lít/phút). Khó thở nhiều, co rút cơ hô hấp phụ, tĩnh mạch cổ nổi ở tư thế đầu 45.
– Tim nhịp nhanh, tiếng tim rõ, gallop T3 (-), thổi tâm thu 3/4 tại mỏm tim không lan. T2 tách đôi nghe tại gian sườn 2 trái.
– Phổi phải không nghe rales , thông khí rõ ở cả 2 phế trường, ½ dưới phổi trái thông khí giảm nhẹ, nghe ít rales nổ.
– Không phù khu trú ở chi dưới, nhiều vết thâm ở cẳng chân trái .
Cận lâm sàng:
– ECG: Nhịp nhanh xoang 110 lần/phút. Trục trung gian, không biểu hiện bất thường T và ST trên ECG
– XQ phổi: Chỉ số tim/lồng ngực < 50%, không hình ảnh tái phân bố mạch máu phổi, đám mờ tương đối đồng nhất hình chêm ở rìa, thùy dưới phổi trái.
– Siêu âm tim tại giường: Chức năng tâm thu thất trái bảo tồn( EF # 60%).Thất phải dãn lớn,đường kính thất phải/thất trái >1, hở van 3 lá nặng, PAPs # 71 mmHg. Hình ảnh tăng cản âm ở chổ chia đôi thân động mạch phổi nghi ngờ huyết khối
– CT scan ngực ( chụp sau 24h): Huyết khối rải rác ở thân động mạch phổi, huyết khối lớn ngay tại chổ chia đôi, tắc nhánh động mạch thùy dưới phổi trái. Hình ảnh đông đặc hình chêm ở rìa thùy dưới phổi trái
– Siêu âm mạch máu ( sau 24h) :Suy van tĩnh mạch sâu, không tìm thấy huyết khối trên siêu âm mạch máu chi.
– D-dimer >500 ng/mL, NT-proBNP 3600 ng/l. troponin I= 1.2 ng/ml.
– Xét nghiệm đông máu bình thường
Chẩn đoán: Thuyên tắc phổi thể trung bình (PE submassive)
Điều trị: Thở oxy qua mặt nạ 10 lít/p. bù dịch, sử dụng kháng đông ( Lovenox + sintrom) , điều trị triệu chứng. Bệnh cải thiện. Ngày thứ 4 bệnh nhân thở oxygen 4l/p qua sonde mũi, xuất viện sau 9 ngày điều trị.
II. DẪN NHẬP
Thuyên tắc phổi (pulmonary embolism – PE) và huyết khối tĩnh mạch sâu (deep venous thrombosis4 – DVT) gọi chung là bệnh lý thuyên tắc huyết khối tĩnh mạch (venous thromboembolism – VTE), là một trong ba nguyên nhân tử vong tim mạch lớn, sau nhồi máu cơ tim và đột quỵ [1]. Tỉ lệ tử vong do thuyên tắc phổi là 15% trong 3 tháng sau khi được chẩn đoán vượt qua nhồi máu cơ tim [1-5]. Bệnh nhân sau thuyên tắc phổi bị giảm chất lượng cuộc sống vì biến chứng tăng áp phổi mạn tính sau huyết khối thuyên tắc và suy tĩnh mạch mạn chi dưới. Thuyên tắc huyết khối tĩnh mạch là bệnh thường gặp nhưng rất khó chẩn đoán. Khởi phát thường không đoán trước được và tỉ lệ tái phát sau khi hoàn tất quá trình điều trị kháng đông lại cao. Thầy thuốc phải hết sức cảnh giác nghĩ đến thuyên tắc phổi. Dự phòng thuyên tắc huyết khối tĩnh mạch dễ hơn điều trị và tiết kiệm chi phí cho y tế. Nhiều bằng chứng thử nghiệm lâm sàng cho thấy sử dụng kháng đông dự phòng là an toàn và hiệu quả. [1].
III. DỊCH TỄ
Thuyên tắc phổi và huyết khối tĩnh mạch sâu là 2 dạng biểu hiện lâm sàng của bệnh lý thuyên tắc huyết khối tĩnh mạch,cả 2 đều có chung yếu tố nguy cơ, phần lớn các trường hợp thuyên tắc phổi là hậu quả của huyết khối tĩnh mạch sâu. Khoảng 50-60% số trường hợp huyết khối tĩnh mạch sâu dẩn tới thuyên tắc phổi, nguy cơ tử vong ở nhóm bệnh nhân thuyên tắc phổi lớn hơn nhiều so với nhóm huyết khối tĩnh mạch sâu [6]. Bên cạnh đó khả năng tái phát trong nhóm thuyên tắc phổi 3 lần so với nhóm huyết khối tĩnh mạch sâu [5].
Gần 10 – 15% tử vong trong bệnh viện là do thuyên tắc phổi. Tỉ lệ bị thuyên tắc phổi ở bệnh nhân nằm viện tại Mĩ (dữ liêu từ năm 1979 đến 1999) là 0.4% [7]. Mặc dù chỉ có 40-53/100000 người được chẩn đoán mỗi năm, số trường hợp bị thuyên tắc phổi thật sự ước tính lên đến 600.000 ca [8]. Theo một phân tích tử thiết trên 230.000 người ở Thụy Điển, tỉ lệ thuyên tắc huyết khối tĩnh mạch là 25% và thuyên tắc phổi là 18.3%. Tác giả của nghiên cứu này ước tính tỉ lệ thuyên tắc phổi trong dân số khoảng 42.5/10000 một năm [9]. Ở Anh và Pháp, nghiên cứu trên 342.000 dân, tỉ lệ bị thuyên tắc huyết khối tĩnh mạch và thuyên tắc phổi lần lượt là 18.3 và 6/10.000/năm [10].
|
Bảng 1: yếu tố nguy cơ của thuyên tắc huyết khối tĩnh mạch |
|
Nguy cơ cao (odd ratio >10) √ Gãy xương (hông hoặc chân) √ Thay khớp háng hay khớp gối √ Phẫu thuật tổng quát lớn √ Chấn thương lớn √ Chấn thương tủy sống Nguy cơ trung bình (odd ratio 2-9) √ Phẫu thuật nội soi khới gối √ Đường truyền tĩnh mạch trung tâm √ Hóa trị √ Hậu sản • Suy hô hấp hay suy tim mạn • Điều trị hormone thay thế • Bệnh ác tính • Dùng thuốc tránh thai đường uống • Đột quỵ • Từng bị thuyên tắc huyết khối tĩnh mạch • Bệnh ưa huyết khối Nguy cơ thấp (odd ratio <2) √ Nằm tại giường >3 ngày √ Ngồi bất động (lái xe, máy bay đường dài) √ Phẫu thuật nội soi • Tuổi cao • Béo phì • Tiền sản • Búi tĩnh mạch nông |
|
P là yếu tố nguy cơ liên quan đến hoàn cảnh • là yếu tố nguy cơ liên quan đến bệnh nhân |
IV. YẾU TỐ NGUY CƠ
Yếu tố nguy cơ của thuyên tắc huyết khối tĩnh mạch chia làm 2 loại: liên quan đến bệnh nhân (không thể thay đổi được) và liên quan đến hoàn cảnh (thay đổi được) [11]. Yếu tố nguy cơ liên quan đến bệnh nhân thường là vĩnh viễn như tuổi, béo phì…, trong khi do hoàn cảnh thường tạm thời như phẩu thuật, chấn thương..( bảng 1). Theo điều tra của Health Care Cost and Utilization Project ở Mĩ vào năm 2003,trong số 15 triệu bệnh nhân xuất viện có khoảng 7.7 triệu (51%) mang yếu tố nguy cơ của thuyên tắc huyết khối tĩnh mạch [2]. Còn ở bệnh nhân nhập viện, hầu hết đều có một hay nhiều yếu tố nguy cơ [2, 11].
Tỉ lệ mắc bệnh thuyên tắc huyết khối tĩnh mạch ngang nhau ở 2 giới nhưng tăng dần theo tuổi. Tuổi trung bình bị thuyên tắc phổi là 62, và khoảng 65% bệnh nhân thuộc nhóm trên 60 tuổi( 14-15). Nhóm bệnh nhân trên 80 tuổi tỉ lệ bị thuyên tắc phổi cao gấp 8 lần so với nhóm dưới 50 [12, 13]. Khoảng một nửa trường hợp thuyên tắc huyết khối tĩnh mạch không tìm được nguyên nhân và xảy ra kể cả khi không có chấn thương, phẫu thuật, bất động kéo dài hay bị ung thư trước đó [14]. Thuyên tắc phổi xảy ra trên những bệnh nhân thuộc loại này được gọi thuyên tắc phổi không có khởi phát (unprovoked PE) chiếm tỉ lệ khoảng 20% [15].
Người ta thấy rằng các biến cố tim mạch (bao gồm nhồi máu cơ tim và đột quỵ) cao hơn ở nhóm thuyên tắc phổi không có yếu tố khởi phát (unprovoked PE) so với nhóm có yếu tố khởi phát ( provoked PE) [16, 17]. Angeno và cộng sự thực hiện phân tích gộp 66.552 bệnh nhân bị thuyên tắc huyết khối tĩnh mạch so với nhóm chứng đã cho thấy các yếu tố nguy cơ tim mạch riêng biệt như: béo phì, tăng huyết áp, đái tháo đường, hút thuốc lá và rối loạn lipid máu làm tăng nguy cơ bị thuyên tắc huyết khối tĩnh mạch [18], béo phì làm tăng gấp đôi hoặc gấp ba khả năng bị huyết khối [19]. Kết quả các nghiên cứu này đã gợi ý thuyên tắc huyết khối tĩnh mạch và huyết khối động mạch có nhiều yếu tố nguy cơ chung.
V. SINH LÝ BỆNH
1. Tình trạng tăng đông
Năm 1856, Rudolf Virchow đưa ra 3 yếu tố nguy cơ dẫn đến tình trạng đông máu trong lòng mạch: chấn thương cục bộ thành mạch máu, trạng thái tăng đông và ứ trệ tuần hoàn. Cổ điển, cơ chế bệnh sinh của thuyên tắc phổi được phân ra do di truyền (nguyên phát) hay mắc phải (thứ phát), tuy nhiên, dường như có sự kết hợp giữa 2 nhóm cơ chế bệnh sinh này. Hai tác nhân tăng tạo huyết khối do di truyền phổ biến nhất là yếu tố V Leiden và đột biến prothrombine gene [20].
√ Bình thường, một lượng nhất định protein C hoạt hóa (aPC) được đưa vào huyết tương để kéo dài aPTT. Bệnh nhân “kháng aPC” có aPTT ngắn và tăng nguy cơ bị thuyên tắc huyết khối tĩnh mạch. Phenotype của tình trạng kháng aPC liên quan đến đột biến tại một điểm, gọi là yếu tố V Leiden, nằm trên gen của yếu tố V. Yếu tố V Leiden làm tăng khả năng bị thuyên tắc huyết khối tĩnh mạch gấp 3 lần. Đột biến này cũng là yếu tố nguy cơ của sảy thai liên tiếp, có thể là do huyết khối tĩnh mạch nhau thai. Những bệnh nhân này khi sử dụng thuốc tránh thai thì khả năng bị thuyên tắc huyết khối tĩnh mạch tăng gấp 10 lần.
√ Đột biến tại một điểm trên vùng không giải mã của đầu 3′ gen tổng hợp prothrombin (từ G đến A tại nucleotide thứ 20210) làm tăng nồng độ prothrombin. Tần suất đột biến là 3.9% và đột biến này làm tăng nguy cơ bị huyết khối tĩnh mạch gấp 2 lần. Việc tìm kiếm những đột biến này không thay đổi kết cục lâm sàng ở bệnh nhân có tiền căn bản thân hay gia đình có người bị thuyên tắc huyết khối tĩnh mạch.
Nguyên nhân tăng tạo huyết khối do mắc phải thường gặp nhất là hội chứng kháng phospholipid thường gặp trong nhóm bệnh nhân tự miễn. Tình trạng này có thể gây ra huyết khối động tĩnh mạch, sảy thai liên tiếp, bệnh não thiếu máu cục bộ cấp [21].
Khai thác tiền căn gia đình cẩn thận là phương pháp hữu hiệu nhất và kinh tế nhất để xác định các nguyên nhân làm tăng tạo huyết khối này. Các kết quả xét nghiệm yếu tố đông máu có thể bị nhầm lẫn khi biện chứng. Ví dụ, khi có huyết khối, yếu tố đông máu bị tiêu thụ làm antithrombin, protein C và protein S giảm, sử dụng heparin gây giảm antithrombin,Wafarin làm giảm nhẹ protein C và protein S, thuốc tránh thai và có thai cũng làm giảm protein S… [22]
2. Hậu quả của thuyên tắc phổi
Hầu hết thuyên tắc phổi đều có nguồn gốc từ huyết khối tĩnh mạch sâu chi dưới. Tuy nhiên, nó cũng có thể xuất phát từ tim phải, tĩnh mạch chậu, tĩnh mạch thận hay tĩnh mạch chi trên. Khi huyết khối tĩnh mạch bị bong ra, nó theo hệ tĩnh mạch về tĩnh mạch chủ dưới, vào nhĩ phải, thất phải rồi đến động mạch phổi. Huyết khối rất lớn có thể nằm kẹt ở chỗ chia đôi của động mạch phổi, trên hình ảnh chụp cắt lớp hoặc tử thuyết có hình yên ngựa. Thường gặp hơn là huyết khối làm nghẽn một nhánh của động mạch phổi. Nhiều bệnh nhân bị thuyên tắc phổi lớn không có bằng chứng của huyết khối tĩnh mạch sâu trên siêu âm, có thể do cục máu đông đã bị bong ra và đi đến phổi. Cục huyết khối nhỏ hơn sẽ đi đến các mạch máu phổi ở xa và thường gây thuyên tắc nhiều ổ, vị trí thường gặp nhất là ở thùy dưới [1, 23, 24].
– Sự biến đổi chức năng và huyết động học của thất phải trong thuyên tắc phổi là thường gặp và dấu hiệu củng cố chẩn đoán, dù vậy tăng áp động mạch phổi không chỉ phụ thuộc vào kích thước cục huyết khối hay mức độ mạch máu bị tắc mà còn phụ thuộc sự co thắt mạch máu phổi do các trung gian hóa học. Ở người không có bệnh lý phổi trước đó áp lực động mạch phổi bắt đầu tăng khi 25-30% mạch máu phổi bị nghẽn do huyết khối, tương tự như vậy áp lực động mạch phổi tăng lên 40 mmHg khi 50-70% số mạch máu phổi bị nghẽn. Sức cản và áp lực mạch máu phổi tăng do tình trạng thiếu oxy gây ra co mạch cục bộ. Bên cạnh đó tiểu cầu và cục máu đông giàu fibrin kích thích giải phóng các yếu tố co mạch như serotonin, thromboxan, histamine gây ra phản xạ co mạch máu phổi và thiếu oxy trở nên trầm trọng hơn. Quá tải áp lực trên thất phải gây giảm tưới máu vành và thiếu máu cơ tim dưới nội mạc gây tăng troponin, giải phóng ra các dấu ấn tim như Pro-BNP, BNP. Mức độ tắc nghẽn mạch máu phổi và bệnh lý tim phổi có sẵn là yếu tố quan trọng nhất quyết định sự suy thất phải.
-Áp suất động mạch phổi tăng đột ngột làm tăng hậu tải thất phải, kết quả là làm tăng áp lực căng thành thất phải. Thất phải dãn ra vách liên thất bị đẩy lệch sang trái làm giảm khả năng dãn nở cuối tâm trương thất trái gây ra giảm đổ đầy. Khi tình trạng đổ đầy giảm, cung lượng tim giảm gây huyết áp tâm thu thấp,tưới máu mạch vành hạn chế lại gây thiếu máu cơ tim. Tăng sức căng thành thất phải sau thuyên tắc phổi lớn làm tăng nhu cầu oxy cơ thất phải trong khi đó lưu lượng mạch vành thất phải suy giảm dẩn tới thiếu máu cục bộ cơ tim. Vòng xoắn bệnh lý này cứ lập đi lập lại gây ra nhồi máu cơ tim thất phải dẩn đến choáng tim không hồi phục.
-Sức cản mạch máu phổi tăng do tắc nghẽn mạch máu phổi, các hormone gây co mạch, thụ thể áp lực ở động mạch phổi; tạo ra những vùng phế nang tưới máu kém. Phù phổi cấp do suy thất trái, phế quản bị co thắt do thụ thể trong đường thở bị kích thích; tạo ra những vùng phế nang thông khí kém. Trao đổi khí bị rối loạn do tình trạng bất xứng thông khí tưới máu tăng, giảm oxy máu và ứ CO2. Màng phế nang mao mạch bị tổn thương, mất surfactant và xuất huyết nhu mô phổi.
|
Bảng 2: Tần suất triệu chứng ở bệnh nhân nghi ngờ thuyên tắc phổi và chẩn đoán xác định [24-26] |
||
|
|
Bị thuyên tắc phổi (n=219) |
Không bị (n=546) |
|
Cơ năng Khó thở Đau ngực kiểu màng phổi Đau ngực sau xương ức Ho Khạc ra máu Ngất Thực thể Nhịp nhanh (>100 lần/phút) Thở nhanh (≥20 lần /phút) Dấu hiệu của DVT Sốt (>38.50C) Tím tái |
80% 52% 12% 20% 11% 19%
26% 70% 15% 7% 11% |
59% 43% 8% 25% 7% 11%
23% 68% 10% 17% 9% |
VI. BIỂU HIỆN LÂM SÀNG
1. Triệu chứng
Khó thở và nhịp nhanh là hai triệu chứng thường gặp nhất trong thuyên tắc phổi. Khi bệnh nhân khó thở dữ dội thường gợi ý thuyên tắc phổi lớn do huyết khối ở động mạch phổi chính, đau ngực không lŕ triệu chứng thường gặp trong nhóm này,ngất hoặc tím tái gợi ý cho thuyên tắc phổi rộng. Ngược lại thuyên tắc phổi do tắc mạch máu ngoại vi thường biểu hiện lâm sàng với triệu chứng đau ngực kiểu màng phổi, thuyên tắc phổi thường nhỏ, nằm ở các động mạch phổi xa gần màng phổi.
Đau ngực sau xương ức kiểu nhồi máu cơ tim có thể là do tổn thương thiếu máu cục bộ thất phải. Đôi khi triệu chứng khó thở có thể tiến triển qua vài tuần, chẩn đoán thuyên tắc phổi khi không tìm được nguyên nhân gây tăng khó thở khác.
Ở bệnh nhân suy tim hoặc có bệnh phổi, tình trạng khó thở nặng hơn có thể là dấu hiệu duy nhất gợi ý thuyên tắc phổi. Theo nghiên cứu của Stein và cộng sự, có đến 32% bệnh nhân huyết khối tĩnh mạch sâu bị thuyên tắc phổi không triệu chứng [27]. Các triệu chứng của thuyên tắc phổi đều không nhạy và không đặc hiệu (bảng 2) [24].
Thuyên tắc phổi phải được nghĩ đến trên bệnh nhân tụt huyết áp khi [1]:
√ Có bằng chứng huyết khối tĩnh mạch và các nguy cơ của thuyên tắc huyết khối tĩnh mạch.
√ Có biểu hiện lâm sàng của tâm phế cấp (suy thất phải cấp) như tĩnh mạch cổ nổi, gallop T3 bên phải, thất phải dãn to và tăng động.
√ Có bằng chứng thất phải dãn và giảm động trên siêu âm hay S1Q3T3 mới, block nhánh phải mới và nhồi máu thất phải trên ECG.
2. Các hội chứng lâm sàng [1]
Thuyên tắc phổi rất lớn (massive PE): Bệnh nhân bị thuyên tắc phổi rất lớn rất dễ bị shock tim và suy đa cơ quan. Suy thận, suy gan và thay đổi tri giác (ngất, lơ mơ) thường gặp nhất. Huyết khối lan rộng, ảnh hưởng ít nhất một nửa động mạch phổi. Cục máu đông thường ở 2 bên phổi. Khó thở là triệu chứng đáng chú ý nhất, đau ngực lại không thường gặp. Bệnh nhân thường tím tái và hạ huyết áp.
Thuyên tắc phổi trung bình đến lớn (submassive PE): Bệnh nhân thường có thất phải giảm động từ trung bình đến nặng, kèm theo tăng men tim như troponin, pro – BNP, BNP nhưng vẫn duy trì được huyết áp động mạch hệ thống. Thông thường, khoảng 1/3 hay hơn động mạch phổi bị tắc. Nếu không có tiền căn bị bệnh lư tim mạch hay hô hấp th́ t́nh trạng lâm sàng thường ổn.. Phần lớn sống sót, nhưng vẫn cần vận mạch hỗ trợ và thông khí nhân tạo.Thuyên tắc phổi hình yên ngựa (cục máu đông kẹt ở chỗ phân chia động mạch phổi phải và trái) đa số thuộc loại này.
Thuyên tắc phổi từ nhẹ đến trung bình: Trong trường hợp này, huyết áp động mạch hệ thống bình thường, không có sự phóng thích men tim và chức năng thất phải bình thường. Bệnh nhân lâm sàng tương đối ổn định. Điều trị kháng đông đầy đủ cho kết quả rất tốt.
Nhồi máu phổi: Hội chứng đặc trưng bởi đau ngực kiểu màng phổi dai dẳng hoặc lúc tăng lúc giảm. Viêm màng phổi thường đi kèm ho ra máu. Vị trí thuyên tắc thường nằm ở nhánh động mạch phổi ngoại vi gần màng phổi. Nhồi máu nhu mô phổi thường xuất hiện vào ngày 3-7 sau thuyên tắc. Hội chứng thường đi kèm sốt, bạch cầu tăng, tốc độ lắng máu tăng và bằng chứng hình ảnh học của nhồi máu phổi.
Thuyên tắc nghịch: Hội chứng này thường biểu hiện bởi tình trạng đột quỵ cấp. Nguyên nhân là do huyết khối từ hệ tĩnh mạch sâu đi vào hệ động mạch qua lỗ bầu dục không đóng. Hiếm khi tìm thấy huyết khối tĩnh mạch sâu trên bệnh nhân bị thuyên tắc nghịch do cục huyết khối thường nhỏ, bong ra hoàn toàn từ các tĩnh mạch rất nhỏ ở chân nên không có huyết khối tồn dư để kiểm tra trên siêu âm tĩnh mạch. Sau một cơn đột quỵ “không rõ nguồn gốc”, siêu âm tim có thể tìm ra còn lỗ bầu dục. Điều trị hiện tại đòi hỏi phải chọn giữa điều trị kháng đông suốt đời và vá lỗ bầu dục, thường là qua da.
Thuyên tắc phổi không do huyết khối: Không thường gặp, nguồn gốc thuyên tắc gồm có mỡ, khối u, khí và nước ối. Thuyên tắc mỡ thường gặp sau chấn thương kín có kèm gãy xương dài. Thuyên tắc khí thường xảy ra khi đặt hay rút catheter tĩnh mạch trung tâm. Thuyên tắc ối là một thảm họa đặc trưng bởi suy hô hấp, shock tim và đông máu nội mạch lan tỏa. Người lạm dụng thuốc (ma túy) đường tĩnh mạch thường tự tiêm thuốc bị vấy bẩn bởi tóc, bột talc, sợi coton bao bì…, đây là những nguồn gây thuyên tắc phổi không do huyết khối. Những bệnh nhân này rất dễ bị nhiễm trùng huyết, viêm nội tâm mạc ở van 3 lá và van động mạch phổi.
3. Xác định xác suất bị thuyên tắc phổi trên lâm sàng
Biểu hiện lâm sàng của thuyên tắc phổi không đặc hiệu, rất giống với nhiều bệnh lý nội khoa khác nhau. Thuyên tắc phổi có thể đi kèm những bệnh này, càng làm cho công tác chẩn đoán thêm khó khăn. Vì thế, cách tiếp cận chẩn đoán hiện nay là đánh giá xác suất bị thuyên tắc phổi trên lâm sàng, để từ đó đề ra những xét nghiệm phù hợp tiếp theo nhằm chẩn đoán xác định [1, 23, 24]. Các mô hình tiên đoán xác suất ra đời nhằm giúp các nhà lâm sàng dễ dàng tiếp cận chẩn đoán thuyên tắc phổi. Theo Ceriani và cộng sự, hiện tại không có mô hình nào thật sự vượt trội hơn cả. Tác giả khuyên nên sử dụng thang điểm được sử dụng rộng rãi trong các nghiên cứu (như tiêu chuẩn Wells và Geneva) [28]
|
Bảng 3: Tiêu chuẩn Wells |
||
|
Yếu tố |
Điểm (bảng chuẩn) |
Điểm (đơn giản hóa) |
|
√Có triệu chứng của DVT √Ít khả năng có chẩn đoán khác ngoài thuyên tắc phổi √Nhịp tim > 100 lần/ phút √Bất động hoặc phẫu thuật trong vòng 4 tuần √Đã từng bị DVT hay PE √Ho ra máu √Ung thư di căn hay đã diều trị trong vòng 6 tháng nay |
3 3
1.5 1.5
1.5 1 1 |
1 1
1 1
1 1 1 |
|
Xác suất bị thuyên tắc phổi trên lâm sàng |
Thấp <2 Trung bình 2-6 Cao >6 |
Có khả năng: > 1 Ít khà năng: £ 1 |
|
Có khả năng: > 4 Ít khà năng: £ 4 |
||
Tiêu chuẩn Wells (bảng 3)
Là tiêu chuẩn của Canada, hiện tại được sử dụng rộng rãi nhất. Đây cũng là bàng tiêu chuẩn có nhiều thử nghiệm trên lâm sàng nhất. Có hai loại bảng điểm: bảng chuẩn và bảng đơn giản hóa.
√ Bảng chuẩn với 3 mức xác suất bị thuyên tắc phổi (thấp, trung bình, cao) được kiểm tra trong 14 nghiên cứu, trong đó 11 là tiền cứu và 3 hồi cứu. Xác suất bị thuyên tắc phổi thật sự trong nhóm nguy cơ thấp là 5.7%, nguy cơ trung bình 23.2%, nguy cơ cao 49.3% [28].
√ Bảng chuẩn với 2 mức xác suất (có khả năng và ít có khả năng thuyên tắc phổi) được kiểm tra trong 7 nghiên cứu, với 6 tiền cứu và 1 hồi cứu. Xác suất bị thuyên tắc phổi thật sự ở nhóm nguy cơ không cao là 8.4%, nguy cơ cao là 34.4% [28].
√ Bảng điểm đơn giản hóa, với thang điểm dễ nhớ, đã được chứng minh tương đương với bảng chuẩn [29].
Ưu điểm của tiêu chuẩn Wells là đơn giản và các thông tin đều dễ thu thập, sử dụng được cho bệnh nhân đang nằm viện lẫn bệnh nhân mới nhập viện [28]. Tuy nhiên, điểm khó chịu nhất trong tiêu chuẩn này là có một yếu tố chủ quan (ít khả năng có chẩn đoán khác ngoài thuyên tắc phổi). Yếu tố này dẫn đến những đánh giá và chấm điểm khác nhau khi nhiều người cùng khám trên một bệnh nhân. Mặc dù vậy, các nhà lâm sàng có kinh nghiệm vẫn thích sử dụng vì không muốn bị gò bó trong các bảng điểm quá khách quan.
|
Bảng 4: Geneva – bảng sửa đổi |
||
|
Yếu tố |
Điểm |
Điểm đơn giản |
|
Tuổi ≥65 Tiền căn bị VTE Phẫu thuật hoặc gãy xương trong vòng 1 tháng Ung thư đang diễn tiến Nhịp tim 75 – 94 lần/ phút ≥95 lần/phút Đau khi sờ tĩnh mạch chân và phù một bên Đau một bên chân Ho ra máu |
1 3 2
2
3 5 4
3 2 |
1 1 1
1
1 1 1
1 1 |
|
Xác suất bị thuyên tắc phổi trên lâm sàng |
Thấp 0 – 3 Trung bình 4 – 10 Cao >11 |
Thấp 0 – 1 Trung bình 2 – 4 Cao ≥5 |
Tiêu chuẩn Geneva (bảng 4)
Là tiêu chuẩn của Châu Âu. Cũng được đánh giá qua các thử nghiệm lâm sàng nhưng không nhiều bằng tiếu chuẩn Wells. Có 3 loại bảng điểm: bảng gốc [30], bảng sửa đổi [31] và bảng sửa đổi đơn giản hóa. Bảng sửa đổi được đề ra nhằm khắc phục nhược điểm của bảng gốc, kiểm tra qua 3 nghiên cứu. Xác suất bị thuyên tắc phổi thật sự trong nhóm nguy cơ thấp là 9%, nguy cơ trung bình 26.2%, nguy cơ cao 75.7% [28]
VII. CẬN LÂM SÀNG
1. Men tim
√ Brain natriuretic peptide (BNP) và N-terminal pro-brain natriuretic peptide (NT-proBNP): xét nghiệm không nhạy và không đặc hiệu cho thuyên tắc phổi nên không dùng để chẩn đoán xác định (độ nhạy 60% và độ đặc hiệu 65%) [38]. BNP và NT- proBNP:Mức độ tăng có liên quan đến tình trạng suy thất phải và tỉ lệ tử vong [68, 69]. Có giá trị dự báo những kết cục xấu: hồi sinh tim phổi, thông khí nhân tạo, thuốc vận mạch, thuốc tăng co bóp cơ tim, thuốc tiêu huyết khối…[70]
√ Troponin I và T: tăng trong 30 – 50% trường hợp thuyên tắc phổi trung bình trở lên. Cơ chế chính là do quá tải thất phải cấp [39]. Do đó, troponin thường trở về bình thường trong vòng 40 giờ sau thuyên tắc phổi (trong nhồi máu cơ tim cấp, thời gian này kéo dài hơn) [40].
Vai trò của các chất chỉ điểm sinh học tim trong nhồi máu phổi chủ yếu phụ vụ cho việc tiên lượng. hầu hết các nghiên cứu đều cho thấy nhồi máu phổi kèm theo tăng nồng độ Trponin, NT-proBNP thì nguy cơ tử vong cao hơn so với nhóm không gia tăng chất chỉ điểm sinh học tim.
2. Khí máu động mạch
Không giúp ích nhiều cho việc chẩn đoán xác định thuyên tắc phổi. Kết quả khí máu có thể là tình trạng vừa giảm oxy máu, giảm CO2 máu và kiềm hô hấp. Toan chuyển hóa và toan hô hấp xuất hiện khi có suy hô hấp, suy tuần hoàn. Đôi khi không có tình trạng giảm oxy máu đặc biệt là người trẻ và không có bệnh phổi trước đó. PaO2 85-105 mmHg gặp ở 18% bệnh nhân thuyên tắc phổi [41]
3. Điện tâm đồ
Theo Stein và cộng sự, 70% bệnh nhân bị thuyên tắc phổi cấp có bất thường sau trên điện tâm đồ, thường gặp nhất là thay đổi ST và T không đặc hiệu [26].
√ Nhịp nhanh xoang
√ Block nhánh phải (hoàn toàn hay không hoàn toàn)
√ Trục lệch phải
√ Sóng T đảo ở DIII và aVF, hoặc từ V1-V4
√ Sóng S ở DI và sóng Q cùng với T âm ở DIII (S1Q3T3)
√ Rung nhĩ hay cuồng nhĩ
Các dấu hiệu cổ điển nghi ngờ thuyên tắc phổi như S1Q3T3, tăng gánh thất phải, block nhánh phải mới lại không thường gặp [42]. Bệnh nhân thuyên tắc phổi rất lớn mới thấy được những dấu hiệu này; nhưng cũng có thể hoàn toàn bình thường [1]. T đảo từ V1 đến V4 là bằng chứng chính xác của suy thất phải ở bệnh nhân thuyên tắc phổi cấp tính [43]
4. X quang ngực
Kết quả phim bình thường hoặc gần bình thường trong khi bệnh nhân suy hô hấp cấp gợi ý nhiều đến thuyên tắc phổi. Những bất thường trên X quang có thể gặp:
√ Dấu Westermark: hình ảnh cắt cụt mạch máu khu trú ở phần xa do tắc nhánh động mạch phía trước, chỉ thấy ở 2% bệnh nhân thuyên tắc phổi [44]
√ Bướu Hampton: vùng đông đặc hình chữ V ở ngoại vi, trên cơ hoành, dấu hiệu của nhồi máu phổi.
Bất thường không rõ ràng gợi ý thuyên tắc phổi là dãn nhánh xuống của động mạch phổi (dấu hiệu Fleischner), phần sau đoạn dãn nhanh chóng hẹp lại. Còn những bất thường không đặc hiệu ở nhu mô phổi, xẹp phổi, tràn dịch màng phổi lại thường gặp [26].
5. Siêu âm tim
Các dấu hiệu gợi ý thuyên tắc phổi gồm [1, 26]:
√ Lớn thất phải (tỷ lệ Thất phải thất trái > 1). Thất phải giảm động, đặc biệt là thành tự do, trừ vùng mỏm (dấu hiệu McConnell)
√ Vách liên thất trở nên phẳng và vận động nghịch thường về phía thất trái, làm cho thất trái có hình chữ D
√ Hở van ba lá. Tăng áp phổi với dòng hở > 2.6 m/s
√ Dãn tĩnh mạch chủ dưới. Tĩnh mạch chủ dưới không xẹp khi hít vào
√ Thấy huyết khối trực tiếp ở thất phải (nhất là khi siêu âm qua thực quản)
Siêu âm tim là phương tiện cực kì hữu dụng ở bệnh nhân suy tuần hoàn nghi ngờ do thuyên tắc phổi. Nếu không tìm thấy dấu hiệu suy hoặc quá tải thất phải cấp trên những bệnh nhân này, có thể loại trừ thuyên tắc phổi, và tìm các nguyên nhân khác (nhồi máu cơ tim, chèn ép tim cấp, hở van hai lá cấp…) [24]
6. D – dimer huyết tương
Nguyên tắc: Hầu hết bệnh nhân bị thuyên tắc phổi có sự ly giải fibrin nội sinh, không đủ loại trừ cục huyết khối nhưng cũng phân hủy fibrin thành D – dimer.
Có nhiều kỹ thuật khác nhau, đối với test định lượng, > 500 ng/mL là bất thường [45]
√ Enzyme-linked immunosorbent assay (ELISA) (có kết quả >8 giờ)
√ ELISA định lượng nhanh (trong vòng 30 phút)
√ ELISA bán định lượng nhanh (trong vòng 10 phút)
√ ELISA định tính nhanh (trong vòng 10 phút)
√ Phản ứng ngưng kết latex định lượng (kết quả từ 10 – 15 phút)
√ Phản ứng ngưng kết latex bán định lượng (chỉ trong 5 phút)
√ Phản ứng ngưng kết hồng cầu (SimpliRED) (2 phút)
Trong thuyên tắc phổi, các kĩ thuật được sử dụng nhiều nhất trong nghiên cứu gồm: ELISA định lượng nhanh (Vidas DD của BioMerieux), phản ứng ngưng kết latex bán định lượng (Tinaquant DD của Roche) và phản ứng ngưng kết hồng cầu (SimpliRED của Agen). Ưu điểm của những kĩ thuật này là thời gian có kết quả nhanh, bộ kit gọn nhẹ dễ sử dụng và bảo quản [24, 45].
Độ nhạy [45]
√ 95% cho test ELISA, ELISA định lượng và bán định lượng.
√ 90% cho ELISA định tính nhanh và ngưng kết latex định lượng.
√ 86% cho ngưng kết latex bán định lượng.
√ 82% cho phản ứng ngưng kết hồng cầu
Độ đặc hiệu: chỉ 40 – 68% dù sử dụng loại test nào [45]. Độ đặc hiệu càng giảm theo tuổi [46]và giảm rõ rệt khi chức năng thận bị suy (GFR < 60 mL/phút) [47]. Nồng độ D – dimer có thể cao ít nhất 1 tháng sau phẫu thuật và tăng trong nhiều bệnh lý khác. [24, 48]
|
Bảng 5: tỉ lệ thuyên tắc phổi thật sự khi D-dimer <500 ng/mL |
|||
|
Loại test |
Xác xuất thuyên tắc phổi trên lâm sàng |
||
|
Cao |
Trung bình |
Thấp |
|
|
ELISA định lượng nhanh |
19-28 |
5-6 |
0.5-2 |
|
Phản ứng ngưng kết latex bán định lượng |
24-36 |
7-8 |
0.7-3 |
|
Phản ứng ngưng kết hồng cầu |
45-65 |
13-14 |
1-5 |
Giá trị tiên đoán âm (bảng 5): thay đổi theo xác suất bị thuyên tắc phổi trên lâm sàng (tiêu chuẩn Wells cổ điển) [45]
Như vậy, theo tác giả Stein và cộng sự, khi kết quả D-dimer <500 ng/mL đo bằng phương pháp ELISA định lượng nhanh hay phản ứng ngưng kết latex bán định lượng là đủ để loại trừ thuyên tắc phổi ở bệnh nhân có xác suất lâm sàng thấp hoặc trung bình. Kết quả D-dimer âm tính trong phương pháp ngưng kết hồng cầu chỉ loại trừ được thuyên tắc phổi khi xác suất lâm sàng là thấp.
Theo khuyến cáo của ECS, dùng phản ứng ngưng kết latex bán định lượng (Tinaquant DD) và phản ứng ngưng kết hồng cầu (SimpliRED) loại trừ thuyên tắc phổi ở nhóm xác suất lâm sàng trung bình là không an toàn. Nguyên nhân là vì 2 xét nghiệm này có độ nhạy không bằng ELISA (<90%) [24]. Tuy nhiên, nếu tính theo tiêu chuẩn Wells 2 mức độ, Tinaquant DD <500 ng/mL và SimpliRED âm tính vẫn đủ an toàn để loại trừ thuyên tắc phổi khi xác suất lâm sàng thuộc nhóm “ít có khả năng” [24, 28]
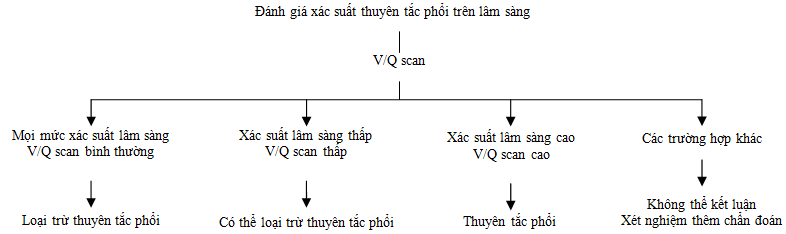
7. Xạ hình thông khí – tưới máu (V/Q scan)
Nguyên tắc cơ bản của xạ hình tưới máu là sử dụng technetium (Tc)-99m gắn trên phân tử albumin kết tập loại lớn (macro aggregated albumin) tiêm vào tĩnh mạch. Các phân tử albumin này bị giữ lại một phần ở mao mạch phổi, khi chụp sẽ thấy được hình ảnh tưới máu của toàn bộ mạch máu phổi. Nếu có nhánh động mạch phổi bị tắc, phần mạch máu phía sau không gắn được albumin, khi chụp sẽ thấy một vùng “lạnh”. Xạ hình tưới máu thường kết hợp với xạ hình thông khí, sử dụng Xenon (Xe)-133 hoặc khí dung Tc-99m cho bệnh nhân hít, sau đó tính tỉ lệ thông khí – tưới máu (V/Q ratio). Trong thuyên tắc phổi, vùng bị tổn thương không được tưới máu nhưng vẫn có thông khí (V/Q ratio cao). Mức độ phơi nhiễm phóng xạ (khi dùng Tc-99m liều 100 MBq) cho một lần xạ hình là 1.1 mSv, thấp hơn nhiều so với CT scan (2-6 mSv) [49]. Trong trường hợp không chỉ định được CT scan do suy thận, dị ứng với thuốc cản quang đường tĩnh mạch mà không ức chế được bằng corticosteroid liều cao hoặc có thai; xạ hình phổi có thể sử dụng.
Nghiên cứu lớn nhất đánh giá độ chính xác của xạ hình phổi là Prospective Investigation of Pulmonary Embolism Diagnosis (PIOPED) [50], so sánh với tiêu chuẩn vàng là chụp mạch máu phổi. Kết quả xạ hình trong nghiên cứu phân thành 4 loại khả năng bị thuyên tắc phổi: bình thường hay gần bình thường, thấp, trung bình, cao. Nghiên cứu này cũng phối hợp xác suất chẩn đoán thuyên tắc phổi trên lâm sàng, nhưng cách đánh giá xác suất không có bảng tiêu chuẩn mà dựa vào kinh nghiệm của bác sĩ (bảng 6).
|
Bảng 6: Tỉ lệ thuyên tắc phổi thật sự trong V/Q scan |
|||
|
Kết quả xạ hình |
Xác xuất bị thuyên tắc phổi trên lâm sàng |
||
|
Cao |
Trung bình |
Thấp |
|
|
Cao |
95 |
86 |
56 |
|
Trung bình |
66 |
28 |
15 |
|
Thấp |
40 |
15 |
4 |
|
Bình thường |
0 |
6 |
2 |
√ Kết quả xạ hình phổi bình thường hoặc gần bình thường giúp loại trừ an toàn thuyên tắc phổi. Kết luận này của PIOPED sau đó được nhiều nghiên cứu kiểm tra lại và ESC 2008 chấp thuận [24].
√ Kết quả xạ hình thấp và xác suất lâm sàng thấp có thể loại trừ thuyên tắc phổi (vì trong trường hợp này chỉ có 4% khả năng thuyên tắc phổi thật sự).
√ Kết quả xạ hình cao và xác suất lâm sàng cao, 95% khả năng thuyên tắc phổi thật sự.
Tuy nhiên, đa số bệnh nhân nằm ở các cách kết hợp khác (xác suất thuyên tắc phổi thật sự 15 – 86%), không đủ để xác định hay loại trừ thuyên tắc phổi. Vì thế cần làm những xét nghiệm khác.
8. CT scan mạch máu phổi
Là một xét nghiệm được xem như chẩn đoán xác định thuyên tắc phổi, định vị huyết khối
Giá trị của CT scan đơn lát cắt: Theo kết quả từ 2 nghiên cứu lâm sàng tương đối lớn, CT scan 1 đầu dò trong chẩn đoán thuyên tắc phổi có độ nhạy 70% và độ đặc hiệu 90% so với tiêu chuẩn vàng là chụp mạch máu phổi [51, 52]. Loại CT này tương đối nhạy và đặc hiệu khi phát hiện huyết khối động mạch phổi trung tâm, nhưng lại không nhạy đối với huyết khối ở các động mạch phân thùy [53]. Vì thế, kết quả CT scan đơn lát cắt âm tính không thể loại trừ thuyên tắc phổi.
Giá trị của MSCT theo Prospective Investigation of Pulmonary Embolism Diagnosis II (PIOPED II)
√ Độ nhạy 83%, độ đặc hiệu là 95%. Nếu chụp luôn hình ảnh pha tĩnh mạch, độ nhạy lên 90%
√ Giá trị tiên đoán dương khi xác suất lâm sàng cao: 96%, trung bình: 92%, thấp 58%.
√ Giá trị tiên đoán âm khi xác suất lâm sàng cao: 60%, trung bình: 89%, thấp 96%.
PIOPED II kết luận rằng nếu kết quả MSCT âm tính, có thể loại trừ thuyên tắc phổi ở nhóm có xác suất lâm sàng thấp và trung bình (theo tiêu chuẩn Wells) [54]. Sau đó, nhiều nghiên cứu khác tiếp tục làm rõ vấn đề này và ECS Guidelines 2008 thừa nhận kết luận của PIOPED II. [24]. Anderson và cs nghiên cứu 1417 bệnh nhân cho thấy MSCT không thua kém xạ hình trong chẩn đoán thuyên tắc phổi [55]
9. Siêu âm tĩnh mạch có đè ép
Phương pháp này có độ nhạy 90% và độ đặc hiệu 95% trong việc phát hiện huyết khối ở các tĩnh mạch gần [56, 57]. Nếu siêu âm thấy huyết khối tĩnh mạch sâu trên bệnh nhân đang nghi ngờ thuyên tắc phổi, không cần làm các xét nghiệm chẩn đoán khác mà tiến hành điều trị kháng đông ngay [58]. ECS guidelines 2008 khuyến cáo sử dụng thêm siêu âm tĩnh mạch có đè ép để làm giảm mức độ âm tính giả của CT scan một đầu dò [24].
10. Chụp mạch máu phổi
Là tiêu chuẩn vàng chẩn đoán thuyên tắc phổi. Hiện nay, với sự phát triển của CT scan, thủ thuật xâm lấn này ít khi được thực hiện. Thuốc cản quang được tiêm trực tiếp vào một nhánh của động mạch phổi sau khi luồn catheter qua đường động mạch đùi. Các thông số huyết động cũng được đo trực tiếp [1, 24]. Dù vậy đây là kĩ thuật xâm lấm cao và có thể gây tử vong <2%, dị ứng thuốc cản quang, suy thận, phơi nhiễm phóng xạ cao
VIII. CHIẾN LƯỢC CHẨN ĐOÁN
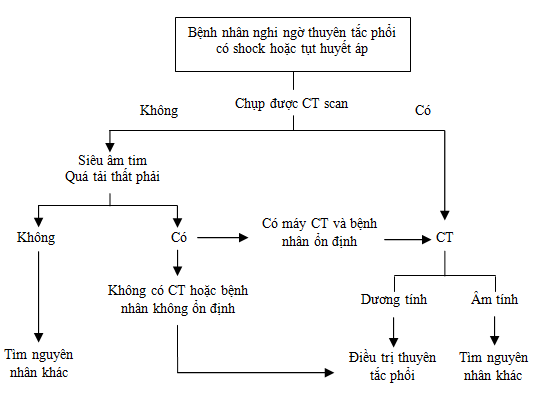
1. Bệnh nhân bị shock hay tụt huyết áp
Ở những bệnh nhân này, ngoài thuyên tắc phổi, các nguyên nhân khác cần phải nghĩ tới là nhồi máu cơ tim cấp, sa lá van cấp, chèn ép tim, bóc tách động mạch chủ… Vì thế, siêu âm tim tại giường nên là xét nghiệm lựa chọn đầu tiên, giúp chẩn đoán phân biệt phần lớn các nguyên nhân trên. Đối với bệnh nhân huyết động không ổn định, không vận chuyển đi chụp CT ngay được, siêu âm tim tại giường có dấu hiệu gợi ý (quá tải thất phải), chẩn đoán thuyên tắc phổi ngay lúc đó là chấp nhận được. Sau khi hồi sức, có thể vận chuyển bệnh nhân đi chụp CT chẩn đoán xác định. Không được chụp mạch máu phổi khi bệnh nhân không ổn định vì làm tăng nguy cơ tử vong và tăng nguy cơ chảy máu do điều trị [59]
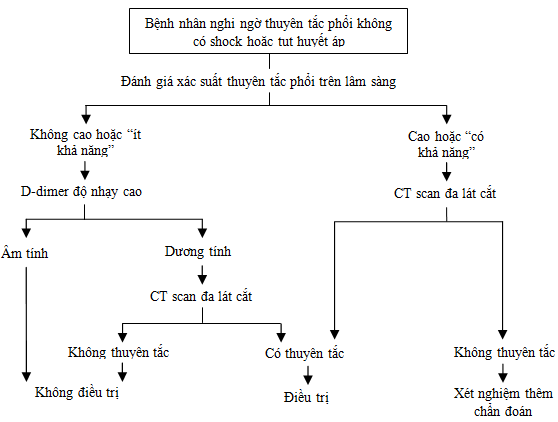
2. Bệnh nhân không bị shock hay tụt huyết áp
Chẩn đoán theo lưu đồ Christopher [61]
Đây là lưu đồ phối hợp giữa xét nghiệm D-dimer và CT đa lát cắt
Những vấn đề cần chú ý:
√ Xét nghiệm D-dimer độ nhạy không cao (Tinaquant DD và SimpliRED) không dùng để loại trừ thuyên tắc phổi ở nhóm xác suất lâm sàng trung bình.
√ Phải sử dụng CT đa lát cắt. Nếu cơ sở y tế chỉ có CT đơn lát cắt, dù kết quả chụp âm tính ở nhóm xác suất lâm sàng không cao vẫn không đủ loại trừ thuyên tắc phổi. Trường hợp này bắt buộc làm thêm siêu âm tĩnh mạch có đè ép để phát hiện huyết khối tĩnh mạch sâu [58].
√ Bệnh nhân có chống chỉ định tương đối với thuốc cản quang (lớn tuổi, suy thận…), có thể làm siêu âm tĩnh mạch có đè ép trước khi cân nhắc chụp CT
Trong trường hợp xác suất lâm sàng cao, nếu CT scan không thể kết luận được, có thể làm thêm xạ hình phổi, siêu âm tĩnh mạch có đè ép để biện luận; hoặc có điều kiện thì chụp mạch máu phổi.
 3. Chẩn đoán theo nghiên cứu PIOPED [50]
3. Chẩn đoán theo nghiên cứu PIOPED [50]
Thực hiện khi không có CT scan hay không có người đọc CT nhiều kinh nghiệm, có chống chỉ định dùng thuốc cản quang (suy thận, dị ứng với thuốc cản quang không ức chế được bằng corticosteroid liều cao) và phụ nữ có thai. Đầu tiên vẫn đánh giá xác suất bị thuyên tắc phổi trên lâm sàng. Sau đó làm xạ hình phổi. Nếu xác suất bị thuyên tắc phổi trên lâm sàng là thấp hoặc trung bình, có thể làm trước xét nghiệm D-dimer như hướng của nghiên cứu Christopher.
IX. ĐIỀU TRỊ
1. Hồi sức tích cực
Bệnh nhân được xác lập chẩn đoán thuyên tắc phổi cần nhanh chóng đánh giá mức độ nặng và điều trị ngay. Việc điều trị tích cực bao gồm: hổ trợ hô hấp, hổ trợ huyết động,dùng kháng đông theo kinh nghiệm.
Hỗ trợ hô hấp
Cung cấp oxygen khi có tình trạng giảm oxy máu. Giảm oxy máu nặng và suy hô hấp cần phải đặt nội khí quản và thông khí nhân tạo. Cần lưu ý khả năng tụt huyết áp sau khi đặt nội khí quản và thông khí nhân tạo ở bệnh nhân thuyên tắc phổi có kèm suy thất phải. Chiến lược thở máy tương tự như hội chứng nguy kịch hô hấp cấp ARDS [24]
Hỗ trợ tuần hoàn
Thuyên tắc phổi kèm choáng ( HATT < 90 mmHg kéo dài > 15 phút hoặc HATT giảm > 40 mmHg sau với mức bình thường của bệnh nhân), truyền dịch đường tĩnh mạch là điều trị đầu tiên,thường dùng là nước muối đẳng trương. Thường truyền hơn 500 – 1000 mL dịch là đủ, trong một số trường hợp bù dịch đã cải thiện huyết động. Bù quá nhiều dịch có thể gây hại vì làm căng thành thất phải, tăng nhu cầu oxy thất phải, gây thiếu máu cục bộ và làm nặng hơn tình trạng suy thất phải [80]. Sau khi bù đủ lượng dịch như trên mà huyết áp không cải thiện thì thuốc vận mạch là cần thiết .
Không có nghiên cứu lâm sàng về thuốc vận mạch tối ưu cho shock do thuyên tắc phổi. Dopamin, Dobutamine, Norepinephrine đều có thể có hiệu quả. Noradrenalin tác dụng trên thụ thể alpha mạch máu, tăng huyết áp hệ thống và có thể giúp cải thiện tưới máu mạch vành thất phải nhưng làm tăng nhịp tim [81]. Dobutamine tăng sức co bóp cơ tim, dãn mạch làm giảm hậu tải cho thất phải. Tuy nhiên,vì khả năng dãn mạch nhiều có thể làm nặng thêm tình trạng tụt huyết áp hệ thống [82]. Kết hợp dobutamine với norepinephrine như liệu pháp ban đầu sau đó tác dụng tăng co bóp của Dobutamin vượt qua tác dụng giãn mạch, giảm dần và ngưng Noradrenaline là cách làm được nhiều bác sĩ thực hiện. [83, 84].
Nitric oxide và prostacylin là những chất dãn mạch làm giảm áp lực động mạch phổi và sức cản mao mạch phổi, nhưng chúng cũng làm giảm huyết áp hệ thống. Do đó, sử dụng đường khí dung có thể khắc phục được nhược điểm này. Một số nghiên cứu nhỏ cho thấy NO và prostacylin khí dung giúp cải thiện huyết động bệnh nhân thuyên tắc phổi [85, 86]. Chất đối kháng endothelin và chất ức chế 5-phosphodiesterase (sildenafil) cũng được chứng minh có vai trò làm giảm áp phổi trên động vật thí nghiệm [87, 88]
Cân nhắc liều kháng đông ban đầu
Theo khuyến cáo của ACCP 2012 [89]
√ Bệnh nhân có xác suất lâm sàng bị thuyên tắc phổi cao, cho ngay liều kháng đông đường tĩnh mạch đầu tiên (gọi là điều trị kháng đông theo kinh nghiệm), trong khi chờ đợi xét nghiệm chẩn đoán xác định (grade 2C). Cách tiếp cận này giúp nhanh chóng đạt nồng độ kháng đông tối ưu trong 24 giờ đầu.
√ Bệnh nhân có xác suất lâm sàng bị thuyên tắc phổi trung bình, cho ngay liều kháng đông đường tĩnh mạch đầu tiên nếu dự tính kết quả xét nghiệm chẩn đoán xác định >4 giờ mới có kết quả (grade 2C).
√ Nếu xác suất lâm sàng thấp, không sử dụng điều trị kháng đông theo kinh nghiệm (grade 2C).
Khuyến cáo của ACCP giả định rằng bệnh nhân không có nguy cơ cao xuất huyết. Vì thế, liều kháng đông ban đầu phải cân nhắc cho từng trường hợp lâm sàng cụ thể.
2. Kháng đông
Là hòn đá tảng trong điều trị thuyên tắc phổi và huyết khối tĩnh mạch sâu, đã được chứng minh làm giảm tỉ lệ tử vong và giảm nguy cơ tái phát [24, 89, 90]. Người ta thấy rằng bệnh nhân thuyên tắc phổi lần đầu không đủ gây ra tử vong mà chính những thuyên tắc tái phát sau đó mới là nguyên nhân chính. Hiệu quả của kháng đông tốt nhất khi nồng độ điều trị sớm đạt được trong vòng 24 giờ đầu tiên [91-93]. Cách tiếp cận liều kháng đông theo kinh nghiệm xuất phát từ mục tiêu này.
Heparin trọng lượng phân tử thấp (low molecular weight heparin – LMWH)
Đối với bệnh nhân bị thuyên tắc phổi cấp mà huyết động ổn định, ACCP 2012 khuyến cáo điều trị bằng LMWH tiêm dưới da thay vì heparin không phân đoạn truyền tĩnh mạch (grade 2C) hoặc tiêm dưới da (grade 2B) [89]. LMWH tiêm dưới da làm giảm tỉ lệ tử vong nhiều hơn, ít tái phát hơn và biến chứng chảy máu cũng ít hơn heparin không phân đoạn [94, 95]. Ngoài ra, LMWH có hoạt tính sinh học cao hơn, nồng độ ổn định và thời gian bán hủy kéo dài hơn, ít gây biến chứng giảm tiểu cầu so với heparin không phân đoạn.
Định lượng yếu tố Xa là lý tưởng để chỉnh liều trong những trường hợp sau: người quá béo (BMI > 40) vì hấp thu LMWH dưới da không bình thường; người nhẹ cân (< 45 kg ở nữ, < 57 kg ở nam) vì tác dụng kháng đông của LMWH có xu hướng tăng dù ở liều dự phòng; bệnh nhân suy thận (creatinine clearance ≤ 30 mL/phút); phụ nữ có thai [1]
FDA chấp nhận 3 loại LMWH được dùng trong thuyên tắc huyết khối: Enoxaparin, Dalteparin,Tinzaparin.
Fondaparinux
Là chất kháng đông pentasaccaride ức chế đặc hiệu yếu tố Xa. Không có phản ứng chéo với kháng thể do heparin tạo ra. Trong điều trị thuyên tắc phổi cấp mà huyết động ổn định, ACCP 2012 khuyến cáo sử dụng fondaparinux thay vì heparin không phân đoạn truyền tĩnh mạch (grade 2B) hoặc tiêm dưới da (grade 2C) [89]. Tiêm 1 lần trong ngày, liều dựa theo cân nặng: 5 mg (<50 kg), 7.5 mg (50-100 kg), 10 mg (>100 kg). Thời gian bán thải của fondaparinux kéo dài ở bệnh nhân suy thận, không sử dụng khi creatinine clearance ≤ 30 mL/phút.
Heparin không phân đoạn
Liều tiêm tĩnh mạch: bolus 80 U/kg, sau đó truyền liên tục 18 U/kg mỗi giờ. Mục tiêu aPTT gấp 1.5-2.5 lần so với chứng. Chỉnh liều dựa trên xét nghiệm aPTT mỗi 6 giờ [96]. Liều tiêm dưới da: 17500 U hoặc 250 U/kg mỗi 12 giờ, sau liều thứ hai 6 tiếng mới đo aPTT, theo kết quả đó mà chỉnh tăng hoặc giảm 10-30% [89]. Hiện nay, UFH ít được sử dụng trong diều trị thuyên tắc phổi. Tuy nhiên, vai trò của nó vẫn có lợi trong những trường hợp sau:
√ Bệnh nhân có huyết động không ổn định do thuyên tắc phổi nên sử dụng UFH để nhanh chóng đạt được nồng độ điều trị sớm thậm chí ngay những giờ đầu. Vai trò của LMWH trong trường hợp này không được chứng minh rõ ràng vì các thử nghiệm lâm sàng thường loại trừ nhóm bệnh nhân shock hay tụt huyết áp [24].
√ UFH có thời gian bán hủy ngắn nhất trong các loại kháng đông. Do đó, sử dụng UFH truyền tĩnh mạch sẽ thuận tiện hơn ở bệnh nhân có nguy cơ cao chảy máu, những trường hợp chỉ định thuốc tiêu sợi huyết, đặt màng lọc tĩnh mạch chủ dưới hoặc phẫu thuật lấy huyết khối [1]
√ Người quá béo hay quá nhẹ cân nên sử dụng UFH truyền tĩnh mạch vì hấp thu heparin dưới da bất thường.
Thuốc kháng vitamin K (Wafarin hay Acenocoumarol) ngăn cản quá trình gamma carboxyl hóa yếu tố II, VII, IX, X. Thời gian prothrombine dùng để chỉnh liều wafarin, lúc đầu tăng phản ánh sự giảm yếu tố VII (thời gian bán hủy 6 giờ), nhưng vẫn chưa đạt hiệu quả kháng đông. Hiệu quả kháng đông của wafarin đầy đủ cần 5 ngày (do thời gian bán hủy của yếu tố II là 5 ngày). Nên chuẩn hóa thành INR, đạt mục tiêu từ 2.0 đến 3.0. Khi khởi đầu dùng wafarin điều trị có thể gây tăng đông nghịch thường do wafarin làm giảm protein C và protein S. Do đó, phải dùng chất kháng đông khác (UHF, LMWH, fondaparinux) ít nhất 5 ngày để chống lại tác dụng tăng đông của wafarin. Vì những lý do đó, ACCP 2012 khuyến cáo:
√ Sử dụng wafarin ngay ngày đầu tiên dùng UHF, LMWH hay fondaparinux; không trì hoãn (grade 1B)
√ Duy trì UHF, LMWH hay fondaparinux ít nhất 5 ngày, ngay cả khi INR đã đạt >2 (grade 1B)
√ Sau 5 ngày mà chưa đạt INR; duy trì UHF, LMWH hay fondaparinux cho đến khi INR >2 ít nhất 24 giờ (grade 1B)
3. Thời gian duy trì kháng đông thích hợp (bảng 7)
Thuyên tắc phổi hay huyết khối tĩnh mạch sâu có yếu tố khởi phát rõ ràng (provoked PE/DVT): Thời gian điều trị như trong bảng. Trường hợp “provoked PE/DVT” lần thứ 2, đa số chuyên gia tăng gấp đôi thời gian dùng kháng đông, số ít khuyên dùng suốt đời.
Thuyên tắc phổi hay huyết khối tĩnh mạch sâu không có yếu tố khởi phát (unprovoked PE/DVT):Thời gian dùng kháng đông tối ưu trong trường hợp này còn rất nhiều bàn cãi. Tỉ lệ tái phát sau khi ngưng kháng đông thường gặp hơn trường hợp ” provoked PE/DVT”. Có hai cách tiếp cận: dùng kháng đông suốt đời cho tất cả
|
Bảng 7: thời gian duy trì kháng đông |
|
|
Lâm sàng |
Khuyến cáo |
|
Có yếu tố khởi phát √ Thuyên tắc phổi hay huyết khối tĩnh mạch gần chi dưới lần đầu √ Huyết khối tĩnh mạch chi trên hay tĩnh mạch xa chi dưới lần đầu √ Thuyên tắc phổi hay huyết khối tĩnh mạch sâu lần 2 |
3 tháng
3 tháng
3 tháng hoặc suốt đời |
|
Không yếu tố khởi phát √ Thuyên tắc phổi hay huyết khối tĩnh mạch gần chi dưới lần đầu √ Huyết khối tĩnh mạch xa chi dưới lần đầu √ Huyết khối tĩnh mạch xa chi dưới lần 2 |
Ít nhất 3 tháng, sau đó cân nhắc dùng suốt đời 3 tháng 3 tháng hoặc suốt đới |
|
Thuyên tắc phổi hay huyết khối tĩnh mạch sâu lần 3 |
Suốt đời |
|
Thuyên tắc phổi hay huyết khối tĩnh mạch sâu trên bệnh nhân ung thư |
Suốt đời hoặc cho đến khi ung thư được giải quyết |
bệnh nhân hoặc dựa theo cá nhân, cân nhắc các yếu tố (tuổi, giới, bệnh đi kèm, nguy cơ chảy máu, nguy cơ tái phát…) để đưa ra thời gian dùng kháng đông phù hợp [98]. Theo ACCP 2012, thời gian điều trị ít nhất là 3 tháng, sau đó mới đánh giá các yếu tố cá nhân từng bệnh nhân để quyết định có tiếp tục điều trị kháng đông dài hạn hay không [89]
Bệnh nhân ung thư: theo các khuyến cáo của ACCP 2012 [89], National Comprehensive Cancer Network 2006 [99] và American Society of Clinical Oncology 2010 [100], dùng LMWH đơn trị liệu trong 3 – 6 tháng đầu, không sử dụng kháng vitamin K. Cân nhắc tiếp tục kháng đông suốt đời hay cho đến khi ung thư được giải quyết. Vấn đề có tiếp tục LMWH đơn trị liệu hay chuyển sang thuốc kháng vitamin K hay không vẫn chưa rõ ràng.
4. Thuốc tiêu sợi huyết
Khi sử dụng thành công, thuốc tiêu sợi huyết làm ly giải cục máu đông trong động mạch phổi, giảm hậu tải thất phải, bảo tồn chức năng thất phải [101]. Huyết khối tĩnh mạch chậu, tĩnh mạch sâu chi dưới cũng bị ly giải, nên về lý thuyết thuốc tiêu sợi huyết làm giảm tái phát thuyên tắc phổi. Ngoài ra, nó cũng cải thiện dòng chảy qua mao mạch phổi, làm giảm khả năng bị tăng áp phổi mạn tính sau thuyên tắc huyết khối [102]. Tuy nhiên, theo các thử nghiệm lâm sàng, thuốc tiêu sợi huyết đúng là có giúp cải thiện rõ rệt về huyết động, nhưng dường như không làm thay đổi tỉ lệ tử vong, so với điều trị kháng đông đơn độc, trong khi lại làm tăng nguy cơ chảy máu [103]. Vì thế, ACCP 2012 khuyến cáo sử dụng thuốc tiêu sợi huyết như sau:
√ Bệnh nhân thuyên tắc phổi có tụt huyết áp, nguy cơ chảy máu thấp, khuyến cáo sử dụng thuốc tiêu sợi huyết (grade 2C).
√ Bệnh nhân thuyên tắc phổi không bị tụt huyết áp, nguy cơ chảy máu thấp, biểu hiện lâm sàng gợi ý khả năng cao sẽ bị suy tuần hoàn (khó thở, giảm oxy, rối loạn chức năng thất phải trên siêu âm tim, tĩnh mạch cổ nổi, nhịp nhanh), nên sử dụng điều trị tan huyết khối (grade 2C)
Theo khuyến cáo của ACCP và ESC năm 2008, bệnh nhân thuyên tắc phổi không bị tụt huyết áp phải phân tầng nguy cơ, nếu thuộc nhóm nguy cơ cao thì nên dùng tiêu sợi huyết (grade 2B – ACCP và Class IIa, mức độ chứng cứ B – ESC). Nhưng khuyến cáo ACCP 2012 không còn phân tầng nguy cơ nữa (“nhóm nguy cơ cao” bị thay đổi thành “biểu hiện lâm sàng gợi ý khả năng cao sẽ bị suy tuần hoàn”). Ngoài ra, mức độ chứng cứ trong sử dụng tiêu sợi huyết ngay cả cho bệnh nhân tụt huyết áp rất thấp (2C, so với ACCP 2008 là 1B).
Nguyên nhân là vì trong khuyến cáo của ACCP lần này, các tác giả chú trọng nhiều hơn vào kết cục chung (tử vong, tái phát, biến chứng chảy máu…) hơn là các thông số sinh lý đơn thuần (men tim, ECG…). Cải thiện tỉ lệ tử vong ở bệnh nhân dùng tiêu sợi huyết qua các nghiên cứu từ năm 1970 đến 2011 không rõ ràng. Kết quả men tim và rối loạn chức năng thất phải trên ECG bị đánh giá là không đủ mạnh để phân tầng nguy cơ và chỉ định tiêu sợi huyết
Cách sử dụng
√ Streptokinase là thuốc rẻ nhất nhưng nhiều tác dụng phụ nhất (dị ứng, tụt huyết áp…). Liều 250.000 U truyền tĩnh mạch trong 30 phút đầu, sau đó 100.000 U/giờ trong 24 giờ. Tác dụng phụ xảy ra nếu nhẹ có thể giảm tốc độ truyền.
√ Alteplase (recombinant tissue type plasminogen activator) 100 mg truyền liên tục trong 2 giờ.
√ Urokinase 4400 U/kg tiêm tĩnh mạch 10 phút đầu, sau đó truyền 4400 U/kg mỗi giờ trong 12 giờ.
Không như nhồi máu cơ tim cấp, bệnh nhân thuyên tắc phổi có cửa sổ dùng thuốc tiêu huyết khối rất rộng, đến 14 ngày sau khi có triệu chứng. Có thể là do tuần hoàn bàng hệ tốt của phế quản.
ACCP 2012 khuyến cáo nên sử dụng tiêu sợi huyết truyền trong thời gian ngắn 2 giờ (alteplase). Không có bằng chứng cho thấy truyền qua catheter động mạch phổi sẽ tốt hơn (grade 2C).
Ngưng UFH trước khi dùng tiêu sợi huyết. Sau 2 giờ truyền Alteplase, làm aPTT. Nếu £80 giây, truyền lại UFH như liều cũ, không bolus. Nếu aPTT >80 giây, ngưng heparin trong 4 giờ, sau đó thử lại. Lúc này hầu như kết quả aPTT luôn <80 giây, tiếp tục sử dụng UFH như liều cũ, không cần bolus.
6. Đặt màng lọc tĩnh mạch chủ dưới
Hai chỉ định chính của đặt màng lọc tĩnh mạch chủ dưới được chấp nhận rộng rãi là: có chống chỉ định tuyệt đối dùng kháng đông và thuyên tắc phổi tái phát mặc dù đã dùng kháng đông đầy đủ [1].
Ngoài ra, chỉ định đặt màng lọc có thể cân nhắc trong những trường hợp sau [23, 24]:
√ Bệnh nhân có nguy cơ cao chảy máu. Trường hợp này đặt màng lọc tạm thời, khi nguyên nhân chảy máu được giải quyết nên sử dụng kháng đông
√ Bệnh nhân suy tim bị huyết khối tĩnh mạch gần
√ Bệnh nhân có rối loạn hô hấp hoặc tuần hoàn nặng di chứng do thuyên tắc phổi đợt trước, nếu bị thuyên tắc phổi lần nữa sẽ nguy hiểm tính mạng
Biến chứng xảy ra do quá trình thực hiện thủ thuật (máu tụ, huyết khối tĩnh mạch sâu tại vị trí đặt catheter), màng lọc đặt lộn chỗ, bị trôi, bị nghẹt do huyết khối quá nhiều, bị mòn và đâm thủng thành tĩnh mạch chủ [104]. Tử vong do thủ thuật thấp, khoảng 0.16% [105]. Tỉ lệ biến chứng lớn do thủ thuật khoảng 0.3% [106]
Tác dụng: Làm giảm nguy cơ thuyên tắc phổi, tăng nguy cơ bị huyết khối tĩnh mạch sâu và không cải thiện sống còn [107]. Tuy nhiên, số bệnh nhân được sử dụng phương pháp này ở Hoa Kỳ tăng rất cao (gấp 25 lần sau 20 năm) [108].
Trừ khi chỉ định quá rõ ràng, không nên đặt màng lọc vĩnh viễn cho những bệnh nhân trẻ, thời gian sống còn dài vì kết cục lâu dài và độ bền của màng lọc vẫn chưa được nghiên cứu kĩ. Những trường hợp này đặt màng lọc có thể lấy ra được là thích hợp. Tuy nhiên, hiệu quả và tác dụng phụ của thiết bị mới này vẫn còn trong giai đoạn đang đánh giá [109, 110].
7. Lấy huyết khối qua catheter (catheter embolectomy)
Thủ thuật bao gồm làm vỡ huyết khối bằng catheter động mạch phổi tiêu chuẩn, nghiền nát với catheter có rọ xoay, kết hợp với hút hoặc thuốc tiêu huyết khối… Sau đó có thể nong động mạch phổi bằng bóng và đặt stent. Khi thành công, tình trạng rối loạn huyết động và giảm oxy máu nhanh chóng cải thiện. Tuy nhiên, phương pháp này bị giới hạn do cần kĩ năng thành thạo, biến chứng tán huyết cơ học, có thể gây ra thuyên tắc mới…[1]
Theo ACCP 2012, bệnh nhân thuyên tắc phổi bị tụt huyết áp, có chống chỉ định dùng tiêu sợi huyết, hoặc tiêu sợi huyết thất bại, hoặc khả năng tử vong cao trước khi thuốc tiêu sợi huyết kịp tác dụng (trong vòng vài giờ); nên sử dụng phương pháp lấy huyết khối qua catheter, nếu nguồn nhân lực và phương tiện đầy đủ cho phép [89].
8. Lấy huyết khối bằng phẫu thuật (surgical embolectomy)
Phẫu thuật mở ngực cấp cứu với tuần hoàn ngoài cơ thể lấy huyết khối trong thuyên tắc phổi lớn kèm choáng hoặc thuyên tắc phổi trung bình kèm suy thất phải mà chống chỉ định tiêu sợi huyết, có thể kèm theo lấy huyết khối ở nhĩ phải và vá lỗ bầu dục chưa đóng [111]. Trong trường hợp thất bại với tiêu sợi huyết, lấy huyết khối bằng phẫu thuật có tỉ lệ thuyên tắc phổi tái phát thấp hơn so với lập lại tiêu sợi huyết một lần nữa [112]. Siêu âm tim qua thực quản nên thực hiện để tìm huyết khối ngoài động mạch phổi (trong nhĩ phải, thất phải hoặc tĩnh mạch chủ) [113]
Theo ACCP 2012, bệnh nhân thuyên tắc phổi bị tụt huyết áp, có chống chỉ định dùng tiêu sợi huyết, hoặc tiêu sợi huyết và lấy huyết khối qua catheter thất bại, hoặc khả năng tử vong cao trước khi thuốc tiêu sợi huyết kịp tác dụng (trong vòng vài giờ); nên phẫu thuật, nếu nguồn nhân lực và phương tiện đầy đủ cho phép [89]
1. Goldhaber, S.Z., Pulmonary Embolism, trong Braunwald’s Heart Disease – A Textbook of Cardiovascular Medicine, E. Braunwald, Editor. 2011, Saunders: Philadelphia. trang 1679-1695.
2. Anderson, F.A., Jr.,và cộng sự, Estimated annual numbers of US acute-care hospital patients at risk for venous thromboembolism. Am J Hematol, 2007. 82(9): trang 777-82.
3. Sandler, D.A. và J.F. Martin, Autopsy proven pulmonary embolism in hospital patients: are we detecting enough deep vein thrombosis? J R Soc Med, 1989. 82(4): trang 203-5.
4. Stein, P.D. và J.W. Henry, Prevalence of acute pulmonary embolism among patients in a general hospital and at autopsy. Chest, 1995. 108(4): trang 978-81.
5. Stein, P.D., F. Kayali, và R.E. Olson, Estimated case fatality rate of pulmonary embolism, 1979 to 1998. Am J Cardiol, 2004. 93(9): trang 1197-9.
6. Murin, S., P.S. Romano, và R.H. White, Comparison of outcomes after hospitalization for deep venous thrombosis or pulmonary embolism. Thromb Haemost, 2002. 88(3): trang 407-14.
7. Stein, P.D., A. Beemath, và R.E. Olson, Trends in the incidence of pulmonary embolism and deep venous thrombosis in hospitalized patients. Am J Cardiol, 2005. 95(12): trang 1525-6.
8. Dalen, J.E. và J.S. Alpert, Natural history of pulmonary embolism. Prog Cardiovasc Dis, 1975. 17(4): trang 259-70.
9. Nordstrom, M. và B. Lindblad, Autopsy-verified venous thromboembolism within a defined urban population–the city of Malmo, Sweden. APMIS, 1998. 106(3): trang 378-84.
10. Oger, E., Incidence of venous thromboembolism: a community-based study in Western France. EPI-GETBP Study Group. Groupe d’Etude de la Thrombose de Bretagne Occidentale. Thromb Haemost, 2000. 83(5): trang 657-60.
11. Anderson, F.A., Jr. và F.A. Spencer, Risk factors for venous thromboembolism. Circulation, 2003. 107(23 Suppl 1): trang I9-16.
12. Hansson, P.O.,và cộng sự, Deep vein thrombosis and pulmonary embolism in the general population. ‘The Study of Men Born in 1913’. Arch Intern Med, 1997. 157(15): trang 1665-70.
13. Naess, I.A.,và cộng sự, Incidence and mortality of venous thrombosis: a population-based study. J Thromb Haemost, 2007. 5(4): trang 692-9.
14. Cushman, M.,và cộng sự, Deep vein thrombosis and pulmonary embolism in two cohorts: the longitudinal investigation of thromboembolism etiology. Am J Med, 2004. 117(1): trang 19-25.
15. Goldhaber, S.Z., L. Visani, và M. De Rosa, Acute pulmonary embolism: clinical outcomes in the International Cooperative Pulmonary Embolism Registry (ICOPER). Lancet, 1999. 353(9162): trang 1386-9.
16. Becattini, C.,và cộng sự, A prospective study on cardiovascular events after acute pulmonary embolism. Eur Heart J, 2005. 26(1): trang 77-83.
17. Sorensen, H.T.,và cộng sự, Venous thromboembolism and subsequent hospitalisation due to acute arterial cardiovascular events: a 20-year cohort study. Lancet, 2007. 370(9601): trang 1773-9.
18. Ageno, W.,và cộng sự, Cardiovascular risk factors and venous thromboembolism: a meta-analysis. Circulation, 2008. 117(1): trang 93-102.
19. Stein, P.D., A. Beemath, và R.E. Olson, Obesity as a risk factor in venous thromboembolism. Am J Med, 2005. 118(9): trang 978-80.
20. Segal, J.B.,và cộng sự, Predictive value of factor V Leiden and prothrombin G20210A in adults with venous thromboembolism and in family members of those with a mutation: a systematic review. JAMA, 2009. 301(23): trang 2472-85.
21. Lim, W., M.A. Crowther, và J.W. Eikelboom, Management of antiphospholipid antibody syndrome: a systematic review. JAMA, 2006. 295(9): trang 1050-7.
22. Dalen, J.E., Should patients with venous thromboembolism be screened for thrombophilia? Am J Med, 2008. 121(6): trang 458-63.
23. British Thoracic Society guidelines for the management of suspected acute pulmonary embolism. Thorax, 2003. 58(6): trang 470-83.
24. Torbicki, A.,và cộng sự, Guidelines on the diagnosis and management of acute pulmonary embolism: the Task Force for the Diagnosis and Management of Acute Pulmonary Embolism of the European Society of Cardiology (ESC). Eur Heart J, 2008. 29(18): trang 2276-315.
25. Miniati, M.,và cộng sự, Accuracy of clinical assessment in the diagnosis of pulmonary embolism. Am J Respir Crit Care Med, 1999. 159(3): trang 864-71.
26. Stein, P.D., H.A. Saltzman, và J.G. Weg, Clinical characteristics of patients with acute pulmonary embolism. Am J Cardiol, 1991. 68(17): trang 1723-4.
27. Stein, P.D.,và cộng sự, Silent pulmonary embolism in patients with deep venous thrombosis: a systematic review. Am J Med, 2010. 123(5): trang 426-31.
28. Ceriani, E.,và cộng sự, Clinical prediction rules for pulmonary embolism: a systematic review and meta-analysis. J Thromb Haemost, 2010. 8(5): trang 957-70.
29. Douma, R.A.,và cộng sự, Validity and clinical utility of the simplified Wells rule for assessing clinical probability for the exclusion of pulmonary embolism. Thromb Haemost, 2009. 101(1): trang 197-200.
30. Wicki, J.,và cộng sự, Assessing clinical probability of pulmonary embolism in the emergency ward: a simple score. Arch Intern Med, 2001. 161(1): trang 92-7.
31. Le Gal, G.,và cộng sự, Prediction of pulmonary embolism in the emergency department: the revised Geneva score. Ann Intern Med, 2006. 144(3): trang 165-71.
32. Chagnon, I.,và cộng sự, Comparison of two clinical prediction rules and implicit assessment among patients with suspected pulmonary embolism. Am J Med, 2002. 113(4): trang 269-75.
33. Miniati, M., M. Bottai, và S. Monti, Comparison of 3 clinical models for predicting the probability of pulmonary embolism. Medicine (Baltimore), 2005. 84(2): trang 107-14.
34. Klok, F.A.,và cộng sự, Simplification of the revised Geneva score for assessing clinical probability of pulmonary embolism. Arch Intern Med, 2008. 168(19): trang 2131-6.
35. Kline, J.A.,và cộng sự, Criteria for the safe use of D-dimer testing in emergency department patients with suspected pulmonary embolism: a multicenter US study. Ann Emerg Med, 2002. 39(2): trang 144-52.
36. Miniati, M., S. Monti, và M. Bottai, A structured clinical model for predicting the probability of pulmonary embolism. Am J Med, 2003. 114(3): trang 173-9.
37. Miniati, M.,và cộng sự, Simple and accurate prediction of the clinical probability of pulmonary embolism. Am J Respir Crit Care Med, 2008. 178(3): trang 290-4.
38. Sohne, M.,và cộng sự, Brain natriuretic peptide in hemodynamically stable acute pulmonary embolism. J Thromb Haemost, 2006. 4(3): trang 552-6.
39. Meyer, T.,và cộng sự, Cardiac troponin I elevation in acute pulmonary embolism is associated with right ventricular dysfunction. J Am Coll Cardiol, 2000. 36(5): trang 1632-6.
40. Muller-Bardorff, M.,và cộng sự, Release kinetics of cardiac troponin T in survivors of confirmed severe pulmonary embolism. Clin Chem, 2002. 48(4): trang 673-5.
41. Stein, P.D.,và cộng sự, Clinical, laboratory, roentgenographic, and electrocardiographic findings in patients with acute pulmonary embolism and no pre-existing cardiac or pulmonary disease. Chest, 1991. 100(3): trang 598-603.
42. Panos, R.J.,và cộng sự, The electrocardiographic manifestations of pulmonary embolism. J Emerg Med, 1988. 6(4): trang 301-7.
43. Ferrari, E.,và cộng sự, The ECG in pulmonary embolism. Predictive value of negative T waves in precordial leads–80 case reports. Chest, 1997. 111(3): trang 537-43.
44. Worsley, D.F.,và cộng sự, Chest radiographic findings in patients with acute pulmonary embolism: observations from the PIOPED Study. Radiology, 1993. 189(1): trang 133-6.
45. Stein, P.D.,và cộng sự, D-dimer for the exclusion of acute venous thrombosis and pulmonary embolism: a systematic review. Ann Intern Med, 2004. 140(8): trang 589-602.
46. Righini, M.,và cộng sự, Effects of age on the performance of common diagnostic tests for pulmonary embolism. Am J Med, 2000. 109(5): trang 357-61.
47. Karami-Djurabi, R.,và cộng sự, D-dimer testing in patients with suspected pulmonary embolism and impaired renal function. Am J Med, 2009. 122(11): trang 1050-3.
48. Crowther, M.A.,và cộng sự, Neither baseline tests of molecular hypercoagulability nor D-dimer levels predict deep venous thrombosis in critically ill medical-surgical patients. Intensive Care Med, 2005. 31(1): trang 48-55.
49. Radiation dose to patients from radiopharmaceuticals (addendum 2 to ICRP publication 53). Ann ICRP, 1998. 28(3): trang 1-126.
50. Value of the ventilation/perfusion scan in acute pulmonary embolism. Results of the prospective investigation of pulmonary embolism diagnosis (PIOPED). The PIOPED Investigators. JAMA, 1990. 263(20): trang 2753-9.
51. Perrier, A.,và cộng sự, Performance of helical computed tomography in unselected outpatients with suspected pulmonary embolism. Ann Intern Med, 2001. 135(2): trang 88-97.
52. Van Strijen, M.J.,và cộng sự, Accuracy of single-detector spiral CT in the diagnosis of pulmonary embolism: a prospective multicenter cohort study of consecutive patients with abnormal perfusion scintigraphy. J Thromb Haemost, 2005. 3(1): trang 17-25.
53. Mullins, M.D.,và cộng sự, The role of spiral volumetric computed tomography in the diagnosis of pulmonary embolism. Arch Intern Med, 2000. 160(3): trang 293-8.
54. Stein, P.D.,và cộng sự, Multidetector computed tomography for acute pulmonary embolism. N Engl J Med, 2006. 354(22): trang 2317-27.
55. Anderson, D.R.,và cộng sự, Computed tomographic pulmonary angiography vs ventilation-perfusion lung scanning in patients with suspected pulmonary embolism: a randomized controlled trial. JAMA, 2007. 298(23): trang 2743-53.
56. Kearon, C., J.S. Ginsberg, và J. Hirsh, The role of venous ultrasonography in the diagnosis of suspected deep venous thrombosis and pulmonary embolism. Ann Intern Med, 1998. 129(12): trang 1044-9.
57. Perrier, A. và H. Bounameaux, Ultrasonography of leg veins in patients suspected of having pulmonary embolism. Ann Intern Med, 1998. 128(3): trang 243; author reply 244-5.
58. Le Gal, G.,và cộng sự, A positive compression ultrasonography of the lower limb veins is highly predictive of pulmonary embolism on computed tomography in suspected patients. Thromb Haemost, 2006. 95(6): trang 963-6.
59. Stein, P.D.,và cộng sự, Complications and validity of pulmonary angiography in acute pulmonary embolism. Circulation, 1992. 85(2): trang 462-8.
60. Resten, A.,và cộng sự, Comparison of doses for pulmonary embolism detection with helical CT and pulmonary angiography. Eur Radiol, 2003. 13(7): trang 1515-21.
61. van Belle, A.,và cộng sự, Effectiveness of managing suspected pulmonary embolism using an algorithm combining clinical probability, D-dimer testing, and computed tomography. JAMA, 2006. 295(2): trang 172-9.
62. Kline, J.A.,và cộng sự, Prospective multicenter evaluation of the pulmonary embolism rule-out criteria. J Thromb Haemost, 2008. 6(5): trang 772-80.
63. Hugli, O.,và cộng sự, The pulmonary embolism rule-out criteria (PERC) rule does not safely exclude pulmonary embolism. J Thromb Haemost, 2011. 9(2): trang 300-4.
64. Kline, J.A.,và cộng sự, Use of pulse oximetry to predict in-hospital complications in normotensive patients with pulmonary embolism. Am J Med, 2003. 115(3): trang 203-8.
65. ten Wolde, M.,và cộng sự, Prognostic value of echocardiographically assessed right ventricular dysfunction in patients with pulmonary embolism. Arch Intern Med, 2004. 164(15): trang 1685-9.
66. Sanchez, O.,và cộng sự, Prognostic value of right ventricular dysfunction in patients with haemodynamically stable pulmonary embolism: a systematic review. Eur Heart J, 2008. 29(12): trang 1569-77.
67. Grifoni, S.,và cộng sự, Association of persistent right ventricular dysfunction at hospital discharge after acute pulmonary embolism with recurrent thromboembolic events. Arch Intern Med, 2006. 166(19): trang 2151-6.
68. Lega, J.C.,và cộng sự, Natriuretic peptides and troponins in pulmonary embolism: a meta-analysis. Thorax, 2009. 64(10): trang 869-75.
69. Cavallazzi, R.,và cộng sự, Natriuretic peptides in acute pulmonary embolism: a systematic review. Intensive Care Med, 2008. 34(12): trang 2147-56.
70. Kucher, N., G. Printzen, và S.Z. Goldhaber, Prognostic role of brain natriuretic peptide in acute pulmonary embolism. Circulation, 2003. 107(20): trang 2545-7.
71. Otero, R.,và cộng sự, Home treatment in pulmonary embolism. Thromb Res, 2010. 126(1): trang e1-5.
72. Janata, K.M.,và cộng sự, Troponin T predicts in-hospital and 1-year mortality in patients with pulmonary embolism. Eur Respir J, 2009. 34(6): trang 1357-63.
73. Kostrubiec, M.,và cộng sự, Biomarker-based risk assessment model in acute pulmonary embolism. Eur Heart J, 2005. 26(20): trang 2166-72.
74. Jimenez, D.,và cộng sự, Prognostic significance of deep vein thrombosis in patients presenting with acute symptomatic pulmonary embolism. Am J Respir Crit Care Med, 2010. 181(9): trang 983-91.
75. Torbicki, A.,và cộng sự, Right heart thrombi in pulmonary embolism: results from the International Cooperative Pulmonary Embolism Registry. J Am Coll Cardiol, 2003. 41(12): trang 2245-51.
76. Scherz, N.,và cộng sự, Prognostic importance of hyponatremia in patients with acute pulmonary embolism. Am J Respir Crit Care Med, 2010. 182(9): trang 1178-83.
77. Aujesky, D.,và cộng sự, Derivation and validation of a prognostic model for pulmonary embolism. Am J Respir Crit Care Med, 2005. 172(8): trang 1041-6.
78. Jimenez, D.,và cộng sự, Simplification of the pulmonary embolism severity index for prognostication in patients with acute symptomatic pulmonary embolism. Arch Intern Med, 2010. 170(15): trang 1383-9.
79. Mercat, A.,và cộng sự, Hemodynamic effects of fluid loading in acute massive pulmonary embolism. Crit Care Med, 1999. 27(3): trang 540-4.
80. Ghignone, M., L. Girling, và R.M. Prewitt, Volume expansion versus norepinephrine in treatment of a low cardiac output complicating an acute increase in right ventricular afterload in dogs. Anesthesiology, 1984. 60(2): trang 132-5.
81. Prewitt, R.M., Hemodynamic management in pulmonary embolism and acute hypoxemic respiratory failure. Crit Care Med, 1990. 18(1 Pt 2): trang S61-9.
82. Jardin, F.,và cộng sự, Dobutamine: a hemodynamic evaluation in pulmonary embolism shock. Crit Care Med, 1985. 13(12): trang 1009-12.
83. Boulain, T.,và cộng sự, Efficacy of epinephrine therapy in shock complicating pulmonary embolism. Chest, 1993. 104(1): trang 300-2.
84. Layish, D.T. và V.F. Tapson, Pharmacologic hemodynamic support in massive pulmonary embolism. Chest, 1997. 111(1): trang 218-24.
85. Webb, S.A., S. Stott, và P.V. van Heerden, The use of inhaled aerosolized prostacyclin (IAP) in the treatment of pulmonary hypertension secondary to pulmonary embolism. Intensive Care Med, 1996. 22(4): trang 353-5.
86. Capellier, G.,và cộng sự, Inhaled nitric oxide in patients with pulmonary embolism. Intensive Care Med, 1997. 23(10): trang 1089-92.
87. Lee, J.H.,và cộng sự, Pathogenic role of endothelin 1 in hemodynamic dysfunction in experimental acute pulmonary thromboembolism. Am J Respir Crit Care Med, 2001. 164(7): trang 1282-7.
88. Dias-Junior, C.A., The use of sildenafil in the therapy of massive pulmonary embolism. Intensive Care Med, 2006. 32(8): trang 1284.
89. Kearon, C.,và cộng sự, Antithrombotic therapy for VTE disease: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest, 2012. 141(2 Suppl): trang e419S-94S.
90. Barritt, D.W. và S.C. Jordan, Anticoagulant drugs in the treatment of pulmonary embolism. A controlled trial. Lancet, 1960. 1(7138): trang 1309-12.
91. Hull, R.D.,và cộng sự, Continuous intravenous heparin compared with intermittent subcutaneous heparin in the initial treatment of proximal-vein thrombosis. N Engl J Med, 1986. 315(18): trang 1109-14.
92. Hull, R.D.,và cộng sự, Relation between the time to achieve the lower limit of the APTT therapeutic range and recurrent venous thromboembolism during heparin treatment for deep vein thrombosis. Arch Intern Med, 1997. 157(22): trang 2562-8.
93. Hull, R.D.,và cộng sự, The importance of initial heparin treatment on long-term clinical outcomes of antithrombotic therapy. The emerging theme of delayed recurrence. Arch Intern Med, 1997. 157(20): trang 2317-21.
94. Kearon, C.,và cộng sự, Comparison of fixed-dose weight-adjusted unfractionated heparin and low-molecular-weight heparin for acute treatment of venous thromboembolism. JAMA, 2006. 296(8): trang 935-42.
95. van Dongen, C.J.,và cộng sự, Fixed dose subcutaneous low molecular weight heparins versus adjusted dose unfractionated heparin for venous thromboembolism. Cochrane Database Syst Rev, 2004(4): trang CD001100.
96. Raschke, R.A.,và cộng sự, The weight-based heparin dosing nomogram compared with a “standard care” nomogram. A randomized controlled trial. Ann Intern Med, 1993. 119(9): trang 874-81.
97. Sconce, E.,và cộng sự, Vitamin K supplementation can improve stability of anticoagulation for patients with unexplained variability in response to warfarin. Blood, 2007. 109(6): trang 2419-23.
98. Goldhaber, S.Z., Optimal duration of anticoagulation after venous thromboembolism: fixed and evidence-based, or flexible and personalized? Ann Intern Med, 2009. 150(9): trang 644-6.
99. Wagman, L.D.,và cộng sự, Venous thromboembolic disease. NCCN. Clinical practice guidelines in oncology. J Natl Compr Canc Netw, 2008. 6(8): trang 716-53.
100. Lyman, G.H. và N.M. Kuderer, Prevention and treatment of venous thromboembolism among patients with cancer: the American Society of Clinical Oncology Guidelines. Thromb Res, 2010. 125 Suppl 2: trang S120-7.
101. Konstantinides, S.,và cộng sự, Comparison of alteplase versus heparin for resolution of major pulmonary embolism. Am J Cardiol, 1998. 82(8): trang 966-70.
102. Sharma, G.V., V.A. Burleson, và A.A. Sasahara, Effect of thrombolytic therapy on pulmonary-capillary blood volume in patients with pulmonary embolism. N Engl J Med, 1980. 303(15): trang 842-5.
103. Todd, J.L. và V.F. Tapson, Thrombolytic therapy for acute pulmonary embolism: a critical appraisal. Chest, 2009. 135(5): trang 1321-9.
104. Joels, C.S., R.F. Sing, và B.T. Heniford, Complications of inferior vena cava filters. Am Surg, 2003. 69(8): trang 654-9.
105. Becker, D.M., J.T. Philbrick, và J.B. Selby, Inferior vena cava filters. Indications, safety, effectiveness. Arch Intern Med, 1992. 152(10): trang 1985-94.
106. Athanasoulis, C.A.,và cộng sự, Inferior vena caval filters: review of a 26-year single-center clinical experience. Radiology, 2000. 216(1): trang 54-66.
107. Eight-year follow-up of patients with permanent vena cava filters in the prevention of pulmonary embolism: the PREPIC (Prevention du Risque d’Embolie Pulmonaire par Interruption Cave) randomized study. Circulation, 2005. 112(3): trang 416-22.
108. Stein, P.D., F. Kayali, và R.E. Olson, Twenty-one-year trends in the use of inferior vena cava filters. Arch Intern Med, 2004. 164(14): trang 1541-5.
109. Brender, E., Use of emboli-blocking filters increases, but rigorous data are lacking. JAMA, 2006. 295(9): trang 989-90.
110. Mismetti, P.,và cộng sự, A prospective long-term study of 220 patients with a retrievable vena cava filter for secondary prevention of venous thromboembolism. Chest, 2007. 131(1): trang 223-9.
111. Bloomfield, P., N.A. Boon, và D.P. de Bono, Indications for pulmonary embolectomy. Lancet, 1988. 2(8606): trang 329.
112. Meneveau, N.,và cộng sự, Management of unsuccessful thrombolysis in acute massive pulmonary embolism. Chest, 2006. 129(4): trang 1043-50.
113. Rosenberger, P.,và cộng sự, Transesophageal echocardiography for detecting extrapulmonary thrombi during pulmonary embolectomy. Ann Thorac Surg, 2004. 78(3): trang 862-6; discussion 866.